Диагностика микоплазменной пневмонии
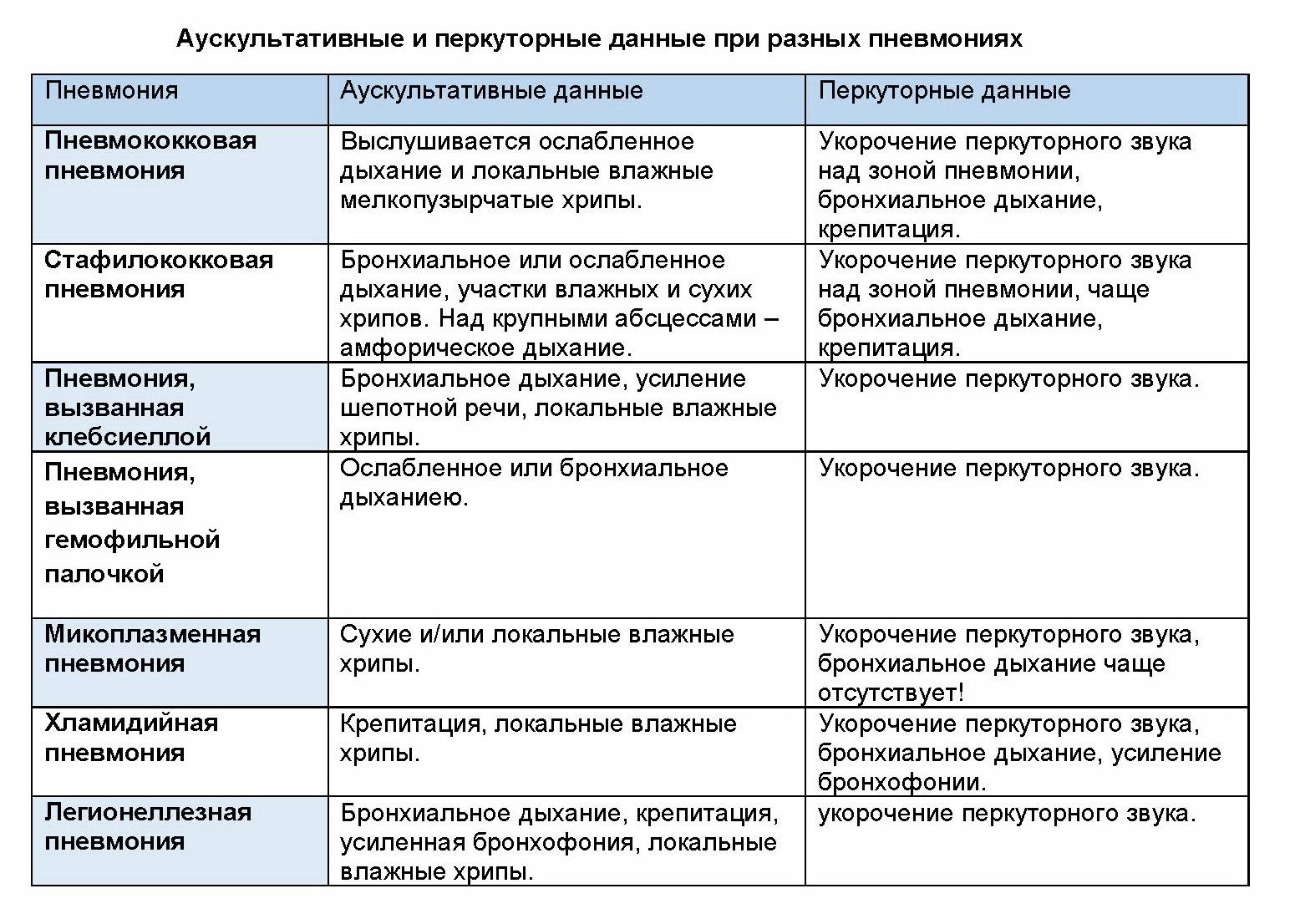
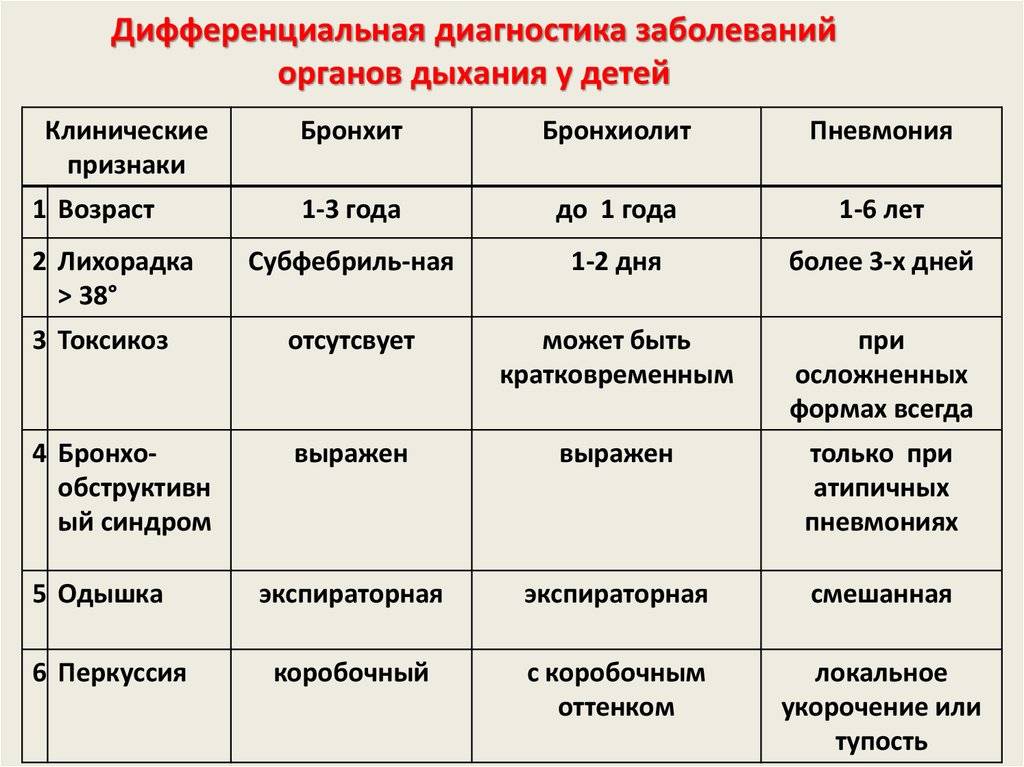
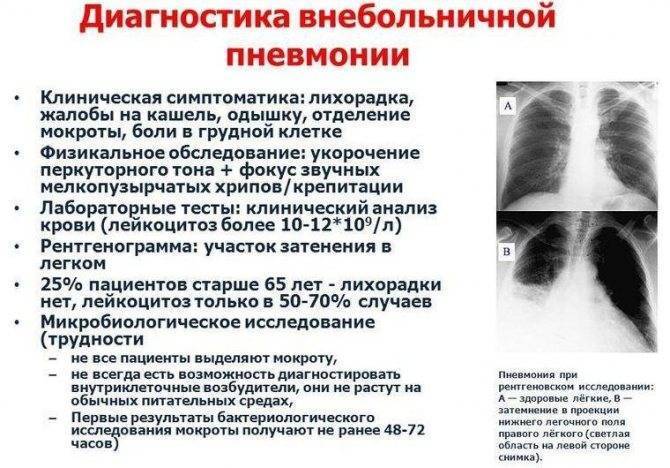
При прослушивании органов дыхания врач может услышать неярко выраженные сухие и влажные хрипы. Но в 20 % случаев признаки воспаления лёгких не выслушиваются.
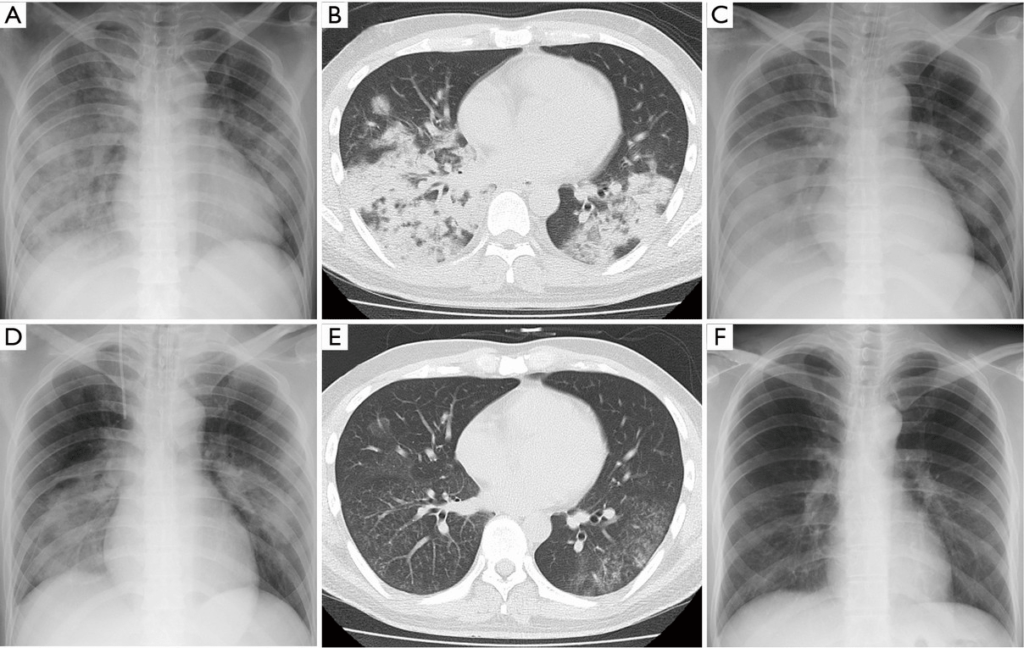
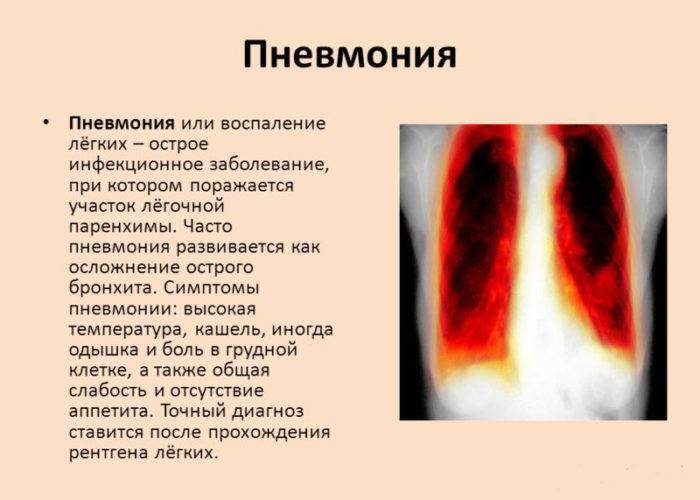
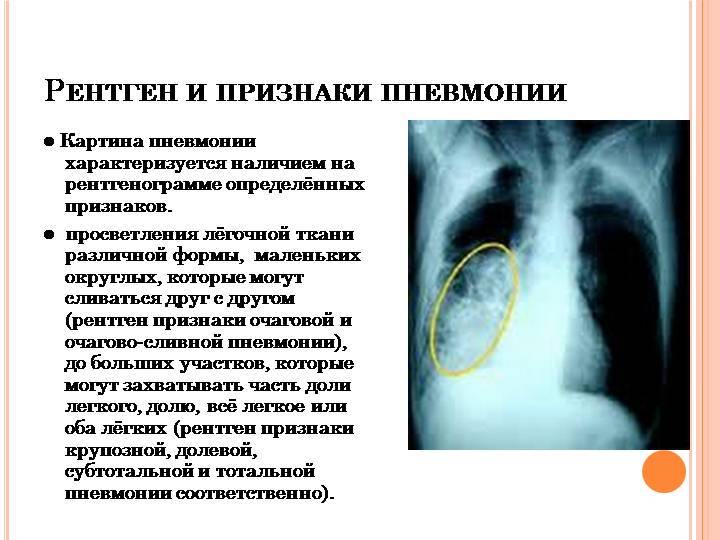
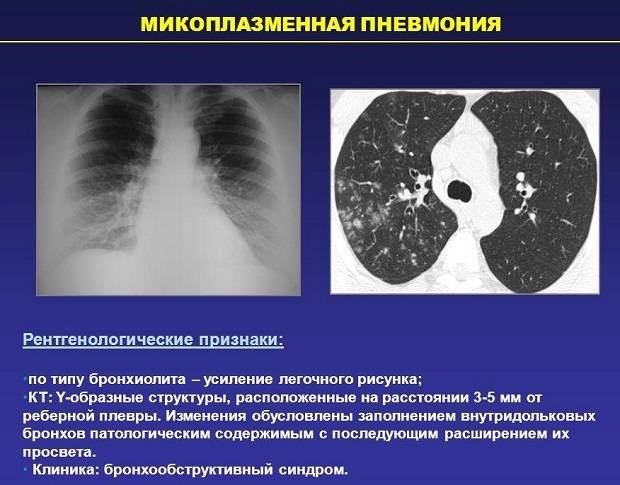
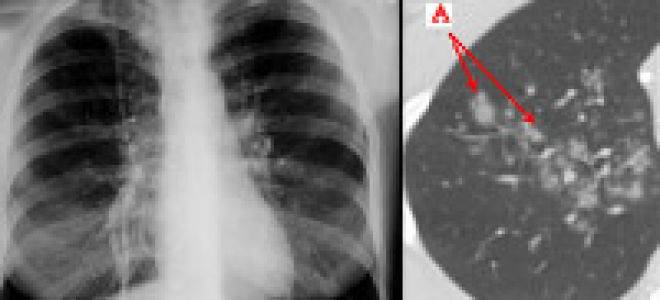
Даже при проведении рентгенографии органов грудной клетки нельзя выявить симптомы, характерные именно для микоплазменного воспаления лёгочной ткани. Врач увидит лишь усиление лёгочного рисунка и признаки воспаления, к которым могут привести любые другие инфекции.
Поэтому для диагностики необходимо прибегнуть к лабораторным методам выявления возбудителя заболевания.
Какие анализы нужно сдать, чтобы выявить микоплазму?
Иммуноферментный анализ
На сегодняшний день наличие данного типа инфекций можно обнаружить благодаря современным методам, основанным на иммунологических процессах. При нормальном иммунитете ребёнка попадание болезнетворных микробов, в данном случае микоплазмы пневмонии, в организм провоцирует выработку антител против них.
Другое название антител – иммуноглобулины (Ig). Всего их существует 5 классов. Но наиболее значимыми являются – A, M, G.
Иммуноглобулины класса A появляются в крови со 2-го недели заболевания и уходят в конце 8-ой недели. Если находятся позже, это говорит о хронизации процесса.
Главный показатель острой фазы болезни – это IgM. В крови обнаруживается уже в первую неделю недомогания и достигает своих высоких значений в течение 3-й недели. Присутствие IgM у ребёнка, больного пневмонией, свидетельствует о текущем или только что перенесённом микоплазмозе.
Антитела IgG начинают появляться через 4 недели от начала заболевания и могут определяться месяц, год, а то и всю жизнь. Их наличие говорит о когда-то перенесённой инфекции.
Вышеуказанный способ определения в крови больных людей специфических антител к микоплазмам называется иммуноферментным анализом (ИФА). Проводится он двукратно:
- в первую неделю заболевания;
- через 2 недели после первого анализа.
Так же этим методом можно обнаружить сами антигены микоплазмы пневмонии. Наиболее достоверный результат можно получить в течение 7 дней от начала болезни.
Полимеразная цепная реакция
В последние годы в лабораторной диагностике микоплазменных пневмоний отмечается распространение метода полимеразной цепной реакции (ПЦР). Для проведения анализа используется мокрота больного пневмонией человека. Метод позволяет выявить ДНК микоплазмы пневмонии.
Общий анализ крови
Использование высокочувствительных методов не исключает проведение стандартного общего анализа крови.
Для микоплазменной пневмонии будет характерно:
- нормальное количество лейкоцитов. В 10 % случаев возможен умеренный лейкоцитоз или лейкопения;
- повышение уровня лимфоцитов;
- отсутствие сдвигов лейкоформулы влево;
- повышение скорости оседания эритроцитов (СОЭ);
- при длительном течении заболевания возможно развитие анемии и тромбоцитоза.
ИФА и ПЦР являются единственным способом определения того, что ребёнок был болен микоплазменной пневмонией. Но, к сожалению, эти методы не могут служить для быстрой диагностики болезни. Так как проведение исследования занимает не менее 1 недели.
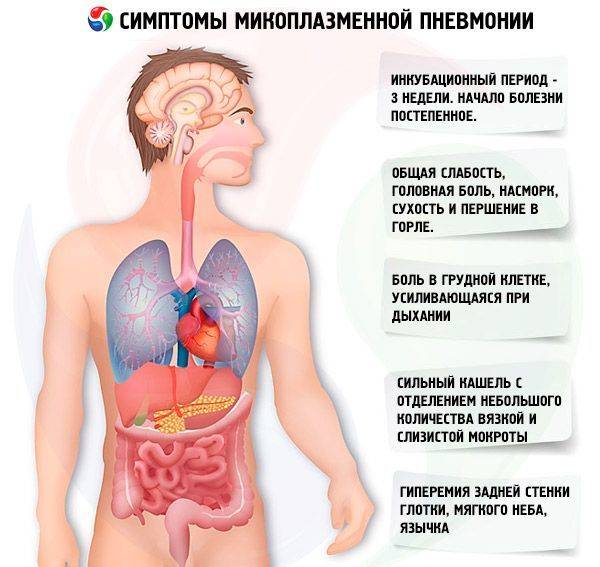
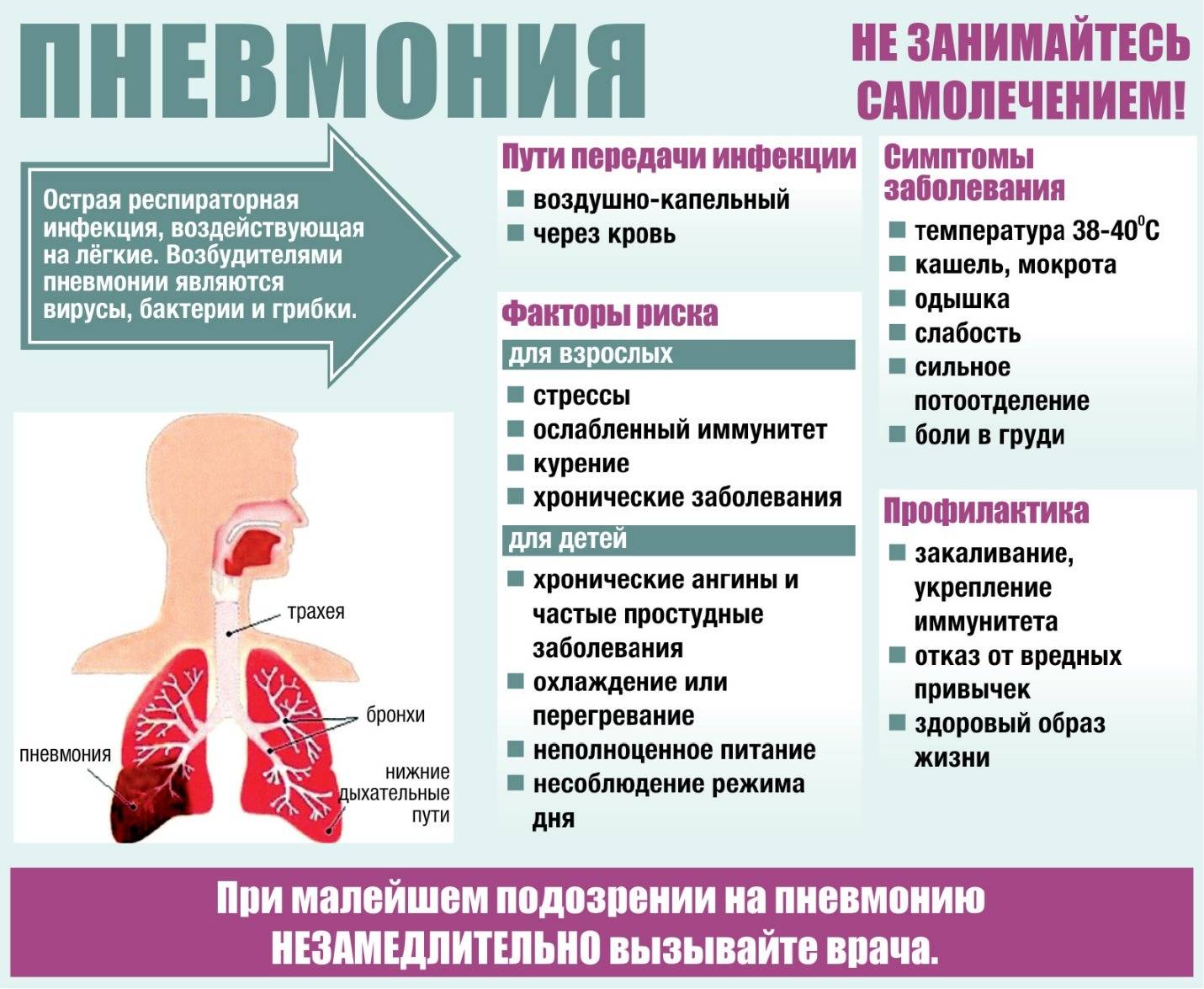
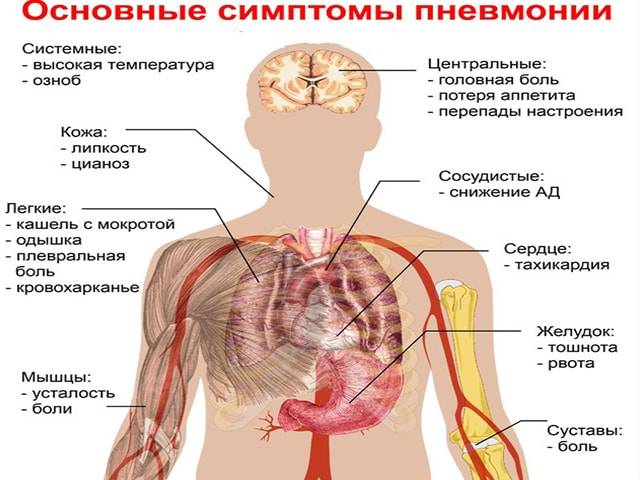
Симптомы микоплазменной пневмонии
Микоплазменная пневмония у детей
Клинические признаки болезни проявляются через несколько дней после начала заражения.
Симптомы схожи с ОРВИ, поэтому диагностика часто становится затрудненной.
Первые признаки микоплазменной пневмонии легко спутать с простудным заболеванием.
Больной человек может чувствовать:
- вялость, небольшое повышение температуры тела;
- головную боль;
- першение в горле, затрудненность глотания, сухость;
- насморк;
- кашель.
При осмотре глотки видно покраснение.
Один из характерных симптомов микоплазменной пневмонии – кашель. В начале болезни он сухой, приступообразный.
С развитием инфекции кашель становится мокрым, начинает отделяться слизистая.
Для инфекции характерны и другие признаки.
Микоплазменная пневмония у взрослых
К ним относятся:
- поражение желудочно-кишечного тракта;
- боль в мышцах, суставах;
- кожная сыпь;
- неврологические симптомы.
Через неделю признаки болезни накапливаются, температура тела увеличивается до 39° градусов, иногда отмечается повышение до 40°.
Кашель усиливается, при его приступах отмечается боль в грудной клетке.
Дыхание становится болезненным, каждый выдох и вдох ощущается в области груди.
Врач при осмотре отмечает хрипы в легких, ослабление везикулярного дыхания.
Признаки дают основание для рентгенологического исследования и лабораторной диагностики.
Лечение
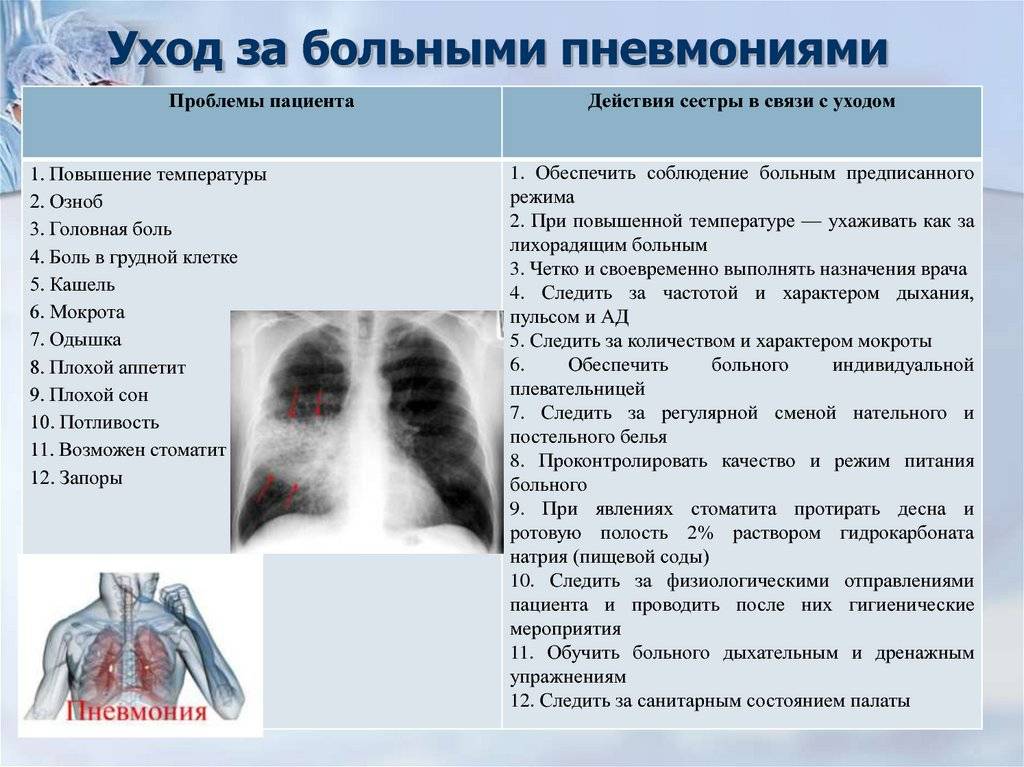
Если Ваш ребенок переболел каким-либо простудным или вирусным заболеванием, либо Вы заметили тревожные симптомы, немедленно вызывайте «скорую». Лечение пневмонии у маленьких детей до 2 лет должно происходить только в стационаре. При легких и даже средних формах, если состояние малыша не отягощено дополнительными факторами риска (врожденные патологии, перенесенные болезни, ослабленный организм), возможно амбулаторное лечение.
Однако в любом случае необходимо провести исследования мокроты и крови, сделать рентгеновский снимок. И желательно сделать это до начала приема лекарств, которые могут в значительной степени исказить клиническую картину и помешать корректному определению возбудителя.
Медикаментозные методы
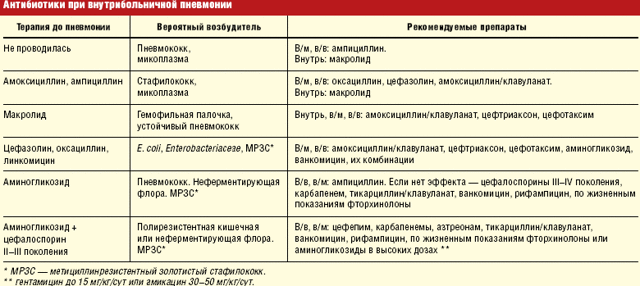
Антибактериальная терапия при пневмонии любой этиологии является основой лечения. Первично выбор препарата производится эмпирически на основании данных о симптоматике, возрасте пациента, наличии отягчающих факторов. Огромное значение играет также осведомленность врача об эпидемиологической обстановке в регионе, количестве заболеваний данного типа и наиболее часто выявляемом возбудителе.
Патогенетическая терапия проводится параллельно и включает в себя прием иммуностимулирующих препаратов, а также средств, призванных обеспечить нормальное функционирование всех систем организма в период лечения. Это могут быть витаминные препараты, гормоны, сердечно-сосудистые средства и лекарства для печени, почек, ЖКТ и др.
Если малыш находится в стационаре, то за регулярностью приема лекарств следит медицинский персонал. При амбулаторном лечении родители должны следовать рекомендациям врача и тщательно соблюдать дозировку и регулярность приема.
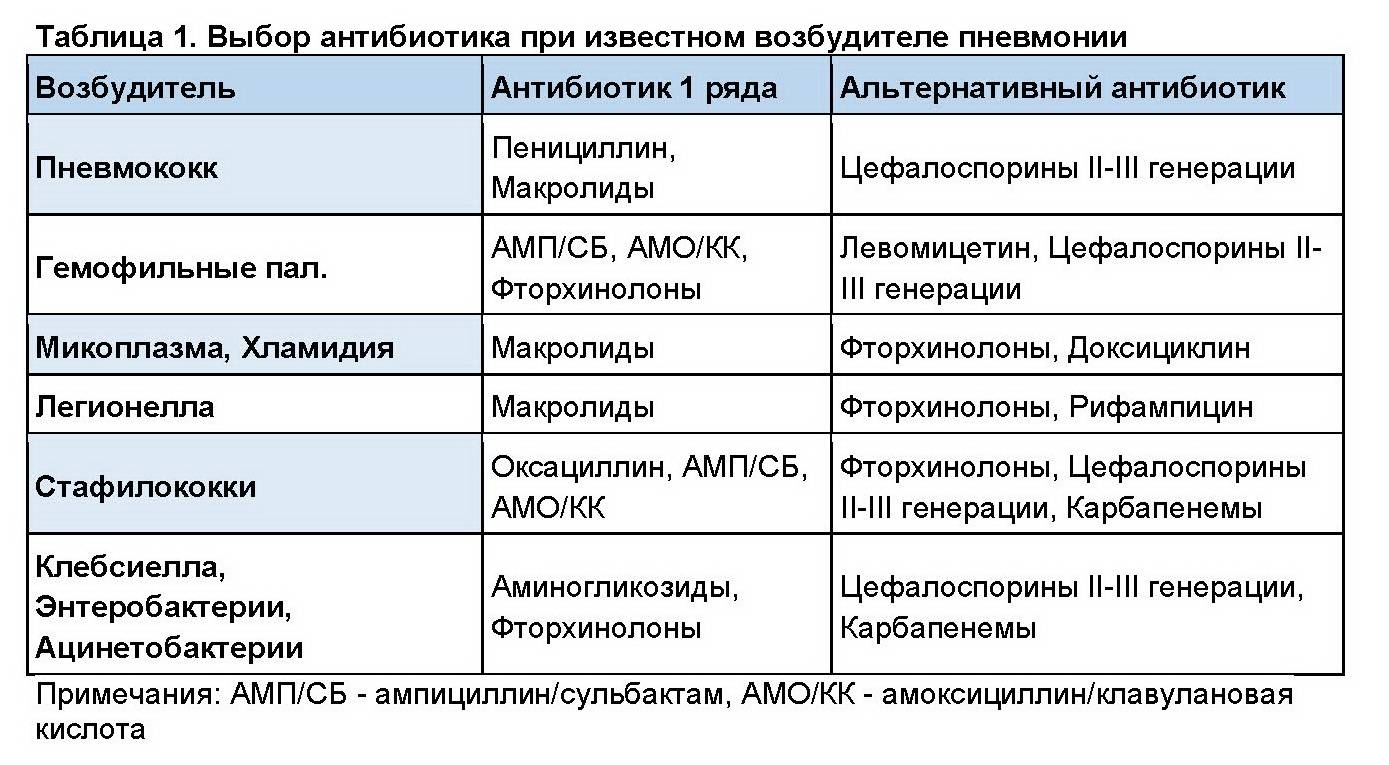
Лечение воспаления легких проводится несколькими видами препаратов из следующих групп:
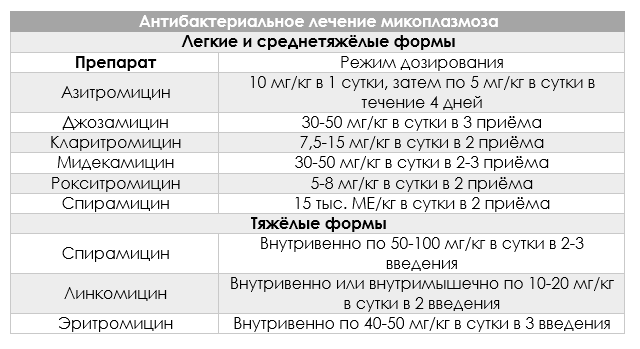
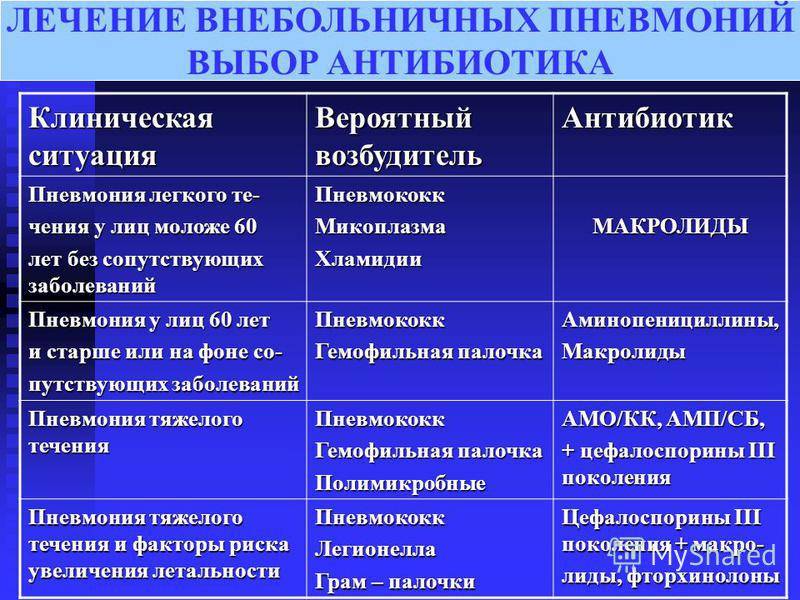
Антибиотики: Амоксициллин, Ампициллин, Сульбактам. Возможна комбинация с клавулановой кислотой – она усиливает устойчивость препаратов к разрушающему действию микробных ферментов. При подозрении на атипичные формы может быть добавлен препарат из группы макролидов: Джозамицин, Кларитромицин, Азитромицин. Если по истечении 2-3 суток терапия неэффективна, может быть произведена смена препарата на цефалоспорин: Цефуроксим, Цефтриаксон, Цефотаксим;
Жаропонижающие: Парацетамол, Ибупрофен, Панадол. Могут быть использованы при превышении t отметки + 38 +39˚С. Субфебрильные температуры способствуют ускорению обмена веществ – таким образом организм стремится избавиться от последствий интоксикации;
Пробиотики: Линекс, Бифидумбактерин, Хилак, Бифиформ. Являются обязательным компонентом антибактериальной терапии для восстановления работы ЖКТ;
Муколитики: АЦЦ, Бромгексин, Флуимуцил. Назначаются для разжижения и облегчения вывода мокроты
При пневмонии применение этих средств должно происходить с особой осторожностью и только по рекомендации врача.
Народные средства
Лечить пневмонию у ребенка народными средствами, пожалуй, может только самая безалаберная мамаша. Однако в качестве дополнительного лечения использование лекарств по народным рецептам приветствуется даже врачами. Особенную эффективность они доказали в лечении кашля:
- Сироп из меда и черной редьки: очищенный корнеплод нарезают дольками и заливают медом. Настаивают до полного растворения меда. Полученное средство дают малышу по несколько раз в сутки;
- 1 ст. л. мать-и-мачехи заливают стаканом кипятка, настаивают, процеживают и дают ребенку по 1 ст. л. несколько раз в день;
- Вымытые, высушенные и согретые листья подорожника выкладывают на грудь ребенку и хорошенько укутывают, оставляют на ночь.
Во время заболевания особое значение имеет соблюдение общих рекомендаций:
- Усиленный питьевой режим, позволяющий предотвратить обезвоживание организма при высоких t и помогающий выводить токсины в ускоренном темпе;
- Облегченный рацион – без трудно усвояемых жирных, сладких продуктов. Рекомендуются каши, куриный бульон, овощи и фрукты, вареная и приготовленная на пару пища;
- Ежедневная влажная уборка и проветривание.
Причины микоплазменного воспаления легких
К основным причинам возникновения воспаления легких врачи относят снижение иммунитета и нарушение местных защитных сил. К возникновению заболевания приводят:
- Частые ОРВИ, фарингит, ларингит, трахеит.
- Грипп, ангина, аденовирусная инфекция.
- Пониженный иммунный ответ у младенцев, детей с сопутствующими патологиями внутренних органов.
- Снижение резистентности организма при приеме некоторых лекарственных средств (цитостатики, стероидные гормоны).
- Нахождение ребенка в закрытых коллективах (детский садик, интернат).
Передача возбудителя осуществляется от больного человека к здоровому воздушно-капельным путем, при этом заболевание развивается в ослабленном организме. После выздоровления, у переболевших микоплазменной пневмонией остается стойкий иммунитет. В большинстве случаев болезнь не возникает у взрослых, а повторное воспаление протекает в легкой форме.
Развитие заболевания легких у детей протекает в несколько этапов:
- Попадание микроорганизма в дыхательные пути и закрепление его на слизистых оболочках.
- Активное размножение бактерии при снижении иммунитета.
- Расселение микоплазмы внутри клеток слизистой оболочки.
- Развитие клинических симптомов воспаления легких.
У детей воспаление легких протекает чаще всего в легкой или среднетяжелой форме и проходит бесследно, в отличие от взрослых. Женщины и мужчины при развитии микоплазменной инфекции подвержены также возникновению процесса в слизистых половых органов, что может привести к проблемам с зачатием.
Микоплазменная пневмония у ребенка – определение заболевания
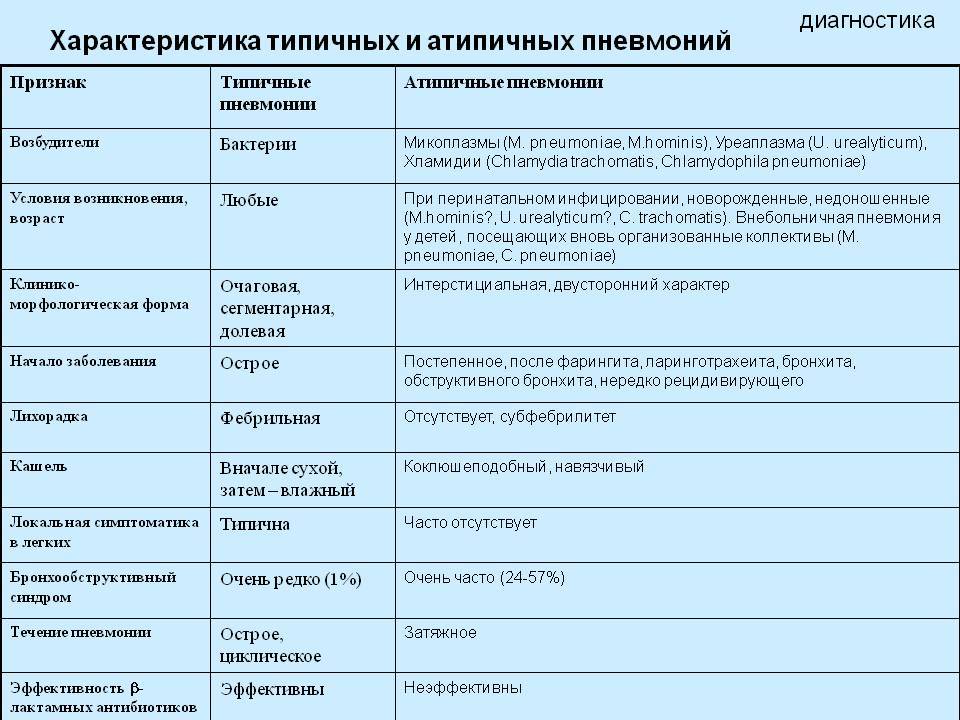
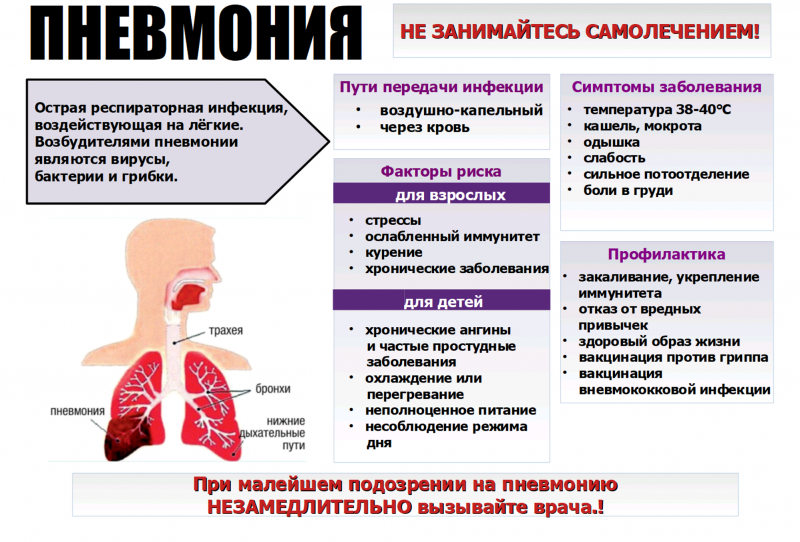
Микоплазменная пневмония – это атипичное инфекционное заболевание легких. Его возбудителем является Мycoplasma pneumoniae, которая поражает слизистую оболочку дыхательных путей.
Данные микроорганизмы не имеют клеточной стенки. По своему происхождению и строению микоплазмы сходны с L-формами бактерий, но по размерам они подобны вирусам. Возбудитель распространяется воздушно-капельным путем, вызывая воспаление верхних и нижних дыхательных путях.
Микоплазмы имеют следующие особенности:
- У них нет ядра и клеточной стенки.
- Размер от ста до шестисот нанометров.
- Они могут менять свою форму.
- Обладают чувствительностью к высокой температуре, средствам дезинфекции и ультрафиолетовому излучению.
- Имеют ДНК и РНК.
- Не могут долгое время жить во внешней среде.
Заражение происходит воздушно-капельным путем. Возбудители через воздушный поток попадают в дыхательные пути, затем в бронхи и легкие. Микоплазмы активно размножаются в альвеолах. Источник инфекции – больной человек или человек, у которого заболевание протекает бессимптомно.
Микоплазменная пневмония сопровождается катаральными и респираторными симптомами, интоксикационным синдромом и признаками диспепсии. Она регистрируется в виде спорадических случаев и эпидемических вспышек. Для данной формы пневмонии характерны сезонные колебания (осень, зима).
Иногда заболевание может возникать сразу после того, как ребенок появился на свет. Это называется врожденной микоплазменной пневмонией. У новорожденных малышей она протекает очень тяжело. Про лечение пневмонии у грудничков читайте тут.
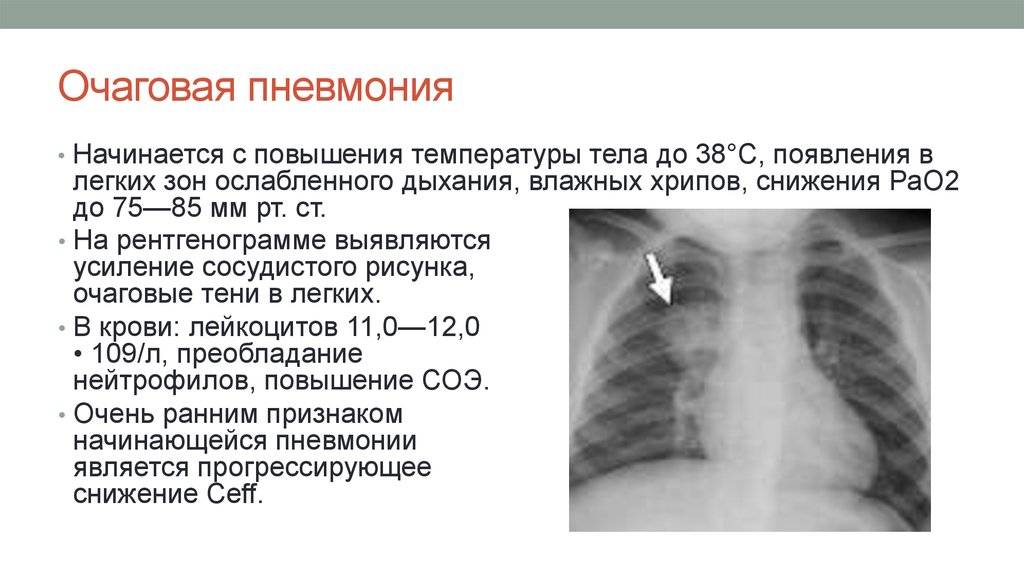
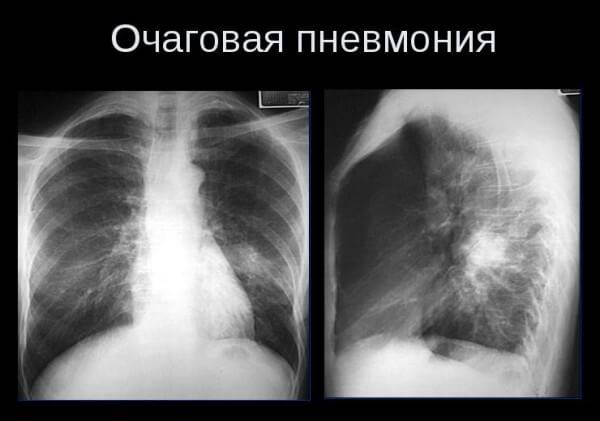
Виды микоплазменной пневмонии:
- Очаговая. Воспаление захватывает небольшой участок легкого в пределах нескольких легочных долек.
- Долевая. Воспаление захватывает целую долю легкого.

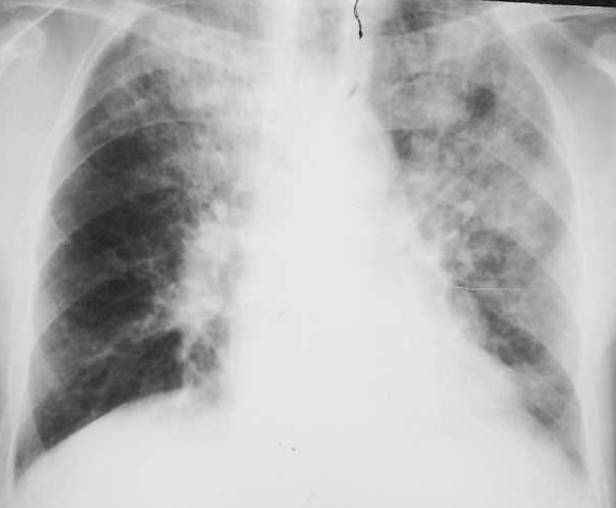
Для диагностики микоплазменной пневмонии проводится рентген, где должно быть видно усиление легочного рисунка, а также мелкоочаговые тени в нижних отделах легких. Помимо этого необходимо серологическое исследование крови, которое показывает наличие или отсутствие специфических иммуноглобулинов к возбудителю.
Стоит отметить, что, если ребенок переболел микоплазменной пневмонией, то у него вырабатывается иммунитет к этому заболеванию на десять лет.
Рекомендации
Вакцины против возбудителя микоплазменной пневмонии на данный момент не существует из-за высокой иммуногенности антител. Инфицирование проблематично предупредить по причине легкости распространения бактерии.
Основные рекомендации для профилактики заболевания: следует заботиться об иммунитете, избегать зараженных пневмонией и часто мыть руки.
При лечении очень важно соблюдать постельный режим, не нагружать организм, обильно пить и часто проветривать помещение. Переболевшим пневмонией пациентам назначается диспансерное наблюдение в течение полугода. Первое обследование проходят через месяц, второе – через три месяца, третье – через полгода после выздоровления
В него входит осмотр врачом, исследование общего анализа крови. Во время восстановительного периода положительное воздействие на организм будут иметь следующие мероприятия:
Первое обследование проходят через месяц, второе – через три месяца, третье – через полгода после выздоровления. В него входит осмотр врачом, исследование общего анализа крови. Во время восстановительного периода положительное воздействие на организм будут иметь следующие мероприятия:
Переболевшим пневмонией пациентам назначается диспансерное наблюдение в течение полугода. Первое обследование проходят через месяц, второе – через три месяца, третье – через полгода после выздоровления. В него входит осмотр врачом, исследование общего анализа крови. Во время восстановительного периода положительное воздействие на организм будут иметь следующие мероприятия:
- физиотерапия;
- дыхательная гимнастика;
- лечебная физкультура;
- массаж;
- водные процедуры.
ВАЖНО! Благотворным будет лечение в санатории при условии теплого климата без излишней влажности, особенно для людей, перенесших тяжелую форму недуга с ухудшением функции легких. В некоторых случаях для восстановления функции органов дыхания и кровообращения рекомендована реабилитация в специализированных центрах. Например, если у больного в остром периоде было выявлено двустороннее поражение с гипоксемией, выраженной интоксикацией
Например, если у больного в остром периоде было выявлено двустороннее поражение с гипоксемией, выраженной интоксикацией
В некоторых случаях для восстановления функции органов дыхания и кровообращения рекомендована реабилитация в специализированных центрах. Например, если у больного в остром периоде было выявлено двустороннее поражение с гипоксемией, выраженной интоксикацией.
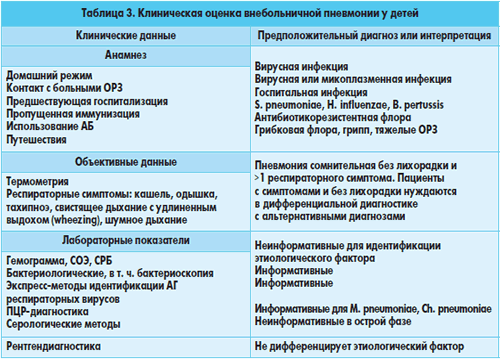
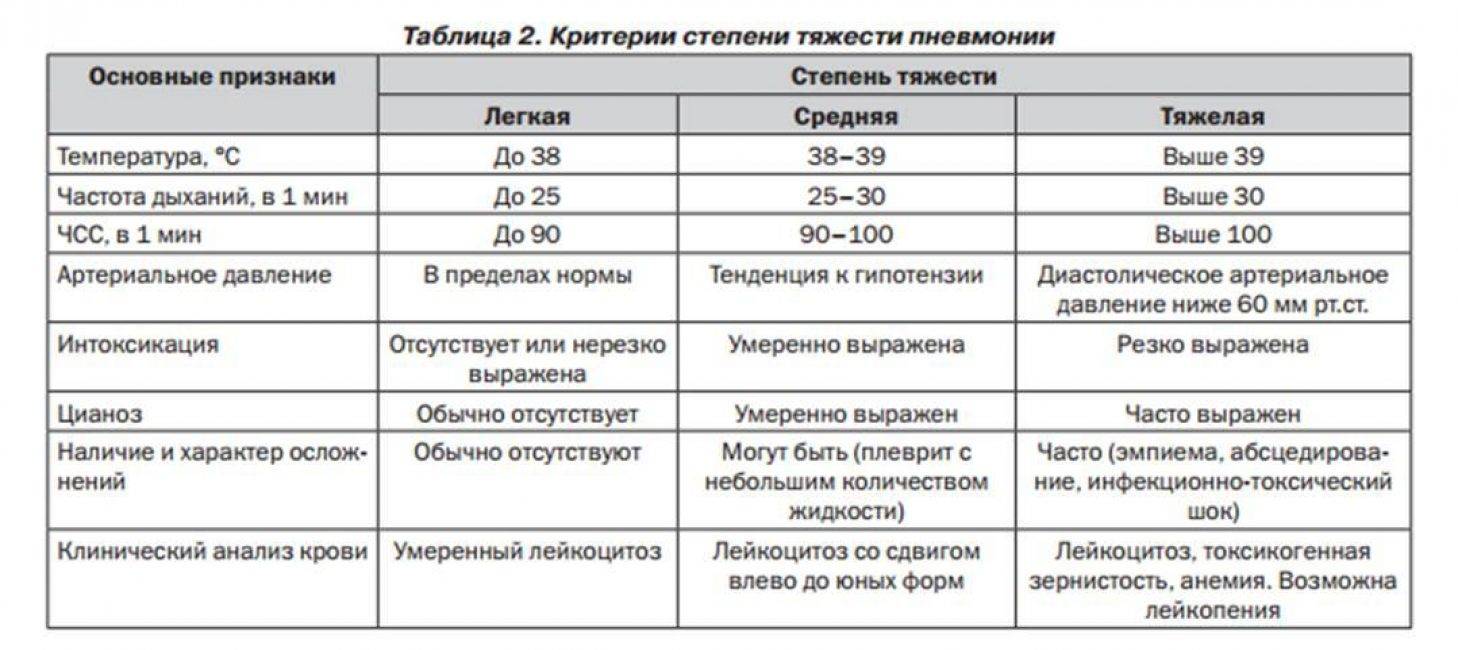
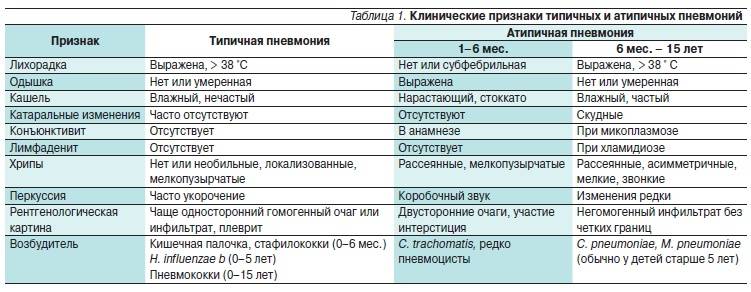
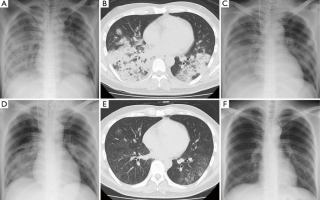
Диагностика
При постановке диагноза микоплазменной пневмонии учитываются данные клинической картины, рентгенографии и КТ легких, серологического и ПЦР-исследований. Установление этиологии на первой неделе заболевания затруднено из-за первоначальной невыраженности физикальных проявлений. Рано отмечается гиперемия задней стенки глотки, гипертрофия миндалин, постепенно может появиться очаговое ослабленное везикулярное дыхание, крепитация, редкие средне- и мелкопузырчатые хрипы, укорочение перкуторного звука. Для микоплазменной пневмонии типично присутствие внелегочной симптоматики.
На рентгенограмме легких заметно двустороннее усиление легочного рисунка с типичными для пневмонии неоднородными, нечеткими очаговыми инфильтратами в нижних сегментах, в 50% случаев – интерстициальные изменения, перибронхиальная и периваскулярная инфильтрация. Обширная лобарная инфильтрация отмечается редко.
Лабораторные сдвиги – лейкоцитоз и подъем СОЭ в периферической крови при микоплазменной пневмонии менее выражены, чем у больных бактериальным воспалением легких. Микробиологическое исследование с выделением культуры M.pneumoniae из мокроты, ткани легких и плевральной жидкости практически не используется, так как требует продолжительных сроков инкубации и высокоселективных сред. При обычной микроскопии мокроты микоплазмы не выявляются.
Для этиологической верификации микоплазменной пневмонии и установления активной и персистирующей форм инфекции проводится комплекс анализов, включающих серотипирование (ИФА, РСК, РНИФ) и молекулярно-биологическое исследование (ПЦР). Показательно 4-кратное повышение титров IgA и IgG в парных сыворотках (в острую стадию и в период реконвалесценции). Для микоплазменной пневмонии свойственно заметное угнетение Т-клеточного и фагоцитарного звеньев иммунитета, гуморальные сдвиги (повышение количества В-лимфоцитов, уровней IgM и ЦИК).
ЭКГ-изменения могут возникать у больных при появлении миокардита и перикардита. Необходимо дифференцировать микоплазменную пневмонию от ОРВИ, бактериальной пневмонии, орнитоза, легионеллеза, туберкулеза легких.