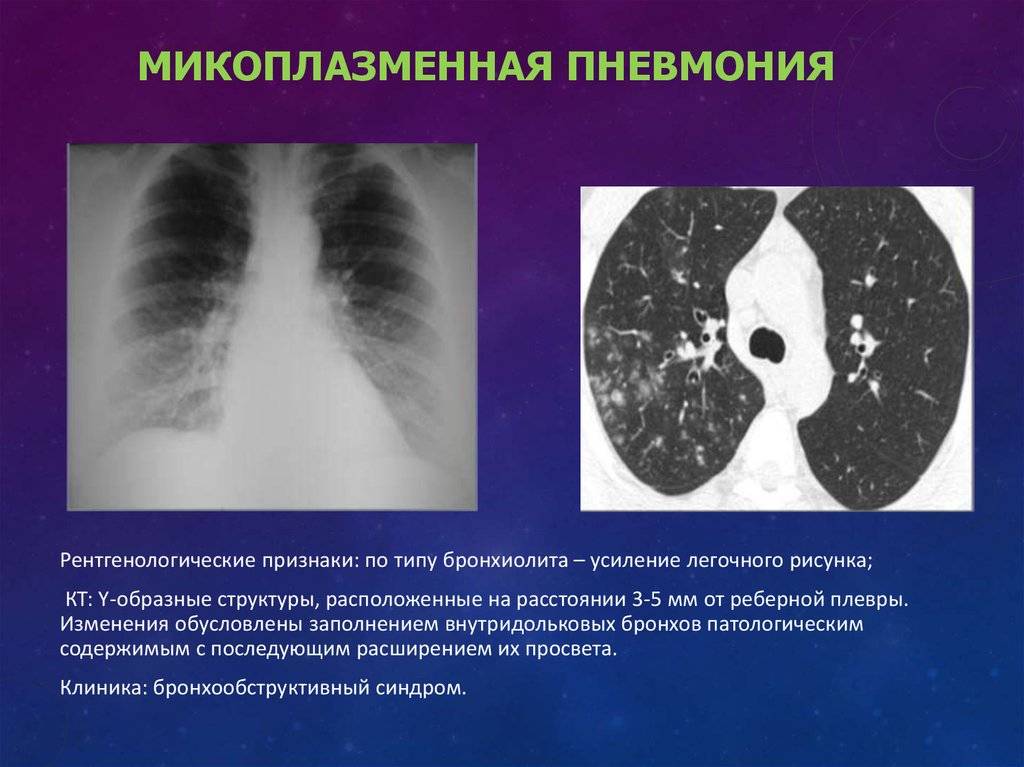
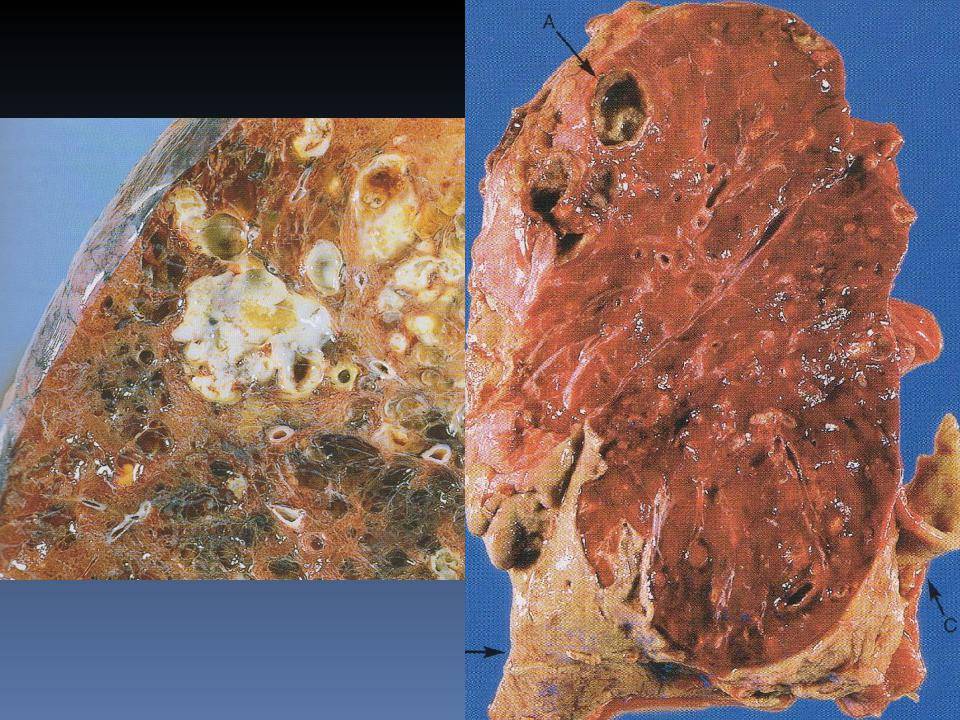
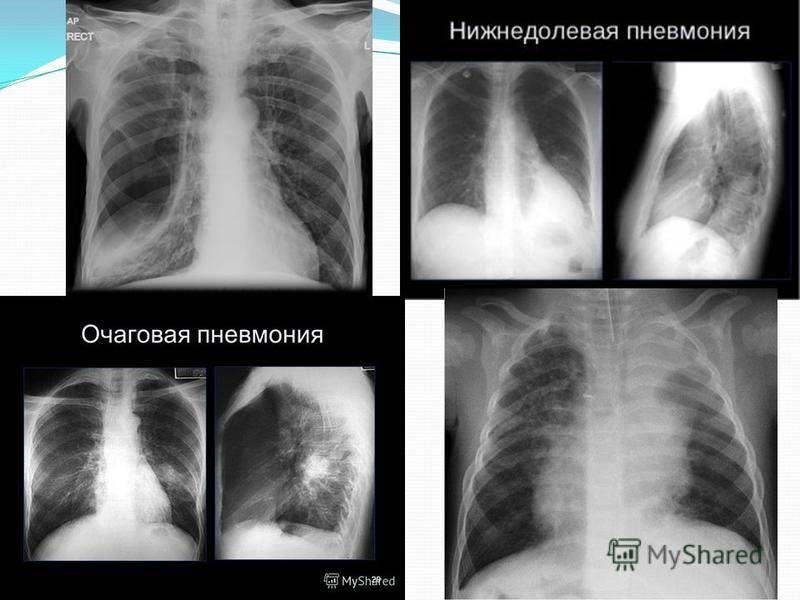
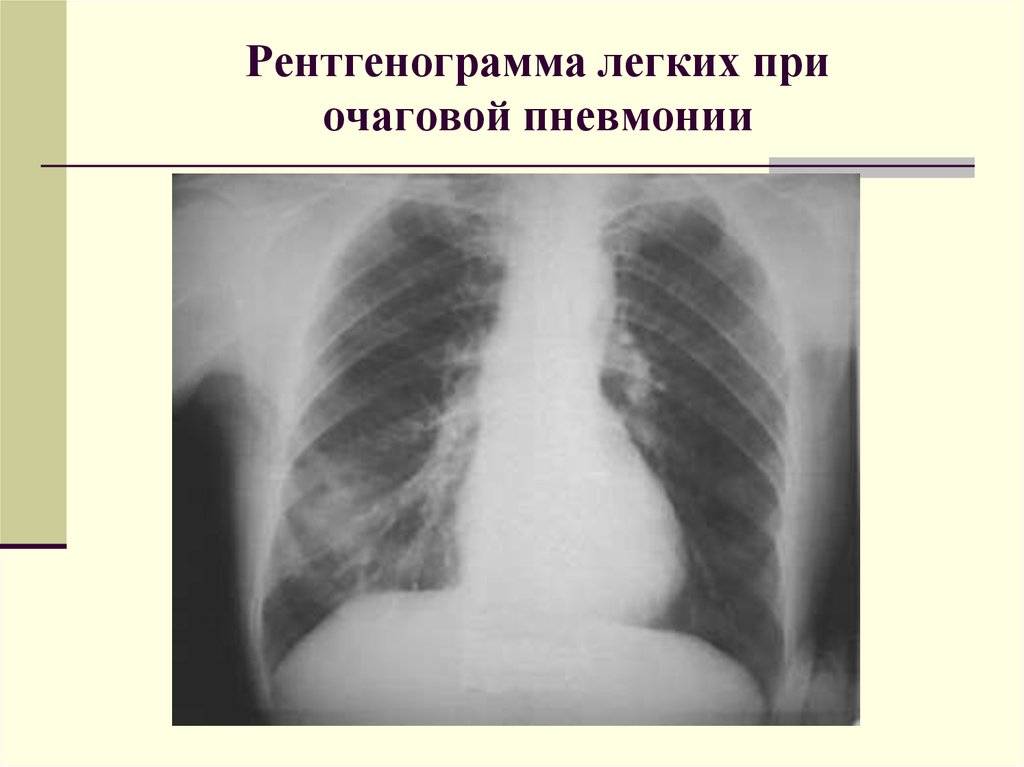
Диагностика
Диагностика хламидийной пневмонии вызывает определенные трудности у врачей. Это связано с отсутствием специфической симптоматики, отчетливых физикальных и рентгенологических признаков.
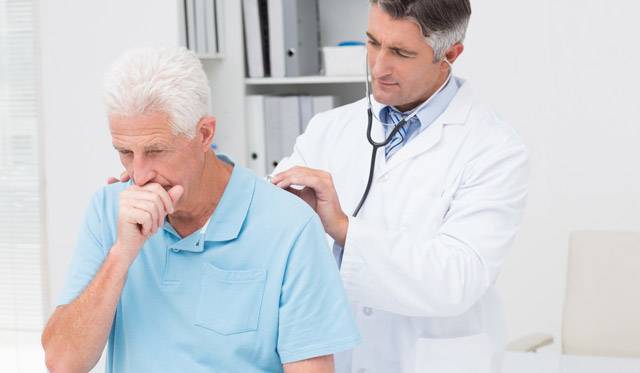
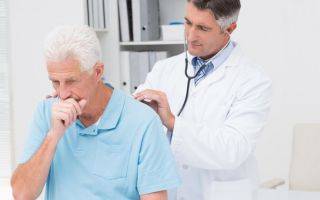
- Во время осмотра пульмонологи выявляют гиперемию задней стенки глотки, регионарный лимфаденит.
- Аускультативные данные вариабельны. У больных по-разному протекает заболевание. Обычно выслушивается жесткое или ослабленное дыхание, сухие или влажные хрипы.
- В общем анализе крови отсутствует лейкоцитоз и нейтрофильный сдвиг формулы.
-
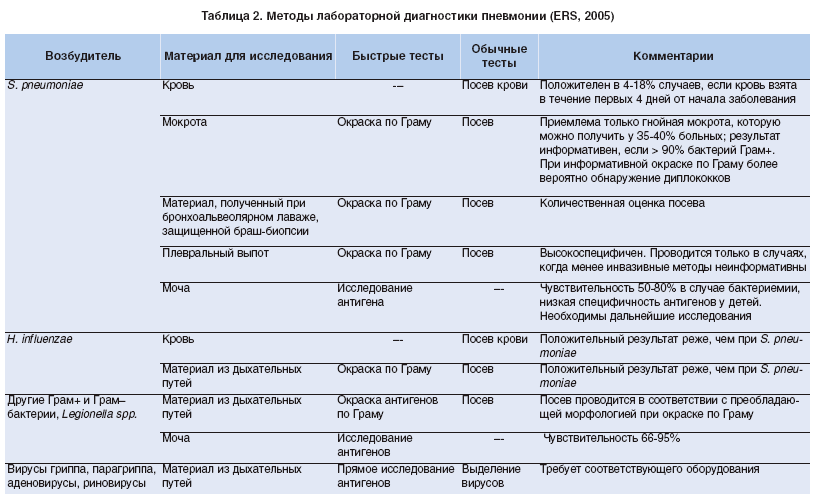
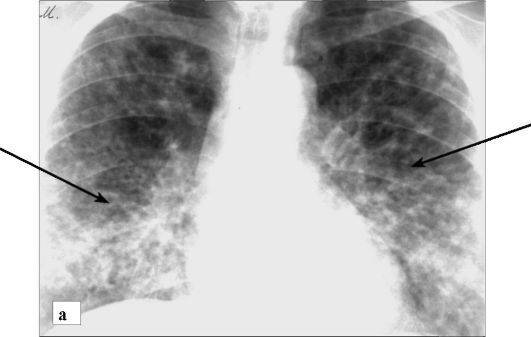
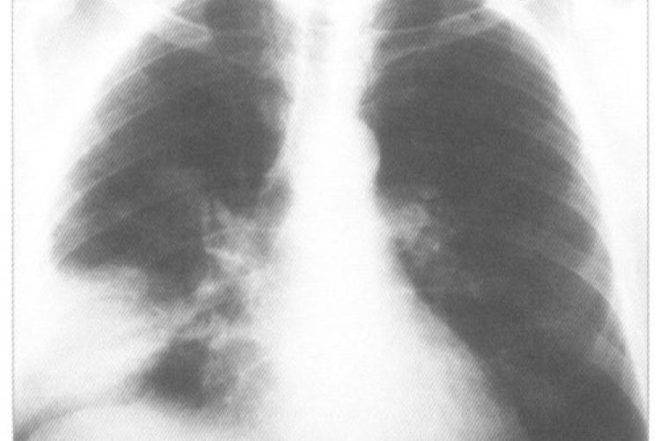
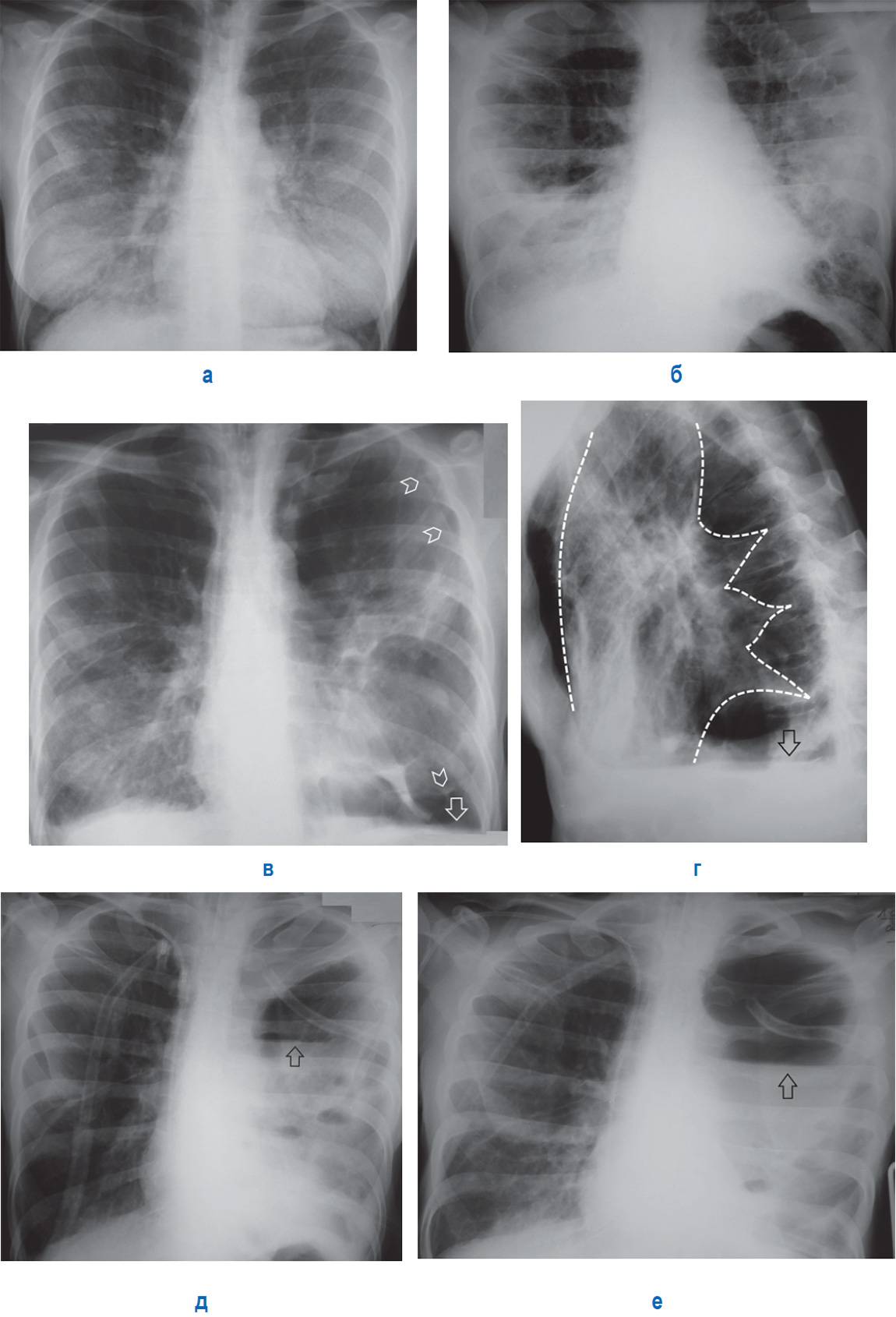
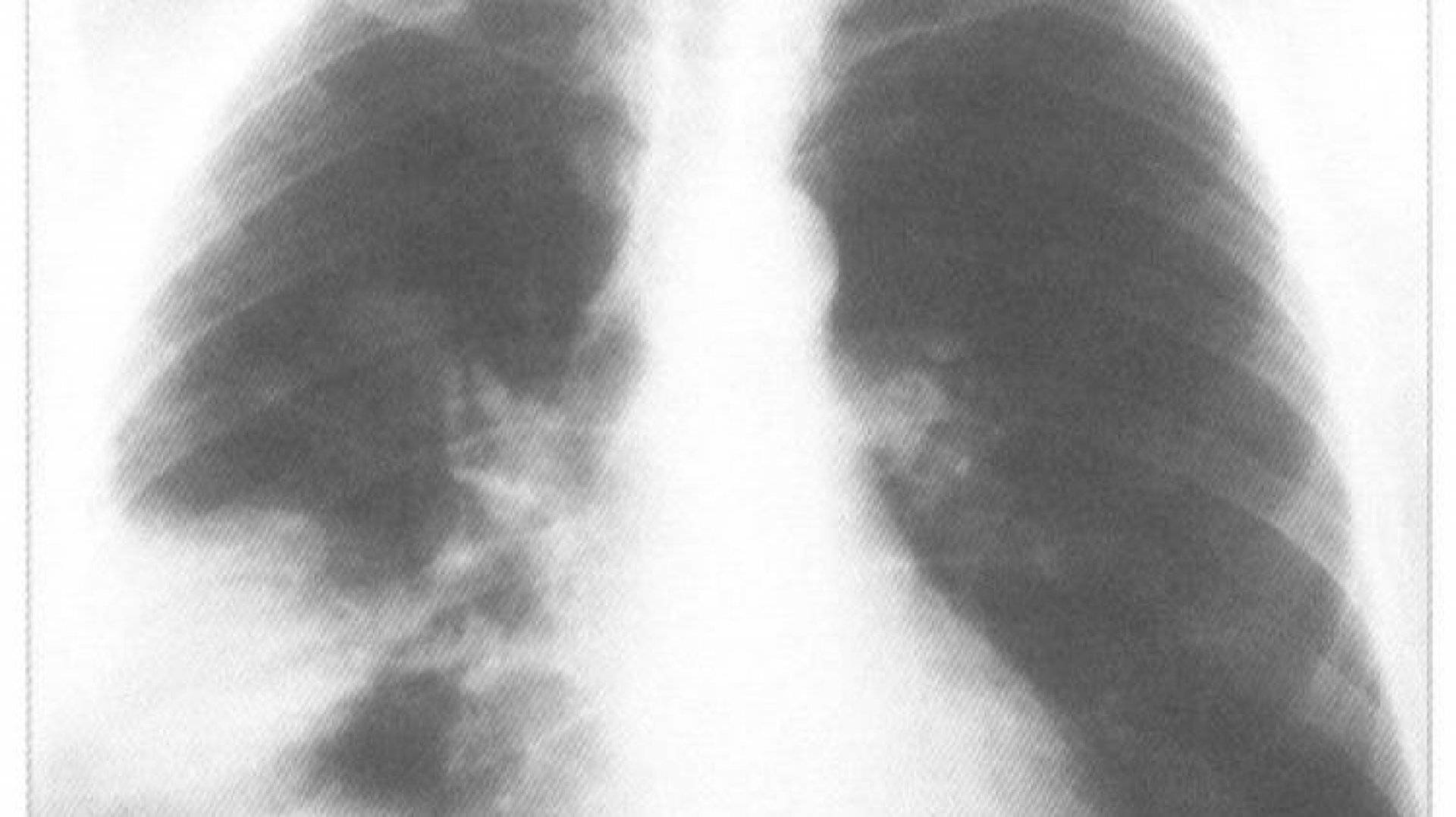
рентгеновский снимок: локализация в верхнем сегменте левой нижней доли
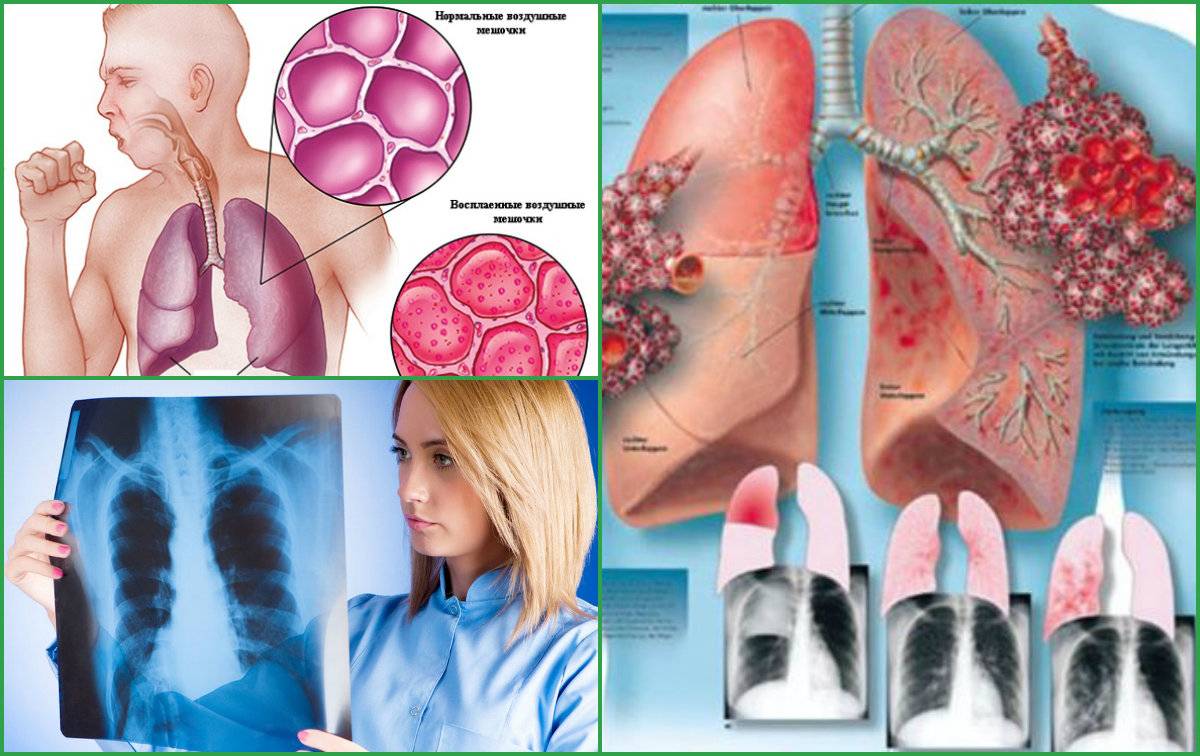
На рентгене определяются изменения бронхов и легочного интерстиция, а также очаговая, сегментарная или долевая инфильтрация, воспалительные уплотнения, усиление легочного рисунка. Чаще эти изменения обнаруживают с одной стороны в нижних легочных полях.
- При подозрении на данный недуг необходимо провести лабораторные испытания. Бактериологическое исследование отделяемого зева в настоящее время не проводится, поскольку долго длится и требует больших затрат. Раньше биоматериал, отобранный у больного, помещали в специальную питательную среду и ждали 20 дней. За это время на поверхности среды появлялись крупные колонии, которые затем изучали под микроскопом.
- Стандартными методами, позволяющими выявить хламидии, являются иммуноферментный анализ – ИФА, прямая иммунофлюоресценция – ПИФ и полицепная реакция – ПЦР. Об активности патологического процесса говорит повышение титра IgM, IgG и IgA более, чем в 4 раза. IgG появляются в крови спустя полтора-два месяца от момента инфицирования. Если его уровень превышает норму, говорят о длительном хроническом течение патологии. Спустя 2 недели после заражения обнаруживают IgM, которые свидетельствует об остром периоде пневмонии.
- ПЦР-анализ позволяет быстро и безошибочно идентифицировать генетический материал возбудителя.
Причины развития патологии
Все факторы становления описываемого заболевания подразделяются на несколько категорий. Первая категория причин развития пневмоний, ассоциированных с поражением хламидиями — это проникновение в организм патогенной флоры.
Хламидии сами по себе не являются гомогенной группой. Это целый конгломерат микроорганизмов, различных по патогенным свойствам, вирулентности (заразности), способам передачи. Следует кратко сказать о каждой из форм.
Chlamydophila pneumoniae.
Хламидофилы данной группы вызывают стойкие и резистентные к лечению формы пневмонии. Они отличаются сравнительно мягким течением, хотя и имеют выраженную склонность к быстрой хронизации и частому рецидивированию независимо от того, поражают взрослых или детей.
Взрослые страдают чаще в несколько раз, что обусловлено, преимущественно, не воздушно-капельным способом транспортировки микроорганизма. Хотя и такой способ возможен.
Сhlamydia trachomatis.
Хламидия трахоматис является типичным облигатным микроорганизмом, обитающим в мочеполовой системе. Никогда не транспортируется от человека к человеку воздушно-капельным путем, кроме случаев орально-генитальных контактов с последующим взаимодействием с окружающей средой и людьми.
Провоцирует сложные формы воспаления легких с выраженными симптомами и тяжелыми осложнениями. В этом отношении хламидия трахоматис мало уступает в своей летальности легионеллам и иным сходным организмам. Требуется срочное лечение под контролем специалиста. Наиболее часто страдают груднички (дети в возрасте до 6 месяцев в группе особого риска).
Chlamydophila psittaci.
 Орнитоз. Ассоциирован с провокацией особенно тяжелых и потенциально летальных форм пневмонии. Отличается наибольшей опасностью для жизни и здоровья пациента.
Орнитоз. Ассоциирован с провокацией особенно тяжелых и потенциально летальных форм пневмонии. Отличается наибольшей опасностью для жизни и здоровья пациента.
Провоцирует интерстициальные воспаления легких, которые сами по себе считаются почти в 90% летальными (кроме некоторых форм). Чаще всего страдают сотрудники лабораторий. Инфекция имеет свойство передаваться воздушно-капельным путем. Характерные симптомы данной формы — высокая температура до пиретических отметок (39.5-40.5 градусов), с ознобом и сильными головными болями.
Клиническая картина и осложнения инфекционного заболевания

Характерно повышение температуры тела.
В начале, заболевание характеризуется смазанной или малосимптоматической клиникой. Одни больные не подозревают о существовании легочной инфекции. Другие узнают о ней по характерной клинике схожей с гриппом или ОРЗ.
Заболевание сигнализирует о себе кашлем, повышением температуры, тянущими болями в области груди. Возможно развитие интоксикации, вследствие токсического действия токсинов, которые выделяются микозными очагами.
Будет ли заболевание клинически прогрессировать или останется на уровне показателей, не причиняющих большого вреда организму, зависит от вида гриба, состояния больного, генерализации поражения.

Ночная потливость.
Пневмомикозное заболевание, протекающее с ярко выраженными симптомами, будет иметь следующую картину:
- кашель с выделениями слизистой мокроты;
- повышение температуры;
- мигрень;
- кровохарканье;
- слабость;
- ночная потливость и озноб;
- утомляемость;
Грибковое заболевание после острой фазы может перейти в хроническую, при этом клинические признаки болезни могут проявляться в течение нескольких месяцев. Хронизация патологии может произойти по причине постоянного попадания небольших доз возбудителя в организм.
Смешанные формы грибковой пневмонии протекают тяжелей, чем при однотипной этиологии возбудителя. Грибок может распространиться на другие области и органы организма, сформировав там новый очаг поражения.
Затронутыми могут оказаться:
- кожа;
- кости;
- костный мозг;
- печень;
- желудочно-кишечный тракт.
Особенно подвергнуты генерализации грибковой инфекции пациенты с заболеваниями, угнетающими иммунитет.
Прогрессирование болезни приводит к вовлечению в процесс рядом находящихся тканей легочной системы. Поражается прикорневая лимфатическая система и плевра легких, с развитием абсцессов и появлением гранулем на тканях легких. При разрыве абсцессов может выделяться мокрота с гнойными сгустками.
Осложнения, возникающие на фоне грибковой пневмонии, проявляются следующими патологиями и синдромами:
- плеврит;
- бронхоэктазия;
- спонтанный пневмоторакс;
- каверны;
- ателектаз легкого;
- гипоксемия.

Одышка и боль в грудной клетке.
Отсутствие своевременного и адекватного лечения приводит к одышке и легочной недостаточности, появлению симптомов связанных сердечной недостаточностью. Болезнетворный грибок может локализоваться на стенках сосудов, окружающих легкие.
Прорастая сосуды, массивные скопления грибов приводят появлению в них тромбов. Распространение возбудителя на другие органы, приводит к появлению в них гнойных очагов, что значительно усложняет процесс лечения.
Диагностика
Диагностирование заболевания проводится на основе данных анамнеза, осмотра пациента и лабораторных исследований. Так как легочные микозы не имеют специфических проявлений, заподозрить грибковую этиологию врач может при наличии других выявленных очагов инфекции.
При молочнице полости рта, возбудитель (Кандида), проникает по воздушному тракту в легкие и на новом месте начинает свое бурное развитие. Одним из вариантов неэффективности антибактериальной терапии у пациентов с воспалением легких может стать грибковая составляющая возбудителя.
Анализ крови и мочи.
Объективное диагностирование происходит на основании следующих исследований:
- рентгенография;
- анализ крови;
- анализ мокроты.
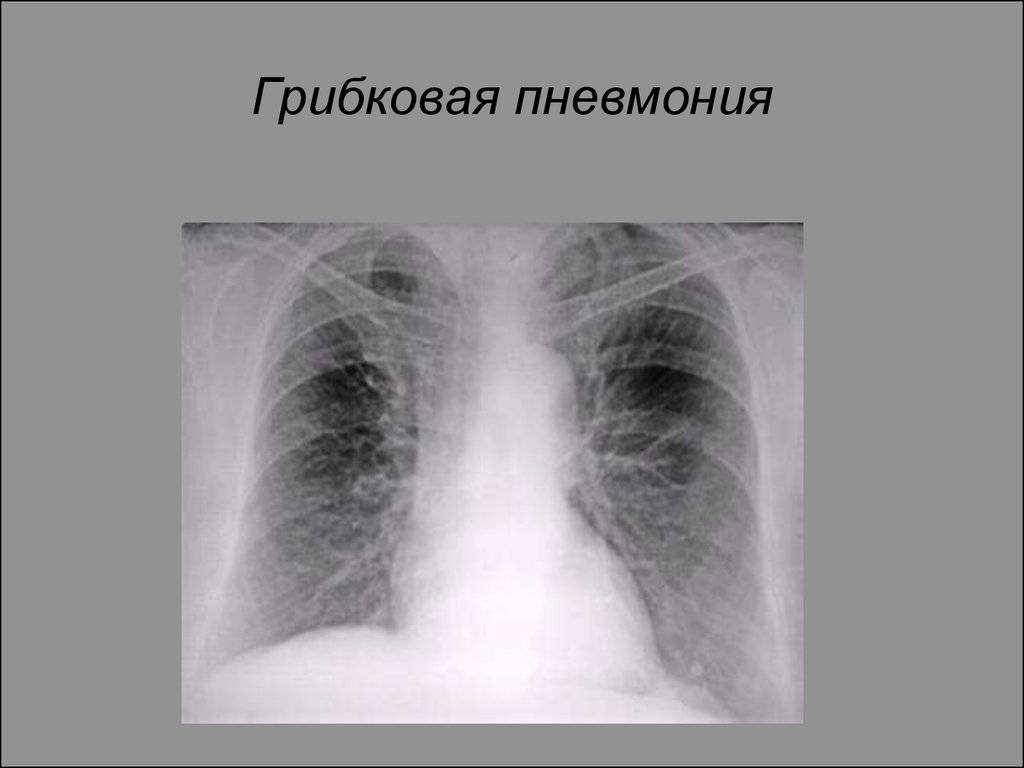
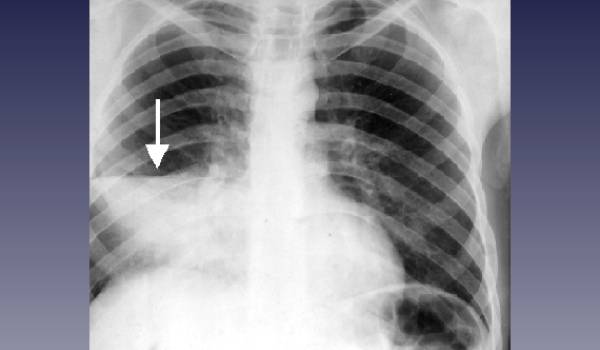
В крови больного выявляют повышенной содержание лейкоцитов, повышение СОЭ. На рентгенограмме видны инфильтративные тени различного размера, с нечеткими краями. При осложнениях связанных с абсцессами обнаруживают круглые тени (полости) с горизонтальным уровнем жидкости.
С помощью бакпосева мокроты и бронхоальвеолярной жидкости выявляют споры и мицелии патогенных грибов. Проведение ПЦР мокроты позволит определить ДНК и штамм возбудителя. Для идентификации антител возбудителя проводится серологическое исследование.
Течение заболевания должно внимательно контролироваться.
Если у пациента отсутствуют клинические проявления, но лабораторный анализ показал в мокроте дыхательных путей наличие грибкового возбудителя — точный диагноз не устанавливается. Потребуются более углубленное исследование вплоть до открытой биопсии легких.
Лечение
Комплексная диагностика пневмонии включает в себя:
- Рентген лёгких;
- Развёрнутый клинический анализ крови;
- Биохимический анализ крови (для определения уровня лейкоцитов и нейтрофилов);
- Бронхоскопия;
- Бактериологический посев мокроты;
- Исследование, показывающее уровень углекислого газа в крови;
- Тест на чувствительность к антибиотикам;
- Серологическое исследование крови (позволяет определить наличие патогенной флоры).
По результатам обследования врач определяет степень тяжести болезни и составляет программу лечения. В большинстве случаев неосложнённое воспаление лёгких лечится в домашних условиях, под постоянным наблюдением врача.
Простые правила, помогающие быстро и без осложнений вылечить пневмонию:
- Постельный режим до полного выздоровления;
- Влажная уборка 2 – 3 раза в день;
- Частое проветривание комнаты, где находится заболевший человек (желательно каждые 20 25 минут);
- Температура воздуха 18 – 22 С и влажность воздуха 50 – 70%;
- Полноценный рацион питания, богатый витаминами и полезными микроэлементами;
- Пить как можно больше тёплой жидкости.
Стоит уточнить у врача, через какое время после выздоровления можно принимать душ или ванну
Важное значение имеет физиотерапия, в первую очередь лечебная гимнастика. Также врачи рекомендуют уже со второго дня болезни делать специальную дыхательную гимнастику, не вставая с постели
Медикаментозным способом
Комплексная терапия воспаления лёгких включает в себя:
- Применение антибиотиков (Супракс, Цефтриаксон, Сумамед, Кларитромицин);
- Противовирусные препараты (при вирусной пневмонии);
- Антигистаминные препараты;
- Препараты, помогающие справиться с признаками общей интоксикации;
- Бронходилатирующие препараты (расширяющие просвет бронхов).
В тяжелых случаях, когда лечение проводится в условиях стационара, применяются кислородная терапия и внутривенное введение раствора глюкозы.
Народными средствами
- Травяные чая и витаминизированные напитки;
- Отвары и настоит лекарственных растений, обладающие противовоспалительным и отхаркивающим эффектом;
- Ингаляции минеральной водой;
- Согревающие компрессы (если нет высокой температуры).
Быстро восстановить силы и улучшить самочувствие помогают общеукрепляющие средства на основе мёда и прополиса.
Симптомы грибковой пневмонии
У заразившихся людей симптомы часто носят размытый, неявный характер.
Поэтому:
- часто больной человек совершенно не задумывается о том, что в его организме развивается грибковая пневмония с одновременным риском заражения окружающих;
- заболевание выглядит как атипичная пневмония (окончательно ясную клиническую картину можно увидеть только при обострении);
- максимальные трудности возникают с диагностикой пневмомикоза у детей.
Внимание: любые детские болезни лечатся трудней, чем те же самые — у взрослых. Дети часто проходят фоновое лечение антибиотиками по другим поводам (что делает симптомы микоплазменной пневмонии еще более размытыми).
Ключевые особенности микоплазменных пневмоний:
- часто их предваряет респираторный синдром (трахеобронхит, ринофарингит, иногда отит);
- отмечается недомогание;
- одышка и озноб не характерны, но возможны;
- при кашле выделяется слизистая мокрота;
- во время выслушивания заметны хрипы (преимущественно сухие, локально — влажные);
- уплотнений легочной ткани нет;
- допустимы внелегочные симптомы (нарушения работы ЖКТ, нервные расстройства, обильное потоотделение, кожные высыпания, поражения слизистых).
На начальном этапе
В первые дни процесса клиническая картина выглядит примерно следующим образом:
- немного повышается температура (в районе 37,4-37,8 градусов);
- возможен озноб;
- усталость даже при отсутствии нагрузок;
- общая слабость вялость;
- быстрая утомляемость;
- кашель;
- одышка.
Эти симптомы нередко вводят врачей в замешательство — не исключена постановка ошибочного диагноза «бронхопневмония».
Прошло несколько дней
Через 4-7 дней (зависит от индивидуальных особенностей организма) состояние больного ухудшается:
- кашель становится мучительным;
- появляется большое количество мокроты;
- температура может повыситься до 38 градусов и даже еще выше;
- выделения при кашле обильно содержат гной.
Изобилие гнойных выделений объясняется тем, что в легочных тканях к этой стадии образовались абсцессы.
Во время приступа кашля абсцессы разрушаются, их содержимое выбрасывается наружу вместе с продуктами активной жизнедеятельности микроорганизмов.
Внимание: тщательно убирайте мокроту из доступа окружающих людей — выделения содержат колоссальное количество заразных бактерий.
Лечение
Есть несколько подходов к борьбе с данным заболеванием. Основной из них – это медикаментозный. Он заключается в приёме препаратов, которые назначает лечащий врач. Также прибегают к народным методам, которые заключаются к применению более простых средств, которые обычно имеются в каждом доме.
Медикаментозный способ
Обычно способ лечения при помощи медикаментов заключается в подборе подходящих для данного пациента антибиотиков – и их применение в течение курса. Также дополнительно может быть назначена физиотерапия, которая помогает устранить инфильтрат в корне лёгких.
Народные средства

- Отвар изюма. Половина стакана изюма пропускается через мясорубку, из всего этого делается отвар.
- Лесные орехи. Их достаточно есть в обычном виде, они помогают справиться с мокротой.
- Отвар инжира. Его можно применять по стакану в день – и симптомы быстро начнут отступать.
- Сок алоэ. Особенно эффективен в смеси с молоком, прополисом и мёдом, а также сухими берёзовыми почками.
Виды и классификации
В зависимости от вида возбудителя воспаления, особенностей протекания и других факторов выделяется множество видов пневмонии. Согласно медицинской классификации различается:
- Госпитальная пневмония – болезнь, возникающая в условиях дома или в первые двое суток нахождения пациента в больнице. Это – не слишком опасный вид заболевания, выздоровление наступает в 90% случаев.
- Внегоспитальная пневмония развивается в условиях нахождения пациента в стационаре. Такой вид воспаления легких диагностируют и в случае, если за предыдущие три месяца пациент пребывал в больнице в течение двух и более суток. Это – тяжелая форма болезни, в 40% случаев заканчивающаяся смертью пациента.
- Аспирационная пневмония развивается в случае проглатывания человеком большого количества содержимого ротоглотки. Это случается с людьми, потерявшими сознание, больными, с нарушенным актом глотания, в случае нарушения или ослабления кашлевого рефлекса. Причиной провоцирующих состояний становятся: черепно-мозговые травмы, инсульт, алкогольное опьянение, эпилепсия.
- Пневмонии, развивающиеся на фоне иммунодефицитов.

Виды воспалительных процессов в легких классифицируются по признаку возбудителя патологического состояния:
- Бактериальные;
- Вирусные;
- Грибковые;
- Пневмонии, вызванные простейшими;
- Пневмонии, вызванные гельминтами;
- Смешанные пневмонии.
В зависимости от особенностей протекания заболевания может быть определена легкая, средняя, тяжелая и крайне тяжелая форма воспаления легких. Также отмечается, что процесс может быть односторонним и двусторонним.
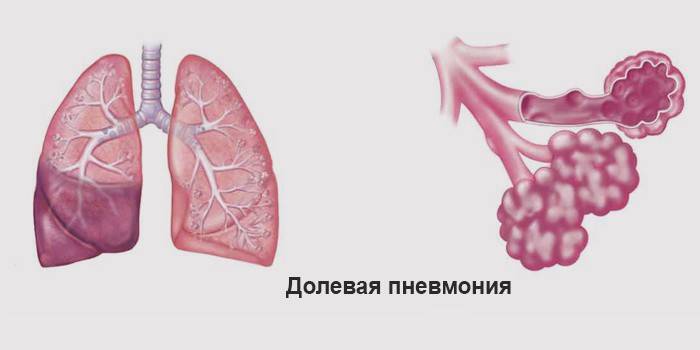
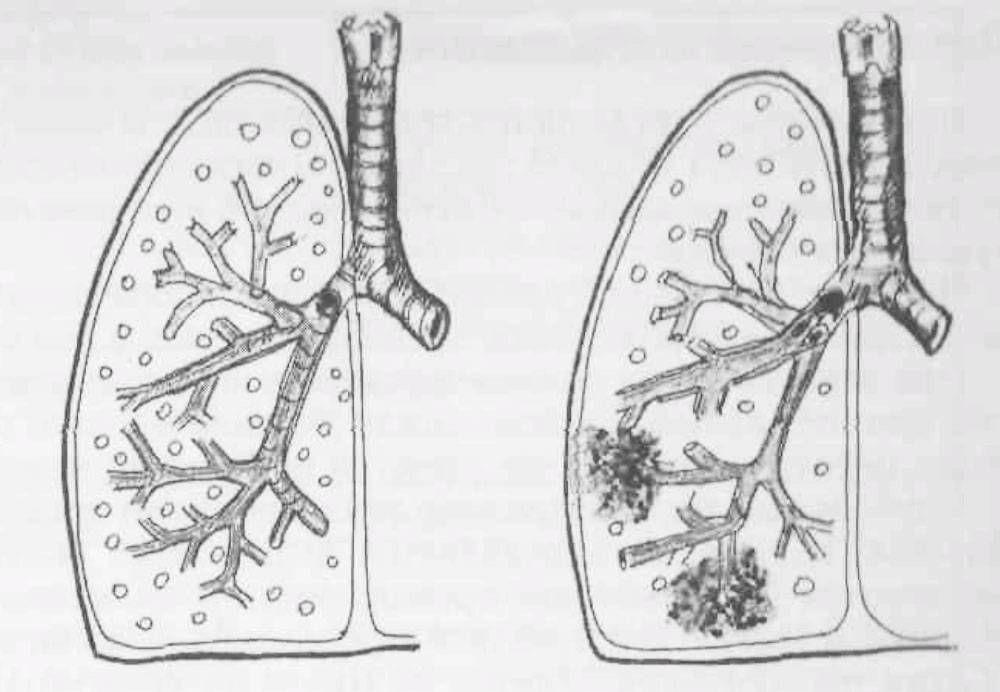
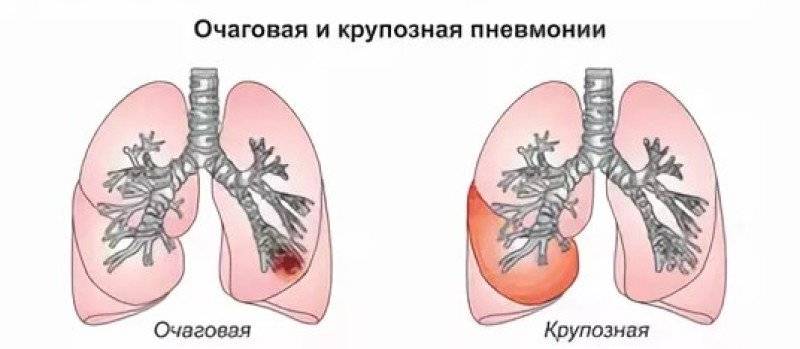
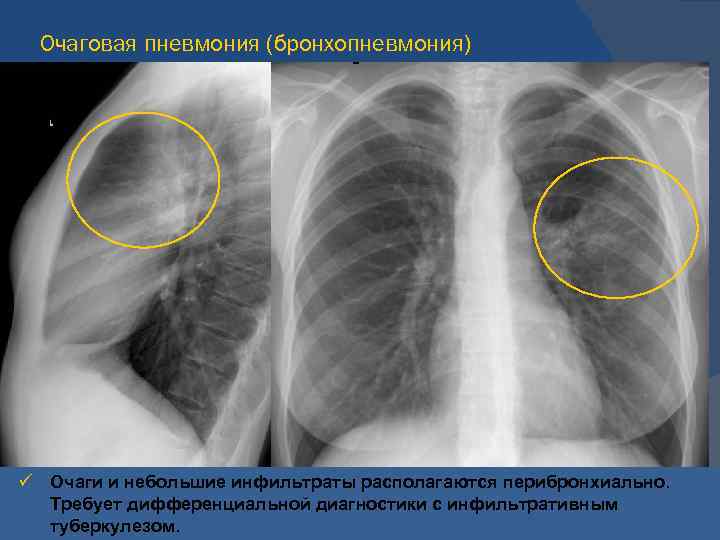
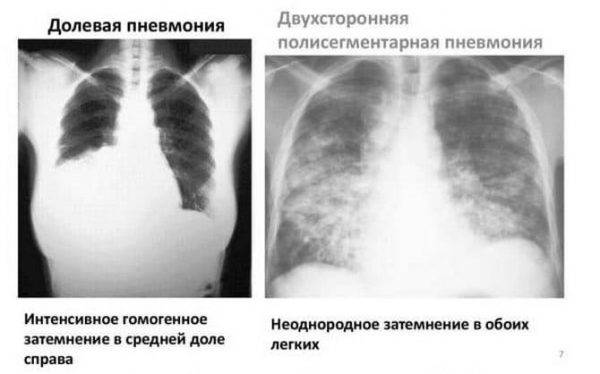
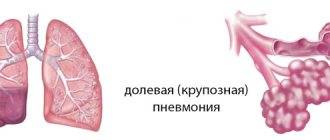
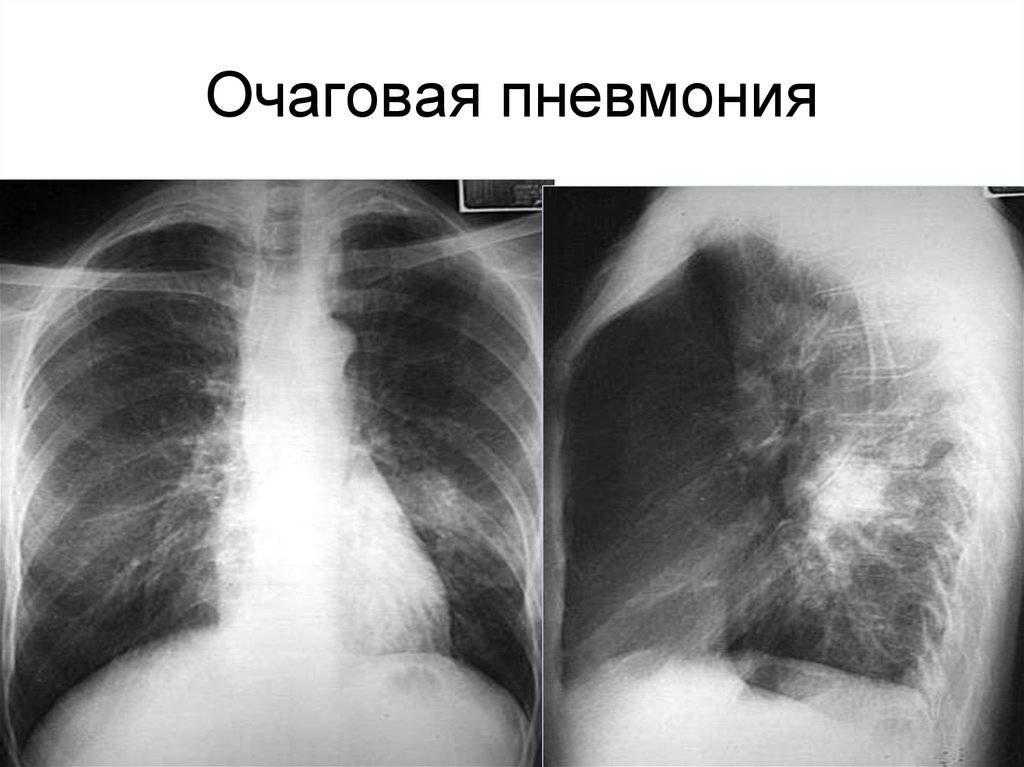
Размеры очага поражения также учитываются при классификации. Различают очаговую, сегментарную, сливную и тотальную пневмонию.
Причины и механизм развития пневмонии
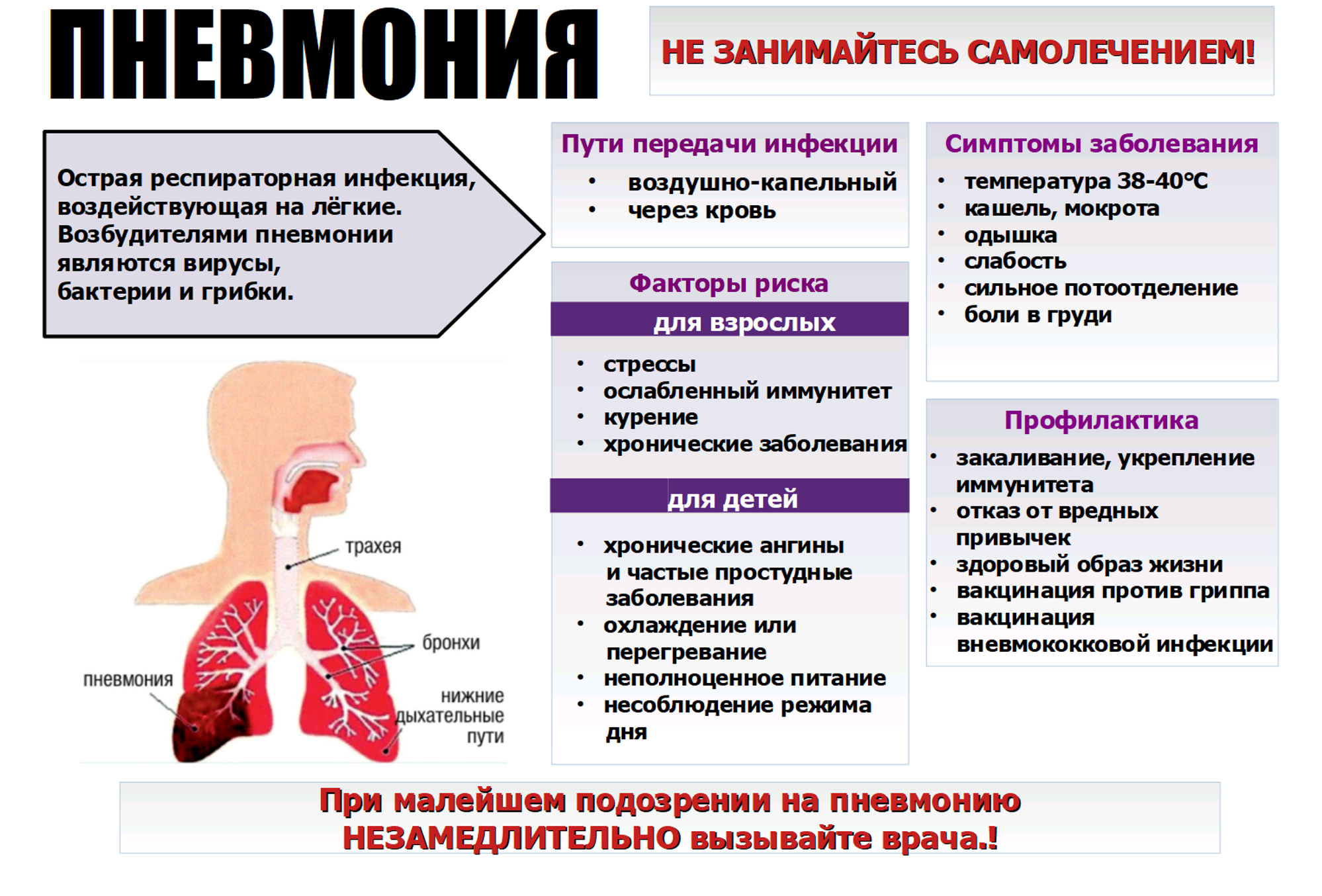
Чаще всего пневмония появляется вследствие проникновения бактерий или вирусов воздушно-капельным путём с окружающей среды. Реже проникновение происходит через кровь или лимфу. Если у человека нормально работает иммунная система, он способен противостоять атакам вредоносных микроорганизмов. А больше подвержены заболеванию пневмонией дети и люди преклонного возраста с ослабленным иммунитетом. Существуют некоторые факторы, которые способствуют развитию воспаления лёгких у взрослых:
- Ослабленная иммунная система;
- Переохлаждение организма;
- Хронические заболевания лёгких или бронхов (хронический бронхит);
- Сердечные болезни;
- Табакокурение;
- Злоупотребление алкоголем;
- Приём лекарственных препаратов, которые угнетают иммунную систему;
- Хронические болезни носоглотки;
- Старость;
- Работа на вредном производстве;
- Иногда встречается врождённая пневмония у младенцев. Когда мать ранее перенесла заболевание.
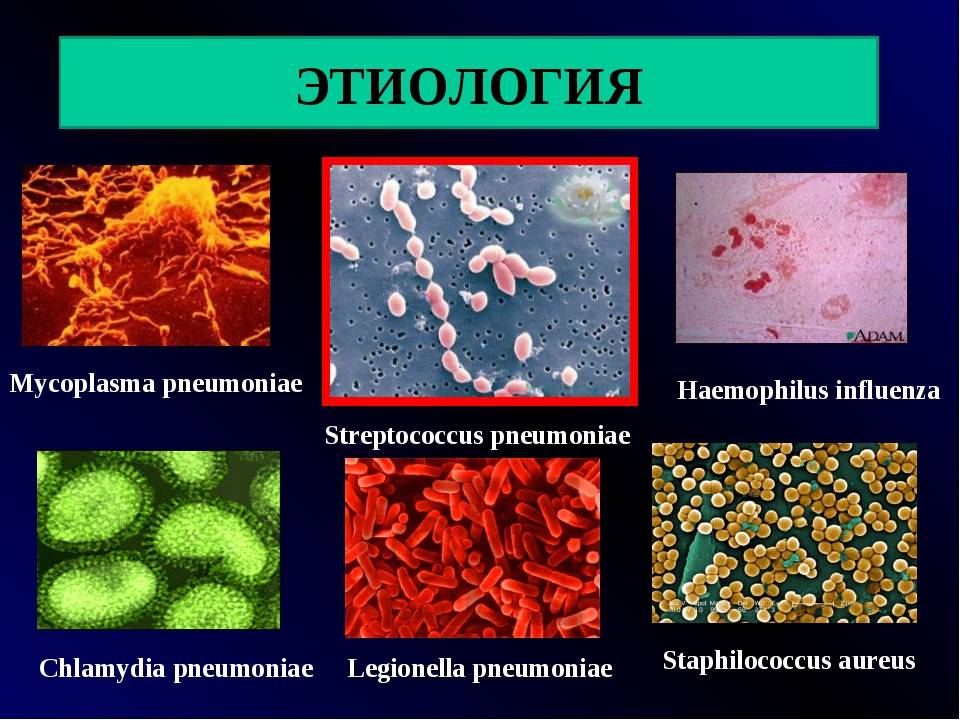
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Факторы, влияющие на возможность заболеть
Вторая категория факторов — это снижение иммунитета. Можно с уверенностью сказать, весьма немалый процент людей отличается носительством хламидийной инфекции, но болеют далеко не все. В чем же причина?
Причина в работе иммунитета. Если защитная система достаточно эффективно справляется со своими «обязанностями», у инфекции нет шансов. В противном же случае начинается воспаление легких.
Одна хламидия, попавшая в организм, через 3 суток размножается в 1000 раз.
Особенно большую опасность хламидийная пневмония представляет для детей грудного возраста. У 25% грудничков развивается конъюнктивит, осложненный воспалением легких. И виновником как раз является указанный микроорганизм.
Почему же снижается защитная функция организма:
- Первая причина касается постоянных физических нагрузок. Изнуряя себя в спортзалах, человек надеется стать здоровее, но это ложная надежда и опасная иллюзия. Все дело в том, что в результате физических нагрузок, особенно непосильных, организм оказывается в состоянии дистресса. Это опасно, поскольку чревато синтезом адреналина, норадреналина и кортизола, которые подавляют выработку иммунных клеток.
- Психоэмоциональные нагрузки. Сказываются на организме абсолютно идентичным образом. Длительные и тяжелые стрессы не добавляют здоровья, а лишь подтачивают иммунитет, создавая предпосылки для инфицирования и дальнейшего развития болезни.
- Употребление спиртного в неумеренных количествах. Сказывается на организме неблагоприятным образом, вызывая вторичный атеросклероз.
- То же самое с телом человека делает и курение. Клетки иммунитета попросту не успевают к месту назначения (говоря образно).
Вот две основных группы факторов, именно их и нужно корректировать, дыба не стать заложником патологии.
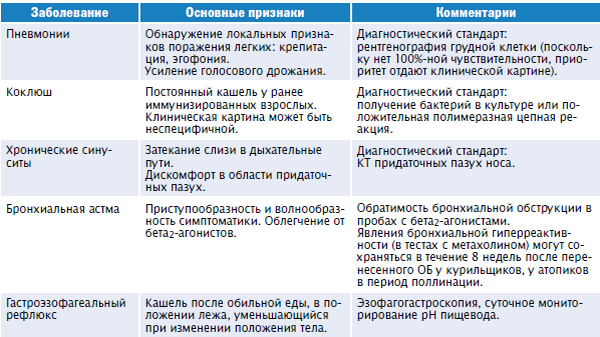
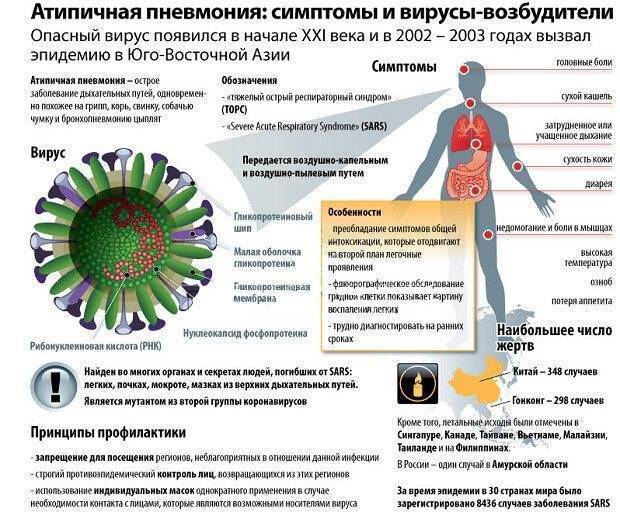
Диагностика атипичной пневмонии
Атипичные пневмонии вызывают такие виды микроорганизмов, для определения наличия которых в организме человека необходимо применять различные микробиологические, иммунологические и бактериологические исследования, а также обязательно нужно выполнять рентгенологическое исследование лёгких.
Всегда стоит помнить о том, что верно выставить диагноз атипичной пневмонии только лишь на основании наличия беспокоящих больного симптомов, таких как кашель, температура, боли в грудной клетке, достаточно сложно. В таких ситуациях возможно подозрение именно на, так скажем, типичный вариант воспаления лёгких, а при неверно выставленном диагнозе и лечение будет неэффективным и процесс выздоровления длительным.
Основными лабораторными методами, проводимыми при подозрении на любой вид атипичной пневмонии, являются рентгенологическое исследование лёгких, иммуноферментный анализ, Полимеразная Цепная Реакция, посевы мокроты либо смывов из области носоглотки на питательные среды.
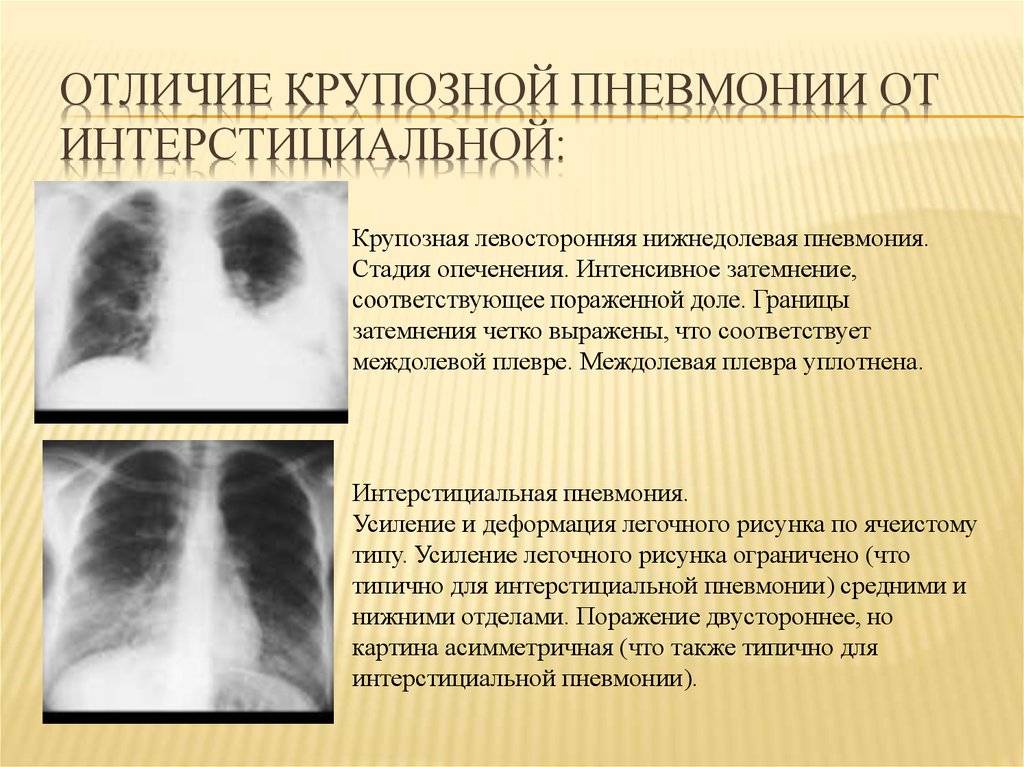
Диагностика микоплазменной атипичной пневмонии основывается на том, что при данной патологии выставить верный диагноз можно чаще всего при помощи проведения рентгенологического исследования лёгких, обязательно в двух проекциях. В ходе исследования определяется картина размытых теней слабой либо средней интенсивности, развитие сетчатых, петлевидных элементов в процессе изменения сосудистого рисунка. Аускультативно при данной болезни возможно выявление единичных влажных хрипов, ослабление дыхания. Эти изменения начинают проявляться только в середине заболевания, чаще всего ближе к 4-5 суткам.
При подозрении на хламидийную форму атипичной пневмонии важными подтверждающими симптомами являются выслушиваемые влажные, а также нередко и сухие хрипы. На рентгенограммах больного выявляется интерстициальная или мелкоочаговая инфильтрация, как правило, с двух сторон.
Диагностирование атипичной пневмонии, возбудителем которой является вирус, представляет собой сложность, так как достоверных тестовых систем, которые могли бы применяться в диагностике данного заболевания, пока не изобретено. Следовательно, предполагать развитие этой формы можно в случае длительной лихорадки с характерными симптомами поражения лёгких, а также обострение эпидемиологической обстановки по данной инфекции либо посещение пациентом районов, стран, в которых на данный момент наблюдается распространение этой болезни.
В процессе обследования больного при вирусной атипичной пневмонии выслушиваются влажные хрипы, ослабление дыхания над участком поражения легочной ткани. При проведении рентгенографии выявляются инфильтрированные участки в области легочных полей. В результатах общего анализа крови при данной патологии определяется снижение числа лимфоцитов и тромбоцитов.
Легионеллёзная атипичная пневмония также характеризуется выслушиванием влажных хрипов в лёгких, но отличительной особенностью является выявление в ходе проведения рентгенологического исследования округлых инфильтратов, которые нередко располагаются в нескольких долях и способны сливаться между собой. Также возможно развитие плеврита с формированием плеврального выпота.
Важным признаком при заболевании легионеллёзной атипичной пневмонией является необходимость высевать на питательные среды такой биологический материал, полученный от пациента, как лаважная жидкость, плевральный выпот, трахеальный аспират. Это необходимо потому, что при посеве именно мокроты или крови даже на определённые среды всегда получается отрицательный результат.
Стадии
Развитие пневмонии состоит из 4 этапов. Рассмотрим их подробнее:
- В сосудистой системе наблюдаются изменения, возможен отек легкого. Заболевание развивается в мелких артериях и капиллярах, при этом в пораженной области отмечается чрезмерное кровообращение. В других частях органа появляется патологическая жидкость, где развиваются патогенные возбудители. Данная стадия протекает 3 суток.
- Накопление крови и жидкости в легких продолжается, пораженная область приобретает красный или коричневый цвет, и легкое начинает напоминать печень. Эта стадия получила название гепатации. Длительность стадии – 3 суток.
- Длительность – 5 дней. Это стадия острого опеченения. В легком развиваются лейкоциты и его цвет изменяется на серовато-зеленый. Легкое увеличивается, структура становится зернистой. Накапливаемая жидкость мутнеет. Микропрепарат при крупозной пневмонии выглядит следующим образом: легочная ткань без воздуха, в просвете альвеол имеется экссудат, пораженный участок тяжелый и плотный, плевра непрозрачная, тусклая, возможно наличие пленок серого цвета. Образец макропрепарата крупозной пневмонии в стадии опеченения представлен ниже.
- На 9 сутки заболевания развивается 4 стадия, длится она около 3 дней. Из легкого выводятся ферменты и продукты распада пневмококков и лейкоцитов – появляется отделяемая мокрота. Цвет и структура легкого напоминает селезенку. При адекватном лечении течение заболевание не осложняется, и наступает выздоровление.
Отдельно надо сказать об атипичной пневмонии. Это общий термин, который объединяет собой легочные инфекционно-воспалительные поражения, вызванные основными атипичными возбудителями – вирусами, хламидиями, микоплазмами и так далее. Атипичное заболевание сопровождается высокой температурой, больной кашляет, имеется одышка. Если на фоне недуга развивается легочно-сердечная недостаточность, возможна смерть пациента.