Вопросы врачу
1. У меня ИТП, какой уровень тромбоцитов мне нужно удерживать?
2. Идиопатическая тромбоцитопеническая пурпура — это рак крови?
Нет, ИТП — это нарушенный иммунный ответ, а не опухолевое заболевание.
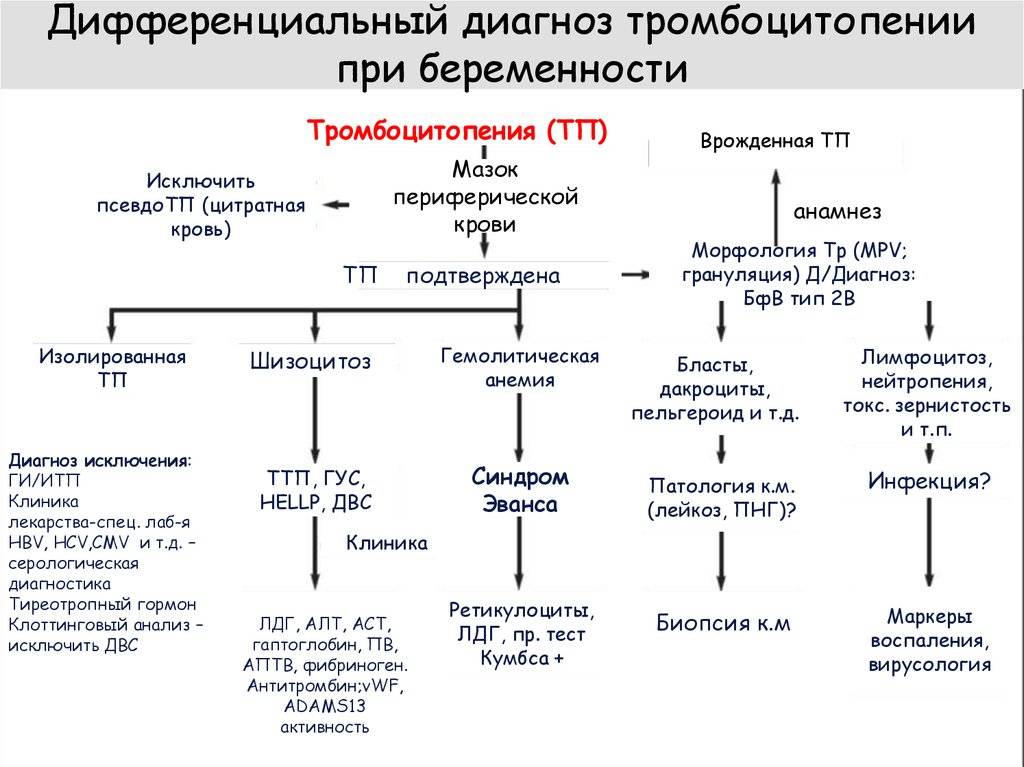
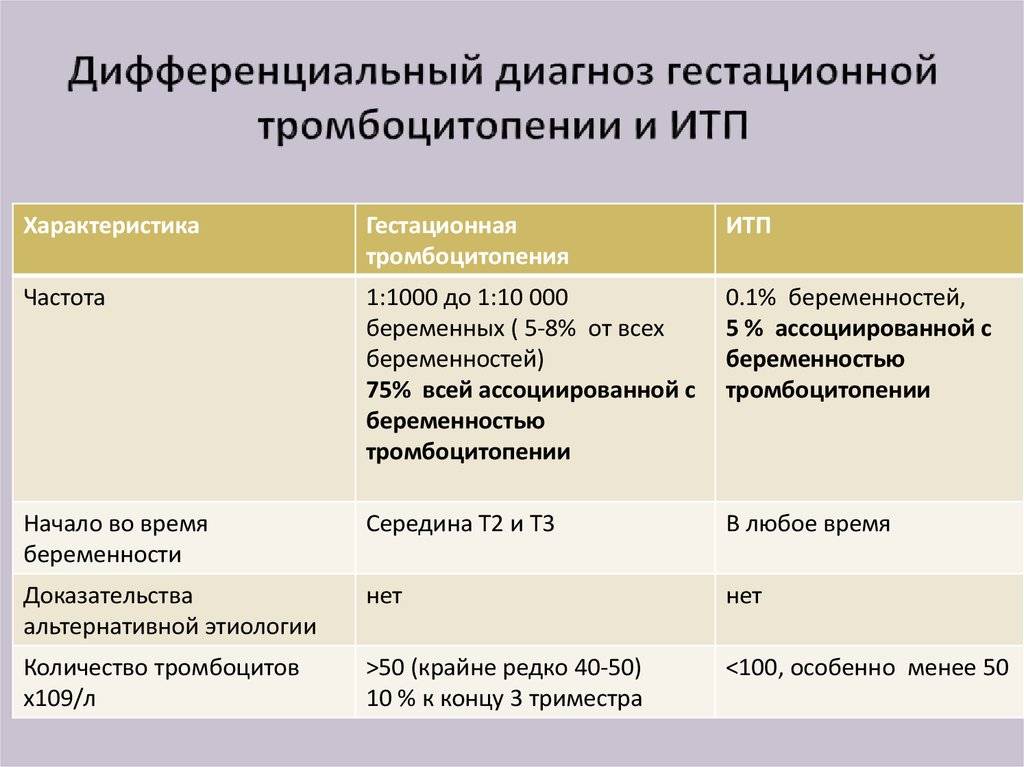
3. У меня ИТП и я беременна. Какая опасность для моего ребенка?
Антитела к тромбоцитам при идиопатической тромбоцитопенической пурпуре могут переходить через плаценту, поэтому у новорожденных от матерей больных ИТП уровень тромбоцитов также снижен.
4. Как часто следует проверять тромбоциты при ИТП?
Частота контроля общего анализа крови и тромбоцитов при ИТП всегда индивидуальна. Если уровни тромбоцитов длительно время стабильны — каждые 3-6 месяцев, если же нет — каждый день или неделю.
5. Какими видами спорта можно заниматься при ИТП?
Всеми бесконтактными — плаванье, велоспорт, верховая езда. Каратэ и единоборства — нет.
6. Какие продукты питания или биологически активные добавки могут нормализовать уровень тромбоцитов при ИТП?
Нет таких продуктов питания или БАДов.
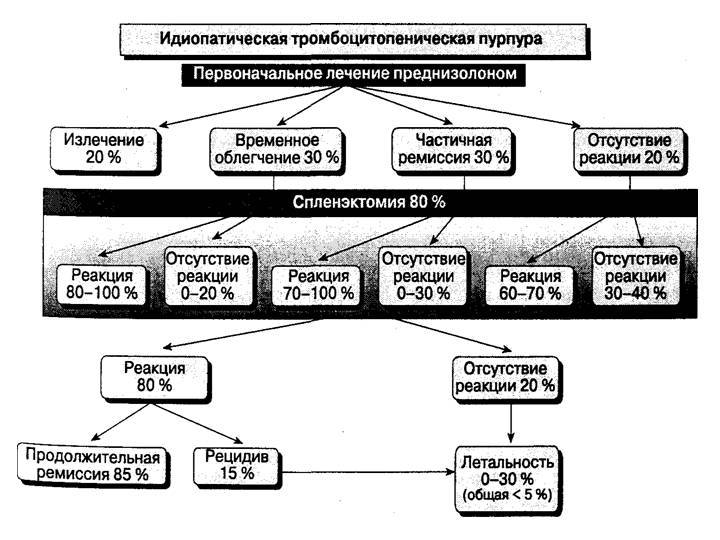
Лечение острой формы
Лечение острой идиопатической тромбоцитопенической пурпуры начинают только при критическом снижении числа тромбоцитов!
У 80% детей нет симптомов повышенной кровоточивости, поэтому вводить препараты с довольно большим списком побочных эффектов не нужно.

- показание к лечению идиопатической тромбоцитопенической пурпуры — необходимость повысить тромбоциты до безопасного уровня перед хирургическим вмешательством, при симптомах кровотечения в головной или спинной мозг, перед вакцинацией
- уровень тромбоцитов 10-20*109/л потенциально опасен для жизни, но лечат не анализы, а пациента с конкретными проявлениями заболевания (взвешивают все «за» и «против»)
- в терапии острой идиопатической тромбоцитопенической пурпуры применяют один из нескольких режимов основанный на кортикостероидах — гормонах, блокирующих функцию макрофагов, происходит “химическое удаление селезенки”
- высокодозовые иммуноглобулины (HD-IVIG)
- анти-D иммуноглобулин
- переливание тромбоцитарной массы — редко, только при жизнеугрожающем кровотечении
- удаление селезенки при острой идиопатической тромбоцитопенической пурпуре не проводят
Причины возникновения
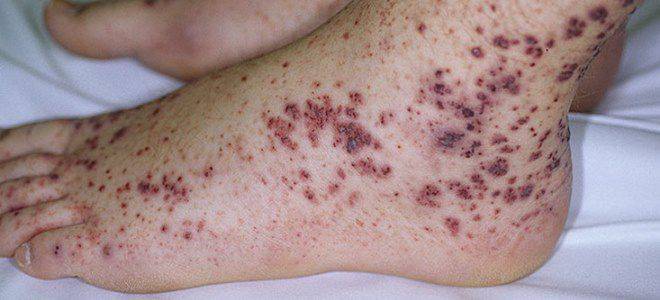
Причины развития тромбоцитической пурпуры до их пор остаются до конца не установленными.
- 45% случаев тромбоцитической пурпуры имеет идиопатический характер (болезнь Верльгофа), то есть причины не установлены.
- 40% случаев этой патологии связано с перенесенным инфекционным заболеванием и возникает через 2-3 недели после выздоровления. Чаще всего имеет значение инфекция вирусного происхождения (корь, ветряная оспа, краснуха, ВИЧ-инфекция, коклюш и т.д.), гораздо реже – бактериального (малярия, брюшной тиф и т.д.)
Также возникновению тромбоцитопенической пурпуры могут способствовать:
- сильное переохлаждение;
- травмы;
- чрезмерная инсоляция (ультрафиолетовое облучение);
- радиация;
- осложнение после введения вакцины;
- прием некоторых медицинских препаратов (барбитураты, салициловая кислота, антибиотики, эстрогены, мышьяк, соли ртути);
- нарушение работы системы кроветворения;
- новообразования, локализующиеся в костном мозге;
- протезирование сосудов, вследствие механического повреждения клеток крови;
- прием некоторых пероральных контрацептивов.
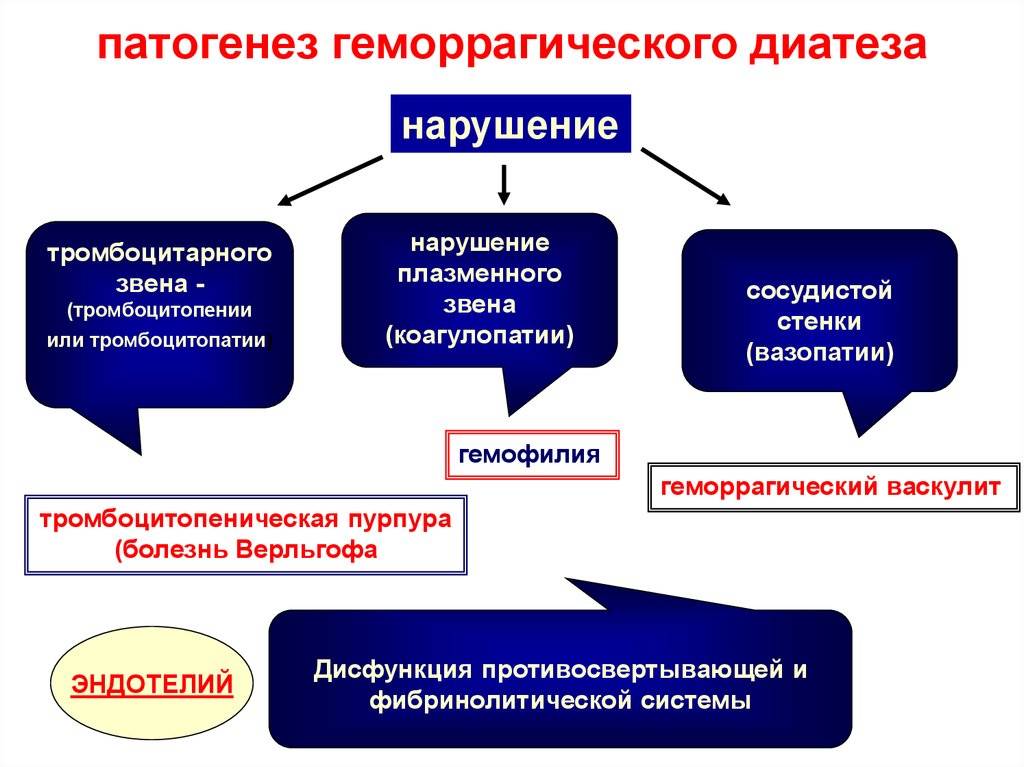
Каким симптомами проявляется тромбоцитопеническая пурпура?
Заболевание может начинаться постепенно или остро с геморрагического синдрома.
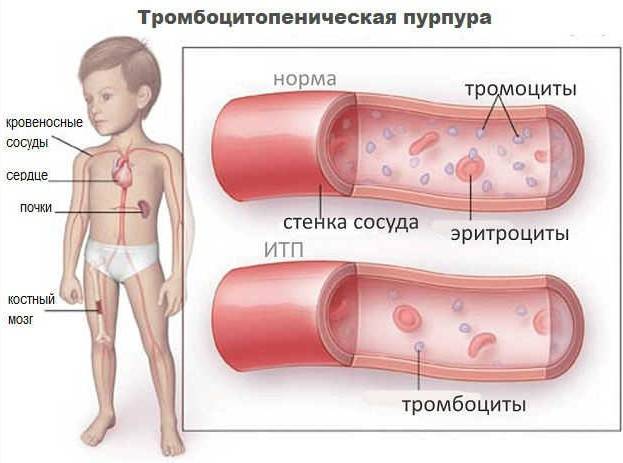
Патогномоничные симптомы — кожные геморрагии, кровоизлияния в слизистые оболочки, кровотечения. Характерными чертами являются: полихромность (геморрагии на коже одновременно в разной стадии развития — от красных до зеленоватых), полиморфность высыпаний (от петехий до крупных кровоизлияний), несимметричность, спонтанность возникновения (вне связи с серьезными травмами, преимущественно ночью), безболезненность.
Нередко возникают кровотечения из лунки удаленного зуба, носовые и десневые, возможны кровоизлияния во внутренние органы.
Во время клинической ремиссии геморрагический синдром исчезает, время кровотечения сокращается, изменения в свертывающей системе крови купируются. При этом тромбоцитопения в большинстве случаев сохраняется.
Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при ТП следующие:
- Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
- Полиморфизм геморрагических высыпаний (от петехий до крупных кровоизлияний).
- Полихромность кожных геморрагии (окраска от багровой до синезеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением, но через промежуточные стадии распада в билирубин.
- Асимметрия (нет излюбленной локализации) геморрагических элементов.
- Безболезненность.
Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно. Лечение нужно начинать оперативно.
Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры — кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
Заболевание характеризуется кровотечениями из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при данном заболевании возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено и метроррагии. Реже бывают желудочнокишечные и почечные кровотечения.
Характерные изменения внутренних органов при ТП отсутствуют. Температура тела обычно нормальная. Иногда выявляют симптомы тахикардии, при аускультации сердца — систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз ТП.
Течение тромбоцитопенической пурпуры у детей
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клиникогематологическая ремиссия.
Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
Клиникогематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Диагностика
О наличии тромбоцитопении у детей и взрослых говорит уменьшение количества тромбоцитов в крови. Чтобы поставить точный диагноз и назначить качественное лечение проводятся дополнительные исследования, которые можно пройти в любой современной клинике гематологии:
- общий анализ крови;
- оценка продолжительности времени кровотечения по Дьюку;
- пункция красного костного мозга (позволяет изучить состояние системы кроветворения);
- определение времени свертывания крови;
- генетическое исследование (осуществляется, если подозревается наследственная тромбоцитопения);
- определение антител в крови (уточнение соотношения антител и тромбоцитов);
- УЗИ (дает возможность изучить плотность и структуру внутренних органов, определить размеры печени, селезенки);
- МРТ (для получения послойного изображения сосудов и внутренних органов).
Кроме того, используют:
- проведение скрининговых тестов на антифосфолипидный синдром;
- определение антитиреоидных антител и функции щитовидной железы:
- исследования по особым показаниям: количественное или качественное определение ДНК (РНК) вирусов гепатита А, В, С, D, G; ДНК цитомегаловируса; вируса Эпштейн-Барр; антител к вирусам гепатита В (анти-HBsAg) и другим вирусам или бактериям.
Лабораторные исследования
Характерны снижение содержания тромбоцитов в крови вплоть до единичных в препарате и увеличение времени кровотечения. Длительность кровотечения не всегда соответствует степени тромбоцитопении, так как она зависит не только от количества тромбоцитов, но и от их качественных характеристик. Значительно снижена или не наступает вообще ретракция кровяного сгустка. Вторично (в результате тромбоцитопении) изменяются плазменно-коагуляционные свойства крови, что проявляется недостаточностью образования тромбопластина в связи с дефицитом 3-го тромбоцитарного фактора.
Нарушение образования тромбопластина приводит к снижению потребления протромбина в процессе свёртывания крови. В некоторых случаях при тромбоцитопенической пурпуре в период криза отмечают активацию фибринолитической системы и повышение антикоагулянтной активности (антитромбины, гепарин). У всех больных с тромбоцитопенией снижена концентрация серотонина в крови.
Эндотелиальные пробы (жгута, щипка, молоточковая, уколочная) в период гематологического криза положительны. В красной крови и лейкограмме (при отсутствии кровопотерь) изменений не находят. При исследовании красного костного мозга обычно выявляют нормальное или повышенное содержание мегакариоцитов.
Диагностика тромбоцитопенической пурпуры основана на характерной клинической картине и лабораторных данных.
Клинические:
- Геморрагии на коже и слизистых оболочках (от петехий до крупных экхимозов)
- Кровотечения из слизистых оболочек носа, дёсен, матки и др.
- Положительные эндотелиальные пробы
Лабораторные:
- Тромбоцитопения
- Увеличение времени кровотечения
- Снижение степени ретракции кровяного сгустка
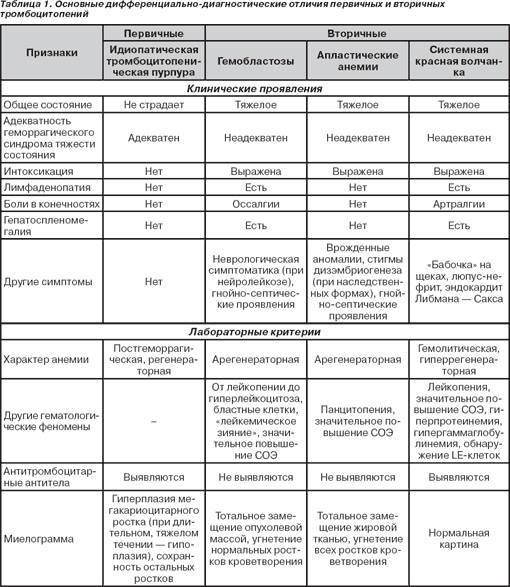
Дифференциальная диагностика
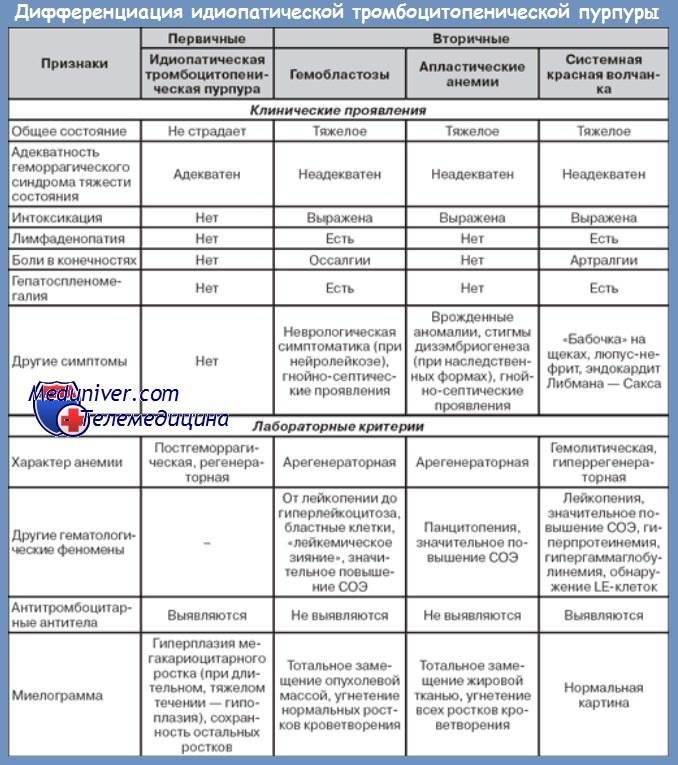
Тромбоцитопеническую пурпуру необходимо дифференцировать от острого лейкоза, гипо- или аплазии красного костного мозга, системной красной волчанки, тромбоцитопатий:
- При гипо- и апластических состояниях при исследовании крови выявляют панцитопению. Пунктат красного костного мозга беден клеточными элементами.
- Властная метаплазия в красном костном мозге — основной критерий острого лейкоза.
- Тромбоцитопеническая пурпура может быть проявлением диффузных заболеваний соединительной ткани, чаще всего системной красной волчанки. В этом случае необходимо опираться на результаты иммунологического исследования. Высокий титр антинуклеарного фактора, наличие LE-клеток свидетельствуют о системной красной волчанке.
- Основное отличие тромбоцитопенической пурпуры от тромбоцитопатий — снижение содержания тромбоцитов.
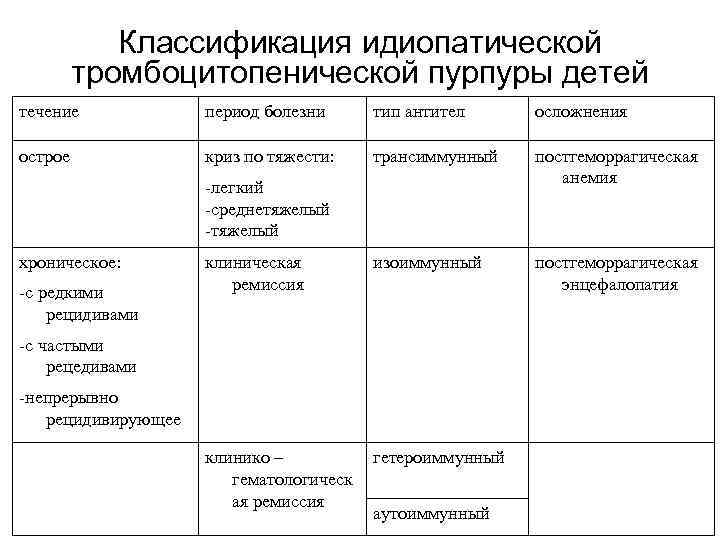
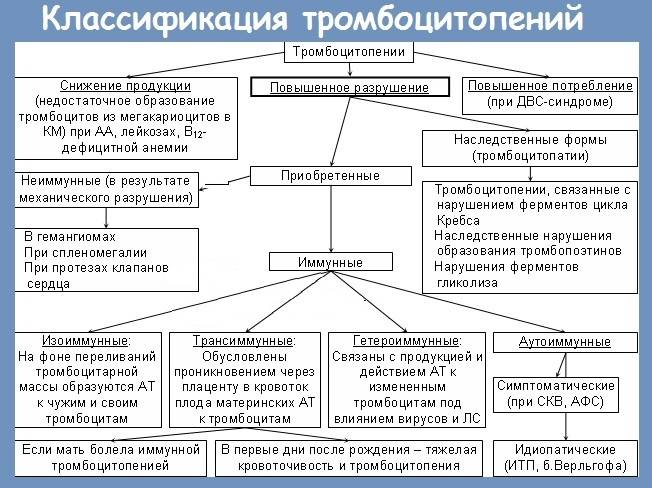
Классификация
Типизировать тромбоцитопеническую пурпуру можно несколькими способами. Первый и основной критерий базируется на происхождении заболевания.
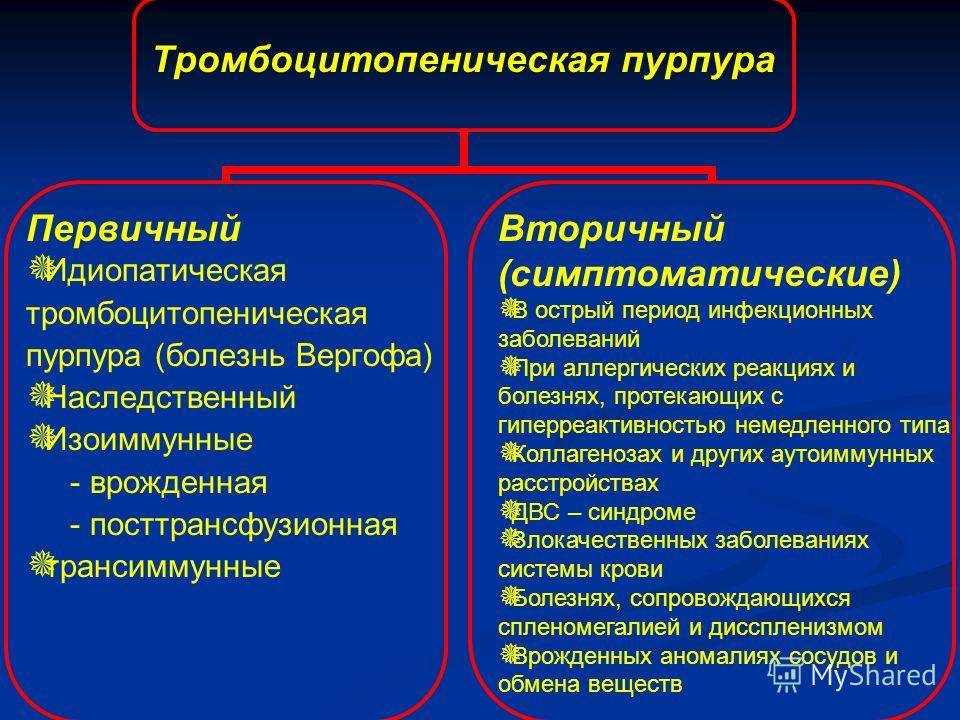
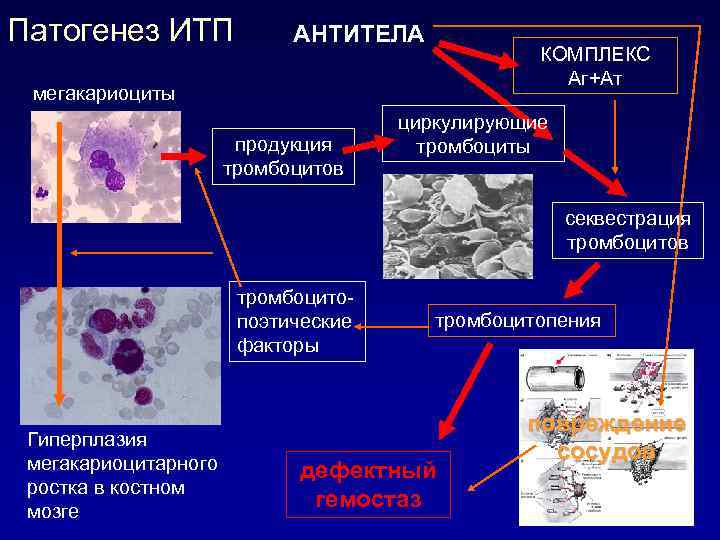
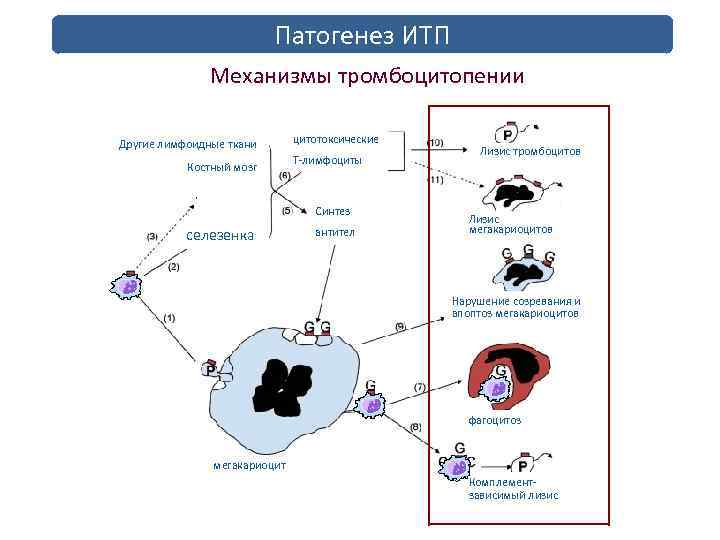
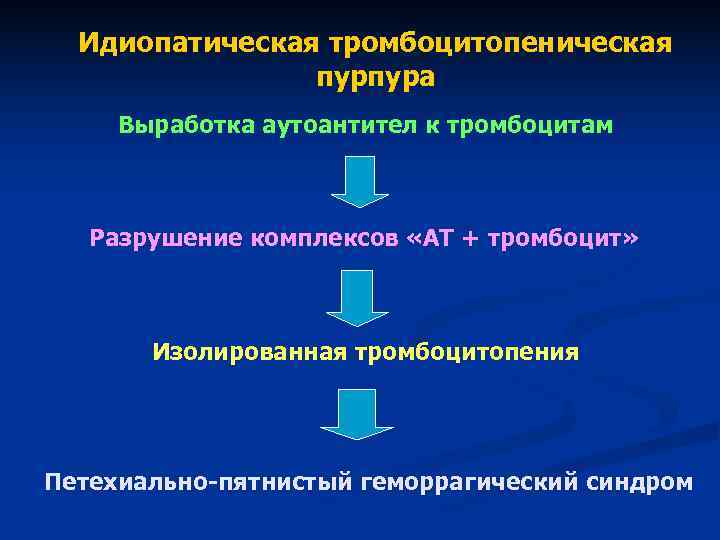
Аутоиммунная форма. Самая распространенная, и в то же время опасная. Складывается в результате сбоя в работе защитных сил организма. Иммунитет начинает воспринимать собственные тромбоциты как чужеродные и уничтожает их.
В частности страдает костный мозг, напрямую участвующий в процессе кроветворения. Восстановление не представляется возможным без применения кортикостероидов или даже цитостатиков для угнетения неадекватной реакции.
Трудности лечения связаны со стойкостью нарушения, его стереотипностью и склонностью к рецидивам, стоит только ослабить контроль и понизить дозу препарата раньше времени.
Изоиммунная форма (аллоиммунная). Распространена менее. В основе лежит ответ организма на поступление в кровь чужеродных тромбоцитов. Такая ситуация возможна после переливания.
Также встречается иммунологическая несовместимость матери и плода. С вероятностью не менее 60% ребенок родится с заложенным заболеванием.
Проявляется оно несколько позднее, к 2-4 годам. При тяжелом течении беременности необходимо внимательно наблюдать за состоянием ребенка, чтобы не пустить момент начала расстройства.
- Идиопатическая тромбоцитопеническая пурпура (ИТП). Она же болезнь Верльгофа. Втречается в 45% клинических ситуаций. Как и следует из названия, обнаружить причину патологического процесса в таких условиях невозможно. По ходу течения, диагноз иногда пересматривается, уточняется.
- Гетероиммунная разновидность (гаптеновая). В этом случае тромбоциты разрушаются под влиянием химических агентов со стороны. Продуктов жизнедеятельности микроорганизмов, метаболитов лекарственных средств. Возможно повреждение вирусами.
- Отдельно называют трансиммунную форму. Она характеризуется прямой передачей специфических антител от матери к ребенку. Манифестация происходит рано.
Второй способ классифицировать тромбоцитическую пурпуру — оценить характер болезни.
Острая. Начинается стремительно, сопровождается полным симптоматическим комплексом. Дает выраженные нарушения свертываемости.
В перспективе короткого времени возможно развитие критических отклонений, смертельно опасных кровотечений в головной мозг, желудочно-кишечный тракт. Сетчатку глаза с формированием отслоения и перспективами полной слепоты.
Терапия срочная, без помощи вероятность гибели составляет от 30 до 50% и даже выше.
Хроническая. Встречается несколько чаще. Дает вялую клинику, но само заболевание протекает месяцами и годами без спонтанного исчезновения.
Переход в ремиссию если и возможен без медицинской помощи, то ненадолго. Вероятность смертельно опасных кровотечений все еще сохраняется, хотя они и ниже, чем при острой разновидности болезни.
Обе классификации используются для уточнения диагноза, тактики терапии.
Внимание:
Сложность этиологии, также неоднородность проявлений делает тромбоцитопеническую пурпуру непростой в плане обследования. Вероятность ошибки значительна, даже при достаточном опыте первичный диагноз часто пересматривается.
Лечение тромбоцитопенической пурпуры, препараты
Тромбоцитопеническая пурпура – лечение

Заболевания крови требуют серьезного отношения, ведь от этого во многом зависит здоровье пациента в любом возрасте. Лечение тромбоцитопенической пурпуры проводится как в условиях стационара (при фазе обострения), так и дома. Обязательно обеспечить больному максимальный покой и постельный режим для минимизации количества травмирующих моментов. На фоне этого используются традиционные медикаментозные методы совместно с народной медициной
Очень важно придерживаться определенной диеты
Насколько излечима болезнь Верльгофа?
В зависимости от того, в каком возрасте и на какой стадии была диагностирована болезнь Верльгофа, будет стоять вопрос о ее излечимости. В детском возрасте прогноз положительный, если у малыша выявили заболевание рано и его удалось победить за полгода. По прошествии этого времени диагноз переходит в разряд хронических, и звучит как геморрагическая тромбоцитопения.
Взрослым повезло меньше – это состояние может сопровождать их на протяжении всей жизни с промежутками ремиссии и обострения. В некоторых случаях хроническая тромбоцитопеническая пурпура может быть излечима, при удалении селезенки, хотя и это не дает гарантии на 100%. Этот орган разрушает тромбоциты и он является врагом организма. Метод применяют в качестве последнего аргумента, когда остальные виды лечения оказались недейственными. Оперируют как полостным способом, так и при помощи лапараскопии.
Тромбоцитопеническая пурпура – препараты

Целью курса лечения болезни Верльгофа, является поддержание уровня тромбоцитов в крови на необходимом уровне. Лечится идиопатическая тромбоцитопеническая пурпура, в большинстве случаев удачно, что позволяет достичь стойкой ремиссии на долгие годы. Если же ни лечение, ни операция не помогли, то схему приема медикаментов меняют на новую. Для этого используют:
- Преднизолон (Метилпреднизолон) – это стероидный гормоносодержащий препарат, для снижения активности иммунитета. Его используют на первых этапах лечения, до удаления селезенки.
- Интерферон a2 применяют для угнетения собственных антител, когда стероидные препараты бессильны.
- Иммуноглобулин G используется перед оперативным вмешательством для повышения уровня тромбоцитов.
- Иммунодепрессанты (Циклофосфамид, Винкристин и Азатиоприн) используют тогда, когда другое лечение организм пациента не воспринимает. Происходит угнетение антител в крови, приводящее к увеличению количества тромбоцитов.
- Препарат Даназол, стимулирующий гипофиз при длительном приеме положительно влияет на картину крови.
Тромбоцитопеническая пурпура – лечение народными средствами
Острая тромбоцитопеническая пурпура – это заболевание крови, и потому для ее лечения с успехом применяются травяные лекарственные сборы (отвары), имеющие кровоостанавливающие свойства:
- двудомная крапива;
- кровохлебка;
- кора калины;
- черноплодная рябина;
- пастушья сумка;
- ромашка;
- тысячелистник.
Виды
Врачи выделяют несколько клинических форм данного геморрагического состояния.
К ним относятся:
- иммунная тромбоцитопения;
- идиопатическая.
Доктора также пользуются еще одной классификацией, которая позволяет разделить различные варианты тромбоцитопенической пурпуры на разные иммунные формы. К ним относятся:
- Изоиммунная. Наиболее часто встречается после гемотрансфузий. Может быть врожденной – когда у мамы и будущего малыша есть иммунный конфликт по тромбоцитарным антигенам. Может иметь транзиторный характер. Данная клиническая форма часто постоянно рецидивирующая.
- Аутоиммунная. Возникает вследствие образования в организме большого количества тромбоцитарных антител к собственным кровяным пластинкам.
- Гетероиммунная. К развитию данного иммунного варианта заболевания часто приводит прием некоторых групп лекарственных препаратов. Важную роль в этом играет наличие у заболевшего малыша индивидуальной гиперчувствительности и невосприимчивости отдельных химических веществ. Это способствует развитию специфического признака — пурпурных высыпаний на коже, которые являются следствием множественных кровоизлияний.
- Трансиммунная. Данная иммунная форма болезни развивается, как правило, вследствие возникшего антигенного конфликта и накопления антитромбоцитарных антител у беременной женщины. Они достаточно легко проникают в организм плода через систему плацентарного кровотока, приводя к развитию геморрагического синдрома.
Кряква
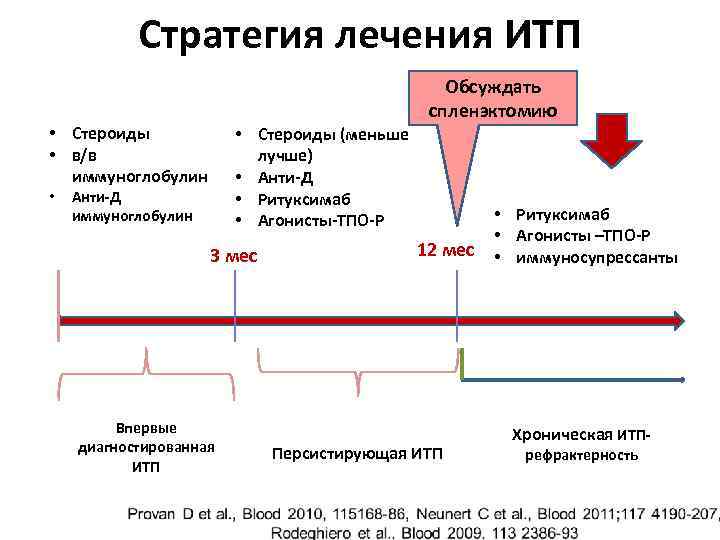
Лечение хронической формы
Нет однозначного ответа на вопрос о необходимости лечения острой идиопатической тромбоцитопенической пурпуры у детей! Общепринятого алгоритма — также не существует!
- только при снижении тромбоцитов ниже 25*109/л или появлении видимых симптомов (например, петехий) начинают немедленное лечение
- лечение не влияет на длительность заболевания, а только повышает число тромбоцитов до безопасного уровня
- обязательно — постельный режим
- основа лечения хронической формы идиопатической тромбоцитопенической пурпуры — блокирование повышенной активности иммунной системы — преднизон 0,5-1 мг/кг, после достижения безопасных показателей тромбоцитов дозу снижают до минимальной поддерживающей, которую подбирают всегда индивидуально
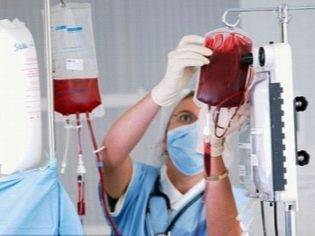
- HDIVIG — только при очень низких уровнях тромбоцитов, препараты 7S (Эндобулин, Флебогамма, Вениммун) в дозе 800 мг/кг/сутки в/в или 400 мг/кг/сутки в/в/ 5 дней с повтором при недостаточной эффективности, у 80% детей тромбоциты повысятся до 100*109/л
- агонисты тромбопоэтинового рецептора — ромипростим (Энплейт), эльтромбопаг (Револейд)
- тромбоцитарный концентрат и плазмаферез — только при жизнеугрожающей тромбоцитопении
- даназол
- циклоспорин
- удаление селезенки — только при доказанной массовой гибели именно в селезенке
- ритуксимаб — анти-CD20 антитело
- иммуноглобулины в высоких дозах
- кровоостанавливающие препараты при наличии кровотечений
Виды
Врачи выделяют несколько клинических форм данного геморрагического состояния.
К ним относятся:
- иммунная тромбоцитопения;
- идиопатическая.
Доктора также пользуются еще одной классификацией, которая позволяет разделить различные варианты тромбоцитопенической пурпуры на разные иммунные формы. К ним относятся:
- Изоиммунная. Наиболее часто встречается после гемотрансфузий. Может быть врожденной – когда у мамы и будущего малыша есть иммунный конфликт по тромбоцитарным антигенам. Может иметь транзиторный характер. Данная клиническая форма часто постоянно рецидивирующая.
- Аутоиммунная. Возникает вследствие образования в организме большого количества тромбоцитарных антител к собственным кровяным пластинкам.
- Гетероиммунная. К развитию данного иммунного варианта заболевания часто приводит прием некоторых групп лекарственных препаратов. Важную роль в этом играет наличие у заболевшего малыша индивидуальной гиперчувствительности и невосприимчивости отдельных химических веществ. Это способствует развитию специфического признака — пурпурных высыпаний на коже, которые являются следствием множественных кровоизлияний.
- Трансиммунная. Данная иммунная форма болезни развивается, как правило, вследствие возникшего антигенного конфликта и накопления антитромбоцитарных антител у беременной женщины. Они достаточно легко проникают в организм плода через систему плацентарного кровотока, приводя к развитию геморрагического синдрома.


Симптомы и клинические проявления
Клинические признаки зависят от конкретной формы, но в незначительной мере. Примерный идентичен всегда:
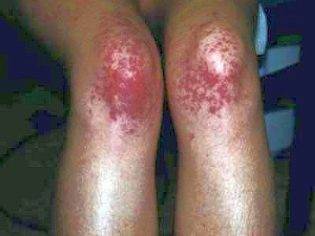
- Геморрагическая сыпь. Составляет основу клиники тромбоцитопенической пурпуры. Если говорить проще, то это небольшие кровоизлияния. Обычно подкожные, расположенные в наружных слоях дермы, потому хорошо заметные даже невооруженным глазом. Очаги кровоизлияний по петехиально-пятнистому (синячковому) типу множественные. Средний размер одного пятна — от 1 до 10 мм, редко больше. Оттенок варьируется от слабо розового до фиолетового, алого. В качестве высыпаний встречаются крупные синяки, гематомы. Локализация — наружная поверхность конечностей. Живот, паховая область. Реже туловище, голова и лицо. С течением времени отдельные очаги могут сливаться, создавая единые по площади поражения. Типичный клинический признак присутствует с самого начала болезни, он хорошо заметен. Учитывая, что геморрагическая сыпь почти всегда оказывается проявлением пурпуры, именно это состояние и подозревают в первую очередь.
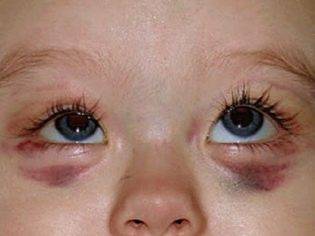
- Кровоизлияния в слизистые оболочки. Хорошо заметны при визуальной оценке ротовой полости. Страдает небо, миндалины. Обнаруживаются изменения со стороны десен, век, носа. Возможны продолжительные, малые по интенсивности кровотечения при проведении гигиенических процедур. Зачастую провокатора не требуется вообще.
- Естественный менструальный цикл сопровождается интенсивным отделением крови. Это так называемая меноррагия, при склонности к сбоям присутствует большие риски критических, смертельно опасных нарушений. Женщина с тромбоцитопенической пурпурой обязательно должна наблюдаться у гинеколога (помимо профильного специалиста).
- Острые состояния сопровождаются спонтанными кровотечениями, без причины. Риск летального исхода реален, если не начать лечение с каждым днем он только увеличивается.
- Кровоизлияние в склеру. Может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры — кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
- Для тромбоцитопенической пурпуры характерны кровотечения из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при тромбоцитопенической пурпуре возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено- и метроррагии. Реже бывают желудочно-кишечные и почечные кровотечения.
Медикаментозная форма дает вялые симптомы, не всегда пациенты обращаются к врачам в таком случае. В 98% ситуаций патологический процесс сходит на нет сам. Без терапии, спустя несколько недель или месяцев. Но риски все так же сохраняются, потому расслабляться и в такой ситуации не стоит. Возможны массивные внутренние кровотечения, в том числе желудочно-кишечные, локализованные в структурах головного мозга. Подобные состояния на фоне нарушений свертываемости почти не лечатся, потому и шансы на выживание более чем туманные.
Помимо описанных симптомов обнаруживается тахикардия при нормальном артериальном давлении. Это результат падения объемов циркулирующей в организме крови. Типичным последствием тромбоцитопенической пурпуры выступает анемия. Снижение количества гемоглобина, а значит и качества клеточного дыхания. Начинается почти сразу после манифестации патологического процесса, накладывает на клиническую картину дополнительные отпечатки. Требуется терапия препаратами железа, возможно применение витамина B12, все зависит от формы расстройства. Симптоматика типична, но это не облегчает диагностику.