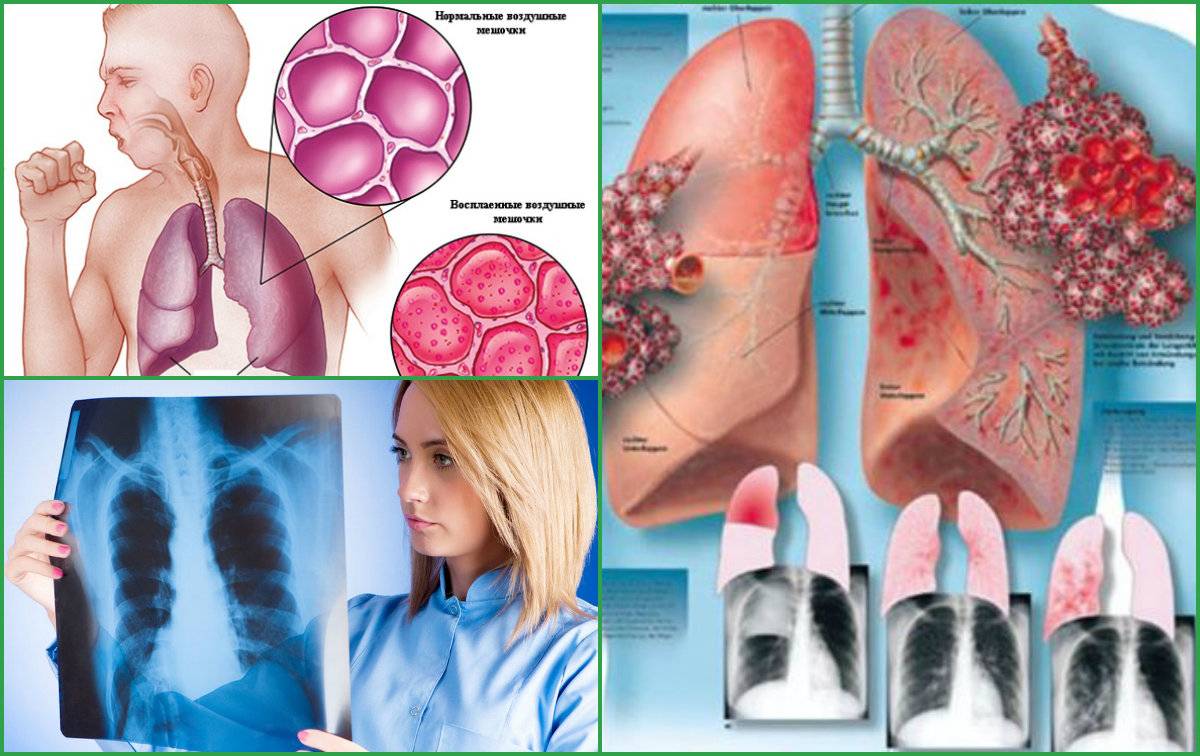
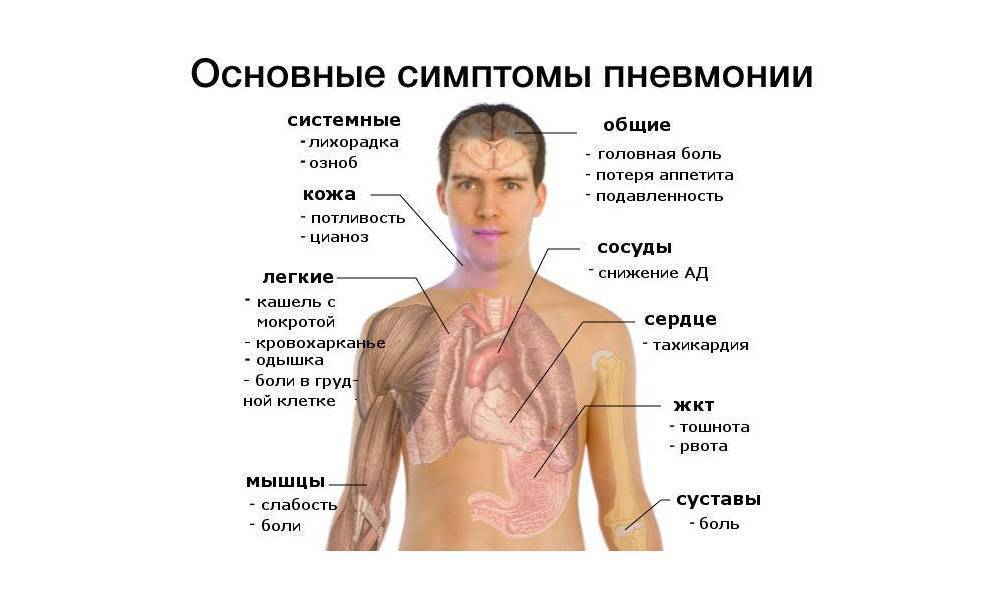
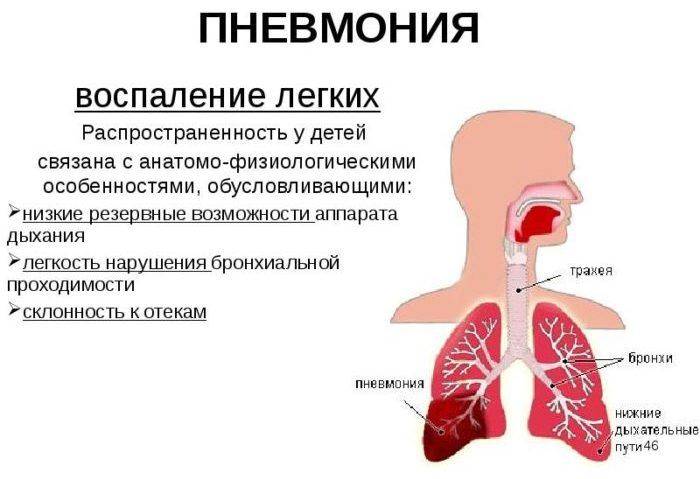
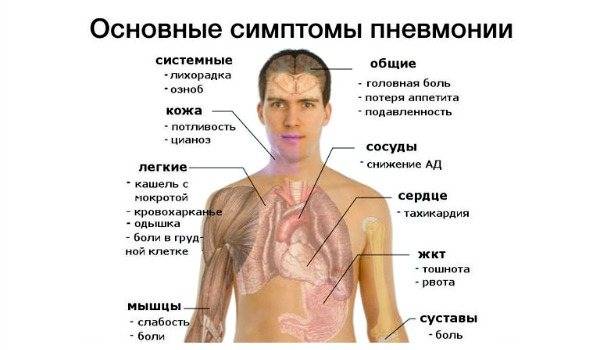
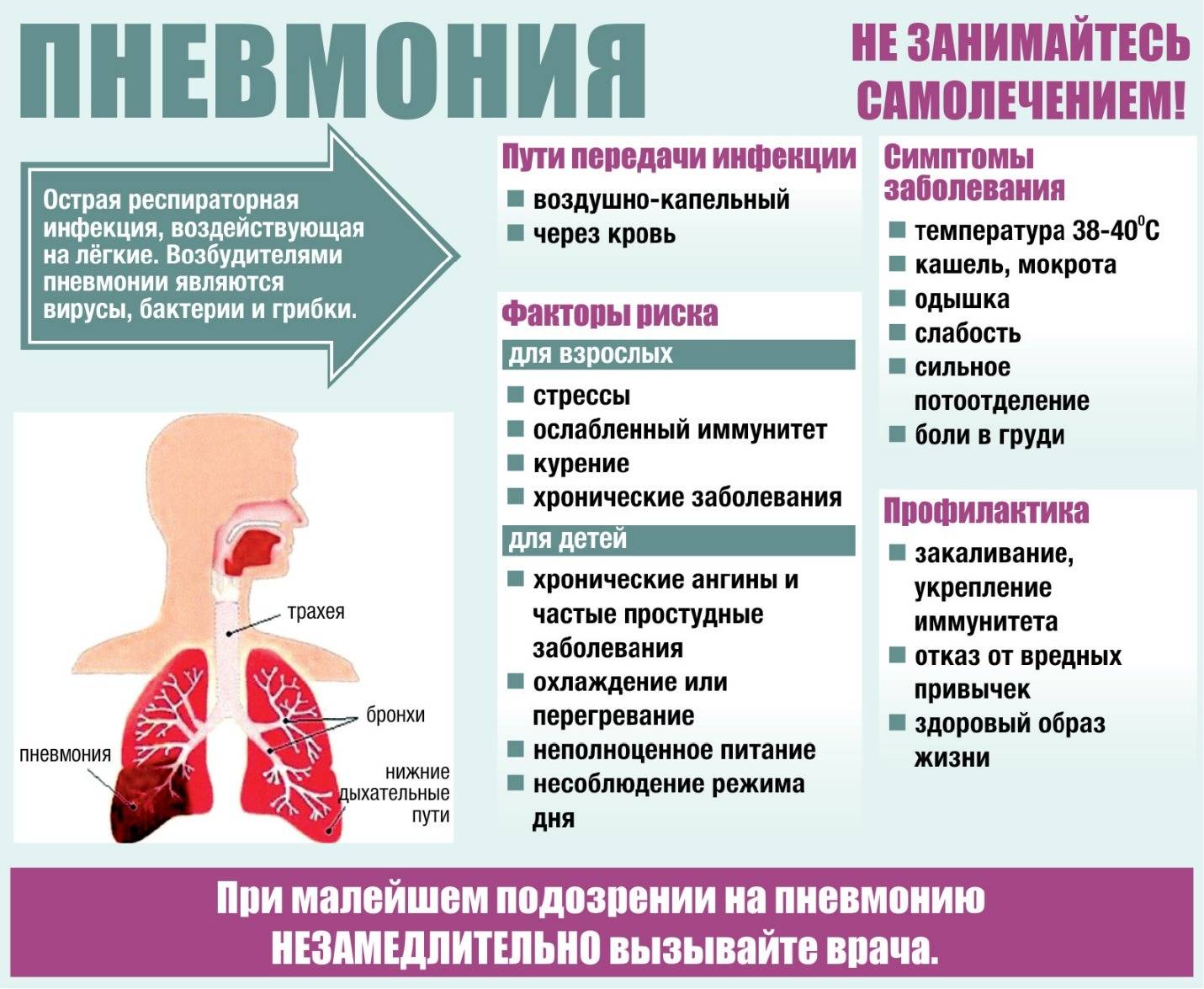
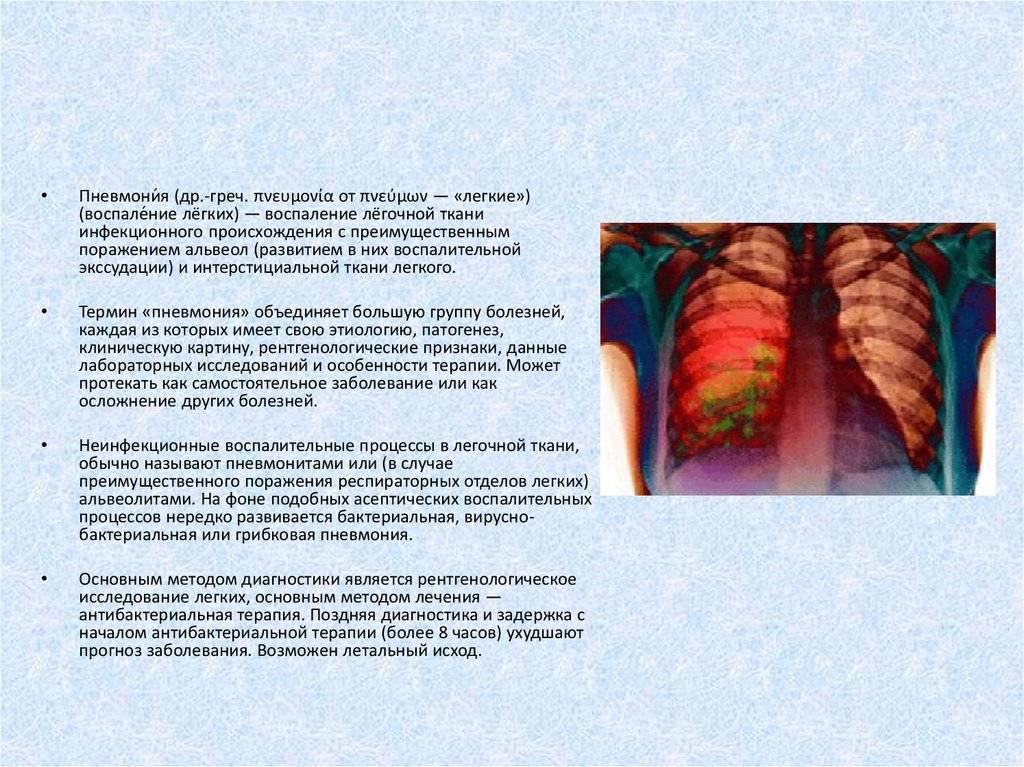
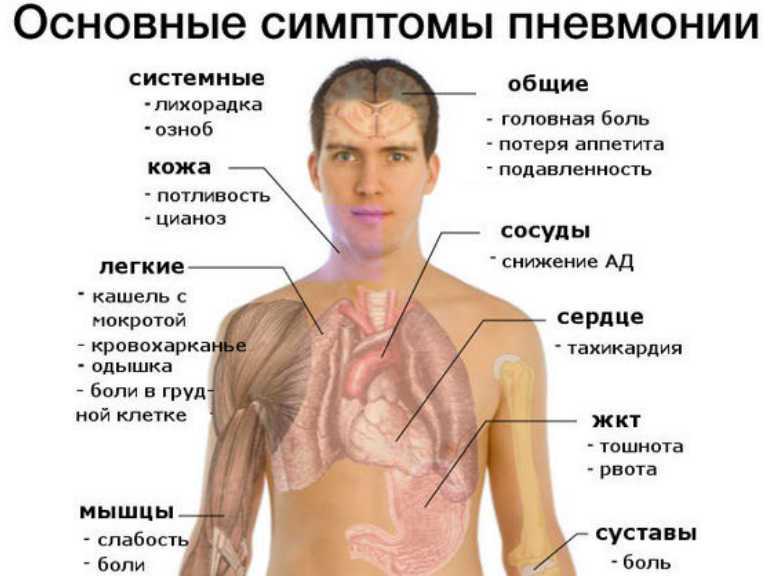
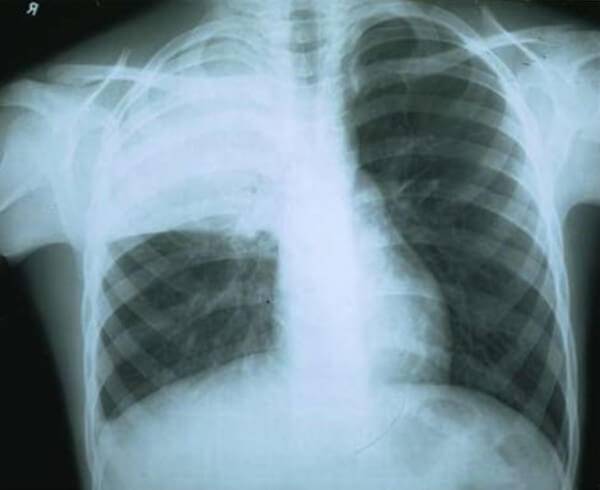
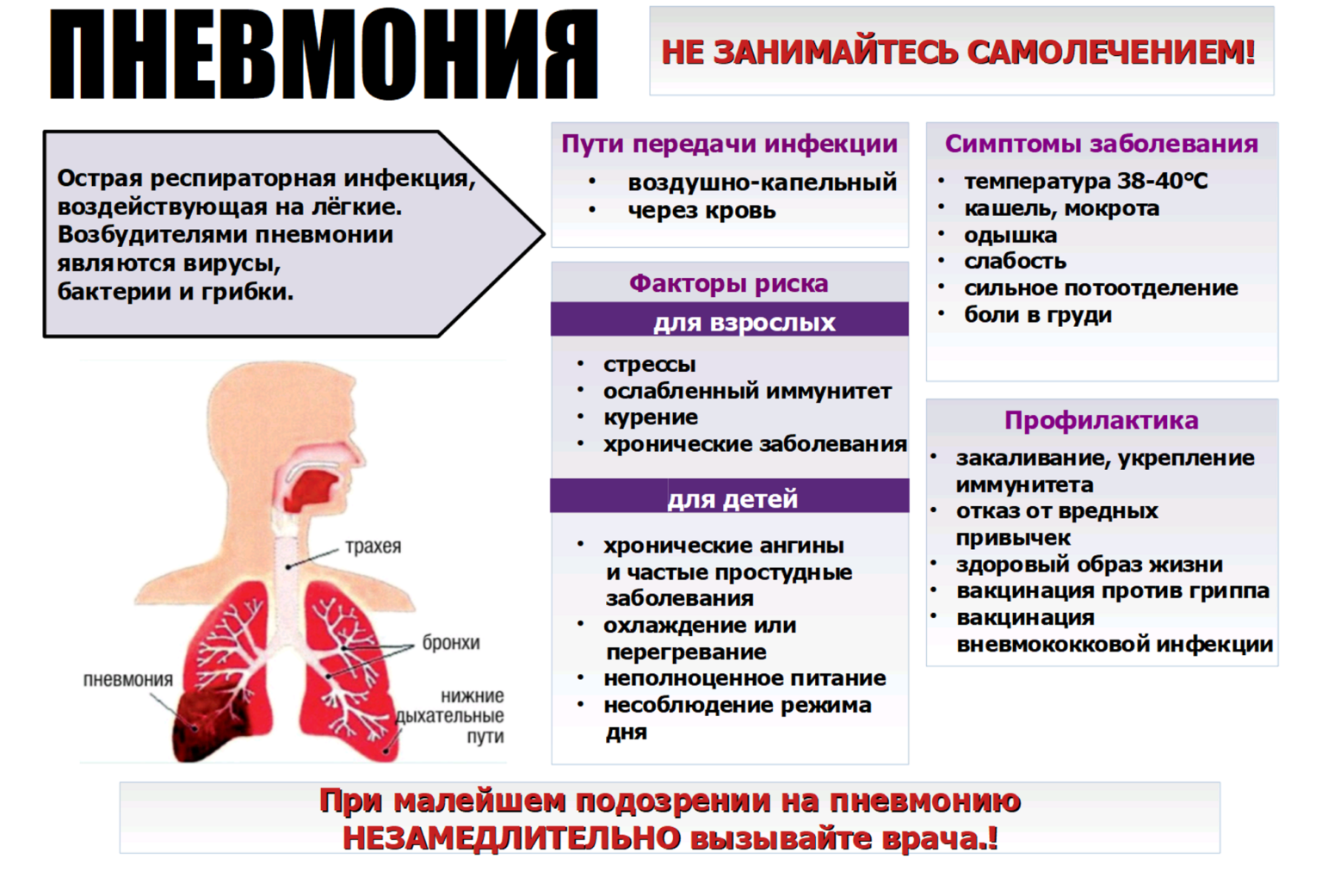
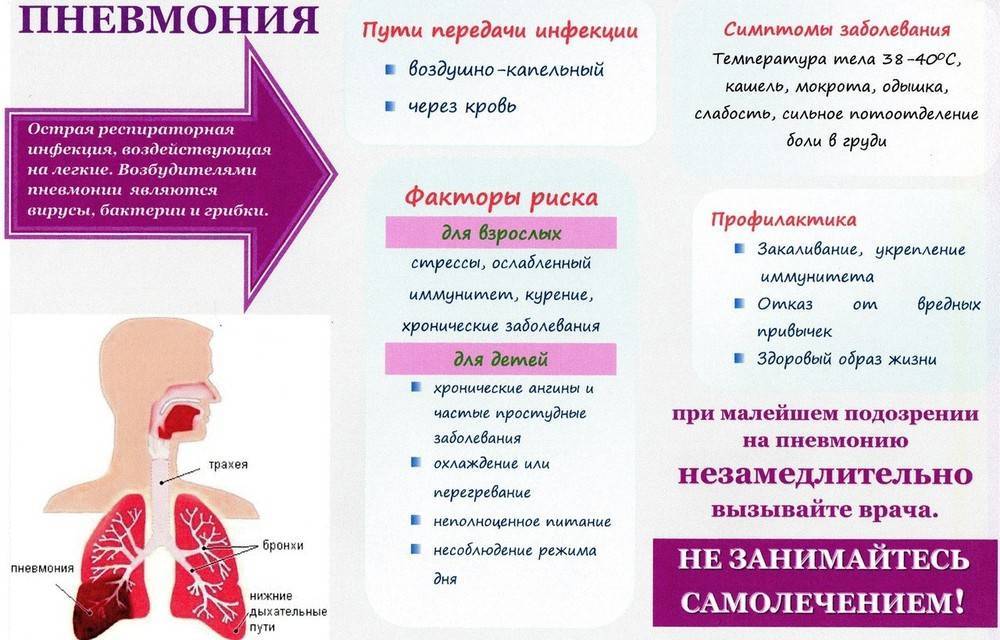
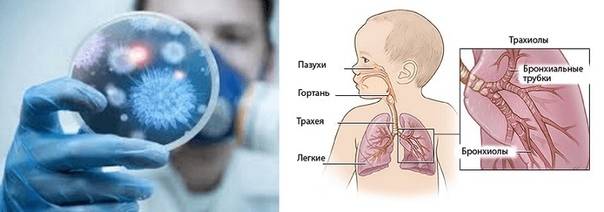
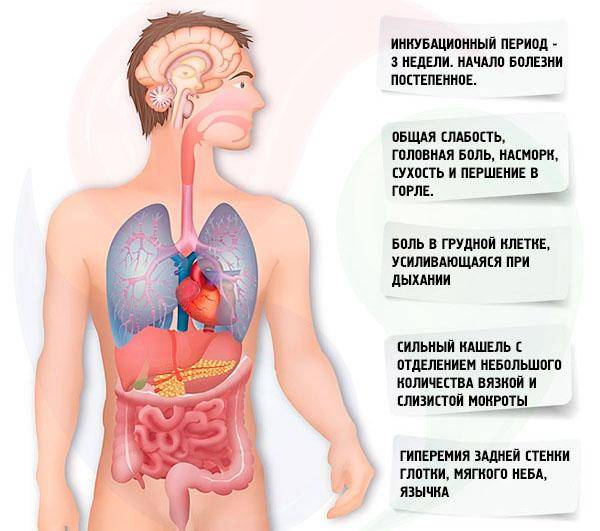
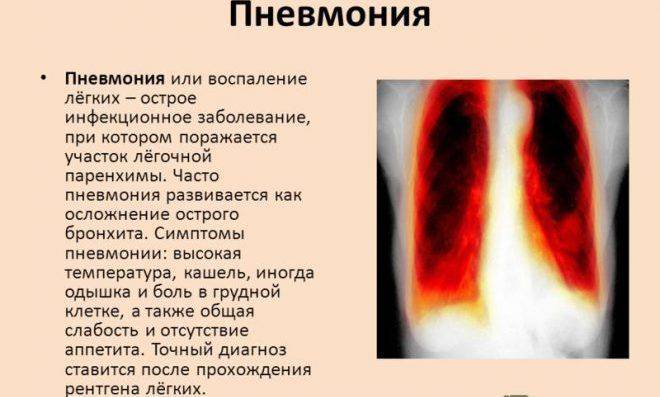
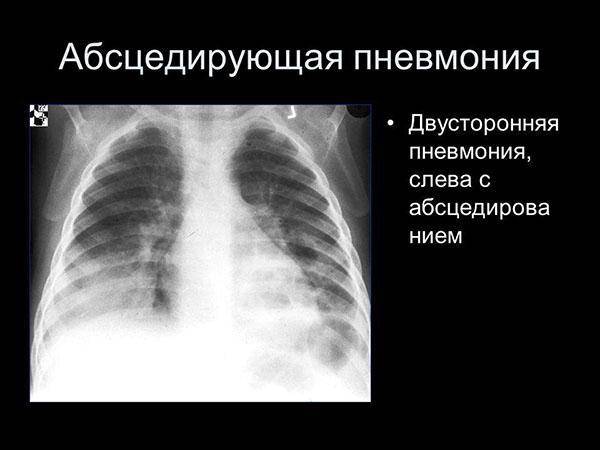
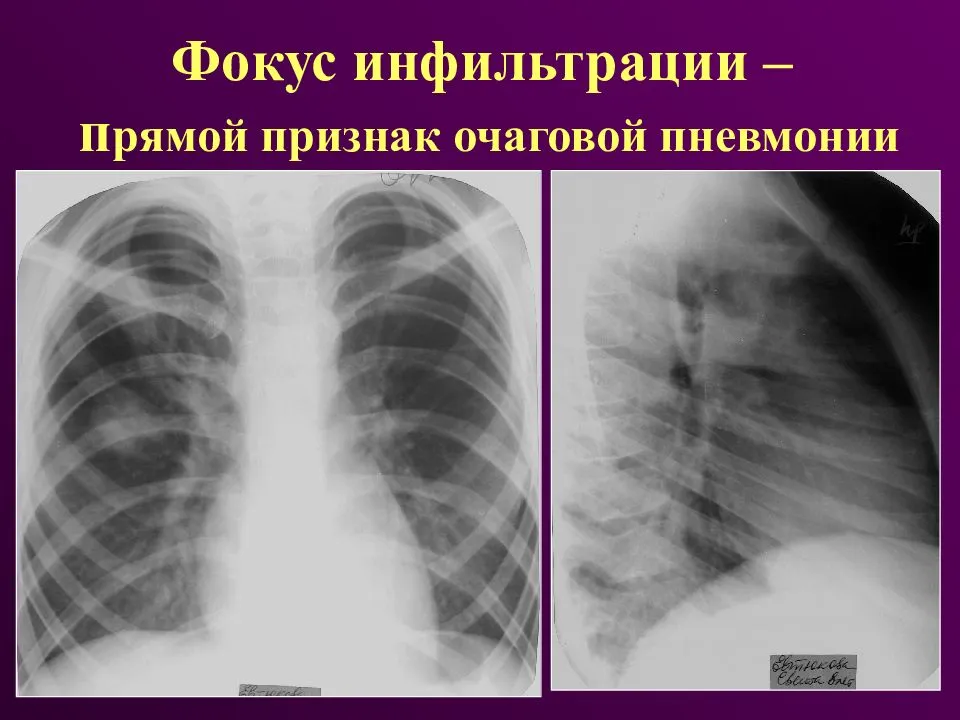
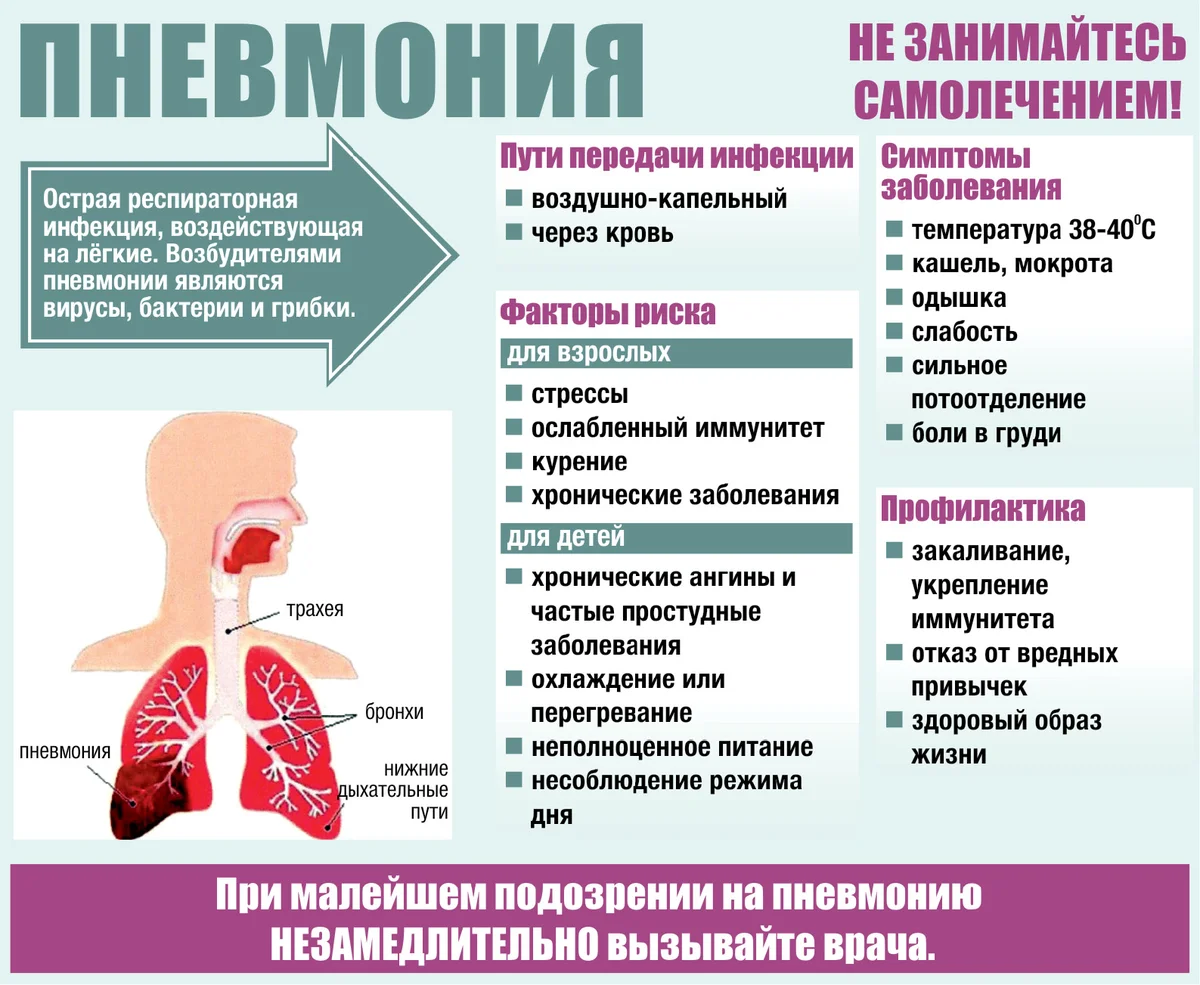
Клиническая картина пневмонии
По клиническим проявлениям пневмония у грудных детей и до подросткового возраста значительно отличается от симптоматики взрослого человека.
Это обусловлено:
- более слабым иммунитетом;
- менее сформированными органами дыхательной системы, в которых происходит застой слизи;
- слабой дыхательной мускулатурой, которая не позволяет эффективно откашливать мокроту;
- дыханием при помощи диафрагмы (у младенцев) на которое влияет состояние органов ЖКТ.
Дыхательная недостаточность
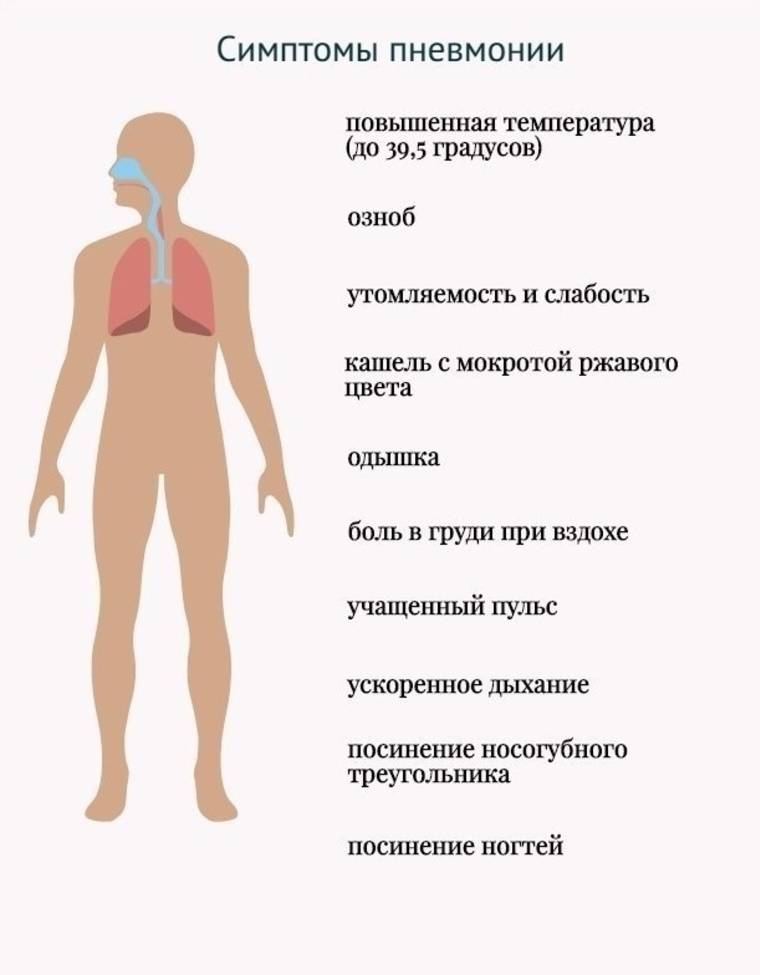
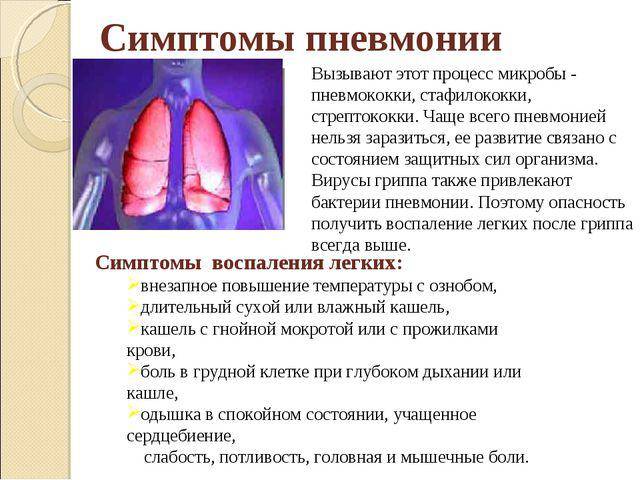
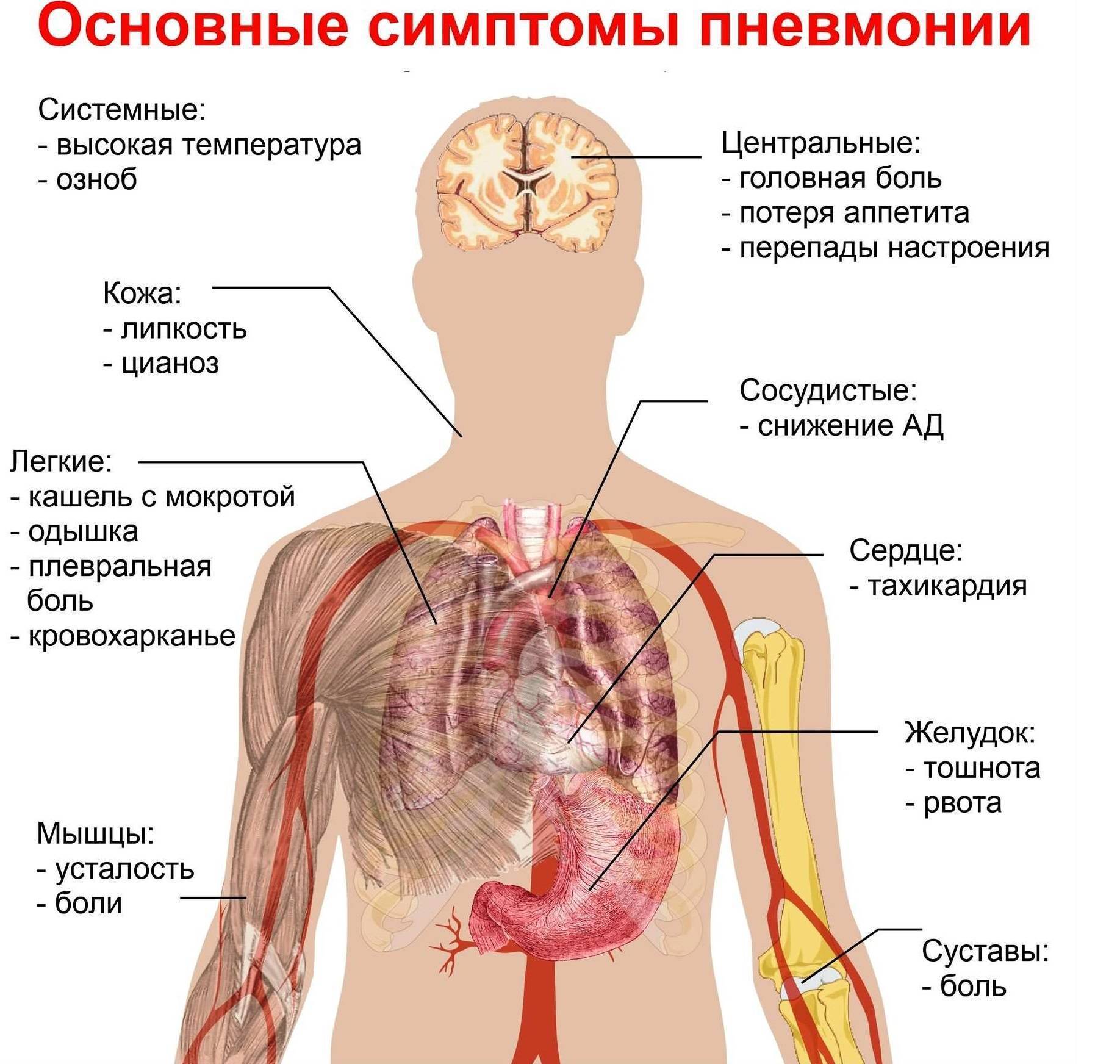
Основным симптомом пневмонии у детей и взрослых является дыхательная недостаточность – учащенное дыхание. Нормальный показатель дыхания – это соотношение частоты пульса и дыхания 3 к 1.
При признаках пневмонии этот показатель нарушается и может составлять 2 к 1 и 1 к 1. Например, при показателе пульса 90 частота дыхания может составлять 40.
Нехватка воздуха – основной признак пневмонии
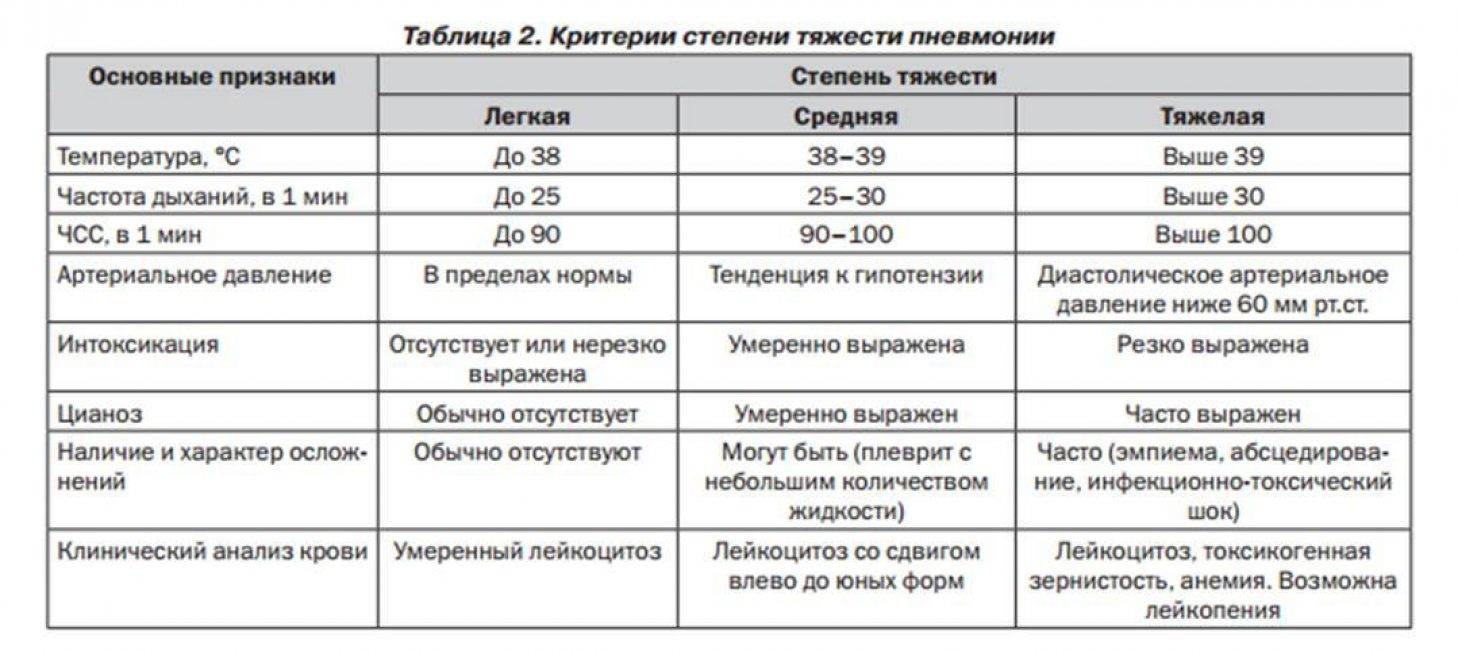
Таблица № 1. Норма вдохов у грудничков.
| Возраст ребенка | Норма вдохов в минуту | Отклонение, вдохов в минуту |
| До 2х месяцев | До 50 | Более 60 — симптом пневмонии у грудничка |
| От 2х месяцев до года | От 25 до 40 | Более 50 |
| От 12 месяцев | До 30 | Более 40 |
Дыхательная недостаточность также проявляется:
- поверхностным дыханием;
- посинением кожи в области носогубного треугольника;
- бледностью всех кожных покровов.
Повышение температуры тела
Второй характерный признак пневмонии – повышение температурных показателей тела, которые значительно выше, чем при респираторных заболеваниях. Гипертермический показатель при пневмонии достигает 39-40°С.
Воспаление легких не всегда сопровождается увеличением температурных показателей тела
Но стоит учитывать, что повышение температурного показателя до высоких отметок не всегда сопровождает пневмонию:
- Для атипичных форм пневмонии характерна температура не выше 38°С.
- Признаки воспаления легких у грудничка (из-за неразвитой иммунной системы) — температура в пределах 37,5°С, а иногда и 37,1°С.
- В любом возрасте и при любом виде пневмонии может резко повыситься температура, в первые дни заболевания, а потом упасть до субфебрильных показателей.
Кашель
Кашель – неоднозначный симптом.
Чаще всего он наблюдается в случае когда:
- инфекция поражает не только легочную ткань, но и бронхи;
- пневмония является осложнением ОРЗ.
Тип кашля при пневмонии зависит от типа заболевания.
Он может быть:
- сухим в первые дни, далее мокрый;
- сухим на протяжении всей болезни;
- с первых дней мокрым;
- с отхождением небольшого количества мокроты желтого или зеленого цвета;
- с отхождением ржавой мокроты, которая образовывается из эритроцитов при повреждении мелких капилляров.
Другая симптоматика
Наличие дополнительных симптомов зависит от возраста ребенка. Клиническая картина у детей до года не так явно выражена, температура может подниматься незначительно, а кашель и, вовсе, отсутствовать. Пневмония у грудничков распознается по косвенным признакам.
Симптомы воспаления легких у грудничка:
- сниженный тонус мышечной ткани;
- общая вялость;
- отказ от груди;
- частые срыгивания;
- жидкий стул;
- насморк;
- кашель, возникающий в момент плача или кормления;
- цианоз носогубного треугольника;
- отдышка (в раннем возрасте может сопровождаться кивками головы в такт вдоху, вытягиванием губ и пенистыми выделениями из носа и рта);
- втяжение кожного покрова при дыхании, со стороны больного легкого.

Отказ от груди у младенца – признак нездорового состояния
Характерная симптоматика для детей дошкольного, школьного и подросткового возраста:
- Болевой синдром в области груди при кашле.
- Временная остановка дыхания.
- Нарушение ритма, глубины и частоты вдохов.
- Общая слабость.
- Головная боль.
- Снижение аппетита.
- Озноб и потливость.
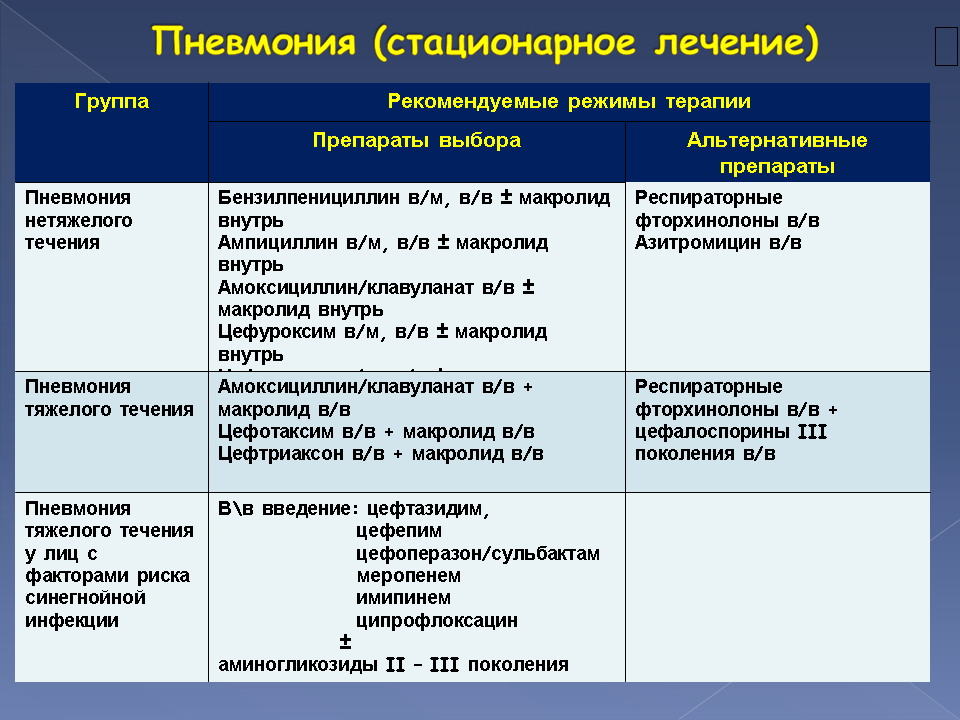
Лечение
Для того чтобы правильно и максимально быстро вылечить заболевание, необходимо ответить на ряд вопросов:
- По какой причине развилась пневмония;
- Насколько велик очаг воспаления;
- Пневмония – это основное или вторичное заболевание.
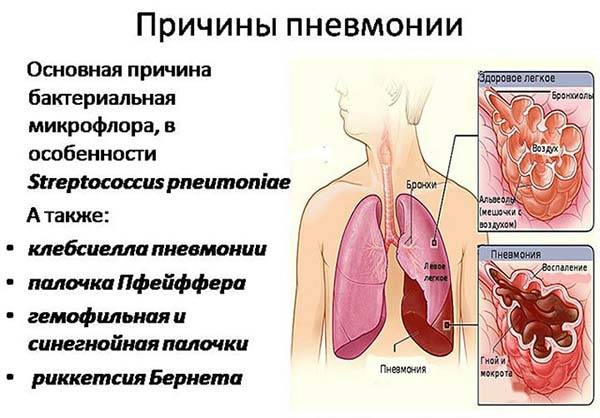
При определении методов лечения врач должен также учитывать возраст пациента, индивидуальные особенности его организма, сопутствующие болезни. Так как разновидностей пневмонии много, то и способы лечения этого недуга могут быть разными. При назначении препаратов необходимо точно знать: бактерии, вирусы или грибковая микрофлора вызывает воспаление. Задачу усложняет и то, что иногда пневмония имеет смешанную (вирусно-бактериальную) форму. Довольно сложно диагностировать и лечить болезнь, причиной которой стала атипичная микрофлора.
Следует все же отметить, что бактерии наиболее часто становятся причиной развития пневмонии.

Этапы диагностики пневмонии
Медикаментозным способом
Важно помнить, что такое тяжелое и опасное заболевание как пневмония, должен лечить врач. Так как в подавляющем большинстве случаев причиной болезни становится бактериальная или грибковая инфекция, больному в обязательном порядке назначаются антибактериальные препараты
Это необходимо для того, чтобы ликвидировать основную причину заболевания. Для того чтобы ускорить процесс лечения и минимизировать опасность воздействия антибиотиков на организм, врач может сделать бактериальный анализ, точно определяющий возбудитель инфекции.

- Отхаркивающие препараты;
- Лекарства, расширяющие бронхи и устраняющие одышку;
- Иммуномодулирующие препараты, обеспечивающие противоинфекционную защиту;
- Лекарства, улучшающие кровоснабжение легких;
- Противовоспалительные средства;
- Антигистаминные препараты.
Такое тяжелое заболевание требует комплексного лечения, помогающего организму справиться с последствиями воспаления, облегчающего болезненное состояние человека.
Народными средствами
Использование средств народной медицины возможно для ускорения выздоровления и облегчения болезненного состояния
Однако применение тех или иных препаратов важно согласовывать с лечащим врачом. Назначение тех или иных лекарственных средств напрямую зависит от особенностей заболевания и состояния организма заболевшего человека
Нельзя допускать самолечения самолечение или игнорировать назначения врача. Пневмония – это смертельно опасное заболевание. Народные средства могут использоваться как вспомогательные, при этом используются жаропонижающие, противовоспалительные или облегчающие кашель свойства лекарственных растений.
Методы лечения острой пневмонии
Острые внебольничные пневмонии, как и другие формы заболевания, требуют комплексного подхода к лечению. Многое зависит от возраста ребёнка и его общего состояния
При этом важно выявить сопутствующие хронические заболевания (если они имеются) и склонность к аллергии
Один из основных методов лечения острой пневмонии у детей – антибактериальная терапия, которая основывается на таких принципах:
 Этиотропная терапия для лечения пневмонии
Этиотропная терапия для лечения пневмонии
- при подтверждении диагноза и тяжёлом состоянии ребёнка врач назначает этиотропную терапию;
- в зависимости от результата лечения, препараты могут переназначаться;
- воспаление лёгких, которое вызвано пневмококками, не лечится Гентамицином и другими аминогликозидами.
Как известно, антибактериальные средства негативно сказываются на работе ЖКТ. Поэтому в комплексе с ними специалисты назначают биопрепараты, которые защищают микрофлору желудочно-кишечного тракта.
Для лечения острой пневмонии у детей нередко назначают 10–12 сеансов СВЧ, а также электрофорез с 3% раствором калия. Когда показатели температуры стабилизируются, ребёнку следует пройти курс лечебной физкультуры и массажа.
Лечение воспаления лёгких включает в себя следующие рекомендации:
 Обильное теплое питье детям при пневмонии
Обильное теплое питье детям при пневмонии
- соблюдение постельного режима. Ребёнок во время болезни должен как можно меньше находиться на ногах;
- пить больше жидкости, особенно при высокой температуре;
- следить за температурой воздуха в комнате, где находится малыш (идеальные показатели составляют 18–19 градусов);
- если имеются преморбидные показания, ребёнку дают жаропонижающее препараты.
Патогенетическая и симптоматическая терапия у детей основывается на применении бронхолитических, антигистаминных и муколитических препаратов.
При острой деструктивной пневмонии у детей необходима госпитализация.
Определение заболевания и признаки подростковой пневмонии
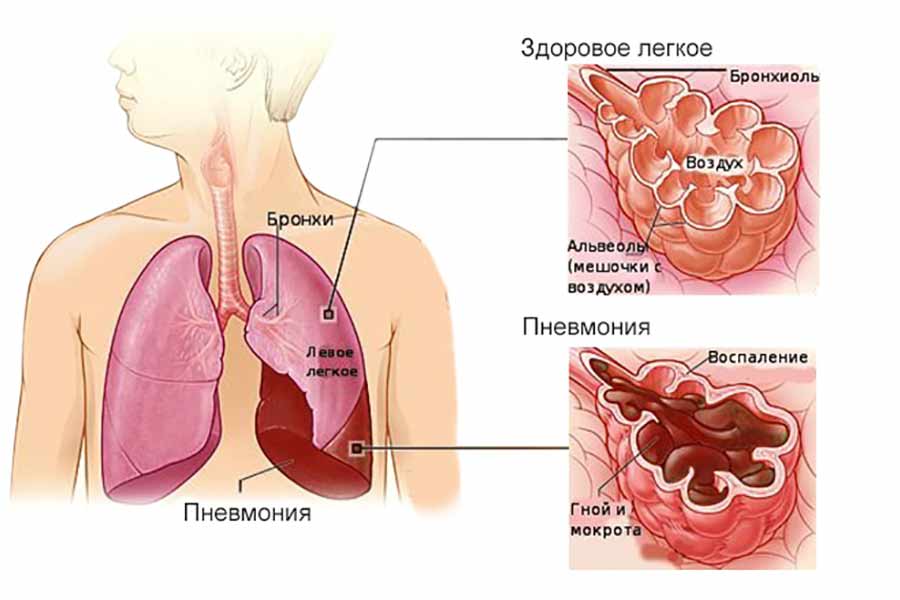
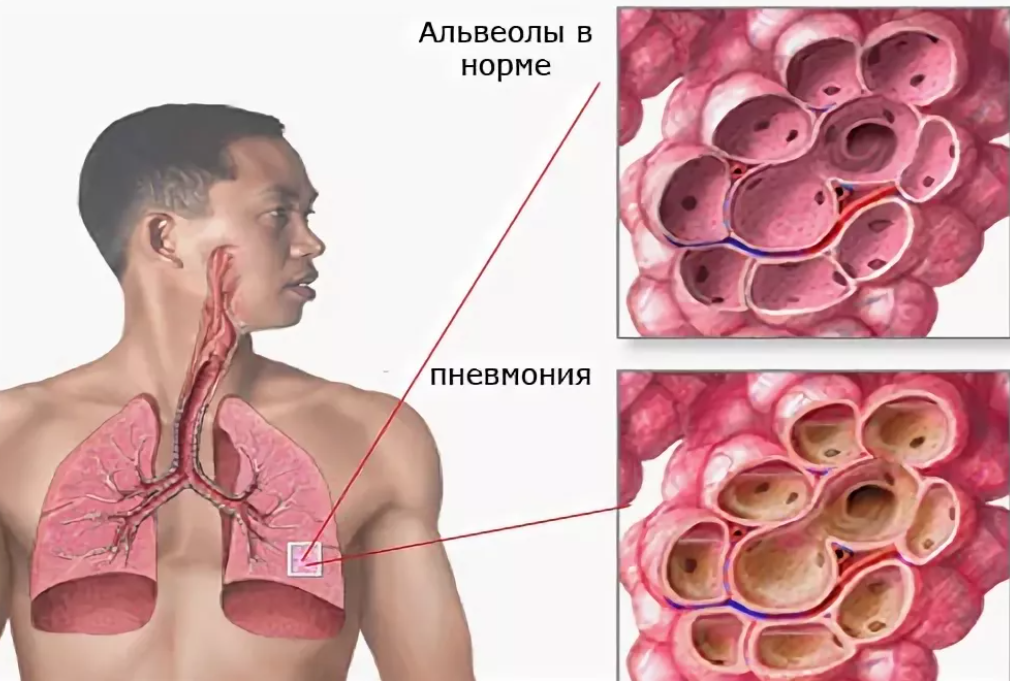
Пневмония – инфекционное заболевание воспалительного характера, возникающее в подавляющем большинстве случаев как вторичная инфекция. Проникнуть прямиком в легкие возбудитель может только в случаях значительно ослабленного иммунитета – на пути его находятся несколько защитных барьеров: слизистая носа, гланды, слизистая рта, глотки, трахеи, бронхов.

Поэтому чаще всего в подростковом возрасте воспаление возникает как результат неполного или некорректного лечения ОРВИ или ОРЗ. Определить заболевание можно по первоначальным симптомам, к ним относятся:
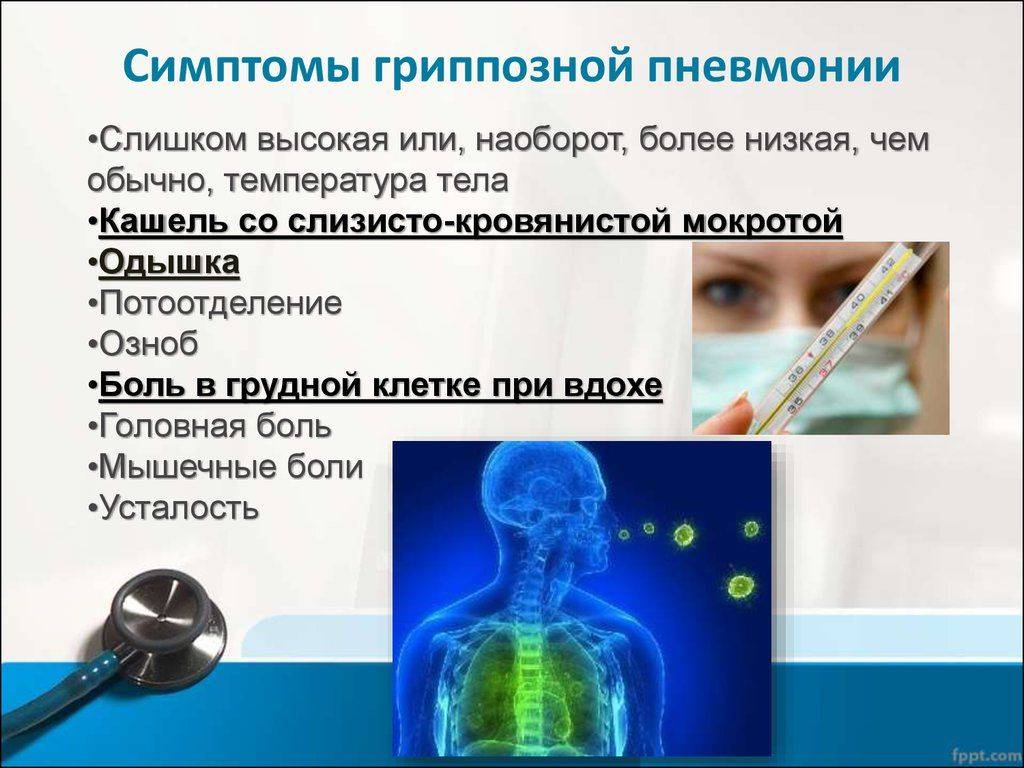
Резкое повышение t, иногда до +39 +40˚С. Причем такой скачок характерен для крупозной пневмонии – наиболее опасного вида, когда в процесс вовлекается доля легкого или даже все легкое. Если воспаление двухстороннее, то больному требуется немедленная медицинская помощь;
Боль в груди
Может появляться с одной или обеих сторон, усиливаясь при вдохе или кашле;
Кашель. Очень важно различать, какой кашель у детей и подростков возникает. В начале заболевания кашель сухой, однако позже появляется ржавая мокрота, иногда с примесью гноя
Усиливается при попытке глубоко вздохнуть;
Одышка. Недостаточная вентиляция легких при воспалительном процессе обязательно скажется одышкой и поверхностным дыханием;
Общая интоксикация. Активизация бактерий всегда сопровождается выделением токсинов, и как результат отравления появляются слабость, утомляемость, нарушение сна и аппетита, усиленное потоотделение.
Воспаление легких у детей – симптомы и лечение

Наверняка, вы знаете о том, что воспаление легких является одним из осложнений многих заболеваний. И некоторые родители проводят бессонные ночи пока их малыш страдает бронхитом, ангиной или ОРВИ, опасаясь развития пневмонии у ребенка.
На самом деле только 10% воспалений легких у детей являются действительно опасными и серьезными, требующими лечения в условиях стационара.
В остальных же случаях воспаление легких не представляет опасности для жизни ребенка вне зависимости от того, сколько ему лет.
Пневмония у детей — виды
Пневмония является инфекционным заболеванием, которое может развиться как от грибков, так и от бактерий или вирусов. Ввиду этого различается и природа данного заболевания – грибковая, бактериальная, вирусная и смешанная. В зависимости от того, что вызвало пневмонию у ребенка, и назначается лечение и подбираются подходящие препараты.
- Пневмония вирусного происхождения. Считается самой простой и легкой формой заболевания. В большинстве случаев проходит самостоятельно без какого-либо специального лечения. Диагностируется в 60% случаев.
- Бактериальная пневмония. Чаще всего для лечения назначают антибактериальную терапию – антибиотики. Встречается в 35-40% случаев.
- Грибковая и смешанная пневмония. Самая опасная форма данного заболевания и самая редкая. Возникает в основном при неправильном лечении ребенка антибиотиками.
Помимо этого, пневмония делится на двухстороннюю, когда пострадали оба легких, и одностороннюю, когда воспалительный процесс развивается только в одном легком.
Заразиться воспалением легких практически невозможно, даже беря во внимание, что данное заболевание является инфекционным. Поэтому заражение пневмонией является наименее распространенной причиной заболевания
Чаще всего пневмония у детей развивается в виде осложнения другого заболевания, например, ОРВИ, ангина, бронхит, астма, фарингит, ларингит, гайморит и пр. Это происходит из-за того, что в легких и бронхах скапливается густая слизь, которая не может выйти самостоятельно и лишает дыхательную систему необходимой вентиляции.
Если рассматривать процесс развития пневмонии у ребенка, то можно увидеть типичную для этого картину. Кроха заболевает ОРВИ, в его бронхах скапливается слизь, которую малыш еще не в состоянии «выбросить» наружу с помощью кашля, ввиду неразвитости дыхательной мускулатуры.
Если же воспаление носит бактериальный характер, то ребенку назначается курс антибиотиков.
Как проявляется пневмония
Симптомы заболевания зависят от возбудителя. Иногда патология протекает в скрытой или атипичной форме, может быть затяжное или часто рецидивирующее течение. Диагноз хронической пневмонии исключен из современной классификации.

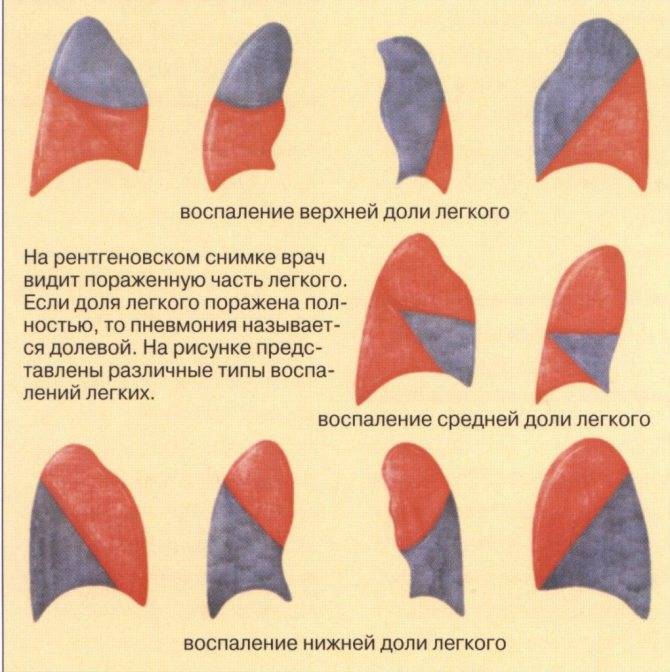
Клиническая картина пневмонии в зависимости от возбудителя и локализации очага воспаления:
- Бактериальное воспаление легких – наиболее распространенная форма. Развивается на фоне заражения пневмококками, микоплазмой, хламидиями, гемофильной палочкой. Патологический процесс одно- или двусторонний. Основные признаки – острое течение заболевания, очень быстро температура поднимается до 39 и более градусов, ребенка знобит. Частые приступы кашля сопровождаются выделением мокроты желтого или зеленого цвета, возникает боль в грудной клетке и животе, диарея, рвота.
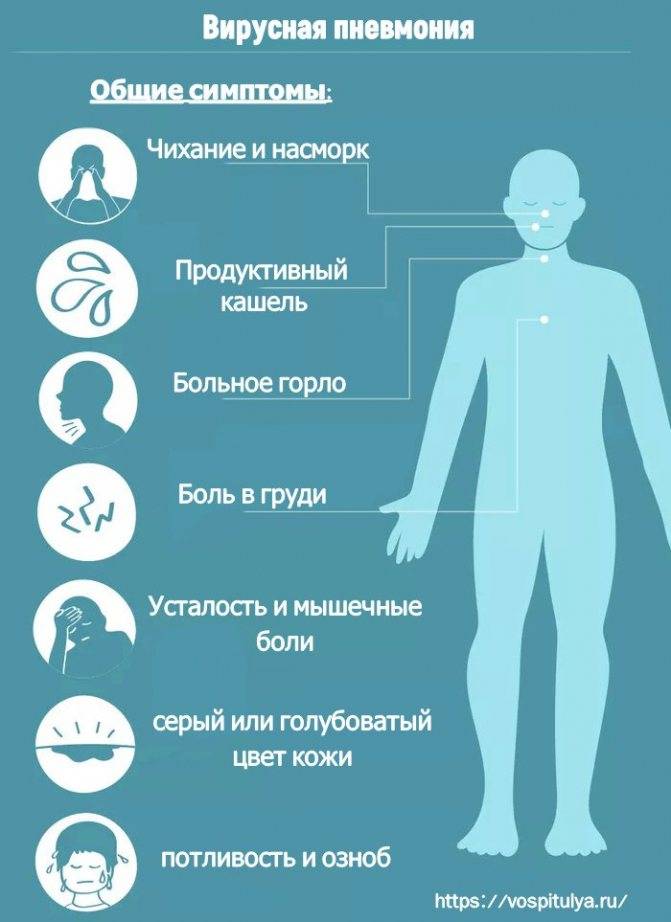
- Вирусное воспаление легких – встречается реже, протекает тяжело. Развивается на фоне гриппа, кори, ветряной оспы. Признаки – частое поверхностное дыхание, лихорадка (может быть субфебрилитет), головная боль, дискомфорт в области груди, живота, одышка, продуктивный кашель, который возникает при глубоком вдохе.
- Прикорневая пневмония – болезнь чаще поражает правое легкое в силу анатомических особенностей. Патология имеет бактериальное или вирусное происхождение, у детей развивается быстро. Симптомы – высокая температура (может отсутствовать), сухой кашель сменяется влажным, повышается потоотделение, проявляются признаки сильной интоксикации, при этом дискомфорт в грудной клетке и верхней части спины отсутствует.
- Крупозная двухсторонняя пневмония – острая форма заболевания, при которой очаги воспаления наблюдаются в обоих легких. Патология развивается быстро, уже через несколько часов после заражения поднимается температура, появляется слабость, боль в голове, сыпь на носу и губах. При кашле выделяется вязкая мокрота с вкраплениями крови. Болезнь характеризуется сильной дыхательной недостаточностью, болевым синдромом в области обоих подреберий, ребенку требуется срочная госпитализация.
Микоплазменная пневмония чаще протекает атипично, со стертыми симптомами. Встречается у детей школьного возраста. На начальном этапе наблюдается незначительное повышение температуры, кашель сухой, лающий, боль в голове, горле и груди, развивается насморк. Через несколько дней может быть лихорадка, усиление кашля. Затем температура снижается до субфебрильных цифр, мокрота отходит свободнее .
Диагностика
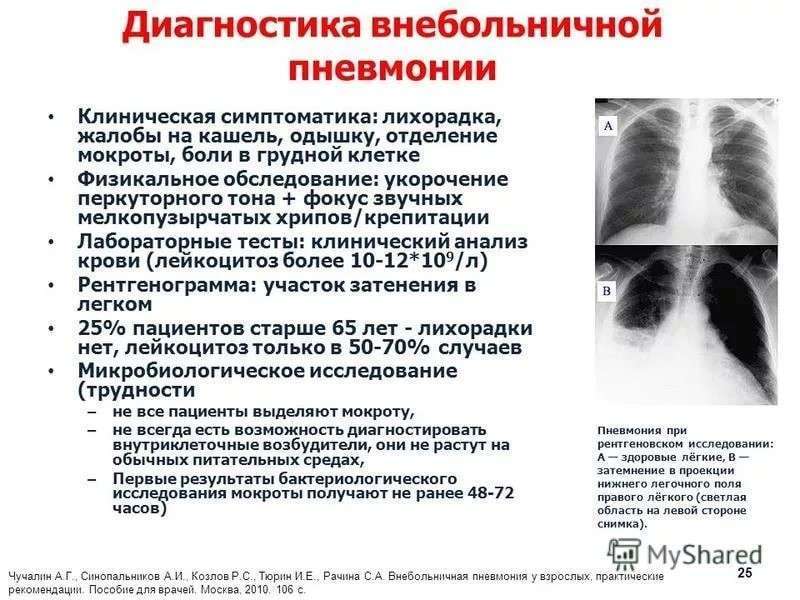
При появлении признаков пневмонии необходимо посетить педиатра, терапевта или пульмонолога. После сбора анамнеза, тщательного прослушивания легких врач назначит необходимые анализы для выявления типа возбудителя.
Основные методы диагностики:
- клинический и биохимический анализ крови – позволяет распознать наличие и вид воспалительного процесса;
- бакпосев мокроты;
- анализ на чувствительность бактерий к антибиотикам;
- рентгенография, КТ легких;
- бронхоскопия.
При подозрении на атипичную инфекцию назначают иммунологический анализ, который позволяет определить наличие антител к различным патогенным микроорганизмам. Более точным анализом считают ПЦР – в основе метода лежит определение ДНК возбудителей болезни, его достоверность составляет более 90%.
Пневмония: симптомы у детей с учетом возраста
Каждая мама должна знать, как определить пневмонию у ребенка. Распознать воспаление достаточно просто – нужно лишь тщательно следить за малышом. Но стоит учитывать, что возраст ребенка определяет особенности проявлений.
 Для начала стоит рассмотреть признаки пневмонии у ребенка до 1 года. В первую очередь это касается поведения новорожденного. Если он все время желает спать, состояние вялое или апатичное, то следует начать беспокоиться. Кроме того, возможна и обратная ситуация: малыш, напротив, начинает больше капризничать и плакать, отказываться от приема пищи. Также стоит учитывать тот факт, что первые признаки воспаления заключаются в изменении температуры тела.
Для начала стоит рассмотреть признаки пневмонии у ребенка до 1 года. В первую очередь это касается поведения новорожденного. Если он все время желает спать, состояние вялое или апатичное, то следует начать беспокоиться. Кроме того, возможна и обратная ситуация: малыш, напротив, начинает больше капризничать и плакать, отказываться от приема пищи. Также стоит учитывать тот факт, что первые признаки воспаления заключаются в изменении температуры тела.
Но для детей до 1 года данный симптом не является определяющим. Это обуславливается определенными особенностями организма – в такой возрастной период температура не повышается выше 37,6 градуса. Кроме того, она не является определяющей в степени тяжести состояния.
Итак, первые симптомы воспаления легких у детей таковы:
- Без всякой адекватной причины возможно возникновение беспокойства, вялости, снижение аппетита и отказ от груди.
- Сон становится тревожным, коротким.
- Стул становится жидким.
- Постоянное чувство тошноты с рвотой.
- Заложенный нос и кашель, который может перейти в приступ при плаче или кормлении.
Основные проявления при воспалении легких заключаются в изменении дыхания и сопровождающих процессах:
- Болевые ощущения в грудной клетке. Усиливаются при кашле.
- Выделяемая мокрота имеет гнойный и слизисто-гнойный тип – имеет характерный желтовато-зеленый оттенок.
- Сильная одышка. При этом ребенок кивает головой в соответствии с дыханием.
- Течение пневмонии у детей может сопровождаться выделениями пены из ротовой или носовой полости.
- Увеличение частоты дыхательных движений. Подозрение на пневмонию возникает в случае нарушение нормы числа вдохов в минуту: до 2 месяцев: 50 в/м. Если более 60, то повод обратиться к врачу, от 2 до 12 месяцев: 30-45 в/м. Более 50 считается превышением нормальной частоты, более 1 года. Выше 40 вдохов – это уже отдышка.
Это можно наблюдать, если рассматривать кожу на ребрах малыша: как она втягивается при вдохе. Если имеет место наличие асимметрии между двумя сторонами грудной клетки, то это может свидетельствовать о рассматриваемом заболевании. В некоторых ситуациях можно отметить беспричинные сбои в дыхании и частоте процесса, его остановку на короткий промежуток времени. Из-за поражения одной половинки легкого ребенок стремится расположиться на определенный бок.
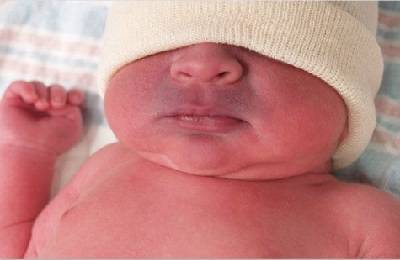 При визуальном рассмотрении заболевание, поражающее легочный орган, может проявляться в цианозе носогубного треугольника. Он позволяет установить нарушения в нормальном обеспечении кислородом организма. Выглядит как посинение между губами и носом ребенка. Его просто заметить в тот момент, когда малыш кормится грудью. Если заболевание оказало значительное воздействие на организм, то посинение можно наблюдать не только на лицевой части, но и на других участках тела.
При визуальном рассмотрении заболевание, поражающее легочный орган, может проявляться в цианозе носогубного треугольника. Он позволяет установить нарушения в нормальном обеспечении кислородом организма. Выглядит как посинение между губами и носом ребенка. Его просто заметить в тот момент, когда малыш кормится грудью. Если заболевание оказало значительное воздействие на организм, то посинение можно наблюдать не только на лицевой части, но и на других участках тела.
Отдельно стоит рассмотреть признаки воспаления легких у детей старше 4 лет. Это обуславливается тем, что в 4 года у ребенка рассматриваемый орган сформировывается в достаточной степени. Наличие следующих симптомов является достаточным поводом для обращения к врачу для проведения детальной диагностики:
- После острой респираторной вирусной инфекции на протяжении 5 дней не наблюдается улучшение состояние организма. Или же после небольшого восстановления организма внезапно повышается температура, возникает сильный кашель.
- Плохой аппетит и сон или же их полное отсутствие.
- Также стоит отметить бледность кожных покровов.
- Температура тела может достигать 38 градусов. При этом большинство жаропонижающих средств не могут справиться со своим назначением.
- Возникает одышка. Опять же, нужно знать норму вдохов в минуту, чтобы определить наличие нарушения в дыхательном процессе: от 4 до 6 лет: 25 в/м; у подростков от 10 лет норма почти достигает взрослую: 15-20 в/м.
Очевидно, если реальные показатели превышают данные цифры, то это является признаком воспаления легких.
Нужно понимать, что это достаточно серьезное заболевание – воспаление легких. Симптомы у детей имеют некоторые особенности – возраст определяет основные нюансы.
Интерстициальная
Интерстицием называют соединительную ткань легкого, и соответственно так называют форму пневмонии, при которой эта ткань воспаляется. Чаще всего ею болеют младенцы первого года жизни.
Как заподозрить пневмонию? – Доктор Комаровский
Как протекает пневмония у грудничков
Признаки воспаления у крох до года могут быть такими же, как и в более старшем возрасте, но протекание и последствия отличаются.
У младенцев не всегда проявляется такой симптом пневмонии, как высокая температура. То, что она не превышает 37,5, вовсе не значит, что тревожится не о чем. Первыми симптомами, которые должны насторожить маму являются вялость, капризы ребенка, отказ от груди, беспокойный сон, насморк и кашель. Особенно если его приступы усиливаются при кормлении или плаче крохи. Ещё одним признаком воспаления легких является посинение носогубного треугольника. Также нужно прислушаться к дыханию малыша. При воспалении оно учащенное, может быть отдышка.
При первых подозрениях необходимо сразу обращаться к врачу, так как у таких крох болезнь может развиваться довольно быстро. Лучше ошибиться, чем пропустить начало болезни.
Симптомы у детей 2 лет
У детей этого возраста воспаление легких часто становится результатом осложнения после других перенесенных болезней и может проявиться не сразу, обычно через три – пять дней после мнимого выздоровления. Родители не всегда могут оценить опасность ещё и потому, что дети двух лет даже уже заболев какое-то время продолжают быть активными, не выказывая вялости и слабости, температура нарастает постепенно. Так продолжается до тех пор, пока защитные силы организма не кончатся, и болезнь не проявит себя в полную силу.
- Высокая температура в течение трех дней, которая почти не падает даже при приеме жаропонижающих лекарственных средств. При высокой температуре возможны судороги.
- Слабость, отдышка, при нарастании интоксикации рвота, нарушается стул, возможны высыпания на коже.
- Кожа бледная, влажная, горячая.
- Сильный кашель, иногда даже до носового кровотечения.
Симптомы воспаления легких у ребенка 3 лет
Начиная с этого возраста ребенок уже достаточно владеет речью и осознает себя, чтобы озвучить жалобы на свое самочувствие. Родители должны прислушаться к жалобам на боль «в боках и животике» при кашле, головокружение, головную боль. В остальном же симптоматика та же, что и у детей в два года.
Диагностика воспаления легких
Задача родителей, заметив тревожные признаки оперативно обратиться к медикам. Диагностировать воспаление легких может только врач. И то, по признанию доктора Комаровского, в некоторых случаях это достаточно сложно. Если это не двухстороннее воспаление легких, а, например, прикорневое, то даже рентген не всегда его может точно показать. Поэтому доктор Комаровский призывает родителей, если тревога поднята на достаточно ранней стадии заболевания, не паниковать, а настоять на возможно более полной диагностике, которая должна включать:
- Простукивание грудной клетки, выслушивание врачом;
- Анализ крови;
- Рентген;
- Биохимические показатели;
- Полное представление о течении болезни, подробный опрос родителей и больного.
Однако речь всё же не о младенцах. У детей до года болезнь может развиваться очень быстро, поэтому в их случае ждать нельзя если:
- При дыхании малыша вы чувствуете, что у ноздрей повышенная температура;
- Частое дыхание. Мышцы живота напряженно работают, обеспечивая дыхание.
Как лечить пневмонию
Лечение определяется в первую очередь возбудителями заболевания и зависит от степени тяжести. Одну можно вылечить под наблюдением врачей в домашних условиях, другую только в больнице или даже хирургическим путем.
Чаще всего назначается лечение антибиотиком, но если у ребенку вирусная пневмония, то могут назначаться и противовирусные препараты. Доктор Комаровский успокаивает родителей, что сегодня многие из этих лекарственных средств выпускаются для детей в виде сиропов, свечей или таблеток, так что можно обойтись без уколов.
После того, как пик болезни преодолен, могут добавляться физиопроцедуры, массаж, компрессы и ингаляции.
После выздоровления родители должны позаботиться о реабилитации ребенка, позаботиться об укреплении иммунитета:
- Курс витаминов;
- Прогулки на свежем воздухе;
- Полноценное питание и т.д.
Как лечить воспаление легких у ребенка
Лечение пневмонии
В основу лечения пневмонии у детей ложится использование антибиотиков. Народные методы и самолечение при пневмонии не помогут. Необходимо незамедлительно обратиться к специалисту. Больному рекомендован постельный режим. Помещение, в котором находится ребенок, необходимо проветривать. Свежий воздух способствует улучшению дыхания. Это окажет положительное воздействие на течение заболевания. Дополнительно назначается диета. Основой рациона должна стать легко усваиваемая пища. Необходимо отдавать предпочтение продуктам, обладающим низким аллергенным индексом. Количество белковой пищи в рационе стоит увеличить. Ребёнку нужно много пить. Родители могут дать больному не только воду, но и чай. Врач может назначить прием следующих антибиотиков:
- Амоксициллин;
- Ампициллин;
- Оксациллин.
В качестве альтернативы используется Цефазолин или Цефуроксим. Одновременно проводится симптоматическая терапия.
Лечение может проводится амбулаторно или стационарно. Если врач решил, что ребёнок может остаться дома, родители должны строго соблюдать все рекомендации
Эксперты советуют принять во внимание следующие правила:
- Антибиотики необходимо давать ребенку в соответствии с установленным графиком. Если врач назначил прием лекарственных препаратов 2 раза в сутки, между их употреблением должно пройти 12:00. Если необходимо употреблять лекарство 3 раза, продолжительность перерыва составляет 8:00.
- Необходимо соблюдать и период употребления лекарственного средства.
- Если назначены макролиды, их нужно пить не более 5 суток, а антибиотики пенициллинового и цефалоспоринового ряда употребляют не дольше 1 недели.
- Родители должны самостоятельно контролировать состояние ребенка. Улучшение должно наступить после 3 дней с момента начала терапии. Если этого не происходит, необходимо незамедлительно повторно обратиться специалисту и скорректировать лечение. Резкие изменения в состоянии ребенка также могут стать поводом для беспокойства.
- Использовать жаропонижающие препараты стоит только в случае, если температура у ребенка до года повысилась выше 38 градусов, а у детей старше этого возраста выше 39 градусов. Высокая температура свидетельствует о том, что иммунитет малыша самостоятельно борется с проблемой. Если снизить температуру, то процесс избавления от возбудителя пневмонии замедлится. Однако если у ребенка наблюдались судороги на фоне повышения температуры, применять жаропонижающие необходимо уже в случае, если значение показателя возросло до 37,5%.
- Во время пневмонии происходит снижение аппетита. Это является естественной реакцией. Кормить ребенка насильно не нужно. Во время болезни стоит давать легкие блюда. Оптимальным питанием станут котлеты из нежирного мяса, приготовленные на пару жидкие каши, вареный картофель или пюре, супы, свежие овощи и фрукты.
- Стоит следить за режимом питья. Во время болезни ребенок должен употреблять в большом количестве чистую негазированную воду. Ее можно частично заменить зеленым чаем с малиной или натуральными соками. Если ребёнок отказывается пить жидкость в нужном количестве, можно давать ему специальный раствор для восстановления водно-солевого баланса, приобретенный в аптеках.
- В комнате ребенка ежедневно должна проводиться влажная уборка. Родители должны следить за влажностью воздуха. Для этого рекомендуется ставить в комнате емкости с горячей водой или воспользоваться специальными увлажнителями.
- Во время лечения нельзя применять иммуномодуляторы и антигистаминные препараты. Они не помогут в борьбе с проблемой, однако способны привести к возникновению побочных эффектов и усугублению состояния заболевшего.
- Во время пневмонии стоит применять пробиотики. Использование антибиотиков вызывает нарушение функционирования кишечника. Чтобы вывести токсины, появившиеся в результате жизнедеятельности патогенных организмов, врач назначит прием сорбентов.
Если родители соблюдают все предписания, ребёнка переведут на обычный режим и разрешат прогулки на свежем воздухе с 6 — 10 дня терапии. Если ребенок перенес не осложненную пневмонию, его освободят от физических нагрузок на 1,5 — 2 месяца. Если заболевание протекало в тяжелой форме, заниматься спортом нельзя в течение 12 или 14 недель.
Лечение пневмонии у детей
С первых часов от верификации диагноза назначается стартовая схема антибактериальной коррекции, эффективность которой необходимо оценивать в первые полтора суток от ее применения. При сверхтяжелом течении клинического симптомокомплекса и недостаточной эффективности от применения одного антибактериального препарата, медикаментозная схема лечения подкрепляется назначением второго антибиотика другой фармакологической категории.
Некоторые педиатры считают, что неосложненное течение пневмонии у детей можно лечить пероральным способом приема антибактериальных средств, хотя зачастую такой способ приема не сопровождается развитием должного фармакологического эффекта. В младшей возрастной категории предпочтительно использовать препараты пенициллиновой категории, оказывающие ингибирующее фармакологическое влияние на пневмококковую и гемофильную флору, что обусловлено преимущественным распространением этих видов возбудителей в качестве провокаторов пневмонической инфильтрации. В более старшей возрастной категории в качестве главных провокаторных факторов в развитии пневмонии выступает кокковая флора, поэтому золотым стандартом лечебной коррекции этих пациентов считается назначение антибактериальных средств цефалоспориновой категории.
Атипичные варианты течения пневмонии у детей подлежат коррекции с применением препаратов категории макролидов, благодаря их способности оказывать ингибирующее влияние на различные типы возбудителей и отсутствии развития аллергической реакции, что имеет значение в ежедневной педиатрической практике. Использование макролидов с целью лечения детей, страдающих пневмонией, должно быть обоснованным, потому что данная категория средств может провоцировать развитие антибиотикоустойчивости возбудителей, затрудняющей дальнейшую терапию.
Одним важным моментом в определении схемы медикаментозного лечения пневмонии у детей является подбор эффективной и одновременно минимально опасной для ребенка дозировки действующего антибактериального вещества. С целью предотвращения развития антибиотикоустойчивости пневмококка, лечение пневмонии у детей пенициллином должно проводиться с поддержанием среднесуточной расчетной дозы препарата 100 мг на кг веса пациента. В таком случае в организме ребенка создается накопление такой концентрации действующего вещества, которая позволяет полностью ингибировать даже тех возбудителей, которые проявляют признаки антибиотикоустойчивости.
Положительным считается эффект от применения антибактериального фармакологического препарата при пневмонии у детей в той ситуации, когда на вторые сутки заболевания отмечается стойкое снижение пиретической реакции организма, уменьшаются признаки эндогенной интоксикации. Необходимо учитывать, что исчезновение скиалогической картины пневмонии у детей может запаздывать по сравнению с исчезновением клинико-лабораторных маркеров, поэтому заключение рентгенолога не должно учитываться при анализе продолжительности антибактериальной терапии.