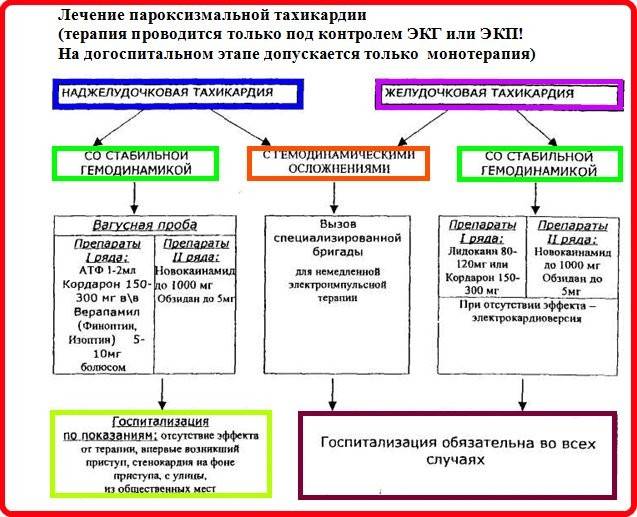
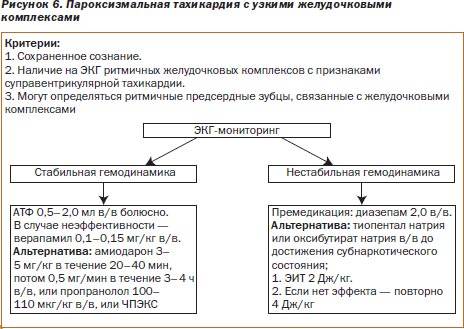
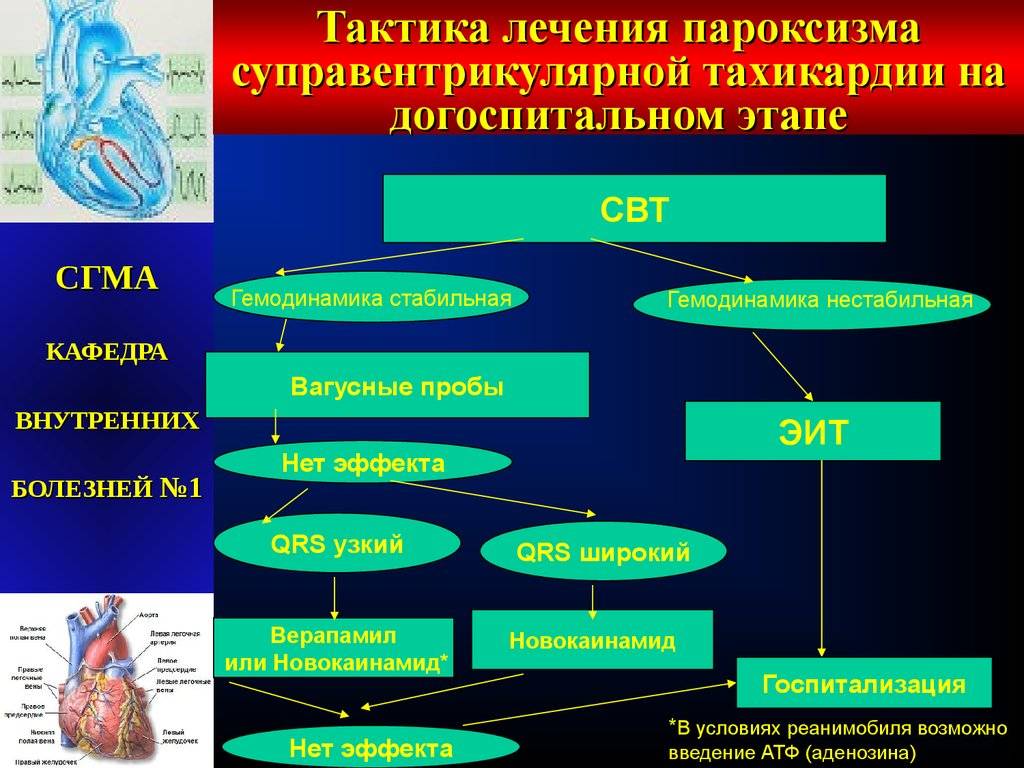
Лечебные мероприятия
При стабильной гемодинамике и отсутствии клинических проявлений отека легких:
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение;
- Проведение вагусных проб (с зачетом противопоказаний);
- При отсутствии эффекта:
- Катетеризация кубитальной или, и других периферических вен;
- АТФ – 10 мг в/в болюсом за 1-2 секунды,
При отсутствии эффекта, через 2-3 минуты:
АТФ – 20 мг в/в болюсом струйно;
При отсутствии эффекта и отсутствии в анамнезе синдрома WPW, через 2-3 минуты:
Верапамил (Изоптин) – 5-10 мг в/в болюсом за 2-3 минуты;
При отсутствии эффекта, через 10 минут:
Верапамил (Изоптин) -10 мг в/в болюсом за 2-3 минуты;
При наличии синдрома WPW и других синдромов предвозбуждения желудочков:
- Новокаинамид – 1000 мг в/в болюсом медленно под контролем АД и ЧСС или
- Амиодарон (Кордарон) – 300 мг в/в болюсом медленно в течение 15-20 мин. или
- Ритмилен – 50-100 мг в/в болюсом медленно;
- Медицинская эвакуация по показаниям (см. «Объем тактических мероприятий»).
При аритмическом шоке или наличии клинических проявлений отека легких:
- Обеспечение лечебно-охранительного режима;
- Положение пациента в зависимости от показателей гемодинамики и аускультативной картины в легких;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску или носовые катетеры, при наличии влажных хрипов в легких: с парами спирта;
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа;
- При отсутствии клинических проявлений отека легких:
Натрия хлорид 0,9% – в/в (внутрикостно), капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- При наличии клинических проявлений отека легких:
Для врачей кардиологов и врачей реаниматологов:
ЭИТ: энергия начального разряда – 50-100 Дж (монофазный разряд), 70-120 Дж (бифазный разряд), с предварительной анальгезией и седацией (Наркотический анальгетик в/в (внутрикостно) + Диазепам в/в (внутрикостно);
При невозможности проведения ЭИТ:
Для бригад всех профилей:
- Кордарон – 2,5 мг/кг в/в (внутрикостно) капельно или инфузоматом за 60 мин. (общая доза не более 300 мг), на месте и во время медицинской эвакуации;
- Дополнительный объем лечебных мероприятий по протоколу «Левожелудочковая недостаточность»;
- При наличии клинических проявлений аритмического шока:
Для врачей кардиологов и врачей реаниматологов:
ЭИТ: энергия начального разряда – 50-100 Дж (монофазный разряд), 70-120 Дж (бифазный разряд), с предварительной анальгезией и седацией (Наркотический анальгетик в/в (внутрикостно) или Кетамин в/в (внутрикостно) + Диазепам в/в (внутрикостно);
При невозможности проведения ЭИТ:
Для бригад всех профилей:
- Дофамин – 200 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 5 до 20 мкг/кг/мин., на месте и во время медицинской эвакуации или, и
- Норадреналин – 4 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью 2 мкг/мин., на месте и во время медицинской эвакуации;
При повышении АД > 100 мм. рт.ст:
Объем лечебных мероприятий см. «Наджелудочковая тахикардия. Лечебные мероприятия при стабильной гемодинамике и отсутствии клинических проявлений отека легких:»;
- Медицинская эвакуация (см. «Объем тактических мероприятий»).
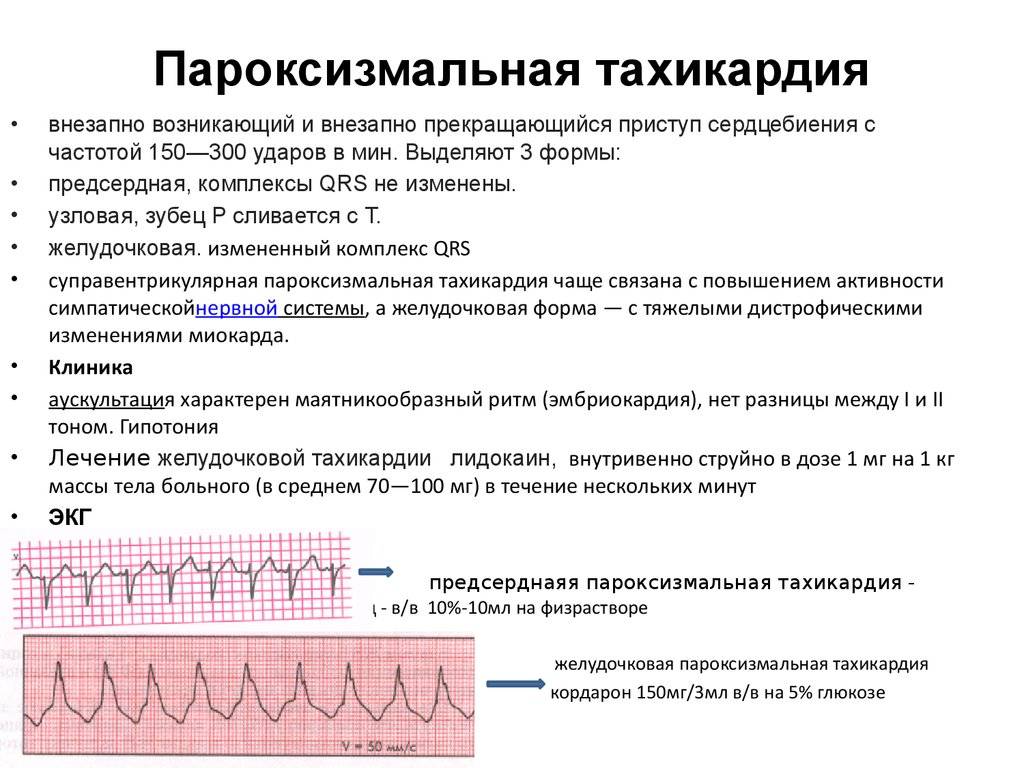
Разновидности пароксизмальной тахикардии
Классификация пароксизмальной тахикардии:
Укажите своё давление
Двигайте ползунки
120 на80
- В зависимости от места сосредоточения неестественных импульсов различают:
- желудочковую;
- наджелудочковую (включает в себя предсердную и предсердно-желудочковую);
- В зависимости от характера течения бывает:
- острая (пароксизмальная) форма;
- хроническая (регулярно возвращается);
- постоянно рецидивирующая (длится годами и вызывает аритмогенную кардиомиопатию);
- В зависимости от развития развивается:
- реципрокная (повторно возвращается в один и тот же узел);
- эктопическая (очаговая);
- многофокусная (многоочаговая).
Симптомы пароксизмальной тахикардии
Во время ПТ пациент ощущает частое сердцебиение, достигающее в одну минуту от 150 до 300 ударов. Импульсы из аномального очага распространяются по сердечной мышце регулярно, но более часто. Их возникновение нельзя связать с конкретными видимыми факторами. Поэтому исследователи более склонны отождествлять возникновение ПТ с экстрасистолами, которые также могут генерироваться эктопическим очагом одна за другой.
Дополнительными признаками заболевания считаются:
- дискомфорт в области сердца;
- приливы;
- повышенная потливость;
- раздражительность и беспокойство;
- слабость и утомляемость.
Подобные проявления связаны с повышенной активностью симпатического отдела нервной системы.
Некоторые формы ПТ отличаются наличием или отсутствием вегетативных признаков. Например, при предсердной ПТ наблюдается потливость, раздражительность и прочие симптомы. При желудочковом типе подобных признаков нет.
Болезнь может развиваться на фоне дистрофических расстройств миокарда, которые выражаются одышкой, болями в сердце, повышенным артериальным давлением, отечностью нижних конечностей, ощущением нехватки воздуха.
Внешний вид больного также может указать на начало приступа. Кожные покровы становятся бледными, дыхание учащается, человек становится беспокойным и раздражительным. Если приложить руку к основным местам прощупывания крупных сосудов, ощущается их сильная пульсация.
Измерение артериального давления помогает в постановке диагноза. Как правило, диастолический показатель не изменяется, тогда как систолическое давление (верхнее) часто снижается из недостаточного кровоснабжения. Выраженная гипотония указывает на структурные изменения миокарда (кардиосклероз, недостаточность клапанов, обширные инфаркты).
Профилактика
Специфических и специально разработанных профилактических мер нет.
Однако необходимо придерживаться следующих рекомендаций:
- Организация правильного питания, в том числе соблюдение диеты. Необходимо исключить тяжелую и жирную пищу, в рацион следует добавить больше свежих фруктов и овощей.
- Применение назначенных лекарственных препаратов, способствующих устранению признаков заболевания. К данной группе относятся противоаритмические лекарственные средства.
- Вовремя проводить лечение имеющихся заболеваний, в особенности кардиологических.
- Избегание стрессовых ситуаций и психоэмоциональных нагрузок. При необходимости рекомендуется принимать успокоительные средства.
- Отказ от вредных привычек – курения, алкоголя, других наркотических веществ.
Также ежегодно рекомендуется проходить профилактические осмотры у кардиолога и других смежных специалистов. В качестве профилактики не реже 1 раза в год рекомендуется проходить специальные тесты, позволяющие определить наличие патологии. К диагностике относится суточное монтирование и метод ЭФИ.
Суточное монтирование помогает выявить любые, даже незначительные отклонение в сердечном ритме в различных условиях, включая работу органа во время отдыха, сна, выполнения любых физических нагрузок.
Метод ЭФИ предполагает под собой искусственное провоцирование болезни с последующим введение препарат. Способ считается подходящим при отсутствии каких-либо изменений.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – это вид аритмии, при котором наблюдаются приступы резкого учащения сердечных сокращений, но последовательность их при этом сохраняется. Эта патология встречается достаточно часто, как у взрослых, так и у детей.
Классификация, причины и симптомы пароксизмальной тахикардии
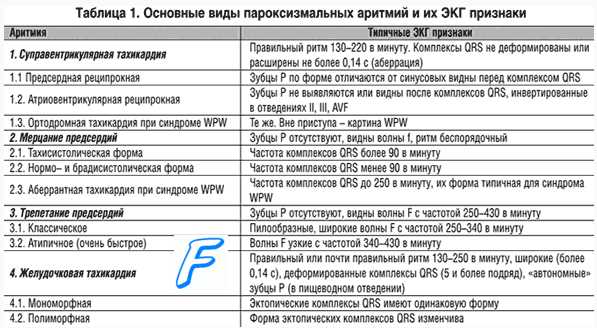
Приступ пароксизмальной тахикардии начинается и заканчивается внезапно, может длиться от нескольких секунд до нескольких дней. Причем окончание приступа внезапно независимо от того, принимались ли лекарства. Иногда мгновенному возрастанию сердечного ритма предшествует ощущение перебоев в работе сердца. Частота сердечных сокращений во время приступа (пароксизма) составляет 120 – 300 ударов в минуту. При этом в одном из отделов проводящей системы сердца возникает очаг возбуждения, в зависимости от чего разделяют три вида этой патологии:
- предсердная;
- атриовентрикулярная (узловая);
- желудочковая.
В клинической диагностике пароксизмальную тахикардию подразделяют на желудочковую (вентрикулярную) и наджелудочковую (суправентрикулярную).
Приступ может сопровождаться такими симптомами:
- озноб, дрожь;
- слабость, головокружение;
- потоотделение, учащение мочеиспускания.
Суправентрикулярная пароксизмальная тахикардия обычно сопровождается сердцебиением 180 – 240 импульсов, она чаще связана с возрастанием активности симпатической нервной системы. Причинами также могут являться эндокринные нарушения, дисбаланс количества электролитов в крови и др. Предсердная и узловая пароксизмальная тахикардия в большинстве случаев характеризуется правильным ритмом сердца, часто сопровождается повышением артериального давления, ощущением кома в горле, болью в сердце.
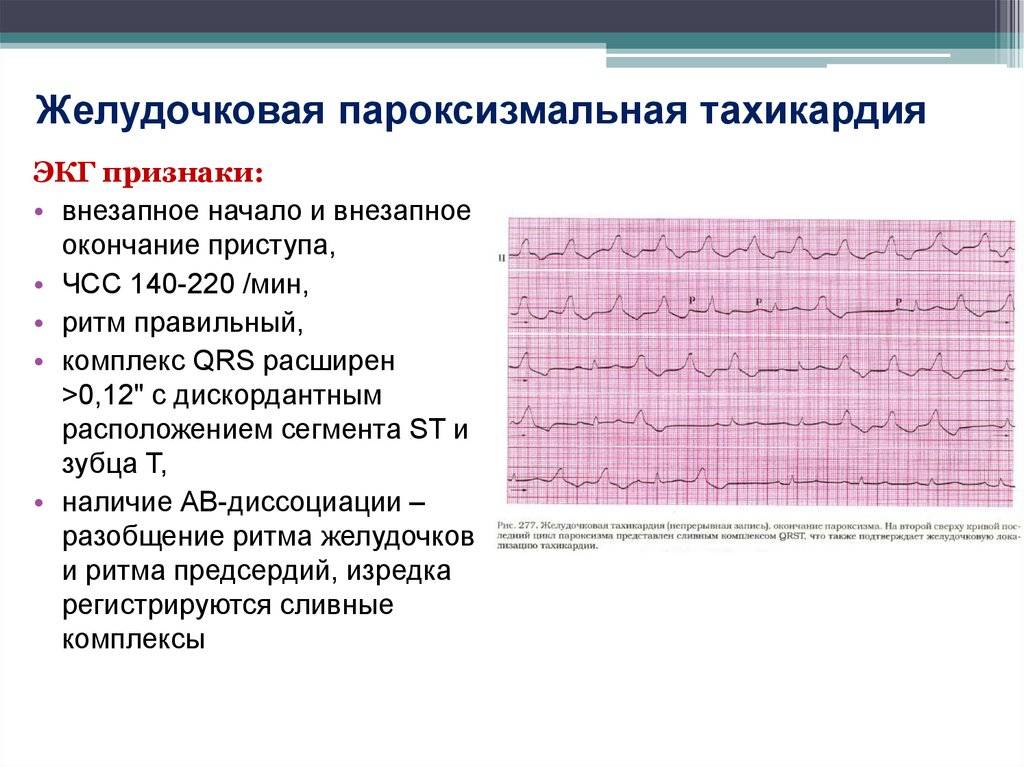
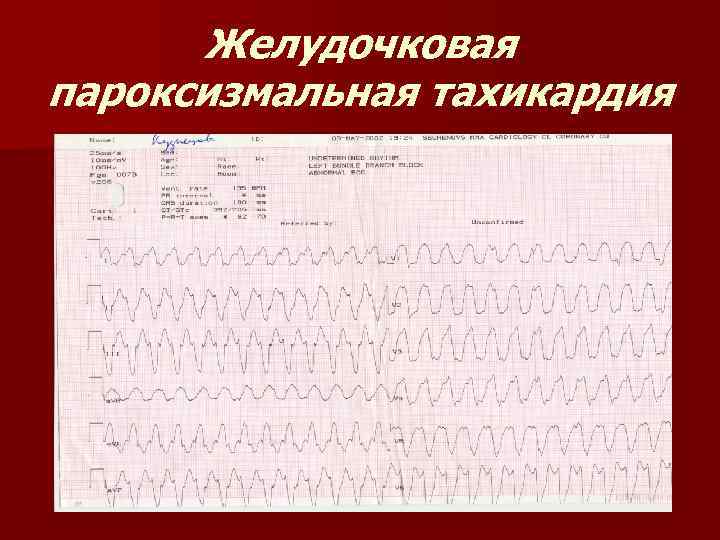
Желудочковая пароксизмальная тахикардия характеризуется сердечным ритмом в пределах 150 – 180 ударов в минуту и чаще связана с тяжелыми дистрофическими изменениями миокарда, ишемической болезнью сердца, воспалительными заболеваниями мышцы сердца и др. Приступ может вызвать потерю сознания. Этот вид опасен тем, что может возникнуть фибрилляция желудочков – угрожающее жизни нарушение ритма.
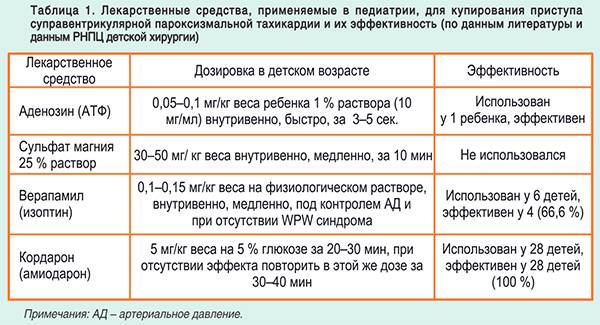
Пароксизмальная тахикардия у детей
Симптомы у детей по существу такие же, как и у взрослых. Во время приступа ребенок может жаловаться на чувство страха, колющие боли в области сердца, боли в области живота, тошноту. Младенец становится бледным, далее — цианотичным. Приступ может сопровождаться рвотой, плохим аппетитом.
В детском возрасте пароксизмальная тахикардия практически во всех случаях вызывается увеличенной возбудимостью, что при суправентрикулярной форме чаще имеет нервное происхождение.
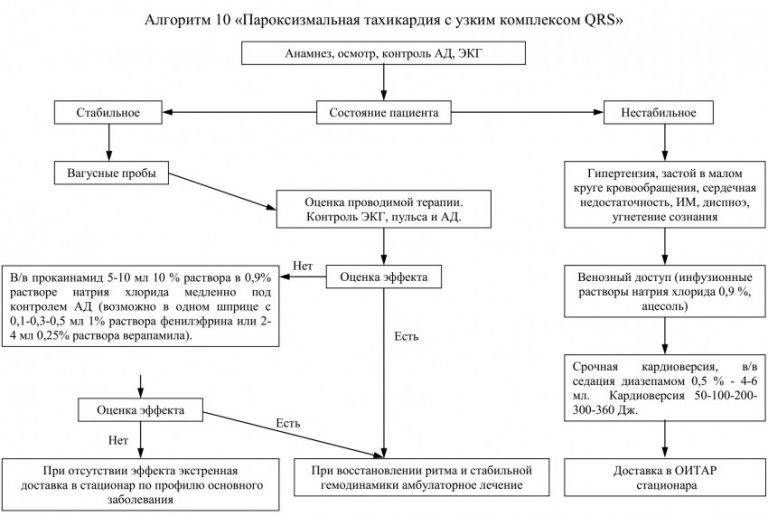
Неотложная помощь при пароксизмальной тахикардии
При появлении приступа тахикардии необходимо вызвать скорую помощь. До приезда врача можно попробовать купировать тахикардию такими приемами:
- закрыв глаза, сделать массаж глаз пальцами рук в положении лежа;
- набрав воздух полной грудью, закрыть руками нос и рот и попытаться сделать выдох;
- искусственно вызвать рвоту;
- холодные обтирания;
- принять корвалол или валокордин.
Лечение пароксизмальной тахикардии
Лечение назначается в зависимости от происхождения тахикардии и от места локализации импульсов, что можно диагностировать с помощью электрокардиограммы. Лечение потребует применения антиаритмических средств. При неэффективности медикаментозной терапии, при сохранении приступа в течение суток и при нарастании симптомов сердечной недостаточности проводят электроимпульсную терапию. Лечение может включать и назначение иглорефлексотерапии, вегетотропных препаратов, психотерапии. Эффективны также современные методы малоинвазивной хирургии.
Оказание неотложной помощи

Приступ может случиться с пациентом в любое время и в самом неожиданном месте. Неотложная помощь должна быть оказана незамедлительно, дабы предотвратить тяжелые осложнения для здоровья больного. В виде первоочередных мер человека усаживают, успокаивают и дают выпить воды. Если он жалуется на боли в сердце, ему предлагают «Нитроглицерин» под язык. Если у человека, оказывающего помощь, есть специальный спрей «Нитромак», лучше использовать его. Он также содержит действующее вещество нитроглицерин, но оказывает более быстрое и эффективное воздействие на купирование приступа. Желательно выполнить вагусные пробы. Для этого следует проинструктировать больного о технике и надобности их проведения. Проба Вальсальвы заключается в натуживании с параллельной задержкой дыхательных движений. Так нужно просидеть в течение половины минуты.
Вам все еще кажется, что справится с давлением тяжело?
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с давлением пока не на вашей стороне…
Последствия высокого давления известны всем: это необратимые поражения различных органов (сердца, мозга, почек, сосудов, глазного дна). На более поздних стадиях нарушается координация, появляется слабость в руках и ногах, ухудшается зрение, значительно снижаются память и интеллект, может быть спровоцирован инсульт.
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-264769-2’, renderTo: ‘yandex_rtb_R-A-264769-2’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);
var m5c7baa3fc54d5 = document.createElement(‘script’); m5c7baa3fc54d5.src=’https://www.sustavbolit.ru/show/?’ + Math.round(Math.random()*100000) + ‘=’ + Math.round(Math.random()*100000) + ‘&’ + Math.round(Math.random()*100000) + ‘=7399&’ + Math.round(Math.random()*100000) + ‘=’ + document.title +’&’ + Math.round(Math.random()*100000); function f5c7baa3fc54d5() { if(!self.medtizer) { self.medtizer = 7399; document.body.appendChild(m5c7baa3fc54d5); } else { setTimeout(‘f5c7baa3fc54d5()’,200); } } f5c7baa3fc54d5();
window.RESOURCE_O1B2L3 = ‘kalinom.ru’;
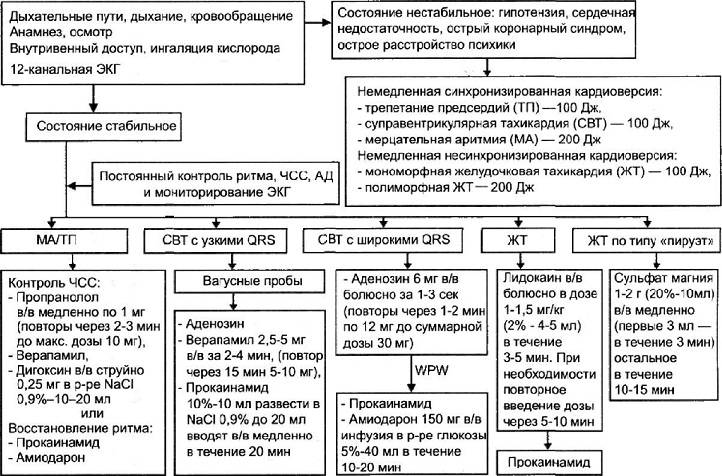
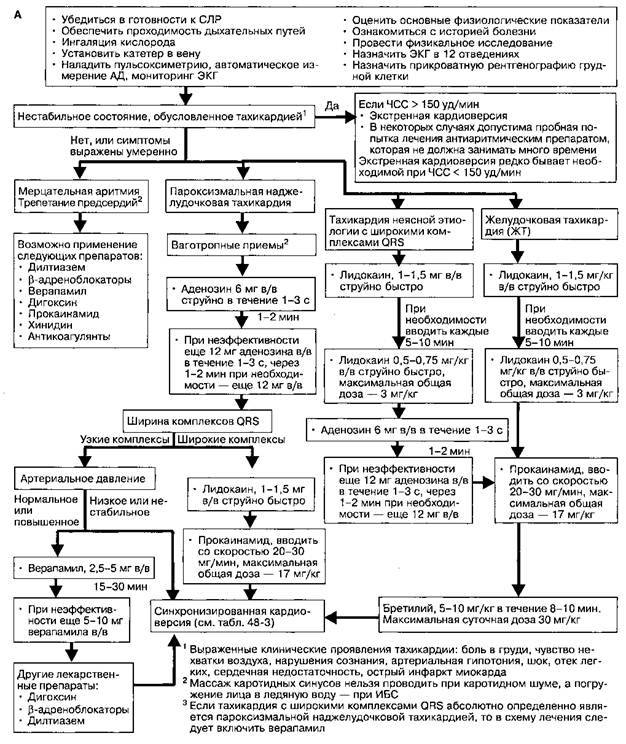
Неотложная помощь при фибриляции желудочков и пароксизмальной тахикардии.
Фибрилляция желудочковподразделяется на первичную и вторичную.Первичнаяразвивается внезапно у больных без или с минимальными признаками недостаточности кровообращения и может возникнуть как осложнение частой желудочковой экстрасистолии, так и без клинических предвестников.Вторичная фибрилляцияявляется конечной стадией прогрессирующей острой левожелудочковой недостаточности или декомпенсированной формы хронической сердечной недостаточности. Фактически фибрилляция желудочков есть состояние клинической смерти. Больной внезапно теряет сознание, пульс и АД отсутствуют, дыхание предагональное или полная его остановка. Единственно возможный путь спасения больного — ранняя дефибрилляция. Перевод больного на ИВЛ, медикаментозная терапия и т. д. имеют второстепенное значение.
Желудочковая пароксизмальная тахикардияклинически проявляется ощущением сердцебиения, чувством нехватки воздуха, одышкой, ишемическими болями в области сердца. При отсутствии должного лечения у больного быстро развиваются признаки острой левожелудочковой недостаточности.
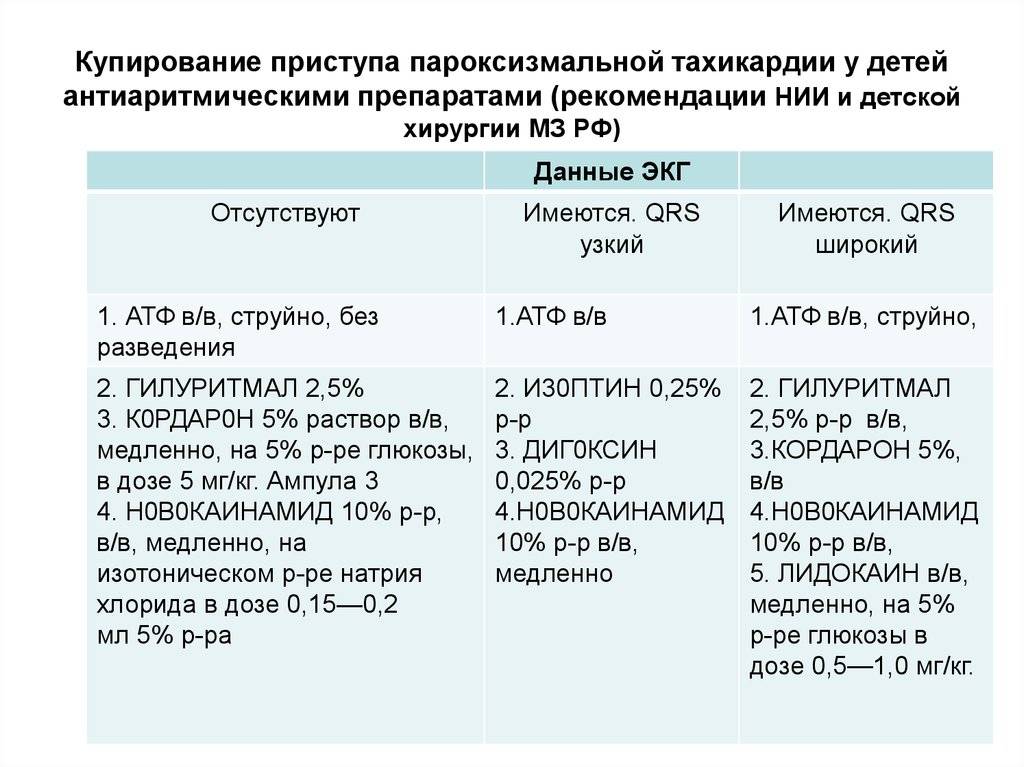
Неотложная помощь осуществляется использованием лидокаина, новокаинамида, обзидана. Дозы используемых препаратов и показания к электроимпульсной терапии аналогичны используемым при лечении желудочковой экстрасистолии.
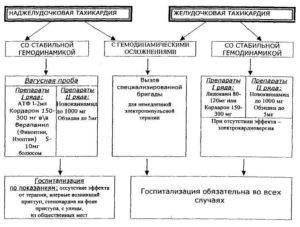
Препараты для купирования приступов и лечения желудочковой и наджелудочковой пароксизмальной тахикардии
Для пароксизмальной тахикардии нет лечения, стандартного во всех случаях. Терапевтический курс подбирается в зависимости от вида патологии – желудочковая или наджелудочковая (предсердная, АВ-узловая). Кроме того, в обязательном порядке учитывается наличие сопутствующих кардиологических и прочих заболеваний, осложнений, возникших в сердечно-сосудистой системе в результате тяжелых пароксизмов.
Для купирования большинства случаев пароксизмальной желудочковой тахикардии требуется экстренная госпитализация больного. Исключением являются только идиопатические пароксизмы, течение которых доброкачественное, а купирование осуществляется введением прописанных лечащих врачом противоаритмических лекарственных средств.
Если же у пациента диагностирована наджелудочковая пароксизмальная тахикардия, тогда лечение проводится зачастую амбулаторно. Госпитализации подлежат только те больные, у которых на фоне данной патологии развилась дополнительно острая сердечно-сосудистая или сердечная недостаточность. Купировать приступ можно с помощью вагусных проб. Подробно эти методики рассмотрены в разделе о первой помощи больному, у которого внезапно начался пароксизм. Но есть и такие случаи наджелудочковой патологии, в которых вагусные пробы неэффективны, поэтому придется прибегнуть к введению противоаритмических лекарств.
Бригада «Скорой помощи» для купирования пароксизмальной желудочковой тахикардии проводит внутривенное введение препаратов:
- «Лидокаина».
- «Новокаинамида» с «Мезатоном».
- «Кордарона».
Если положительный эффект отсутствует, тогда прибегают к электроимпульсной терапии с использованием дефибриллятора. После этого в обязательном порядке проводится госпитализация пациента.
Для купирования пароксизмальной наджелудочковой тахикардии показано введение таких препаратов внутривенно:
- Аденозинтрифосфорной кислоты.
- «Новокаинамида» с «Мезатоном» (если артериальное давление слишком низкое).
- «Дигоксина».
В ситуации клинической смерти проводится дефибриллятором электроимпульсная терапия.
В обоих случаях могут вводиться такие лекарственные препараты: «Трифосаденин» 10 мг в/в болюсом, если нет эффекта – «Трифосаденин» 20 мг в/в в болюсом, «Пропранолол» 1,0-5,0 мл 0,1 % раствора, вводится медленно; «Верапамил» 2,5-5 мг в/в или сочетание этих препаратов. Если нет эффекта – «Прокаинамид» 1000 мг в/в в течение 10 минут, при низком давлении в одном шприце – «Прокаинамид» и 0,5 мл 15 % раствора «Фенилэфрина» или 0,1-0,2 мл 0,2 % раствора.
Если симптомы и приступы пароксизмальной тахикардии повторяются часто, лечение должно быть постоянным. Пациенты, у которых пароксизмы случаются два раза в месяц и более, а также купируются только при наличии врачебной помощи, подлежат регулярному амбулаторному наблюдению у лечащего врача, плановым госпитализациям для глубокого обследования. Для постоянного приема назначаются препараты при частых приступах пароксизмальной тахикардии:
- Противоаритмические: «Дизопирамид», «Этацизин», «Верапамил» и др.
- Сердечные гликолизы: «Ланатозид», «Дигоксин» и т. п.
- β-адреноблокаторы: «Атенолол», «Бетаксолол», «Метапролол», «Талинолол» и др.
С помощью последних становится возможным предотвратить развитие такого осложнения желудочковой тахикардии, как фибрилляция желудочков (мерцательная аритмия). Если применять β-адреноблокаторы в сочетании с антиаритмическими лекарствами, можно снизить суточную дозировку каждого из них, что не отразится на качестве терапевтического курса.
Если регулярное медикаментозное лечение не приносит положительных результатов, пациенту может быть показано хирургическое вмешательство. Операция нацелена на разрушение эктопического очага и создание условий для сокращения сердца в правильном ритме. Могут применяться методы хирургической деструкции дополнительных путей, по которым проводятся патогенные импульсы:
- Криогенной.
- Механической.
- Лазерной.
- Электрической.
- Химической.
Осложнения заболевания
При фибрилляции предсердий верхние отделы сердца не в полной мере наполняются кровью, за счет чего уменьшается выброс и развивается сердечная недостаточность.
Помимо снижения кровяного наполнения полостей сердца, хаотичное сокращение предсердий формирует сгустки и тромбы, которые с током крови попадают в мелкие и крупные сосуды головного мозга. Тромбоэмболия опасна полным перекрытием артериолы и развитием ишемии, что требует реанимационных мероприятий и начала лечения в кратчайшие сроки.
Постоянная форма фибрилляции предсердий значительно ухудшает качество жизни, приводит к стойкому нарушению гемодинамики, гипоксии тканей сердца и головного мозга. При аритмии требуется обязательное лечение, для чего необходима консультация врача-кардиолога.
Ежегодное обследование и регулярное проведение электрокардиографии поможет вовремя сделать заключение о нарушении ритма сердца и предотвратить нежелательные последствия.
Пациент, 64 года
Повод к вызову – Аритмия
Жалобы, анамнез заболевания
Жалобы на общую слабость, сердцебиение, ощущение перебоев в работе сердца.
Приступ отмечает около 40 минут, возник в покое, принял кордарон 200 мг, метопролол 50 мг без эффекта. Ранее были подобные состояния, были связаны с нарушением ритма сердца, неоднократно обращался в 03, ритм восстанавливали новокаинамидом, кордароном.
Анамнез жизни
Гипертоническая болезнь III ст. ИБС. Пароксизмальная форма фибрилляции предсердий. Регулярно принимает эналаприл 10 мг/сут, беталок 50 мг/сут, кордарон 200 мг/сут.
Комфортное АД – 130/80
Физикальное обследование
Состояние – средней тяжести;
Сознание – ясное, шкала Глазго – 15 баллов, поведение – спокоен;
Зрачки – нормальные, D = S, реакция на свет – живая, пареза взора нет, нистагма нет;
Кожные покровы – физиологической окраски, сухие, чистые;
Тоны сердца – приглушены, аритмичные, частые, шумов нет. Пульс на периферических артериях – удовлетворительных качеств, аритмичный, частый;
Нервная система – без патологии, менингеальных симптомов нет;
Зев – спокойный, миндалины нормальные;
Экскурсия грудной клетки – нормальная, тип дыхания – нормальный, перкуссия – легочной звук, аускультация –везикулярное дыхание, одышки нет;
Периферические отеки отсутствуют;
Язык – чистый, влажный. Живот – мягкий, безболезненный, участвует в акте дыхания, симптомов раздражения брюшины нет, печень не увеличена, стул – оформлен, 1 раз в день;
Мочеотделение – нормальное, ССПО – отрицательный.
Основная патология
Сознание сохранено, адекватен. Кожные покровы физиологической окраски, сухие. Тоны сердца приглушены, аритмичные, частые. Пульс на периферических артериях удовлетворительных качеств, аритмичный, частый.
| время | 15-30 | 15-50 | 16-10 | 16-30 | Пр. покой |
| ЧДД | 16 | 16 | 16 | 16 | |
| Пульс | 124 | 104 | 86 | 72 | |
| ЧСС | 142 | 118 | 94 | 72 | |
| АД | 150/90 | 140/80 | 130/80 | 130/80 | |
| Темп. ºС | 36,6 | ||||
| SpO2 | 97 | 97 | 97 | 97 |
Электрокардиография
15-35 – Фибрилляция предсердий. Признаки гипертрофии левого желудочка. Признаки систолической перегрузки миокарда.
16-30 – Ритм синусовый с ЧСС 72 уд. в мин. Признаки гипертрофии левого желудочка. Ишемических изменений нет. Динамики с прежними ЭКГ нет.
Лечебные мероприятия
- 15-37 – Sol. Cordaroni 450 mg в/в капельно
- 15-37 – Sol. Glucosae 5% 250 ml в/в капельно
- ЭКГ-мониторинг
- рекомендовано обратиться к участковому терапевту (передан актив в поликлинику).
Результат лечения
Улучшение. Восстановление синусового ритма. Субъективное улучшение самочувствия.
Диагностика такого заболевания, как мерцательная аритмия, невозможна без проведения ЭКГ. Патология характеризуется нарушением сердечного ритма, хаотичным сокращением и возбуждением предсердий, так называемой фибрилляцией предсердных мышечных волокон. Диагностическая процедура предоставляет возможность ознакомиться с полной картиной течения патологического процесса, благодаря чему врачу удается установить правильный диагноз. На основе полученных данных кардиолог назначает курс терапии.
Прогноз, профилактика
Предупредить развитие тахикардии при изначальной предрасположенности невозможно. Однако соблюдение правил здорового образа жизни, контроль уровня артериального давления, избегание стрессов и отсутствие самолечения позволят максимально отсрочить момент возникновения патологии.
Даже самые грозные заболевания легче протекают при соблюдении простых правил ЗОЖ.
Меры профилактики при тахикардии пароксизмальной основаны на предупреждении основного заболевания. Например, при патологиях сердца. Предупреждение основной болезни способствует исключению риска тахикардии пароксизмальной.
Если приступ данного заболевания уже был, то целесообразно провести вторичную профилактику. Вторичная профилактика основана на следующих принципах:
- исключение физического перенапряжения;
- исключение стрессовых ситуаций.
В том числе важным мероприятием для профилактики заболевания является исключение вредных привычек. Преимущественно необходимо исключить:
- употребление алкоголя;
- курение табака.
Важным условием является применение успокоительных препаратов. Например, при тяжелых стрессовых ситуациях. Применяют следующую группу препаратов:
- седативные;
- антиаритмические.
Для профилактики рецидивов целесообразно применить противорецидивные препараты. То есть медикаментозные средства, которые способствуют предупреждению рецидивов данного заболевания. Профилактика также должна включать диспансеризацию и контроль врача.
Контроль врача особенно уместен при начавшемся приступе впервые. Это обеспечивает устранение риска осложнения болезни. А также предупреждение тяжелейшего течения болезни.
Диспансеризация обеспечивает предупреждение не только осложнений, но и рецидивов. Если на начальном этапе обнаружить болезнь, то в дальнейшем риск возникновения тяжелых последствий имеет низкую вероятность. Лучше, если все эти мероприятия проводятся в комплексе!
Специфических мер, которые помогли бы предотвратить приступ, не существует. Всем больным рекомендуют регулярно проходить профилактический осмотр, чтобы избежать скрытой пароксизмальной тахикардии. Кроме этого, советуют:
- Соблюдать диету и составить правильный рацион.
- Своевременно употреблять назначенные врачом противоаритмические средства.
- Проводить лечение заболеваний сердца.
- Избегать чрезмерных эмоциональных нагрузок. Если произошла стрессовая ситуация, то лучше употребить успокоительное средство.
- Не употреблять спиртные напитки в неумеренных количествах, бросить курить.
- Нормализовать физическую активность. Чрезмерные нагрузки также негативно могут повлиять на состояние человека, как и малоподвижный образ жизни.
- Чтобы пароксизмы не возникали необходимо больше внимания уделить лечению основного заболевания.
При пароксизмальной тахикардии нельзя игнорировать проявления проблемы. Если возник приступ, нужно срочно вызывать скорую помощь. Некоторые формы тахикардии опасны для жизни, поэтому самолечением заниматься не рекомендуется.
Основная мера профилактики — здоровый образ жизни, который предполагает:
- здоровое питание, с достаточным количеством витаминов, минералов, сокращение в рационе жирных, сладких, острых продуктов;
- исключение из рациона спиртных напитков, кофеинсодержащих напитков, особенно растворимого кофе;
- отказ от курения.
Для предотвращения приступов больному могут назначить лекарственную терапию:
- при желудочковых пароксизмах — анаприлин, дифенин, новокаинамид, изоптин профилактическими курсами;
- при наджелудочковых пароксизмах — дигоксин, хинидин, мерказолил.
Лекарства назначают, если приступы наблюдаются чаще двух раз в месяц и требуют помощи врача.
В таких случаях прогноз считается неблагоприятным. Если же помощь оказана своевременно и проводилась адекватная терапия, прогноз на выздоровление положительный.
Профилактические мероприятия:
- ведите здоровый образ жизни: не употребляйте алкоголь, бросьте курить и пить в больших количествах кофе;
- займитесь спортом, но физические нагрузки не должны быть сильными;
- лечите хронические и прочие заболевания;
- питайтесь правильно;
- оградите себя от стрессов;
- принимайте препараты с магнием и калием;
- обращайтесь к специалисту при первых же проявлениях пароксизмальной тахикардии.
Пароксизмальная тахикардия является заболеванием, которое может привести впоследствии к смерти человека
Важно следовать рекомендациям по предупреждению развития данного заболевания и следить за сердечным ритмом – тогда вы сможете своевременно обнаружить нарушения
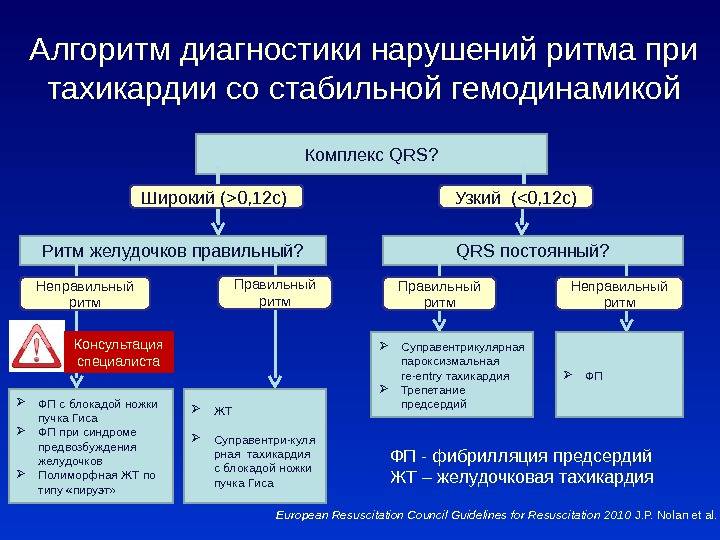
Наджелудочковая пароксизмальная тахикардия (диагноз)
Оказание первой помощи проводится при наличии симптомов аритмии. Дальнейшая лечебная тактика определяется результатами инструментальных и лабораторных исследований. При этой патологии импульсы возникают в предсердиях или атриовентрикулярных (предсердно-желудочковых) соединениях.
Признаки наджелудочковой тахикардии.
Правильно поставить диагноз позволяют:
- Симптомы заболевания. Характерны ощущение толчка в области сердца, учащенное сердцебиение, головокружение, слабость, потливость, артериальная гипотония (падение давления), сжимающая боль в области сердца, шум в ушах, тошнота, субфебрильная температура тела и увеличение диуреза (наблюдается в конце приступа). Реже появляются очаговые симптомы в виде нарушения речи (афазии) и парезов, а также обмороки.
- Суточное мониторирование. Пациента подключают к электрокардиографу и оценивают работу сердца в течение суток. Данное исследование выявляет непродолжительные приступы тахикардии в виде увеличения числа желудочковых комплексов.
- УЗИ сердца (эхография). Позволяет исключить другую патологию.
- КТ и МРТ. Позволяют детально оценить состояние миокарда.
- Чреспищеводная стимуляция.
- Нагрузочные тесты.
- Электрофизиологическое исследование.
- Проба с повышением тонуса вагуса (блуждающего нерва). При наджелудочковой тахикардии она часто положительна.
- Физикальный осмотр (пальпация, перкуссия, аускультация).
- Подсчет частоты сердцебиения. При наджелудочковой форме пароксизмальной тахикардии ЧСС максимальна (до 250 в минуту).
- Электрокардиография. Выявляет изменение зубца P (нарушение полярности и деформацию). При предсердной форме аритмии зубец может быть положительным и отрицательным. Он располагается перед комплексном QRS (показывает возбуждение обоих желудочков сердца). При предсердно-желудочковой форме тахикардии зубец отрицателен. Он расположен за комплексом QRS. Иногда зубец сливается с ним.
Лечение амблиопии в домашних условиях