Список сокращений
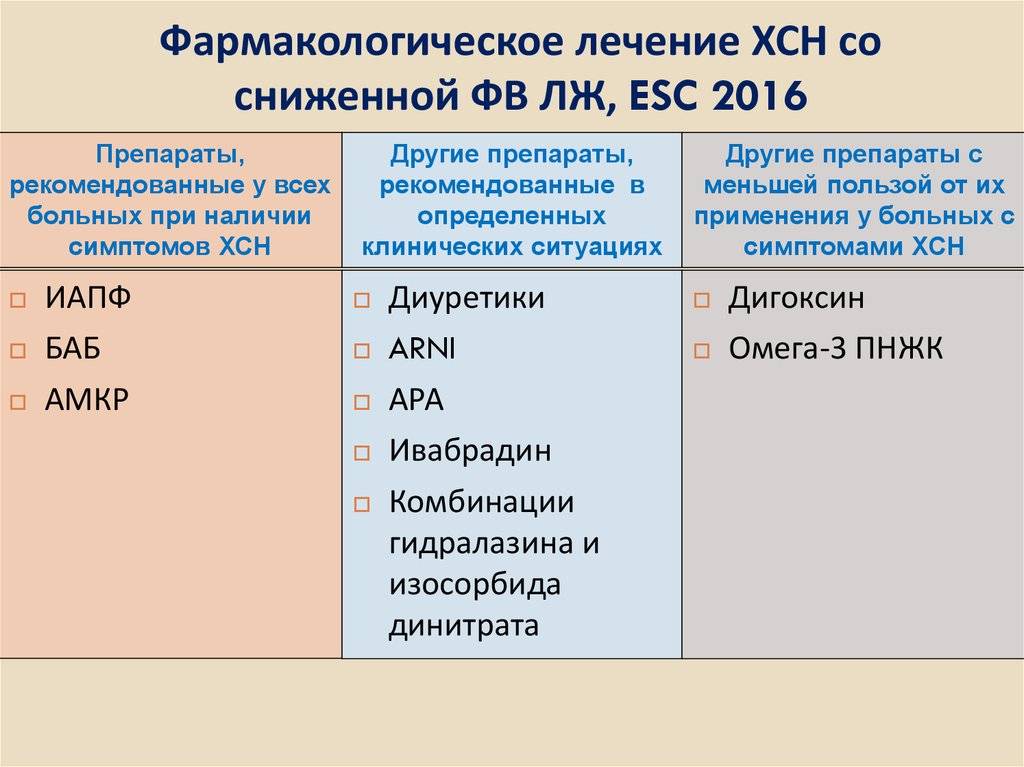
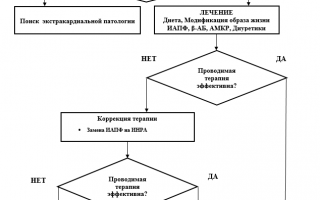
АМКР – антагонисты минералкортикоидных рецепторов
БКК – блокаторы кальциевых каналов
БЛНПГ – блокада левой ножки пучка Гиса
БПНПГ – блокада правой ножки пучка Гиса
БРА – блокаторы рецепторов к ангиотензину II
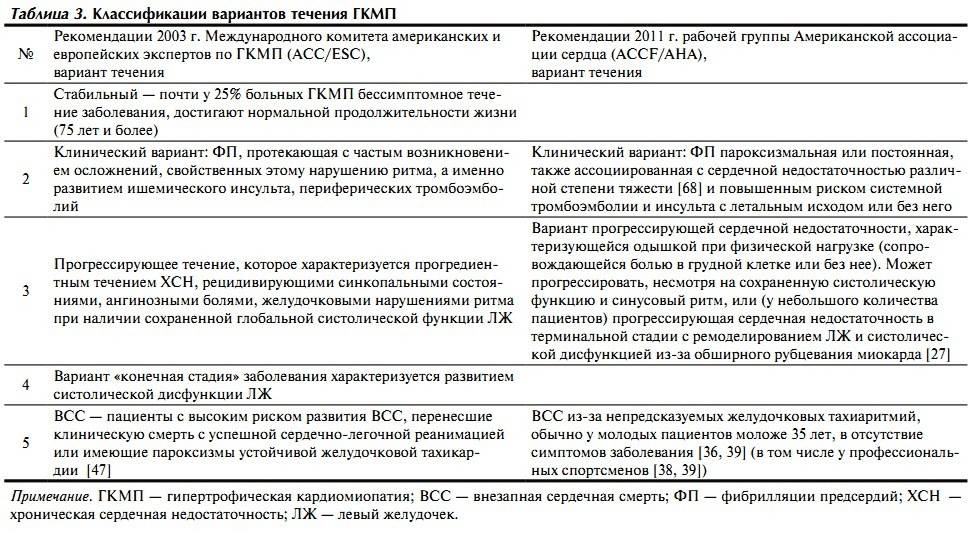
ВСС – внезапная сердечная смерть
ДДЛЖ – диастолическая дисфункция ЛЖ
ДСН – диастолическая сердечная недостаточность
ДКМП – дилатационная кардиомиопатия
ЖТ – желудочковая тахикардия
иАПФ – ингибиторы ангиотензинзин-превращающего фермента
ИБС – ишемическая болезнь сердца
ИКД – имплантируемый кардиовертер-дефибриллятор
ИНРА — ингибиторы неприлизина/рецепторов ангиотензина
ИЛЖ – искусственный левый желудочек
КТИ – кардио-торокальный индекс
КШ – коронарное шунтирование
ЛЖАИК – левожелудочковый аппарат искусственного кровообращения
ЛП – левое предсердие
ЛПНП – липопротеины низкой плотности
МКР – минералокортикоидный рецептор
МНО – международное нормализованное отношение
МПК – механическая поддержка кровообращения
МРТ – магнитно-резонансная томография
НПВС – нестероидные противовоспалительные средства
НУП – натрийуретический пептид
ОИМ – острый инфаркт миокарда
ОР – относительный риск
ОСН – острая сердечная недостаточность
ПНЖК – полиненасыщенные жирные кислоты
ПЭТ – позитрон-эмиссионная томография
РААС — ренин — ангиотензин — альдостероновая система
РКИ – рандомизированные контролируемые исследования
РЧА – радиочастотная аблация
СКФ – скорость клубочковой фильтрации
СН – сердечная недостаточность
СРТ-Д – сердечная ресинхронизирующая терапия-дефибриллятор
СРТ-П – сердечная ресинхронизирующая терапия-пейсмейкер
ТТГ – тиреотропный гормон
ТЭО – тромбоэмболические осложнения
ФВЛЖ – фракция выброса левого желудочка
ФК – функциональный класс
ФП – фибрилляция предсердий
ХОБЛ – хроническая обструктивная болезнь легких
ХСН – хроническая сердечная недостаточность
ХСН-снФВ – СН со сниженной ФВ ЛЖ
ХСН-сФВ – СН с сохранной ФВ ЛЖ
ЧКВ – чрескожное коронарное вмешательство
ЧСС – частота сердечных сокращений
ЭКГ – электрокардиография
ЭКМО – экстракорпоральная мембранная оксигенация
ЭХОКГ — эхокардиография
?-АБ — бета-адреноблокаторы
NT-проBNP – N-концевой пропептид натриуретического гормона (В-типа)
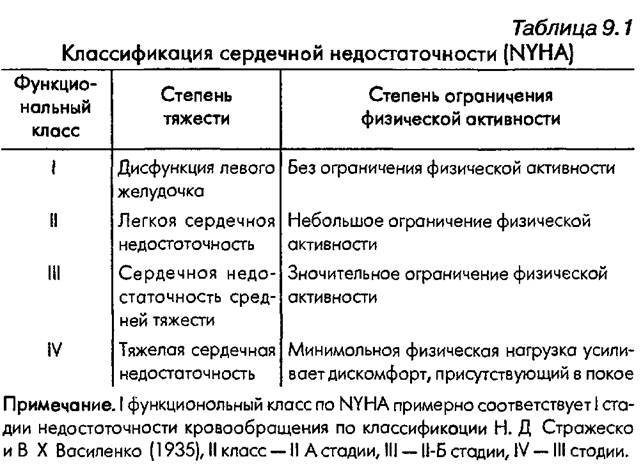
NYHA – Нью-Йоркская Ассоциация Сердца
** — препарат входит в перечень жизненно необходимых и важнеших лекарственных препаратов
Клинические проявления хронической сердечной недостаточности
Симптомы, признаки и жалобы больных с хронической сердечной недостаточностью
1. Одышка
Нарушение дыхания сопровождается чувством острой нехватки воздуха.
Это чувство возникает «без повода», одышка может быть постоянной и не сильно выраженной, но при малейшей нагрузке она усиливается и вызывает приступ удушья (сердечную астму). Одышка усиливается в положении лежа из-за возрастающего притока крови к сердцу, что заставляет человека сесть. Чаще сердечная одышка беспокоит человека ночью, заставляя его подняться с кровати и сидеть всю ночь.
2. Тахикардия
Тахикардия — это увеличение частоты сердечных сокращений (ЧСС) и учащение пульса. Подобно одышке она может быть постоянной, усиливаться при не значительной физической нагрузке и, как правило, она повсюду сопровождает людей с хронической сердечной недостаточностью.
3. Цианоз
Цианоз — это синюшное окрашивание кожных покровов и слизистых оболочек (губ, кончика носа, ушей и кончиков пальцев) за счет плохого кровоснабжения. Часто можно увидеть больных, хронической сердечной недостаточностью у которых «синие» губы.
4. Отеки
Первые «застойные» отеки появляются на ногах, затем на пояснице, животе и постепенно распространяются на все тело. Классическим вариантом отеков при ХСН являются отеки на ногах и животе (асцит).
5. Набухание шейных вен
Возникает из-за повышенного венозного давления, в результате нарушения оттока крови, особенно четко проявляется набухание шейных вен при надавливании на печень.
6. Увеличение печени и селезенки
Печень и селезенка увеличиваются вследствие застоя крови в большом круге кровообращения. Печень становиться плотной и болезненной. Со временем формируется асцит (увеличение печени и размеров живота). Могут повреждаться клетки печени, и развивается «сердечный цирроз» печени.
Кто рискует заболеть ХСН?
Люди старше 65 лет.
Больные артериальной гипертензией (с частым повышением артериального давления).
Люди, страдающие сахарным диабетом.
Пациенты, страдающие избыточным весом и ожирением.
Люди, злоупотребляющие алкоголем.
Курильщики.
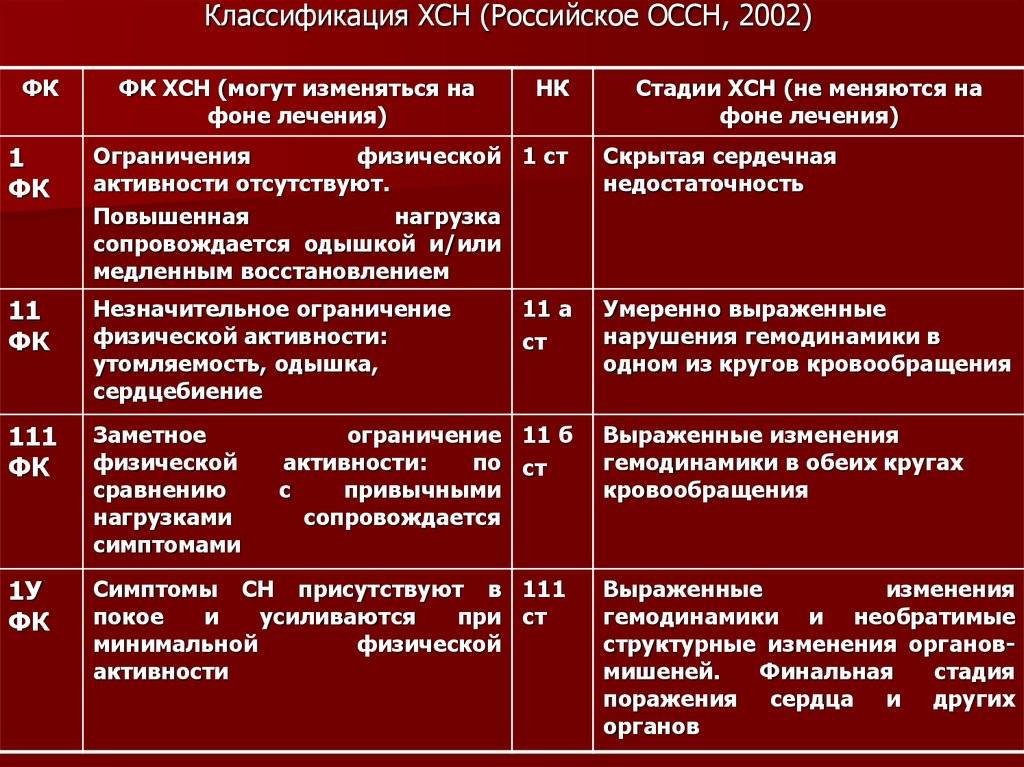
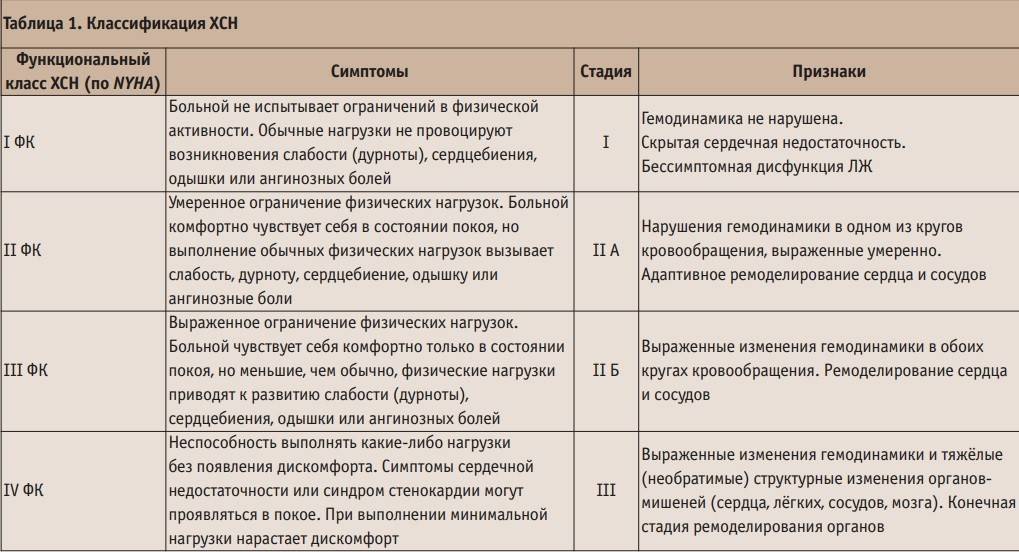
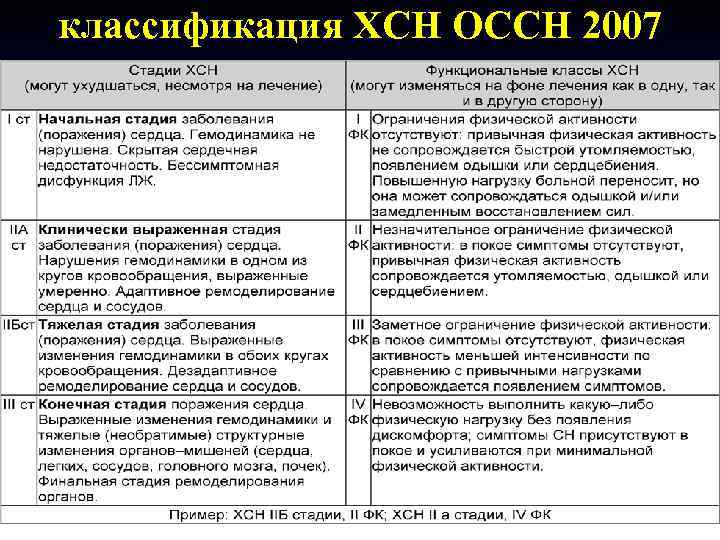
Классификация хронической сердечной недостаточности
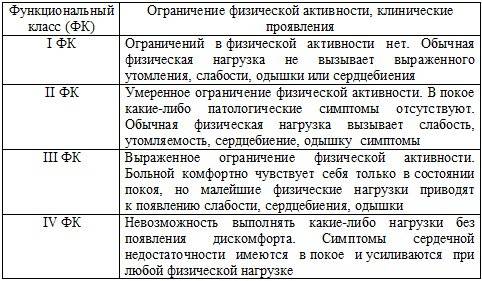
Существует 4 функциональных класса ХСН (по NYHA)
1ФК — пациенты с заболеваниями сердца, у которых выполнение привычной физической нагрузки не вызывает одышки, слабости и/или усиленного сердцебиения.
2ФК — пациенты с заболеваниями сердца и умеренным ограничением физической нагрузки. Одышка, слабость, усиленное сердцебиение возникают при выполнении обычной физической нагрузки.
3ФК — пациенты с заболеваниями сердца и выраженным ограничением физической нагрузки. В состоянии покоя жалоб нет, но даже при незначительной нагрузке возникает одышка, слабость и учащенное сердцебиение.
4ФК — пациенты с заболеваниями сердца, у которых любая, даже не значительная нагрузка вызывает одышку, слабость и учащенное сердцебиение. Также эти симптомы могут возникать в покое.
Варианты сердечной недостаточности:
С сохраненной систолической функцией левого желудочка (ЛЖ) — ФВ (фракция выброса) ЛЖ — 40% и более.
С систолической дисфункцией левого желудочка (ЛЖ) фракция выброса (ФВ) при этом — 40% и менее.
Виды хронической сердечной недостаточности:
- 1 вид ХСН — систолическая сердечная недостаточность, это когда сердце не может вытолкнуть «из себя кровь»
- 2 вид ХСН — диастолическая сердечная недостаточность — это когда сердце теряет способность заполняться кровью.
Медицинский эксперт статьи
Диета больного хронической сердечной недостаточностью
Сердце человека можно сравнить с насосом, который без устали работает в постоянном режиме. Любая мышца устает при длительной нагрузке, но только не сердце. Оно совершает более 100 тысяч ударов в день, перекачивая до 760 л крови через 60 тысяч сосудов без отдыха до последнего своего удара! Согласитесь, внушительные цифры. Именно поэтому его называют совершенным «мотором», обладающим большой мощностью и неутомимостью, дающим жизнь всем органам и системам.
В этой связи мне вспомнились слова известного французского терапевта, основоположника кардиологии во Франции, профессора Анри Юшара
Ученые подсчитали, что в среднем за 70-летний период жизни сердце совершает около 3 миллиардов сокращений! Мы же сегодня будем говорить о хронической сердечной недостаточности (ХСН), состоянии, при котором насосная функция падает и объем крови, выбрасываемый за каждое сокращение, снижается, приводя к кислородному голоду и изменению кислотно-щелочного состояния всех остальных органов и систем. И такая ситуация губительно сказывается на здоровье человека.
К самым распространенным причинам возникновения ХСН относятся: ишемическая болезнь сердца (ИБС), инфаркт, ревматические пороки, эндокардит, артериальная гипертензия (гипертония), а также миокардиты, нарушения ритма сердца, поражения сердечной мышцы при тиреотоксикозе, диабете, саркоидозе легких и других патологиях. Недуг характеризуется несоответствием между возможностями сердца и потребностью организма в кислороде.
Это означает ухудшение сердечной деятельности в момент наполнения и опорожнения. Сначала человек ощущает дискомфорт при физической нагрузке, у него снижается активность, появляются отеки, одышка, учащенное сердцебиение, повышенная утомляемость. По мере развития недуга симптомы усиливаются, и все то же проявляется уже в состоянии покоя.
Основная задача лечения — продлить жизнь и улучшить ее качество. А начать надо с пересмотра и перетряски своих привычек и при необходимости скорректировать их. Первым делом возьмемся за режим питания, ведь основное проявление недуга — задержка жидкости. Поэтому и рацион, и лечение должны быть направлены на восстановление нарушенных функций аппарата кровообращения и нормализацию обмена веществ. Пищу рекомендуется принимать небольшими порциями, но часто — 5-6 раз в день.
Диета №10
►Хлеб серый подсушенный или несдобное печенье, сухари — 150-200 г;
►супы на овощном бульоне или молочные, 1 раз в неделю — нежирный мясной суп;
►мясо постное тушеное или отварное;
►рыба (нежирная) — судак, навага, треска, сайда — в отварном или тушеном виде;
►омлет белковый — не более двух раз в неделю;
►овощи в любом виде — сырые, тушеные, отварные в качестве гарнира и закусок;
►фрукты, ягоды, соки, кроме виноградного;
►сыры нежирных сортов;
►кисломолочные продукты с пониженным содержанием жира.
Ограничить придется все жирные продукты: сметану, сливки, сливочное мороженое, сахар (не более 50 г в день), колбасы, копчености, консервы, майонез и прочие соусы.
Последний прием пищи должен быть легким и не позже, чем за 3 часа до сна. Это может быть стакан нежирного кефира или яблоко.
В принципе, если начать соблюдать эту диету, то самочувствие улучшится.
При ХСН невысокого функционального класса (1 -2) ограничение переносимых нагрузок незначительно, поэтому больным рекомендуется ходьба в течение часа со скоростью 6 км/час.
При значительном ограничении (одышка при ходьбе по квартире, в положении лежа) можно надувать шары, выполнять дыхательные упражнения. Но ни в коем случае не отказываться от нагрузок.
При улучшении состояния — расширение режима, ходьба на беговой дорожке в медленном темпе, выход на улицу.
И самое важное при лечении любого заболевания, а не только ХСН — не менее 10 раз в день говорите себе с уверенностью и улыбкой: «Мое состояние восстанавливается с каждым днем! Каждый день я чувствую себя лучше и лучше!». Благодарите свое сердце и организм за подаренный день
Просыпайтесь с признательностью за то, что наступил следующий день, принес новые радости, события, известия и улучшение здоровья. И тогда любой недуг будет вам нипочем!
Благодарите свое сердце и организм за подаренный день. Просыпайтесь с признательностью за то, что наступил следующий день, принес новые радости, события, известия и улучшение здоровья. И тогда любой недуг будет вам нипочем!
Как лечить узловатая эритема?
Лечение узловатой эритемы должно начинаться с выявления ее причины, и заключается оно по большему счету именно в устранении этой причины. Однако удается это не всегда. В случаях, когда узловатая эритема связана с инфекционными факторами, показаны антибиотики — зависимо от природы этих факторов рифампицин, стрептомицин, пенициллин, тетрациклин и тому подобные. Прием препаратов происходит в обычных дозах в течение 1-2 недель. Эффект значительно усиливается при комбинации антибиотиков с небольшими дозами кортикостероидов — 15-20 мг преднизолона 1 раз в сутки после завтрака. Системные глюкокортикоиды в лечении узловатой эритемы эффективны, но их следует применять в последнюю очередь, поскольку обычно они сказываются на течении основного заболевания.
Применяют также противовоспалительные препараты — ацетилсалициловая кислота, индометацин (метиндол), бутадион, ибупрофен и другие. Достаточно эффективен калия йодид в суточных дозах 300-900 мг 2-4 недели. В случаях четкой связи обострений узловатой эритемы с менструацией показаны оральные контрацептивы в течение 3-6 циклов. Использование таких препаратов в лечебных целях допустимо после консультации гинеколога.
Из физиотерапевтических методов хорошим эффектом при узловатой эритеме обладают:
- УФО в эритемных дозах,
- магнитотерапия,
- лазеротерапия,
- фонофорез с гидрокортизоном на область воспалительных узлов или пораженных суставов.
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ.
Хроническая сердечная недостаточность — это одно из самых частых осложнений болезней сердечно-сосудистой системы. Любая болезнь сердца приводит к снижению способности сердца обеспечивать организм достаточным притоком крови. Т.е. к уменьшению его насосной функции. Нарастающая сердечная недостаточность с течением времени превышает по опасности для жизни больного то заболевание, которое вызвало это сердечную недостаточность. Чаще хроническую сердечную недостаточность вызывают ишемическая болезнь сердца (ИБС), инфаркт миокарда, артериальная гипертензия, кардиомиопатии, пороки клапанов сердца. Во многих случаях именно сердечная недостаточность становится причиной смерти и по данным американских исследователей снижает качество жизни пациента на 81%. Обычно сердечная недостаточность развивается медленно.
Механизм ее развития включает много этапов. Имеющиеся у пациента заболевания сердца приводят к увеличению нагрузки на левый желудочек. Чтобы справиться с повышенной нагрузкой мышца сердца гипертрофируется (увеличивается в объеме, утолщается) и некоторое время поддерживает нормальное кровообращение. Однако в самой гипертрофированной сердечной мышце нарушается питание и доставка кислорода, потому что сосудистая система сердца не рассчитана на его увеличивающийся объем. Происходит склероз мышечной ткани и целый каскад других изменений, которые, в конце концов, приводят к нарушению функции мышца сердца, в первую очередь к нарушению его сокращения, что вызывает недостаточность выброса крови в сосуды, и расслабления, что вызывает ухудшение питания самого сердца. Какое-то время организм пытается помочь сердцу: изменяется количество гормонов в крови, сжимаются мелкие артерии, изменяется работа почек, легких и мышц. При дальнейшем течении болезни запас компенсаторных возможностей организма истощается. Сердце начинает биться чаще. Оно не успевает перекачивать всю кровь сначала из большого круга кровообращения (потому что более нагруженный левый желудочек страдает первым), а затем из малого.
Типичные симптомы сердечной недостаточности. 1) Появляются одышка , особенно ночью в положении лежа. Это следствие застоя крови в легких. 2) Из-за застоя крови в большом круге кровообращения у больного мерзнут руки и ноги, появляются отеки. Сначала они бывают только на ногах, к вечеру могут стать общими. 3) Увеличивается печень и появляются боли в правом подреберье. 4) При осмотре у пациента выявляют цианоз – голубой оттенок окраски кистей и стоп. 5) При выслушивании сердца вместо двух тонов сердца выслушивают три. Это называется «ритм галопа».
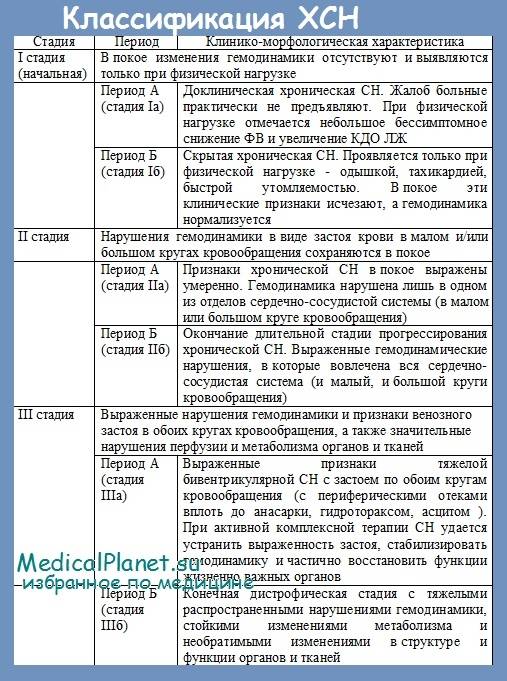
На электрокардиограмме наблюдаются признаки заболевания, которое привело к хронической сердечной недостаточности: инфаркт миокарда, нарушение ритма или признаки увеличения левых отделов сердца. На рентгенограмме выявляют увеличение размеров сердца, отек легких. На эхокардиограмме находят перенесенный инфаркт миокарда, пороки сердца, кардиомиопатии, поражение наружной оболочки сердца (перикардит). Эхокардиограмма позволяет оценить степень нарушения работы сердца. ХСН развивается постепенно, поэтому различают несколько стадий этого заболевания.
Что такое хроническая сердечная недостаточность
Сердце человека можно сравнить с насосом, который без устали работает в постоянном режиме. Любая мышца устает при длительной нагрузке, но только не сердце. Оно совершает более 100 тысяч ударов в день, перекачивая до 760 л крови через 60 тысяч сосудов без отдыха до последнего своего удара! Согласитесь, внушительные цифры. Именно поэтому его называют совершенным «мотором», обладающим большой мощностью и неутомимостью, дающим жизнь всем органам и системам.
В этой связи мне вспомнились слова известного французского терапевта, основоположника кардиологии во Франции, профессора Анри Юшара
Ученые подсчитали, что в среднем за 70-летний период жизни сердце совершает около 3 миллиардов сокращений! Мы же сегодня будем говорить о хронической сердечной недостаточности (ХСН), состоянии, при котором насосная функция падает и объем крови, выбрасываемый за каждое сокращение, снижается, приводя к кислородному голоду и изменению кислотно-щелочного состояния всех остальных органов и систем. И такая ситуация губительно сказывается на здоровье человека.
Достаточно сказать, что недугом страдают около 8 миллионов россиян: каждую минуту один из них погибает, при том, что около 30% этих пациентов моложе 60 лет! Понятно, что болезнь развивается не сразу, а постепенно заявляет о себе. Наша задача — распознать недуг на начальной стадии и начать лечение.
К самым распространенным причинам возникновения ХСН относятся: ишемическая болезнь сердца (ИБС), инфаркт, ревматические пороки, эндокардит, артериальная гипертензия (гипертония), а также миокардиты, нарушения ритма сердца, поражения сердечной мышцы при тиреотоксикозе, диабете, саркоидозе легких и других патологиях. Недуг характеризуется несоответствием между возможностями сердца и потребностью организма в кислороде.
Это означает ухудшение сердечной деятельности в момент наполнения и опорожнения. Сначала человек ощущает дискомфорт при физической нагрузке, у него снижается активность, появляются отеки, одышка, учащенное сердцебиение, повышенная утомляемость. По мере развития недуга симптомы усиливаются, и все то же проявляется уже в состоянии покоя.
Что такое ЭКГ?
ЭКГ – это метод исследования работы мышц перикардиальной области, который не доставляет ни сердцу, ни организму человека в целом никаких неприятных ощущений или вреда.
Все показатели ЭКГ вычерчиваются на кальке в виде ломаной линии, на которой будут видны все проблемы, происходящие с сердцем, или их отсутствие.
Кардиограммой называют распечатанное изображение этой кривой.

Поскольку во время ЭКГ человек не подвергается никакому излучению (метод кардиографии можно сравнить с измерением артериального давления), при подозрениях на заболевания, прямо или косвенно связанных с сердцем, врач даст направление в кабинет электрокардиографии.
Как проходит исследование ЭКГ? Никакая предварительная подготовка для ЭКГ не требуется.
Важно немного посидеть перед началом ЭКГ, чтобы ритм сокращений у сердца восстановился после подъема по лестнице или быстрой ходьбы в поликлинику. ЭКГ проводится как в сидячем положении, так и лежа
К груди, запястьям и выше голеностопного сустава пациента присоединяются электроды на специальных прищепках и при помощи присосок
ЭКГ проводится как в сидячем положении, так и лежа. К груди, запястьям и выше голеностопного сустава пациента присоединяются электроды на специальных прищепках и при помощи присосок.
Вот некоторые советы, благодаря которым процедура пройдет легко:
- поскольку требуется оголить запястья и голеностопный сустав, подберите соответствующую одежду так, чтобы было легко ее снять;
- не надевайте украшения на шею и запястья. Их на время исследования нужно снять, поэтому есть риск забыть их в кабинете;
- мужчинам для точности результатов желательно побрить грудь;
- во время обследования врач наносит на места контакта датчиков с кожей вязкое вещество, иногда его бывает избыток, поэтому захватите с собой маленькое полотенце или салфетку, чтобы можно было легко удалить остатки этого вещества.
Сама процедура занимает не более нескольких минут, еще немного потребуется подождать, чтобы получить на руки ответ, после чего можно идти к врачу-кардиологу.
Симптомы
I стадия
 У таких пациентов подъем по лестнице или быстрая ходьба вызывает одышку и дискомфорт в области сердца.
У таких пациентов подъем по лестнице или быстрая ходьба вызывает одышку и дискомфорт в области сердца.
Пациент предъявляет жалобы на быструю утомляемость, одышку, учащенное сердцебиение при выполнении физической нагрузки (подъем по лестнице, быстрая ходьба).
При осмотре можно увидеть акроцианоз (синюшность кистей, стоп). Часто появляются небольшие отеки (пастозность) лодыжек, голеней к вечеру.
При нагрузке отмечается быстрое учащение пульса. Можно отметить умеренное расширение границ сердца, приглушенность тонов, слабый систолический шум на верхушке. Картина при осмотре больного определяется основным заболеванием (гипертоническая болезнь, порок сердца и так далее).
II А стадия
Симптомы в покое выражены незначительно, усиливаются лишь при нагрузке. При патологии левых отделов сердца развивается левожелудочковая недостаточность, проявляющаяся нарушением гемодинамики в малом круге кровообращения. Она сопровождается жалобами на одышку при ходьбе, подъеме по лестнице. Могут появляться приступы удушья по ночам (сердечная астма), сухой кашель, иногда кровохарканье. Больной быстро утомляется при обычной физической нагрузке.
При осмотре можно увидеть бледность, акроцианоз. Отеков нет. Отмечается смещение левой границы сердца, часто нарушения сердечного ритма, глухие тоны. Печень не увеличена. В легких выслушиваются сухие хрипы, при выраженном застое – мелкопузырчатые хрипы.
При патологии правых отделов сердца появляются признаки застоя в большом круге кровообращения. Больной предъявляет жалобы на тяжесть и боль в правом подреберье. Появляется жажда, отеки, уменьшается диурез. Возникает чувство распирания живота, одышка при обычной физической активности.
При осмотре виден акроцианоз, набухание шейных вен, отеки ног, иногда асцит. Характерна тахикардия, часто нарушения сердечного ритма. Границы сердца расширены во все стороны. Печень увеличена, поверхность ее гладкая, край закругленный, болезненный при пальпации. Лечение значительно улучшает состояние больных.
II Б стадия
 Отечный синдром — один из признаков сердечной недостаточности.
Отечный синдром — один из признаков сердечной недостаточности.
Характерны признаки недостаточности кровообращения по большому и малому кругу. Появляются жалобы на одышку при незначительной нагрузке и в покое. Характерно сердцебиение, перебои в работе сердца, отеки, боль в правом подреберье. Беспокоит сильная слабость, нарушается сон.
При осмотре определяются отеки, акроцианоз, во многих случаях – асцит. Появляется вынужденное положение больного – ортопноэ, при котором пациент не может лежать на спине.
Границы сердца расширены во все стороны, имеется тахикардия, экстрасистолия, ритм галопа. В легких определяется жесткое дыхание, сухие и влажные хрипы, в тяжелых случаях накапливается жидкость в плевральной полости. Печень увеличена, плотная, с гладкой поверхностью, заостренным краем.
III стадия
Дистрофическая стадия проявляется тяжелыми расстройствами гемодинамики, нарушениями обмена веществ. Необратимо нарушаются структура и функции внутренних органов.
Состояние больных тяжелое. Выражена одышка, отеки, асцит. Возникает гидроторакс – скопление жидкости в плевральной полости. Развиваются застойные явления в легких.
Первая помощь
Учитывая то, что острая сердечная недостаточность может развиваться молниеносно, неотложная помощь иногда является единственной возможностью спасти пациента, ведь в этом случае времени до предоставления медицинской помощи может и не быть.
Главная задача доврачебных действий при проявлениях приступа, сопровождающегося сердечной недостаточностью, – вызов медиков, исключение коллапса и уменьшение сердечной нагрузки.
Оказывая неотложную помощь, четко придерживайтесь последовательности следующих действий:
- Вызовите медицинскую бригаду скорой помощи. Быстро, четко и последовательно расскажите о проявившихся симптомах, возрасте пациента, назовите точный адрес, где находится пострадавший.
- Придайте больному полусидящее положение, подложив ему под спину подушки или одеяла. Такой прием позволяет уменьшить сердечную нагрузку, так как ток крови начнет быстрее продвигаться к ногам.
- Обеспечьте максимальный приток свежего воздуха: распахните окна, откройте двери, освободите пострадавшего от давящих элементов одежды. При таком сосудистом нарушении человеку необходимо много кислорода.
- Если предоставление доврачебной помощи проводится в помещении, опустите руки и ноги больного в горячую воду. Так снимают нагрузку с сердца.
- Срочная медикаментозная помощь заключается в приеме нитроглицерина под язык. Через 15 минут проверьте показатели артериального давления. Если они будут превышать норму, можно повторить прием лекарственного средства.
- Если в течение 15 минут после начала приступа бригада медиков не приехала, начинайте экстренное снижение сердечной нагрузки: перевяжите нижние конечности больного очень тугой повязкой.
Если человек начинает задыхаться или теряет сознание, нужно приступать к неотложным реанимационным действиям, заключающимся в искусственном дыхании и массаже сердца. Делайте их до тех пор, пока не приедет медицинский персонал.
Первая медицинская помощь при острой сердечной недостаточности и инсульте оказывается медиками из бригады скорой помощи и включает в себя проведения следующих реанимационных действий:
- В первую очередь с помощью особых масок проводят кислородное питание легких;
- Неотложное купирование бронхоспазма проводят путем венозного введения Эуфиллина;
- Снижают показатели артериального давления с помощью ганглиоблокаторов или вазодилататоров;
- Обязательным является использование мочегонных препаратов для снятия отечности;
- Если показатели артериального давления в норме, используют вазодилататоры внутривенно;
- При пониженных показателях давления вводят симпатомиметические амины, с помощью которых устраняется и аритмия;
- Чтобы снизить риск шока или повреждения альвеол, используют кортикостероиды;
- Если человек может задохнуться в сильном приступе кашля, для восстановления дыхательных функций используют Морфин или Дроперидол в виде раствора.
Лечится острая сердечная недостаточность, неотложная помощь при которой была оказана правильно, в условиях реанимационного отделения кардиологии.
Приступы быстро развивающейся сердечной недостаточности опасны своей внезапностью и серьезной угрозой для жизни людей. Поэтому при наличии заболеваний, связанных с сосудами и сердцем, следует неукоснительно соблюдать врачебные рекомендации, придерживаться рационального питания и избегать чрезмерных физических и эмоциональных нагрузок.
Ведь все понимают — на кону жизнь человека и она напрямую зависит от правильных и оперативных действий посторонних людей, которые в злополучный момент оказались рядом.
С чего начать?
- Вызвать скорую медицинскую помощь.
- Вынести пациента на улицу либо другим способом обеспечить доступ свежего воздуха в то помещение, где находится больной: можно открыть все имеющиеся окна и форточки.
- Придать сидячее положение телу, конечности (руки и ноги) медленно опустить в горячую воду, чем значительно снизить приток крови к сердцу.
- Под язык пострадавшего положить одну таблетку препарата из нитратной группы, например, нитросорбид, нитроглицерин для того, чтобы была возможность обеспечить приток крови и расширить коронарные сосуды.
- В том случае, если произведенные мероприятия не принесли облегчения пациенту, необходимо срочно начать реанимацию: непрямой массаж сердца, произвести искусственное дыхание — действия, которые направлены на поддержку кровообращения и восстановление функции дыхания. Реанимировать человека начинают немедленно после остановки сердца — даже незначительное промедление по времени может пострадавшему стоить жизни.
Хроническая сердечная недостаточность: клинические рекомендации
Описание методов, использованных для сбора/селекции доказательств: доказательной
базой для рекомендаций являются публикации, вошедшие в Кохрейновскую
библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составила 5
лет.
Методы, используемые для оценки качества и силы доказательств: консенсус экспертов.
Приоритеты использования лекарственной терапии устанавливались на
основе результатов доказательной медицины. При отсутствии данных высокой
достоверности учитывалось согласованное мнение экспертов.
Пересмотр существующей редакции рекомендаций планируется проводить каждые 3 года.
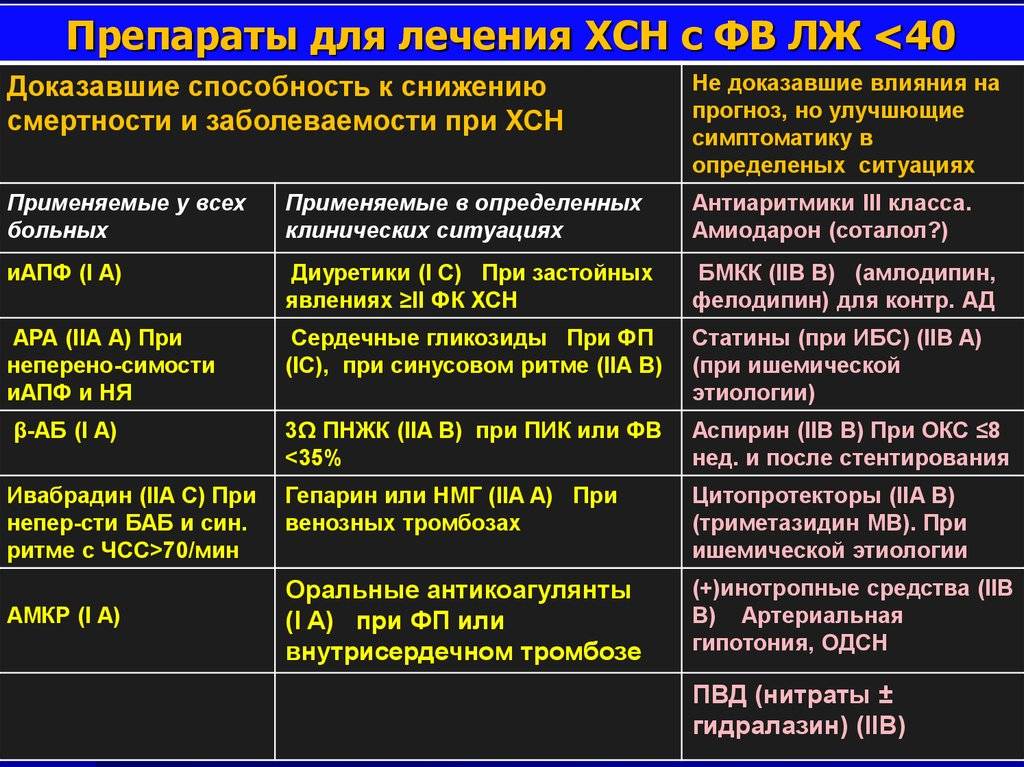
Классы рекомендаций и уровни доказательств
Классы рекомендаций и уровни доказательств по ведению больных
основаны на документах Европейского общества кардиологов (ЕОК, European
Society of Cardiology), 2012-2016 гг. (см Приложение 1 и 2)
|
I |
Очевидные доказательства и/или общее согласие, что предлагаемое лечение/воздействие успешно, полезно и эффективно у всех больных |
Рекомендовано (всем больным) |
|
II |
Противоречивые или спорные доказательства, что предлагаемое лечение/воздействие успешно и полезно (у большинства больных) |
|
|
IIa |
Превалирует вес доказательств/точек зрения о пользе (эффективности) предлагаемого лечения/ воздействия |
Применение должно быть рассмотрено |
|
IIb |
Доказательства о пользе (эффективности) предлагаемого лечения/воздействия менее очевидны |
Применение может быть рассмотрено |
|
III |
Имеющиеся данные/мнения экспертов свидетельствуют о том, что лечение |
Не рекомендовано |
Приложение П2. Уровень достоверности доказательств
|
А |
Данные получены из нескольких рандомизированных исследований или мета-анализов |
|
В |
Данные получены из одного рандомизированного или нескольких не рандомизированных крупных исследований |
|
С |
Согласованное мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров |
Последняя рекдакция клинических рекомендаций утверждена Национальным
обществом по изучению сердечной недостаточности и заболеваний миокарда 7
октября 2016года, на I Российском форуме по сердечной недостаточности и
заболеваниям миокарда, г.Уфа.
Целевая аудитория данных клинических рекомендаций:
- Врач-кардиолог.
- Врач-терапевт.
- Врач общей практики.
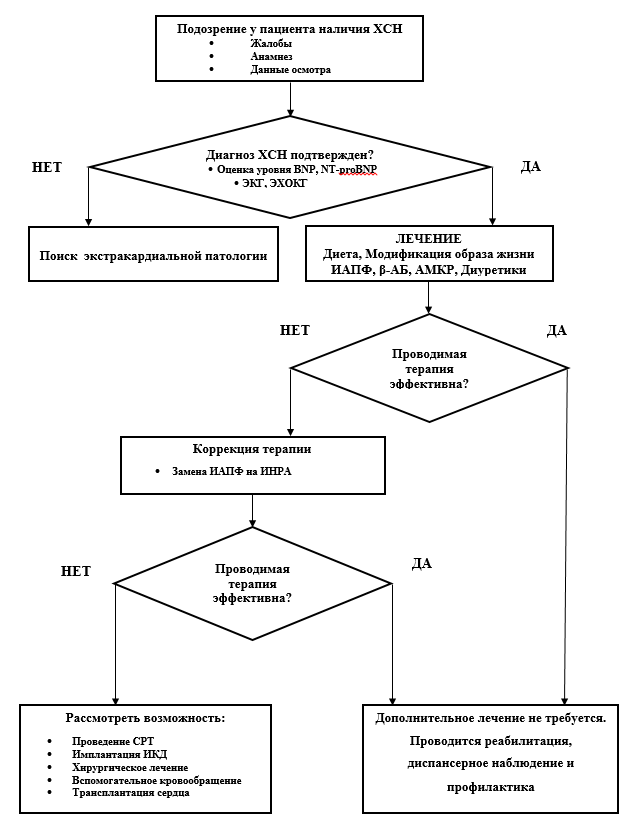
Согласно клиническим рекомендациям по сердечной недостаточности, диагностика заболевания опирается на соответствие следующим критериям:
- характерные клинические признаки и симптомы;
- данные объективного обследования, говорящие о наличии нарушений функции сердца;
- исключение других патологий и состояний со сходной клинической картиной;
- положительный эффект от проводимой мочегонной терапии, определение концентрации натрий уретических пептидов (в сомнительных случаях).
Этиологические причины хронической сердечной недостаточности, таблица в Системе Консилиум.
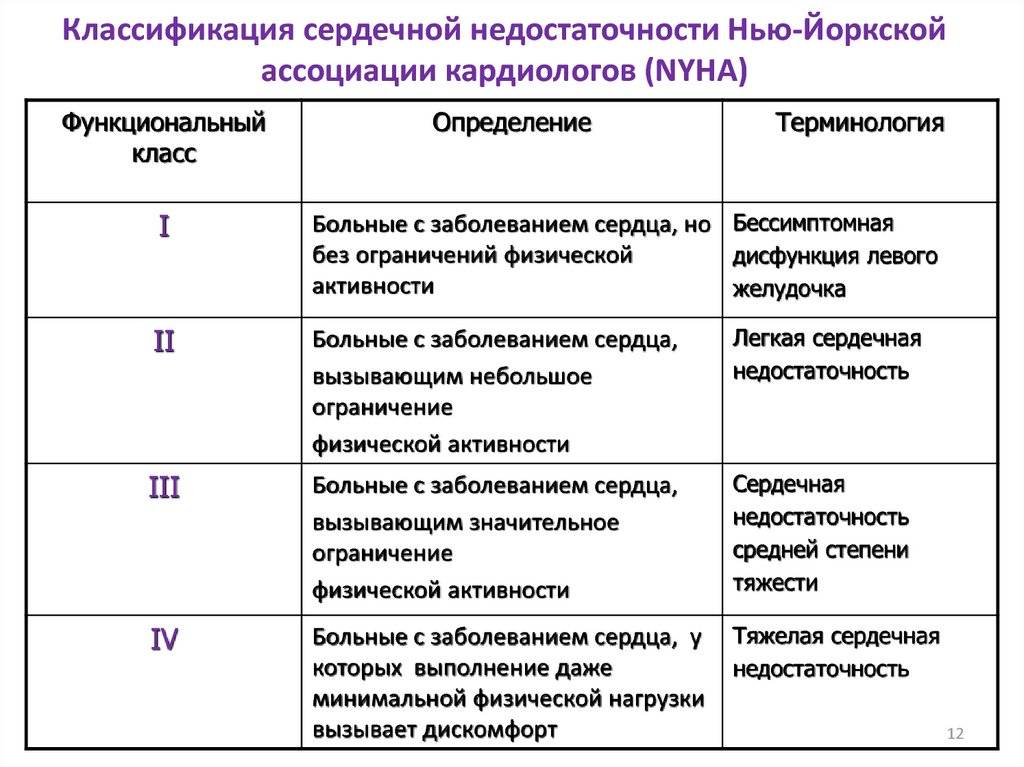
Классификация NYHA
В Российской практике используется вместе с вышеупомянутой. Кроме деления на стадии, выделяются функциональные классы хронической сердечной недостаточности по толерантности к физической нагрузке:
- ФК I — у пациента нет ограничения физической активности. Привычные нагрузки не вызывают патологических симптомов (слабости, одышки, давящих болей, сердцебиения);
- ФК II — ограничение нагрузок оценивается как «умеренное». Признаков патологии в покое не наблюдается, но выполнение обычной физической нагрузки становится невозможным из-за возникающих сердцебиения, одышки, ангинозных болей, чувства дурноты;
- ФК III — «выраженное» ограничение нагрузок, симптомы купируются только в покое, а выполнение даже меньших, чем обычно, физических нагрузок провоцирует появление клинических признаков болезни (слабость, стенокардия, одышка, перебои в работе сердца);
- ФК IV — неспособность переносить даже малейшие (бытовые) физические нагрузки, то есть нетолерантность к ним. Дискомфорт и патологические симптомы вызывают такие действия, как умывание, бритье и т. д. Также признаки сердечной недостаточности или давящие загрудинные боли могут возникать в покое.
Две эти классификации соотносятся друг с другом так:
- ХСН I стадии — функциональный класс 1 NYHA
- ХСН II A стадии — функциональный класс 2–3 NYHA
- ХСН II Б — III стадии — ФК 4 NYHA