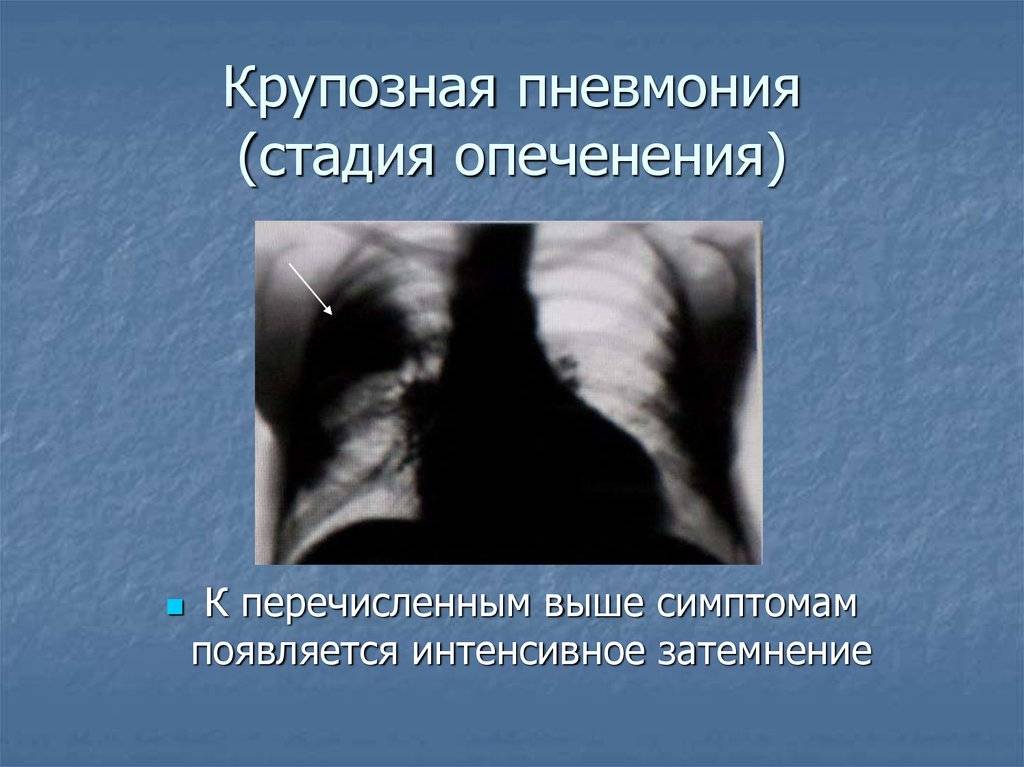
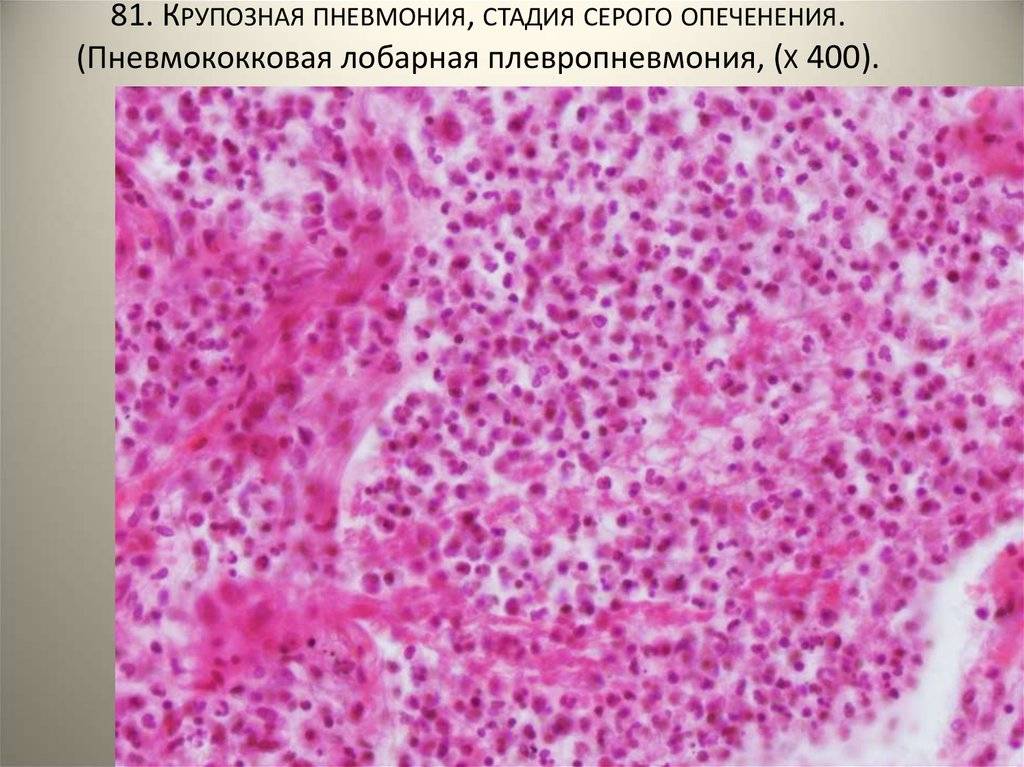
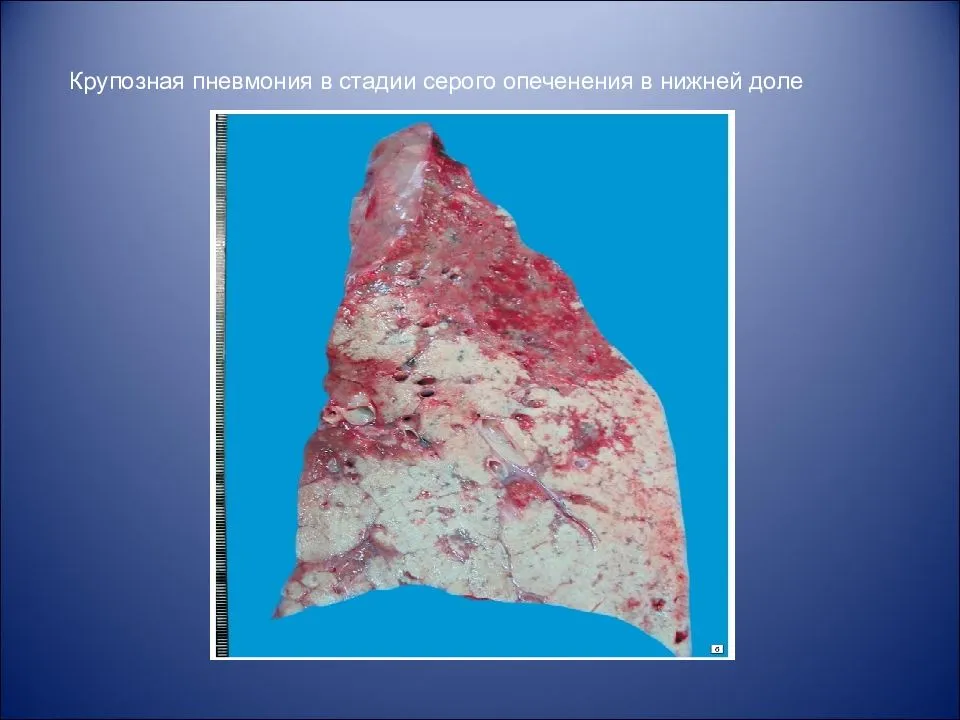
Осложнения и прогноз
Осложнения крупозной пневмонии могут происходить как в пределах легких, так и в других органах и тканях. К первой группе осложнений относят:
- Образование гнойных полостей (абсцессов) в легком;
- Гангрену легкого, когда омертвению подвергается пораженная доля или все легкое целиком;
- Нарушение регенерации и разрастание фиброзной ткани, которая делает легкое плотным и безвоздушным — карнификация;
- Эмпиема плевры, когда наряду с гнойным воспалением плевры происходит накопление гноя в плевральной полости.
К внелегочным осложнениям относятся вторичные воспалительные гнойные очаги в почках, печени, нервной системе (нефрит, менингит и абсцессы головного мозга, артриты, гепатит и т. д.). Генерализация воспаления в виде сепсиса может привести к расстройству свертывания крови, кровоизлияниям в надпочечники и гибели больного.
Ввиду неспецифичности возбудителей, вызывающих крупозную пневмонию, иммунитет после заболевания не остается, однако предотвратить его можно путем иммунизации специфической вакциной. Вакцинацию рекомендуют пожилым людям, остальным — при наличии сопутствующей патологии. Кроме того, прививка целесообразна работникам дошкольных учреждений образования и школ, которые контактируют с детскими коллективами.
Что такое крупозная пневмония — симптомы и лечение

Крупозная пневмония – это поражение легких, вызванное патогенными микроорганизмами. Характеризуется заболевание уплотнением одной либо нескольких долей легкого и образованием патологического экссудата в альвеолах.
В большинстве случаев основной причиной крупозного воспаления легких является бактерия, которая называется «палочка Фриндлера».
Однако данная форма пневмонии может также вызываться и типичными возбудителями (стрептококк, пневмококк, клебсиеллы, стафилококк и кишечная палочка) на фоне сниженного иммунитета.
Крупулезное воспаление легких многие путают с очаговым. На самом деле, это две различные между собой формы пневмонии. Основная причина развития недуга – патогенная активность различных микроорганизмов.
Основные возбудители заболевания проникают в ткани легких несколькими способами:
- Воздушно-капельным. Это наиболее частый путь проникновения микроорганизмов при крупозной, очаговой и прочих видах воспаления легких.
- Гематогенный.
- Лимфогенный.
Причины заболевания
Крупозное воспаление легких может развиваться под воздействием некоторых факторов, к наиболее распространенным относятся:
- Переохлаждение.
- Травма грудной клетки.
- Интоксикация организма.
- Наличие сопутствующих патологий (острая или хроническая стадии).
- Анемия.
- Авитаминоз.
- Переутомление.
- Стресс.
Пневмония стремительно начинает развиваться при проникновении в легкие патогенной микрофлоры. Патогенез заболевания напрямую связан с выделяемыми возбудителями токсинами. Проникая в легочные ткани, данные вещества повышают проницаемость стенок сосудов, фибрина и экссудацию эритроцитов в альвеолы.
Осложнения заболевания
Пневмония, проявляющаяся в любой форме, является очень опасным недугом, на фоне которого прогрессируют опасные осложнения, которые требуют лечения в реанимационном отделении.
Осложнения, возникающие вследствие крупозной пневмонии:
- Гнойный плеврит.
- Перикардит.
- Выпотной плеврит.
- Инфекционно-токсический шок.
- Сепсис.
- Абсцесс.
Диагностика
Диагностировать крупозную пневмонию не составляет труда, поскольку ее признаки не характерны другим формам пневмонии и являются довольно специфичными.
Однако, при проявлении первых симптомов, которыеуказывают на прогрессирование недуга, важно обратиться за квалифицированной помощью. https://www.youtube.com/watch?v=LCOL9JcF0fA
https://www.youtube.com/watch?v=LCOL9JcF0fA
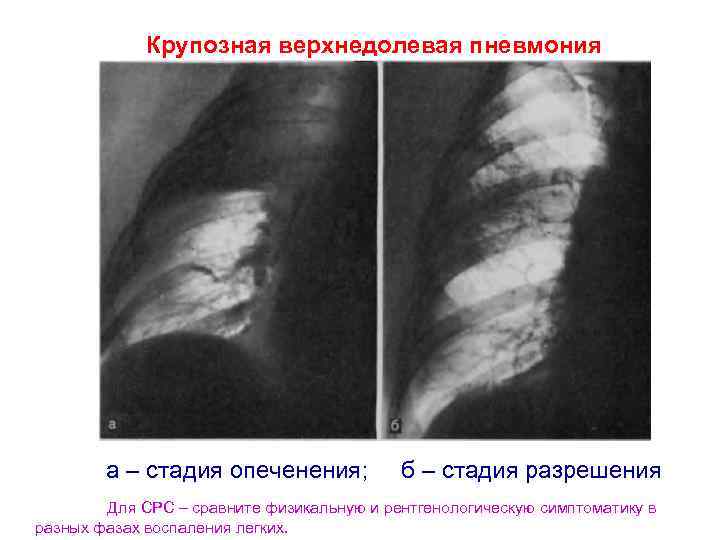
Наиболее информативным и точным методом диагностики является рентген. Его проводят взрослым и детям при малейшем подозрении на развитие патологии легких.
Он дает возможность быстро и безошибочно определить наличие и степень распространения патологического процесса.
Основные признаки данной формы воспаления легких, которые можно выявить таким способом:
- Однородное затемнение доли.
- Пораженная доля имеет несколько выпуклые границы.
- Реакция плевральной оболочки четкая.
В случае, если при помощи рентгенографии специалисту не удалось поставить диагноз, проводят дополнительное эффективное обследование – КТ или МРТ.
С целью комплексной диагностики больному назначают:
- Биохимический анализ крови.
- Анализ мокроты для бактериологического исследования.
- Общий анализ крови.
- Анализ мочи.
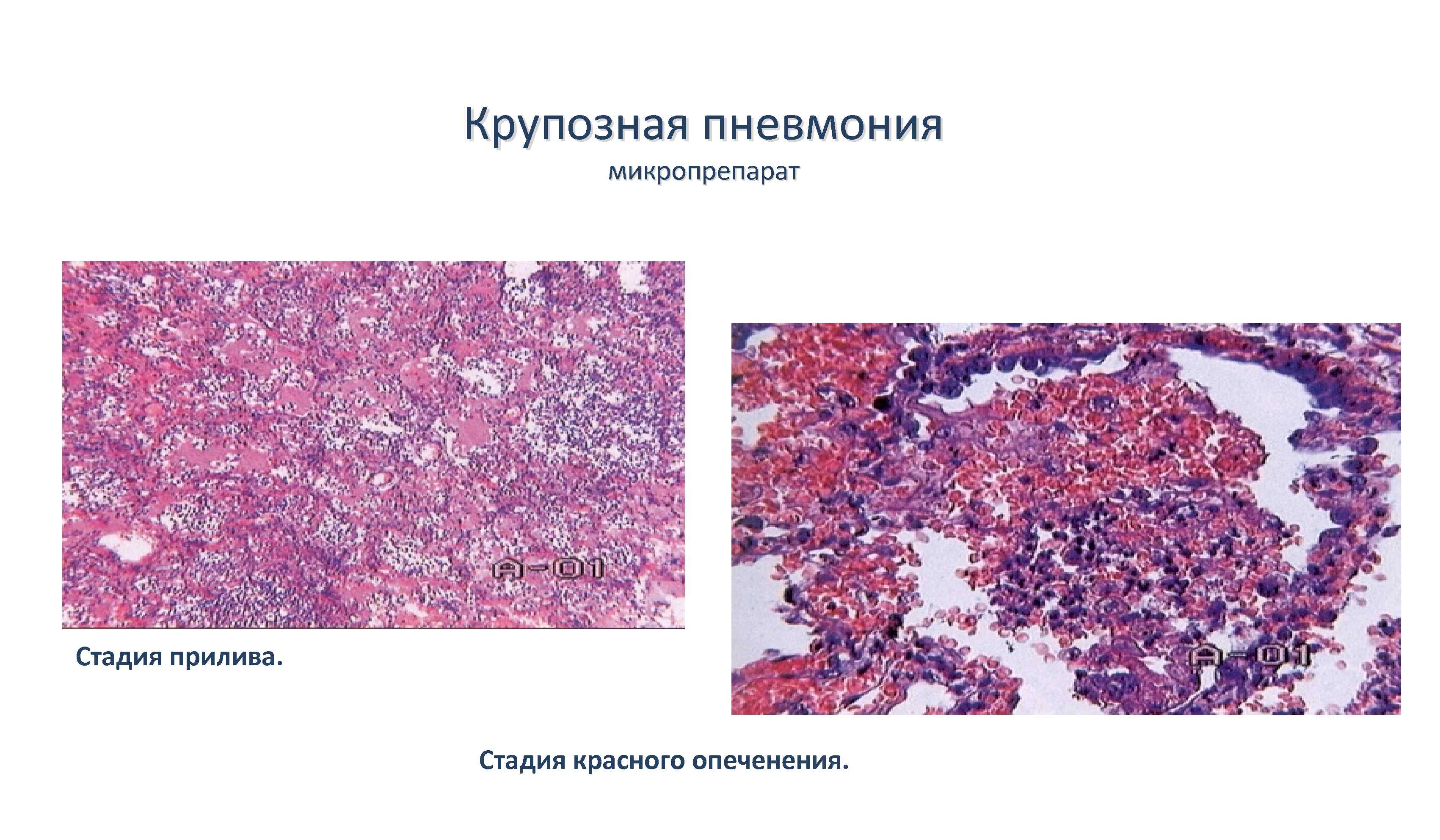
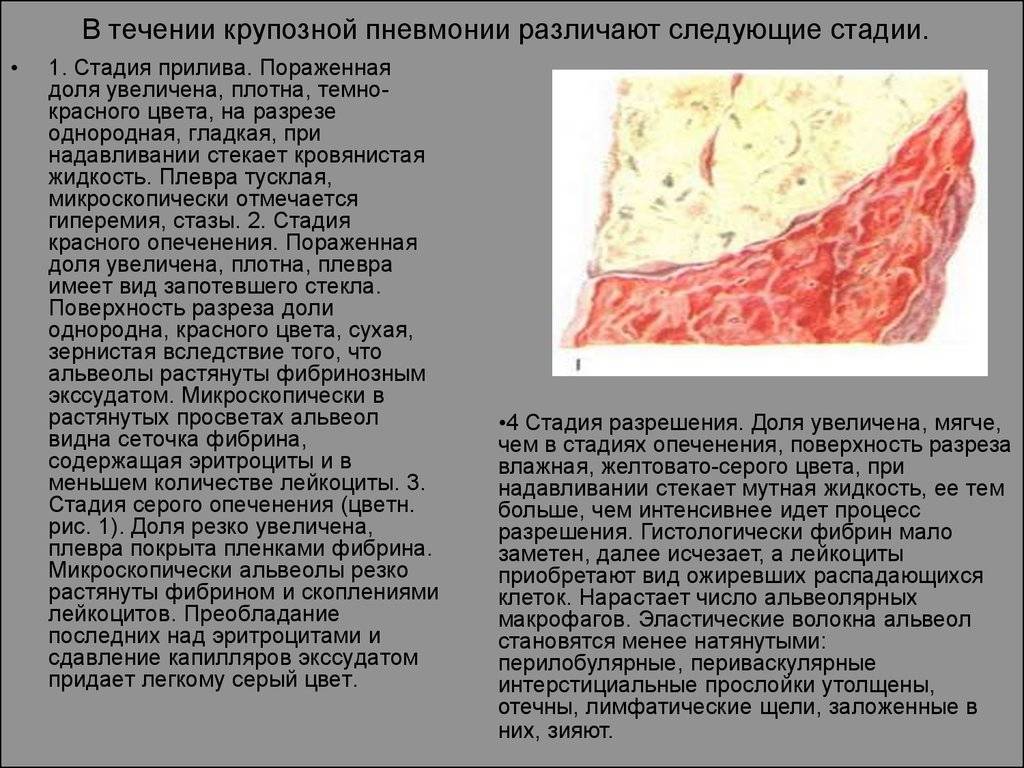
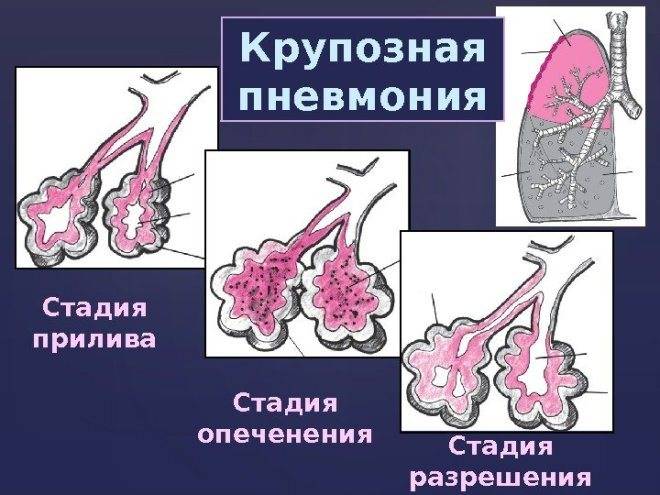
Стадия прилива
Выше было показано, что стадия «прилива» характеризуется значительным повышением температуры тела (до 39-40°С и выше), сопровождающимся ознобом, нарастающими симптомами интоксикации, болями в грудной клетке, связанными с дыханием с появлением сухого, иногда мучительного кашля.
Осмотр
Больные нередко занимают вынужденное положение в постели лежат на спине или на больном боку, прижимая руками участок грудной клетки, в котором имеется максимальная болезненность. Такое положение несколько уменьшает экскурсию воспаленных листков и облегчает боль.
Сознание может быть не изменено, хотя иногда наблюдаются различные степени его нарушения. Кожные покровы влажные. Отмечается гиперемия лица и инъекция склер, нередко больше выраженная на стороне поражения. Поскольку долевое воспаление легкого часто сопровождается вирусной инфекцией на губах, крыльях носа и мочках ушей можно обнаружить герпетические высыпания.
В тяжелых случаях и у лиц с сопутствующими хроническими заболеваниями легких или сердца отмечается небольшой цианоз губ, кончика носа, мочек ушей, что связано с формирующейся дыхательной недостаточностью и расстройством кровообращения.
Исследование органов дыхания
Если имеется выраженный болевой синдром, дыхание становится поверхностным, преимущественно из-за желания больного уменьшить трение плевральных листков друг о друга, вызывающее боль.
Уже в эту стадию заболевания можно выявить отставание больной стороны грудной клетки в акте дыхания, хотя полностью сохраняется симметричность грудной клетки
При пальпации часто определяется локальная болезненность грудной клетки, связанная с воспалением париетальной плевры, а также небольшое усиление голосового дрожания на стороне поражения. В проекции пораженной доли легкого определяется притупление (укорочение) перкуторного звука с тимпаническим оттенком. Притупление перкуторного звука связано с небольшим уплотнением легочной ткани. Тимпаническим оттенок перкуторного звука обусловлен сохранением некоторой воздушности альвеол при одновременном значительном уменьшении эластичности легочной ткани. Последнее приводит к существенному обеднению тембровой окраски перкуторного звука, свойственной здоровому легкому с нормальной эластичностью легочной ткани. В результате легочный звук по споим физическим характеристикам приближается к тимпаническому.
При аускультации в проекции пораженной доли легкого определяется два аускультативных феномена: ослабленное дыхание и крепитация.
Выше было показано, что в начальной стадии долевой пневмонии (стадии «прилива») альвеолы лишь частично сохраняют свою воздушность, а внутреннюю поверхность их стенок, а также стенок респираторных бронхиол выстилает вязкий фибринозный экссудат, а сами стенки альвеол отечны и ригидны.
На протяжении большей части вдоха альвеолы и, возможно, респираторные бронхиолы находятся в спавшемся состоянии, что напоминает картину множественных микроателектазов, появление которых в проекции пораженной доли легкого и объясняет аускультативный феномен ослабления дыхания. Понятно, что для расправления слипшихся стенок альвеол требуется гораздо более высокий градиент давления в плевральной полости и верхних дыхательных путях, чем в норме. Такой градиент давления достигается только к концу вдоха. В этот период стенки альвеол, содержащих экссудат, разлипаются, и возникает специфический звук, который принято называть крепитацией (crepitacio index — начальная крепитация).
Крепитация очень напоминает влажные мелкопузырчатые хрипы (fine cracles), но отличается тем, что возникает только па высоте глубокого вдоха и не изменяется при покашливании.
Следует помнить также, что крепитация может возникать и при других патологических состояниях, для которых также характерно уменьшение воздушности альвеол и нарушение проходимости респираторных бронхиол, находящихся (вместе с альвеолами) в течение первой половины вдоха в спавшемся состоянии. Такая ситуация возникает при компрессионном ателектазе, инфаркте легкого, пневмонитах и других заболеваниях.
Наиболее характерными физикальными признаками начальной стадии долевой (крупозной) пневмонии (стадии прилива) являются:
- ослабленное везикулярное дыхание в проекции пораженной доли легкого, сопровождающееся крепитацией (crepitatio index);
- в этой же проекции — притупление перкуторного звука с тимпаническим оттенком (менее постоянный признак).
[], []
Симптоматика
Выраженность симптоматики пневмонии напрямую зависит от стадии заболевания и характера возбудителя, спровоцировавшего воспалительный процесс.
При подозрении на крупозную пневмонию врач обязательно оценивает внешние признаки:
- пациент принимает пассивное положение (лежа на спине);
- кожные покровы сухие и горячие, а конечности холодные;
- появляется блеск глаз, обусловленный лихорадкой;
- на начальном этапе присутствует поверхностное прерывистое дыхание;
- у детей выдох сопровождается стоном;
- при распространении воспалительных очагов в дыхание вовлекаются вспомогательные мышцы;
- в результате нарушенного газообмена у пациента присутствует цианоз носогубного треугольника.
В большинстве случаев патологическая симптоматика (гиперемия, высыпания) возникает преимущественно на стороне поражения легочной ткани.
Крупозная пневмония сопровождается следующими проявлениями:
- острое начало с гипертермией (до 40 градусов). Температурная реакция сопровождается ознобом и цианозом губ. При пальпации конечности холодные. Иногда возможен кратковременный продромальный период, во время которого пациента беспокоят повышенная слабость, головная боль, нарушения работы ЖКТ (жидкий стул, рвота) и сонливость;
- острая боль в груди (на стороне воспаления), может иррадиировать в брюшную область и плечо. В большинстве случаев подобная симптоматика присутствует 2 – 3 суток. При более длительном сохранении болей необходимо исключить эмпиему плевры;
- в первых 2 – 3 суток кашель малопродуктивен, а затем появляется тягучая мокрота. В начале заболевания мокроты немного, она беловатая и пенистая, затем мокрота приобретает ржавый оттенок, иногда с примесью кровяных прожилок. При переходе к следующей стадии мокрота мутнеет, а после разрешения воспалительного процесса она разжижается. Наличие крови в мокроте на стадии разрешения пневмонии может указывать на заболевания сердца и травмы;
- мучительный кашель ухудшает общее состояние пациента, у него нарушается сон и наблюдается повышенная нервная возбудимость. Крылья носа раздуваются в результате появления одышки, сопровождающейся затрудненным вдохом. ЧДД (частота дыхательных движений) достигает 50 движений в минуту. При дыхании наблюдается отставание грудной клетки на стороне легочного поражения. При развитии плеврита возможен поверхностный тип дыхания, обусловленный болями во время глубокого вдоха.
Учитывая симптоматику болезни, врач делает предварительное заключение, которое затем подтверждается диагностикой, и только после этого назначается адекватная терапия.
Амбулаторная схема лечения
Лечение крупозной пневмонии проводится в условиях стационара и под постоянным контролем и наблюдением докторов. Специалисты сходятся во мнении, что такое серьезное заболевание в домашних условиях не лечится из-за риска развития осложнений. Лечащий доктор назначает базовую терапию больному только после того, как подтверждается диагноз и определяется возбудитель инфекционной патологии.
Лечение при крупозной пневмонии назначается на фоне обязательно противомикробной терапии с присоединением дополнительных терапевтических средств.
- Верный выбор противомикробного антибиотика является главным условием успешного излечения. Учитывая тот факт, что эта форма пневмонии вызывается микробным агентом, чувствительным к пенициллину, то, в большинстве случаев, болезнь лечится именно антибиотиками пенициллинового ряда: анализ мокроты покажет, подходит больному для лечения пенициллин или нет. В том случае, если посев на чувствительность микрофлоры мокроты показал устойчивость инфекционного агента к пенициллинам, применяются медикаменты из группы «защищенных» пенициллинов.
- Чем лечить воспалительное состояние в легких кроме антибиотиков, решит доктор, исходя из тяжести и выраженности симптоматики и показателей лабораторных и рентгенологического исследований. Часто к противомикробной терапии добавляют отхаркивающие и бронхорасширяющие препараты, этот курс поможет выведению вязкого секрета из альвеол и очищению бронхов.
- Для нормализации нарушенного газообмена и снятия симптомов кислородного голодания тканей применяют метод оксигенотерапии.
- Симптоматическое лечение предусматривает прием препаратов, снимающих симптомы жара, лихорадки, озноба. Противогерметические препараты вводятся при наличии герпесных высыпаний у пациента.
- Физиотерапевтические методы применяют после снятия первых выраженных симптомов, которыми проявляется инфекционная пневмония.
Прежде чем приступить к лечению крупозного воспаления легких антибиотиком, больному назначают внутрикожную пробу для проверки индивидуальной переносимости препарата.
Стадии крупозной пневмонии: как развивается заболевание

Крупозная пневмония – это поражение легких, вызванное патогенными микроорганизмами. Характеризуется заболевание уплотнением одной либо нескольких долей легкого и образованием патологического экссудата в альвеолах.
Этиология заболевания
В большинстве случаев основной причиной крупозного воспаления легких является бактерия, которая называется «палочка Фриндлера».
Однако данная форма пневмонии может также вызываться и типичными возбудителями (стрептококк, пневмококк, клебсиеллы, стафилококк и кишечная палочка) на фоне сниженного иммунитета.
Крупулезное воспаление легких многие путают с очаговым. На самом деле, это две различные между собой формы пневмонии. Основная причина развития недуга – патогенная активность различных микроорганизмов.
Основные возбудители заболевания проникают в ткани легких несколькими способами:
- Воздушно-капельным. Это наиболее частый путь проникновения микроорганизмов при крупозной, очаговой и прочих видах воспаления легких.
- Гематогенный.
- Лимфогенный.
Крупозная пневмония: этиология, симптомы, диагностика, лечение
Крупозная пневмония – это поражение легочной ткани и альвеол инфекционного характера.
При этой патологии происходит уплотнение одной или нескольких долей легкого, в области альвеол имеется фиброзный выпот (скопление жидкости – экссудата), а на плевре образуются фиброзные наложения.
Чаще наблюдается у взрослых людей, реже встречается крупозная пневмония у детей. Сопровождается очень выраженными симптомами и требует незамедлительного лечения.
Факторы риска
Если в организме человека наблюдается благоприятная среда, попавшие в него микроорганизмы начнут быстро размножаться, что приведет к поражению одной или нескольких долей легкого. К факторам риска относятся:
- Частые переохлаждения. Это приводит к снижению иммунитета, поэтому организм не может бороться с проникшей в него инфекцией.
- Интоксикация. Из-за отравления организм ослаблен, поэтому он восприимчив к инфекционным поражениям.
- Авитаминоз и гиповитаминоз. В обоих случаях нарушается обмен веществ, ухудшается работа всех систем и органов.
- Травмы грудной клетки. В результате может нарушиться целостность легочной ткани.
- Переутомление и частые стрессы.
- Сопутствующие заболевания легких. Одинаково отрицательно сказываются хронические и острые патологии.
При наличии вышеперечисленных факторов нужно внимательно относиться к своему здоровью. Если появятся неприятные ощущения в области легких, нужно обязательно пройти обследование, чтобы не запустить развитие патологического процесса.
Стадия прилива
Наблюдается очень резкое и внезапное начало. Может длиться от нескольких часов до 3-4 суток. Человек отмечает сильные головные боли, повышение температуры до средних показателей, болезненное дыхание, кашель. Может наблюдаться отставание одной половины грудной клетки в дыхании, где располагается очаг. Выслушивается крепитация.
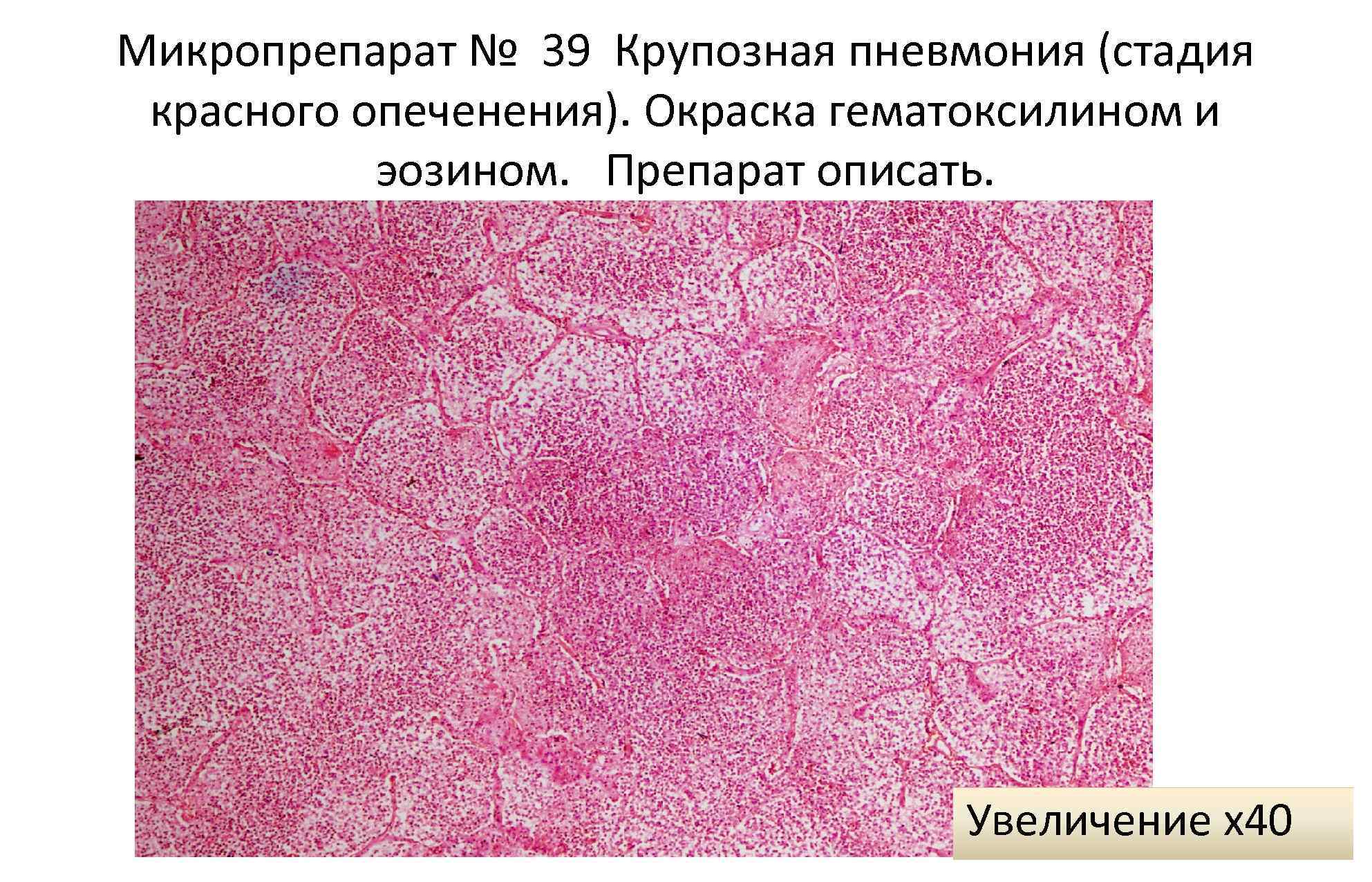
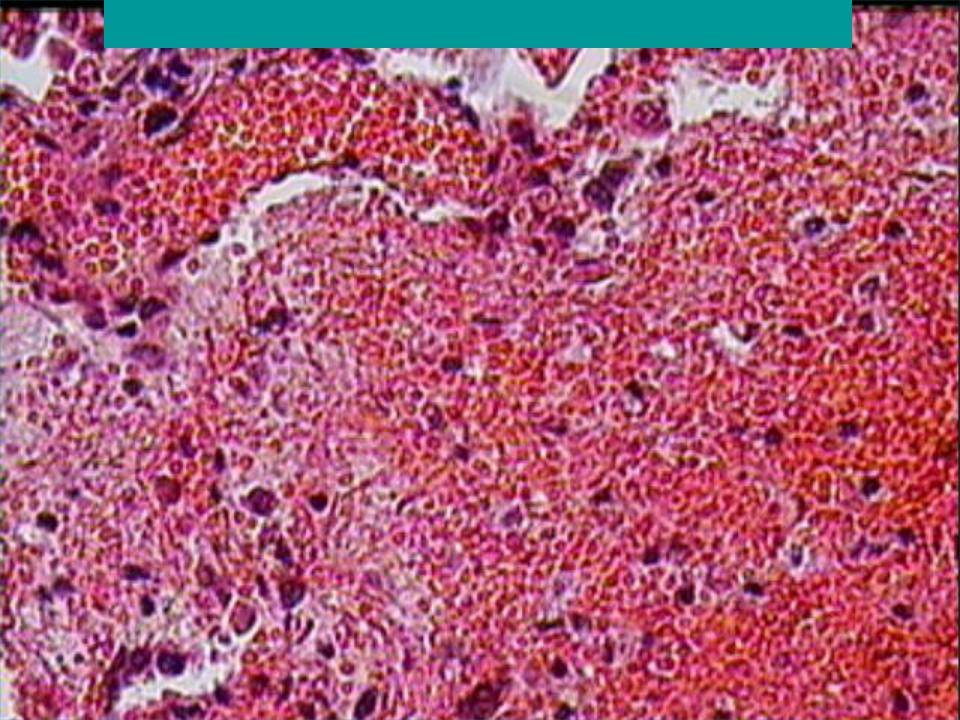
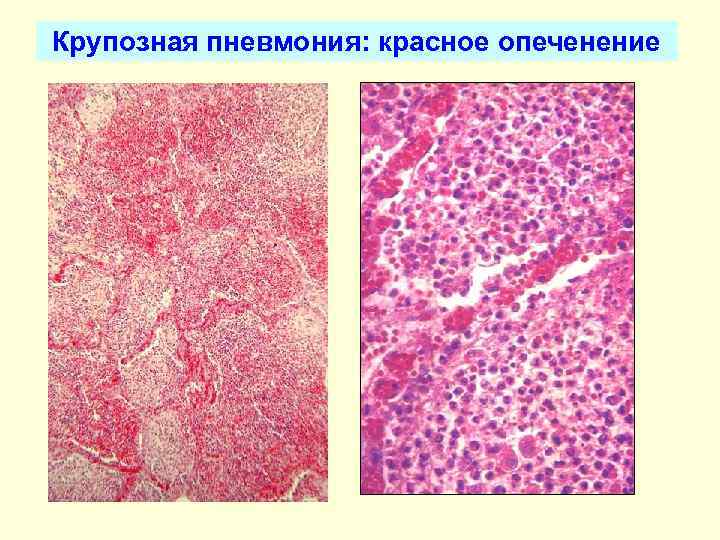
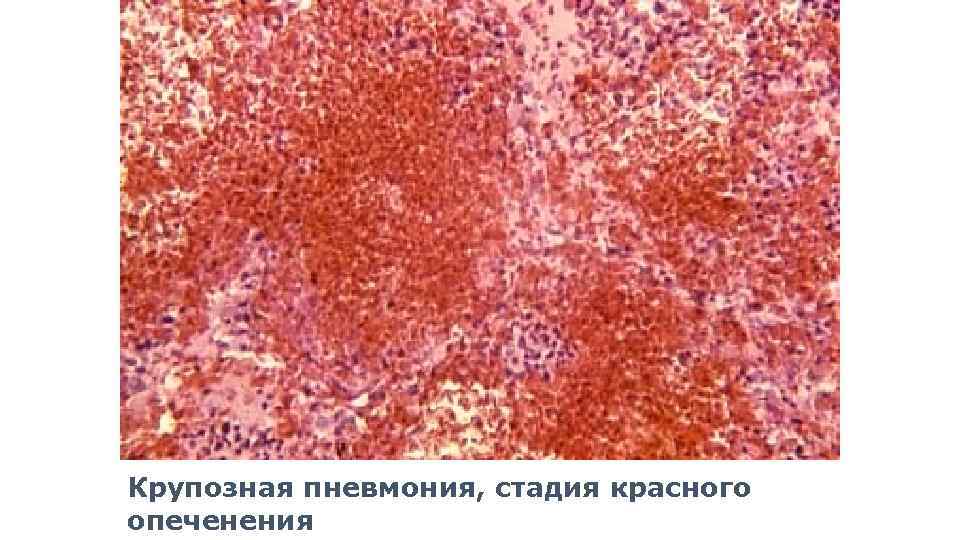
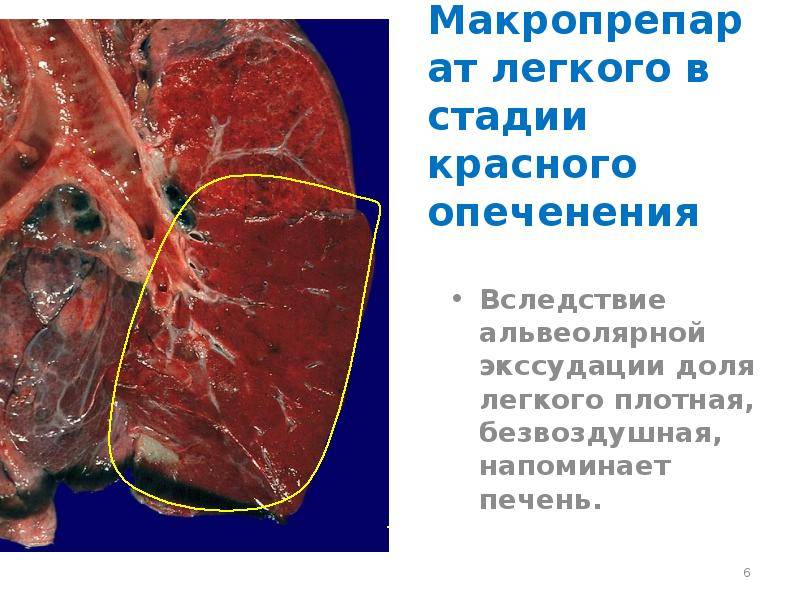
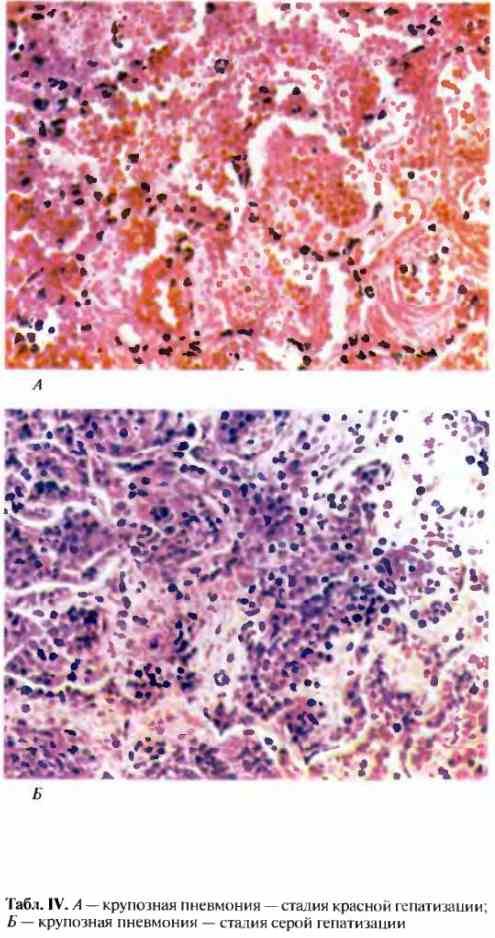
Стадия красного опеченения
В альвеолах образуется выпот, легкие уплотняются, по структуре становятся похожими на печень. Сухой кашель сменяется ржавой мокротой, что является характерным признаком крупозной пневмонии. При перкуссии выслушивается тимпанит.
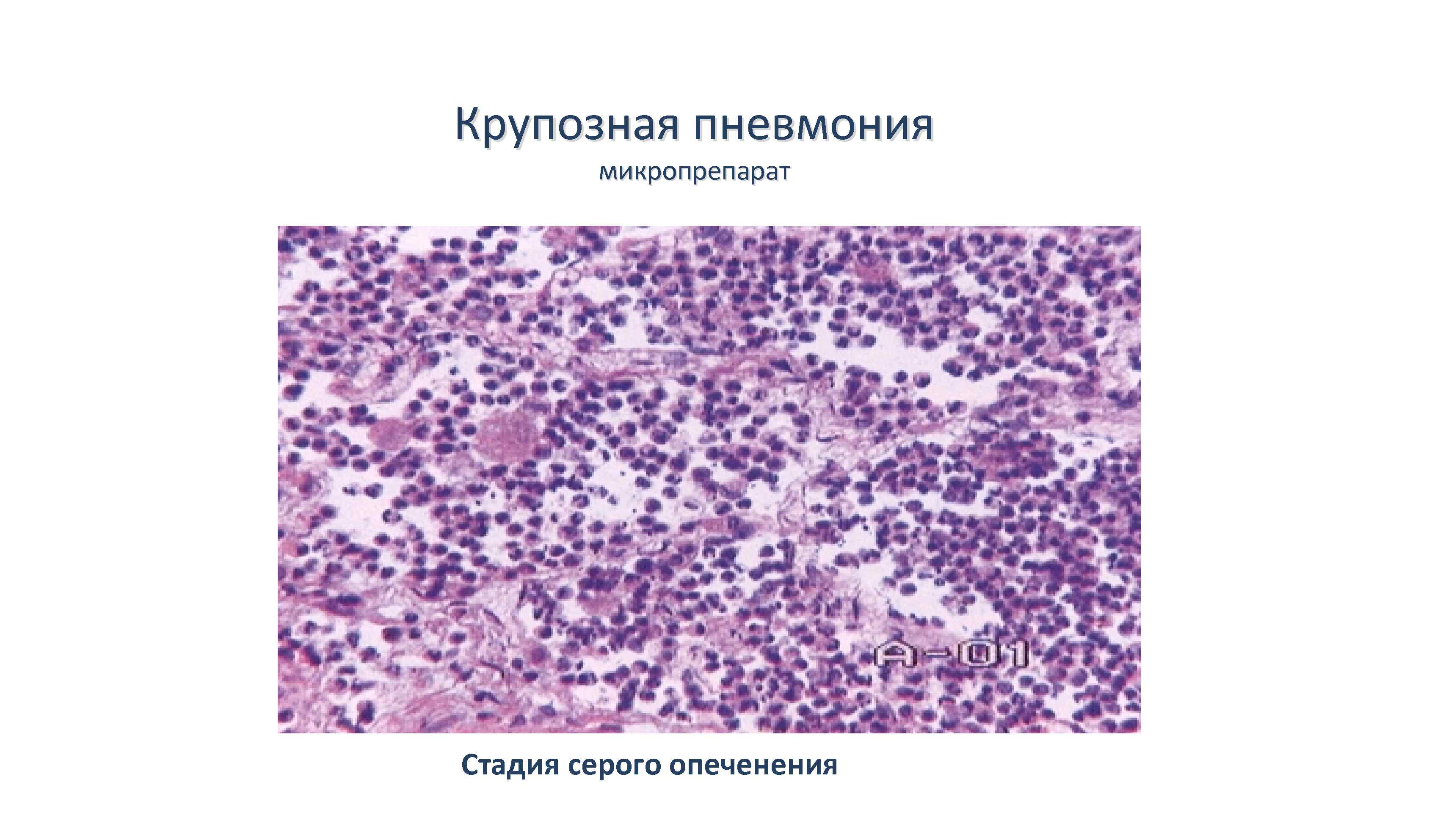
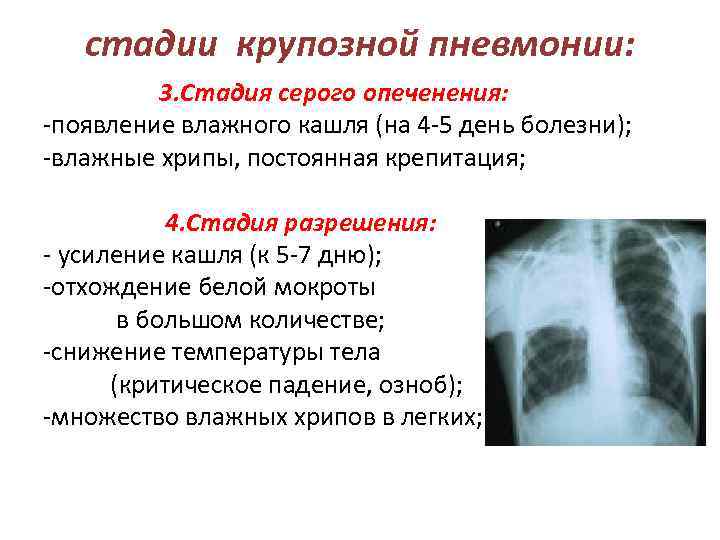
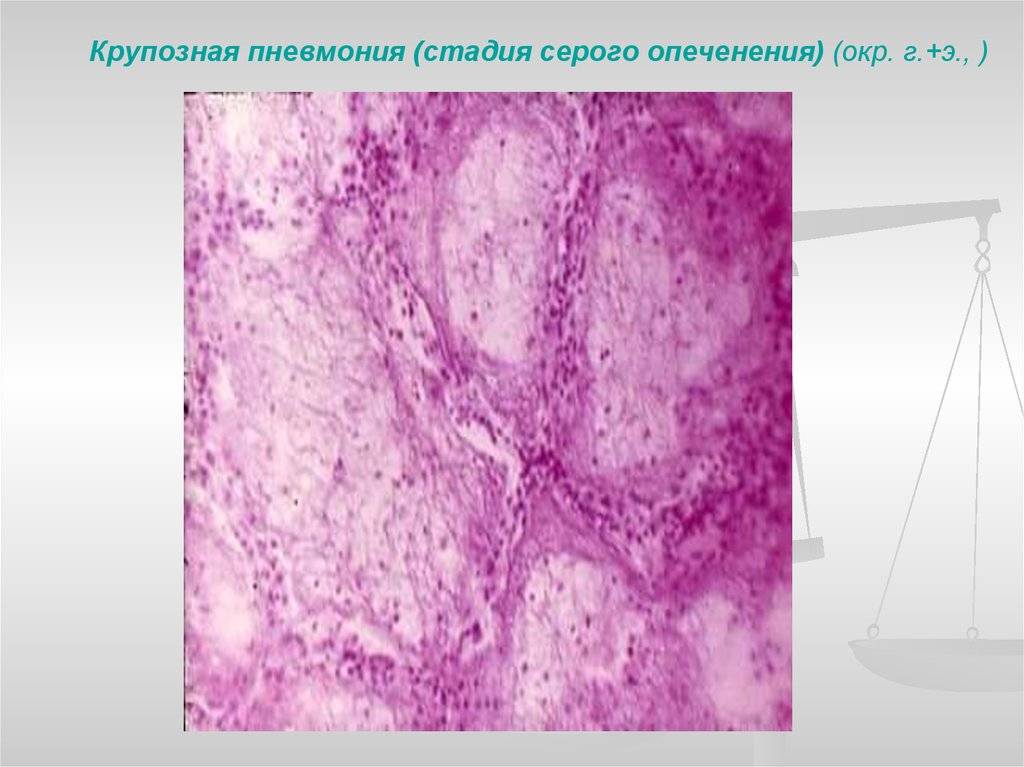
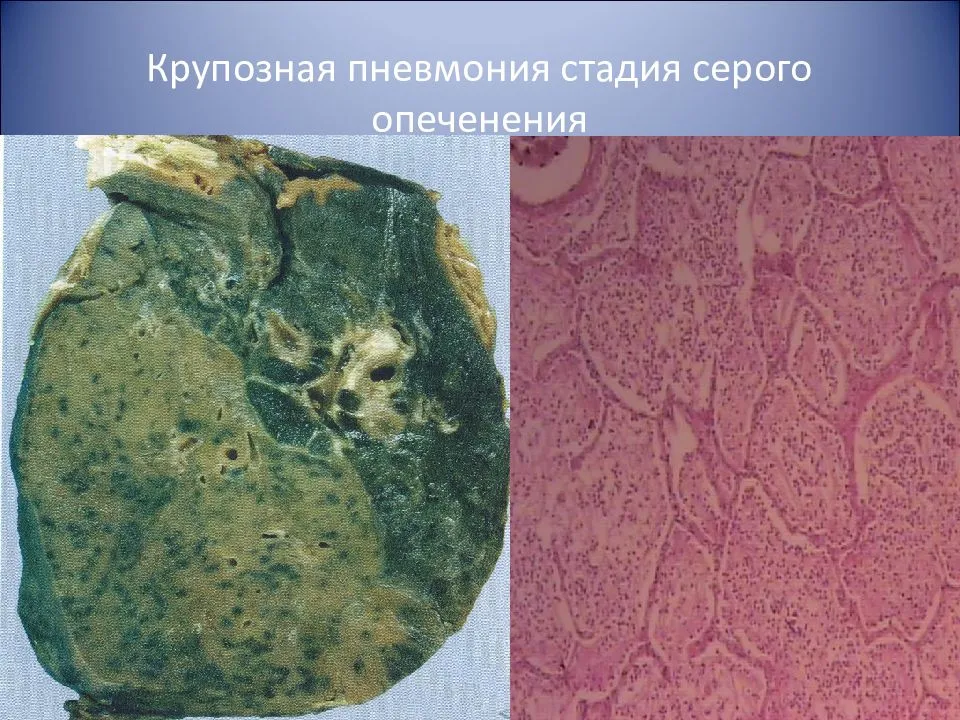
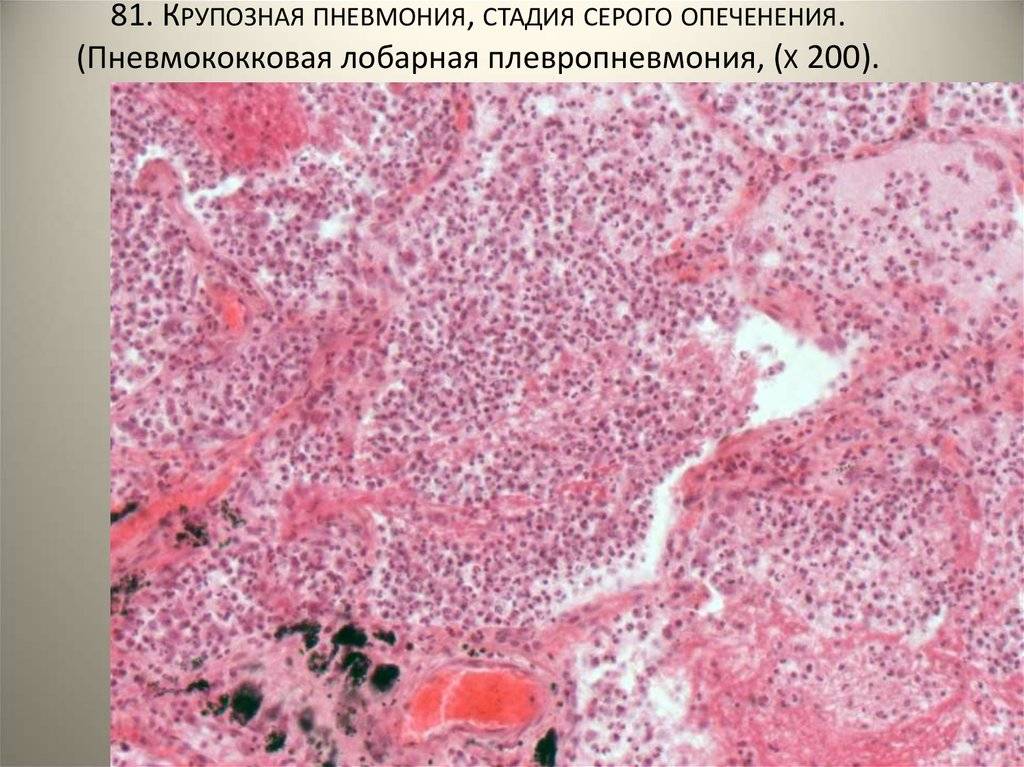
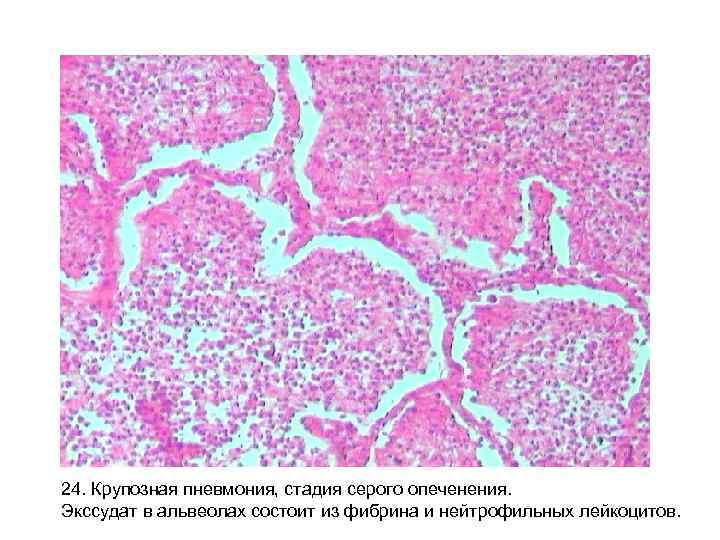
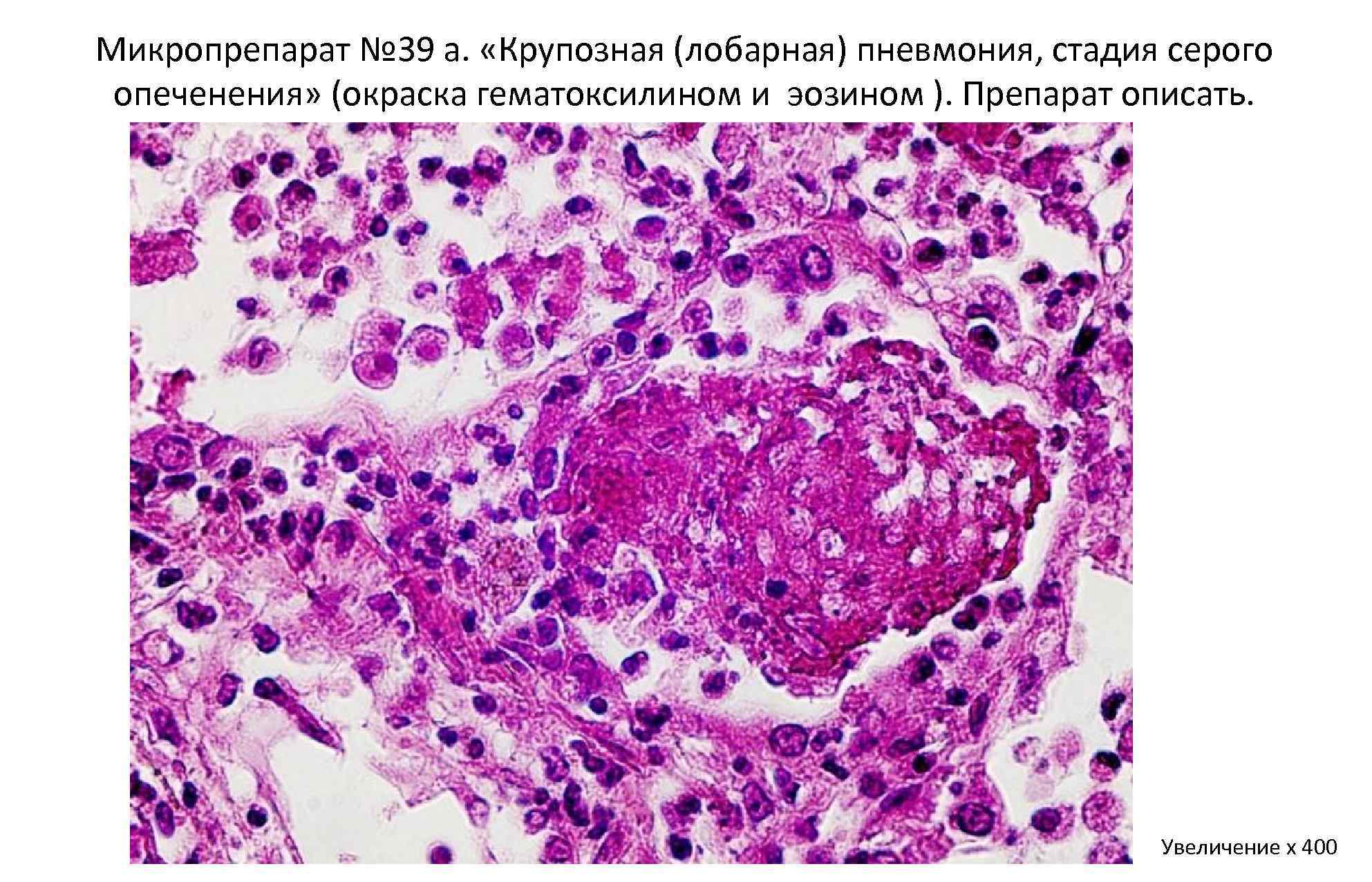
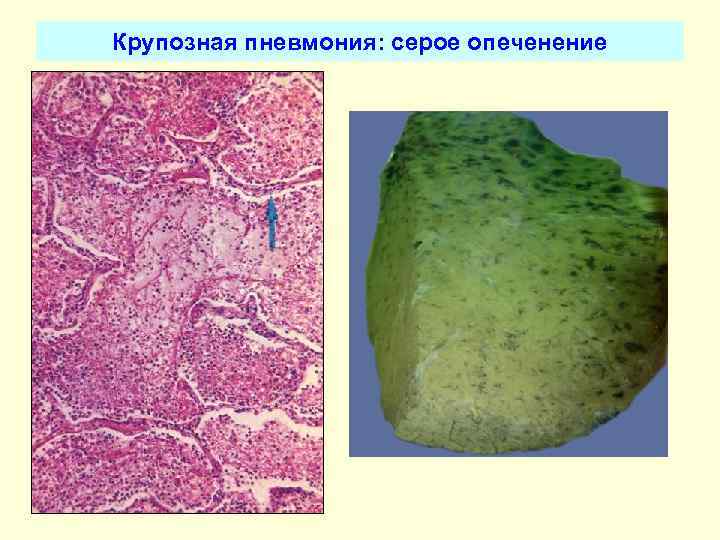
Стадия серого опеченения
Общее состояние ухудшается, возникают психозы. Появляется гнойная мокрота при кашле. Выслушивается бронхиальное дыхание. При перкуссии слышен тупой звук.
Стадия разрешения
Снижается температура, появляется продуктивный кашель с обильной мокротой. При перкуссии выслушивается тимпанит, возвращается крепитация.
Клинические проявления
Симптомы крупозной пневмонии следующие:
- общая слабость,
- симптомы интоксикации,
- понижение аппетита,
- кишечные расстройства, приводящие к запору или диарее,
- сильные боли в области легких (обычно болит только с одной стороны),
- кашель с большим количеством мокроты цвета ржавчины,
- цианоз кожного покрова, он становится очень горячим.
Течение долевой пневмонии
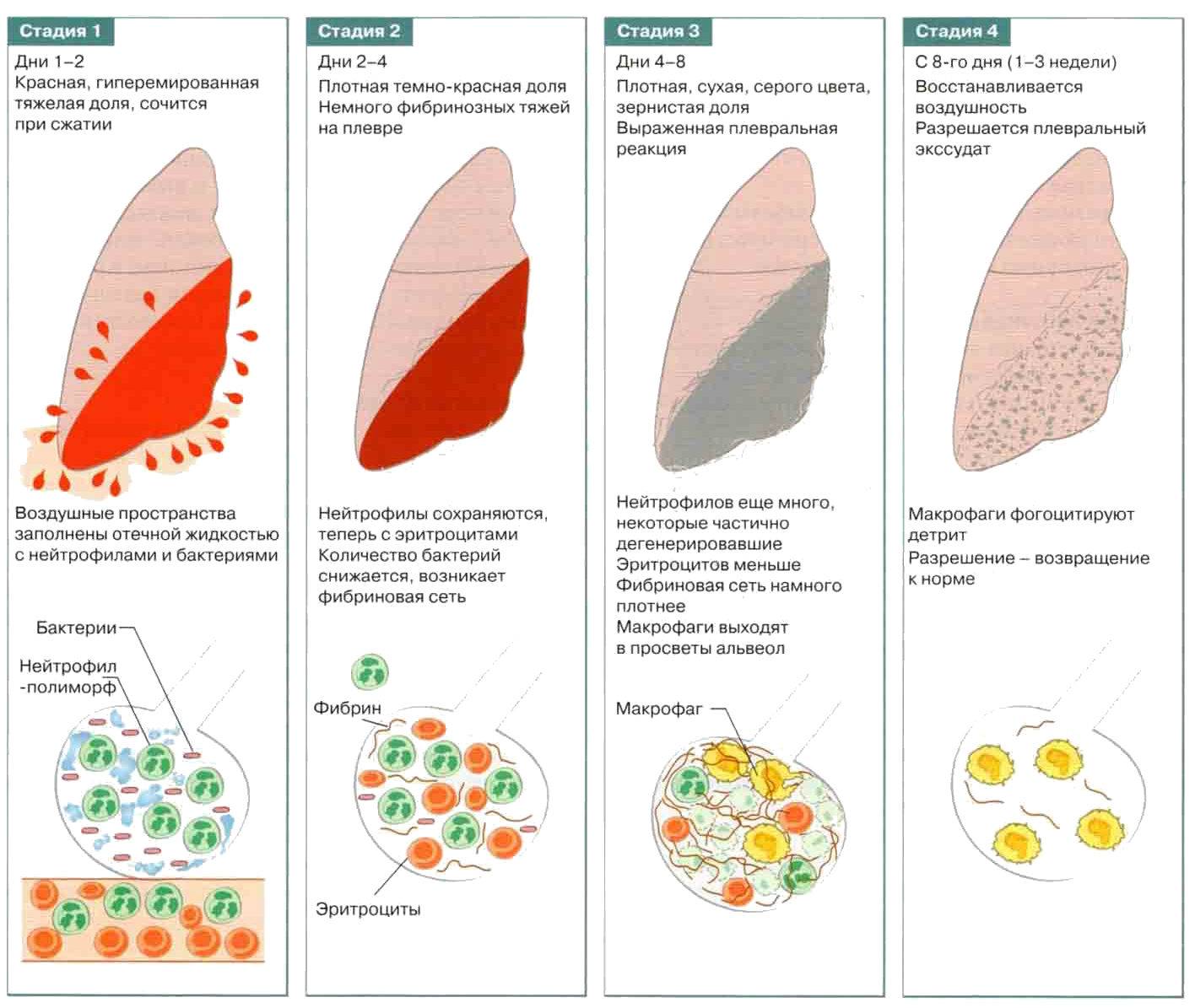
Классическое течение долевой пневмонии отличается стадийностью развития морфологических изменений в легких.
Стадия прилива характеризуется резкой гиперемией легочной ткани, нарушением микроциркуляции и сосудистой проницаемости. Быстро развивается отек альвеолярных стенок, сопровождающийся снижением эластичности легочной ткани. Небольшое количество экссудата, который начинает заполнять альвеолы, некоторое время располагается пристеночно, как бы «выстилая» их внутреннюю поверхность. Сами альвеолы при этом сохраняют воздушность. Обычно уже в конце этой стадии можно выявить вовлечение в воспалительный процесс листков плевры. Длительность стадии прилива не превышает 1-2 суток.
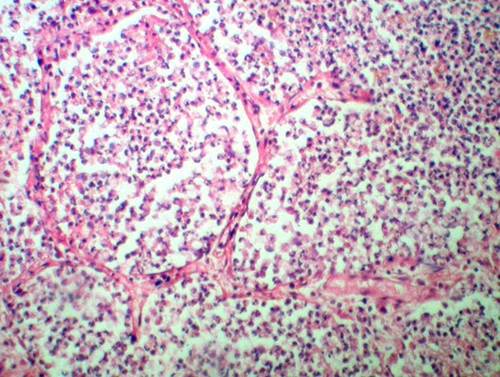
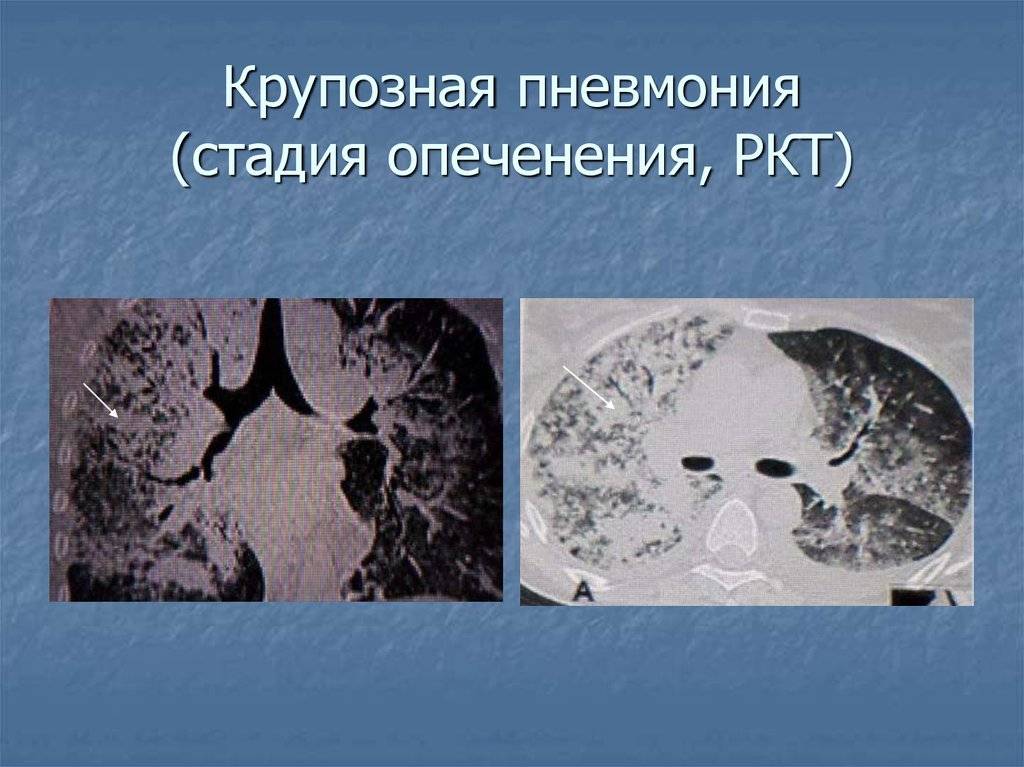
Стадия опеченения (гепатизации) характеризуется преобладанием выраженной экссудации и эмиграции в воспалительный очаг клеточных элементов, участвующих в воспалении. В эту стадию альвеолы полностью заполнены фибринозным экссудатом, и теряют свою воздушность. Экссудат богат фибрином, клетками альвеолярного эпителия и лейкоцитами. При выраженном нарушении сосудистой проницаемости в экссудате обнаруживается большое количество эритроцитов.
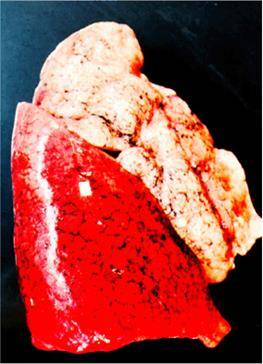
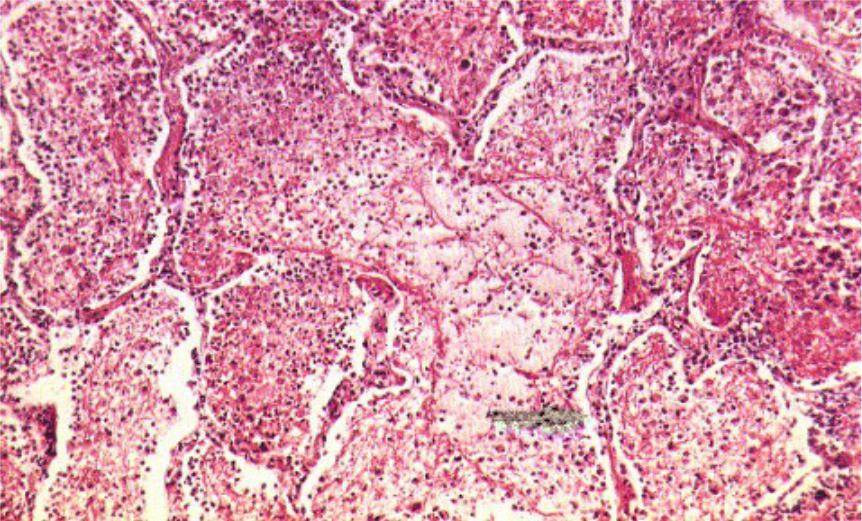
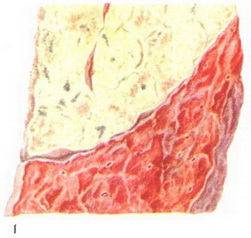
Макроскопически одна или несколько пораженных долей легкого увеличены в размерах и равномерно уплотнены (отсюда традиционное название этой стадии — «опеченение», или «гепатизация»). На разрезе поверхность легочной ткани может быть разного цвета — от грязно-серого до темно-красного — в зависимости от выраженности нарушений сосудистой проницаемости. Очаги «серого опеченения» отражают преобладание в экссудате лейкоцитов, преимущественно нейтрофилов. Если же в экссудате, помимо пейтрофилов и фибрина, присутствует большое количество эритроцитов, очаг воспаления выглядит как участок «красного опеченения».
В прошлом существовало представление об обязательной последовательной трансформации участков «красного опеченения» в участки «серого опеченения». Однако в настоящее время доказано, что морфологическая картина долевой пневмонии па протяжении всей стадии опеченения может быть представлена как очагами серого, гак и участками красного опеченения или же их сочетанием. Иными словами, при долевой пневмококковой пневмонии очаги серого и красного опеченения могут встречаться одновременно и, вероятно, никак не связаны с временем, прошедшим от начала заболевания. Такая пестрая морфологическая картина легкого в стадии опеченения связана, прежде всего, с видом пневмококка, явившегося возбудителем заболевания, его вирулентностью, а также с реактивностью макроорганизма.
В стадии опеченения на плевре обнаруживаются фибринозные и фибринозно-гнойные наложения, отражающие вовлечение плевры в воспалительный процесс.
Продолжительность стадии опеченения обычно не превышает 5-10 дней.
Стадия разрешения характеризуется постепенным рассасыванием воспалительного экссудата, нарастанием распада лейкоцитов и увеличением числа макрофагов. Альвеолы постепенно освобождаются от экссудата, медленно восстанавливая свою воздушность. В течение некоторого времени экссудат вновь располагается только пристеночно на внутренней поверхности альвеол, а потом исчезает совсем. Достаточно длительное время сохраняется отек стенок альвеол и сниженная эластичность легочной ткани.
Описанная отчетливая стадийность воспалительного процесса при долевой (крупозной) пневмонии в настоящее время наблюдается достаточно редко, что связано с изменением биологических свойств возбудителя, а также влиянием своевременно назначаемой антибактериальной терапии па процесс воспаления.
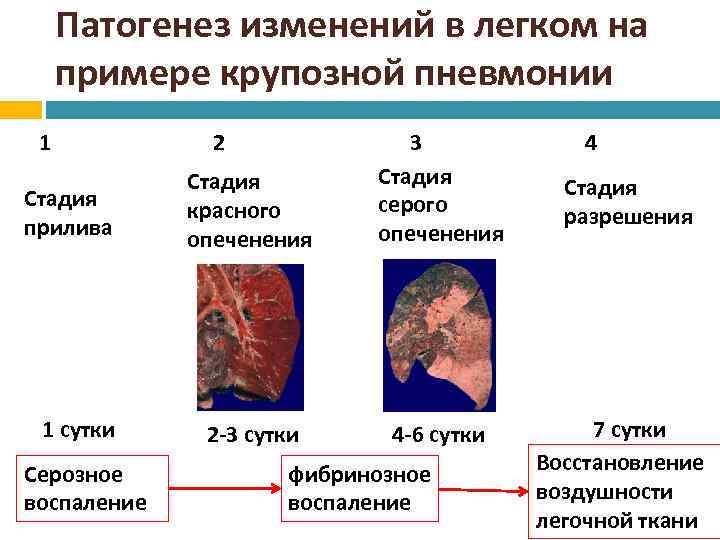
Классическое течение долевой (крупозной) пневмонии характеризуется последовательной сменой трех стадий воспалительного процесса, морфологические проявления которых лежат в основе всей клинической картины заболевания:
- Стадия прилива:
- воспалительная гиперемия и отек межальвеолярных стенок со снижением эластичности легочной ткани;
- пристеночное расположение сравнительно небольшого количества фибринозного экссудата,
- сохранение некоторой воздушности альвеол в очаге воспаления.
- Стадия опеченения (гепатизация):
- «тугое» заполнение альвеол фибринозным экссудатом, уплотнение доли легкого;
- наличие в пораженной доле участков как серого, так и красного опеченения;
- обязательное вовлечение в воспалительный процесс плевры.
- Стадия разрешения:
- «растворение» и рассасывание фибринозного экссудата, который в течение некоторого времени располагается в альвеолах пристеночно;
- постепенное восстановление воздушности альвеол;
- длительно сохраняющаяся отечность межальвеолярных перегородок и снижения эластичности легочной ткани.
Крупозная пневмония: симптомы
Крупозная пневмония начинается с следующих общих проявлений:
— Озноба, потливости, присутствует резкий скачок температуры до 40°C, сменяющийся критическим снижением к 8-11 дню до 35°C, вплоть до коллапса.
— Загруднинная боль на стороне поражения или же, если развилась двусторонняя крупозная пневмония. Реакция плевры очень сильно выражена – резкая боль на вдохе-выдохе, при кашлевых толчках, чихании, отдает в спину, абдоминальную зону, плечо, бедро. Но, при глубоком месторасположении очага или в верхней доли легкого, боли отсутствуют вовсе. Плевральная боль, при иррадиации в область правого подреберного участка или правый илеоцекальный угол, может симулировать холецистит, аппендицит, желчнокаменную и почечную колики.
— Кашель изначально сухой и болезненный, затем идет выделение стекловидной, густо-вязкой, тягучей мокроты, в течение двух-трех дней сопровождается выделением «ржавой» мокроты — кровохарканье, такой цвет обусловлен большим содержанием эритроцитов. При митральном пороке или застое в МКК, мокрота приобретает ярко-кровавый цвет — трудно отхаркивается, липкая, прилипает к губам. На фазе выздоровления снова сменяется на легкоотхаркиваемую, слизисто-гнойную.
— При осмотре можно заметить, что человек лежит на пораженном боку, вследствие сильной плевральной боли он так щадит больную сторону при дыхании, на лице нездоровый лихорадочный румянец с цианотичным оттенком.
— Одышки до 40/мин с присоединением синюшности губ и раздуванием крыльев носа.
— Дополнительные признаки: герпес губ, желтушность кожи и слизистых, склер. Отсутствие аппетита и повышенная жажда, запоры и метеоризм, белесый налет на языке.
— Тахикардия 120 ударов/мин, гипотония. В тяжелых случаях возникает коллапс сосудов: резкая бледность, липкий холодный пот, резкая слабость с потерей сознания, вены спавшиеся, пульс малого наполнения, набухают шейные вены.
Крупозная пневмония у детей по симптоматике отличается:
— Редко наблюдается боль в боку и озноб, в первые дни может не быть кашля.
— Ригидность мышц затылка, вероятны судороги.
— С момента заражения у детей втягивается в акт дыхания дополнительно вспомогательные мышцы грудного пояса. Часто видимо участие крыльев носа, ребенок стонет, так как кашель весьма болезненный. Идет усиление голосового дрожания и ослабленное дыхание. Поза ребенка — полусидя.
— Гипертермия с изредка интермиттирующими показателями.
— Цианоз захватывает, кроме области лица, еще и руки и ноги, также присуща одутловатость.
У детей чаще наблюдаются атипичное развитие следующих форм крупозной пневмонии: острая абортивная длится до 3 дней, центральная с глубоким поражением тканей легких, ареактивная или вялотекущая, массивная с молниеносным обширным захватом больших объемов легочных долей, тифоподобная, мигрирующая с характерными переходами с одного участка на другой, менингиальная с судорогами, аппендикулярная.
Стадии воспаления легкого
Каждый из перечисленных видов заболевания имеет свои характерные стадии, но есть общие, характерные всем видам пневмонии.
Начальная стадия пневмонии – период заражения и инкубации. Во время нее происходит проникновение возбудителя в лёгочную ткань, его закрепление, размножение. В случае с вирусными, бактериальными и грибковыми подвидами происходит непосредственное проникновение возбудителя. А в случае аллергического пневмоцитоза и пневмоний, обусловленных физико-химическими факторами, происходит раздражение и поражение лёгочной ткани с ослаблением естественной защиты, на фоне которого начинают процветать бактерии, вирусы или грибки, вызывая воспалительный процесс. На данном этапе человек чувствует себя более или менее здоровым и пока практически не имеет поводов для беспокойства. Продолжительность периода зависит от конкретного вида возбудителя воспалительного процесса.
Далее идёт прилив или по-простому – период развития заболевания в сторону прогрессии. В это время больной чувствует резкое ухудшение своего самочувствия, наконец замечает присутствие заболевания, так как появляются первые симптомы в виде озноба, повышения температуры, кашля с характерной для конкретного вида мокротой, затруднённого дыхания.
Третья стадия – период уплотнения заболевания или по-другому – гепатизации, во время которой пневмонию уже очень трудно перепутать с каким-либо иным недугом. Больной уже требует особого внимания и особенно нуждается в срочном лечении, а симптомы заболевания проявляются особенно ярко. Именно на ней проявляется максимальная тяжесть конкретного случая недуга. Этот период зачастую самый кратковременный, по сравнению с другими.

Четвёртая стадия пневмонии – стадия разрешения или стадия рассасывания пневмонии. Пневмония в период разрешения начинает идти на спад, потихоньку покидатя больного. При рассасывании пневмонии болезнь считается практически побеждённой, а основная задача – закрепить успех, окончательно добив возбудителя, снизив по пути до минимума последствия заболевания.
Пятая стадия – стадия восстановления. Пациент уже абсолютно здоров, если недуг не дал никаких последствий, вылившихся в иные заболевания, и нуждается в восстановлении организма и физических сил. В периоде восстановления проводятся меры по окончательному устранению последствий заболевания при помощи методов физиотерапии, а также народных рецептов.
Стадии пневмонии у взрослых протекают по примерно одному и тому же сценарию, однако, у детей возможны некоторые отклонения от нормы. Например, в случае каких-либо врождённых дефектов лёгочной ткани, когда период инкубации практически отсутствует или во время скрытой пневмонии, отдельные периоды которой практически неразличимы, как и сама болезнь, до наступления критического момента, года вся тяжесть заболевания очень резко обрушивается на больного. В этом случае приходится принимать срочные меры по спасению сначала жизни, а потом уже только здоровья ребёнка. Скрытая пневмония именно поэтому считается самым опасным заболеванием, которое уносит большое количество жизней.
Скрытая пневмония хоть появляется чаще всего у детей, нередко способна поражать взрослых, которые иногда даже переносят её на ногах, путая с тяжёлой формой ОРВИ или ОРЗ, что вызывает огромное количество негативных последствий.
Крупозное воспаление легких (пневмония) – признаки, чем лечить, стадии

Крупозная пневмония — это острый воспалительный процесс в легочной ткани, занимающий по объему как минимум одну долю органа, поэтому одно из названий патологии — долевая пневмония. Помимо паренхимы легкого, характерно воспаление также покрывающей пораженную долю плевры. Плевропневмония — еще одно название крупозного воспаления легкого.
Крупозная пневмония рассматривается как тяжелое инфекционное заболевание бактериальной этиологии, имеющее некоторые своеобразные клинические черты, специфическую стадийность течения и характерные морфологические изменения в легочной ткани. Чаще она возникает в правом легком, может занимать одну долю и более, крайне тяжелое состояние — двухсторонняя плевропневмония.
Плевропневмония может быть диагностирована как у лиц с предшествующим неблагоприятным фоном в виде хронической бронхолегочной патологии, сниженного иммунитета и т. д.
, так и у вполне здоровых молодых людей, не жалующихся на проблемы со здоровьем.
Эта форма воспаления всегда первична, то есть является самостоятельной, отдельной болезнью, в отличие от бронхопневмонии, зачастую возникающей как осложнение других заболеваний.
Крупозная пневмония от момента появления первых симптомов до разрешения воспаления занимает около 11 дней у людей молодого и среднего возраста без тяжелых сопутствующих болезней. В случае осложнений процесс затягивается на недели и даже дольше.
Крупозная пневмония — болезнь взрослых преимущественно молодого и среднего возраста (20-40 лет). Среди пациентов преобладают люди мужского пола. У детей плевропневмония — исключительная редкость.
На долю крупозной пневмонии приходится до 6% всех случаев смерти от болезней внутренних органов, однако настоящую частоту заболевания проследить сложно из-за разночтений в формулировках диагнозов и причин смерти больных.
Классификация пневмоний
В реальной жизни не всегда имеется возможность точного определения возбудителя пневмоний. Поэтому их принято распределять на клинические группы, имеющие сходные закономерности течения и одинаковый прогноз.
Современная классификация пневмоний:
- внебольничные;
- госпитальные (внутрибольничные);
- иммунодефицитные;
- атипичные пневмонии.
Внебольничные пневмонии (бытовые, домашние, амбулаторные), то есть приобретённые вне лечебного учреждения обычно развиваются при нарушениях защитных механизмов дыхательной системы.
Нередко пневмония осложняет течение респираторной вирусной инфекции, например, гриппа. Основной возбудитель внебольничной пневмонии – это пневмококк.
Причиной её также могут быть стрептококки или гемофильные палочки.
В зависимости от объёма поражения органа воспаление лёгких подразделяют на следующие виды:
- крупозная пневмония (плевропневмония) – с поражением доли лёгкого;
- очаговая пневмония (бронхопневмония) с поражением группы альвеол, прилежащих к воспалённому бронху;
- интерстициальная пневмония – воспаление ткани лёгкого вдоль бронхов и лёгочных кровеносных сосудов.
Крупозная пневмония – только одна из форм пневмококковой пневмонии, и не встречается при воспалении лёгких, вызванных другими микробами-возбудителями.
Причины заболевания и факторы риска
Возбудитель крупозной пневмонии — пневмококк. Намного реже провокаторами заболевания становятся стафилококки, кишечная палочка, стрептококки, клебсиелла и вирусы смешанной этиологии.
Существует ряд предрасполагающих факторов, ослабляющих иммунную систему, что приводит к развитию инфекций, включая острую крупозную пневмонию.
К ним относятся:
Причины и стадии крупозной пневмонии
Возбудителем крупозного воспаления лёгких являются пневмококки I-IV типов. Иногда крупозная пневмония вызывается диплобациллой Фридлендера. В большинстве острое воспаление лёгких начинается среди полного здоровья и при отсутствии контактов с больными пневмонией. Это позволяет считать, что развитие крупозной пневмонии происходит под воздействием микроорганизмов, находящихся в верхних дыхательных путях. Важным фактором, провоцирующим развитие пневмонии, является снижение иммунитета.
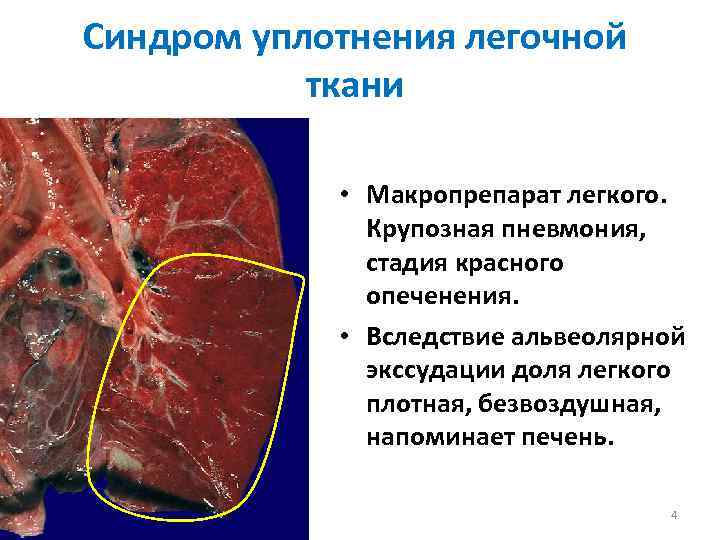
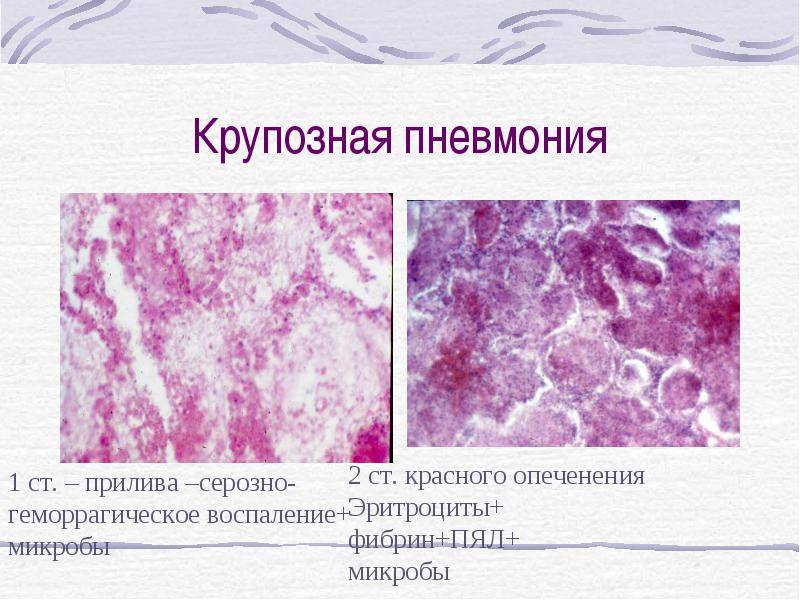
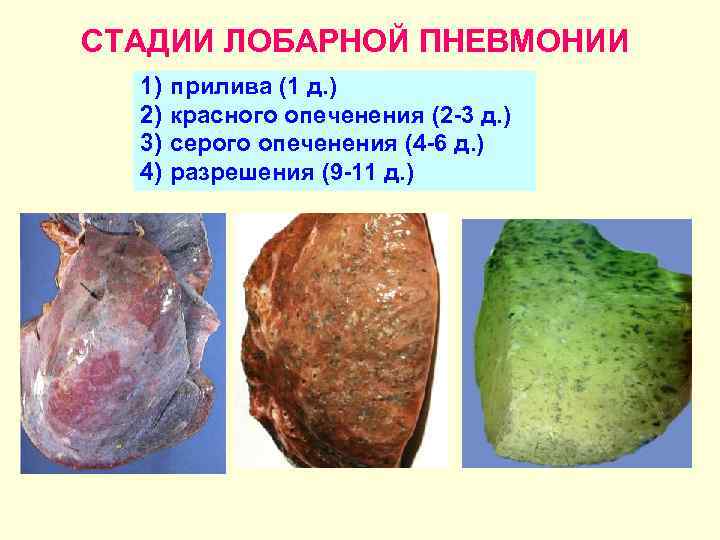
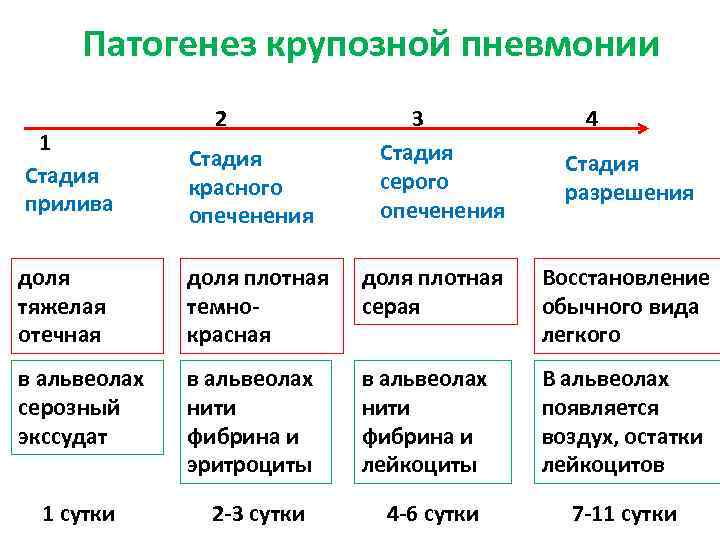
Различают 4 стадии развития крупозной пневмонии. Стадия прилива характеризуется выраженной гиперемией легочной ткани, застойными явлениями в капиллярах. Её продолжительность от 12 часов до 3 суток. В стадии красного опеченения форменные элементы крови выходят через стенки капилляров и мелких вен в связи с нарушением их тонуса и проницаемости, в альвеолах появляется выпот. Экссудат богат фибрином, который сворачивается и препятствует поступлению воздуха в альвеолы. Лёгкие становятся плотными, похожими на печень. Продолжительность второй стадии от 1 до 3 суток.
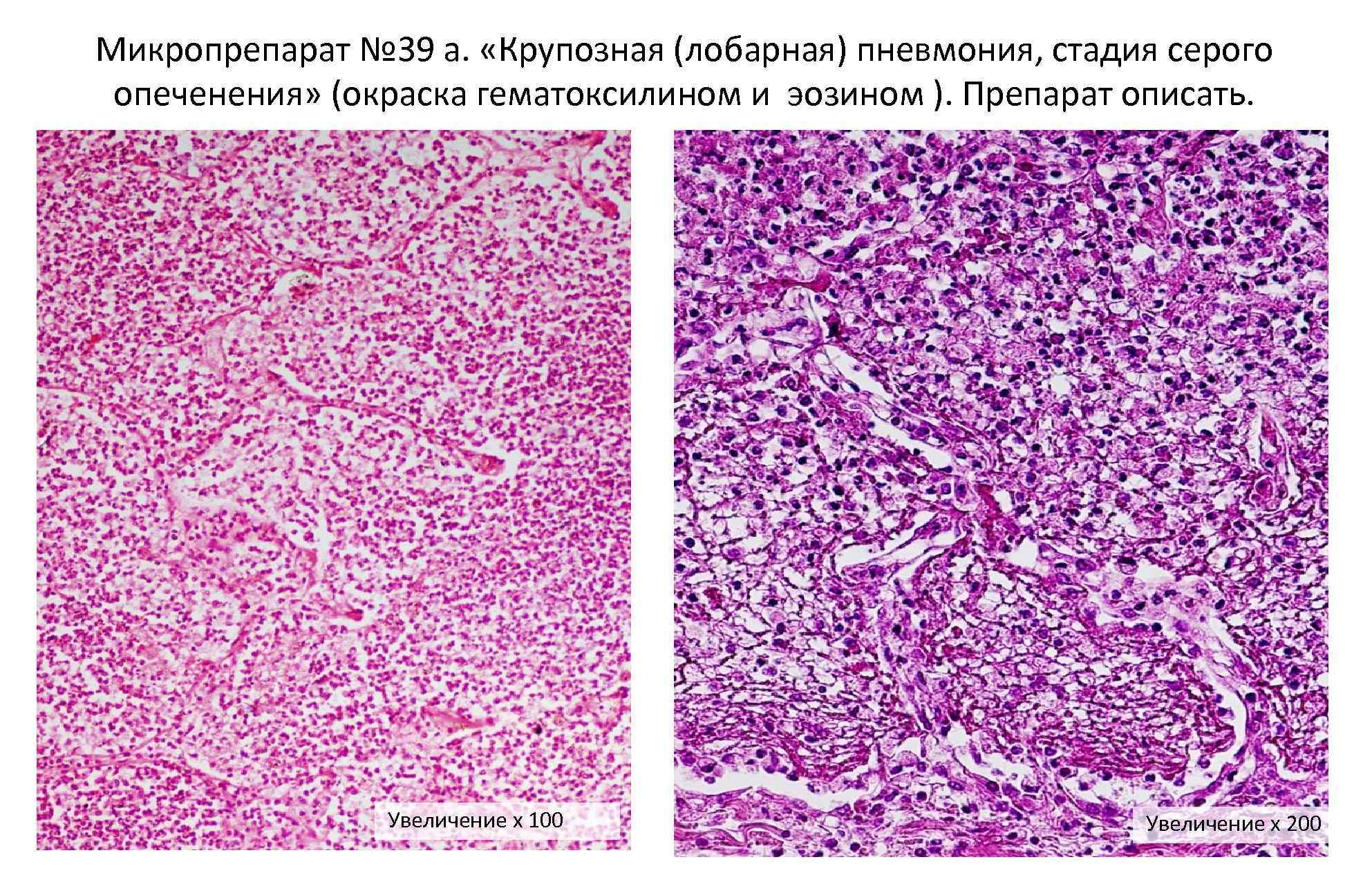
В стадии серого опеченения выход эритроцитов через сосудистую стенку прекращается. В выпоте, помимо фибрина, содержится альвеолярный эпителий и лейкоциты. Из-за обильного содержания лейкоцитов поражённое лёгкое имеет характерный серо-зеленоватый оттенок. Продолжительность данной стадии варьируется от 2 до 6 суток. В стадии разрешения происходит растворение и разжижение фибрина под воздействием протеолитических ферментов. Эта стадия наиболее длительная.
Если лечение назначено своевременно и оно эффективно, патологический процесс может терять свою характерную цикличность и обрываться на ранних этапах развития. При нарушении рассасывания экссудата развиваются осложнения крупозной пневмонии. Может произойти разрастание соединительной ткани в очаге поражения – карнификация и цирроз лёгкого. Иногда происходит гнойное расплавление, и пневмония осложняется абсцессом или гангреной легкого.
При крупозной пневмонии имеются явления сухого плеврита с фибринозными наслоениями и развитием спаек. В случае лимфогенной генерализации микроорганизмами возникают гнойные медиастинит и перикардит. При гематогенном пути распространения бактерий появляются метастатические гнойники в головном мозге, развивается гнойный менингит, перитонит, острый язвенный или полипозно-язвенный эндокардит, гнойный артрит.