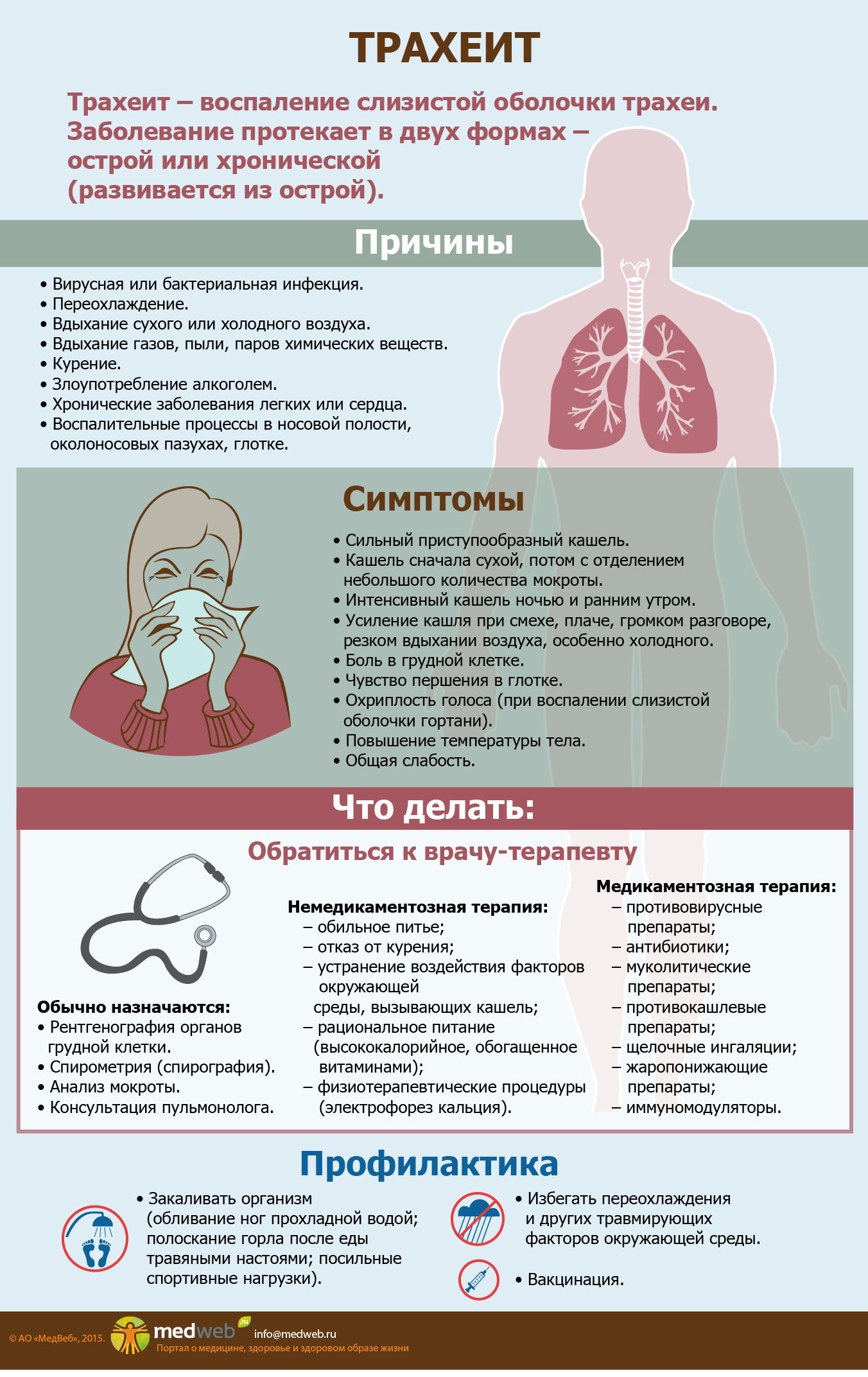
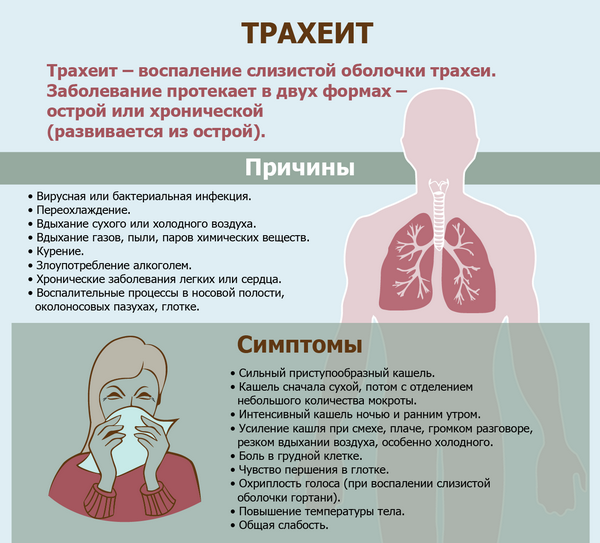
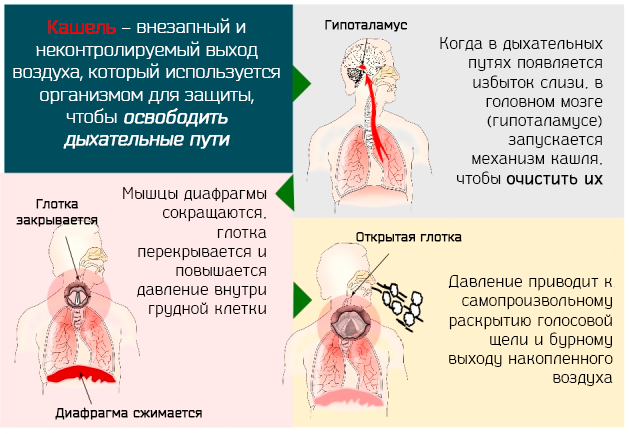
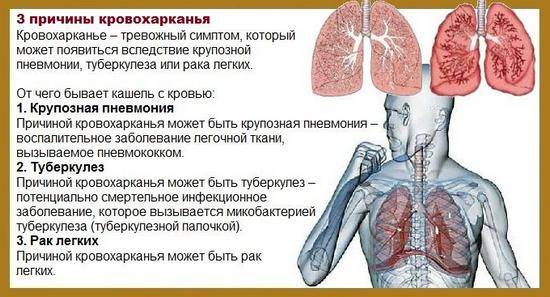
Почему человек кашляет кровью

В каждом из случаев появляется кровь в слизи во время кашля. Однако по интенсивности ее выделения можно предполагать причину появления такого симптома. Кроме того, при истинном и ложном кровохаркании появляются сопутствующие симптомы, позволяющие предположить фактор, способствующий выделению крови при кашле.
Вероятные причины кашля с кровью можно условно разделить на группы:
- различные заболевания внутренних органов (желудка, сердца и др.): распространенные, более редкие;
- патологии: врожденные, приобретенные;
- новообразования;
- травмы;
- поражение глистами;
- аппаратное обследование, при котором появляются микротравмы слизистых оболочек
В этом случае идет кровь алого цвета, она пенистая, т. к. контактирует с воздушной средой. Интенсивность выделений может быть существенной. Однако при кровохаркании отсутствует риск летального исхода
Такой признак предупреждает о развитии достаточно тяжелых патологий, на которые следует незамедлительно обратить внимание, в противном случае разовьются осложнения
Не следует путать этот симптом с легочным кровотечением. Такое патологическое состояние называется массивным кровохарканием, когда потеря крови существенная. В этом случае возникает риск летального исхода. Если появляется кровь при кашле, ее источники могут быть разные патологии: поражение бронхов, трахеи, а также прочих структур дыхательной системы.
В данном случае появляется рвота с кровью, носовое кровотечение. Кровь также выделяется из гортани, полости рта. В каждом из случаев ее источником является развитие патологических процессов в других органах (структуры дыхательной системы при этом не задействованы), например, в желудке. Кровь из горла при отхаркивании без кашля изначально появляется во рту, когда кровоточит десна, при носовом кровотечении.
Патологическое состояние, называемое ложным кровохарканием, диагностируется, если источник крови находится не в легких. Распространенной причиной считается желудочное кровотечение. Чтобы не перепутать разные виды патологий, нужно помнить, что при массивном кровохаркании выделяется до 600 мл крови. В этом случае возникает угроза жизни.
Дальнейшие действия зависят от интенсивности выделений. При кровотечении биологическая жидкость характеризуется красным цветом (кроме случаев, когда причиной является обострение язвы желудка). Кровь выделяется в больших количествах. Нужно оказать больному первую помощь до приезда скорой. Кровохаркание же имеет нерегулярный характер, сопровождается появлением кровянистых вкраплений в слюне или мокроте. В таком случае неотложная помощь требуется не всегда.
Первая помощь
https://youtube.com/watch?v=phB7BmLPM58
При легочном, желудочном кровотечении необходимо следовать некоторым рекомендациям:
- больного нужно усадить;
- запрещены физические нагрузки, что может способствовать усилению кровотечения;
- обеспечивают доступ воздуха, верхние пуговицы одежды расстегивают;
- используют холодный компресс, его нужно наложить со стороны предполагаемого поражения тканей;
- для снижения интенсивности кровотечения используют Глюконат кальция.
Запрещается применять источники тепла. Прогревание лишь усугубит проблему. Не рекомендуется принимать противокашлевые средства, если проявилось кровохаркание. Такие препараты оказывают воздействие на сосуды – расширяют их.
Диагностика
Сначала необходимо посетить терапевта. Врач может направить к пульмонологу, фтизиатру, гастроэнтерологу, если обнаружатся симптомы других заболеваний. Диагностика выполняется разными способами:
- внешний осмотр;
- рентгенография;
- бронхоскопия;
- МРТ/КТ.
Поводится дифференциальная диагностика, для чего может потребоваться осмотр стоматологом, ЛОРом, кардиологом.
Лечение
Если появляется мокрота с кровью без кашля, причины выявляют в первую очередь. На основании результатов диагностики назначается лечение. Курс терапии может отличаться в каждом из случаев, что зависит от причин. Препараты, которые назначают:
- гемостатические;
- снижающие давление;
- анальгетики;
- глюкокортикостероиды;
- средства, усиливающие отток жидкости из организма (диуретики), влияют на состояние сосудов;
- кардиотонические.
Болезни, характерные появлением опасного симптома
Патологий, которые сопровождаются кровью в мокроте при отхаркивании, существует более десятка. Среди них мы выделим распространенные, а затем встречающиеся редко. Итак, о каких же недугах приходится вести речь?
Травматические поражения органов дыхательной системы (легких, бронхов, трахеи) .
В структуре указанной причины наиболее распространены химические повреждения и разрушения мелких капилляров при интенсивном кашле. Во втором случае опасности для жизни и здоровья нет, капиллярные кровотечения останавливаются сами.
Также речь может идти об огнестрельных, ножевых и осколочных ранениях при переломе ребер. В таких ситуациях нередким осложнением становится пневмоторакс: проникновение атмосферного воздуха в структуры грудной клетки.
Состояние характеризуется интенсивной болью в месте повреждения, нарушениями дыхания (пациент может вдохнуть, но не способен выдохнуть), падением артериального давления, наличием примеси крови в отделяемом при кашле.
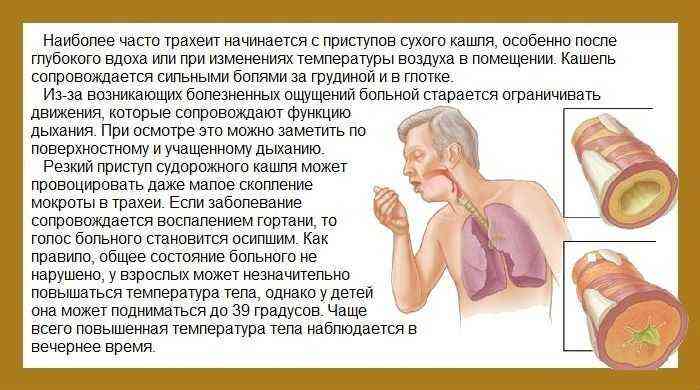
Распространенное инфекционное заболевание, провоцируемое проникновением в дыхательные пути микробактерии туберкулеза (так называемой палочки Коха). Для патологии характерен интенсивный, «забивающий» кашель, который усиливается в светлое время суток и несколько ослабевает ночью.
В первый месяц от начала болезни кашель сухой, непродуктивный. Поднимается температура тела до уровня 37.5-38 градусов Цельсия. На протяжении всего времени течения недуга фебрильные и субфебрильные значения термометра сохраняются .
Далее начинает выделяться кровь при кашле, а в структуре мокроты наблюдается не только гематологическая жидкость, но и гной желтого или зеленоватого оттенка.
Пациенты отмечают общую слабость, постоянное желание спать, снижение работоспособности, выпадение волосяного покрова. На последних стадиях при кашле интенсивно отхаркивается кровь (сгустками), что приводит к смерти больного.
Некоторые разновидности гельминтов оседают в легких. Они разрушают легочную ткань, провоцируя становление опасных для жизни и здоровья симптомов. Больных беспокоят: кашель, температура, кашель с примесью крови, слабость, интенсивные аллергические реакции даже на вещества, на которые ранее не было иммунного ответа, бронхоспазмы.
Типичные симптомы включают в себя кровохарканье (на первой же стадии), слабость, боли при дыхании, бронхоспазмы, субфебрильную температуру (до 38 градусов), повышенную потливость, резкое изменение массы тела в сторону уменьшения и другие.
Распознать неопластический процесс нужно как можно раньше, дабы назначить верное лечение и предотвратить метастазирование основной опухоли. Наиболее интенсивная кровопотеря наблюдаются при локализации злокачественного образования в центральной части легкого.
Кровь в мокроте при отхаркивании может быть по причине грибковых заболеваний легочных структур .
В данной ситуации на ранних стадиях интенсивность кровотечений минимальная, позднее возможны разрывы крупных сосудов и развитие шока, а также обструкции бронхов.
Аденоматоз бронхов и легких .
Аденома считается доброкачественной опухолью. Но подобная ее «доброкачественность» заключается лишь в отсутствии метастазирования. В остальном же наблюдается характерный компрессионный эффект с развитием все тех же проявлений, что и у рака органов дыхательной системы. Требуется срочное лечение.
Бронхоэктатическая болезнь характеризуется возникновением в полости бронхов альвеолярных расширений пузырькового вида. Подобные пузырьки заполнены серозной жидкостью, кровью и гноем. При интенсивном кашле эктазы разрываются, и их содержимое изливается, эвакуируясь из организма. Отсюда присутствие крови в мокроте без температуры. Гипертермия наблюдаюется в очень редких случаях.
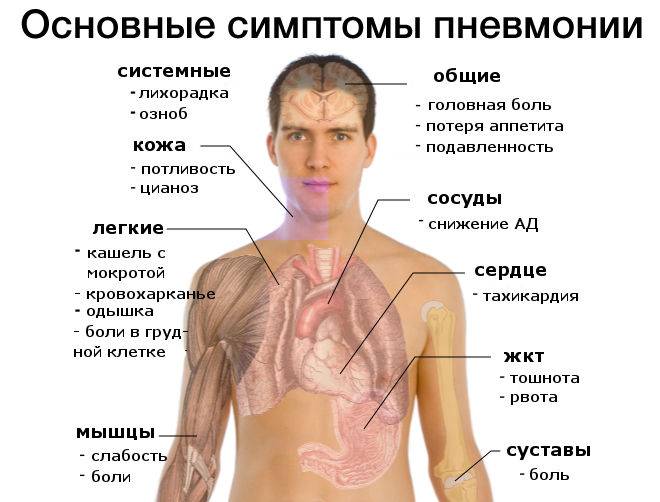
Она же воспаление легких. Сопровождается повышением температуры тела до фебрильных отметок (38.1-39°C), болями за грудиной, одышкой и удушьем.
Язвенные заболевания пищеварительного тракта сопровождаются внутренним кровотечением. Кашель всегда сухой, образующаяся кровь имеет темный цвет, и отхаркивается в виде сгустков, без мокроты.
Перечень причин велик, однако он не исчерпывающий.
Лечение
Поскольку наличие крови и вкуса металла во рту чаще всего говорят о наличии грозных и опасных патологий, лечение следует проводить лишь в стационаре под наблюдением врача. Но если они развились по причине повреждения капилляров горла, обусловленных сильным кашлем, то можно применять средства народной медицины для облегчения состояния. Наиболее эффективными средствами являются:
- Алоэ. Лист этого растения следует измельчить таким образом, чтобы из него получилась кашица, а затем смешать ее с ложкой меда. Средство принимается по 5 мл дважды в сутки после еды. Не следует его сразу глотать, так как нужно, чтобы сок алоэ попал на слизистую оболочку горла;
- Козье молоко и щелочная минеральная вода. Очень хорошо подходит Боржоми или Набеглави. Сначала нужно из воды удалить газ, затем подогреть молоко и смешать жидкости в пропорции 2:1, из них 2 части молока и одна воды. Средство принимается трижды в сутки после приема пищи;
- Имбирь. Следует сделать имбирный чай и смешать его с медом и лимоном. Принимать можно сколько хочется, у этого средства нет ограничений;
- Ингаляции с картофелем или эфирными маслами. За счет пара слизистая оболочка как бы успокаивается и снижаются явления воспалительного процесса, улучшается реология крови, разжижается мокрота. Такая манипуляция противопоказана при стойкой гипертермии или артериальной гипертензии. Приготовление ингаляции готовится очень просто: необходимо закипятить около 5 литров воды и добавить туда несколько капель эфирных масел, например, пихты, чайного дерева или других. Дышать следует не меньше 15 минут;
- Горчичники. Это очень хороший и надежный метод физиотерапии, который хорошо помогает снизить неприятные ощущения, вызванные надсадным кашлем. Он категорически противопоказан при гнойных процессах легких – туберкулез, абсцесс, бронхоэктатическая болезнь, а также при онкологических процессах. Следует учесть, что горчичники запрещено ставить на область сердца, позвоночника и на родинки.
В любом случае, даже если вышеуказанные процедуры помогли справиться с неприятным привкусом металла во рту, следует посетить врача и пройти рентгенографию легких.
Профилактическими мероприятиями могут служить отказ от вредных привычек и курения в частности, занятия лечебной физической культурой и прогулки.
Самые распространенные заболевания
Причины возникновения примеси крови кроются в ряде опасных заболеваниях. Чаще всего такой симптом появляется при онкологическом заболевании легких. При этом пациенты отмечают выделения ярко алого цвета, которые сопровождаются большим оттоком мокроты.
Кроме этого, отмечается появление сильной боли в груди, одышка, приступы удушья, нарушение дыхания. Часто пациенты жалуются на повышение работы потовых желез, особенно в ночное время.
К сожалению, универсального средства от рака не существует. Поэтому при кровотечении или даже привкусе крови во рту пациент должен незамедлительно обратиться в медицинский центр. Ранее обращение позволит остановить прогрессирование недуга и облегчит курс лечения.
Помимо рака, существует множество причин образования металлического привкуса. Ниже перечислим основные воспаления, которые сопровождаются данным симптомом.
Крупозная пневмония
Заболевание легких, которое сопровождается острым воспалением в легочной ткани – это острая крупозная пневмония. Чаще всего болезнь поражает сразу две стороны ткани, что вызывает ярко выраженные симптомы интоксикации. Болезнь характеризуется вторичным изменением внутренних органов, что может привести к опасным последствиям.
В случае отсутствия грамотного и комплексного лечения, болезнь становится причиной летального исхода, так как поражает всю дыхательную систему и работу сердечно-сосудистой области. Такой процесс неизменно приводит к гипоксии головного мозга.
Двустороннее воспаление вызывает сильный кашель, который нарушает работу верхнего гортанного и блуждающего нервов. Такой процесс вызывает кровавые выделения из-за которых пациент ощущает сильный дискомфорт.
Крупозная пневмония сопровождается острыми симптомами:
- непродуктивный кашель;
- мокрота ржавого оттенка;
- кровавые выделения;
- привкус метала во рту;
- одышка;
- усиление дыхания;
- болевые ощущения в груди.
Туберкулез
Частая причина кровавых выделений и неприятного привкуса во рту – это туберкулез. Воспаление передается воздушно-капельным способом, поэтому заболеть может каждый. В группу риска входят люди со слабой иммунной системой, плохим питанием и неблагоприятными условиями жизни.
Кроме того, к туберкулезу восприимчивы дети младшего возраста и пожилые люди. Довольно часто страдают от воспаления ВИЧ- инфицированные.

Как правило, туберкулез сопровождается острым кашлем, который может мучить пациента более двух недель. В это время появляется боль в грудине, выделения с кровавыми прожилками, отток большого количества мокроты. Помимо этого отмечается сильная потеря веса, повышенная температура тела, слабость, вялость, потливость.
Отсутствие лечения при туберкулезе может привести к опасным последствиям, в том числе к гибели пациента. При правильном диагностировании и своевременном лечении избавится от воспаления можно за один месяц, однако не исключен рецидив недуга спустя несколько лет. По этой причине больные туберкулезом должны следить за своим питанием, образом жизни и иммунной системой.
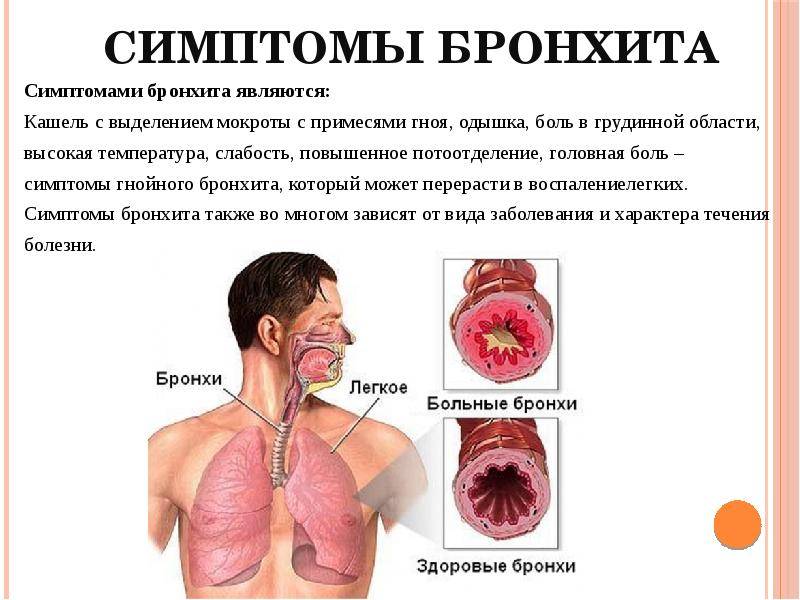
Бронхит
Воспалительный процесс, который образуется в слизистой области бронхиального дерева или бронхах – еще одна причина ощущения крови во рту. Бронхит не считается опасным заболеванием, однако требует определенного медикаментозного подхода.
В ходе развития недуга пациенты отмечают образование следующих симптомов:
- одышка;
- сильный сухой кашель;
- повышение температуры;
- ухудшение самочувствия;
- колющая или приступообразная боль в области груди;
- болевые ощущения в голове;
- потеря аппетита и нарушение сна;
- дыхательная недостаточность;
- гипоксемия;
- изменение цвета слизистых оболочек;
- хрипы в гортани.
Бронхит может сопровождаться гнойными выделениями и сильным кашлем, доводящий пациента до изнуряющего состояния. Устранить симптомы воспаления следует как можно быстрее, иначе существует риск развития хронической формы недуга.
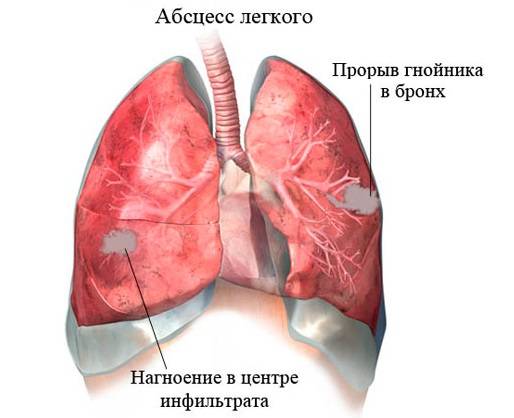
Абсцесс легкого
Еще одно неспецифическое воспаление, которое вызывает тяжелые симптомы, в том числе ощущение крови во рту – это абсцесс легкого. Болезнь образуется на фоне проникновения патогенной флоры в легкого бронхогенные пути.
Основные возбудители заболевания – это золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы.
Вероятность инфицирования легочной ткани повышается, если пациент страдает от пародонтоза, тонзиллита или гингивита.
В период прогрессирования воспаления отмечается болевые ощущения в грудной клетке. Боль может усиливаться при вдохе или выдохе.
Кроме этого, пациенты жалуются на сильную лихорадку, озноб, сухой и продолжительный кашель, привкус метала во рту, высокую температуру тела.
Причины кашля с кровью при простуде
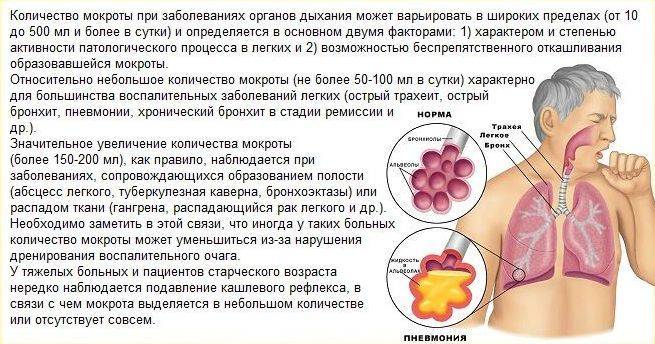
Мокрота с кровью, которая сопровождает простуду, выделяется в очень маленьком количестве и не представляет серьезной угрозы.
Но если она наблюдается регулярно и в большом объеме, то что это может быть? Иногда такое явление связано с другим заболеванием дыхательных путей, которое характеризуется воспалительными, злокачественными или гнойными процессами.
Появление крови при кашле может сигнализировать о таких болезнях, как:
Абсцесс легкого
Опасное заболевание, которое чаще всего выступает в роли осложнения после пневмонии. При его развитии наблюдается отхождение мокроты, имеющей зеленоватый оттенок, неприятный запах и содержащей примеси гноя и крови. Часто сопровождается ознобом, лихорадкой и сильными болевыми ощущениями в груди.
Бронхит
Бывает двух типов — острый и хронический. Последняя форма характеризуется частыми обострениями, которые проявляются такой же клинической картиной, что и острый бронхит.
Наблюдается кровь при этом заболевании не всегда, а только у 20% пациентов. Ее появление обуславливается механическим повреждением слизистых гортани и бронхов на фоне систематических приступов кашля. При этом кровь выделяется в небольшом количестве в виде маленьких алых прожилок.
Бронхоэктатическая болезнь
При этой патологии также наблюдаются кашлевые приступы, во время которых происходит обильная выработка мокроты. Она может содержать в себе не только прожилки крови, но и гной, что придает ей специфический запах и зелено-желтый оттенок.
Патологии сердца
Сюда относятся пороки, ревматические поражения и прочие заболевания, сопровождающиеся нарушением кровообращения, из-за которого наблюдается застой крови в легких.
Вследствие этого у человека нередко возникают приступы кашля, при которых происходит выделение густой мокроты с кровяными прожилками. При этом могут наблюдаться и другие симптомы, например, нехватка воздуха, одышка, учащение сердцебиения.
Болезни органов ЖКТ
Как правило, их развитие не сопровождается отделением мокроты с кровью. Ее появление связано только с одним — открытием внутреннего кровотечения. Оно является очень опасным, так как смерть человека может наступить практически мгновенно. Основными симптомами открытия внутреннего кровотечения в ЖКТ являются боли в эпигастральной области и обильное выделение темно-красной крови изо рта со сгустками.
При возникновении такой симптоматики, нужно немедленно обратиться за помощью в ближайшее медицинское учреждение. Дожидаться приезда бригады врачей не стоит, так как она может не успеть прибыть на место вовремя.
Респираторный муковисцидоз
Данное заболевание относится к разряду генетических и нередко сопровождается выделением крови из дыхательных путей. При этом у пациентов отмечаются частые приступы кашля, сопровождающиеся отхождением вязкой мокроты с примесями гноя.
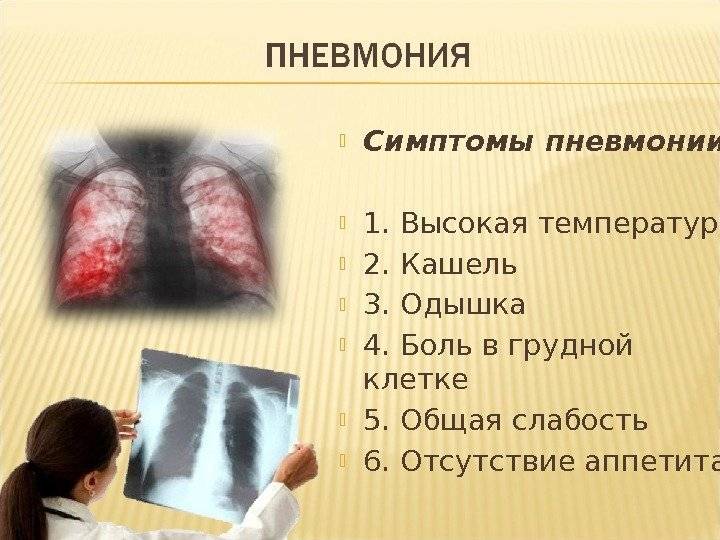
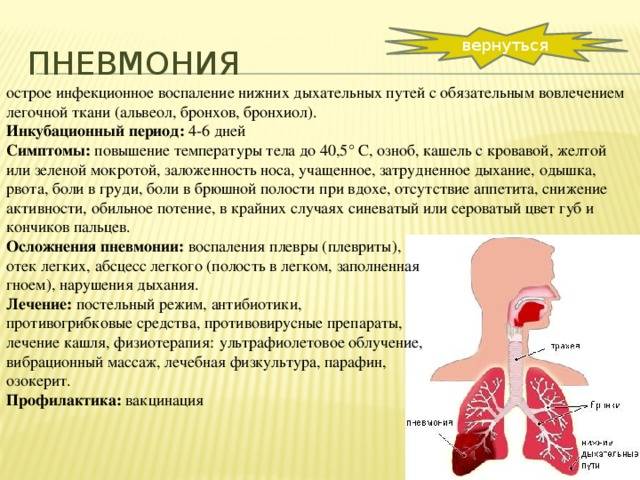
Пневмония
Характеризуется воспалением легочной ткани на фоне развития инфекции. В результате этого капилляры и сосуды легких становятся хрупкими и уязвимыми, легко повреждаются при малейшем мышечном напряжении
Но здесь важно различать, когда происходит повреждение мелких капилляров, а когда — крупных сосудов
В первом случае отмечается выделение мокроты, имеющей цвет ржавчины или прожилок крови. В последнем открывается кровотечение, которое характеризуется выделением алой крови. При этом наблюдается резкое повышение температуры и сильные боли в груди.
Онкологические заболевания
Речь идет о развитии рака, то есть формировании злокачественного новообразования. Оно сдавливает близлежащие ткани, что становится причиной нарушения кровообращения и возникновения застойных явлений.
Это нередко проявляется выделением мокроты с прожилками или сгустками крови. Дополнительные симптомы — отвращение к пище, резкое уменьшение массы тела, постоянное ощущение дискомфорта в грудной клетке.
Туберкулез
Еще одно инфекционное заболевание, для которого характерно появление прожилок крови в выделяемой мокроте. Как правило, она дополняется повышенным потоотделением, ознобом и общей слабостью.
Тромбоэмболия легочной артерии
При этой патологии наблюдается формирование тромба в легочной артерии, что приводит к нарушению кровотока и возникновению застойных явлений. Проявляется данное состояние не только выделением мокроты с кровью, но и снижением артериального давления, одышкой и болями в грудной клетке.
Опасность тромбоэмболии заключается в высоких рисках разрыва легочной артерии, открытия кровотечения и наступления мгновенной смерти.

Но чтобы точно поставить диагноз и понять, почему у человека возник данный симптом, необходимо пройти комплексное обследование.
Мокрота с кровью – что это может быть

Кашель с кровью – серьезный симптом тяжелого заболевания. При выявлении прожилок в слизи необходимо срочно обратиться за помощью в медицинское учреждение. Медлить нельзя, только своевременное, адекватное лечение может предотвратить опасные для общего здоровья последствия. Иногда правильное медикаментозное воздействие спасает жизнь больного.
Диагностика при выявлении крови в мокроте
В первую очередь следует убедиться, что выделения не связаны с проблемами желудочно-кишечного тракта.
Для того чтобы дифференцировать болезни пищеварения, врач собирает анамнез и выясняет нет ли у больного тошноты, рвотных позывов, диареи.
В большинстве случаев, кашель с кровью указывает на болезни легких при появлении покалывания в горле, жжения в гортани. При этом кровь алого цвета, пенистая.
Для выяснения причин кровянистых выделений при кашле используются аппаратные способы диагностики:
- рентген (подтверждает наличие рака, эмболии легочной артерии, патологии сердечной мышцы);
- бронхоскопия (назначается при подозрении бронхоэктатической болезни, резком сужении просвета в бронхах);
- компьютерная томография (комплексное обследование при жалобах на прожилки крови в мокроте);
- электрокардиограмма (рекомендована для исключения влияния сопутствующих болезней сердечно-сосудистой системы).
Если кровь в мокроте возникла после простуды, то врач назначает дополнительные лабораторные исследования. Применяются общий анализ крови, пота, выполняется биологический посев на наличие патогенных микроорганизмов в слизи. Таким образом, можно исключить риск такого опасного наследственного заболевания — муковисцидоза.
Редкие заболевания дыхательной системы
После сбора анамнеза врач рекомендует пройти комплексное обследование на непопулярные заболевания легких. Кровь в мокроте может быть признаком буллезной эмфиземы, силикоза, аспирации инородного тела, аплоидоза.
Такие болезни обычно сопровождаются дополнительными симптомами. Во время сбора анамнеза доктор задает вопросы об одышке, тяжести в груди, головокружениях, потере координации, шуме в ушах.
Проводится визуальный осмотр, позволяющий определить расширенные межреберные промежутки, изменение формы грудной клетки.
Кашель с кровью при болезнях сердца и сосудов
Причиной появления нехарактерных выделений в слизи может быть изменение состояния сердца и сосудов.
Важно своевременно выявить и начать лечение таких патологий, как митральный стеноз, разрыв аорты, сердечный отток легкого, закупорка артерий при инфаркте. Кроме появления крови в мокроте описываемые заболевания характеризуются значительной одышкой, болевым синдромом
Чаще всего кашель усиливается после физической нагрузки
Кроме появления крови в мокроте описываемые заболевания характеризуются значительной одышкой, болевым синдромом. Чаще всего кашель усиливается после физической нагрузки.
Прочие причины кровохарканья
В отдельную группу врачи выносят врожденные аномалии дыхательной системы. Сгустки, прожилки крови в слизи могут быть признаками гипоплазии сосудов, мусковидоза, бронхиальной кисты. Такие болезни возникают по причине генетической предрасположенности. Доктор узнает о наследственности из семейного анамнеза.
Кровь в мокроте иногда указывает на развитие редких болезней:
- красная волчанка похожа на двухстороннее воспаление легких;
- женский эндометриоз характеризуется прорастанием эндометрии в легких;
- узелковый полиартрит возникает на фоне бронхопневмонии и сопровождается повышением температуры тела.
От кровохарканья также страдают люди с лейкозом, тромбоцитопенией. При таких болезнях нехарактерные примеси в мокроте появляются по причине кровоизлияний в легкие.
К какому врачу идти при выявлении крови в мокроте при кашле
Посетить клинику необходимо при появлении таких симптомов патологического состоянии, как частый, длительный кашель, постоянная слабость, ухудшение аппетита, боли и тяжесть в грудине.
Кровь в мокроте должна стать поводом незамедлительной консультации у терапевта, который перенаправляет больного к пульмонологу, фтизиатру, онкологу или кардиологу.
Только профильный специалист может правильно поставить диагноз и назначить эффективное лечение.
Этиология
Кровь изо рта при кашле это хоть и специфический признак, но он может проявиться у совершенно любого человека. Половая принадлежность и возрастная категория не является ограничением для подобного симптома.
Не существует физиологических факторов формирования кровохарканья, из этого следует, что причины кашля с кровью заключаются в патологических источниках. Вызвать появление этого признака может:
- травмы таких органов, как лёгкие, трахея и бронхи. Это может произойти как по бытовым причинам, так и стать следствием некорректно выполненных инструментальных диагностических процедур, среди которых биопсия и бронхоскопия;
- хроническое течение бронхита – считается таковым, если не проходит более трёх месяцев. Кашель с кровью при бронхите характеризуется гнойной мокротой, с наличием прожилок алой крови;
- пневмония;
- абсцесс лёгкого – нередко является осложнением предыдущего воспаления;
- лёгочное кровотечение;
- туберкулёз;
- бронхоэктатическая болезнь – такое тяжёлое заболевание может быть как врождённым, так и приобретённым;
- онкологическое поражение лёгкого – сюда также стоит отнести формирование злокачественных новообразований в других внутренних органах, но при которых наблюдаются метастазы в лёгких;
- эмболия лёгочной артерии;
- муковисцидоз респираторной формы – представляет собой наследственную патологию, на фоне которой происходит нарушение работы желез лёгких.
Помимо этого, в некоторых случаях появление сильного кашля с примесями крови может быть обусловлено поражением не только лёгких или бронхов, но и таких органов:
- сердце;
- желудок;
- пищевод, например, варикозное расширение вен этого органа;
- двенадцатиперстная кишка, в частности язвенная болезнь.
Крайне редко вызвать кровохарканье могут:
Как проходит диагностика
На первой консультации врач обязательно выполнит осмотр дыхательных путей, прослушает грудную клетку, соберет анамнез
Важно не утаивать никакой информации от специалиста. Иногда незначительные, по мнению пациента, данные помогают точно определить причину заболевания
Кашель с кровью – опасный симптом, требующий дополнительных лабораторных и аппаратных исследований. Для исключения быстро прогрессирующей простуды, туберкулеза, пневмонии необходимо сдать кровь, мочу на анализ, мокроту на бактериологический посев. Уточнить первоначальный диагноз можно при помощи рентгенографии, бронхоскопии, компьютерной томографии. При определенных условиях врач назначает неприятную, но необходимую биопсию. Такая процедура позволяет подтвердить или опровергнуть рак легкого.
Если во время осмотра и выполнения других медицинских манипуляций патологий дыхательной системы не выявляется, то больной перенаправляется к узкопрофильным специалистам. Необходима консультация эндокринолога, гинеколога, фтизиатра, кардиолога или гастроэнтеролога.
Лечение
Направлено на купирование симптома, а также устранение первопричины отхаркивания мокроты с прожилками крови.
Назначаются препараты следующих групп:
- Гемостатические.
- Диуретики.
- Гипотензивные.
- Кардиотонические.
- Глюкокортикостероиды.
- Анальгетики.
Конкретные наименования подбираются врачом. Соответственно, все они в комплексе способствуют быстрой остановке кровотечения. Для устранения первопричины кашля с кровью с большой долей вероятности понадобится операция. Тактика терапии подбирается исключительно лечащим специалистом.
Кровохаркание — это грозный симптом, патогномоничный для целой группы заболеваний. Распознать причину может только врач. Его же прерогативой остается назначение лечения и диагностика. Самолечение категорически недопустимо.
Помощь народной медицины

При эпизодических разрывах сосудов и снижении тонуса стенок артерий допускается применение следующих нетрадиционных средств:
- Сок из травы тысячелистника. Жидкость употребляется по 10 мл каждые 30 минут до стабилизации состояния больного;
- Настой цикория. Одну столовую ложку травы нужно залить литром кипятка и настоять 30 минут. Употреблять по 100 мл каждые 30 минут;
- Настой листьев герани. Для создания лекарства используется 30 г сырья. Количество кипятка и принцип использования совпадает с рецептом, описанным выше.
Народные средства бессильны при обильном кровотечении в дыхательных путях.
Помните, что нельзя лечить подобные заболевания при помощи народных средств. Даже в наиболее лёгких ситуациях народной медицины будет недостаточно, чтобы побороть проблемы, вызывающие кашель с кровью. Впрочем, в качестве дополнительной меры, которая позволит облегчить состояние, в то время как осуществляется основное лечение, народные средства очень даже хороши.
- Ингаляции с эфирными маслами. Не требуется никаких специальных приспособлений, достаточно добавить эти масла горячую воды, после чего, накрыв голову полотенцем, тщательно подышать парами. Можно заменить эфирные масла на соду, будет приблизительно тот же эффект.
- Измельчённый чеснок, смешанный с мёдом. Принимается смесь по чайной ложке несколько раз в день.
- Настойка прополиса. Можно принимать как с молоком, так и с водой. Несколько капель настойки добавляются в чашку жидкости, после чего всё пьётся несколько раз в день.
- Полоскание горла отваром эвкалипта, ромашки или другой травы, обладающей антисептическим воздействием.
При каких патологиях с мокротой выделяется кровь?

Для начала нужно определить источник «кровяного потока». Рвота и кашель с примесью крови возникают по разным причинам. Перед появлением кашля с кровью в горле ощущается жжение и покалывание, после чего появляется пена с алой слизью. При кровяной рвоте больного тошнит, и возникают боли (дискомфорт) в брюшной полости, а затем идут выделения густые и темно-красные.
В ходе пневмонии наблюдается субфебрильная температура, одышка, слабость. Развиваются боли в области груди, у больного плохой аппетит, высокое потоотделение, общая интоксикация. Через 2 недели сухой кашель переходит во влажный. Появляющиеся выделения становятся коричневыми с алыми вкраплениями.
При абсцессе легкого развивается болевая чувствительность за грудиной. Причиной общей слабости становится интоксикация и потеря веса. При абсцессе мокрота отходит с гноем и неприятным запахом. Кашель продолжается долго, между приступами наблюдается одышка.
Наиболее опасен туберкулез, поскольку кашель с гноем и сукровицей появляется на последних стадиях болезни. Сильно мучает больного по утрам. К симптоматике относятся и другие признаки:
- немного повышенная температура тела;
- нежелание принимать пищу и постепенное похудение;
- слабое или вялое состояние;
- анемия как результат потери крови при периодическом, надрывном кашле;
- ночное потоотделение.
При онкологии в легких на фоне характерных признаков болезней легких наблюдается тяжелый и продолжительный кашель. В слизи хорошо заметны алые прожилки. После приступа облегчение не наступает, больной испытывает удушье, обильное выделение пота, боль за грудиной.
Цвет мокроты зависит от конкретного заболевания:
- При бронхите выходит гной с красными густыми вкраплениями.
- При застойных явлениях в кровяном русле развивается кашель с кровью.
- Эмболия легочной артерии чревата кровяными выделениями.
- При простуде выделяется вязкая мокрота и сопли из носовой полости.
Существуют разные заболевания, при которых возможны выделения разного цвета и вязкости, определить природу которых может только врач.
Диагностика причин появления кашля с кровью
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно). С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких. Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку. Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте. Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза. Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.