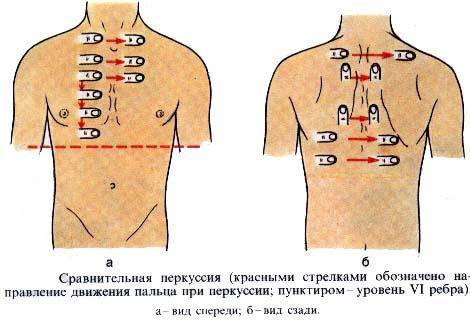
Почему и как возникают застойные пневмонии у стариков?
У лиц пожилого возраста происходят необратимые прогрессирующие изменения в функциональном состоянии всех органов и систем. Закономерные изменения происходит также в органах дыхания:
- атрофируются слизистые оболочки бронхов и легких;
- подвергаются дистрофии хрящи бронхов и трахеи;
- истончаются и теряют эластичность альвеолярные стенки;
- уменьшается жизненный объем легких при увеличении общего (таким образом, в легких после выдоха остается большой объем воздуха);
- ухудшается вентиляционная функция легких.
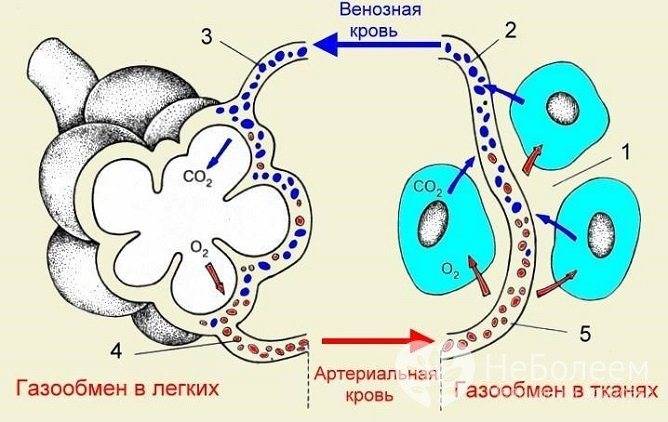
В результате таких возрастных изменений у старых людей нарушается газообмен в легких, что приводит к гипоксемии (снижении содержания кислорода в крови), гиперкапнии (повышении содержания углекислоты в крови) и кислородному голоданию тканей организма.
У многих людей пожилого возраста часто возникает сахарный диабет, который протекает с повышением уровня глюкозы в крови. Избыток глюкозы в крови в условиях дефицита кислорода вызывает ее недоокисление с образованием большого количества кетоновых тел. Кетоновые тела в крови (кетонемия) усугубляют кислородное голодание клеток и интоксикацию организма.
 Возрастные изменения происходят также и в сердечно-сосудистой системе пожилых людей:
Возрастные изменения происходят также и в сердечно-сосудистой системе пожилых людей:
- уменьшается сила сокращения сердца, что приводит к снижению сердечного выброса;
- густота капилляров в тканях уменьшается;
- утолщается соединительнотканный каркас капилляров, вследствие чего нарушается газообмен в капиллярной крови;
- сосуды становятся менее эластичными, хуже реагируют на стрессовые факторы и изменения внутреннего гомеостаза.
Хронические сердечно-сосудистые заболевания у пожилых создают условия для застоя крови в малом круге кровообращения, вследствие чего микрофлора, присутствующая или попадающая в легкие, имеет возможность активно размножаться и развиваться.
Застойное воспаление легких у пожилых людей наиболее часто вызывается пневмококками, гемофильной палочкой, клебсиеллой, микоплазмами, а также ассоциациями различных микроорганизмов, особенно грамположительных и грамотрицательных бактерий.
Факторами риска для возникновения застойных пневмоний у стариков являются:
- нарушение дренажной функции бронхов, хронические обструктивные заболевания легких;
- ослабление кашлевого рефлекса;
- острые респираторные инфекции;
- иммунный дефицит (возрастной или приобретенный);
- нарушение нервной регуляции и микроциркуляции органов дыхания;
- хронические заболевания других органов и систем;
- почечная недостаточность;
- длительный прием препаратов, угнетающих иммунную систему (кортикостероидов, иммуносупрессоров, антибиотиков).
Сочетание множества возрастных особенностей дыхательной и сердечно-сосудистой систем и факторов риска у пожилых людей многократно повышают риск развития у них застойных пневмоний.
Особенности болезни в старческом возрасте
Болезни органов дыхания часто диагностируются в медицинской практике, особенно в старческом возрасте. Согласно статистическим данным, пневмония у пожилых людей в возрасте от 65 лет наблюдается у каждого третьего. Риски возрастают вместе с возрастом. Само заболевание негативно сказывается не только на легких, но и на организме в целом. Старческая пневмония приводит к сокращению жизни и это одна из основных причин летального исхода.
В старости органы дыхания и вся дыхательная система становятся уязвимыми для разных бактериальных агентов.
Пневмония у стариков приводит к сбоям дренажной функции, сгущается слизь в бронхах. Особенно явными сбои бывают у лежачих людей, ведь начинают возникать пролежни, тело отекает. Если у лежачего человека появляются отеки или пролежни в верхней части грудной клетки, то это указывает на сбои кровоснабжения легких, что часто приводит к воспалению легкого. Пневмония у лежачих пожилых людей часто появляется из-за отравления медикаментами.
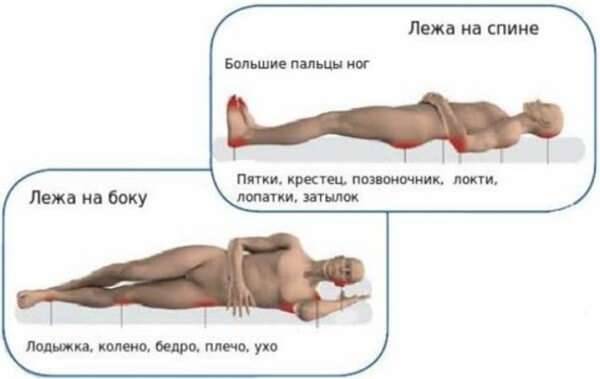
Существует несколько самых частых видов пневмоний, которые могут развиваться в старости. Рассмотрим некоторые из них.
Очаговая
Очаговая пневмония — вид патологии, при котором поражается часть легких. Заболевание с самого начала протекает в острой форме. Распознать вид пневмонии можно по нескольким характерным симптомам:
- высокая температура,
- частое сердцебиение,
- лихорадка.
Данный вид заболевания сложно переносится людьми в старости, может вызывать негативные последствия.
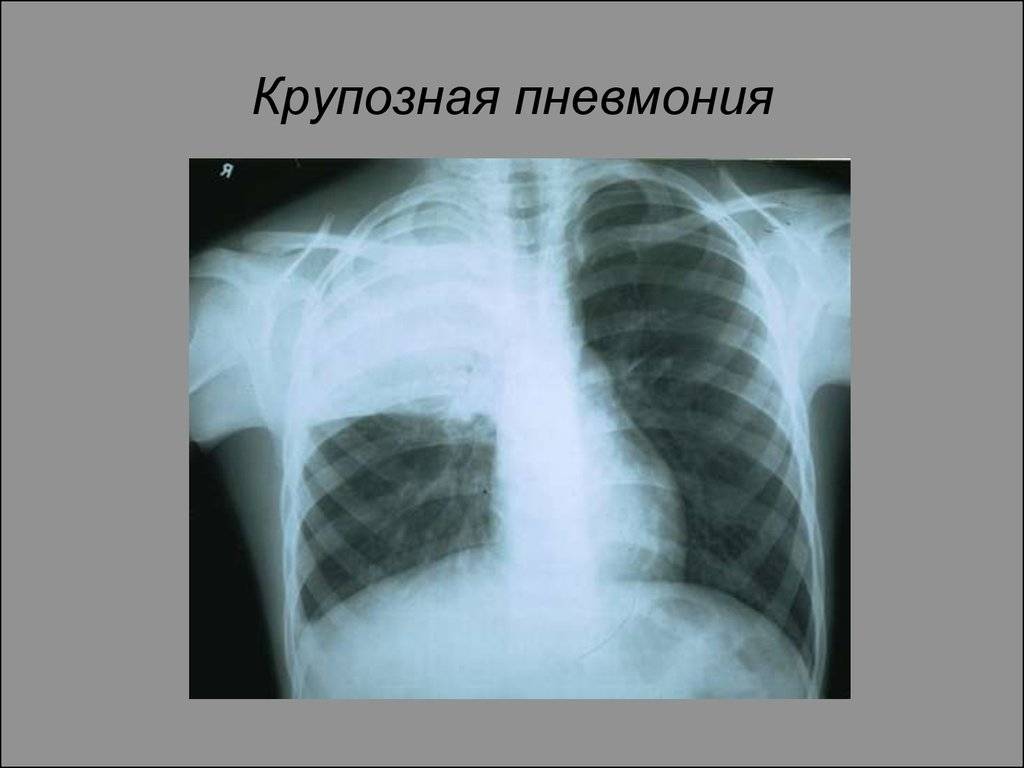
Крупозная
Крупозная пневмония приводит к поражению всего легкого или определенной его части. Такой вид патологии возникает по причине бактериального заражения.
Основные симптомы:
- сильное выделение пота,
- резкий рост температуры,
- озноб и слабость в теле,
- боль в грудной клетке,
- боли в голове ноющего характера.
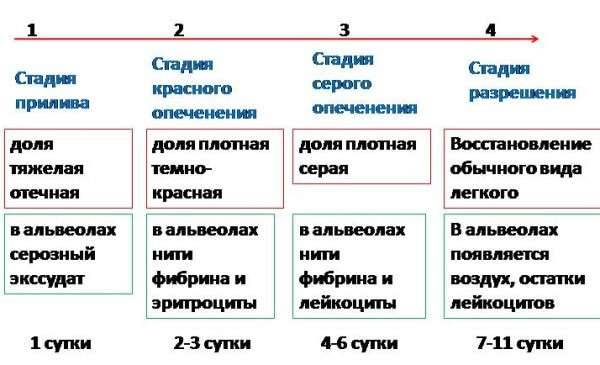
Крупозная пневмония имеет четыре стадии развития:
- Стадия прилива.
- Красное опеченение. Начинается легкое кровоизлияние в альвеолярных ацинусах.
- Серое опеченение. Человек не способен нормально дышать, без помощи наступает летальный исход.
- Стадия разрешения.
Интерстициальная
Заболевание в такой форме вызывает сбой газообмена в легких. Чаще всего больные ощущают прирост симптомов или не могут объяснить свое состояние, но появляется общее недомогание:
- страх,
- чувство голода,
- усиливается выработка мокроты,
- боль в груди,
- диарея,
- субфебрильная температура.
Обратите внимание! У некоторых больных характерным признаком выступает потеря сознания. Чаще всего вышеперечисленные признаки болезни в начале развития малозаметны и начинают усиливаться при тяжелом течении
Двустороннее воспаление легких
Двустороннее воспаление легких у пожилых людей определяется по разным симптомам. Основной критерий – месторасположение воспалительного процесса, за счет чего выделяется 2 подвида болезни: очаговая и тотальная.
Тотальное воспаление легких у стариков встречается реже, нежели очаговое. Данный вид пневмонии быстро развивается и имеет яркие признаки. В данном случае полностью воспаляются легкие, больной не может нормально дышать. Такое воспаление легких прогнозы имеет неблагоприятные, зачастую наступает летальный исход.
Очаговый подвид диагностируется чаще. Поражается только определенная часть легких с двух сторон. Такое заболевание часто начинается при искусственной вентиляции легких, к примеру: у тех, кто находится в реанимации. Зачастую прогнозы неблагоприятные, ведь поражаются большие части легких.
Важно! Воспаление легких у пожилых людей должно лечиться максимально рано, чтобы снизить вероятность осложнений
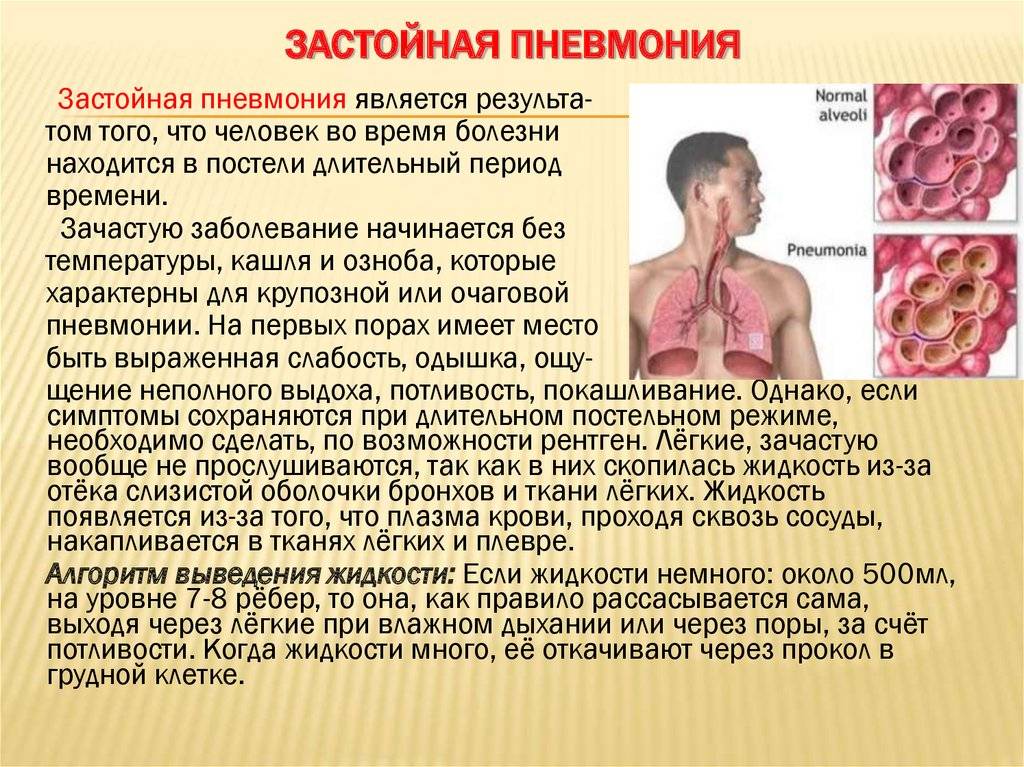
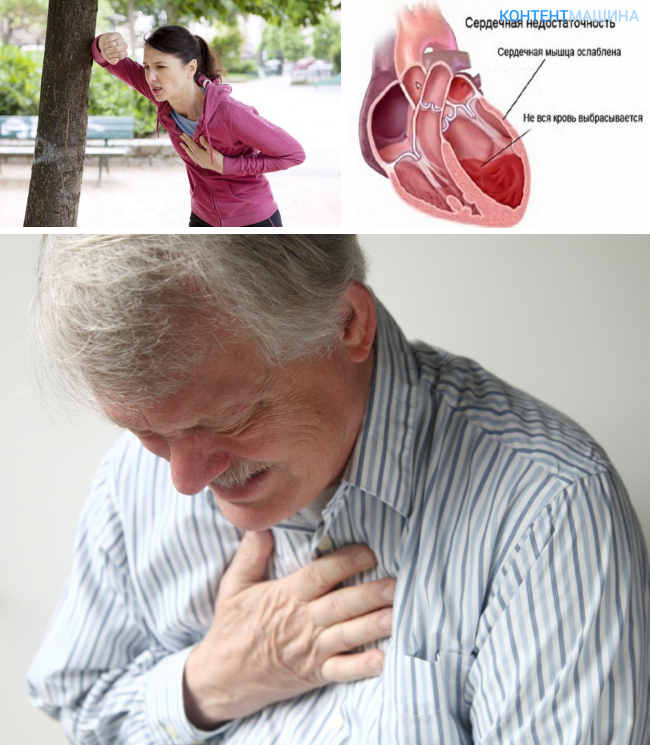
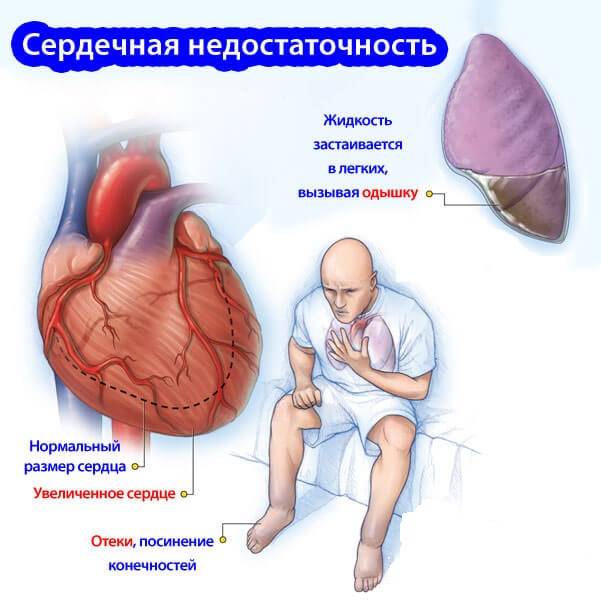
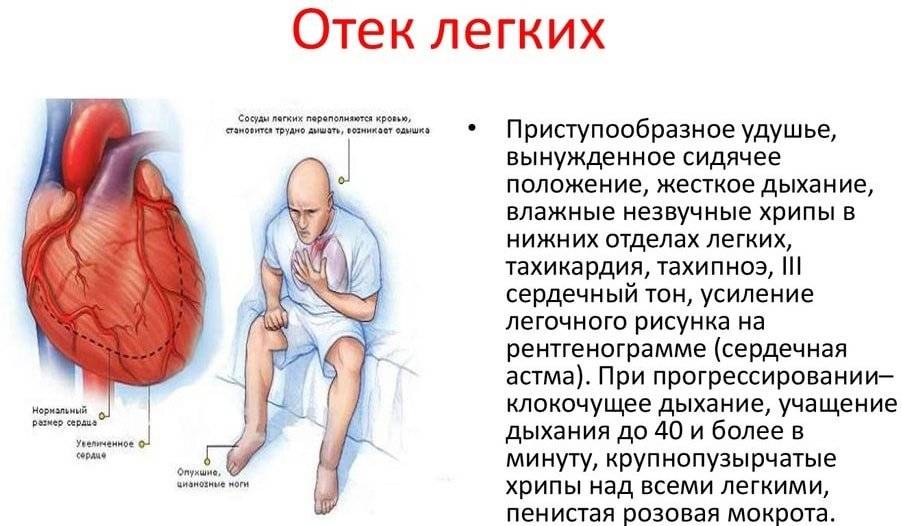
Гипостатическая (застойная) пневмония
Застойная (или гипостатическая) пневмония у пожилых обладает рядом особенностей, а само диагностирование сложное даже для медиков. Гипостатическая пневмония у пожилых обладает небольшим количеством симптомов, среди которых выделяют:
- боли в грудной клетке в районе сердца нередко связывают с заболевания органа,
- затылочные мышцы постоянно напряжены,
- увеличивается температура тела, без наличия физикальных признаков воспаления,
- возникают неврологические признаки в виде головных болей, сонливости, нередко путают с инсультом,
- появляется одышка, удушье,
- интенсивный сухой кашель, похож на симптом бронхита в острой форме.
Застойная пневмония лечение при сердечной недостаточности
Пневмония и застойная сердечная недостаточность во многом взаимосвязаны. Так, на фоне сердечной недостаточности в нижних отделах легких может развиваться воспаление. Это обусловлено нарушением легочной вентиляции, вызванным застойными явлениями в малом круге кровообращения. С другой стороны, пациенты с пневмонией чаще страдают от сердечных приступов.
И застойная сердечная недостаточность, и воспаление легких могут проявляться:
- отдышкой;
- тяжестью и болью в груди;
- слабостью и усталостью.
Пневмония представляет собой воспалительную болезнь легких, сопровождающуюся не только болью и тяжестью в груди, затрудненным дыханием, но и кашлем с отхождением мокроты, кровохарканием. Причинами воспаления легких являются бактериальные, вирусные, грибковые инфекции.
Сердечная недостаточность — заболевание, при котором одна или обе стороны сердечной мышцы утрачивают способность эффективно перекачивать кровь. Иногда эта болезнь может быть связана с легочными патологиями, например, эмфиземой легких, которая по симптоматике напоминает пневмонию.
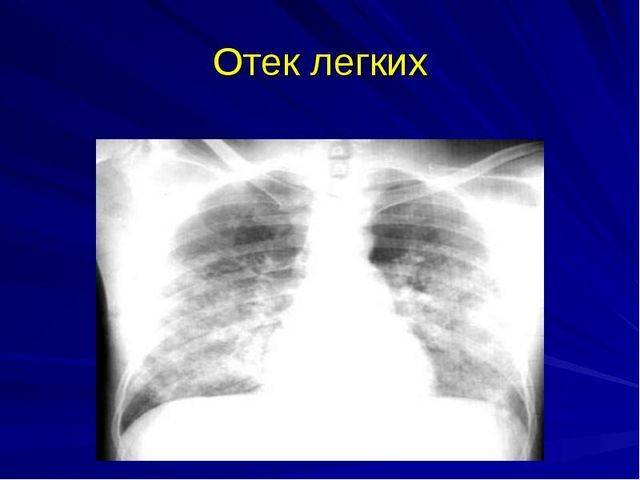
При обоих видах заболеваний может присутствовать кашель, т. к. сердечная недостаточность провоцирует воспаление и заложенность легких из-за недостатка кислорода в крови. Осложняет дифдиагностику то, что на рентгенографии эти два вида патологии практически не дифференцируются.
Тактика лечения
Для разработки лечебного плана необходимо провести комплексную диагностику. После точного установления причины тревожных симптомов назначается лечение.
Проблема с дыханием и дефицит кислорода могут потребовать подключения человека к кислородному аппарату для обеспечения искусственной вентиляции легких. При наличии у пациента сердечной недостаточности и пневмонии лечение начинают с последней, затем приступают к купированию нарушений в работе сердечной мышцы.
Больных с такими патологиями помещают в стационар, где им обеспечивается надлежащий уход и терапия. В зависимости от характера пневмонии назначают соответствующее лечение (противовирусная, антибиотикотерапия и т. д.). Терапия сердечной недостаточности может проводиться с помощью консервативных методов (фармакотерапия) или основываться на хирургическом вмешательстве.
Пансионат «Вдохновение» сотрудничает с медицинскими центрами «МиОмед» и «XXI век», специалисты которых оказывают медицинские услуги на постоянной основе по договору (лицензия на осуществление медицинской деятельности).
Воспаление легких наиболее распространённое заболевание в пульмонологии. При этом застойная пневмония не так широко известна простому обывателю.
Различные виды этих заболеваний являются следствием воспаления легочных тканей с характерными гемодинамическими и вентиляционными отклонениями работы органов дыхания.
Если причиной первичных воспалений лёгких являются простудные заболевания, то застойная (гипостатическая) пневмония преобладает в основном у лежачих больных.
Причины развития
Сбои функционирования венозного кровообращения по малому кругу приводит к возникновению и развитию гипостатической пневмонии.
При этом органы дыхания страдают от сбоев вентиляционной и дренажной функций. В результате дыхательные пути накапливают густые мокроты – подходящую среду для роста патогенной микрофлоры.
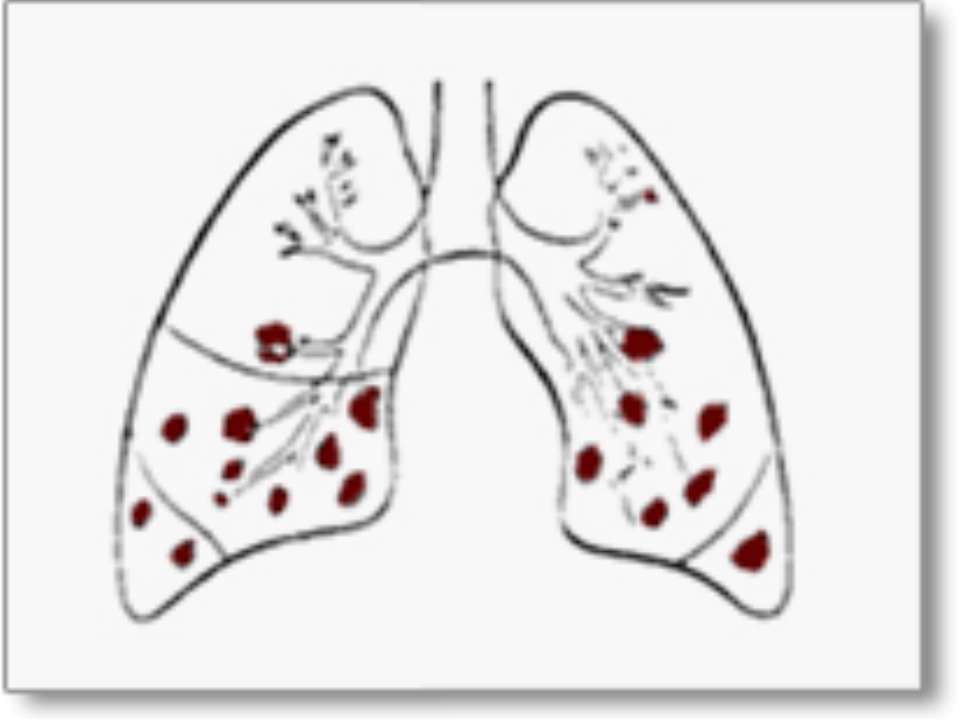
В основном патогены развиваются и скапливаются в нижних отделах правого лёгкого.
Вероятность возникновения заболевания намного выше у пожилых больных. Чей возраст превысил отметку шестидесяти лет. Риски становятся еще выше при наличии следующих сопутствующих патологий:
- сахарного диабета;
- гипертонии;
- пороки сердца;
- аритмии;
- ишемии;
- бронхиальной астмы;
- экстрасистолии;
- пиелонефрита.
Гипостатическая пневмония развивается не только у пожилых людей, но и у пациентов других возрастов по причине длительного пассивного положения лежачих больных. К этой категории относятся пациенты с травмами костей, послеоперационные, перенёсшие инсульт, онкобольные, с тяжёлыми формами сахарного диабета, с черепно-мозговыми травмами, с патологиями позвоночника и грудной клетки.
Появляется пневмония как на ранних (первые дни) стадиях постельного режима, так и поздних стадиях (до шести недель).
Основными возбудителями являются:
- пневмококки;
- стрептококки;
- стафилококки и другие патогенные бактерии.
Наличие множественных соматических патологий у людей преклонного возраста приводит к неподвижности в постели, человек находится в гиподинамическом состоянии, что способствует развитию гипостатической пневмонии.
Гипостатическая пневмония – что это?
Гипостатическая (или проще, застойная) пневмония – это опасный патологический процесс, известный своими осложнениями. В большинстве случаев данный тип заболевания развивается у пожилых людей или лежачих больных (пациентов, в силу каких-либо причин, привязанных к постели).
Если говорить об этиологии развития гипостатического воспаления легких, основной причиной развития патологического процесса выступает застой кровообращения в малом легочном круге. Это приводит к нарушению естественной вентиляции бронхов, а также ослабеванию дренажной функции дыхательного органа.
При этом в легких скапливается мокрота повышенной вязкости, такая среда является благоприятной для развития и размножения патогенных микроорганизмов, которые и провоцируют возникновение воспалительного процесса.
Гипостатическая пневмония согласно МКБ-10 развивается при поражении организма следующими видами микроорганизмов:
- Бактерии – вероятность воспаления легких бактериального генеза наиболее высока. К возбудителям гипостатической пневмонии относят стрептококки, пневмококки, микоплазмы, золотистый стафилококк, гемофильную палочку, клебсиеллу и прочие.
- Вирусы – следующей по частоте заболеваемости является гипостатическая пневмония вирусного характера. Среди ее возбудителей в первую очередь выделяют вирус гриппа, парагриппа, аденовирусы, герпесвирусы и другие.
- Грибы – грибковая пневмония является редкой формой заболевания, возникает она при поражении грибками рода Кандида, Аспергиллы и Пневмоцисты.
- Простейшие – в некоторых случаях причина развития воспаления легких застойного типа заключается в поражении гельминтами, среди которых чаще всего выделяют аскариды.
- Наиболее редкой специфической формой пневмонии является смешанная, в таких случаях поражение легочной ткани происходит одновременно вирусами и бактериями.
Методы терапии
Основные цели лечения направлены на:
Лечение пневмонии у пожилых
- уничтожение возбудителя;
- уменьшение симптомов заболевания;
- приведение лабораторных показателей в норму;
- нормализацию функциональных нарушений;
- борьбу с инфильтративными изменениями в легких;
- профилактику осложнений.
Препараты против пневмонии
Основными медикаментами для борьбы с пневмонией являются антибиотики. Их действие направлено на возбудителя, и подбор ведется как до выявления конкретного микроба, так и после. Первично назначают антибиотики широкого спектра действия (пенициллины, цефалоспорины). Далее после выявления возбудителя из анализа мокроты противомикробную терапию либо корректируют, либо при достаточной эффективности оставляют прежней.
Препарат Бромгексин
Помимо борьбы с инфекционным агентом, врачи воздействуют и на другие звенья заболевания. Назначаются средства для разрыва механизмов развития патологии. Используют препараты для разжижения и выведения мокроты из легких (Бромгексин). Ингаляции с отхаркивающими и бронхолитическими средствами (АЦЦ, Беродуал).
При состоянии иммунодефицита, которое часто наблюдается во время затяжных пневмоний у пожилых больных, используют иммуноглобулины: Эндоглобулин, Сандоглобулин.
Как противовоспалительные средства применяют НПВС: Нимесулид, Нурофен и другие. Хотя некоторые медицинские сообщества отрицают необходимость их применения.
Народная медицина
Целесообразно использовать нетрадиционную терапию только в период реабилитации и выздоровления. Народные натуральные средства действуют медленно и в острую фазу болезни только усугубят течение болезни.
Другие методы лечения и реабилитация
Аппарат УВЧ
Чтобы повысить эффективность медикаментозной терапии, применяют различные физиотерапевтические методы лечения. Назначают УВЧ на область поражения в период сильного воспалительного процесса. Для рассасывания инфильтрата используют микроволновую СВЧ-терапию, электрофорез лекарствами (Лидаза, хлористый кальций). При затяжном течении применяют тепловые средства (парафин, озокерит).
Для эффективного выздоровления пожилому больному необходим реабилитационный курс. В него входят:
- тренировка дыхательной мускулатуры;
- рефлексотерапия;
- различные виды массажа.
Лечение гипостатических пневмоний у пожилых
Если установлен диагноз «застойная пневмония», лечение у лиц пожилого возраста должно безотлагательно начинаться. Основой терапии является этиотропное лечение.
Выбор антибиотика зависит от:
- предполагаемого вида возбудителя;
- тяжести течения пневмонии;
- спектра действия антибактериального препарата;
- токсичности антибиотика;
- путей выведения антибиотика из организма пациента с учетом его хронических патологий (почек, печени);
- одновременного приема некоторых лекарственных средств, которые могут ослабить или усилить действие антибиотика;
- вероятной антибиотикорезистентности возбудителя (при недавнем приеме антибиотиков больным);
- риска развития побочных эффектов при применении антибиотиков определенных групп;
- ценовой политики.
Антибиотики при пневмонии назначаются в максимально короткие сроки, поэтому их выбор первоначально не зависит от реального возбудителя пневмонии (результат бактериологического анализа будет получен не ранее пятого дня с момента посева) – они назначаются эмпирически.
После получения результатов бактериологического анализа при необходимости (при неэффективности эмпирической антибактериальной терапии) антибиотик меняют.
Чаще всего для антибактериальной терапии застойных пневмоний применяются пенициллины (Амоксиклав, Ампициллин), макролиды (Азитромицин, Кларитромицин), фторхинолоны (Ципрофлоксацин, Офлоксацин), цефалоспорины (Цефтриаксон, Цефуроксим).



В последние годы распространенной является так называемая ступенчатая антибиотикотерапия: внутривенное или внутримышечное введение антибактериальных препаратов с переходом на их пероральный прием. Момент перехода на пероральный прием зависит от:
- стойкого снижения температуры тела в течение не менее суток;
- нормального сердцебиения и частоты дыхания;
- отсутствия нарушений газового состава крови и бактериемии;
- нормализации гемодинамики.
Вместе с антибактериальной терапией пожилым больным назначаются препараты для:
- нормализации дренажной функции бронхов и улучшения отхождения мокроты;
- дезинтоксикации;
- нормализации сердечной деятельности;
- устранения других симптомов (жаропонижающие, обезболивающие, противокашлевые);
- стимуляции иммунной системы;
- витаминизации организма.
Пневмония у пожилых людей предусматривает также назначение системных энзимов (Вобэнзима, Флогэнзима).
Если консервативное лечение пневмонии у пожилых людей не дает хорошего терапевтического эффекта, им показана кислородотерапия (ингаляционная, искусственная вентиляция легких) и пункция плевральной полости (диагностическая или лечебная).
 Актуальность застойных пневмоний у пожилых людей трудно переоценить: заболеваемость такой формой воспаления легких среди пожилых достигает 25%, при этом летальность у пациентов старше 60 лет составляет около 15%.
Актуальность застойных пневмоний у пожилых людей трудно переоценить: заболеваемость такой формой воспаления легких среди пожилых достигает 25%, при этом летальность у пациентов старше 60 лет составляет около 15%.
Прогноз для здоровья и жизни таких пациентов во многом зависит от ранней диагностики заболевания и своевременно назначенного лечения. Застойная пневмония у пожилых людей не должна лечиться в домашних условиях – это может привести к летальному исходу.

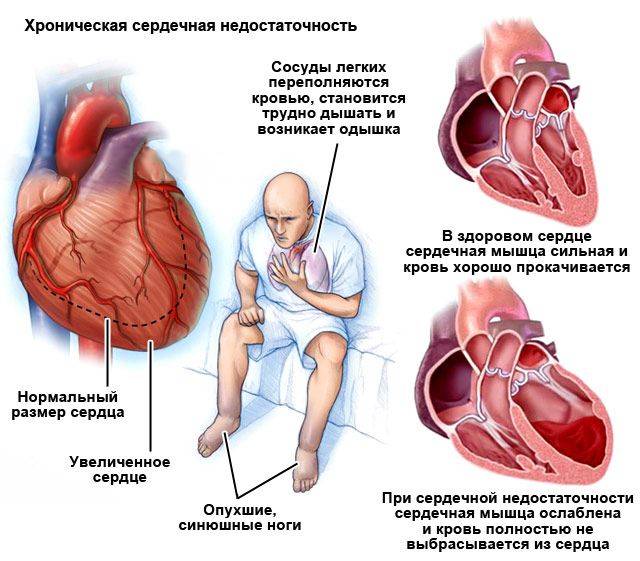
Виды сердечной недостаточности у пожилых
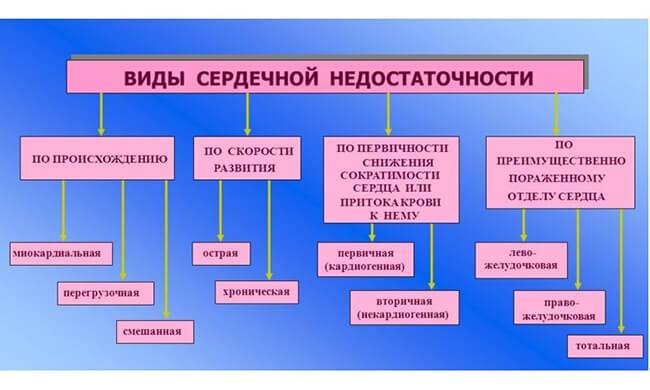
Помимо деления на хроническую и острую, сердечную недостаточность можно классифицировать по другим критериям.
Хроническая недостаточность подразделяется на 4 класса:
- 1 класс: у человека нет жалоб на плохое состояние, но признаки сердечной патологии уже присутствуют. Диагноз ставят после анализов и исследования. Проверяют сердечную работу с нагрузками на организм и без них.
- 2 класс: проявляются усталость, затрудненное дыхание, утомляемость от любого, даже простого занятия.
- З класс: характеризуется сильным сердцебиением, одышкой, усталостью из-за простых физических действий. Жалоб нет в состоянии отдыха.
- 4 класс: ощущается постоянный дискомфорт, даже в ситуации покоя. При любой нагрузке пациенту становится хуже.
По локализации сердечную недостаточность делят на:
- Левожелудочковую. Кровь застаивается в малом круге, в большой круг попадает ее недостаточное количество.
- Правожелудочковую. Кровь застаивается в большом круге, ее количество понижается в малом.
- Бивентикулярную. Это одновременная патология в обоих желудочках.
По гемодинамике различают:
- Гипокинетическую недостаточность. Сердце выделяет недостаточный объем крови, что влечет за собой шок.
- Застойную недостаточность. Венозная кровь будет застаиваться в большом круге, из-за чего отекают легкие, конечности, возникает астма.
По провоцирующим факторам сердечную недостаточность можно поделить на:
- Перегрузочную. Сердце испытывает избыточную нагрузку, из-за чего нарушается естественный кровоток.
- Миокардиальную. Стенки сердца поражаются, нарушаются систолическая и диастолическая функции сердца.
- Смешанную. Одновременное сочетание разных факторов.
Лечение и прогнозы
Лечение застойной пневмонии у лежачих больных в большинстве случаев проводится в условиях стационара. Объясняется это тем, что пожилым людям и тем более лежачим пациентам требуется постоянный уход и контроль со стороны медперсонала.
Общая схема лечения такова:
- Применение антибиотиков – в случае воспаления смешанного типа, применяются антибактериальные препараты широкого спектра действия. Если же возбудитель один и его тип известен, вводят антибиотики узкого спектра действия.
-
В зависимости от ситуации, например, когда терапевтический эффект выражен слабо, добавляются препараты из группы тетрациклинов или макролидов.
- Помимо борьбы с возбудителем пневмонии, терапия обязательно включает применение средств, направленных на устранение отека, для этого используются муколитические препараты и диуретики.
- В тех случаях, когда в области бронхов скопилось слишком много мокроты, может потребоваться проведение бронхоскопии. При избыточном скоплении экссудата в плевральной полости, проводится пункция.
- Для поддержания пациента и стимуляции иммунитета пожилым и лежачим пациентам назначают витаминные комплексы.
Важно! На начальных стадиях лечения (1-3 дня после подтверждения развития пневмонии), лекарственные средства вводятся в виде внутривенных инъекций. Если вводимые препараты помогают должным образом, назначают лекарства той же группы, но для перорального употребления.. Прогнозировать исход, не имея представления о состоянии больного, сложно
С уверенностью можно сказать, что многое зависит о того, насколько быстро было обнаружено воспаление легких и когда началось лечение. Изначально в отношении лежачих и пожилых пациентов с пневмонией прогноз неутешительный. Более того, в отношении людей преклонного возраста эта патология, при неблагоприятных условиях, приводит к летальному исходу, примерно в 60% случаев
Прогнозировать исход, не имея представления о состоянии больного, сложно. С уверенностью можно сказать, что многое зависит о того, насколько быстро было обнаружено воспаление легких и когда началось лечение. Изначально в отношении лежачих и пожилых пациентов с пневмонией прогноз неутешительный. Более того, в отношении людей преклонного возраста эта патология, при неблагоприятных условиях, приводит к летальному исходу, примерно в 60% случаев.
Симптоматика и диагностика застойной пневмонии у пожилых
Застойная пневмония у пожилых имеет свои особенности течения. Постановка диагноза застойной пневмонии у стариков довольно затруднительна.
Гипостатическая пневмония имеет скудную симптоматику и часто проявляется в виде таких симптомов:
- болей в области сердца и за грудиной (часто это воспринимается как симптом патологий сердца);
- напряжение затылочных мышц (этот симптом может трактоваться как признак менингита);
- повышение температуры тела при отсутствии физикальных признаков воспаления легких;
- неврологическими симптомами (сонливостью, нарушением сознания, головными болями, головокружениями), что может быть принято за симптомы микроинсульта или инсульта головного мозга;
- выраженной одышкой с возможными признаками удушья (воспринимаются как проявления инфаркта миокарда или обострения хронического бронхита);
- усиление привычного сухого кашля с отделением скудной мокроты (принимается как обострение хронического бронхита);
- цианоз кожных покровов пальцев рук и ног, носогубного треугольника (может трактоваться как микроангиопатия при сахарном диабете).
Застойная пневмония у старых людей часто протекает с полиморфностью симптомов, поэтому врачу очень сложно понять, в каком органе у человека имеет место патология: в легких, сердце, почках, печени.
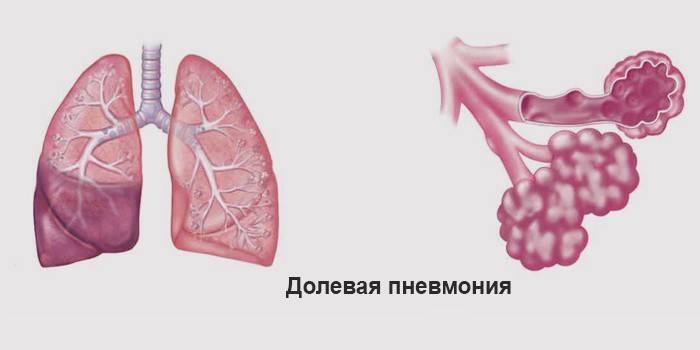
Больше всего легочных симптомов определяется у пациентов с долевым, полисегментарным и двусторонним воспалением легких. При этом у них наблюдается выраженная интоксикация (озноб, головные боли, тошнота и рвота, мышечные боли, общая слабость), которая быстро нарастает.
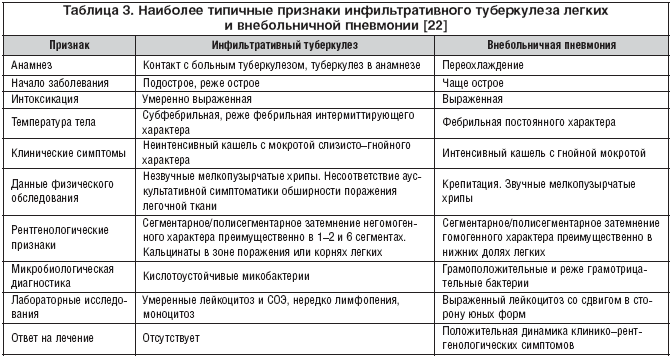
Чтобы диагноз был установлен правильно, необходимо провести дифференциальную диагностику застойной пневмонии с:
- раком легких;
- застойной сердечной недостаточностью;
- туберкулезом;
- альвеолитами;
- коллагенозами и другими патологиями органов грудной клетки.
Для проведения этой дифференциальной диагностики и своевременного установления диагноза, необходимо назначение методов дополнительной диагностики (лабораторной и инструментальной):
- общего анализа крови;
- биохимического анализа крови (газовый состав, кислотно-основное равновесие, белки воспаления, ферменты печени, поджелудочной железы);
- микроскопия мокроты или промывных вод бронхов;
- бактериологический посев биоматериала из зева, бронхов, плевральной полости;
- серологическая диагностика (антитела к возбудителям в сыворотке, антигены микроорганизмов в биоматериале);
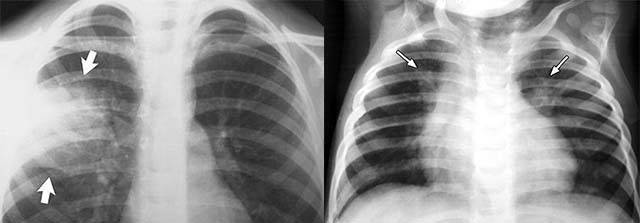
- рентгенография органов грудной клетки;
- бронхоскопия (по показаниям);
- компьютерная или магнитно-резонансная томография (при необходимости);
- бактериологический посев крови;
- анализы мочи, кала.