Милиарный туберкулез симптомы
 Проявления заболевания напрямую зависят от того, в каком органе находится наибольшее количество патологических очагов. Респираторный синдром возникает всегда, когда поражаются легкие. Наиболее выражен он при легочной форме.
Проявления заболевания напрямую зависят от того, в каком органе находится наибольшее количество патологических очагов. Респираторный синдром возникает всегда, когда поражаются легкие. Наиболее выражен он при легочной форме.
Больного мучает кашель сухой или с небольшим количеством вязкой мокроты. Кроме того, возможно появление одышки и признаков дыхательной недостаточности. К последним относится удушье, синюшность пальцев и носогубного треугольника, втяжение крыльев носа при дыхании. При поражении плевры основной симптом – интенсивная боль в грудной клетке.
Интоксикационный синдром возникает при любом тяжелом заболевании и туберкулез – не исключение. Наиболее выражены его симптомы при тифоидной форме. При этом наблюдается выраженная лихорадка, озноб, холодный пот, тошнота и даже рвота, упадок сил, потеря аппетита и быстрое исхудание. В наиболее тяжелых случаях такое состояние приводит к нарушению сознания.
При появлении симптомов поражения оболочек головного мозга говорят о менингеальной форме. Она характеризуется боязнью света и звука, очень интенсивной головной болью. Такие пациенты лежать на кровати, укрывшись с головой одеялом. Любое движение усиливает их боль. Позже появляются так называемые «симптомы натяжения», больной принимает позу «легавой собаки» (выгибается неестественной дугой).
Внимание. При остром милиарном сепсисе возможны любые из перечисленных симптомов, но развиваются они стремительно быстро
У больного быстро наступает полиорганная недостаточность и нарушение сознания вплоть до комы.
Лечение туберкулеза легких (милиарного)
Проводится в специализированных лечебных учреждениях и является комплексным. Первым делом больным туберкулезом обеспечивают качественное питание. Основным средством лечения является химиотерапия противотуберкулезными препаратами, которая позволяет в подавляющем большинстве случаев достичь выздоровления пациентов. В острую фазу процесса туберкулостатические препараты вводят внутривенно. Как правило, назначают одновременно несколько противотуберкулезных препаратов и лечение ими проводят ежедневно на протяжении шести месяцев. Химиотерапия проводится до полного рассасывания свежих очагов в легких или до их уплотнения. Кроме туберкулостатических лекарств назначают препараты для коррекции гиповитаминозов, анемии, лейкопении, иммунокоррегирующие средства. Необходимо проведение физиотерапевтического лечения, выполнение дыхательных упражнений. Больные туберкулезом, страдающие от алкоголизма или наркотической зависимости, обязаны до начала противотуберкулезной терапии пройти детоксикацию.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.


- Изониазид (Тубазид) — противотуберкулезное, антибактериальное, бактерицидное средство. Режим дозирования: средняя суточная доза для взрослого составляет 600 мг, оказывает наиболее выраженное, строго специфическое действие на микобактерии туберкулеза, поэтому является основным противотуберкулезным препаратом. Препарат выпускают в виде таблеток, порошка для приготовления стерильных растворов и готового 10% раствора в ампулах. Изониазид применяют в течение всего периода лечения. При непереносимости препарата назначают фтивазид — химиопрепарат из той же группы.
- Рифампицин (полусинтетический антибиотик широкого спектра действия, противотуберкулезное ЛС I ряда). Режим дозирования: принимают внутрь, натощак, за 30 мин. до еды. Суточная доза для взрослого 600 мг. Для лечения туберкулеза комбинируют с одним противотуберкулезным ЛС (изониазид, пиразинамид, этамбутол, стрептомицин).
- Стрептомицин (антибиотик широкого спектра действия, применяемый при лечении туберкулеза). Режим дозирования: препарат применяют в суточная доза 1 мл в начале лечения в течение 2-3 мес. и более ежедневно или 2 раза в неделю внутримышечно или в виде аэрозолей. При лечении туберкулеза суточную дозу вводят в 1 прием, при плохой переносимости — в 2 приема, длительность лечения — 3 мес. и более. Интратрахеально, взрослым — по 0,5-1 г 2-3 раза в неделю.
- Этамбутол (противотуберкулезный бактериостатический антибиотик). Режим дозирования: принимают внутрь, 1 раз в день (после завтрака). Назначается в суточной дозе 25 мг на 1 кг массы тела. Его применяют внутрь ежедневно или 2 раза в неделю на втором этапе лечения.
- Этионамид (синтетический противотуберкулезный препарат). Режим дозирования: назначается внутрь через 30 минут после еды по 0,25 г 3 раза в день, при хорошей переносимости препарата и массе тела более 60 кг — по 0,25 г 4 раза в день. Препарат применяют ежедневно.
Причины возникновения
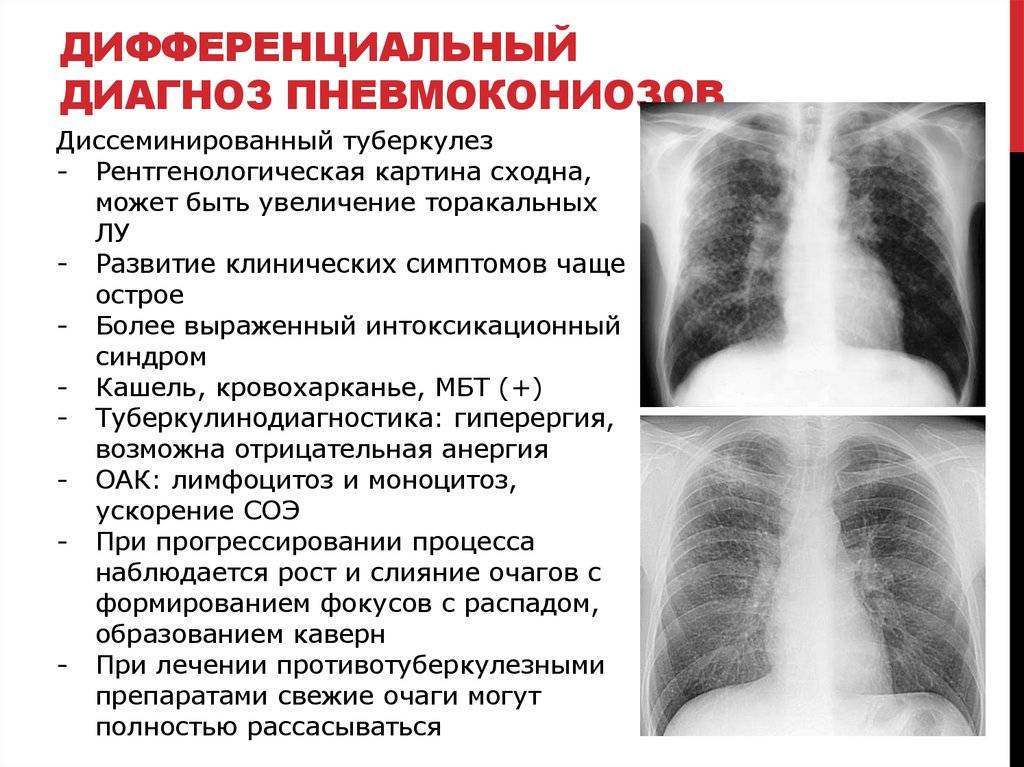
Основная причина заражения микобактерией кроется в слабом иммунитете человека. При попадании в организм палочка Коха поражает в первую очередь лёгкие, в результате чего на них образуются очаги поражения. При милиарном туберкулёзе эти очаги покрывают практически всю лёгочную поверхность. Рентгенологическое исследование даёт возможность увидеть на лёгких множество вкраплений – бугорков, которые и свидетельствуют о милиарном туберкулёзе.
При первичном обследовании на начальной стадии заболевания диагностировать данный недуг бывает очень сложно. Если заражается оболочка коры головного мозга, начинает развиваться менингит.
Дополнительные причины появления милиарного туберкулёза:
- Ослабленный иммунитет на фоне прогрессирующего хронического течения заболевания;
- Операция на органе, инфицированном туберкулёзом;
- Повреждение стенки сосудов.
В группу риска заражения этой болезнью входят:
- Люди, имеющие плохие привычки (курение, алкоголизм, наркотики);
- Пациенты с хроническими болезнями (язвенная болезнь, диабет и т. д.);
- Те, кто подвержен частым стрессам;
- Люди, соблюдающие строгую диету;
- Лица, которые ведут асоциальный образ жизни (плохая гигиена, беспорядочные половые связи и пр.).
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 1 | 1 | 10 | 10 | 7 | 4 | 4 | 1 | 1 | 10 | 10 | 7 | 4 | 4 |
Что нужно пройти при подозрении на заболевание
- 1. Анализ крови на онкомаркеры или ПЦР-диагностика инфекций
- 2. Биохимический анализ крови
- 3. Биохимическое исследование мочи
- 4. Анализ на РЭА или Общий анализ крови
- 5. Рентгенография
- 6. Флюорография
- 7. Бронхоскопия
- 8. Анализ мокроты общий
- 9. Анализ на ревматоидный фактор
-
При туберкулезе концентрация РЭА в пределах 10 нг/мл.
-
Положительный результат ПЦР-диагностики на наличие возбудителя туберкулеза с большой степенью точности указывает на наличие этой инфекции.
-
При туберкулезе может наблюдаться повышение уровня С-реактивного белка.
-
Для туберкулеза характерно уменьшение концентрации фосфора в моче.
-
При туберкулезе уровень РЭА (раково-эмбрионального антигена) повышен (70%).
-
При туберкулезе повышено количество тромбоцитов (Plt) (тромбоцитоз), отмечается относительный лимфоцитоз (Lymph) (более 35%), моноцитоз (Моno) больше 0,8×109 /л. При милиарном туберкулезе отмечается абсолютная лимфопения (Lymph) (менее 1,5×109 /л).
-
Расположение очаговых теней (очагов) на снимке (теней размером до 1 см) в верхних отделах легких, наличие кальцинатов (теней округлой формы, по плотности сравнимых с костной тканью) типично для туберкулеза. Если кальцинатов множество, то вероятно, что у человека был довольно близкий контакт с больным туберкулезом, но заболевание не развилось. Признаки фиброза, плевроапикальные наслоения на снимке могут говорить о перенесенном туберкулезе.
-
При туберкулезном процессе в легком, сопровождающемся распадом ткани, особенно при наличии каверны, сообщающейся с бронхом, может выделяться много мокроты. Кровянистая мокрота, состоящая почти из чистой крови, наиболее часто отмечается при туберкулезе легких. При туберкулезе легких с творожистым распадом мокрота ржавого или коричневого цвета. В мокроте могут обнаруживаться фибринозные свертки, состоящие из слизи и фибрина; рисовидные тельца (чечевицы, линзы Коха); эозинофилы; эластические волокна; спирали Куршманна. Увеличение содержания лимфоцитов в мокроте возможно при туберкулезе легких. Определение белка в мокроте может явиться подспорьем при дифференциальной диагностике между хроническим бронхитом и туберкулезом: при хроническом бронхите в мокроте определяются следы белка, в то время как при туберкулезе легких в мокроте содержание белка больше, и он может быть определен количественно (до 100—120 г/л).
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Повышенное потоотделение кожи тела (избыточное потоотделение, гипергидроз, повышенная потливость, чрезмерная потливость) | 90% |
| Снижение массы тела (истощение, похудение, худоба, снижение веса, уменьшение веса) | 90% |
| Снижение аппетита (потеря аппетита, нарушения аппетита) | 70% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 50% |
| Постоянный сухой кашель | 50% |
| Боль в груди при дыхании и кашле (боли в грудной клетке) | 20% |
| Постоянная или периодическая одышка без связи с положением тела, нагрузками | 20% |
Милиарный туберкулез – что это
Милиарная форма туберкулеза является разновидностью диссеминированной формы. Диссеминированный означает распространенный, то есть, процесс, который выходит за пределы одного очага. Действительно, при диссеминированном туберкулезе в организме могут быть десятки или даже сотни туберкулезных очагов.
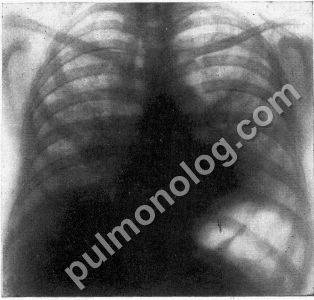
Справочно. Отличительной особенностью милиарной формы является очень маленький размер очагов. Их диаметр не превышает 1-2мм. Это остро возникшие гематогенным путем распространяющиеся диссеминации.
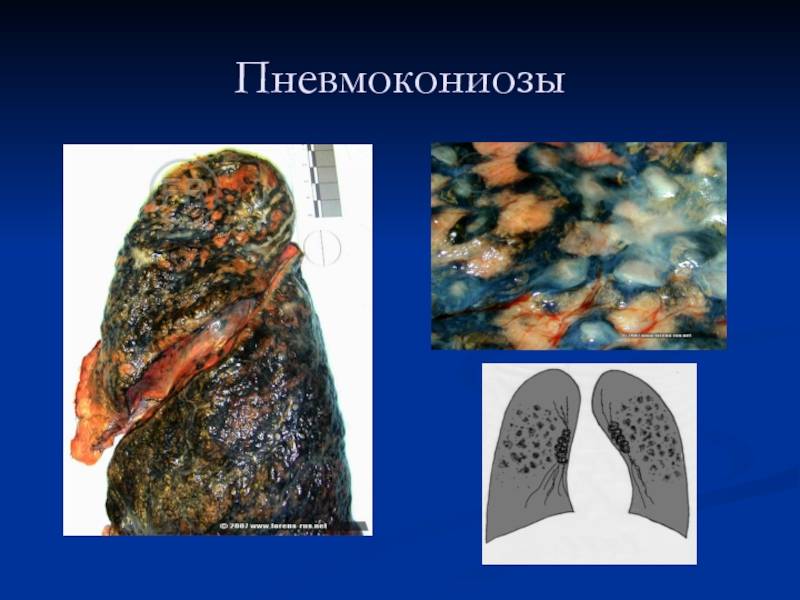
При этой форме туберкулеза палочки Коха проникают в кровь и быстро разносятся по всему организму. Во всех органах, куда они попали, возникают маленькие очаги (бугорки). Каждый из таких очагов является активным туберкулезным процессом.
Сам по себе милиарный бугорок представляет зону казеозного некроза, спровоцированного микобактерией, и клетки специфического воспаления вокруг него.
Справочно. Такие очаги обнаруживаются в легких, костях, внутренних органах брюшной полости и головном мозге. Как правило, заболевание развивается остро, имеет яркую клинику и быстро приводит к ухудшению общего состояния пациента. Симптомы зависят от того, какой орган поражен туберкулезом в большей степени.
Способы заражения
Все виды и формы туберкулеза передаются от больного человека здоровому одинаково. Невозможно передать свою форму заболевания. Один и тот же штамм микобактерий у одного человека может вызвать милиарный туберкулез легких, у второго – очаговый, у третьего – казеозную пневмонию.
Внимание. Форма во многом определяется иммунным ответом самого организма. Но стоит помнить, что есть более вирулентные (агрессивные) и менее вирулентные штаммы бактерий
При заражении наиболее вирулентными и устойчивыми палочками возможно появление милиарной и других неблагоприятных форм туберкулеза
Но стоит помнить, что есть более вирулентные (агрессивные) и менее вирулентные штаммы бактерий. При заражении наиболее вирулентными и устойчивыми палочками возможно появление милиарной и других неблагоприятных форм туберкулеза.
Заражение происходит следующими путями:
- Воздушно-капельный. Самый распространенный путь передачи микобактерий. При этом больной открытой формой туберкулеза откашливает содержимое своих каверн вместе с палочками Коха. Бактерии с током воздуха проникают на расстояние нескольких метров вокруг больного. Люди, которые находятся в месте распространения палочек, вдыхают их и таким образом заражаются.
- Воздушно-пылевой. Он возможен в том случае, если микобактерии, которые откашлял больной, осели на различных предметах и смешались с пылью. Если поднять эту пыль и вдохнуть её, можно заболеть туберкулезом.
- Алиментарный. При заглатывании микобактерий у некоторых людей возможно развитие туберкулеза кишечника.
- Контактно-бытовой. Если на коже здорового человека есть ранки, он может заразиться туберкулезом при соприкосновении раневой поверхности и обсемененного микобактериями предмета.
При нормальном иммунном ответе микобактерии могут попасть только в легкие, потому возможны лишь первые два пути передачи. При снижении или отсутствии иммунитета заражение может произойти любым из указанных способов.
Важно. На вопрос: милиарный туберкулез заразен или нет – есть однозначный ответ. Он всегда заразен
При этой форме бактерии содержит даже кровь больного, потому он крайне опасен для окружающих
Он всегда заразен. При этой форме бактерии содержит даже кровь больного, потому он крайне опасен для окружающих.
Симптомы

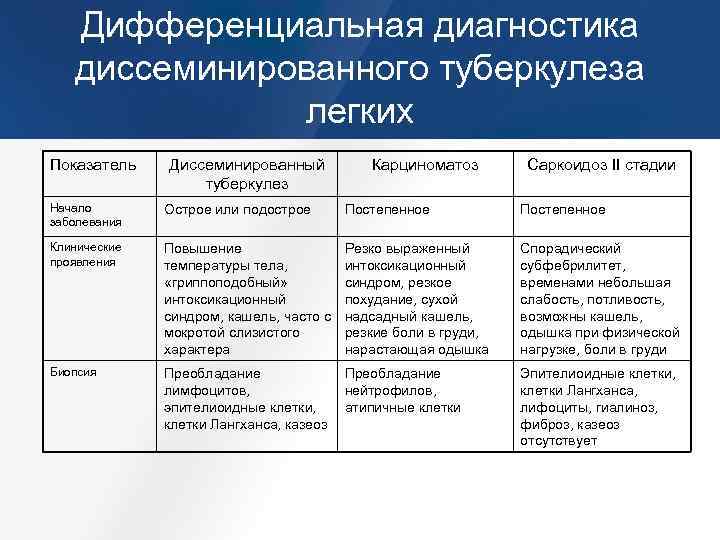
Острый милиарный туберкулез имеет и соответствующее начало. Однако в ряде случаев может наблюдаться так называемый продромальный период, когда пациент в течение нескольких недель ощущает недомогание. Далее происходит резкое повышение температуры тела (до 40 градусов), появляются озноб, ломота в теле, головные боли, снижение аппетита. Среди локальных симптомов отмечают:
- Сухой надсадный кашель.
- Одышку.
- Влажные хрипы и ослабленное дыхание (при аускультации).
Общее состояние пациента страдает умеренно или достаточно сильно (тяжелое). Учащается пульс, кожа бледная с цианотическим оттенком, могут наблюдаться тошнота со рвотой, увеличение печени и селезенки (гепатоспленомегалия). Клиническая картина болезни во многом определяется вариантом милиарного туберкулеза у конкретного пациента (тифоидный, легочной, менингеальный).
Тифоидный
Тифоидный вариант туберкулеза имеет чрезвычайно острое начало, лихорадка редко падает ниже отметки в 40 градусов. Отмечается очень тяжелая интоксикация, у пациентов нарушается сознание (с бредом и галлюцинациями). Картина очень схожа с брюшным тифом, однако туберкулез отличается от него следующими клиническими признаками:
- Острейшее начало.
- Неправильная температурная кривая.
- Учащенное сердцебиение.
- Значительная потливость.
- Выраженные легочные симптомы.
Это помогает проводить дифференциальную диагностику и вовремя выявить инфекцию. Если же специфическая терапия запаздывает, то спустя несколько недель болезни может наступить летальный исход.
Легочной
Легочная форма еще называется асфиктической. При таком милиарном туберкулезе среди симптомов преобладает малопродуктивный кашель с явлениями дыхательной недостаточности: выраженной одышкой, бледностью и цианозом кожи. Это возникает в результате тотального поражения легочной ткани и токсических изменений в головном мозге. При физикальном обследовании выявляются тимпанический оттенок перкуторного звука (из-за эмфиземы) и мелкопузырчатые влажные хрипы.
Менингеальный
Указанный вариант характеризуется появлением менингеального синдрома. В него входят следующие признаки:
- Сильная головная боль.
- Гиперчувствительность к внешним раздражителям.
- Рвота.
- Ригидность мышц затылка.
- Положительные симптомы Кернига и Брудзинского.
Такая картина обусловлена либо раздражением (менингизм), либо воспалением (менингит) мягкой мозговой оболочки. Дифференциальная диагностика осуществляется на основании клинико-лабораторных данных.
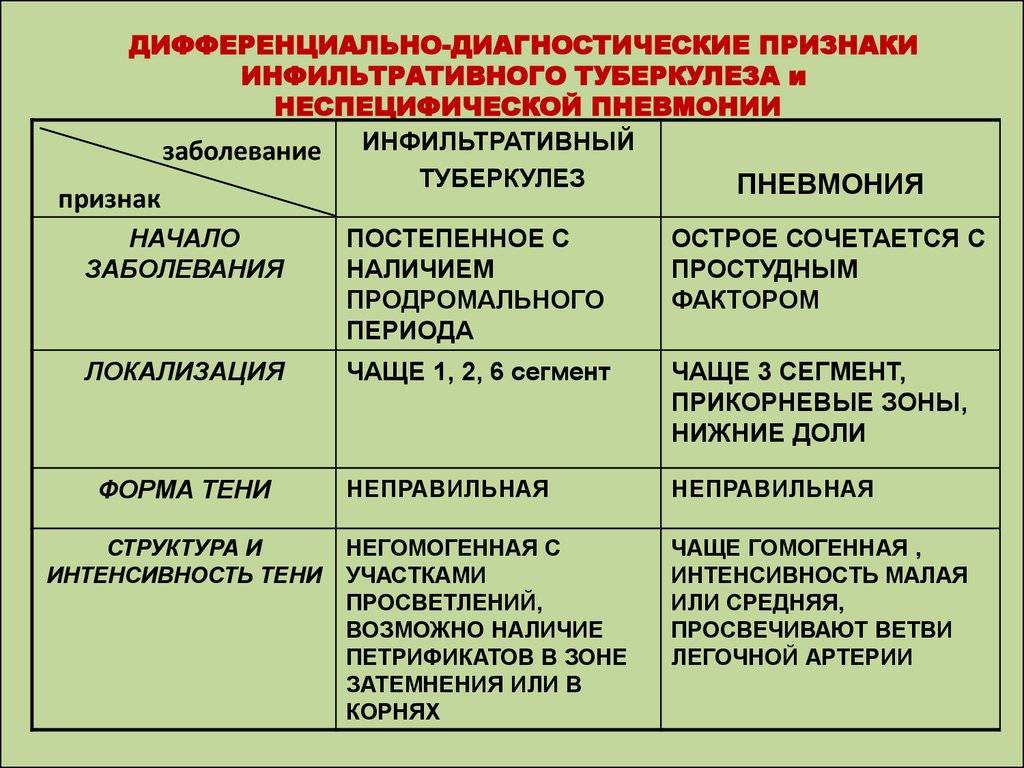
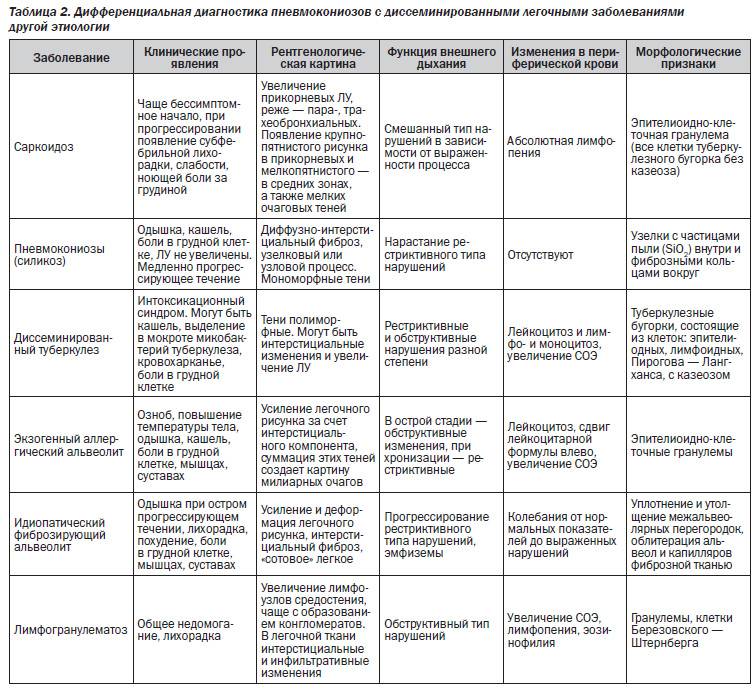
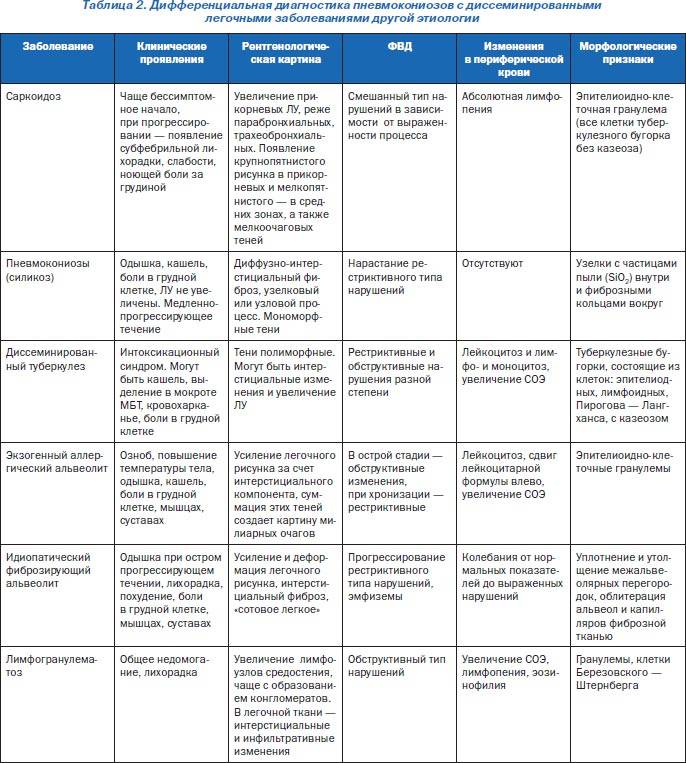
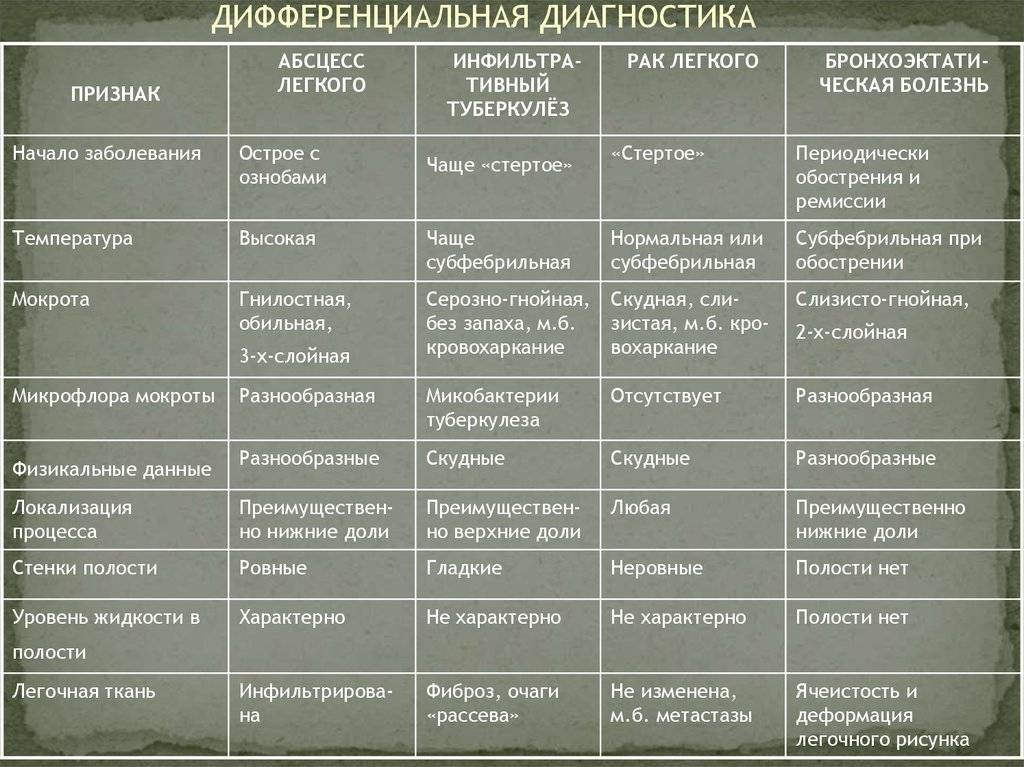
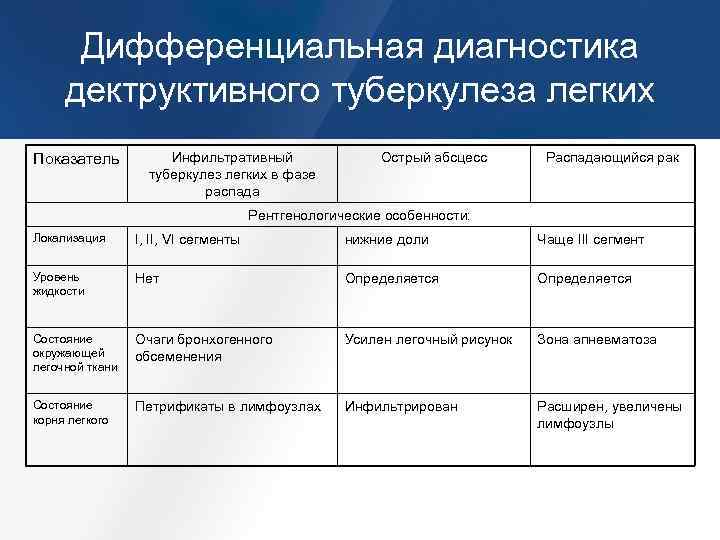
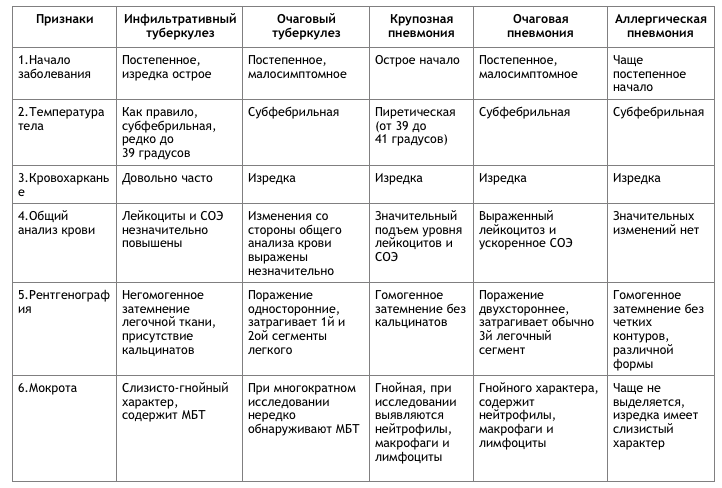
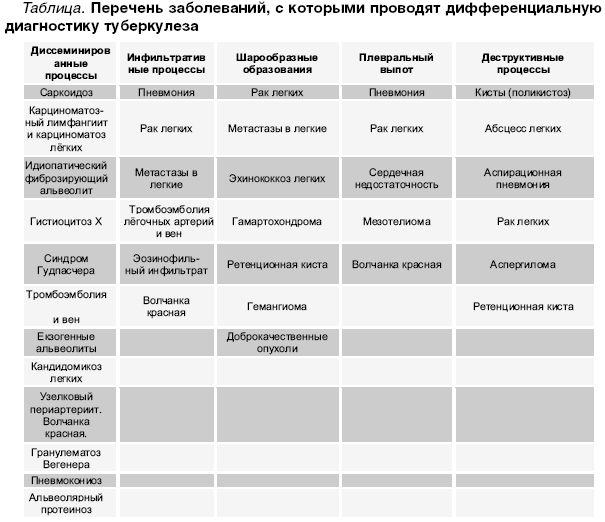
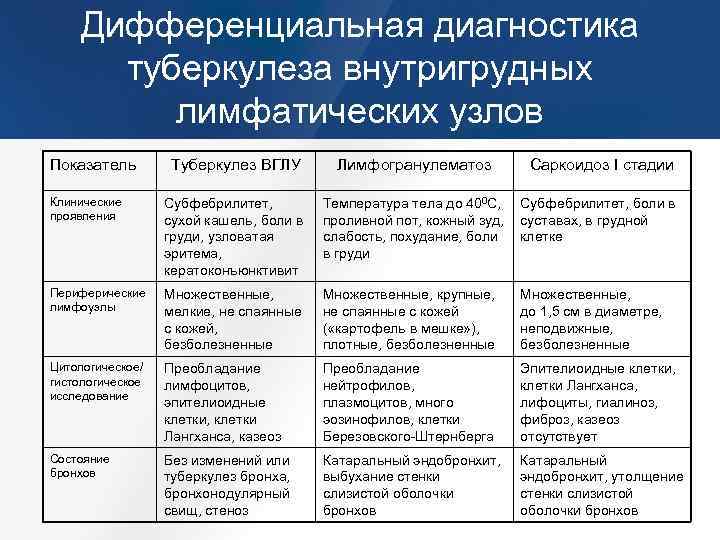
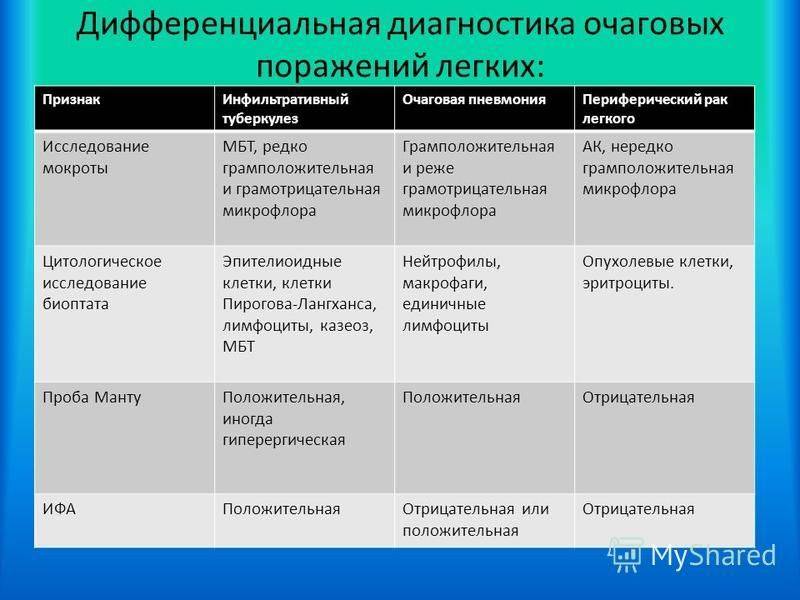
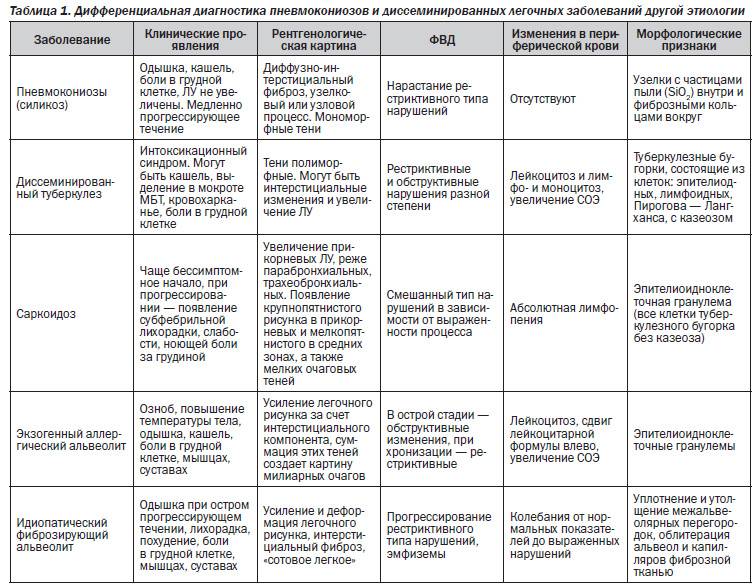
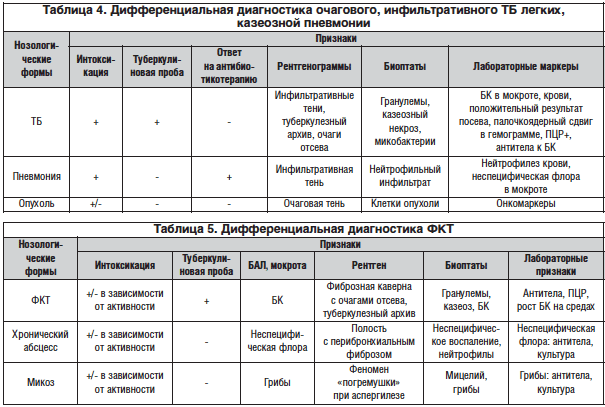
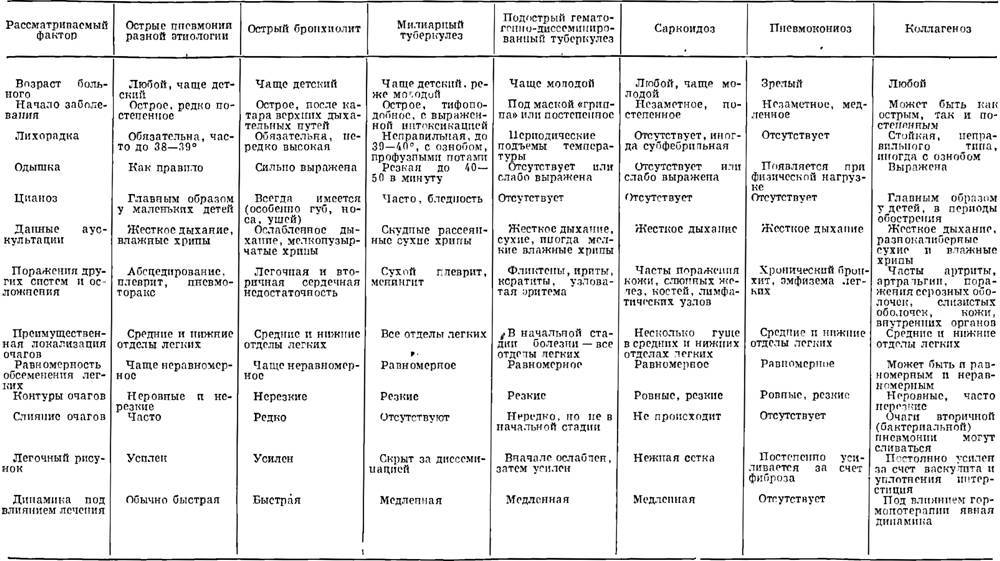
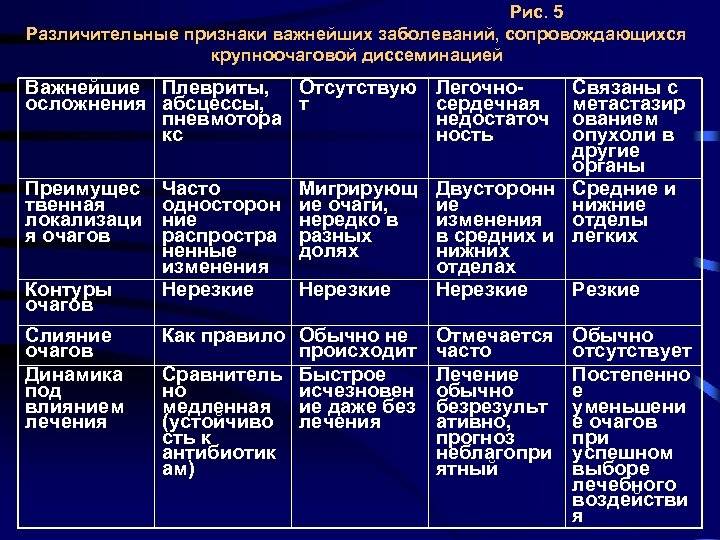
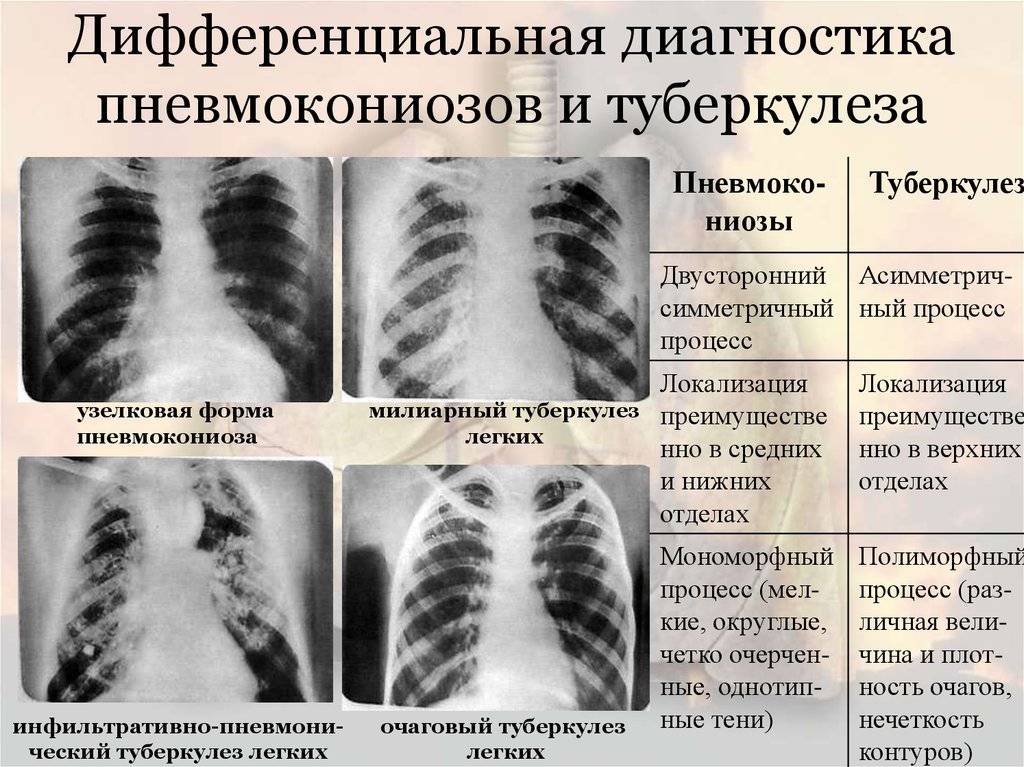
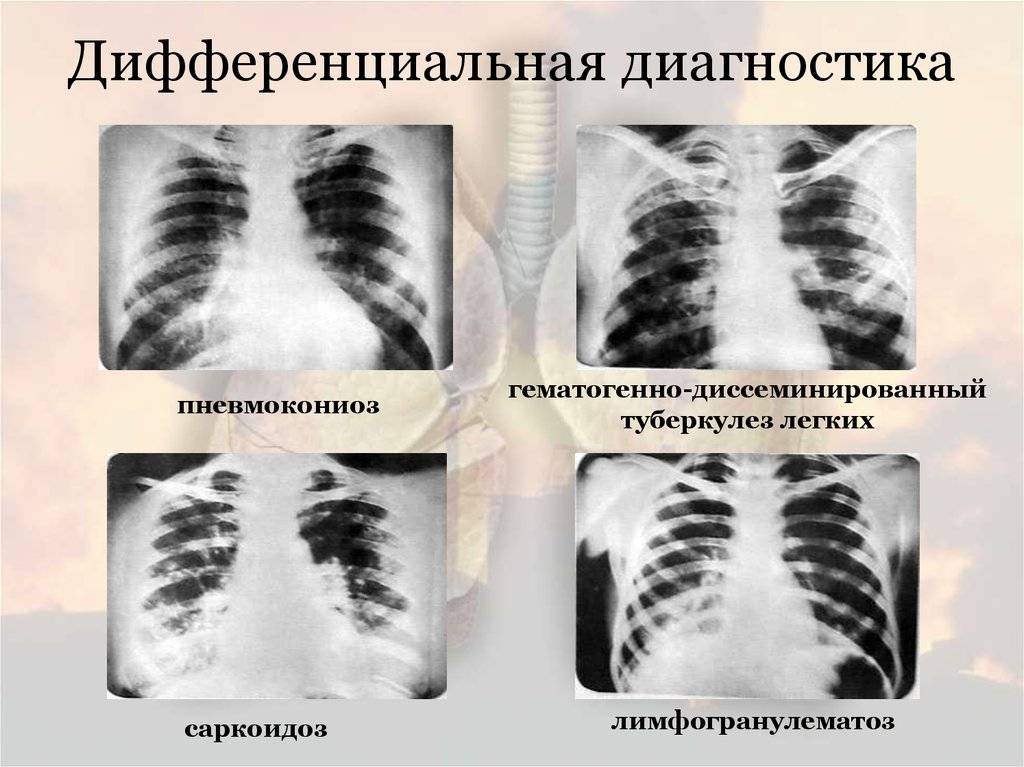
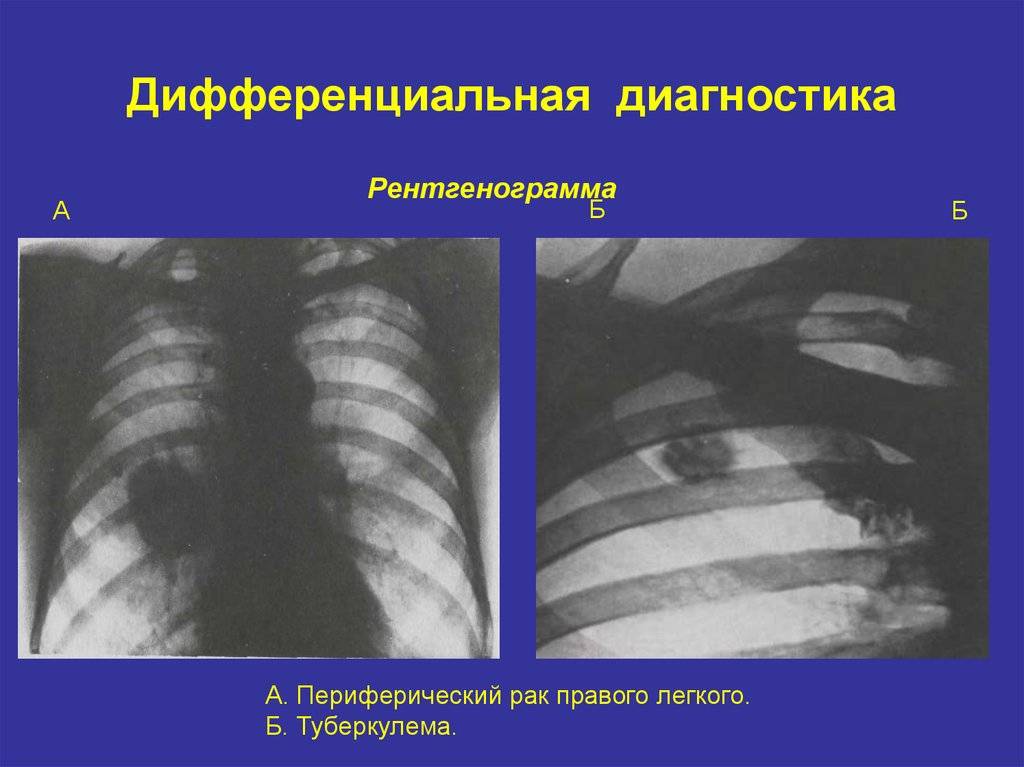
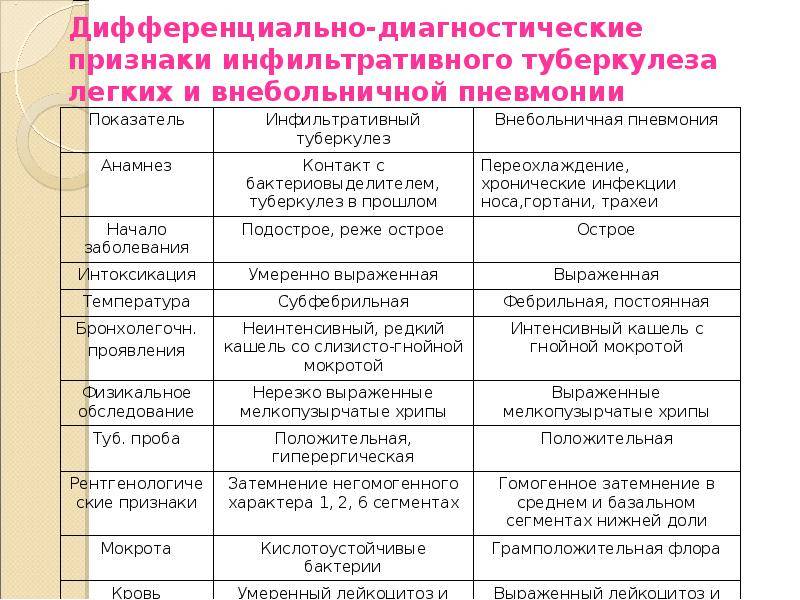
Основные отличия легочных заболеваний от туберкулеза
При проведении исследования мокроты могут обнаруживаться клетки рака.
Сравнивают и с другими заболеваниями легких:
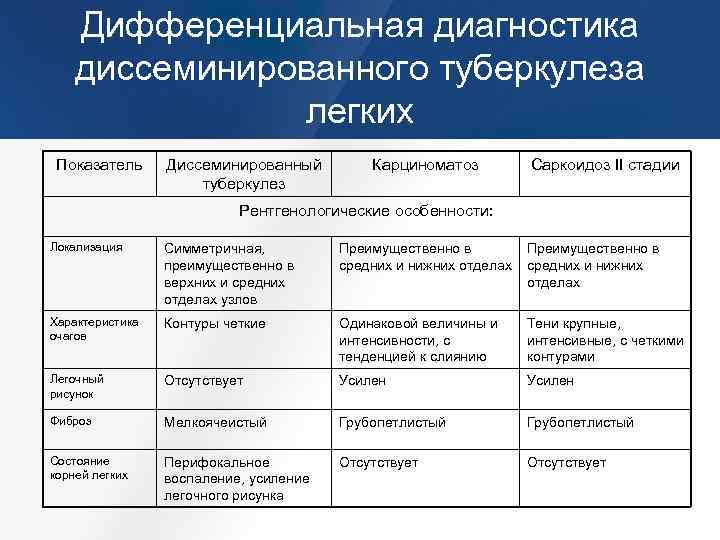
Карциноматозом легких. Возникает данное поражения чаще всего не как самостоятельное заболевание, а как следствие распространения метастазов при злокачественном образовании желудка, поджелудочной железы или почек. На рентгене будут видны множественные очаги поражения различного происхождения и плотности. Дополнительно может появляться увеличение внутригрудных лимфоузлов.
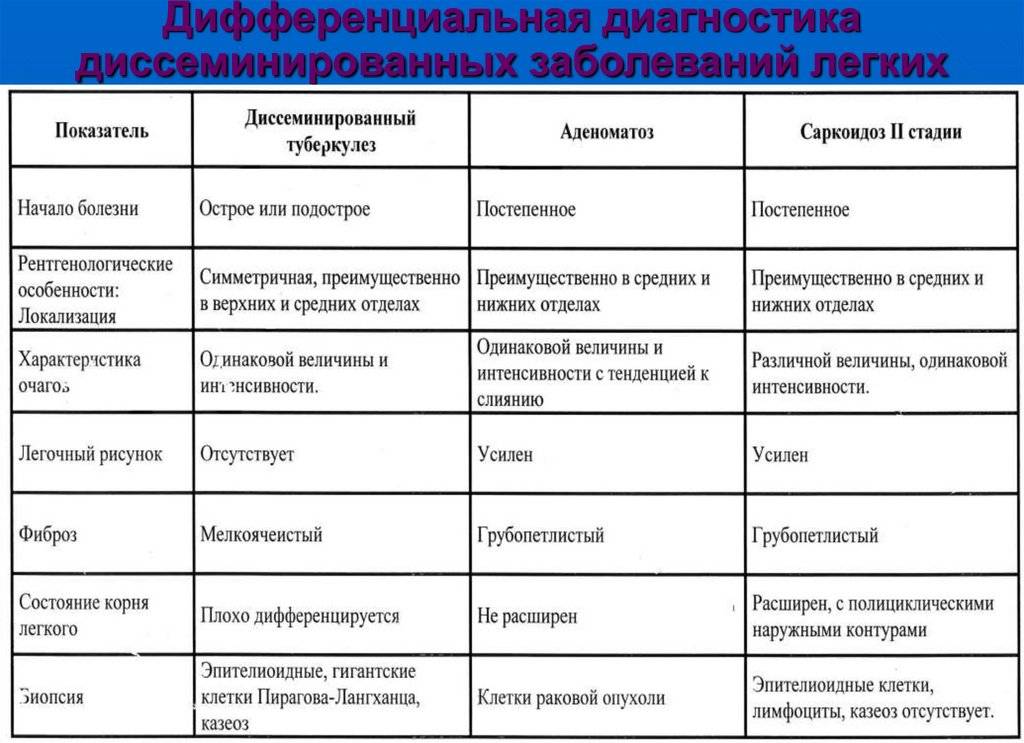
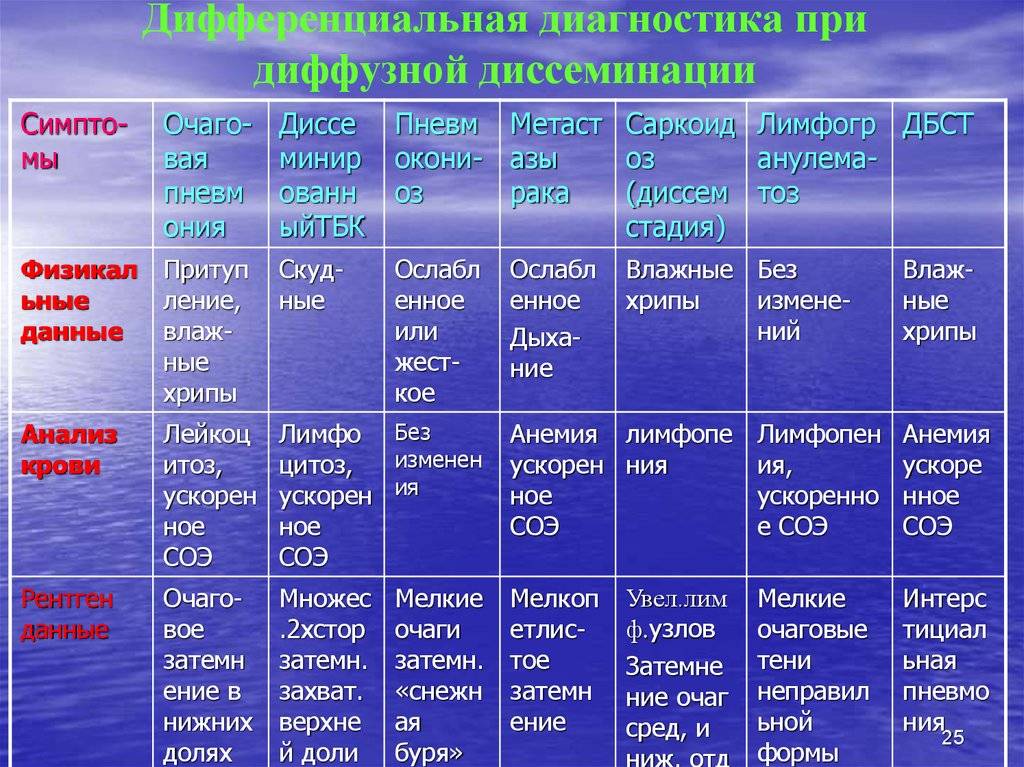
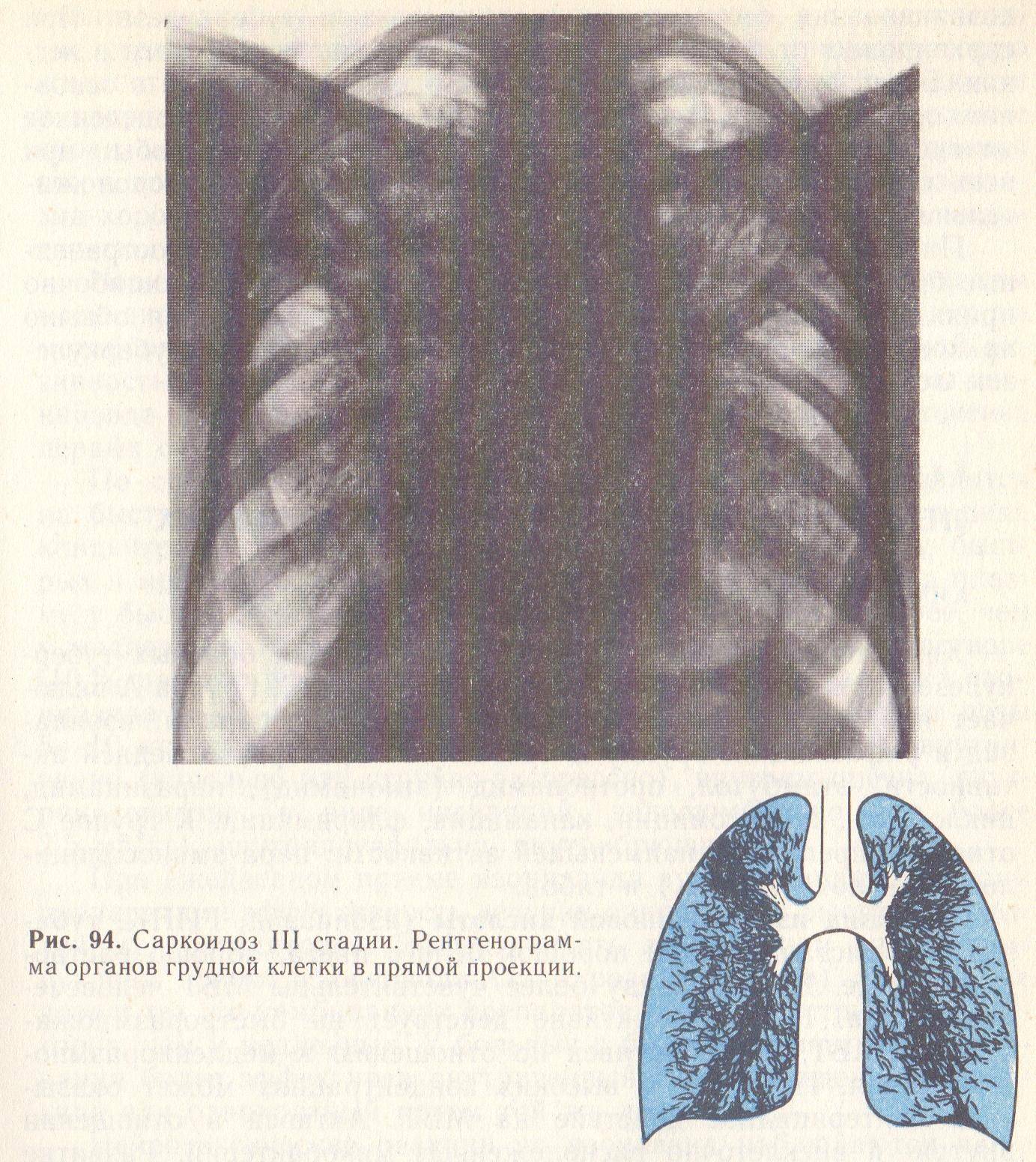
- Саркоидозом. В данном случае дифдиагностику необходимо осуществлять диссеминированного туберкулеза и саркоидоза II и III стадий. При стадии номер II будут увеличенными внутригрудные лимфатические узлы. Результаты рентгена покажут усиление рисунка в прикорневых и средних отделах легких, а также большое количество небольших очагов (2,3-5 мм), которые будут располагаться с сохранением симметрии. При III стадии течения лимфоузлы могут не проявляться. При исследовании материала, посланного на биопсию будут присутствовать саркоидные гранулемы, в состав которых входят эпителиоидные клетки, клетки Пирогова – Лангханса без некротизирования.
- Синдромом Гудпасчера. Будет наблюдаться кровохарканье, которое нарастает и инфильтраты в легких, которые будут иметь пятнистую структуру. При исследовании мокроты проявятся сидерофаги, будет присутствовать белок, цилиндры и эритроциты в моче.
- Шоковым легким. Причинами возникновения данного состояния бывают состояния шока (травматического, кардиогенного). Клинически проявляется присутствием дыхательной недостаточности, хрипами с явлениями крепитации. Проведение рентгена позволяет выявить усиление легочного рисунка и небольшие очаги поражения в нижних отделах легких.
В заключение можно смело заявить, что дифференциальная диагностика туберкулеза достаточно информативный метод, который дает возможность установить верный диагноз болезни.
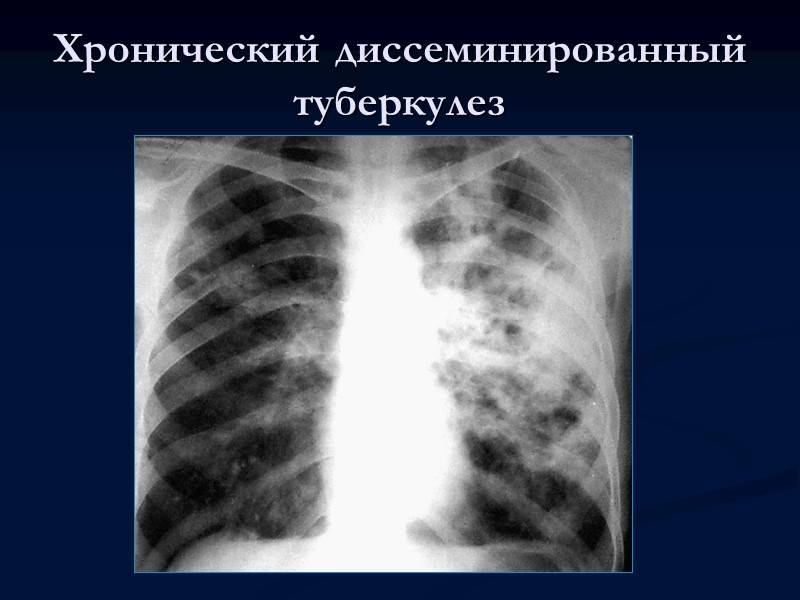
Особенности течения милиарного туберкулеза
Острая форма диссеминированного туберкулеза легких возникает при значительном снижении уровня иммунной защиты и высокой бактериемии. Бактерии проникают в перегородки и стенки альвеол, а по ходу капилляров происходит формирование желто-серых бугорков до 2 мм в диаметре. Гранулемы располагаются равномерно в обоих легких. Наблюдается активная инфильтрация (скопление биологических жидкостей в паренхиме) и развивается отек легких.
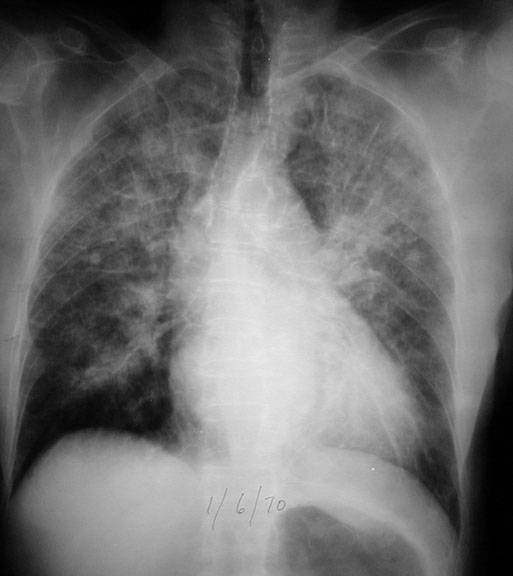
Фото 6. Обширный отек легких.
Клиническая картина заболевания развивается в течение 3-5 дней и наиболее выражена спустя 7-10 дней после заражения. Первые симптомы, по которым можно заподозрить острый диссеминированный туберкулез:
- признаки интоксикации (общая слабость, снижение веса, диспепсические расстройства);
- повышение температуры тела до 38-39 ?С;
- усиленное потоотделение;
- тахикардия;
- одышка;
- у некоторых пациентов — сухой кашель, иногда с небольшими слизистыми примесями;
- в ряде случаев — сыпь в области груди и живота, признак токсического тромбоза сосудов.
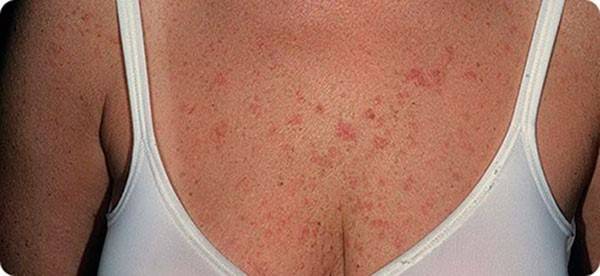
Фото 7. Высыпания на груди при милиарном туберкулезе легких.
При несвоевременном лечении существует риск развития осложнений. С кровью микобактерии разносятся в другие органы, явление носит название «туберкулезный сепсис». Среди опасных симптомов, которыми характеризуется генерализованная форма, можно выделить:
- туберкулезный менингит — воспаление оболочек головного мозга;
- долевая казеозная пневмония с образованием крупных очагов и некротическими изменениями в тканях легких;
- бактериальные некроз стенок сосудов, пропитывание легких кровью.

Фото 8. Одышка.
Милиарный туберкулез — это острое заболевание, для которого характерна генерализация процесса. Поражение кожи и слизистых оболочек становится причиной развития милиарно-язвенного туберкулеза. В большинстве случаев такая форма наблюдается у пациентов с открытым туберкулезом легких или кишечника. Чаще на слизистой оболочке рта или перианальной области, реже вокруг половых органов вначале формируются мелкие узелки. Болезнь прогрессирует, бугорки превращаются в язвы с неровными краями, которые кровоточат и вызывают болезненные ощущения. Соседние язвы сливаются между собой, по краям или на их дне могут возникать мелкие милиарные абсцессы («зерна Трепа»).
Тифоидная форма туберкулеза характеризуется тяжелым течением и появлением гранулем в различных органах. Необходимо проводить дополнительную дифференциальную диагностику милиарного туберкулеза с брюшным тифом, так как клинические проявления схожи. Для тифа характерна брадикардия, постепенное нарастание симптомов, расстройства пищеварения. Серологическое исследование покажет положительную реакцию Видаля, а при рентгенографии легких изменения не будут обнаружены.
|
Вариант течения милиарного туберкулеза |
Клинические проявления |
|
тифоидный |
повышенная температура, бред, спутанность сознания, боли в голове и животе, запоры, одышка, цианоз, увеличенная печень или селезенка |
|
легочный |
поражение капиллярных сосудов малого круга кровообращения, цианоз, тахикардия |
|
менингиальный |
сочетается с туберкулезом мягких мозговых оболочек, присутствуют симптомы менингита |
Таблица с признаками разных форм милиарного туберкулеза.
Милиарный туберкулез
Милиарный туберкулез представляет собой опасную форму туберкулеза, протекающую без ярко выраженной лимфогенной стадии. Туберкулезные бугорки могут образовываться в различных органах. Распространение возбудителя – гематогенное.
Милиарный туберкулез – заболевание с потенциальным летальным исходом, однако при своевременном лечении поддается терапии. Главная опасность данной патологии состоит в том, что милиарный туберкулез сложно диагностировать, клиническая картина этого заболевания обычно размытая.
В МКБ-10 милиарный туберкулез включен под номером А19. Вследствие характерного патогенеза (распространения с кровью и лимфой) милиарный туберкулез считается одной из форм диссеминированного туберкулеза.
Формы милиарного туберкулеза
Острый милиарный туберкулез:
- уточненной локализации;
- неуточненной локализации;
- множественной локализации.
- Острейший туберкулезный сепсис.
- Милиарный туберкулез неуточненной локализации.
- Обширный острый милиарный туберкулез с локализацией в легких.
- Генерализованный туберкулезный полисерозит.
Наиболее опасной формой милиарного туберкулеза считается острый туберкулезный сепсис. Летальный исход в этом случае возможет через две-три недели после появления первых симптомов.
Кроме того, выделяют хроническую форму милиарного туберкулеза, при которой периоды обострения сменяются ремиссиями.
Патогенез и причины заболевания
Возбудителем милиарного туберкулеза являются бактерии Mycobacterium. В общей сложности насчитывается 74 известных науке вида данных микроорганизмов, однако речь идет преимущественно о человеческом и бычьем видах (оба опасны для человека) – Mycobacterium tuberculosis и Mycobacterium bovis. Микроорганизмы, вызывающие туберкулез, кратко называют аббревиатурой МБТ (микобактерия туберкулеза).
Проникновение МБТ в организм обычно происходит воздушно-капельным путем (другие способы заражения возможны, но встречаются реже). В норме дыхательная система имеет защитный механизм, заключающийся в образовании слизи, связывающей микобактерии, и последующем ее выведении.
Однако если этот механизм не срабатывает (вследствие воспалительных процессов или воздействия токсичных вещест), бактерии попадают в легкие. Некоторое время МКБ размножаются очень медленно, не вызывая ответной реакции организма. Затем они распространяются по различным тканям и органам вместе с током лимфы и начинают более агрессивное размножение.
В пораженных органах образуется множество мелких, размером с зерно проса, туберкулезных бугорков. Очаги со временем могут разрастаться и сливаться.
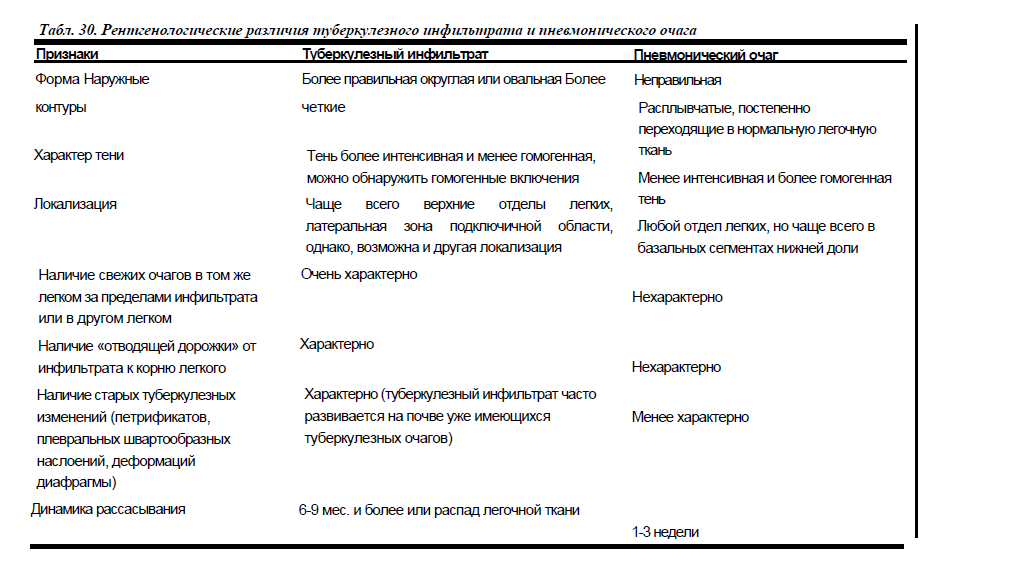
В случае алиментарного (с пищей), контактного или трансплацентарного заражения легкие могут избежать поражения, однако в таком случае усложняется процесс диагностики, поскольку рентгенография является наиболее простым способом обнаружения милиарного туберкулеза.
Симптомы милиарного туберкулеза
Субъективные симптомы данного заболевания неяркие, без специфических проявлений. Обычно больные жалуются на общее недомогание, слабость, повышение температуры, одышку и кашель. Частым симптомом является также сильное снижение веса без каких-либо видимых причин.
Диагностика милиарного туберкулеза
Выявить болезнь зачастую очень сложно. Из-за сниженной сопротивляемости организма реакция на пробу Манту нередко бывает отрицательной.
Рентгенография и лабораторный анализ мокроты тоже не всегда помогают выявить болезнь.
Лечение и прогноз
Прогноз сильно зависит от формы и стадии заболевания. Главный метод лечения – комбинированная антибиотикотерапия (из 4-5 препаратов), которая сопровождается приемом иммуномодулирующих препаратов и специальным режимом (постельным или санаторным, в зависимости от состояния больного). Срок лечения составляет порядка 12 месяцев.
В случае подозрения на тяжелые формы болезни (особенно – на острейший туберкулезный сепсис) целесообразно назначение пробной терапии даже до постановки точного диагноза.
Лечение
Гематогенно-диссеминированный туберкулез лечат химиотерапевтическими препаратами. Пациенту назначают медикаменты:
- Рифампицин;
- Изониазид;
- Этамбутол;
- Стрептомицин;
- Пиразинамид.
Каждая история болезни содержит сведения о назначении противотуберкулезных АБ (Изониазид + Этамбутол, Изониазид + Пиразинамид). Чахотку лечат кортикостероидными медикаментами и иммуномодуляторами. Лечение диссеминированного туберкулеза у взрослых проводится в стационаре.
1 этап терапии предназначен для пациентов, выделяющих микобактерию в окружающую среду. Курс лечения чахотки состоит из интенсивной фазы, которая длится 2-4 месяца. Поддерживающая стадия терапии продолжается 7 месяцев. У пациента изучают клинико-рентгенологическую динамику болезни, величину СОЭ, массивность бактериовыделения.
Больному назначают комплексную терапию Изониазидом, Рифампицином, Пиразинамидом, Этамбутолом в дозе, соответствующей его весу. Этамбутол нередко заменяют Стрептомицином, который применяют в/м в течение 2 месяцев.
В случае заболевания очаговой пневмонией назначают АБ широкого спектра действия, химиопрепараты, витамины, иммуномодуляторы. Больной принимает Ципролет, Изониазид, Рифампицин.
Для лечения казеозной пневмонии назначают:
- антиоксиданты;
- антигипоксанты;
- иммуномодуляторы;
- гормональные препараты.
АБ используют только после бактериального посева мокроты. Во второй фазе терапии назначают следующую схему: Изониазид (Н), Рифампицин (R) + Пиразинамид (Z) + Этамбутол (Е) + Стрептомицин (S) в течение 2 месяцев.