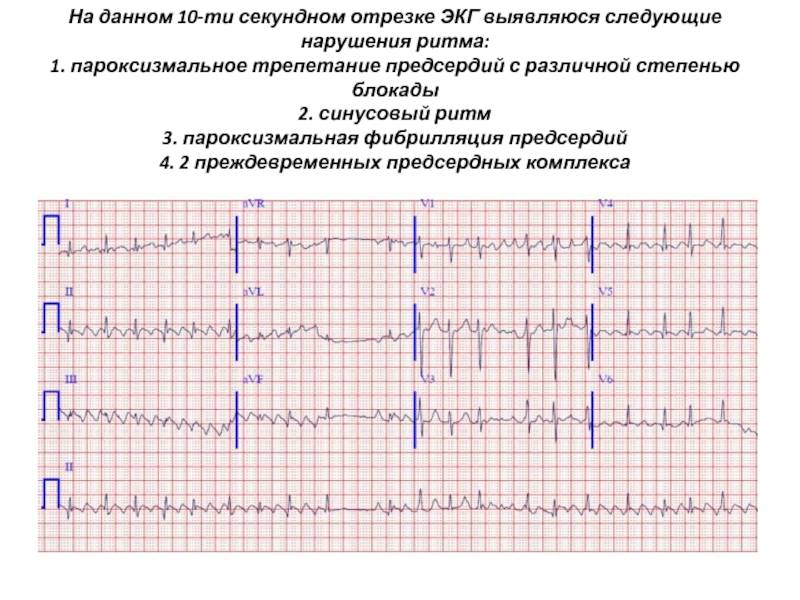
Под сметанным соусом
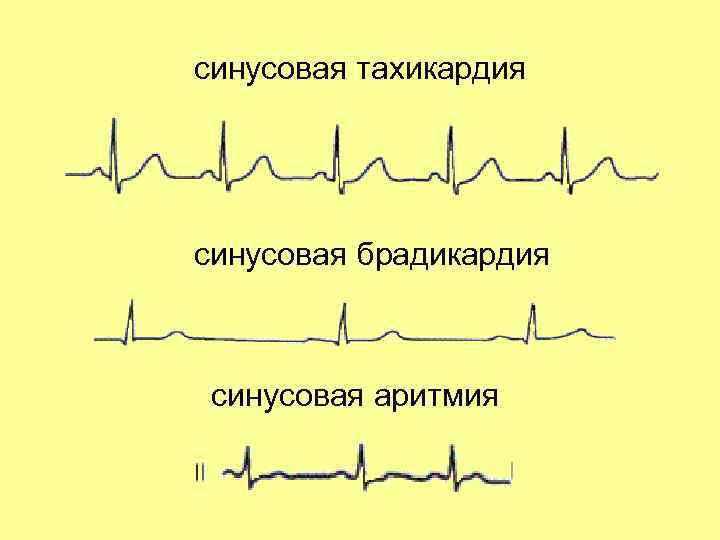
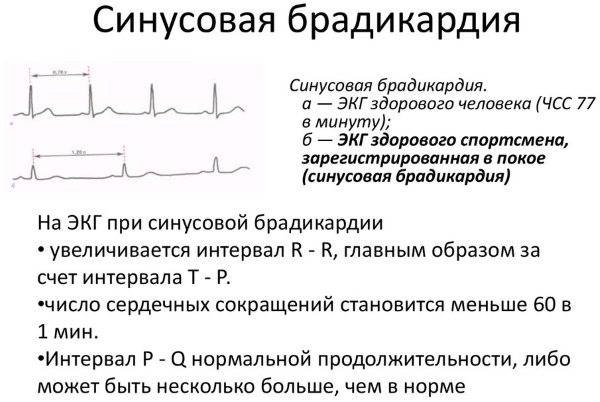
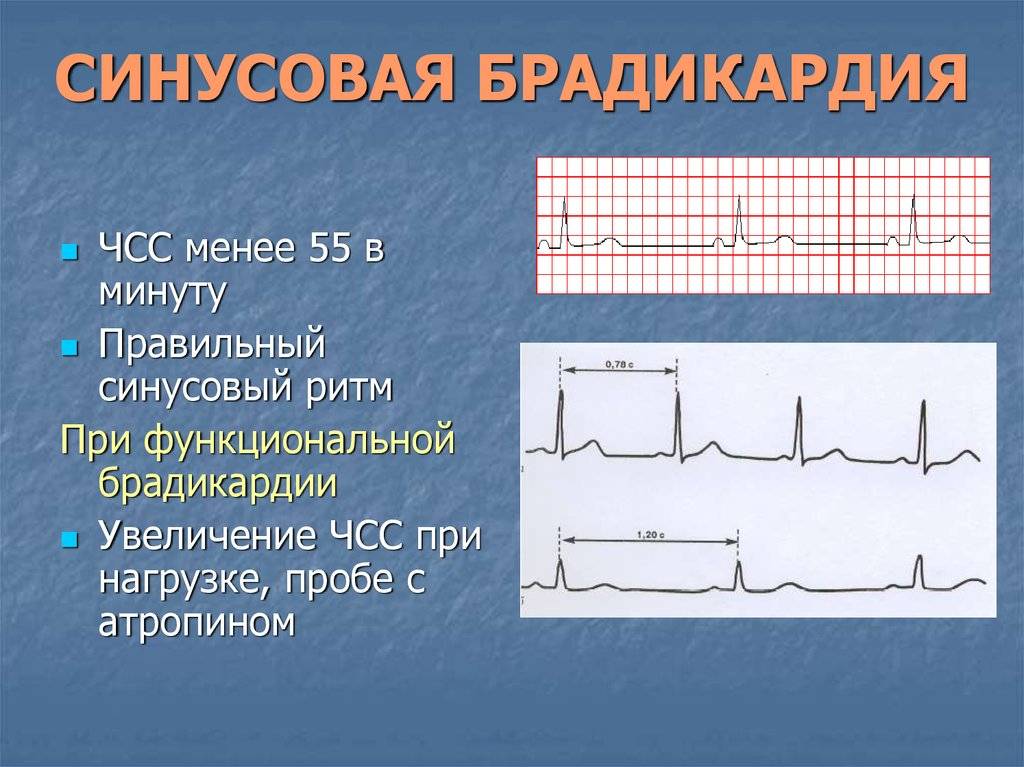
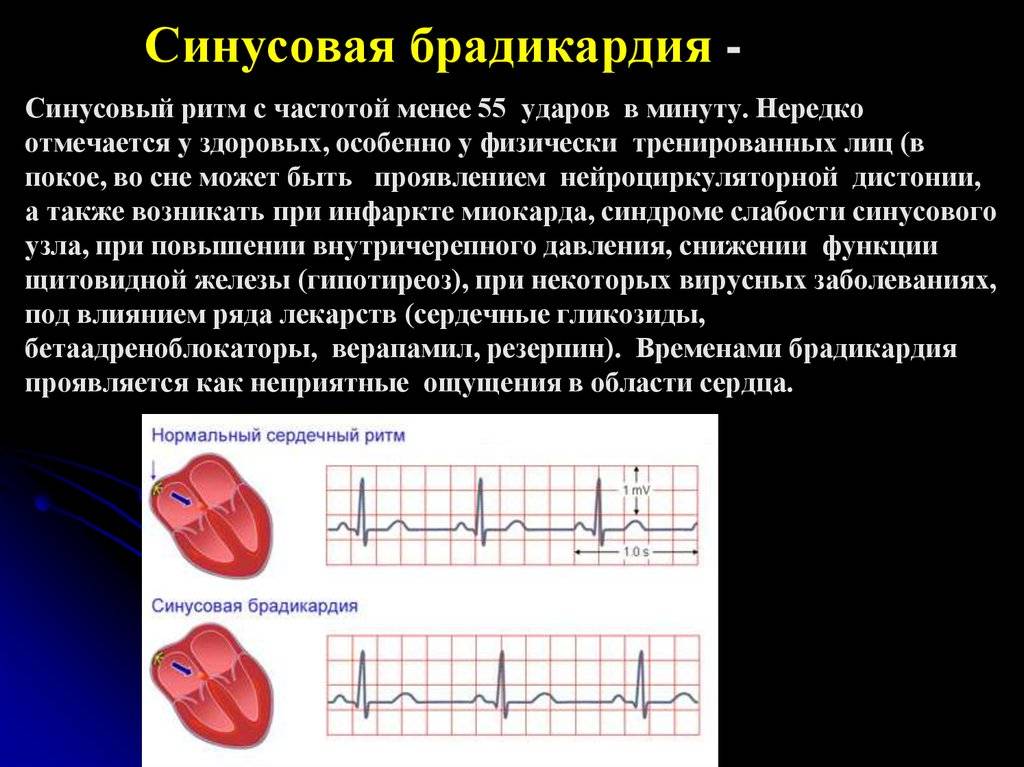
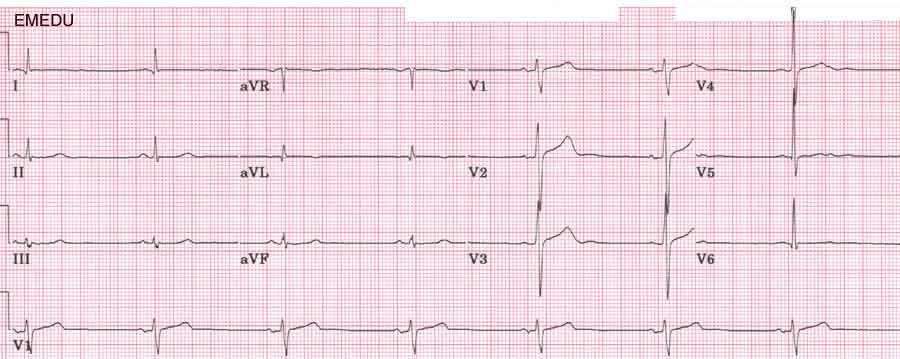
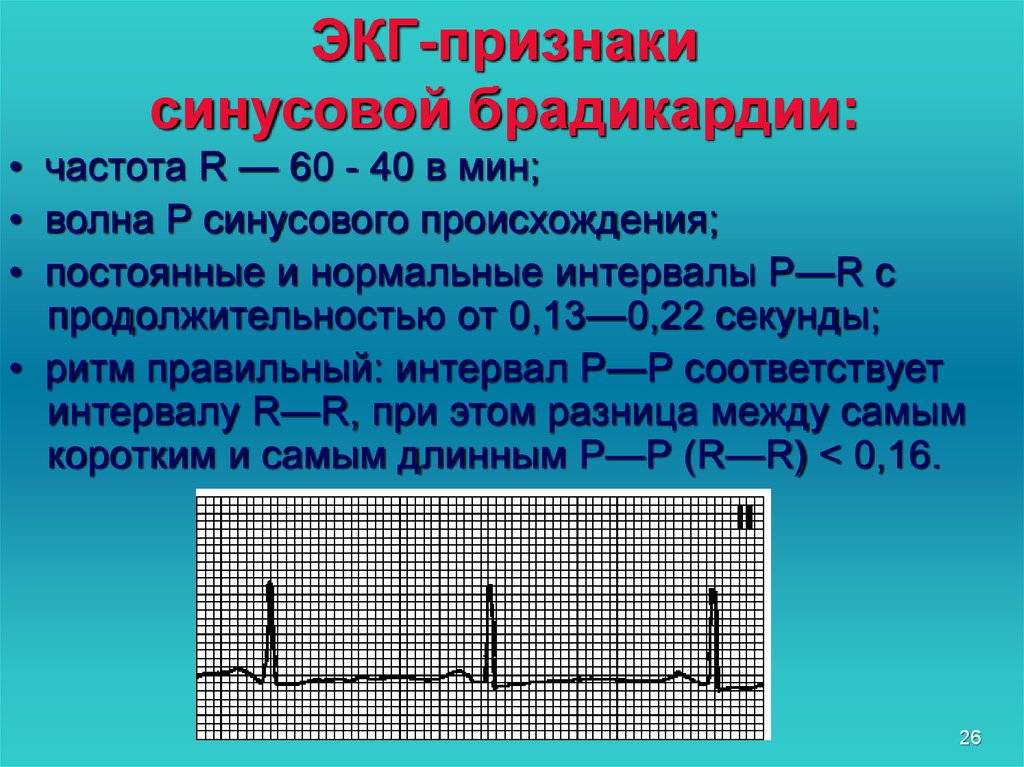
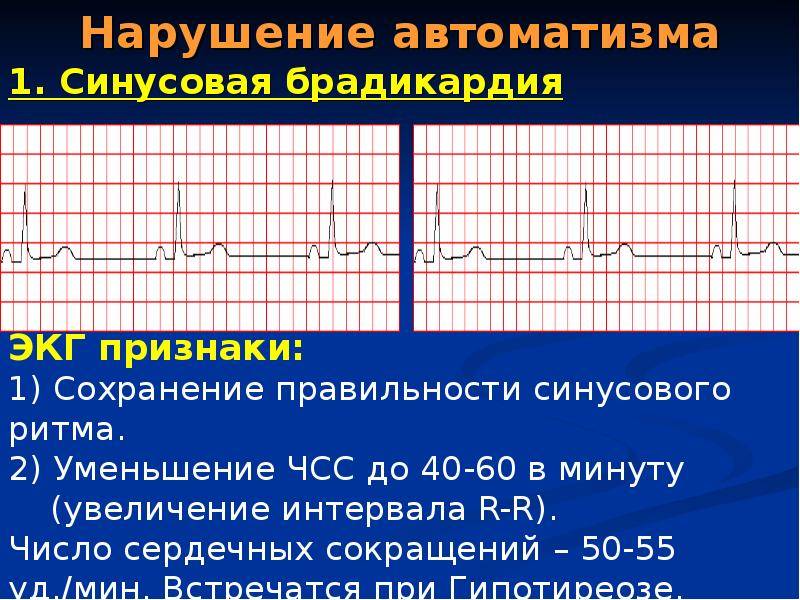
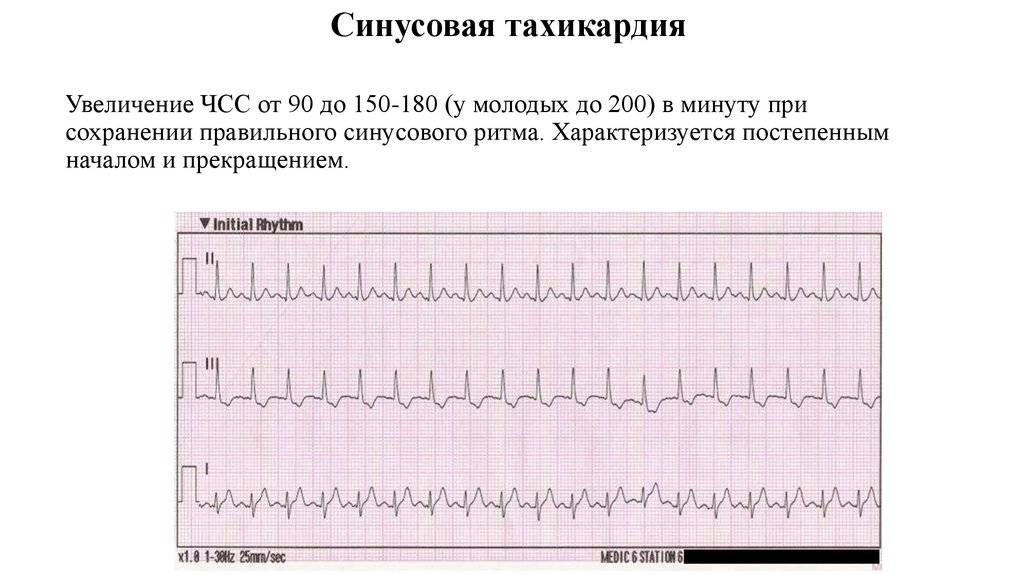
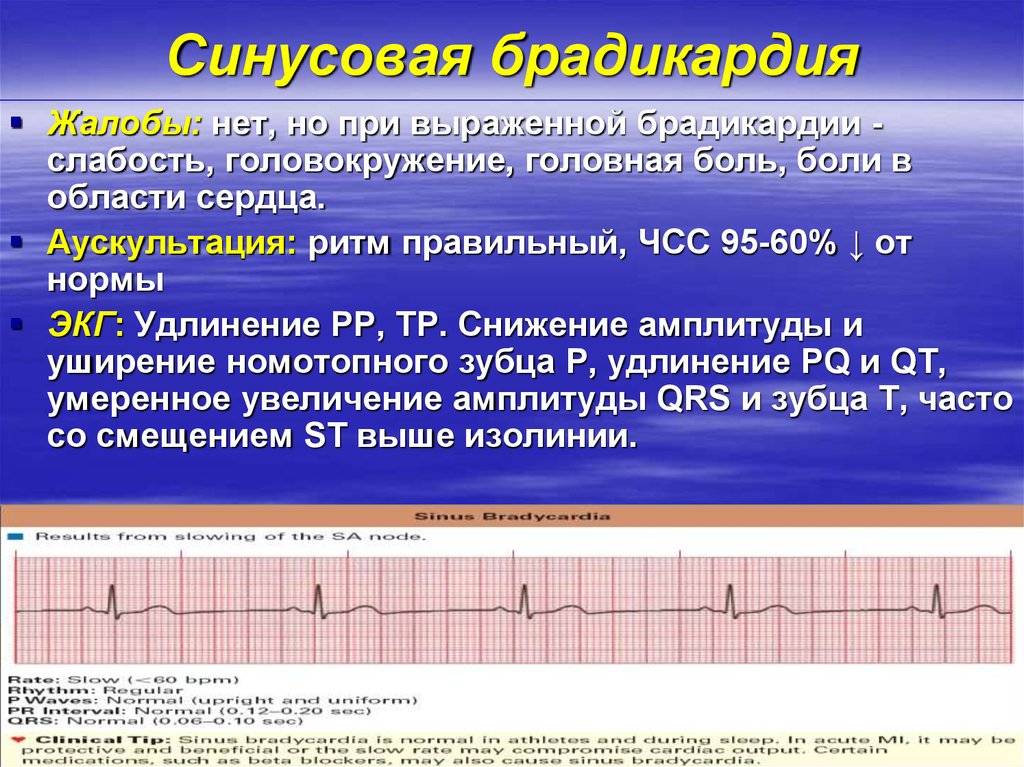
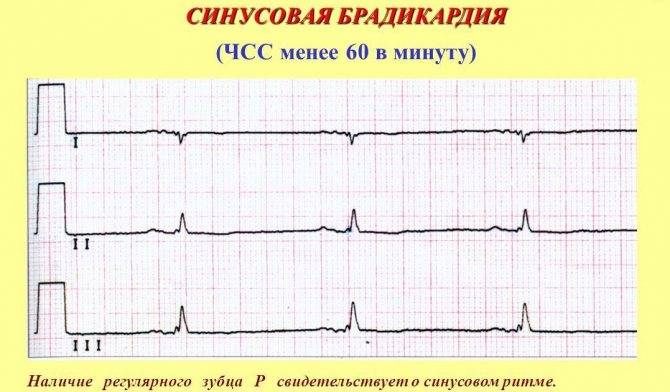
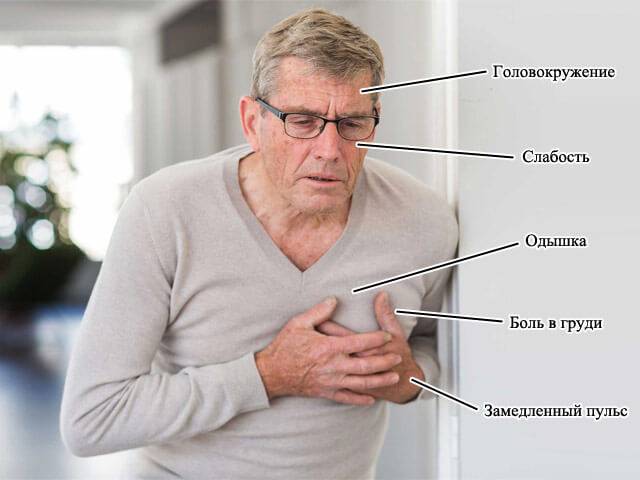
Симптомы синусовой брадикардии
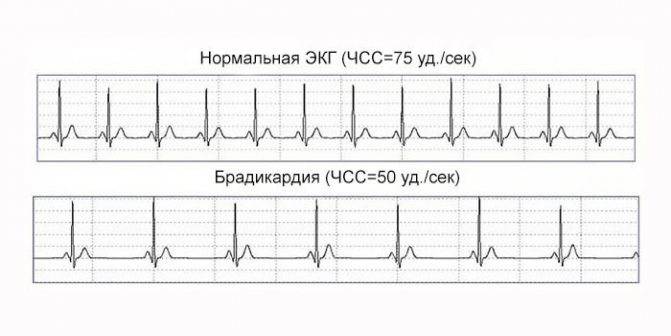
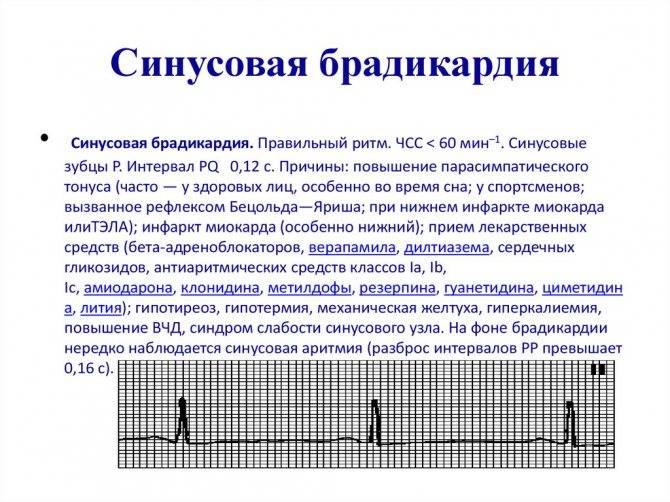
Основной признак брадикардии — замедленное сердцебиение. У взрослых оно может составлять менее 40 ударов в минуту, у детей — 75 ударов в минуту, у младенцев — 100 ударов и ниже.
Физиологическая брадикардия не вызывает беспокойства. Ее начало и конец может проходит для человека незаметно, что указывает на безсимптомность процесса
При патологическом развитии заболевания больные акцентируют внимание на следующих признаках:
- “замирание” сердца, которое одновременно вызывает страх и беспокойство за свою жизнь;
- частая утомляемость и сниженная работоспособность;
- пониженное артериальное давление;
- потеря сознания и обмороки;
- боли в сердце, одышка.
Клиническая картина различается по тяжести проявлений, для чего оценивается частота сердечных сокращений:
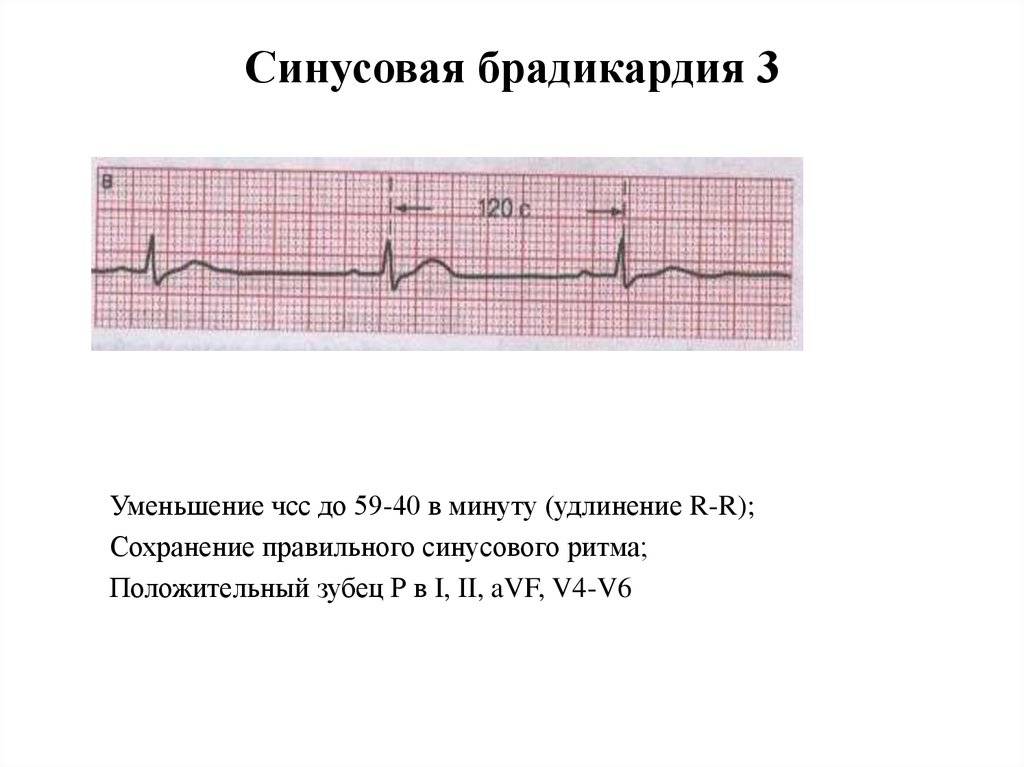
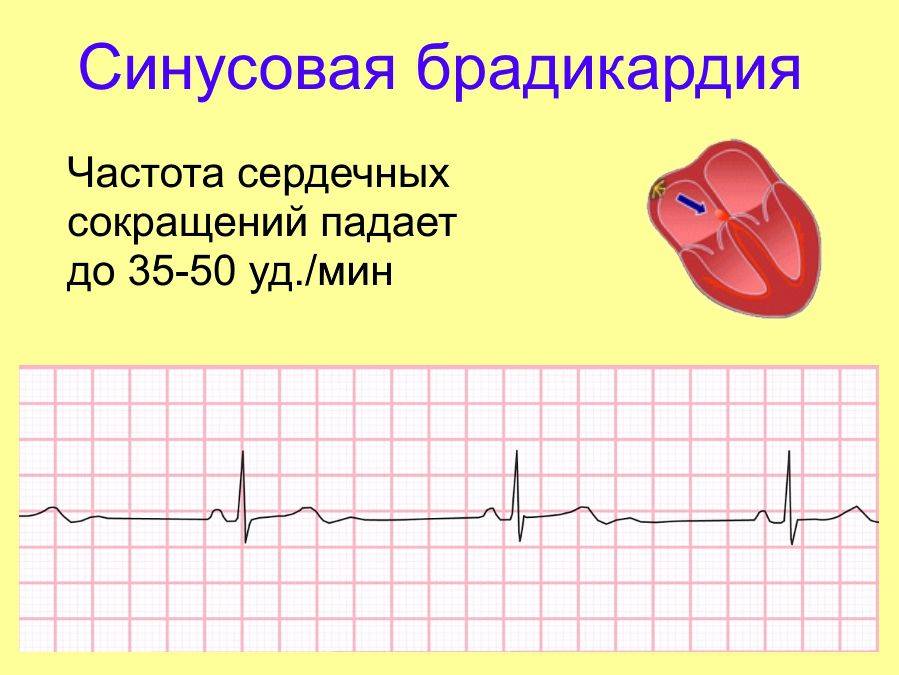
- Легкая степень брадикардии — ЧСС у взрослых составляет 60-50 уд/мин.
- Умеренная брадикардия — пульс находится в пределах 50-40 уд/мин.
- Выраженная брадикардия — частота сердечных сокращений определяется ниже 40 уд/мин.
При потере больным сознания следует безотлагательно обратиться в скорую помощь, поскольку из-за высокого риска прекращения сердечной деятельности возможен летальный исход.
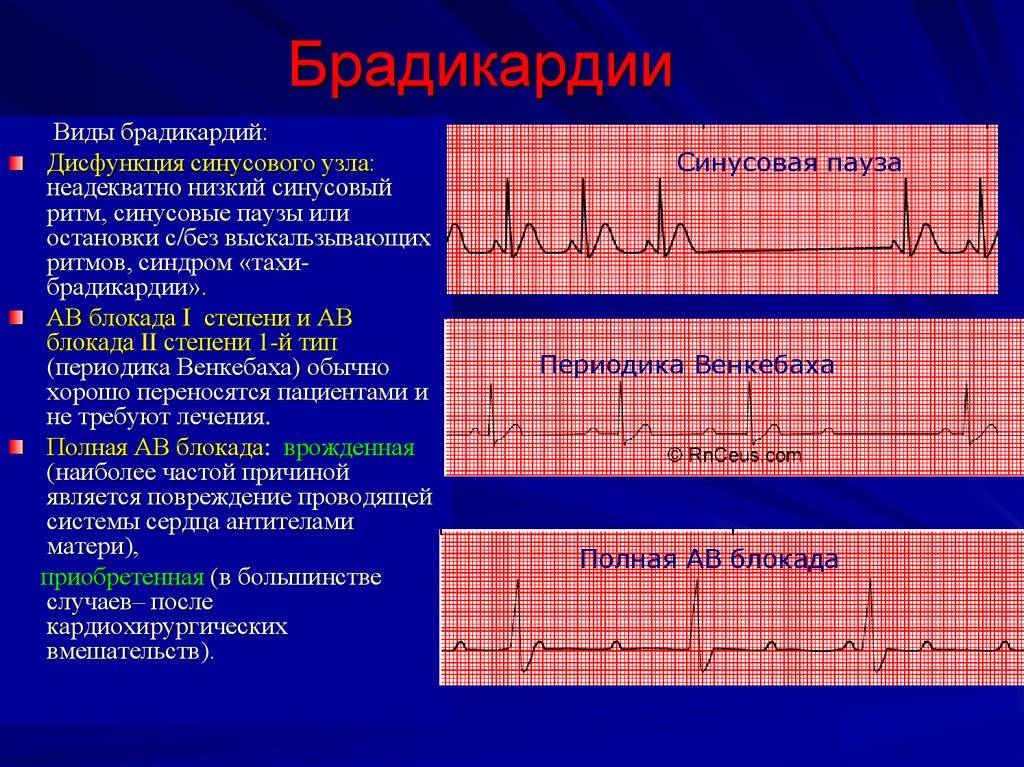
Основные формы синусовой брадикардии:
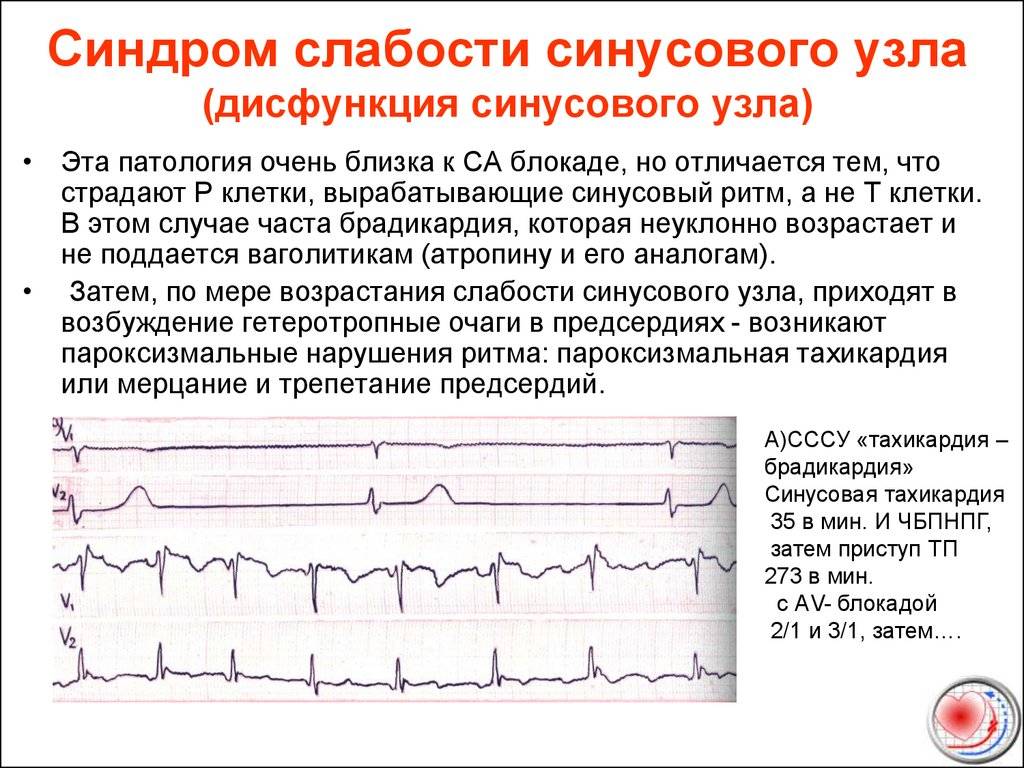
- Синдром слабости синусового узла — проявляется вышеприведенными симптомами, при этом обмороки возникают чаще всего именно при СССУ. В тяжелых случаях патология осложняется одышкой и стенокардией.
- Синоатриальная блокада, которая проявляется синусовой брадикардией .Для этой патологии характерны пароксизмальные обмороки.
- Синдром брадикардии-тахикардии -более свойственен для органических поражений сердца, характеризующихся сменой учащенного сердцебиения замедлением ритма. Подобные приступы возникают внезапно, поэтому довольно сложно их диагностировать.
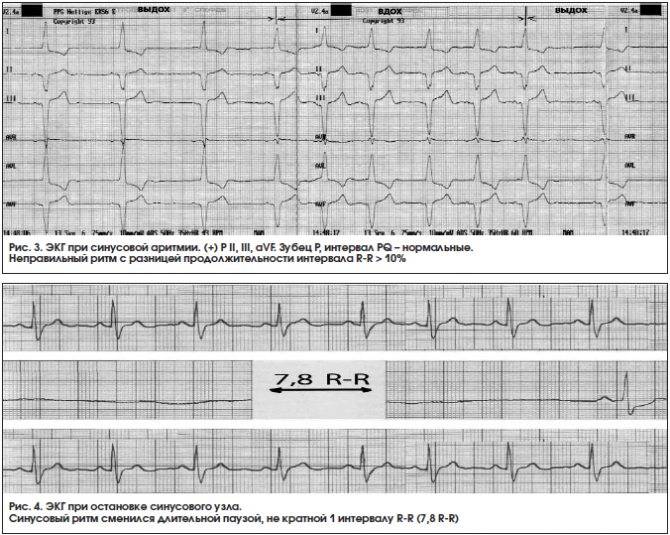
- Остановка синусового узла — клинически неблагоприятное состояние, поскольку способно спровоцировать развитие внезапной остановки сердца.
При появлении отеков на ногах или выраженной одышки следует немедленно обращаться к врачу, поскольку это первые признаки сердечной недостаточности.
При синоаурикулярной блокаде наблюдается острая брадикардия, которая проявляется сердечной недостаточностью. Возникают полуобморочные состояния, становятся выражены атаки стенокардии. Чем опасна подобная синусовая брадикардия? В первую очередь риском травматизации, поскольку на дороге может возникнуть авария, также человек может упасть и покалечиться. Из-за плохого кровообращения возникает гипоксия головного мозга, а в дальнейшем — нарушение работы дыхательной системы и судорожные состояния. Подобный симптомокомплекс известен как синдром Морганьи-Адамса-Стокса.
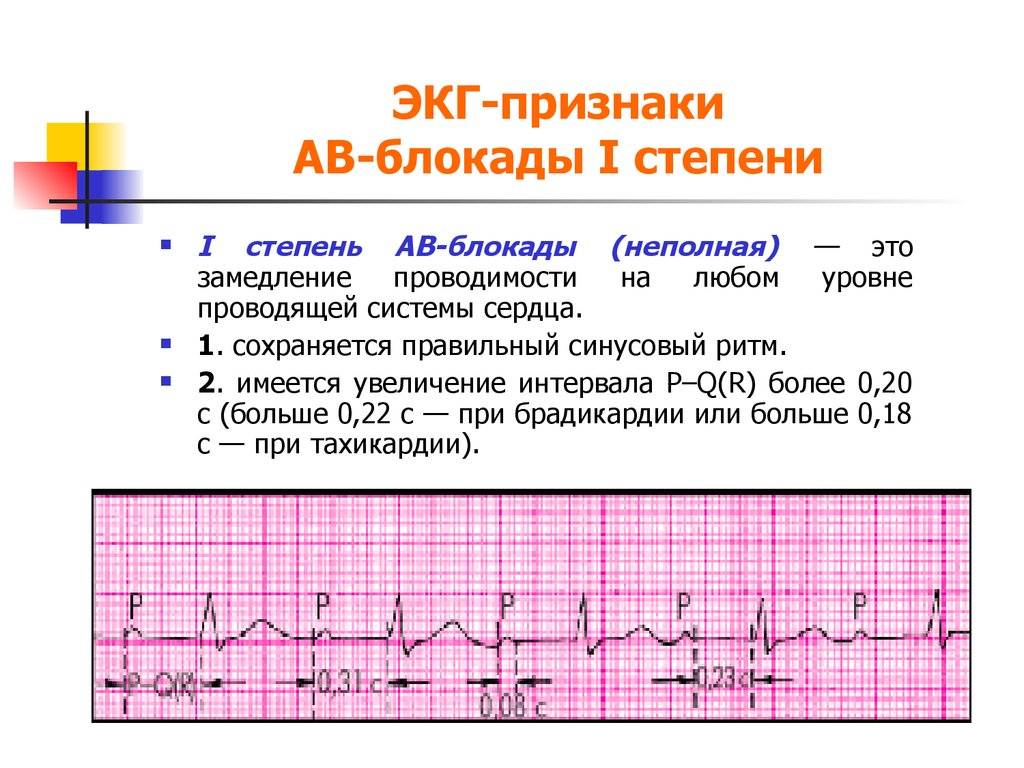
Атриовентрикулярная блокада вызывает сильное замедление сокращения желудочков. На фоне этой патологии возникает выраженное беспокойство, без причины начинается головокружение. Это объясняется тем, что работа желудочков связана с движением крови по большому и малому кругу кровообращения. Замедление их работы негативно сказывается в первую очередь на функционировании головного мозга. Если пауза между сокращениями больше 15 секунд, тогда может развиться вышеописанный синдром МАС с судорогами и дыхательной недостаточностью, или же возникает полная потеря сознания.
Отличить физиологическую брадикардию от патологической помогает атропиновая проба. В первом случае введение атропина восстанавливает нормальную работу сердца, а во втором не дает результата.
Какие изменения в сердце вызывают синдром?
Нормальная реполяризация вызывается процессом преобладающего выхода калия из клетки над поступлением ионов натрия внутрь. Благодаря чему снаружи появляется положительный заряд, внутри отрицательный. Этот механизм прекращения возбуждения одного волокна распространяется в виде импульса на соседние участки по типу цепной реакции, он соответствует фазе диастолы.
Реполяризация подготавливает миокард к следующей систоле, обеспечивает возбудимость мышечных волокон. От ее качества и продолжительности зависит фаза сокращения (деполяризации) сердца. Эти электрические изменения имеют свое направление. Они начинаются в перегородке между желудочками, затем распространяются на миокард сначала левого, затем правого желудочков.
Существующие гипотезы объясняют раннюю реполяризацию наличием клеток трех типов с разными электрофизиологическими потенциалами. Они названы по расположению в слоях сердечной стенки:
- эпикардиальными,
- эндокардиальными,
- М-клетками.
Получены экспериментальные данные о создании в этих структурах предпосылок для повторного возбуждения. Не исключается роль окончаний вегетативной нервной системы в досрочной реполяризации (волокон симпатического и блуждающего нерва). Показано активирующее воздействие симпатического нерва на реполяризацию зоны передней стенки и верхушки.
Лечение брадикардии
Как лечить брадикардию? Схема лечения брадикардии зависит от этиологии болезни, патогенеза, сопутствующих болезней и состояния здоровья пациента, однако, в большинстве случаев выглядит примерно так:
1. Исключение неблагоприятного фактора. 2. Медикаментозное лечение. 3. Диета. 4. Хирургическое лечение.
1. Исключение фактора
Сбор анамнеза и жалоб не даром является первым пунктом диагностики, причем не только брадикардии, но и других болезней. Именно в этот период собирается вся информация, чтобы найти и устранить фактор, из-за которого мог упасть пульс.
Таким образом – коррекция жизни является первым шагом в лечении. В многих случаях уменьшение дозы или отмена какого-либо препарата, или же ограничение больным курения и злоупотребления алкоголя приводит к нормальной работе сердца.
2. Медикаментозное лечение
Выбор препаратов зависит от типа брадикардии и сопутствующей его болезни
Очень важно найти первопричину низкой ЧСС. Недопустимо купирование симптомов без терапии основной болезни, поэтому, в обязательном порядке нужно нормализовать уровень гормонов, устранить воспалительные или опухолевые процессы, купировать инфекцию
Далее рассмотрим препараты, которые прежде всего направлены на повышение частоты сердечных сокращений.
Лекарственные препараты при брадикардии
Бета-адреномиметики (стимуляторы β1 и β2 адренорецепторов) – способствуют улучшению атриовентрикулярной проводимости и ускорению частоты сокращения сердечной мышцы:
- «Изадрин» — применяется в дозировке 2-20 мкг в сочетании с 5% раствором глюкозы;
- «Изопреналин» — обладает свойством снимать блокады сердца, что приводит к учащение сердечных сокращений миокарда и предупреждает развитие кардиогенного шока. Применяется в дозировке 1 таблетка 3-4 раза в день, или внутривенно с 5% раствором глюкозы;
- «Орципреналина сульфат»;
- «Эфедрина гидрохлорид» — еще одним стимулятор β, а также α-адренорецепторов, который также обладает сосудосуживающим действием. Противопоказанием являются – органическое поражение сердца, гипертония, гипертиреоз.
«Атропин» — применяется в дозировке от 0,6 до 2 мг, 2-3 раза в сутки, внутривенно или подкожно.
Противогирпентензивные средства – назначаются в случае наличия повышенного и высокого давления:
- «Бисопролол» – снижение АД осуществляется за счет блокирования β1-адренорецепторов;
- «Индапамид» – снижение АД осуществляется за счет выведения из организма лишней жидкости, т.е. это мочегонное средство;
- «Целипролол» — снижение АД происходит за счет выраженного сосудорасширяющего действия;
- «Трифас» — снижение АД происходит за счет выведения из организма натрия (Na) и хлора (Cl).
- Коэнзим Q10.
Другие лекарства:
- «Капли Зеленина» – применяются при умеренной брадикардии в дозировке 35-40 капель, 2-3 раза в сутки.
- L-карнитин (витамин В11) – является антиаритмическим средством, оказывающее укрепляющее действие мышечных тканей миокарда и других, что предупреждает развитию инфаркта;
- «Мексидол» — применяется при проблемах с кровообращением, что помогает справится головному мозгу и другим внутренним органам при кислородном голодании.
3. Диета
Диета при брадикардии поможет скорректировать энергозатраты организма на переработку пищи, а также обеспечить сердце с другими органами дополнительным количеством важных витаминов и минералов, играющих не последнюю роль в поддержании нормального их функционирования.
Правила питания: 5-6 раз в день, без переедания, с ограничением потребления соли (до 3-5 г/сутки), жирного, жаренного, чипсов и других малополезных и вредных продуктов, богатых на холестерин. Готовить на пару, с помощью варки или тушения.
Особый акцент сделать на пищу с большим содержанием магния, селена, кальция, фосфора, омега-3 и витаминов В6, В9.
Что можно есть при брадикардии: нежирные сорта мяса и рыбы (курица, хек, минтай), нежирную кисломолочную продукцию, цельнозерновой хлеб, макароны, крупы (гречка, рис, овес), орехи (грецкий, арахис, миндаль), сухофрукты, свежие фрукты, зелень.
Что нельзя есть: соленья, консервы, свинину, копчености, специи, алкоголь.
В медицинских учреждениях при аритмиях и других проблемах с сердечно-сосудистой системой назначают специализированное диетическое меню – диета №10, разработанная М.И.Певзнером.
4. Хирургическое лечение
В случае частых обмороков, синдроме Морганьи-Адамса-Стокса и наличия риска внезапной остановки сердца, а также отсутствия положительных результатов консервативных методов терапии, врач может назначить установку кардиостимулятора.
Данное устройство вырабатывает малые электрические импульсу, тем самым стимулируя сокращение сердца с необходимым ритмом искусственным путем.
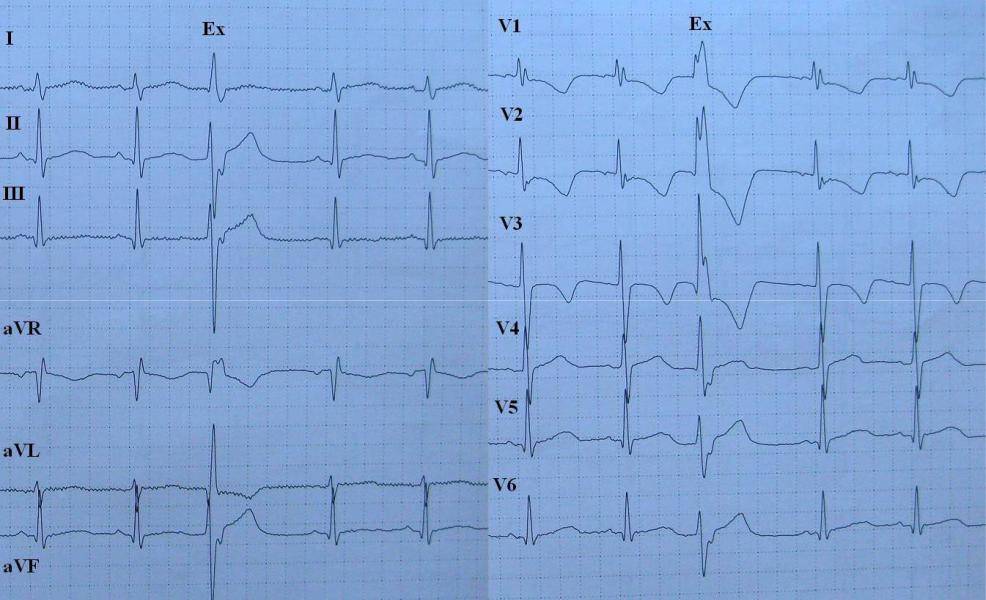
Классификация
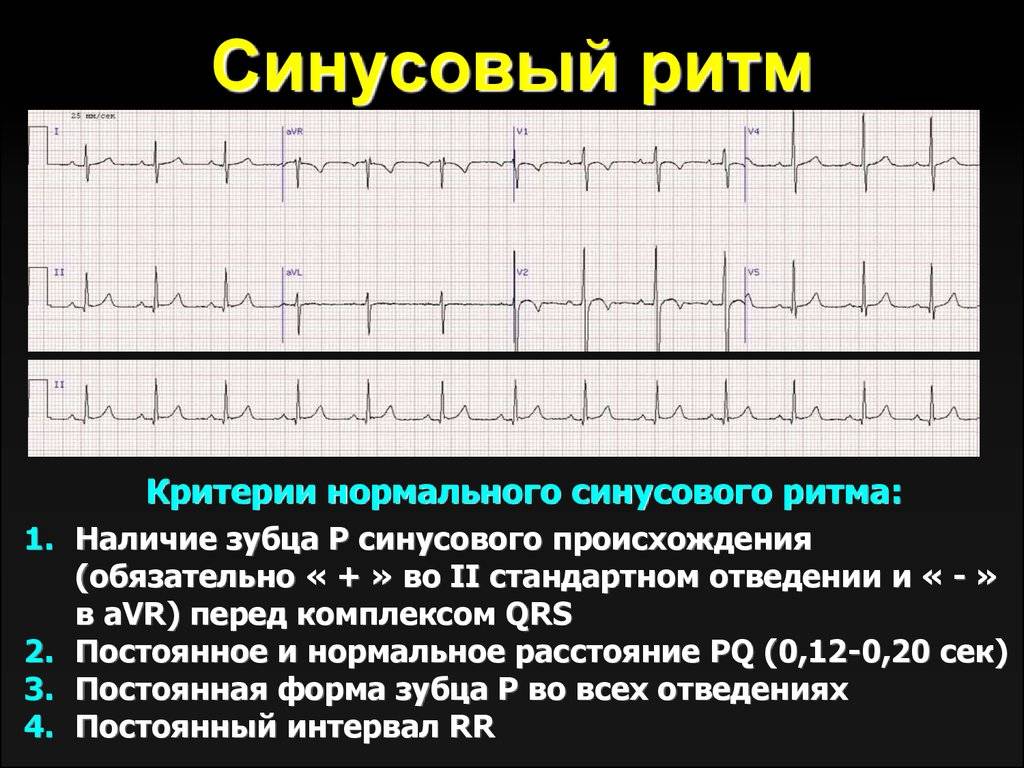
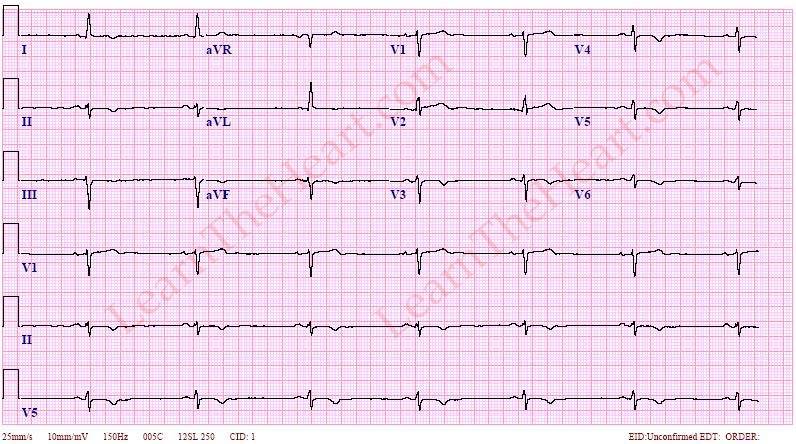
Иллюстрация сравнения ЭКГ здорового человека ( вверху ) и человека с брадикардией ( внизу ): также показаны точки в сердце, где измеряются сигналы ЭКГ.
Синус
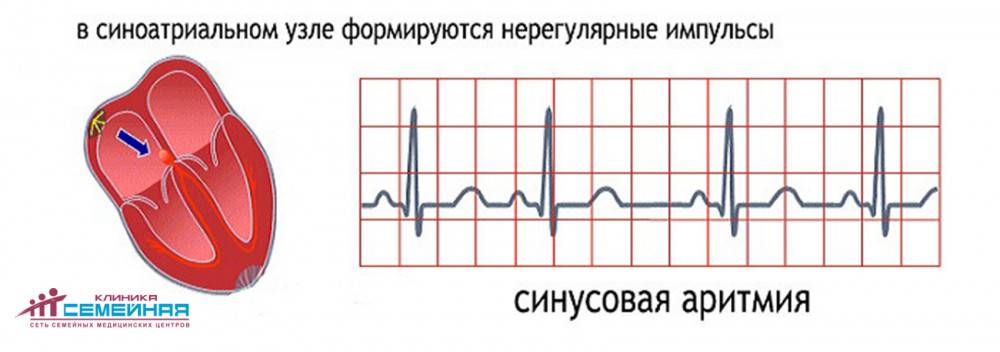
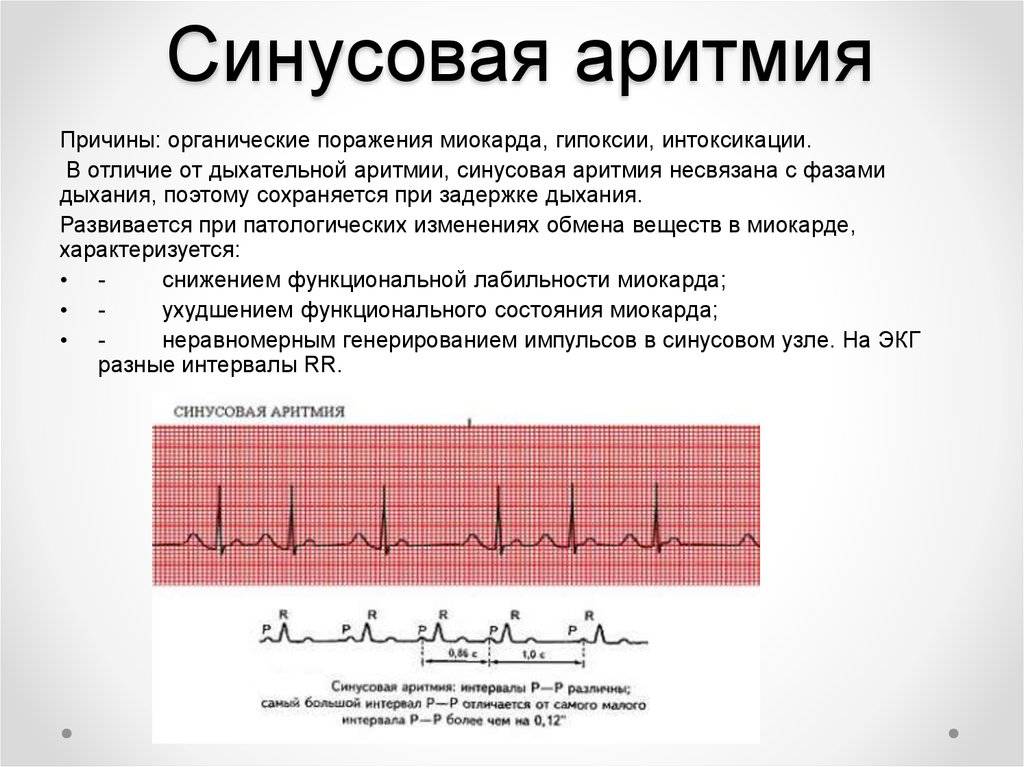
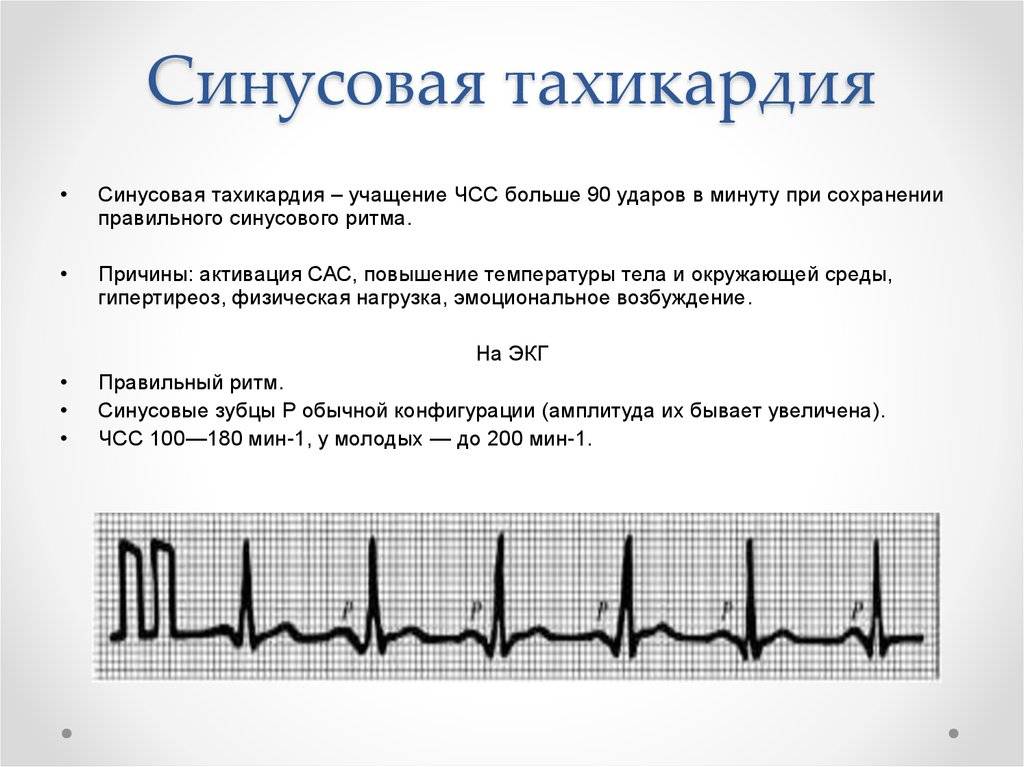
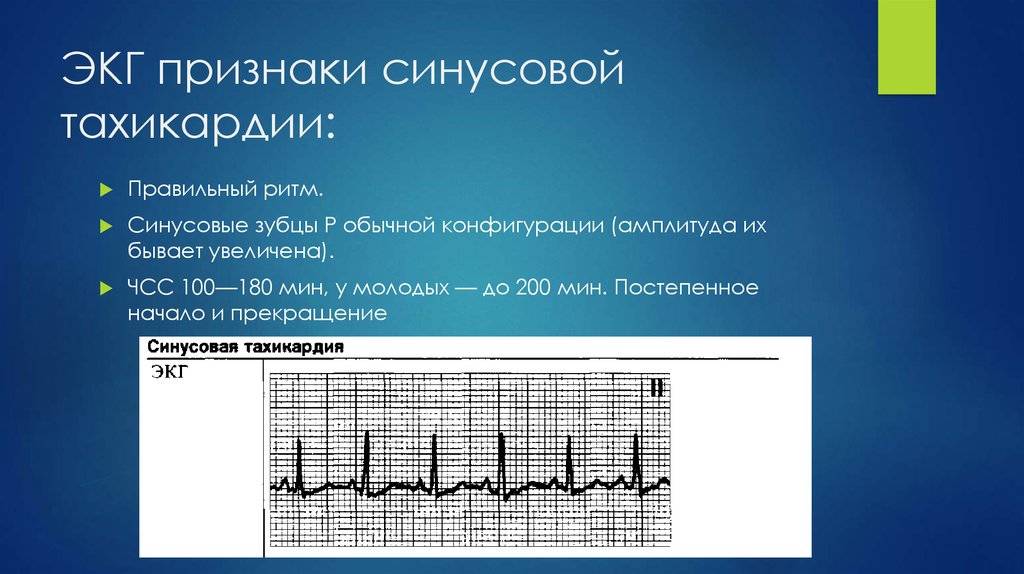
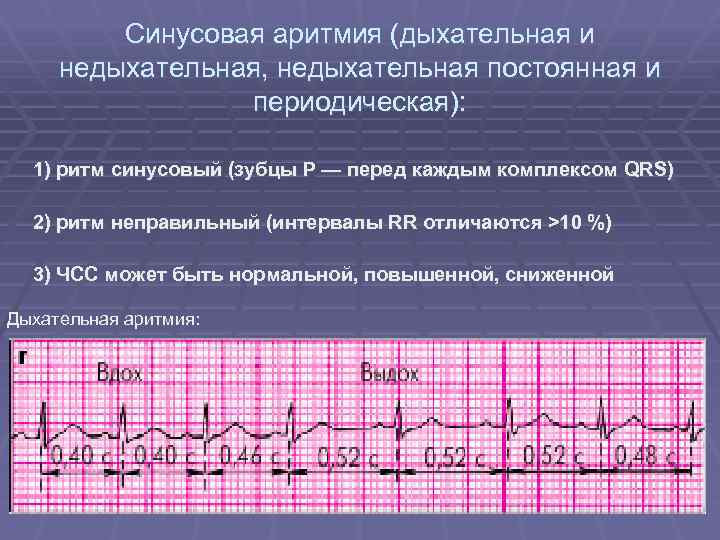
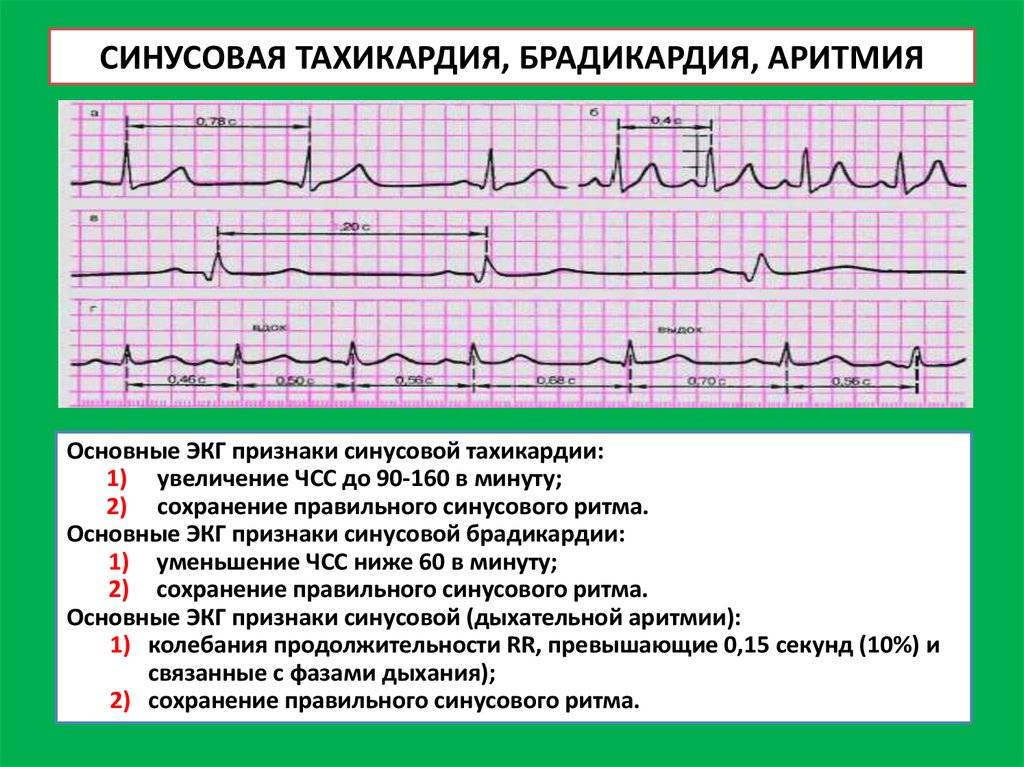
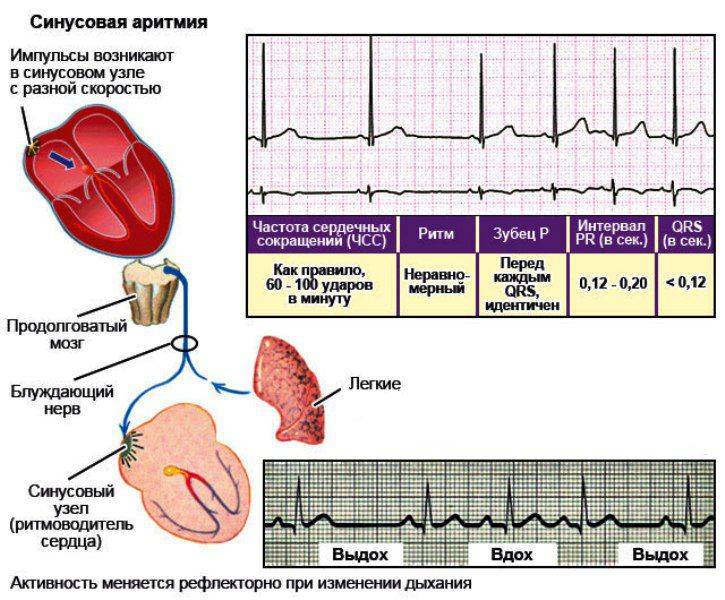
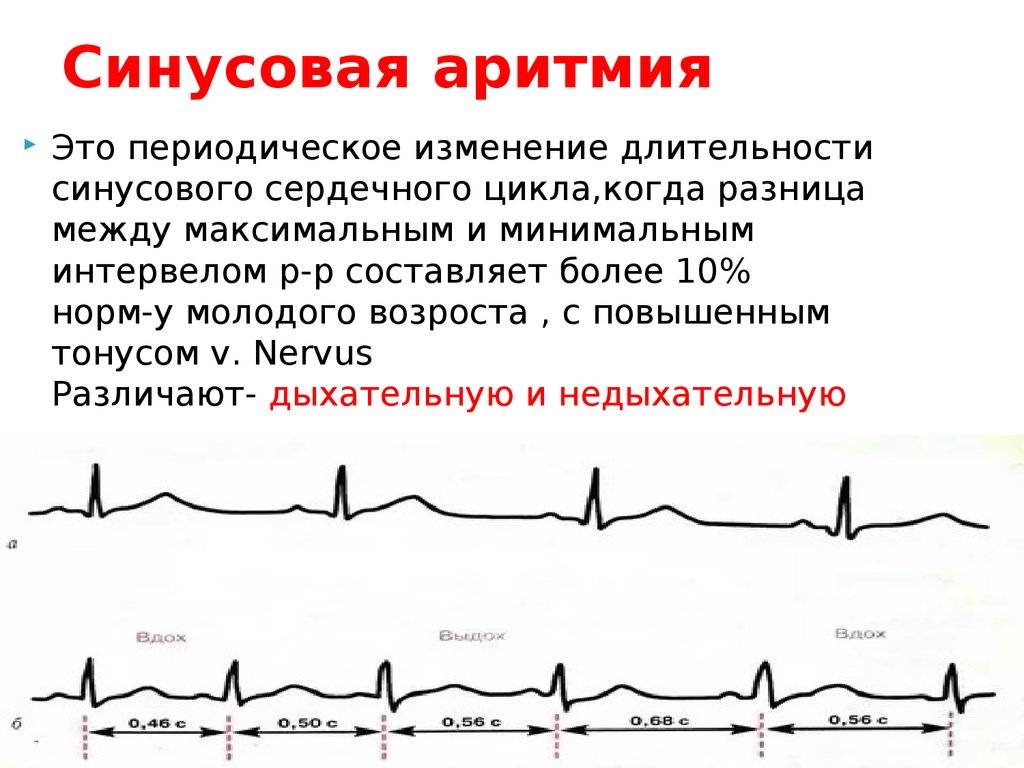
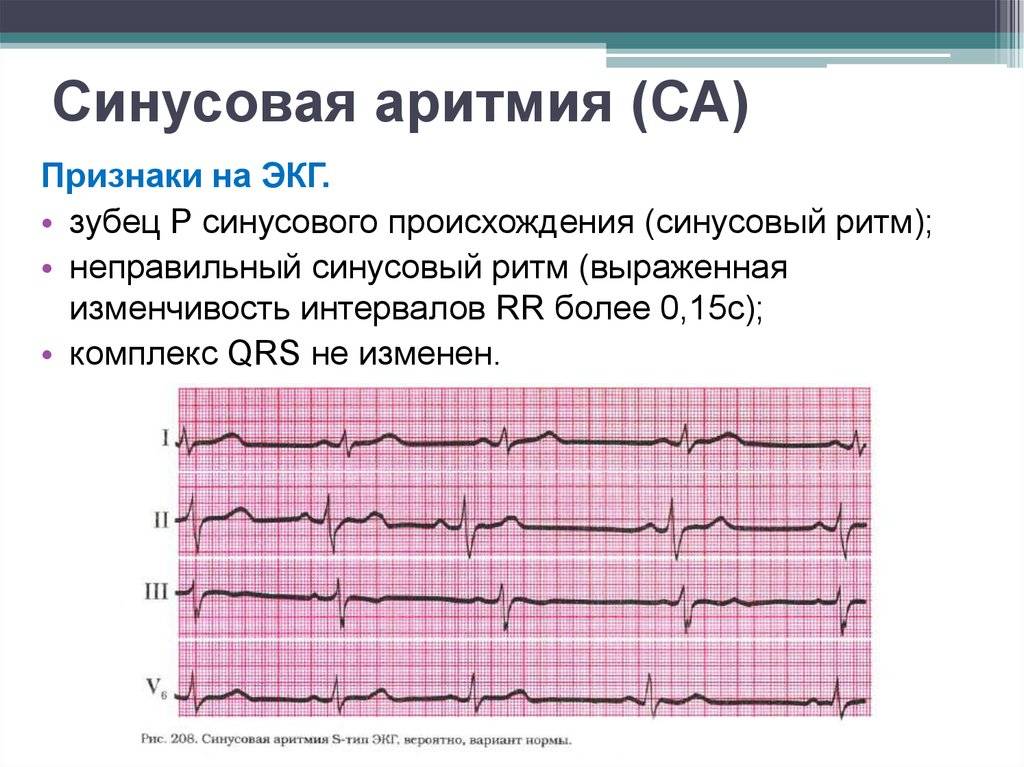
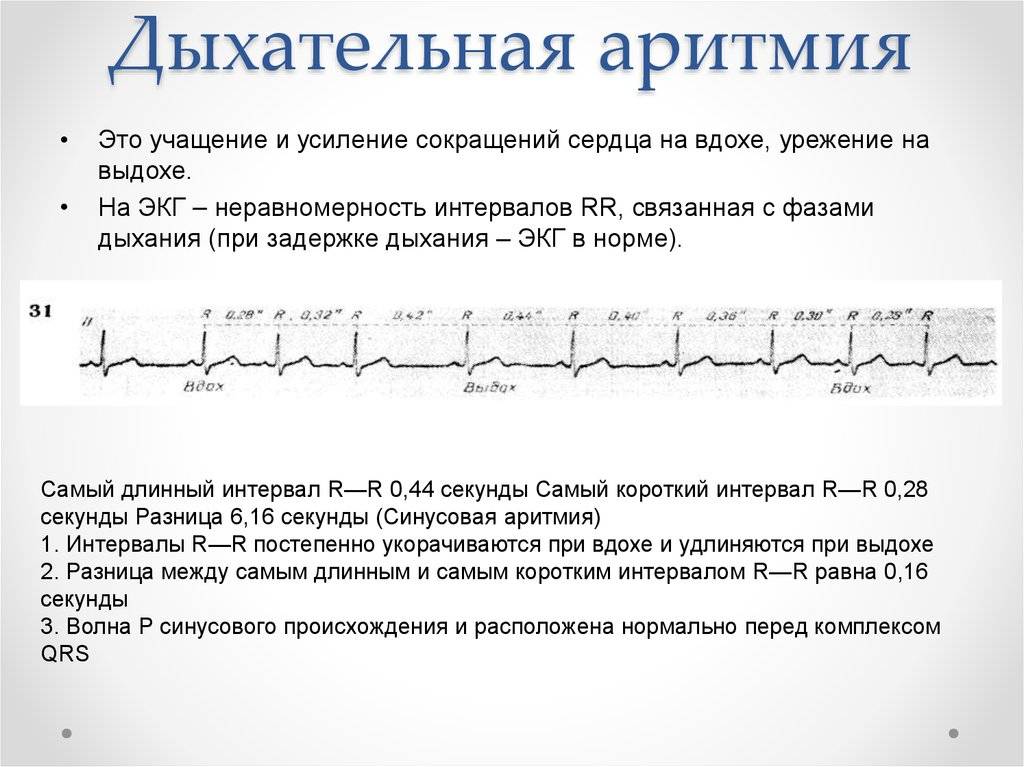
Предсердные брадикардии делятся на три типа. Первая, респираторная синусовая аритмия , обычно встречается у молодых и здоровых взрослых. Частота сердечных сокращений увеличивается при вдохе и уменьшается при выдохе. Считается, что это вызвано изменениями тонуса блуждающего нерва во время дыхания. Если снижение во время выдоха снижает частоту сердечных сокращений ниже 60 ударов в минуту на каждом вдохе, этот тип брадикардии обычно считается доброкачественным и признаком хорошего вегетативного тонуса .
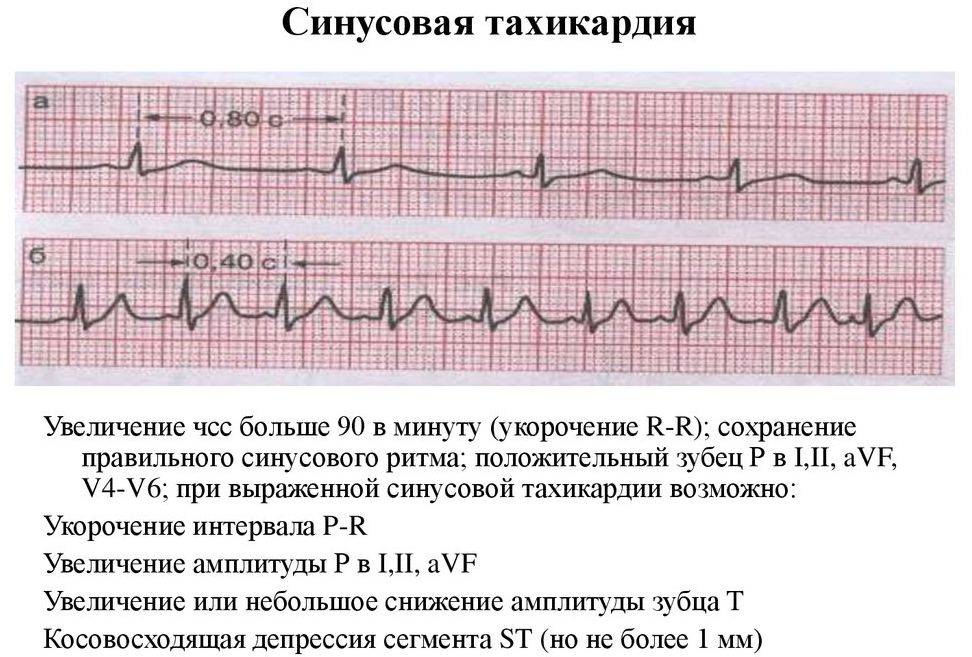
Вторая, синусовая брадикардия , — это синусовый ритм менее 60 ударов в минуту. Это обычное заболевание, встречающееся как у здоровых людей, так и у спортсменов в хорошей физической форме. Исследования показали, что доброкачественная синусовая брадикардия наблюдается у 50–85% атлетов, прошедших физическую подготовку, по сравнению с 23% всего изученного населения. Сердечная мышца спортсменов привыкла к большему ударному объему , поэтому для циркуляции того же объема крови требуется меньше сокращений.
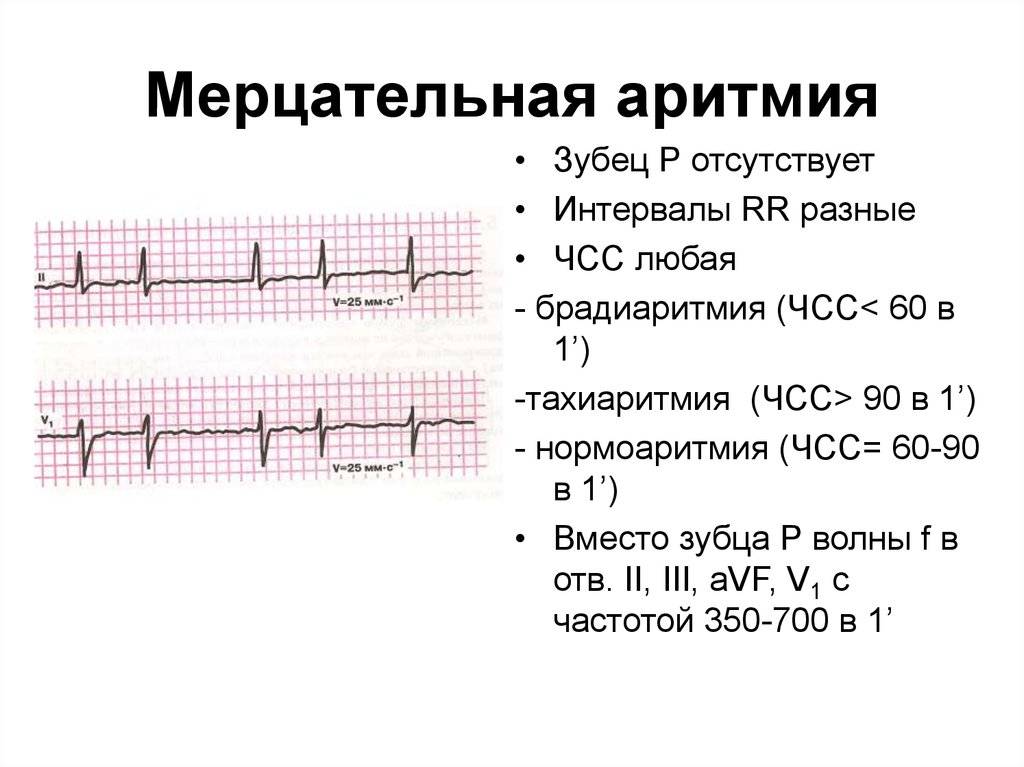
Третий, синдром слабости синусового узла , охватывает состояния, которые включают тяжелую синусовую брадикардию, синоатриальную блокаду , остановку синуса и синдром брадикардии-тахикардии ( фибрилляция предсердий , трепетание предсердий и пароксизмальная наджелудочковая тахикардия ).
Атриовентрикулярный переход
АВ-узловой ритм , или атриовентрикулярная узловая брадикардия, как правило , вызвано отсутствием электрического импульса от синусового узла . Обычно это появляется на электрокардиограмме (ЭКГ) с нормальным комплексом QRS, сопровождаемым перевернутым зубцом P до, во время или после комплекса QRS.
Ускользающий ритм АВ-соединения — это задержанное сердцебиение, происходящее из эктопического очага где-то в АВ-соединении . Это происходит , когда скорость деполяризации в узле SA падает ниже скорости на АВ узла . Эта аритмия также может возникать, когда электрические импульсы от узла SA не достигают AV-узла из-за SA или AV-блокады . Это защитный механизм для сердца, чтобы компенсировать узел SA, который больше не обрабатывает активность кардиостимулятора, и является одним из ряда резервных сайтов, которые могут взять на себя функцию кардиостимулятора, когда узел SA не может этого сделать. Это будет представлять собой более длительный интервал PR . Комплекс выхода из АВ-соединения — нормальная реакция, которая может быть результатом чрезмерного тонуса блуждающего нерва в узле SA. Патологические причины включают синусовую брадикардию, остановку синуса, блокаду выхода из пазухи или атриовентрикулярную блокаду.
Желудочковый
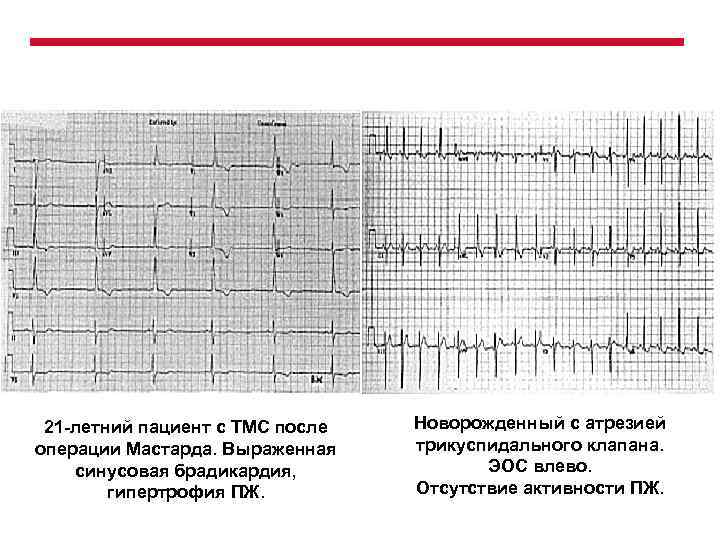
Идиовентрикулярный ритм , также известный как атриовентрикулярная брадикардия или ускользающий желудочковый ритм, представляет собой частоту сердечных сокращений менее 50 ударов в минуту . Это защитный механизм при отсутствии электрического импульса или раздражителей от предсердия . Импульсы, возникающие внутри или ниже пучка His в АВ-узле, создают широкий комплекс QRS с частотой сердечных сокращений от 20 до 40 ударов в минуту. Те, что находятся выше пучка His, также известные как узловые, обычно находятся в диапазоне от 40 до 60 ударов в минуту с узким комплексом QRS. При блокаде сердца третьей степени около 61% приходится на систему Пуркинье пучка Гиса, 21% — на АВ-узел и 15% — на пучок Гиса. AV-блокада может быть исключена с помощью ЭКГ, показывающей «соотношение 1: 1 между зубцами P и комплексами QRS». Желудочковая брадикардия возникает при синусовой брадикардии, остановке синусового узла и АВ-блокаде. Лечение часто состоит из введения атропина и кардиостимуляции .
Инфантильный
У младенцев брадикардия определяется как частота сердечных сокращений менее 100 ударов в минуту (нормальная частота составляет около 120–160 ударов в минуту). Недоношенные дети чаще, чем доношенные, страдают приступами апноэ и брадикардии; их причина не совсем ясна. Заклинания могут быть связаны с центрами мозга, регулирующими дыхание, которые могут быть не полностью развиты. Мягкое прикосновение к ребенку или легкое покачивание инкубатора почти всегда приводит к тому, что ребенок снова начинает дышать, что увеличивает частоту сердечных сокращений. При необходимости для лечения этих приступов у младенцев можно использовать лекарства ( теофиллин или кофеин ). По этой причине стандартная практика отделения интенсивной терапии новорожденных (ОИТН) заключается в электронном мониторинге сердца и легких.
Методы лечения
Вылечить синусовую брадикардию возможно. Лечение состоит из двух этапов:
-
Симптоматическая терапия – неотложная помощь по устранению выраженной брадикардии и ее последствий, угрожающих жизни.
-
Специальная терапия – мероприятия, направленные на лечение тех причинных заболеваний, которые проявляются замедлением сердечного ритма.
1. Неотложная помощь
Экстренное лечение брадикардии наиболее целесообразно при нарушении общего состояния больного на фоне снижения сердцебиений менее 50 уд/мин:
- Уложить больного на спину, обеспечить условия для хорошего доступа свежего воздуха (открыть форточку, снять или расстегнуть одежду, сдавливающую грудную клетку и шею).
- Оценить наличие сознания, дыхания, пульса на артериях шеи и сердцебиений. Только при их отсутствии показаны реанимационные мероприятия – сердечный массаж и искусственное дыхание.
- Прием медикаментозных препаратов (приведены в таблице).
| Названия препарата | Показания к применению |
|---|---|
| Капли Зеленина | Принимать вовнутрь (пить) при любых формах брадикардии в случае сохранения сознания |
| Атропина сульфат | Вводится внутривенно или подкожно при уменьшении сокращений сердца менее 50 уд/мин |
| Дофамин | Синусовая брадикардия, сопровождающаяся снижением артериального давления |
| Адреналин | Вводят подкожно/внутривенно при критическом замедлении ритма (менее 30 уд/мин) (остановке сердца) |
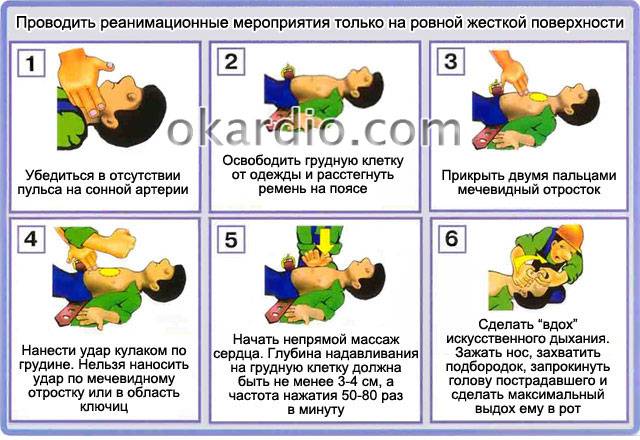 Первая помощь при обнаружении симптомов сильной синусовой брадикардии
Первая помощь при обнаружении симптомов сильной синусовой брадикардии
2. Специальное лечение
Навсегда устранить патологическую синусовую брадикардию, можно лишь путем лечения причинных болезней. В любом случае, сперва нужно обратиться к врачу-кардиологу или терапевту. Специалист решит объем необходимого обследования и консультаций других специалистов (это может быть невропатолог, эндокринолог, инфекционист и др.). Только после этого назначается оптимальное лечение.
Если на фоне проводимых специализированных или неотложных мероприятий восстановить нормальный сердечный ритм не удается, больным устанавливают под кожу кардиостимулятор – прибор, издающий электрические импульсы, и являющийся искусственным водителем ритма сердца.
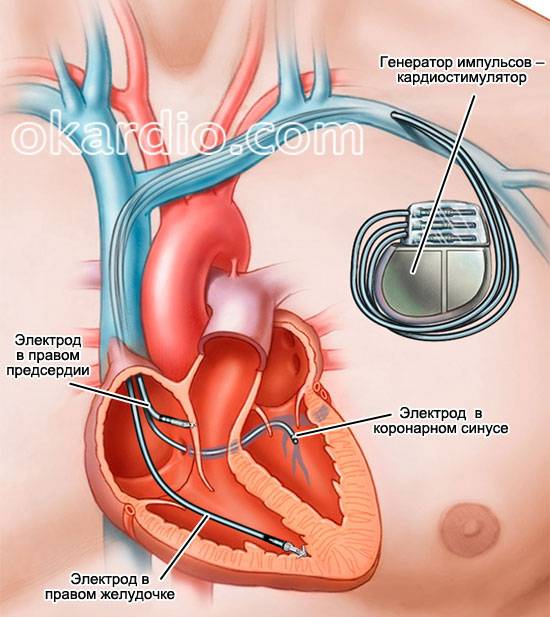 Кардиостимулятор
Кардиостимулятор
Лечение народными средствами
Операция
К хирургическому лечению при брадикардии прибегают очень редко и лишь в тех случаях, когда снижение ЧСС существенно влияет на гемодинамику. Место и характер оперативного вмешательства определяются причиной, вызвавшей брадикардию. При врожденных аномалиях в развитии сердечных тканей хирургическая коррекция делается по мере возможностей еще в детстве, чтобы обеспечить нормальный рост и развитие ребенка.
В некоторых случаях имеет место выраженная постоянная брадикардия, которая ведет к сердечной недостаточности, но ее причина неизвестна либо ее нельзя устранить. В этих случаях хирургическое лечение будет заключаться в имплантации специального кардиостимулятора. Этот аппарат самостоятельно вырабатывает электрические импульсы и доставляет их в нужные точки миокарда. Таким образом, более низкий ритм синусового узла будет подавлен, а сердце начнет нормально перекачивать кровь. В наши дни существует множество различных типов кардиостимуляторов, которые помогают полностью восстановить трудоспособность и устранить все симптомы, связанные с нарушением сердечного ритма. В каждом конкретном случае модель кардиостимулятора подбирают индивидуально исходя из степени нарушения кровообращения и причин, вызвавших брадикардию.
Причины
С учетом того, что СРРЖ является заболеванием с большой долей условности, к предлагаемому перечню возможных (!) факторов риска следует отнестись с известным скептицизмом. Сами же причины могут быть следующими:
- прием некоторых препаратов (адреномиметики);
- слишком высокие физические нагрузки, особенно если они стимулируются фармакологическими препаратами;
- сердечно-сосудистые заболевания любой этиологии (ИБС — ишемическая болезнь сердца);
- наследственный фактор (семейная гиперлипидемия);
- гипертрофия левого желудочка;
- возраст: как мы уже говорили, у детей и подростков СРРЖ встречается чаще;
- факторы внешней среды, самый вероятный из которых — переохлаждение;
- нейроциркуляторная дистония;
- нарушение электролитного баланса.
Пока кардиологи не знают точной причины развития синдрома ранней реполяризации желудочков. Он выявляется и у абсолютно здоровых людей, и у лиц с различными патологиями. Но многие врачи выделяют некоторые неспецифические факторы, которые могут способствовать появлению этого ЭКГ-феномена:
- передозировка или длительный прием адреномиметиков;
- диспластические коллагенозы, сопровождающиеся появлением добавочных хорд в желудочках;
- врожденная (семейная) гиперлипидемия, приводящая к атеросклерозу сердца;
- гипертрофическая обструктивная кардиомиопатия;
- врожденные или приобретенные пороки сердца;
- переохлаждения.
Сейчас ведутся исследования о возможной наследственной природе этого ЭКГ-феномена, но пока данных о возможной генетической причине не выявлено.
Зазубрина в конце комплекса QRS является отсроченной дельта-волной, а сокращение интервала P-Q, наблюдающееся у большинства пациентов, указывает на активацию аномальных путей передачи нервного импульса.
Кроме этого, ранняя реполяризация желудочков развивается вследствие дисбаланса между деполяризацией и реполяризацией в миокардиальных структурах базальных отделов и верхушки сердца. При этом ЭКГ-феномене реполяризация становится значительно ускоренной.
Также во время испытаний было выявлено, что синдром ранней реполяризации прогрессирует при гиперкальциемии и гиперкалиемии. Этот факт указывает на то, что электролитный дисбаланс в организме может провоцировать данный ЭКГ-феномен.
Достоверно не установлены причины изменений сердечного ритма. Часто СРРЖ диагностируется на фоне приема медикаментозных препаратов определенной группы (например, а2-адреномиметиков – Клонидина).
Провоцирующим фактором может выступать какая-либо патология: повышенная концентрация жиров в крови (семейная гиперлипидемия), дисплазия соединительной ткани или гипертрофическая кардиомиопатия.
В особой группе риска – люди, регулярно занимающиеся интенсивными видами спорта. При чрезмерных физических нагрузках сердечно-сосудистая система вынуждена работать в ускоренном режиме, что и приводит к нарушению процесса реполяризации.
Часто проявляется патология у людей с врожденными или приобретенными пороками сердца, включая аномалии строения мышцы и кровеносных сосудов. Провоцирующим фактором СРРЖ у малышей может выступать плацентарная недостаточность, гипоксия при внутриутробном развитии или во время родов.
Существуют различные причины развития пролапса, недостаточности и регургитации митрального клапана сердца у детей и взрослых. Чаще всего это врожденные нарушения внутриутробного развития сердечно-сосудистой системы.
Но могут быть и приобретенные патологии. Вероятные факторы, провоцирующие развитие патологии клапанной системы, можно подразделять на первичные и вторичные.
Рассмотрим некоторые аспекты:
- синдром Марфана, выражающийся в неправильной работе клапанной системы;
- выраженный врожденный пролапс (порок развития сердечной мышцы);
- ревматизм с генерализованным поражением соединительной ткани, приводящий к формированию приобретённого порока сердца;
- инфекционный миокардит и эндокардит;
- дилатация левого желудочка и предсердия на фоне органических и функциональных заболеваний сердечно-сосудистой системы;
- артериальная гипертензия 2-ой и 3-ей степени с постоянно высоким уровнем кровяного давления;
- ишемическая болезнь сердца с прогрессирующей деструкцией сосочковых мышц, формированием их дисфункции;
- системные заболевания соединительной ткани, приводящие к её деформации (склеродермия, болезнь Бехтерева, волчанка);
- алкогольная и интоксикационная кардиомиопатия.
Данное патологическое состояние рано или поздно приведет к тому, что потребуется хирургическая помощь. Но это произойдет в том случае, если вы не поменяете свой образ жизни и не начнет заниматься регулярными физическими тренировками сердечно-сосудистой системы.
Как лечить?
Не стоит ожидать, что врач тут же предложит список, чем лечить брадикардию. Для начала нужно будет пройти несколько диагностических процедур (например, ЭКГ, ЭхоКГ, ОАК, анализ крови на ТТГ и другие), а уж затем врач назначит лечение медикаментозное.
Какие таблетки пить?
Большинство лекарств для повышения ЧСС опосредованно влияют и на АД, способствуя его повышению
Поэтому важно не только знать, какие таблетки пить при брадикардии, но и постоянно контролировать ЧСС, АД и работу сердца в целом
Если брадикардия возникла в качестве симптома какого-либо органического заболевания, для ее устранения необходимо лечение именно этого заболевания. В этой связи пациенту могут быть назначены:
- антибиотики (при бактериальных инфекциях);
- гормоны щитовидной железы (при гипотиреозе);
- сорбенты (при отравлении) и т.д.
Препараты
Медикаменты для симптоматического устранения признаков брадикардии существуют. Предлагая ниже перечень препаратов, еще раз напоминаем, что принимать их без назначения врача категорически не рекомендуется:
- Эуфиллин – бронхорасширяющее средство с эффектом усиления ЧСС, вводится внутривенно;
- Изадрин в ампулах и таблетках – один из аналогов адреналина, вводится внутривенно или принимается под язык (сублингвально);
- Изопреналин в ампулах и таблетках – также аналог адреналина, стимулирует адренорецепторы миокарда, повышает тонус симпатической нервной системы, вводится внутривенно или принимается внутрь, запивая водой, несколько раз в день;
- Атропин – холиноблокатор, препятствующий возбуждению парасимпатической НС, снижая тонус вагуса, вводится внутривенно или подкожно.
Народные средства
Многие пациенты уверены, что во избежание нежелательных последствий необходимо лечиться натуральными средствами. Травы при брадикардии, конечно, можно использовать для лечения, но только по согласованию с врачом. Обычно разрешается применение следующих трав:
- тысячелистника – 20 г на 200 мл кипятка, настоять и пить по 2-3 чайные ложки в течение дня;
- плоды лимонника китайского – залить спиртом в пропорции 1:10, выдержать в темноте 24 часа, добавлять в обычный чай 2-3 раза в день по 1 чайной ложке;
- татарника – 100 г сушеных цветков на 1 л кипятка, выдержать на бане 20 минут, охладить и пить по 1 столовой ложке до еды;
- бессмертника 20 г сушеных цветов на 500 мл разведенного до 40% спирта, выдержать в темном холодном месте 12 часов, пить утром и в обед по 20 капель.
Перед тем как лечить брадикардию народными средствами, следует посетить врача, уточнить диагноз и получить рекомендации специалиста. Не рекомендуется лечить травами слабый пульс у детей – они больше склонны к аллергическим реакциям на растения.
Тактика терапии
Вялотекущее или невыраженное нарушение ритма обычно не имеет ярких симптомов и поэтому его лечение чаще всего не проводится, поскольку болезнь не считается патологией. В таких случаях врач обычно назначает диету с сокращением сладкого и жирного, витаминные препараты и введение в рацион большего количества свежих фруктов и овощей.
При сопутствующих брадикардии болезнях, лечение направлено преимущественно на них.
При появлении более ярких симптомов, назначается медикаментозное лечение или электрокардиостимуляция. В качестве лекарственных препаратов обычно используют атропин и изопротеренол.
Также могут быть назначены препараты, усиливающие частоту сердечных сокращений — холиноблокаторы и симпатомиметики.
Если болезнь проявляется тяжело, наблюдаются частые обмороки, частота сердечных сокращений снижается, а медикаментозная терапия не дает нужного эффекта, может понадобиться установка электрокардиостимулятора. Данный прибор будет задавать сердцу необходимый ритм.
В случае если болезнь возникла вследствие отравления токсинами, врач назначает дезинтоксикационную терапию. Если проблема вызванна лекарственными препаратами, врач либо меняет дозировку препаратов, ее вызвавших, либо заменят их иными, которые не будут так сильно воздействовать сердце.
Виды и симптомы
Брадикардия у беременных подразделяется на 3 типа. Разделение происходит по характерным причинам и по механизмам появления редкого пульса:
Патологическая синусовая брадикардия отличается механизмом образования медленного пульса – блуждающий нерв сдавливается и хуже посылает импульсы.
Боли или дискомфорта при данный тип аритмии не вызывает. Лишь при нагрузке отмечается небольшая одышка, что тоже является нормой.
Главным критерием успешного лечения является выяснение первопричины патологического состояния, чтобы предотвратить не только физиологические признаки, но и негативное влияние на плод.
Среди симптомов отмечаются:
- слабость;
- бледный кожный покров;
- утомляемость;
- ощущение патологического сердцебиения, неправильного ритма;
- боль в груди;
- одышка;
- обмороки.
Если вначале присутствует только слабость и головокружение, то в дальнейшем будет ощущаться тяжелая гипоксия, полуобморочное состояние. Из-за отсутствия должного питания головного мозга развивается синдром Адамса-Морганьи-Стокса. При отсутствии каких-либо мер здоровье будет только ухудшаться, чаще будут происходить обмороки, помутнение сознания, возможна даже приостановка дыхания и сердцебиения. Непроизвольное мочеиспускание бывает как в ночное, так и в дневное время.
Характерно, что беременные не помнят потери сознания и предшествующие ему признаки.
Если брадикардия относится к легким формам (например, к синусовой), то ее достаточно легко контролировать. В частности, доктор часто рекомендует соблюдать режим сна, не допускать стрессов и спокойнее относиться к проблемам, скорректировать питание – сделать его более питательным и витаминным, убрать лишние легкие углеводы. Значительно помогает отказ от курения и каждодневные прогулки. На начальном этапе женщине лучше вести дневник для контроля давления, стараться записывать не только питание, но и нагрузки, свое самочувствие. Эта мера позволит доктору понять, необходима ли симптоматическая терапия лекарственными средствами.
Важно! Нельзя игнорировать плановые походы к врачу, поскольку он следит за течением заболевания. Лишь при условии полного контроля возможно предотвратить опасность для ребенка и избежать опасных патологий
Безусловными показаниями для начала лечебной терапии является наличие нескольких симптомов брадикардии. Медикаменты используют в случаях, когда появляются проблемы с дыханием, начинает развиваться нарушение ритма сердцебиения. Если признаки выражены слабо, то терапевт обязательно учитывает положение пациентки и не назначает препаратов, а советует чаи и отвары на основе лекарственных сборов, которые позволяют увеличить ЧСС. Например, хорошей эффективностью обладают:
- настой бессмертника;
- отвар из китайского лимонника;
- отвар тысячелистника;
- настой татарника.
Исходя из состояния женщины и запущенности брадикардии, будет решаться возможность самостоятельных родов. Реаниматолог обязательно присутствует при выраженных стадиях болезни. Решение о начале медикаментозной терапии предпринимает только врач, он же занимается подбором подходящих лекарств и их доз. В противном случае, можно серьезно навредить ребенку, если самостоятельно лечить заболевание и подбирать препараты
Все рекомендации важно строго соблюдать, поскольку брадикардия способна привести к образованию тромбов, сердечной недостаточности, тому, что патология станет хронической. Опасно и то, что из-за недостаточного ЧСС питанию ребенка ухудшено, а это уже способно повлечь отставания в развитии плода