Лечение узловатой эритемы
Эффективность лечения узловатой эритемы сильно зависит от результатов терапии причинной или сопутствующей болезни. Производятся лечебно-профилактические меры хронических очагов инфекции, системное применение антибиотиков, десенсибилизирующая терапия. Для пресечения воспалительных процессов и снятия болевых ощущений при узловатой эритеме врачи назначают нестероидные противовоспалительные препараты: диклофенак натрия, нурофен, ибупрофен и т.п. Применение плазма-, криоафереза, гемосорбции (экстракорпоральной гемокоррекции) и ВЛОК (внутривенного лазерного облучения крови) способствует скорейшему облегчению симптомов узловатой эритемы.
Для местного лечения специалисты выписывают противовоспалительные мази, на область больных суставов накладываются специальные повязки с димексидными препаратами. При эритеме узловатой из физиотерапевтических методов лечения эффектом обладает ультрафиолетовое облучение в эритемных дозах (УФО), лазеро- и магнитотерапия терапия, фонофорез с гидрокортизоном (противовоспалительный препарат) на область воспаленных узлов или пораженных суставов.
Лечение
Больных с синдромом Мэллори-Вейса госпитализируют в стационар хирургического профиля. Им назначают строгий постельный режим, поскольку любые движения, а тем более активные, усиливают кровотечение. В остром периоде кровотечения показан голод. После прекращения кровотечения назначают диету, состоящую из охлажденных и жидких блюд: супов, пюре, каши, йогуртов, киселя. Постепенно рацион больных расширяют, добавляя мясное суфле, яйца всмятку, запеченные яблоки. Пищу рекомендуют принимать через каждые два часа, объем одной порции должен быть не более 200 грамм.
На живот кладут лед, промывают желудок ледяной водой, заставляют проглатывать кусочки льда. От холода сосуды спазмируются, кровотечение останавливается. Эти простые скоропомощные методы позволяют избавиться от кровотечения.
Самостоятельно лечение синдрома Мэллори-Вейса в домашних условиях недопустимо. Без оказания профессиональной медицинской помощи больной может погибнуть.

Консервативное лечение
Терапия синдрома Мэллори-Вейса заключается в применении холода, антацидов, коагулянтов, зондирования. В редких случаях кровотечение может прекратиться самостоятельно в течение двух-трех суток.
- Коллоидные и кристаллоидные растворы вводят внутривенно капельно: физиологический раствор, глюкозу, раствор Рингера, «Реополиглюкин», альбумин.
- Антацидные препараты нейтрализуют действие соляной кислоты – «Ренни», «Маалокс», «Гастал», «Алмагель».
- Ингибиторы протонной помпы блокируют выработку соляной кислоты – «Омепразол», «Нольпаза», «Рабепразол».
- Гемотрансфузию проводят лицам, потерявшим много крови. Обычно переливают эритроцитарную массу и свежезамороженную плазму.
- «Вазопрессин» и «Соматостатин» назначают для уменьшения кровоснабжения слизистых оболочек
- Для уменьшения тошноты и позывов к рвоте назначают «Церукал».
- Коагулянты прямого действия помогают остановить кровотечение – «Викасол», «Дицинон».
- Зонд Блэкмора вводят в желудок, фиксируют нижний баллон и раздувают верхний, который находится в нижней части пищевода. Механическое сдавление пораженных сосудов обеспечивает стойкий гемостатический эффект.
Эндоскопия
Существует несколько эндоскопических способов лечения болезни:
- Место кровотечения обкалывают адреналином или норадреналином. Благодаря резкому спазму сосудов наступает гемостатический эффект.
- Аргоноплазменная коагуляция — прижигание кровоточащего сосуда аргоном. Это технически сложный, современный и высокоэффективный метод лечения, позволяющий добиться стойкого гемостаза. Его применяют при продолжающихся кровотечениях средней и малой интенсивности. При интенсивных кровотечениях аргоноплазменная коагуляция является заключительным этапом эндоскопического лечения, которому предшествует выполнение инъекционных методик.
- Электрокоагуляция не менее эффективный метод, особенно в сочетании с введением адреналина. Температурное воздействие на кровоточащий сосуд осуществляется с помощью переменного или постоянного высокочастотного электрического тока.
- Криовоздействие на источник кровотечения, использование лазерного облучения.
- Введение в очаг поражения склерозирующих веществ позволяет добиться остановки кровотечения. «Этоксисклерол» – новый и весьма эффективный препарат, который применяется для проведения процедуры склерозирования кровоточащих сосудов. Действие склерозантов основано на формировании внутрисосудистого тромба, утолщении интимы и появлении фиброзной ткани.
- Лигирование и клипирование сосудов — наложение на кровоточащий сосуд лигатуры или металлической клипсы.
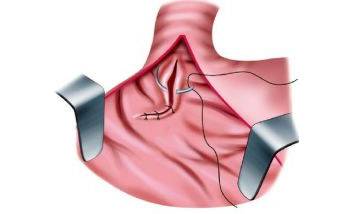
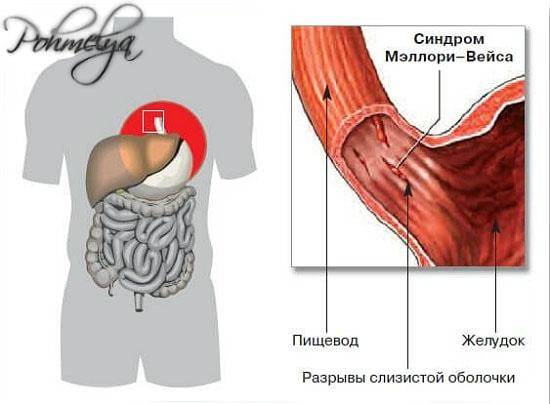
ушивание разрыва при синдроме Мэллори-Вейса
При отсутствии эффекта от консервативной и эндоскопической терапии, при наличии глубоких разрывов и частых рецидивов переходят к оперативному вмешательству. Проводят срединную лапоротомию, гастротомию, прошивают кровоточащие сосуды, ушивают слизистую оболочку в месте разрыва. Хирургическое лечение — единственно возможный способ спасти жизнь пациента при профузных и обильных кровотечениях.
Чтобы предупредить развитие синдрома Мэллори-Вейса, необходимо устранить все провоцирующие факторы. Прежде всего, следует отказаться от злоупотребления спиртными напитками, не допускать переедания, вовремя лечить заболевания пищеварительного тракта.
Диета при синдроме Мэллори-Вейса
После остановки кровотечения (хирургическим способом или эндоскопически), проведения консервативной инфузионной терапии больному через 2-3 дня при отсутствии угрозы рецидива назначают щадящую диету.
После остановки кровотечения необходимо строго соблюдать диету
Изначально назначается Диета №0. Разрешено обильное питье, жидкие или кашицеобразные продукты. К примеру разрешены суп-пюре, перетертые овощи, кисель, компот.
Учитывая небольшой срок после заживления, существует опасность механически повредить заживающую слизистую пищевода. Вследствие этого твердые продукты категорически запрещены!
Почему возникают полипы в матке
Причин, по которым формируются наросты внутри органа, может быть несколько. Никогда нельзя спрогнозировать, почему и когда проявится данное заболевание. Но некоторые категории женщин входят в особую группу риска.
- С гормональными нарушениями. Если имеются скачки половых гормонов, в том числе и при менопаузе, то возрастает риск формирования такого заболевания.
- С закупоркой сосудов. Если закупориваются сосуды, которых здесь огромное количество, то к ним присоединяются и клетки эпителия. Появляется нарост в виде гриба.
- С воспалительными процессами в виде эндометриоза, цервицита. В тканях, при воспалении, увеличивается количество лейкоцитов, которые одновременно снижают атаку инфекции, но способствуют увеличению клеток эндометрия.
- С травмами полости матки – аборты в прошлом. На месте чистки возникает рубцевание в виде шрама, который со временем обрастает клетками эндометрия.
- С сахарным диабетом и лишним весом, что часто сопровождает друг друга.
- С нарушениями функций яичников. При дисфункции яичников наблюдается увеличенное количество эстрогена в крови на протяжении не только первого периода менструального цикла (в норме), но и на протяжении всего месяца, без остановки. Некоторые части эндометрия не отслаиваются, оставаясь в полости матки и разрастаясь далее.
Диагностика
Синдром Маллори и Вейсса нуждается в диагностике. Для определения заболевания используют процедуры, указанные в таблице.
| Название метода диагностики | Описание |
| Лабораторные анализы крови | К пункту относится общий анализ, определение группы (в случае сильной потери крови). По результатам можно выявить значение важных показателей (эритроциты, гемоглобин и другое). |
| Копрограмма | Лабораторное исследование каловых масс, по результатам которого можно изучить состав биоматериала. Дополнительно указывают цвет, по которому определяют проблемы в организме. Присутствие крови может свидетельствовать о внутренних кровотечениях в ЖКТ. |
| Ультразвуковое исследование (УЗИ) | Для получения информации о состоянии внутренних органов используют ультразвуковые волны. Они отражаются от тканей и поступают на монитор в виде изображения. УЗИ проводится при болевых ощущениях в животе.
Чтобы получить максимально достоверный результат, за 2 – 3 суток до исследования необходимо исключить жареное, солёное, копчёное. А также следует отказаться от молочных, мучных продуктов. Газировку лучше заменить на обычную воду. Питаться необходимо 5 – 6 раз в день с перерывами в 3 – 4 часа. Порции должны быть не более 300 г. Желательно проводить УЗИ натощак. Если пациент принимает какие-то медикаменты, нужно сообщить об этом врачу при составлении плана диагностики. В проведении процедуры нет ничего сложного. Датчик, предварительно смазанный гелем для лучшей визуализации, водят по кожному покрову. Иногда специалист может попросить задержать дыхание или перевернуться. В целом при УЗИ необходимо неподвижно лежать на кушетке. Исследование безболезненное, но в начале нанесения геля на тело возможен лёгкий холод. |
| Эзофагогастроскопия | Сокращённое название – ЭГДС. При помощи процедуры можно оценить состояние ЖКТ. По результатам определяют воспалительный процесс, кровотечение.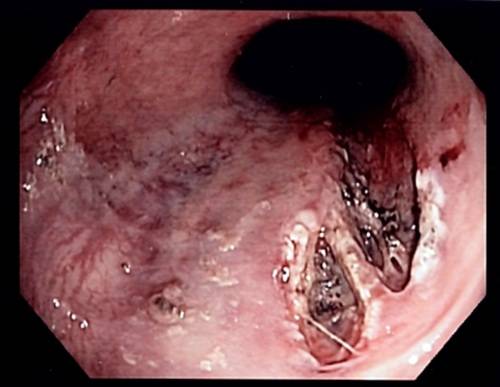
ЭГДС назначают в случае боли в животе, изжоги, рвоты с примесями крови. Процедуру могут проводить под общим наркозом либо местной анестезией (обезболивание). В рот вставляется эндоскоп, на конце которого есть камера. Устройство продвигается в пищевод и желудок, специалист внимательно рассматривает слизистую оболочку. Часто при ЭГДС дополнительно проводят биопсию. Небольшой участок повреждённой ткани забирают на анализ. По результатам биопсии можно выявить злокачественную опухоль и заболевания ЖКТ. В конце ЭГДС эндоскоп вынимают изо рта. |
| Рентген брюшной полости | Исследование помогает оценить состояние ЖКТ, печени, мочевыделительных органов. Классификация рентгена: 1. Обзорный. Человек становится у аппарата или ложится на кушетку. Специалист делает снимок, который далее описывают. 2. С контрастным веществом. Человеку в вену вводят лекарственный препарат, который улучшает визуализацию. Через некоторое время делают снимок. По результатам можно определить размер исследуемого органа, выявить отклонение показателя. |
| Брюшная ангиография | При помощи процедуры можно проверить состояние сосудов, вероятность их закупорки. Этапы проведения: 1. В вену вставляют катетер. 2. Вводится контрастное вещество. 3. Препаратом затемняют сосудистое русло. 4. При помощи аппарата рентгена наблюдают за распределением контрастного вещества. |
| Магнитно-резонансная томография (МРТ) | Процедура проводится в случае воспалительного процесса, опухоли в ЖКТ, патологий сосудов. Этапы МРТ:
1. Человеку нужно переодеться в одноразовую одежду. 2. Если необходимо, то в вену вводят контрастное вещество. Препарат улучшает визуализацию. 3. Человеку необходимо лечь на кушетку. 4. Кушетка задвигается в аппарат. 5. Начинается исследование. Во время работы аппарата возможен шум. Средняя продолжительность исследования – от 30 до 60 мин. 6. Стол выдвигается из аппарата, человеку нужно переодеться в свою одежду. Алгоритм МРТ описан в случае закрытого аппарата. Если устройство открытого типа, кушетка не заезжает. Человек ложиться на поверхность, а аппарат находится сверху. |
Стандартные методы лечения
Во многих случаях кровотечение, вызванное синдромом Мэллори-Вейса, прекращается без лечения. В случаях, когда кровотечение продолжается, лечение может включать в себя герметизацию поражения путем применения тепла или химикатов (прижигание) или высокочастотного электрического тока (электрокоагуляция).
Может потребоваться переливание крови и/или применение вазопрессивного препарата питрессина. Помимо других действий, гормон питрессин воздействует на мышцы капилляров, влияя на кровяное давление. Прямое давление также можно использовать, вставив катетер, окруженный баллоном. Затем баллон надувают (баллонная тампонада), чтобы остановить кровотечение.
Хирургия обычно не требуется, если кровотечение не может контролироваться консервативными мерами. Хирургическое вмешательство, как правило, не требуется, если только кровотечение не может быть остановлено консервативными мерами. Другое лечение симптоматическое и поддерживающее.
Лечение
Больных с синдромом Мэллори-Вейса госпитализируют в стационар хирургического профиля. Им назначают строгий постельный режим, поскольку любые движения, а тем более активные, усиливают кровотечение. В остром периоде кровотечения показан голод. После прекращения кровотечения назначают диету, состоящую из охлажденных и жидких блюд: супов, пюре, каши, йогуртов, киселя. Постепенно рацион больных расширяют, добавляя мясное суфле, яйца всмятку, запеченные яблоки. Пищу рекомендуют принимать через каждые два часа, объем одной порции должен быть не более 200 грамм.
На живот кладут лед, промывают желудок ледяной водой, заставляют проглатывать кусочки льда. От холода сосуды спазмируются, кровотечение останавливается. Эти простые скоропомощные методы позволяют избавиться от кровотечения.
Самостоятельно лечение синдрома Мэллори-Вейса в домашних условиях недопустимо. Без оказания профессиональной медицинской помощи больной может погибнуть.

Консервативное лечение
Терапия синдрома Мэллори-Вейса заключается в применении холода, антацидов, коагулянтов, зондирования. В редких случаях кровотечение может прекратиться самостоятельно в течение двух-трех суток.
- Коллоидные и кристаллоидные растворы вводят внутривенно капельно: физиологический раствор, глюкозу, раствор Рингера, «Реополиглюкин», альбумин.
- Антацидные препараты нейтрализуют действие соляной кислоты – «Ренни», «Маалокс», «Гастал», «Алмагель».
- Ингибиторы протонной помпы блокируют выработку соляной кислоты – «Омепразол», «Нольпаза», «Рабепразол».
- Гемотрансфузию проводят лицам, потерявшим много крови. Обычно переливают эритроцитарную массу и свежезамороженную плазму.
- «Вазопрессин» и «Соматостатин» назначают для уменьшения кровоснабжения слизистых оболочек
- Для уменьшения тошноты и позывов к рвоте назначают «Церукал».
- Коагулянты прямого действия помогают остановить кровотечение – «Викасол», «Дицинон».
- Зонд Блэкмора вводят в желудок, фиксируют нижний баллон и раздувают верхний, который находится в нижней части пищевода. Механическое сдавление пораженных сосудов обеспечивает стойкий гемостатический эффект.
Эндоскопия
Существует несколько эндоскопических способов лечения болезни:
- Место кровотечения обкалывают адреналином или норадреналином. Благодаря резкому спазму сосудов наступает гемостатический эффект.
- Аргоноплазменная коагуляция — прижигание кровоточащего сосуда аргоном. Это технически сложный, современный и высокоэффективный метод лечения, позволяющий добиться стойкого гемостаза. Его применяют при продолжающихся кровотечениях средней и малой интенсивности. При интенсивных кровотечениях аргоноплазменная коагуляция является заключительным этапом эндоскопического лечения, которому предшествует выполнение инъекционных методик.
- Электрокоагуляция не менее эффективный метод, особенно в сочетании с введением адреналина. Температурное воздействие на кровоточащий сосуд осуществляется с помощью переменного или постоянного высокочастотного электрического тока.
- Криовоздействие на источник кровотечения, использование лазерного облучения.
- Введение в очаг поражения склерозирующих веществ позволяет добиться остановки кровотечения. «Этоксисклерол» – новый и весьма эффективный препарат, который применяется для проведения процедуры склерозирования кровоточащих сосудов. Действие склерозантов основано на формировании внутрисосудистого тромба, утолщении интимы и появлении фиброзной ткани.
- Лигирование и клипирование сосудов — наложение на кровоточащий сосуд лигатуры или металлической клипсы.

ушивание разрыва при синдроме Мэллори-Вейса
При отсутствии эффекта от консервативной и эндоскопической терапии, при наличии глубоких разрывов и частых рецидивов переходят к оперативному вмешательству. Проводят срединную лапоротомию, гастротомию, прошивают кровоточащие сосуды, ушивают слизистую оболочку в месте разрыва. Хирургическое лечение — единственно возможный способ спасти жизнь пациента при профузных и обильных кровотечениях.
Чтобы предупредить развитие синдрома Мэллори-Вейса, необходимо устранить все провоцирующие факторы. Прежде всего, следует отказаться от злоупотребления спиртными напитками, не допускать переедания, вовремя лечить заболевания пищеварительного тракта.
Небольшое повреждение слизистой оболочки делает прогноз патологии относительно благоприятным. Летальный исход при синдроме Мэллори-Вейса регистрируется крайне редко.
sindrom.info
Диагностика токсического шока
Диагностика токсического шока бывает нескольких видов. Определить все можно и по самому пациенту. Так, больной имеет весьма «грустный» и «тяжелый» вид. Человек находится в сознании, при этом он бледный, цианотичный, адинамичный и заторможенный.
Разница между центральной и периферической температурой тела до 4°С. Диурез менее 0,5 мл/кг/час. Постепенно нарастает шоковый индекс Алговера. Определить наличие у человека токсического шока можно визуально и с дополнительным измерением давления и пульса.
На первой стадии состояние больного тяжелое. Он возбужден и находится в двигательном беспокойстве. Кожа бледная, имеется тахикардия, умеренная отдышка и снижение диуреза. На второй стадии наблюдается возбуждение, которое со временем заменяется заторможенностью. При этом кожа бледная, имеется тахикардия, синдром ДВС, гипоксия, гипокалиемия и гипотония. На третьей стадии выраженный цианоз, нарушение сознания, падение артериального давления, анурия и необратимые изменения в органах. Токсический шок опасный для жизни и его нужно немедленно устранять.
Причины появления
Заболевание может появляться по разным причинам. Разрыв слизистой оболочки в ЖКТ возникает при увеличении давления. Такое бывает в случае процессов, повреждающих эпителий или при повышенном кровенаполнении сосудов.
Факторы риска, которые увеличивают вероятность заболевания:
- воспаление слизистой оболочки желудка или пищевода при частом употреблении спиртных напитков;
- длительное и бесконтрольное применение некоторых групп лекарственных препаратов – к примеру, нестероидные противовоспалительные средства, антибиотики, кортикостероиды негативно влияют на ЖКТ;
- воспалительные заболевания желудка или кишечника – эзофагит, гастрит;
Гастрит и эзофагит чаще всего становится причиной синдрома Маллори-Вейсса и язвы желудка
- гепатит, гепатоз, цирроз печени – при данных заболеваниях могут расширяться пищеводные вены;
- работа, связанная с подъёмом тяжёлых предметов;
- интенсивные физические нагрузки – к пункту относятся упражнения, которые связаны с резким напряжением мышц брюшного пресса;
- травма живота в результате ДТП, драки, падения;
- заболевания головного мозга – в редких случаях патологии данной группы увеличивают вероятность появления синдрома Маллори-Вейсса.
Прямые причины, которые могут вызывать синдром Маллори-Вейсса:
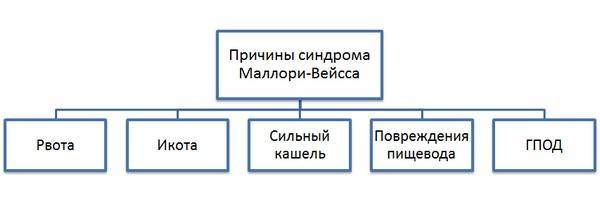
- сильная и частая рвота – выделение масс происходит вследствие употребления алкоголя, но есть и дополнительные причины появления симптома (беременность, заболевания ЖКТ);
- длительный и интенсивный кашель – симптом может появляться при ОРВИ, хроническом бронхите, астме;
- длительная икота;
- повреждение стенок пищевода или желудка – к данному пункту можно отнести грубое проведение диагностических процедур (гастроскопия), неправильное введение зонда, но иногда разрывы появляются после сердечно-лёгочной реанимации;
- частое переедание – происходит растяжение и истончение слизистой оболочки желудка.
Заболевание может встречаться у детей.
Причины появления:
- частое переедание;
- длительное и бесконтрольное применение лекарственных препаратов;
- длительный плач, рвота или кашель;
- высокая температура при инфекционных заболеваниях;
- патологии сердечно-сосудистой системы;
- заболевания ЖКТ.
Диагностика у новорождённого
Определение заболевания у новорожденного обычно не вызывает затруднений и производится по внешним признакам. Генетический анализ для дополнительного подтверждения диагноза производится по венозной крови, таким же способом, как во время беременности.
Стоимость такого анализа порядка 60 тыс. руб. (вместе с заключением врача-генетика). При выявлении отклонения также рекомендуется сделать исследование для обоих родителей, братьев и сестер.
Дополнительно проводятся следующие обследования:
- определение остроты слуха, методика проведения зависит от возраста ребенка: регистрация вызванных слуховых потенциалов (подача акустических сигналов и регистрация электроэнцефалограммы), речевая аудиометрия (произнесение слов и фраз с различной громкостью), тональная пороговая аудиометрия (проводится с помощью аудиометров, результатом является графическое изображение слухового порога);
- рентгенография черепа;
- компьютерная томография височных костей по достижении возраста 3 лет для подготовки к хирургической операции;
- консультация у профильных специалистов (отоларинголога, окулиста, кардиолога, хирурга и других).
Данное заболевание требует дифференциальной диагностики с такими генетическими патологиями, как:
- Синдром Нагера. Для этой болезни также характерен антимонголоидный разрез глаз, недоразвитие нижней челюсти и патологические изменения в органах слуха и зрения. Кроме этого, у больных детей имеются грубые нарушения в развитии конечностей – укорочение и искривление предплечья, фаланг и локтевых костей, отсутствие пальцев и сращение костей рук.
- Синдром Гольденхара. Неправильное развитие затрагивает не только лицо и череп, но и нервную, сердечно-сосудистую, мочевыделительную, пищеварительную системы, у многих больных отмечается умственная отсталость. Как правило, данная аномалия имеет односторонний характер (70% больных).
Лечение синдрома Маллори Вейсса
При развившемся синдроме Мэллори-Вейса лечение необходимо начинать с первых минут, желательно в условиях хирургического или реанимационного отделения.
В первую очередь следует произвести остановку кровотечения и рвоты. Для этого больному вводят сразу несколько препаратов:
- Церукал – вводится внутривенно перед проведением фиброгастроскопии. Препарат обладает сильным противорвотным эффектом.
- Этамзилат – кровоостанавливающий препарат, который вводят внутривенно в дозе 4 мл. Максимальный эффект наступает уже через 1 час после введения.
- Викасол – препарат предназначен для остановки кровотечения, которое может возобновиться повторно. Эффект препарата начинается через 12 часов, поэтому его необходимо принимать во время всего курса лечения.
Основным методом лечения, как и диагностики, является фиброгастроскопия. Хирург, через специальные зонды может вводить в область разрыва специальные кровоостанавливающие препараты, а также проводить электрокоагуляцию (или фотокоагуляцию) разрыва слизистой.
В большинстве случаев, однократного проведения коагуляции достаточно для остановки кровотечения. Повторную фиброгастроскопию проводят через сутки, для контроля гемостаза.
Хирургические операции при синдроме Меллори-Вейса проводятся редко, при развитии IV степени. Данные операции очень травматичны для пациента, так как производится разрез грудной клетки и живота. Цель операций – зашить большие разрывы пищевода и после этого установить дренажи для оттока излившейся крови.

Предостережения и рекомендации
В связи с большой опасностью данного синдрома, в домашних условиях можно лишь оказать первую помощь. До приезда скорой помощи больному необходимо наложить на левое подреберье бутыль с холодной водой или пакет со льдом (или с тем, что есть в морозилке).
Ни в коем случае нельзя проводить промывание желудка, запрещено употреблять пищу и воду, и тем более крепкий алкоголь, который по «легендам» останавливает кровотечение.
Обычно лечить этот синдром начинают уже в машине скорой помощи, вводя все вышеперечисленные препараты. Иногда (при долгой транспортировке и продолжающемся кровотечении) устанавливается специальный кровоостанавливающий зонд Блэкмора.
Он представляет собой трубку, на конце которой имеется шарик. Данную трубку вставляют в рот, плавно проводят до желудка, и подают воздух, в результате чего шарик раздувается и сдавливает кровоточащие сосуды.
После проведенного экстренного лечения, пациент должен несколько дней находиться в хирургическом стационаре, где проводится консервативное лечение. К такому лечению относится и специальная диета.
При синдроме Маллори-Вейсса, рацион питания, особенно в первые дни, должен исключать любую твердую, острую, горячую пищу.
Рекомендуется употребление теплых нежирных бульонов, протертых рисовых или овсяных каш сваренных на воде, рыбное или куриное суфле.
Когда необходимо обратиться к врачу
Терапия синдрома Маллори-Вейсса находится в компетенции гастроэнтеролога. Сначала специалист осматривает человека, измеряет важные показатели (температура, артериальное давление, пульс).
Затем проводится опрос, во время которого необходимо описать все беспокоящие симптомы. Далее составляют план диагностики. После получения результатов назначают лечение. При подозрении на синдром обязательно нужно обращаться к гастроэнтерологу.
Дополнительно может потребоваться консультация врачей другой специализации:
- хирург – проводит операции;
- кардиолог – занимается лечением сердечно-сосудистых заболеваний;
- гепатолог – терапия патологий печени;
- гематолог – лечение заболеваний крови;
- пульмонолог – терапия заболеваний дыхательной системы.
Если человек не знает, к какому врачу обратиться, можно посетить терапевта. Он осмотрит пациента и выпишет направление к нужному специалисту.
Необходимо вызывать скорую помощь или лечащего врача при появлении следующих симптомов:
- частая рвота с кровью – массы выделяются более 1 раза за 15 мин.;
- сильная боль в животе;
- в каловых массах содержится много крови – симптом может свидетельствовать не только о синдроме Маллори-Вейсса, но и других заболеваниях (в числе которых находится опухоль);
- самочувствие человека быстро ухудшается.
До приезда врача нужно оказать первую помощь:
- Уложить человека на кровать.
- Обеспечить полный покой. Любые движения могут усилить кровотечение.
- Приложить к брюшной полости лёд. Холод спазмирует сосуды, кровотечение останавливается.
- Если рвота сильная, можно дать соответствующие лекарственные препараты. К примеру, Церукал, Метоклопрамид, Домперидон.
- При сильных болевых ощущениях можно дать человеку обезболивающие препараты (Нурофен, Ибупрофен, Спазмалгон).
О лекарственных препаратах необходимо заранее уточнить у диспетчера скорой или врача. Чаще всего не рекомендуется давать человеку медикаменты до приезда специалиста. Препараты могут изменить картину заболевания, диагностирование осложнится.
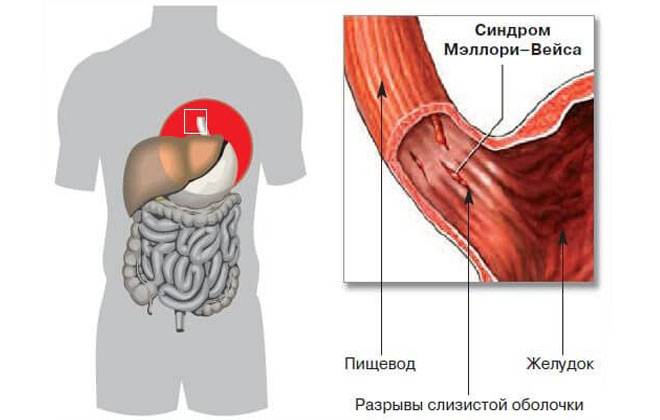
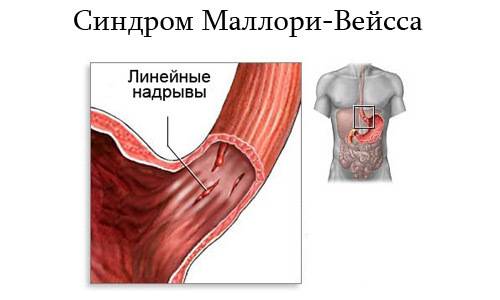
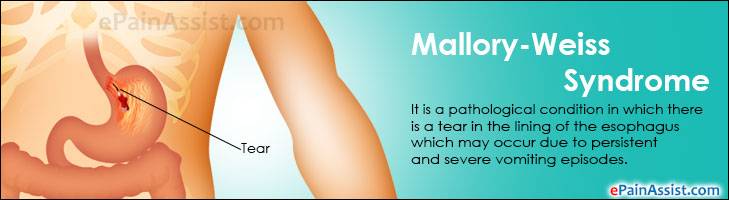
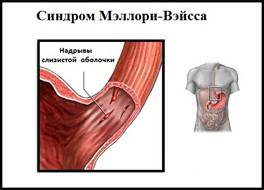
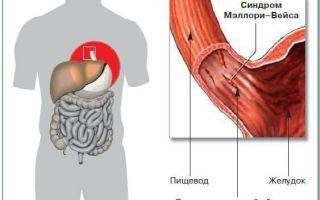
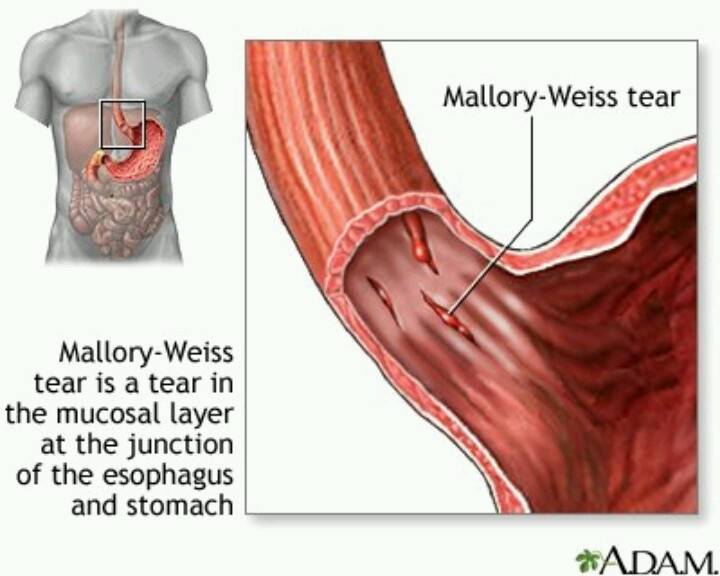
Синдром Мэллори-Вейса – что это?
Данная патология впервые была описана С. Вейсом и К. Мэллори. Потому-то синдром и получил такое название. Это заболевание – одна из самых распространенных причин неязвенного кровотечения, возникающего в верхнем отделе пищеварительной системы. Синдром Маллори-Вейсса диагностируется у мужчин в 7 раз чаще, чем у женщин. При этом в зоне повышенного риска находятся представители мужского пола возрастом 45-60 лет, злоупотребляющие спиртными напитками. Значительно реже патология диагностируется у детей.
Синдром патологии Мэллори-Вейса с учетом размера поражения бывает следующих видов:
- малым (до 10 мм);
- средним (10-30 мм);
- большим (более 30 мм).
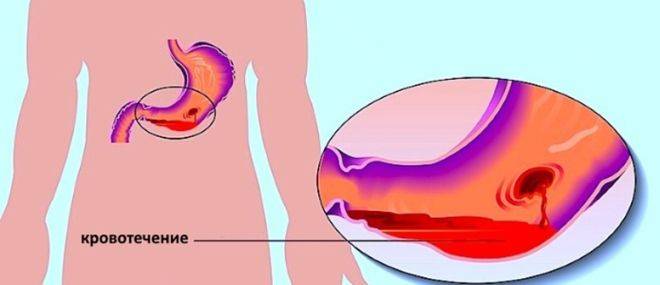
Выделяют следующие стадии патологии:
- Начальную – повреждается лишь только верхний слой слизистой. В этом случае зачастую происходит самоизлечение или же на месте разрывов появляются субкардиальные язвы.
- Средней тяжести – поражается слизистая и подслизистый слой. В результате такого патологического процесса разрушаются кровеносные сосуды, что и провоцирует кровотечение.
- Тяжелую – повреждаются все оболочки желудка и пищевода.
Синдром Маллори-Вейсса – причины
Существует множество факторов, провоцирующих развитие данной патологии.
Желудочно-пищеводный разрывно-геморрагический синдром причины возникновения может иметь такие:
- рвота, спровоцированная токсикозом при беременности, перееданием или злоупотреблением алкоголя;
- сильный кашель;
- травмы живота;
- злоупотребление спиртными напитками;
- икота;
- грыжи, возникающего на пищеводном отверстии диафрагмы.

Синдром Мэллори-Вейса у детей провоцируется следующими факторами:
- переедание;
- эзофагит и другие патологии ЖКТ, протекающие в хронической форме;
- заболевания сердечно-сосудистой системы.
Чем опасен синдром Мэллори-Вейса?
Если вовремя не предпринять необходимые меры, ситуация усугубится.
Синдром Мэллори-Вейса чреват развитием следующих осложнений:
- инфаркта;
- перитонита;
- гипоксии;
- ишемического миокарда;
- перфорации слизистой в месте разрыва;
- сильной болью в области грудной клетки;
- летальным исходом.
Диагностика
Чтобы диагностировать эту патологию применяют предложенные доктором Маршалом критерии:
- систематически повторяющиеся с раннего возраста лихорадки (в среднем с 2-5 лет);
- наличие хотя бы одного и перечисленных симптомов: афтозный стоматит, фарингит, шейный лимфаденит;
- абсолютно бессимптомный период между лихорадочными атаками;
- нормальное физическое и психоневрологическое развитие малыша.
Выявление патологии нередко осложнено тем, что дети 3-5 лет, у которых чаще всего проявляются первоначальная симптоматика синдрома Маршала, редко могут сформулировать свои жалобы. К тому же, сейчас нет специфических исследований, способных выявить это заболевание, поэтому провидится целый комплекс диагностических мероприятий.
- Консультация педиатра и ревматолога. Проводят подробный сбор анамнеза больного: информация о ходе беременности и родов у матери, генетике, специфике рациона, роста и развития малыша, перенесенных им болезнях, вакцинации, наличии контактов с инфекционными больными. Также проводится осмотр слизистой щек, гланд и глотки, измеряется пульс и АД, а также прощупывается живот и лимфаузлы.
- Лабораторные биохимические анализы. Во время лихорадки биохимический анализ крови указывает на лейкоцитоз с повышением нейрофилов и ускорение СОЭ. В период затищья эти показатели нормализуются.
- Дополнительные исследования. Проводят посев мокроты верхних дыхательных путей на микрофлору и устойчивость к антибиотикам, уринальный посев, анализ крови на стерильность, а также рентгенографию органов грудной клетки и носовых придаточных пазух для исключения инфекционной природы лихорадки. Как правило, при синдроме Маршала отклонений по этим параметрам нет.
Анализ крови – метод диагностики синдрома Маршала
Также докторам нужно провести дифференциальную диагностику синдрома PFAPA и отличить его от инфекционных недугов, возвратного тонзиллита, ювенального идиопатического артрита, семейной средиземноморской лихорадки, болезни Бехчета, циклической нейропении и синдрома гиперглобулинемии D.