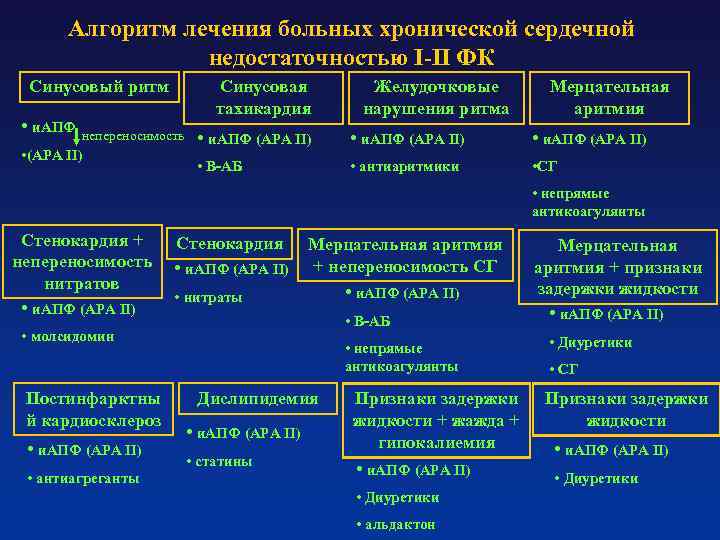
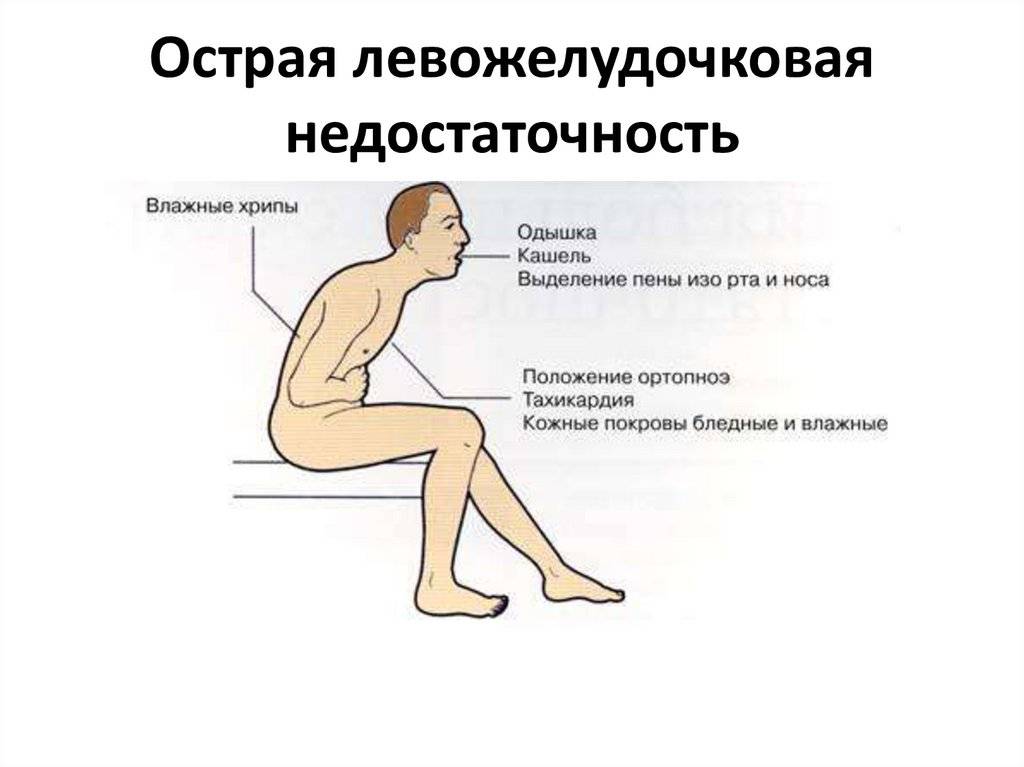
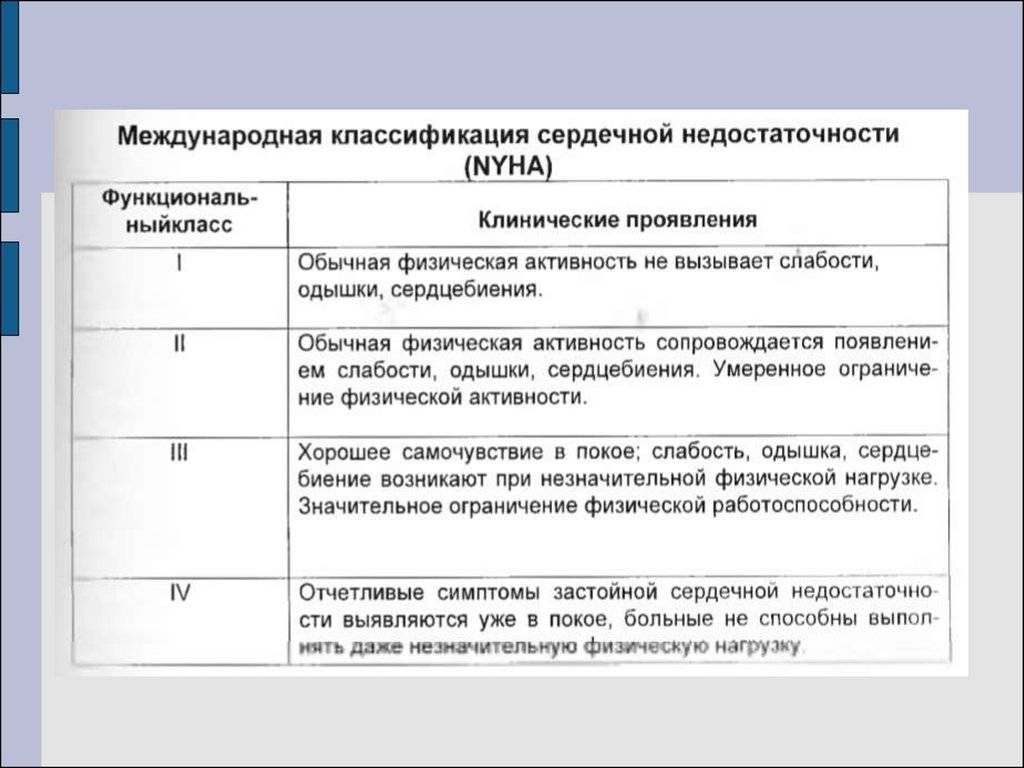
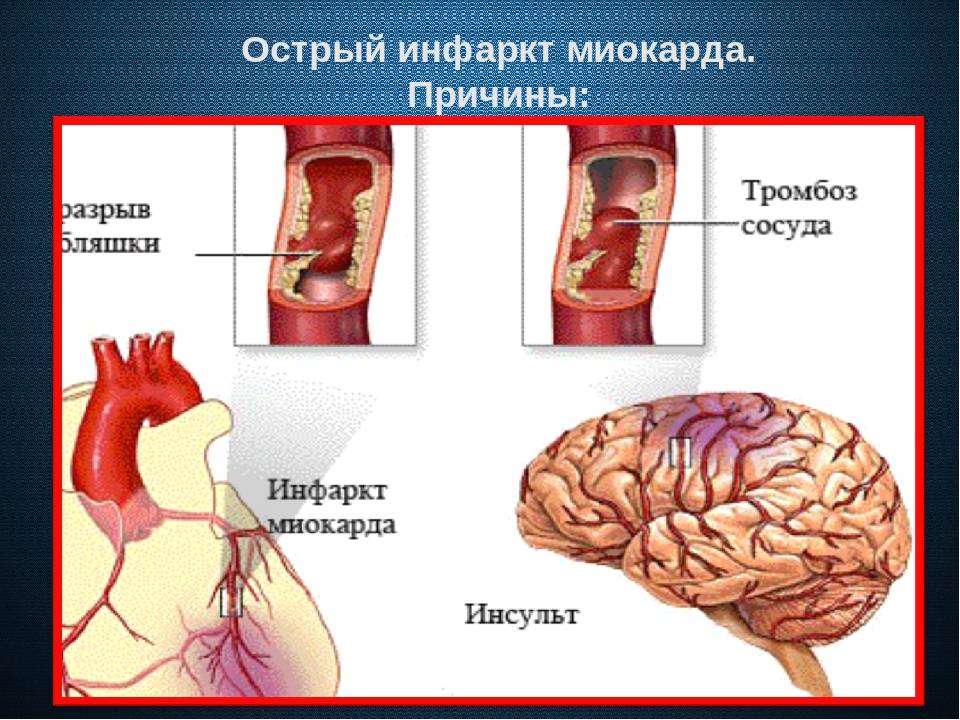
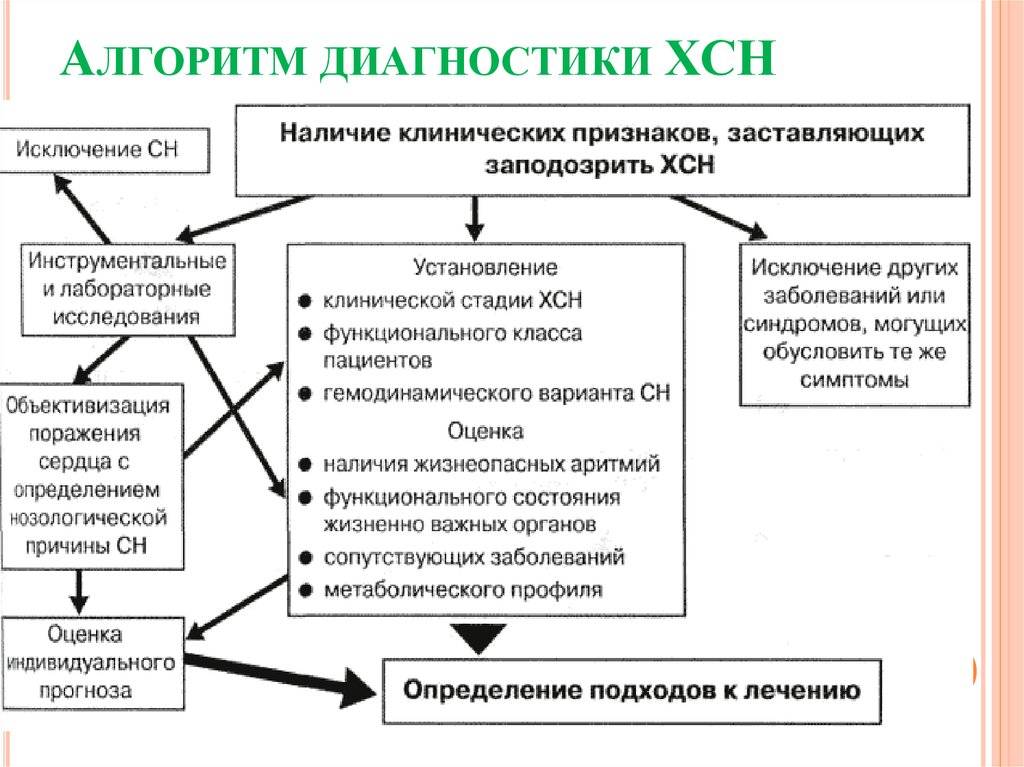
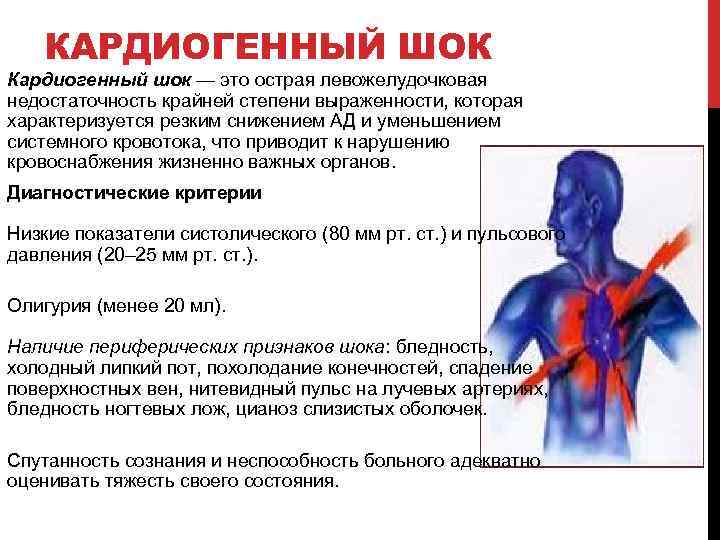
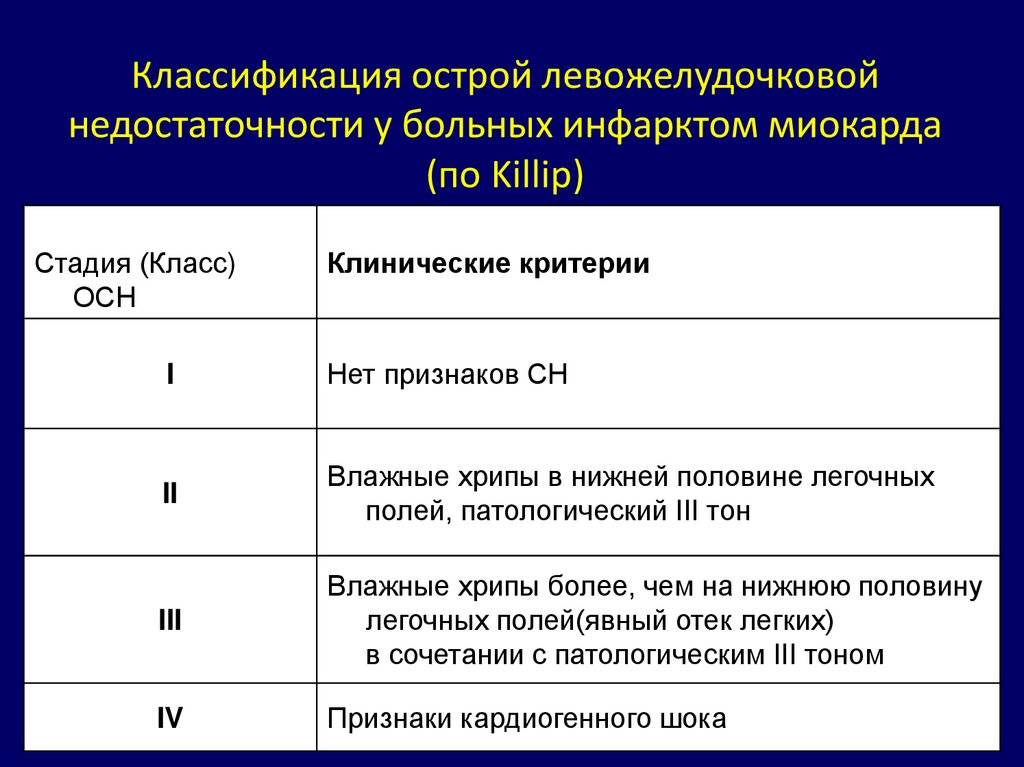
Лечение острой сердечной недостаточности
После того как больной вызвал врача, он должен занять сидячее положение. Так, избыток крови будет равномерно заполнять брюшную полость и нижние конечности. А в грудной области ее количество постепенно уменьшится. В этот период такое поведение может спасти жизнь человеку. У человека с сердечными проблемами всегда должен находиться нитроглицерин (допустимы его аналоги).
В момент сердечной недостаточности он должен положить таблетку под язык. От этого кровоток в сосудах снижается. В некоторых случаях до прихода врача рекомендуется наложить жгут на бедренную область: это снизит приток крови из этой части. Такие манипуляции следует делать через 10-15 минут после того, как больной примет сидячее положение и кровь из верхних отделов тела поступит в нижние. Если у кого-то из членов семьи или соседей есть навыки внутривенного введения лекарства, то можно сделать укол 0,05%-го раствора строфантина, смешанного с физиологическим стерильным раствором.
Все остальное должны делать врачи. В первую очередь будут направлены меры на устранение причины, вызвавшей данную патологию. При сердечной недостаточности как острой, так и хронической формы назначается постельный режим. Человек должен быть ограничен от физического и нервного перенапряжения. Умеренные нагрузки в этом случае допустимы.
Следует снизить суточное потребление жидкости до 500-600 мл. Также следует отказаться от соли. Питание в этот период должно быть легкоусвояемым, витаминизированным и легким.
Лечение медикаментозными препаратами позволит человеку улучшить качество жизни и значительно ее продлить. Врач, исходя из состояния пациента, может назначить лекарственные препараты следующего направления:
- Сердечные гликозиды. Они способствуют правильной работе миокарда, позволяют совершать физические нагрузки.
- Вазодилататоры и ингибиторы АПФ, которые способствуют правильному функционированию крови в сосудах.
- Нитраты улучшают наполнение кровью сердечные желудочки, расширяют коронарные артерии.
- Диуретики уменьшают задержку жидкости в организме.
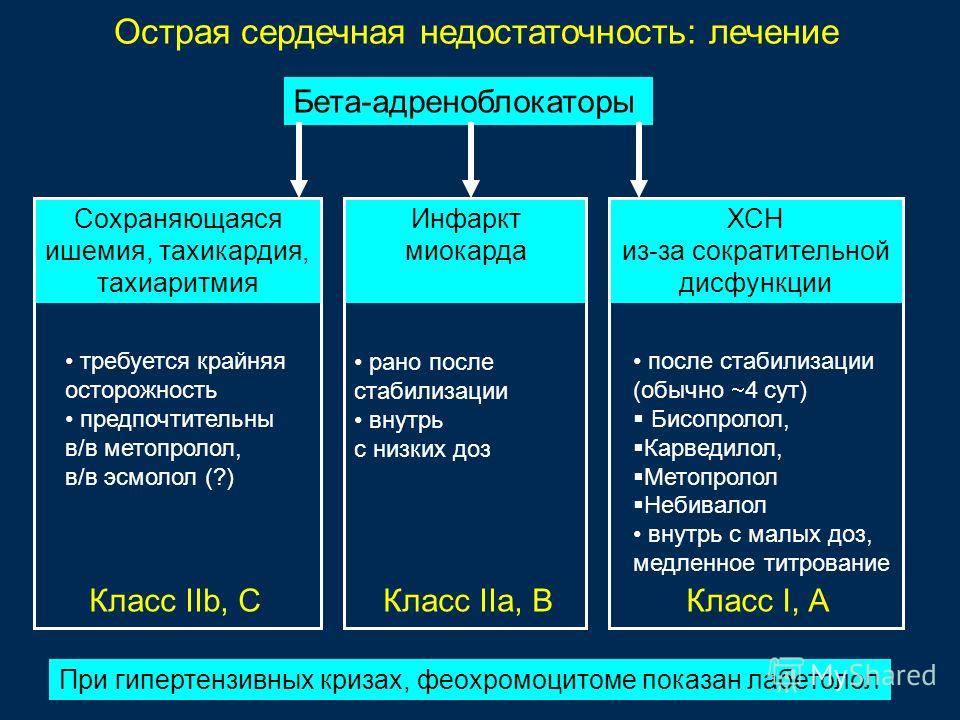
- Β-адреноблокаторы усиливают сердечный выброс и кровенаполнение в сердце.
- Антикоагулянты не допускают появления тромбов в сосудах.
- Витамины группы В, аскорбиновая кислота, рибоксин, препараты калия — все эти средства способствуют правильному метаболизму миокарда.
При острой левожелудочковой недостаточности пациента госпитализируют и проводят лечение вышеперечисленными препаратами. При развитии асцита проводится пункция брюшной полости, делается прокол, выкачивается жидкость. Если же развился гидроторакс, то пункция производится плеврально.
Так как у пациентов с сердечной недостаточностью возникает гипоксия тканей, назначается кислородная терапия. Хроническая недостаточность лечится в домашних условиях по той же схеме.
Ответы врачей:
Хроническая сердечная недостаточность: лечение, клинические рекомендации, острая и хроническая, МКБ-10, симптомы, стадии, уход, помощь, препараты
Сердечная недостаточность у детей: острая, хроническая, симптомы, лечение, клинические рекомендации, неотложная помощь, колассификация
Сердечная недостаточность: что это, симптомы, лечение, возраст, причины. первая помощь — острая, хроническая, застойная, клиническая
Сердечно легочная недостаточность: симптомы, лечение, МКБ-10, причины, смерть, стадии, диагностика, формы (хроническая, острая)
Причины смерти при сердечной недостаточности: острой. легочной, левожелудочковой, хронической
Застойная сердечная недостаточность: лечение, причины. симптомы, МКБ-10, риск смерти. что значит, сколько живут
СпасибоНе подходит
Вы соблюдаете режим самоизоляции?
Конечно 48.55%
Нет 28.2%
Частично 23.26%
Проголосовало: 344
Остались вопросы? Задайте свои вопросы ниже. Для получения полного ответа, сформулируйте свой вопрос нашему консультанту. Опишите подробно, в деталях всю суть вашей проблемы врачу
Или воспользуйтесь поиском на сайте, здесь более 100000 ответов на разные темы.
Важно знать! Будьте внимательны! Прежде, чем воспользоваться рецептами и советами нашего медицинского форума, проконсультируйтесь с лечащим врачом!
Методы лечения
Терапия консервативная. Используются медикаменты нескольких фармацевтических групп:
- Сердечные гликозиды. Позволяют нормализовать сократительную способность миокарда. В то же время они снижают потребность мышечного органа в кислороде, усиливают обменные процессы, повышая, говоря образно, КПД при использовании имеющихся ресурсов. Активно назначаются Дигоксин, настойка ландыша и прочие. По показаниям.
- Противогипертонические медикаменты. Ингибиторы АПФ (Периндоприл), бета-блокаторы (Анаприлин, Карведилол), антагонисты кальция (Дилтиазем, Верапамил), средства центрального действия (Моксонидин) и прочие. Если имеет место повышенное артериальное давление.
- Диуретики. Мочегонные препараты, когда того требует ситуация. Например, когда не справляется сердце, почки и начинаются отеки.
Выведение лишней жидкости позволяет снизить нагрузку на все органы. Это необходимая часть лечения. Но длительно потреблять такие медикаменты нельзя.
В качестве экстренных используются петлевые мочегонные (Фуросемид, Лазикс).
В остальных ситуациях достаточно назначение тиазидных или калийсберегающих таблеток (Верошпирон, Спиронолактон, Гидрохлортиазид)
Средства для нормализации обменных процессов в сердце, кардиопротекторы. Милдронат, Рибоксин.
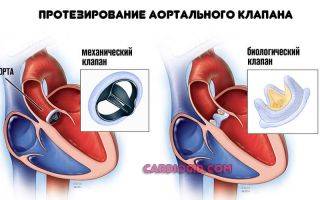
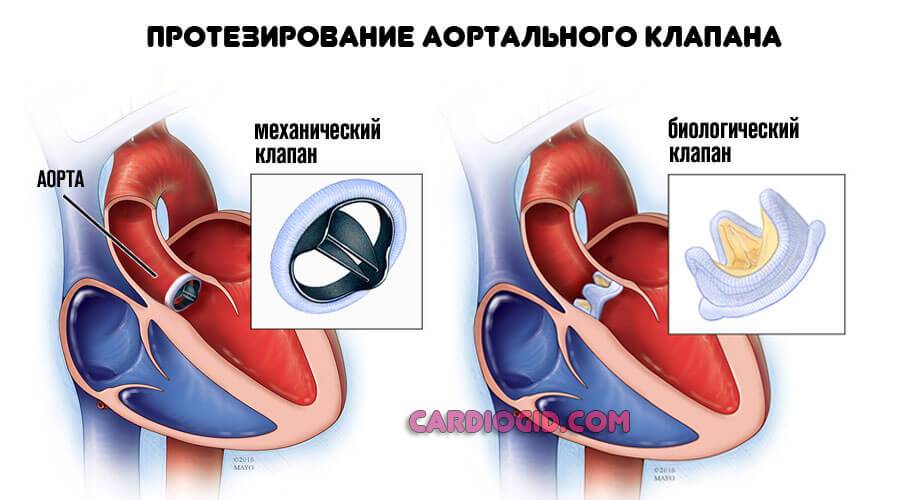
Хирургическая терапия требуется, если имеют место нарушения структурного, анатомического плана. Например, протезирование клапанов, сосудов, искусственное расширение артерий при их сужении и прочие варианты.
Крайней мерой выступает пересадка сердца. Операция сложная, но дает крайне высокие показатели выживаемости. Гибнет около 10% всех пациентов. Однако проблема в отсутствии доноров.
В дальнейшем в качестве вспомогательной меры рекомендуется изменить образ жизни: нормализовать массу тела, скорректировать рацион под контролем диетолога, отказаться от спиртного, табачных изделий, ограничить физическую активность. По возможности также нужно избегать стрессовых ситуаций.
Внимание:
Изменение характера питания должно проводиться под контролем врача. Сердечная недостаточность требовательна в плане микроэлементов и необходимых веществ. Своими силами можно сделать только хуже.
Лечение хронической сердечной недостаточности медицинскими препаратами
Для лечения хронической сердечной недостаточности существуют высокоэффективные лекарственные средства, которые могут помочь больному. Но подбор препаратов при сердечной недостаточности может сделать только врач-кардиолог на основании осмотра и данных объективного и инструментального обследования больного. В зависимости от течения и выраженности хронической сердечной недостаточности происходит постоянная коррекция лечения: подбор препаратов и их доз. Этого может быть вполне достаточно, чтобы обеспечить нормальное качество жизни и улучшить прогноз. Но некоторым пациентам с хронической сердечной недостаточности только лекарственная терапия может оказаться недостаточной. Сегодня существуют современные методы лечения этой патологии: наружная интенсивная контрпульсация, ударно-волновая терапия, хирургические вмешательства.
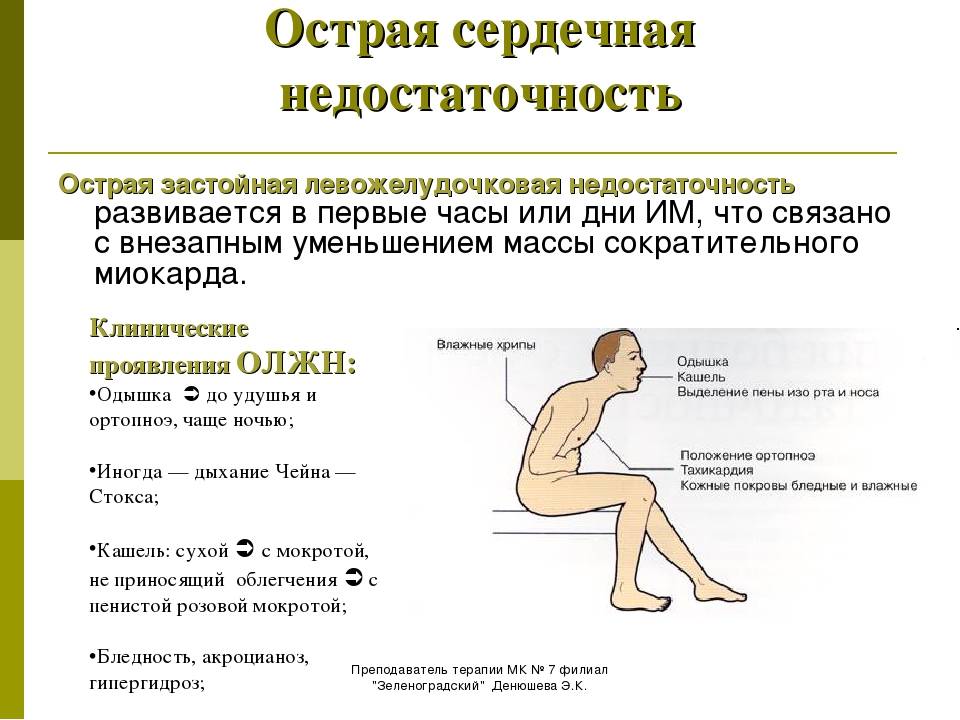
Сердечная астма — приступ удушья, вызванный слабостью левого желудочка.
При обострении хронической сердечной недостаточности возможна чрезвычайно опасная ситуация из-за того, что сердце не в состоянии проталкивать кровь. В результате происходит застой крови в легочных артериях, и жидкость выходит из сосудов, скапливаясь в тканях и полостях тела. У больного возникает удушье в покое, сердцебиение, кашель, кровохаркание, поднимается или снижается АД, учащается пульс до 100 — 130 уд./мин, частота дыхания — 30—40 в минуту (норма 18—20). Так начинается сердечная астма, а при клокотании в груди — даже отек легких. Эта крайне тяжелая и опасная ситуация приводит к развитию острого кислородного голодания организма. В этом случае необходимо срочно вызвать «Скорую помощь», так как только врачи скорой медицинской помощи и кардиореанимации смогут оказать своевременную и квалифицированную помощь.
Отлично зарекомендовавшие себя медицинские препараты для лечения сердечной недостаточности:
Ингибиторы АПФ: расширяют периферические сосуды, облегчая работу сердца, улучшают погноз — Капотен, Моноприл, Фозикард, Престариум, Эналаприл, Рамиприл.
Бета-адреноблокаторы: Беталок-Зок, Эгилок, Корвитол, Конкор, Небилет — замедляют ритм сердца, и оно начинает работает экономнее. При длительном приеме улучшают его функцию.
Диуретики: увеличивают количество выделяемой мочи, помогая избавиться от избытка жидкости и натрия — Гипотиазид, Индапамид, Арифон, Фуросемид, Диувер.
Сердечные гликозиды: замедляют ритм сердца, усиливают его сократимость — Дигоксин и др.
Другие виды нарушений на букву «з»:
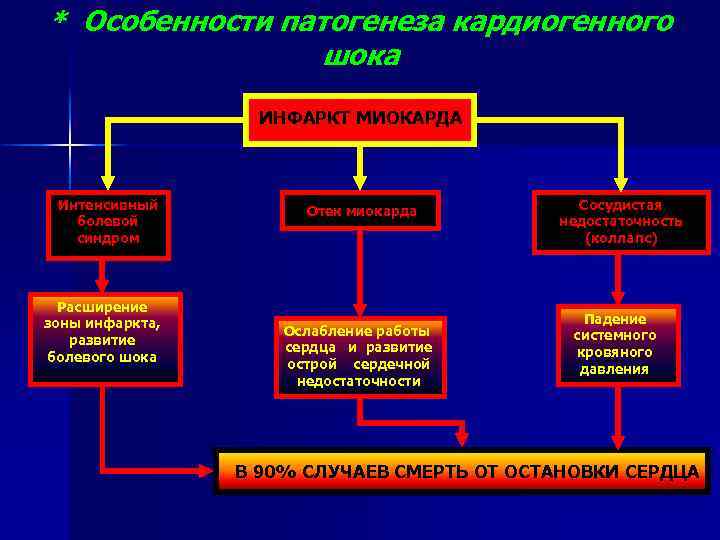
Особенности интенсивной терапии острой сердечной недостаточности при инфаркте миокарда
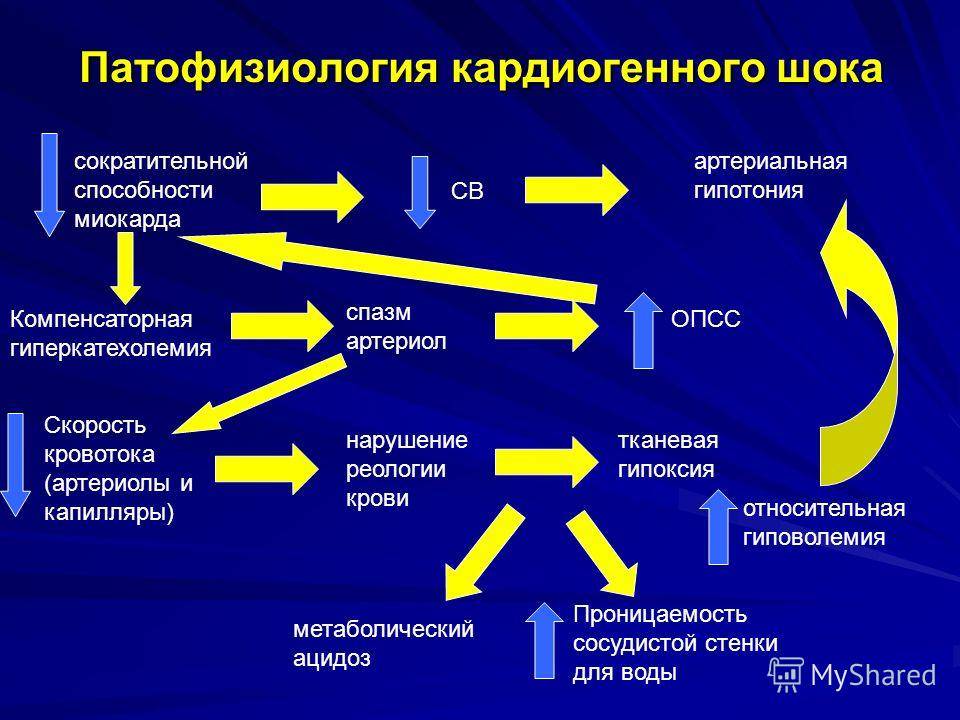
Основной способ предотвращения развития острой сердечной недостаточности у больных инфарктом миокарда — это своевременная реперфузия. Предпочтительным считается чрескожное коронарное вмешательство. При наличии соответствующих показаний у пациентов с кардиогенным шоком оправдано экстренное коронарное шунтирование. Если данные способы лечения недоступны, то показано проведение тромболитической терапии. Неотложная реваскуляризация миокарда показана и при наличии острой сердечной недостаточности, осложнившей острый коронарный синдром без подъемов сегмента 5Тна электрокардиограмме.
Крайне важны адекватное обезболивание и быстрое устранение сердечных аритмий, приводящих к нарушению гемодинамики. Достижение временной стабилизации состояния пациента осуществляется путем поддержания адекватного заполнения камер сердца, медикаментозной инотропной поддержки, внутриаортальной контрпульсации и искусственной вентиляции легких.
[], [], [], [], [], [], [], [], [], []
Острая сердечная недостаточность у больных с приобретенными пороками сердца
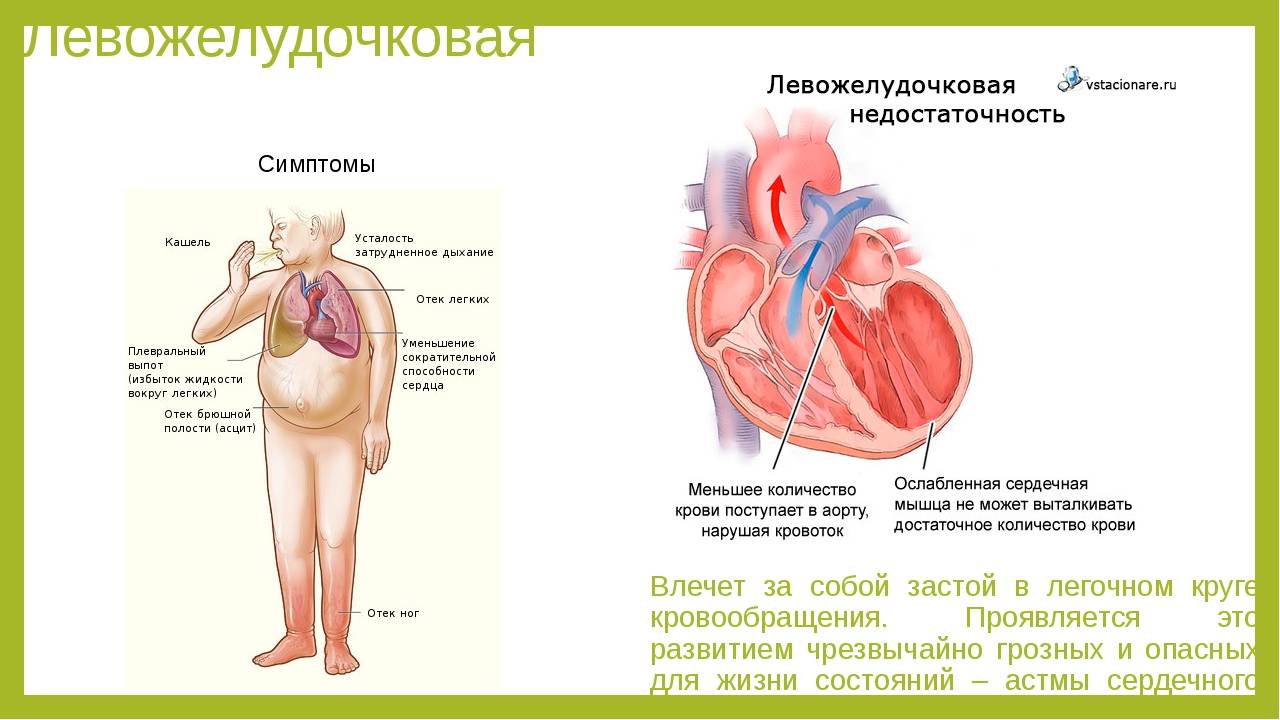
Течение приобретенных пороков сердца нередко осложняется развитием острых расстройств кровообращения в малом круге — острой левожелудочковой недостаточностью. Особенно характерно развитие приступов сердечной астмы при аортальном стенозе.
Аортальные пороки сердца характеризуются повышением гидростатического давления в малом круге кровообращения и значительным увеличением конечного диастолического объема и давления, а также ретроградным застоем крови.
Повышение гидростатического давления в малом круге более 30 мм рт. ст. приводит к активному проникновению плазмы в альвеолы легких.
На ранних стадиях развития стеноза устья аорты основным проявлением левожелудочковой недостаточности служат приступы мучительного кашля по ночам. По мере прогрессирования заболевания возникают типичные клинические признаки сердечной астмы, вплоть до развернутого отека легких. Артериальное мнение при этом обычно повышено. Нередко больные предъявляют жалобы на боли в сердце.
Возникновение приступов удушья характерно для выраженных митральных стенозов без сопутствующей правожелудочковой недостаточности. При данном виде порока сердца существует препятствие кровотоку на уровне предсердно-желудочкового (атриовентрикулярного) отверстия. При его резком сужении кровь не может быть перекаченной из левого предсердия в левый желудочек сердца и частично остается в полости левого предсердия и малом круге кровообращения. Эмоциональное напряжение или физическая нагрузка приводит к увеличению производительности правого желудочка на фоне неизменной и сниженной пропускной способности левого предсердно-желудочкового отверстия. Повышение давления в легочной артерии у этих больных при физической нагрузке приводит к транссудации жидкости в интерстиций легких и развитию сердечной астмы. Декомпенсация возможностей сердечной мышцы приводит к развитию альвеолярного отека легких.
В ряде случаев картина острой левожелудочковой недостаточности у больных с митральным стенозом может быть также обусловлена механическим закрытием левого атриовентрикулярного отверстия подвижным тромбом. В этом случае отек легких сопровождается исчезновением артериального пульса на фоне сильного сердцебиения и развитием выраженного болевого синдрома в сердце. На фоне усиления одышки и клинической картины рефлекторного коллапса возможно развитие потери сознания.
Если закрытие левого атриовентрикулярного отверстия сохраняется в течение продолжительного времени, возможен быстрый летальный исход.
[], [], [], [], [], [], [], [], []
Первая помощь
Оказание помощи нужно начинать еще дома. При этом первым действием должен быть вызов «Скорой помощи». Далее алгоритм следующий:
Нужно уложить человека на кровать, на спину, но при этом голова и плечи должны быть приподняты, составляя с туловищем угол 30-40 градусов.
Одежду и пояс нужно расстегнуть, чтобы дыхание человека ничего не стесняло.
Если нет признаков отека легких, дайте человеку 2-3 таблетки аспирина («Аспекарда», «Аспетера», «Кардиомагнила», «Аспирина-Кардио») или «Клопидогреля» (то есть 160-325 мг аспирина). Их нужно разжевать. Так увеличивается вероятность растворения тромба, который (сам по себе, или наслоившись на атеросклеротическую бляшку) перекрыл просвет одной из артерий, питающей сердце.
Откройте форточки или окна (если нужно, человека при этом нужно укрыть): так к больному будет поступать больше кислорода.
Если артериальное давление более 90/60 мм рт.ст., дайте человеку 1 таблетку нитроглицерина под язык (этот препарат расширяет сосуды, питающие сердце). Повторно давать нитроглицерин можно давать еще 2 раза, с интервалом 5-10 минут. Даже если после 1-3-кратного приема человеку стало лучше, боль прошла, отказываться от госпитализации нельзя ни в коем случае!
Если до этого человек принимал препараты из группы бета-блокаторов («Анаприлин», «Метопролол», «Атенолол», «Корвитол», «Бисопролол»), после аспирина ему нужно дать 1 таблетку этого препарата. Он будет снижать потребность миокарда в кислороде, давая ему возможность восстановиться
Обратите внимание! Бета-блокатор можно давать, если артериальное давление больше 110/70 мм рт.ст., а пульс чаще 60 ударов в минуту.
Если человек принимает антиаритмические препараты (например, «Аритмил» или «Кордарон»), и он чувствует нарушение ритма, нужно принять эту таблетку. Параллельно сам больной должен начинать глубоко и сильно кашлять до приезда «Скорой».
Все время до приезда «Скорой» нужно находиться рядом с человеком, наблюдая за его состоянием
Если больной в сознании и испытывает чувство страха, паники, его нужно успокаивать, но не отпаивать валерианой-пустырником (может понадобиться реанимация, и полный желудок может только помешать), а успокаивать словами.
При судорогах находящийся рядом человек должен помочь обеспечить проходимость дыхательных путей. Для этого необходимо, взяв за углы нижней челюсти и область под подбородком, подвинуть нижнюю челюсть так, чтобы нижние зубы оказались впереди верхних. Из такого положения можно делать искусственное дыхание рот в нос, если самостоятельное дыхание пропало.
Если человек перестал дышать, проверьте пульс на шее (с двух сторон от кадыка), и если пульса нет, приступайте к выполнению реанимационных мероприятий: 30 надавливаний прямыми руками на нижнюю часть грудины (чтобы кость смещалась вниз), после чего – 2 вдоха в нос или рот. Нижнюю челюсть при этом нужно держать за область под подбородком так, чтобы нижние зубы находились впереди верхних.
Найдите пленки ЭКГ и препараты, которые принимает больной, чтоб показать их медицинским работникам. Это понадобится им не в первую очередь, но будет нужно.
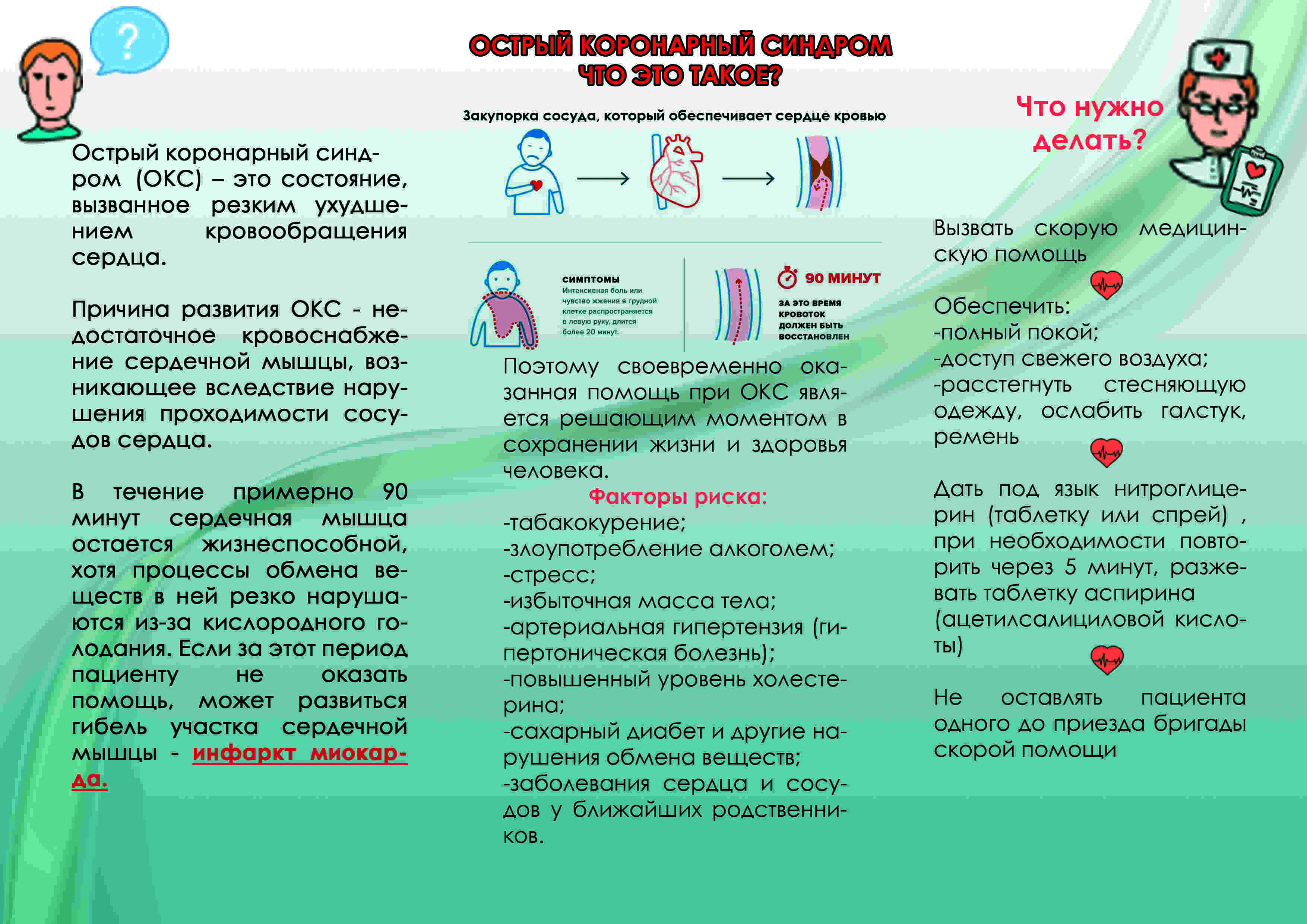
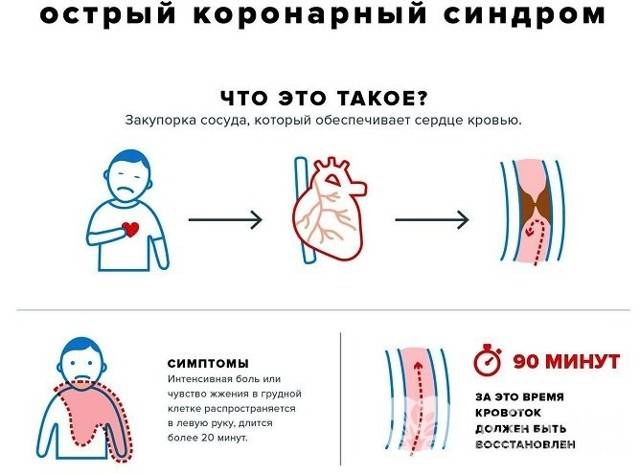
Когда нужно подозревать острый коронарный синдром
Тревогу нужно бить, если вы или ваш родственник предъявляет следующие жалобы:
-
Боль за грудиной, распространение которой показывают кулаком, а не пальцем (то есть болит большой участок). Боль жгучая, пекущая, сильная. Не обязательно определяется слева, но может локализоваться посредине или с правой стороны грудины. Отдает в левую сторону тела: половину нижней челюсти, руку, плечо, шею, спину. Ее интенсивность не меняется в зависимости от положения тела, но могут (это характерно для синдрома с подъемом сегмента ST) наблюдаться несколько приступов такой боли, между которыми имеется несколько практически безболезненных «промежутков».
Она не снимается нитроглицерином или подобными препаратами. К боли присоединяется страх, на теле выступает пот, может быть тошнота или рвота. - Одышка, которая зачастую сопровождается ощущением нехватки воздуха. Если этот симптом развивается как признак отека легких, то нарастает удушье, появляется кашель, может откашливаться розовая пенистая мокрота.
- Нарушения ритма, которые ощущаются как перебои в работе сердца, дискомфорт в грудной клетке, резкие толчки сердца о ребра, паузы между сердечными сокращениями. В результате таких неритмичных сокращений в худшем случае весьма быстро наступает потеря сознания, в лучшем – развивается головная боль, головокружение.
- Боль может ощущаться в верхних отделах живота и сопровождаться послаблением стула, тошнотой, рвотой, которая не приносит облегчения. Она также сопровождается страхом, иногда – ощущением учащенного сердцебиения, неритмичным сокращением сердца, одышкой.
- В некоторых случаях острый коронарный синдром может начинаться с потери сознания.
- Есть вариант течения острого коронарного синдрома, проявляющийся головокружениями, рвотой, тошнотой, в редких случаях – очаговой симптоматикой (асимметрией лица, параличами, парезами, нарушением глотания и так далее).
Насторожить также должны усилившиеся или участившиеся боли за грудиной, по поводу которых человек знает, что так проявляется его стенокардия, усилившаяся одышка и усталость. Через несколько дней или недель после этого у 2/3 людей развивается острый коронарный синдром.
Особо высокий риск развития острого кардиального синдрома у таких людей:
- курильщиков;
- лиц с лишним весом;
- злоупотребляющих алкоголем;
- любителей соленых блюд;
- ведущих малоподвижный образ жизни;
- кофеманов;
- имеющих нарушение липидного обмена (например, высокий уровень холестерина, ЛПНП или ЛПОНП в анализе крови на липидограмму);
- с установленным диагнозом атеросклероза;
- при установленном диагнозе нестабильной стенокардии;
- если в одной из венечных (которые питают сердце) артерий определена атеросклеротические бляшки;
- которые уже перенесли инфаркт миокарда;
- любителей есть шоколад.
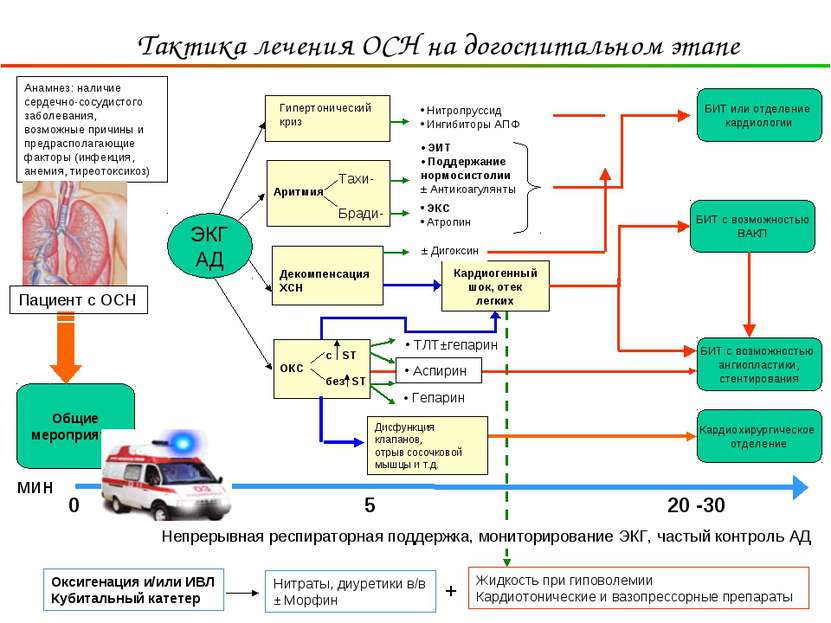
Срочное лечение
Терапия строго медикаментозная, в большинстве случаев хирургическая помощь смысла не имеет, по крайней мере, на первом этапе. До стабилизации состояния речи об операции не идет.
Примерная схема курации такова:
Обезболивание и купирование панической атаки, тревожного расстройства. Применяется Пенталгин, Димедрол. В рамках интенсивного синдрома возможно применение наркотических препаратов: Промедол, Морфин. Это крайняя мера, состояние может стать хуже
Важно точное дозирование средства.
Восстановление кардиальной активности, в том числе сократимости желудочков. Дофамин
Стимулирует сердечную деятельность. Сердечные гликозиды. В основном Дигоксин и его аналоги. Аретриальное давление при применении указанных средств не меняется, однако использовать их при доказанном инфаркте строго воспрещается, вероятен летальный исход.
Адекватная разгрузка сердца. Необходима для восстановления нормального кровотока и обеспечения деятельности кардиальных структур хотя бы на минимально приемлемом уровне. Диуретики срочного действия вроде Фурасемида, бета-блокаторы (Анаприлин или Карведилол), органические нитраты. Возможно использование медикаментов на основе фенобарбитала (Корвалол), также транквилизаторов (Диазепам и аналоги).
Это основные направления срочного лечения, направленного на восстановление и стабилизацию сердечной деятельности.
Прогноз
При правильном лечении воспаление сигмовидной кишки обычно проходит и не оставляет после себя никаких последствий. Но чтобы добиться такого результата больному следует быть готовым к тому, что терапевтический курс займет немало времени (обычно, 1-2 месяца) и будет сопровождаться существенными ограничениями в питании.
Воспаление сигмовидной кишки — это болезнь, которая крайне редко протекает самостоятельно и в большинстве случаев имеет сопутствующие заболевания. Такое воспаление еще называется сигмоидитом, от латинских слов «сигма» — буква алфавита (эта часть кишки похожа на нее) и суффикс «ит», что означает воспаление.
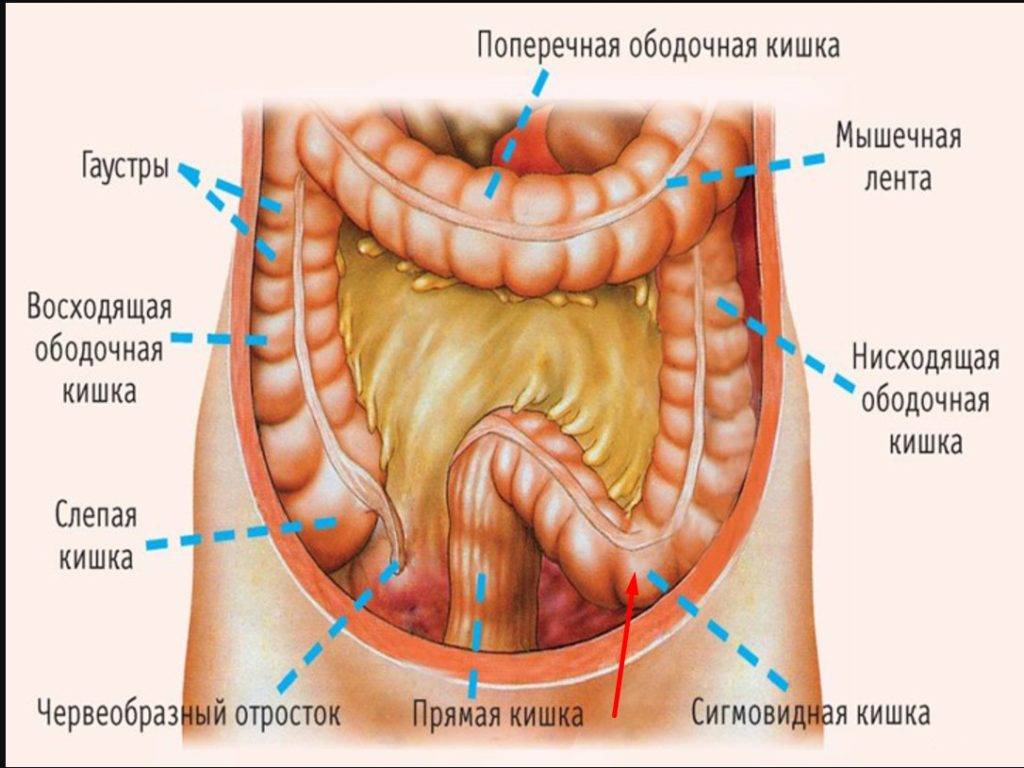 Где находится сигмовидная кишка
Где находится сигмовидная кишка
Сигмоидит встречается чаще у женщин, а также у людей старшего возраста. Где находится и как болит воспаленный участок кишки, мы сейчас разберёмся.
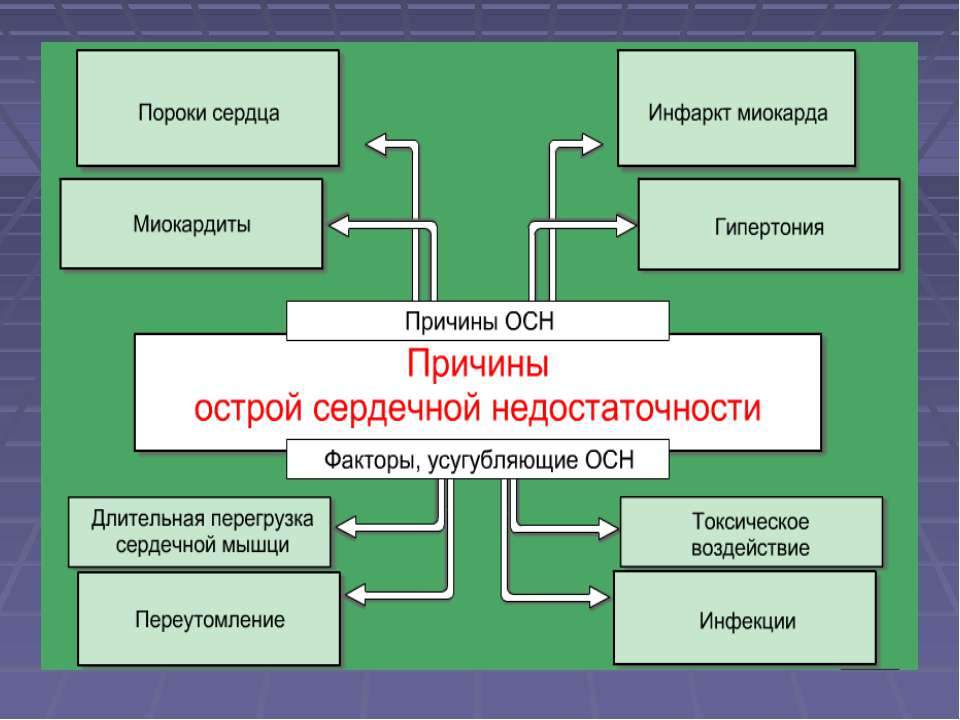
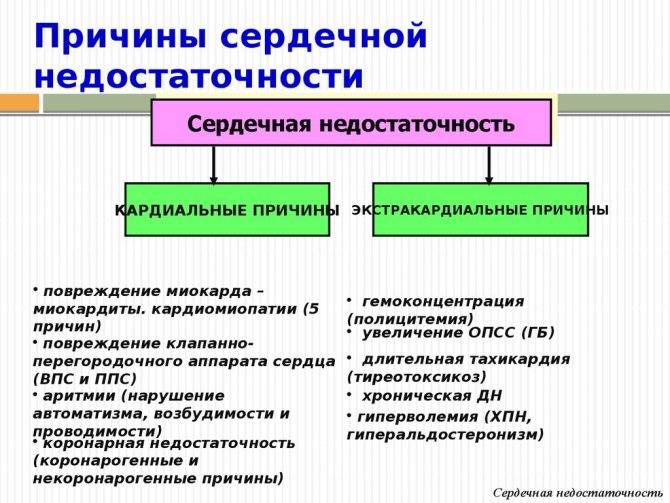
Причины острой левожелудочковой недостаточности
Факторы развития болезнетворного процесса подобного рода многообразны. В основном это кардиальные моменты (примерно в 98% ситуаций).
Среди возможных патологий:
- Оперативные вмешательства травматического рода. Даже вмешательство по поводу аппендицита при определенных условиях может сказаться негативным образом. Обычно процесс имеет ятрогенную природу. Неправильный наркоз, чрезмерной интенсивная площадь операции.
- Ожоги большой поверхности тела. Вызывают острые нарушения работы сердца. Это основная причина смерти пациентов комбустиологии. Восстановление представляет большие сложности, если не сказать полную невозможность.
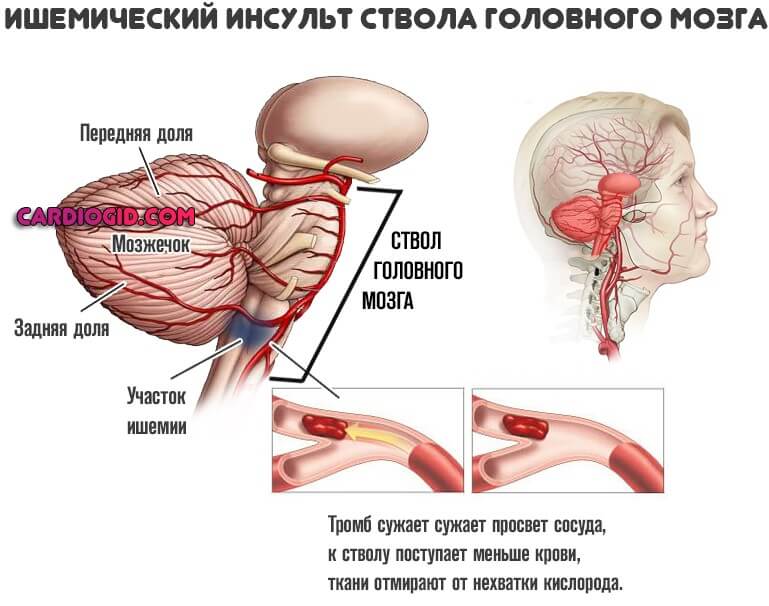
- Обширный инсульт. Как правило геморрагический. Острое нарушение мозгового кровообращения на фоне отмирания большого количества функционально активных клеток нейронов.
Обычно нарушается регуляция сократимости сердечных структур. Особенно часто подобное наблюдается при поражении ствола церебральных образований.
Предотвращение инсульта — основная методика превенции сердечной недостаточности неврогенного типа.
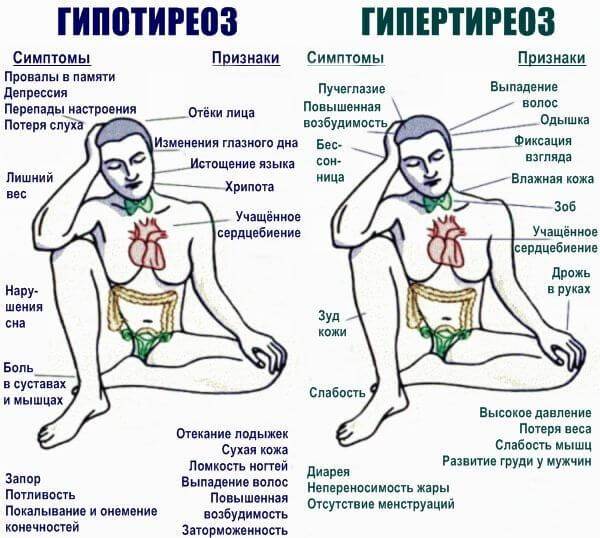
Патологии щитовидной железы. Сказывается тяжелый тиреотоксикоз, то есть чрезмерная выработка гормонов соответствующего органа (гипертериоз). Симптомокомплекс максимален, не заметить явление весьма проблематично. Лечение под контролем эндокринолога.
Проблемы с надпочечниками. Феохромоцитома, опухоли гипофиза и самих парных органов вызывают рост артериального давления и нарушают нормальную частоту сердечных сокращений.

Хаотичные сигналы не позволяют кардиальным структурам работать адекватно. Лечение оперативное, радикальное.
Частый клинический вариант — гиперкортицизм, сопровождающийся вторичной болезнью Иценко-Кушинга.
Это опасное, тяжелое состояние, потенциально летальное. Качество жизни снижается: деструкция костей и опорно-двигательного аппарата, ожирение, галлюцинаторные синдромы, вот лишь часть возможных проявлений.
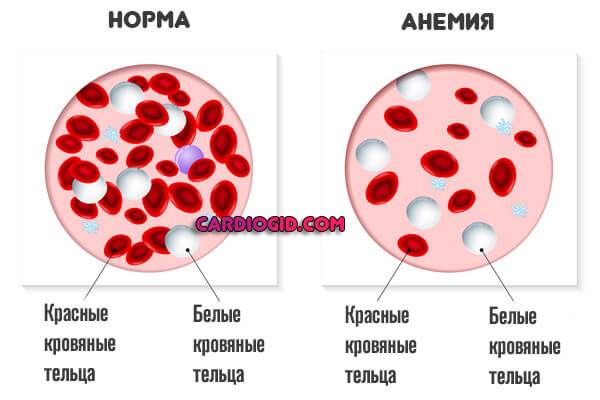
Анемия любого типа. Железодефицитная, мегалобластная, иных разновидностей. Обычно длительно текущее снижение концентрации гемоглобина в крови.
Без лечения приводит к кардиальной дисфункции. Восстановление проводится под контролем профильного врача.
Для устранения проблем нужно нормализовать работу кроветворной системы. Сделать это можно только комплексными методами: медикаменты + витамины и диета.
- Неопластические процессы злокачественного рода. Опухоли с метастазами провоцируют генерализованное нарушение работы всего тела. Организм отравляется, происходит общая интоксикация. Помощь паллиативная, возможности кардинально повлиять на состояние нельзя.
- Острые интоксикации. Алкогольные, наркотические, отравление солями тяжелых металлов, препаратами, иными веществами. В рамках терапии проводится срочная дезинтоксикация, вливание питательных растворов парентерально.
- Печеночная недостаточность. В рамках длительно текущего гепатита или цирроза печени. Терапевтические мероприятия под контролем гастроэнтеролога или профильного врача.
- Почечная дисфункция. Приводит к нарушению синтеза прегормонов и фильтрации мочи.
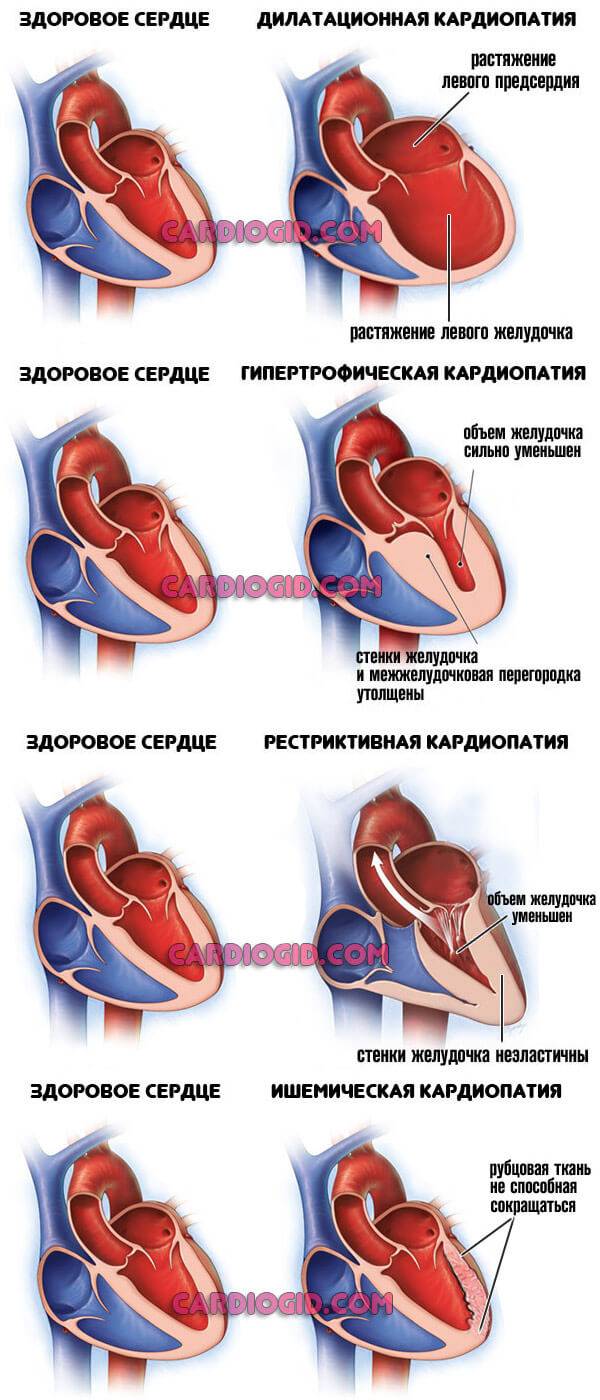
- Кардиопатия. Острое отклонение работы миокарда. Сократимость падает, кровообращение ослабляется.
- Травматические поражения сердца. В том числе ушибы.
- Хроническая недостаточность в фазе декомпенсации. До этого доводить не стоит, нужно обращаться к кардиологу на этапе появления первых симптомов.
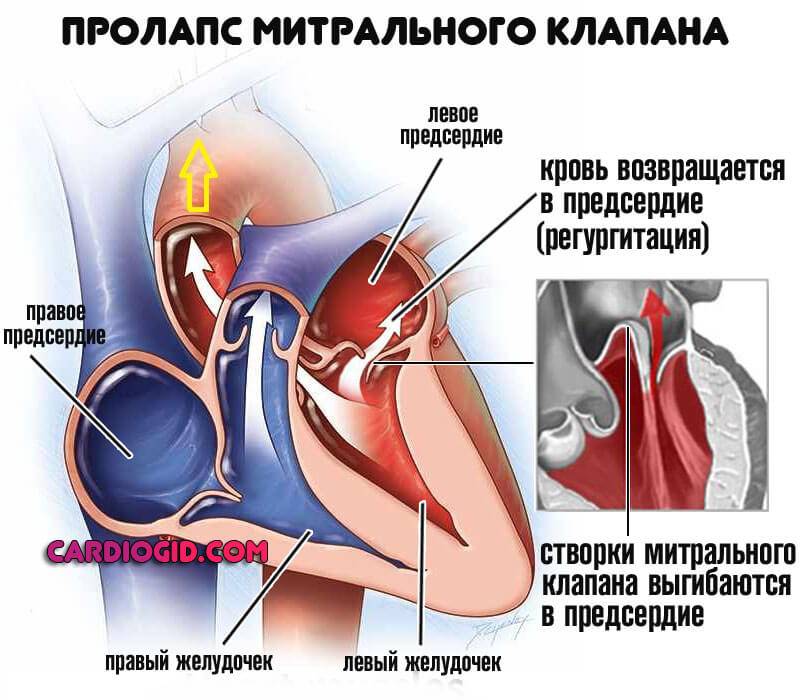
- Врожденные и приобретенные пороки сердца. Например пролапс митрального клапана. Не проявляются никак, даже недостаточность возникает тихо, без выраженных признаков.
- Гипертонический криз. С первого раза подобное возникает рано, чаще имеет место опасный рецидив.
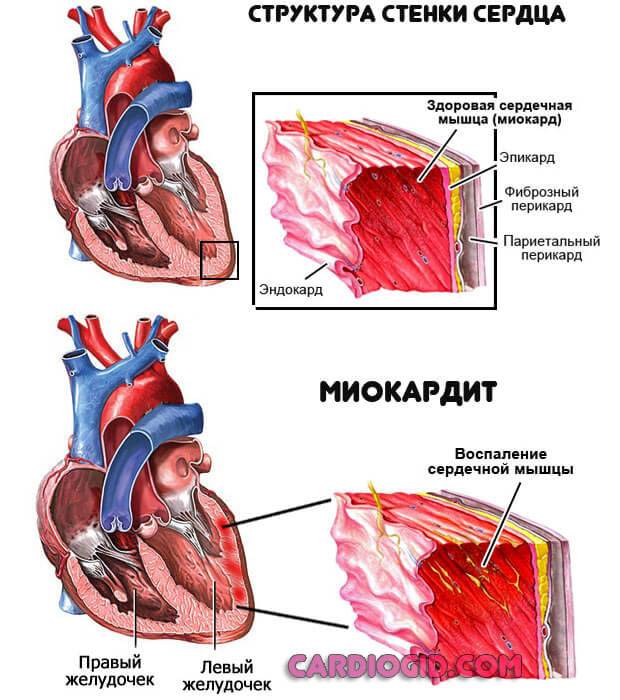
- Воспалительные поражения миокарда. Инфекционного или аутоиммунного характера. Миокардит, перикардит.
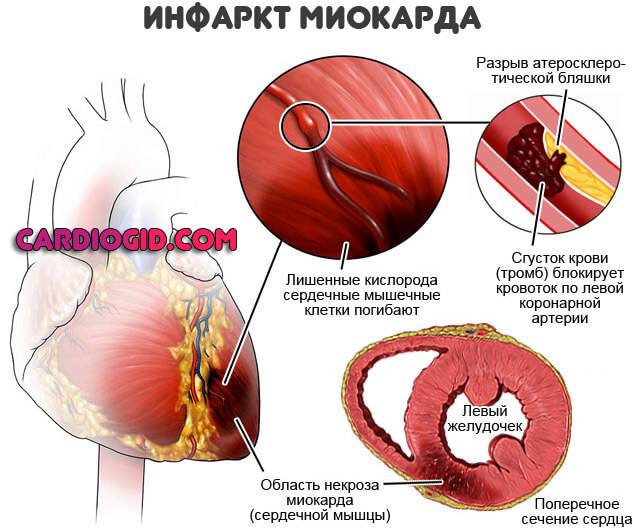
Инфаркт. Острое нарушение питания сердечной мышцы. Обширность поражения напрямую обуславливает дисфункциональные расстройства. Также подобным образом проявляется рецидив патологического состояния.
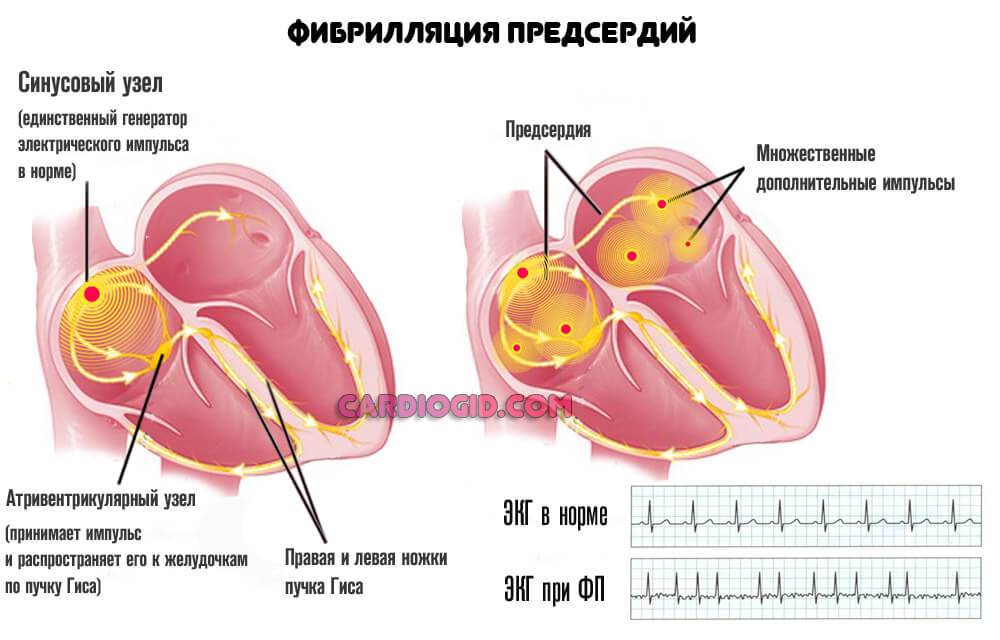
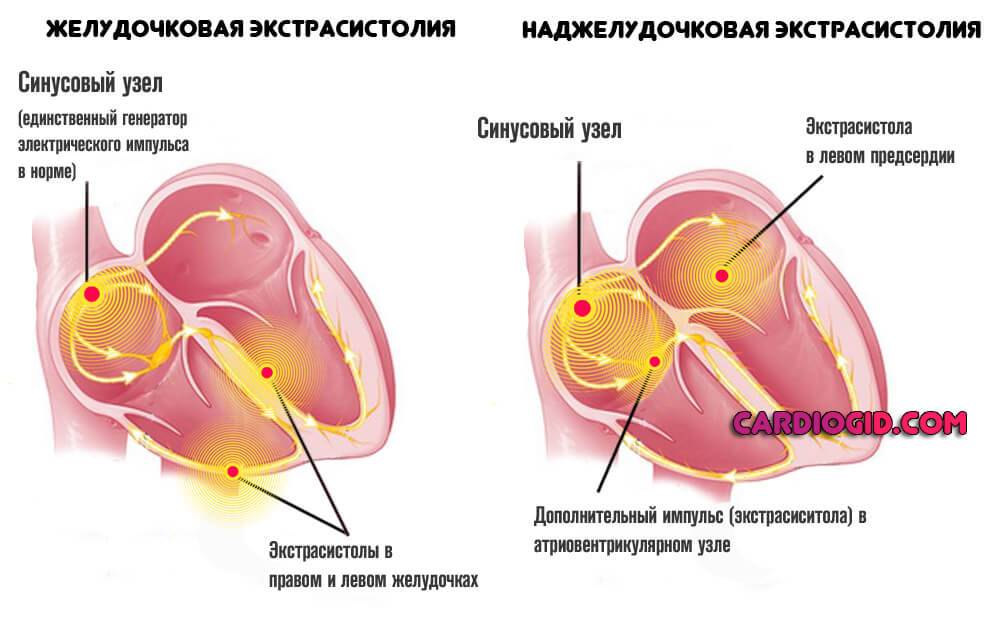
Аритмические процессы разного рода. Экстрасистолия, фибрилляция предсердий.
Диета при подагре
Диета должна сократить уровень мочевой кислоты в крови, что снизит вероятность повторяющихся болезненных приступов и замедлит прогрессирование повреждения суставов.
Режим питания при подагре запрещает употребление продуктов:
- Грибы.
- Инжир, малина, изюм и свежий виноград.
- Бобовые культуры.
- Шоколад, какао, крепко заваренный чай, кофе.
- Соль (полное исключение или суточное употребление не более 1/2 ч. л.).
- Кремовые торты.
- Пряности и специи (можно уксус, лавровый лист).
- Жирное мясо/рыба, копчености, блюда из субпродуктов (особенно холодец).
- Алкоголь.
- Зелень — шпинат, цветная капуста, щавель, листья салата.
Разрешенные продукты:
- Птица, нежирная рыбы (рекомендуются отварные 2-3 раз в недельном меню).
- Сахар без ограничений и мед (при нормальном уровне глюкозы в крови).
- Хлеб (белый, ржаной), макароны.
- Овощи (лучше в свежем виде), фрукты (особенно полезны цитрусовые и вишня).
- Молоко, творог, кефир, сливочное масло.
- Сок, минеральная вода.
Употребление теплой минералки или стакана воды с добавлением лимонного сока ускорят метаболизм. Также обменные процессы нормализуются при еженедельном разгрузочном дне.