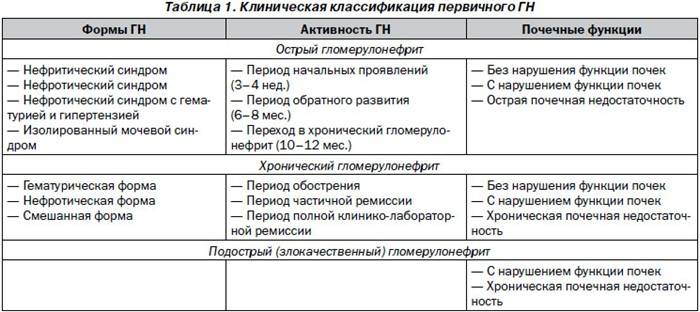
Какие формы и стадии гломерулонефрита различают (классификация)?
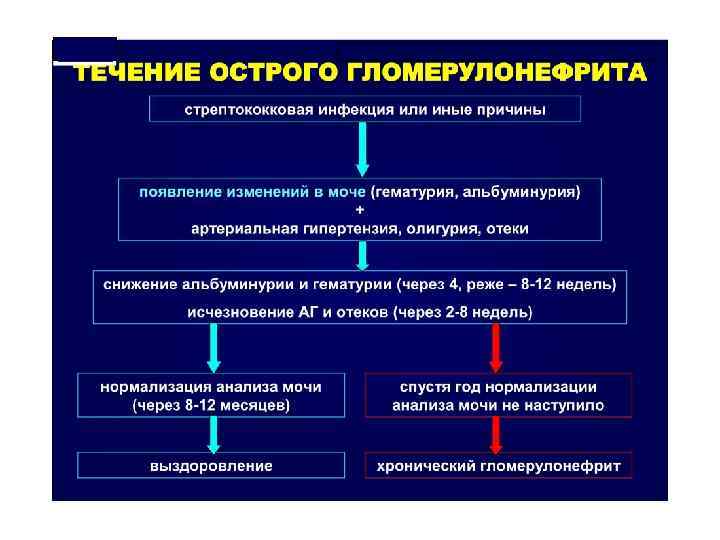
Формы острого гломерулонефрита:
- Циклическая форма – острое начало, бурное течение, яркие клинические проявления.
- Латентная форма – бессимптомное или малосимптомное течение гломерулонефрита. Это наиболее коварное течение заболевания, которое можно обнаружить только при выявлении специфических изменений в общем анализе мочи. Часто признаки уже хронического гломерулонефрита выявляют тогда, когда развивается хроническая почечная недостаточность (ХПН) – состояние, в большинстве случаев требующее пожизненного гемодиализа или пересадки почки.
Формы гломерулонефрита, зависимо от преобладающего синдрома (комплекс симптомов):1. Гломерулонефрит с нефротическим синдромом –
- преобладание отеков;
- изменения в моче (высокий уровень белка);
- снижение уровня белковых фракций в крови.
2. Гломерулонефрит с гипертоническим синдромом – артериального давленияГломерулонефрит с нефритическим синдромом –
- выраженные отеки;
- изменения в моче (высокий уровень белка, эритроцитов, эритроцитарные цилиндры);
- снижение уровня белка в крови;
- артериальная гипертензия;
- анемия.
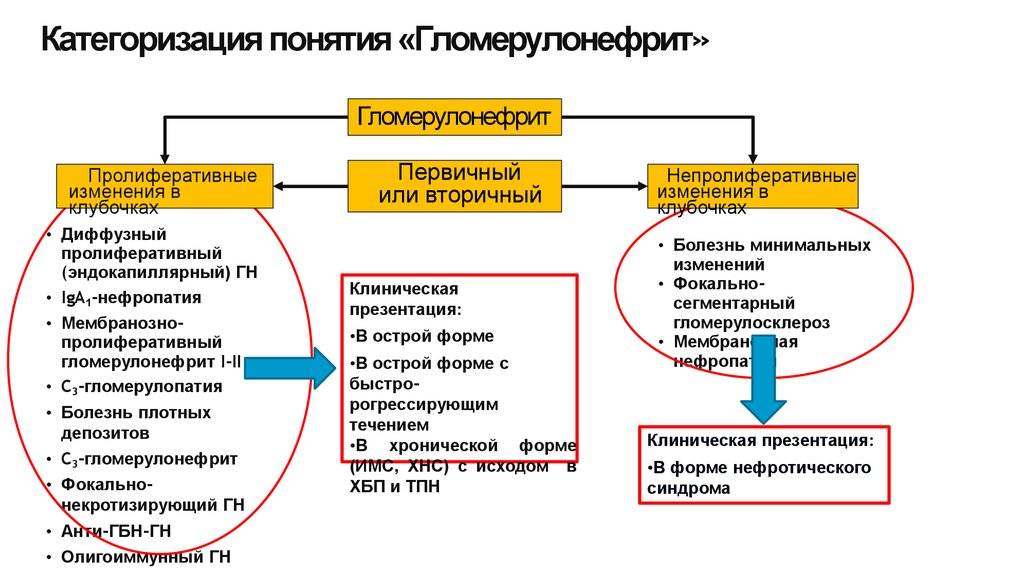
виды гломерулонефрита в зависимости от гистологических изменений в почках:
- Мезангиопролиферативный гломерулонефрит – разрастание соединительной ткани, располагающейся между сосудами почечных клубочков, способствует сужению капилляров, как следствие – нарушение функций почек. Это наиболее частый вид гломерулонефрита.
- Внутрикапиллярный гломерулонефрит – разрастание эндотелия сосудов (внутреннего слоя сосудистой стенки), на этом фоне также происходит сужение просвета сосудов и снижение фильтрующей функции почек.
- Мезангиокапиллярный – смешанная форма предыдущих двух видов гломерулонефрита, такой вид заболевания имеет прогрессирующее течение.
- Диффузная мембранозная нефропатия – при этой форме поражения почек утолщаются стенки капилляров почечных клубочков за счет оседания на них большого количества иммунных комплексов. Такой гломерулонефрит в большинстве случаев протекает с преобладанием нефротического синдрома (отек, белок в моче).
- Быстропрогрессирующий гломерулонефрит – наиболее тяжелая форма заболевания, быстро приводящая к почечной недостаточности, развивается в результате выраженного воспалительного процесса в почках (например, постстрептококковый и аутоиммунный гломерулонефрит).
Стадии гломерулонефрита:острый гломерулонефритпериод реконвалесценции хронический гломерулонефритпериод развития осложнений
Клинические проявления
Самыми распространенными проявлениями являются постоянная или рецидивирующая макрогематурия или бессимптомная микрогематурия с умеренной протеинурией. Боль в боку и умеренная лихорадка могут сопровождать острые приступы. Другие симптомы обычно не выражены.
Макрогематурия обычно начинается через 1 или 2 дня после лихорадки на фоне заболеваний слизистых оболочек (верхних дыхательных путей, пазух, кишечника), имитируя острый постинфекционный ГН, за исключением более раннего начала гематурии, (совпадающего с лихорадкой или следующего непосредственно за ней). Когда это происходит при заболевании верхних дыхательных путей, ее иногда называют синфарингитной гематурией.
Быстро прогрессирующий ГН является первым проявлением заболевания у менее чем 10% пациентов.
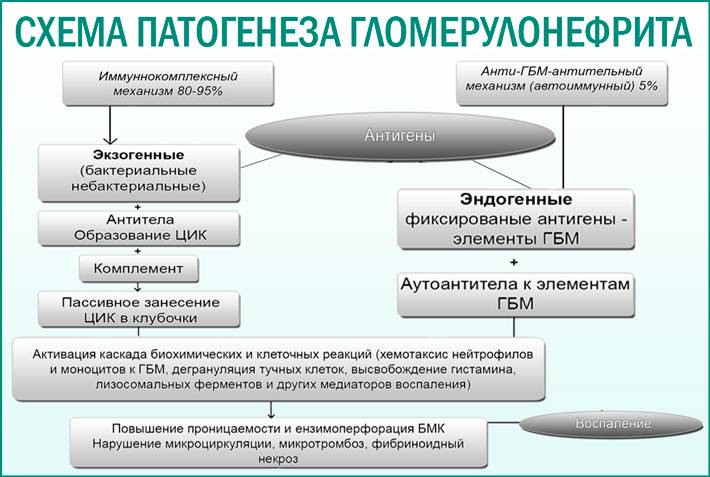
Что происходит при гломерулонефрите в почках?
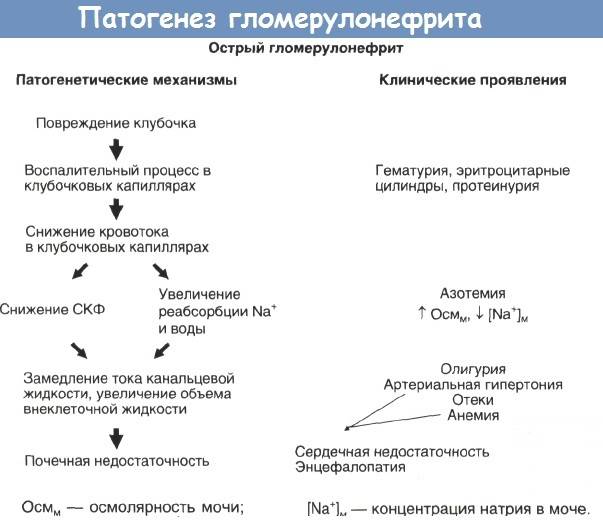
- Из за воспалительной реакции стенка сосудов клубочков происходят следующие изменения:
- Стенка сосудов почечного клубочка становится проницаемой для клеточных элементов
- Формируются микротромбы, которые закупоривают просвет сосудов клубочков.
- Замедляется или вовсе прекращается ток крови в сосудах пораженных клубочков.
- В просвет боуменовой капсулы попадают клеточные элементы крови.
- Клетки крови в просвете боуменовой капсулы закупоривают ее просвет.
- Клетки крови закупоривают просвет почечных канальцев.
- Нарушается весь процесс фильтрации крови и первичной мочи в пораженном нефроне (нефрон – это комплекс: почечный клубочек + Боуменова капсула+ почечные канальцы).
- Из-за нарушения кровотока в почечном клубочке происходит запустевание просвета его сосудов и замещение их соединительной тканью.
- В результате закупорки почечных канальцев клетками крови происходит запустевание их просвета и слипание стенок с замещением всего нефрона соединительно тканью.
- Постепенное «отмирание» нефронов ведет к снижению объемов фильтруемой крови, что и является причиной почечной недостаточности.
- Почечная недостаточность ведет к тому, что в крови накапливаются токсические вещества, а необходимые организму вещества не успевают возвращать в состав крови оставшиеся нефроны почек.
Причины хронического гломерулонефрита
- Общие инфекционные заболевания
- ангина, тонзиллит
- скарлатина
- инфекционный эндокардит
- септические состояния
- пневмококковая пневмония
- брюшной тиф
- менингококковая инфекция
- вирусный гепатит В
- инфекционный мононуклеоз
- эпидемический паротит (свинка)
- ветряная оспа (ветрянка)
- инфекции, вызванные вирусами Коксаки
- Ревматические и аутоиммунные заболевания:
- системная красная волчанка (СКВ)
- системные васкулиты
- болезнь Шёнлейна — Геноха
- наследственный лёгочно-почечный синдром
- Проведение вакцинации и переливание компонентов крови
- Интоксикация веществами:
- Отравление органическими растворителями
- алкогольные напитки
- отравление ртутью
- отравление свинцом
- Лучевая терапия, лучевая болезнь
2 Симптомы
Симптоматика гломерулонефрита у женщин может различаться в зависимости от формы заболевания. Классификацию болезни осуществляют по нескольким принципам:
| Классификация | Форма гломерулонефрита | Характерные особенности течения болезни |
|---|---|---|
| По течению | Острая | Имеет внезапное развитие. Является излечимой, но обладает возможностью перехода в латентную (скрытую) форму |
| Хроническая | Является результатом острого течения гломерулонефрита. Периодически обостряется | |
| Подострая | Быстропрогрессирующий или злокачественный гломерулонефрит. Отличается плохой динамикой даже при назначении специфической медикаментозной терапии. Представляет риск развития осложнений. В большинстве случаев (до 80%) приводит к летальным исходам | |
| По особенностям клинической картины | Нефротическая | Основные признаки — фронтальные и периферийные отеки |
| Гематурическая | Характеризуется большим содержанием белка и крови в урине, отсутствием отечности и повышения артериального давления (АД) с первых дней развития болезни | |
| Гипертоническая | Изменения в процессе мочеиспускания отсутствуют, анализы мочи не показывают наличие белка и крови, однако наблюдается устойчивое повышение АД | |
| Смешанная | Имеет комбинацию из всех представленных выше симптомов, проявляющихся с разной тяжестью | |
| Латентная | Единственным способом диагностирования патологии в этом случае является проведение лабораторных исследований урины — в ней будут обнаружены в большом количестве белок и кровь | |
| По механизму развития болезни | Первичная | Гломерулонефрит представляет собой самостоятельное заболевание |
| Вторичная | Является следствием других системных патологий (артрит ревматоидного вида, красная волчанка и др.) |
Симптомы болезни зависят также от стадии ее развития:
| Стадия гломерулонефрита | Сипмтоматика |
|---|---|
| Острая |
При остром гломерулонефрите у женщин отмечают следующие клинические признаки:
|
| Подострая |
Это самая сложная стадия, преимущественно встречающаяся у взрослых женщин. Клинические признаки:
Все эти симптомы характерны и для острой стадии болезни, но отличить подострую разновидность можно по менее высокой, но более продолжительной температуре. Подострый гломерулонефрит чаще дает осложнения. Всего несколько недель болезни в этой стадии приводит к полной утрате работоспособности почек, требующей диализа и пересадки органа |
| Хроническая |
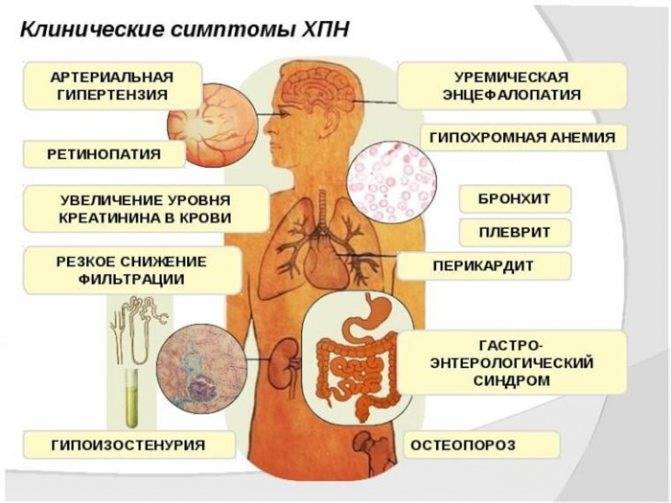
Развивается длительный промежуток времени, иногда без каких-либо симптомов. При хроническом гломерулонефрите медленным темпом снижается работоспособность почек, постепенно повышается АД. При длительном отсутствии лечения есть риск развития хронической почечной недостаточности, ведущей к значительному ухудшению общего самочувствия пациентки и летальному исходу при отсутствии терапевтических мер. В большинстве случаев она провоцирует уремию, которая сопровождается излишним скоплением в крови мочевины, поражением различных органов и систем человеческого организма, особенно головного мозга. На уремию указывают следующие симптомы:
|
При возникновении приведенных выше симптомов следует незамедлительно обратиться к врачу. Родителям, чьи дети переболели ангиной или скарлатиной, необходимо внимательнее отнестись к здоровью ребенка. Гломерулонефрит у девочек может проявиться только спустя 2-4 недели после перенесенных заболеваний.
Почему популярна терапия? Воздействие
Тактика лечения
Выбор оптимальной тактики терапии обязательно должен учитывать тип гломерулонефрита, степень нарушения фильтрационной функции и вторичные синдромы, которые доминируют в клинической картине. Если заболевание было спровоцировано приемом лекарств, то их отменяют. Следует понимать, что вылечить полностью заболевание пока невозможно.
Оптимальное лечение должно в себя включать:
- пересадку почки или диализ (в терминальной фазе);
- диету;
- иммуносупрессивную терапию;
- симптоматическое медикаментозное лечение.
Диета
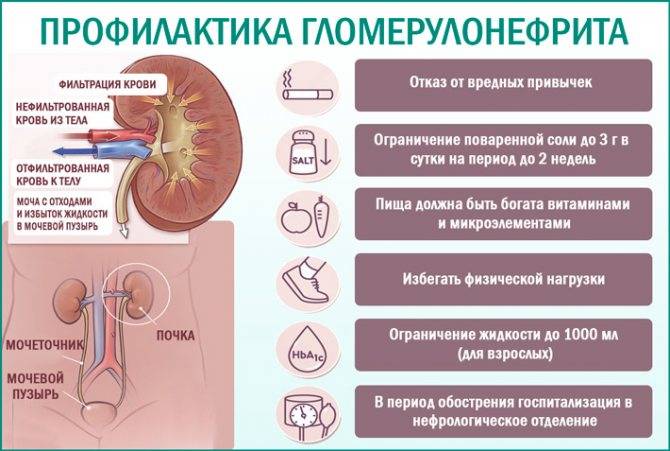
Пациентам при наличии выраженной почечной недостаточности назначают специальную диету. Основной ее аспект – ограничение приема соли и острых блюд. Также необходимо значительно уменьшить объем принимаемой жидкости (до 500-1000 мл). При этом учитываются не только напитки, но жидкие блюда (например, каши или супы). В стационарных условиях пациента даже просят собирать мочу в специальные посудины, чтобы иметь возможность измерять количество принятой и выделенной жидкости и оценить эффективность диуретической терапии.
Трансплантация и диализ
При 4 стадии почечной недостаточности органы уже окончательно не справляется со своей функцией, даже на фоне мочегонной терапии. Поэтому здесь показана трансплантация почки в специальных медицинских центрах. К сожалению, нюансы законодательства и высокая стоимость операции делает ее для многих пациентов невозможной. В таких случаях показано регулярное проведение сеансов перитонеального или гемодиализа. Больной приходит на процедуры 2-3 раза в неделю до появления возможности трансплантации или пожизненно.
Иммуносупрессивная терапия
Поскольку в основе патогенеза заболевания в подавляющем большинстве случаев лежит аутоиммунное поражение, то таким пациентам показано использование препаратов с иммунносупрессивной способностью:
- глюкокортикоидов (преднизолон, дексометазон);
- моноклональных антител (ритуксимаб, бевацизумаб);
- аналогов фолиевой кислоты (метотрексат);
- природных макролидов (такролимус);
- цитотоксических средств (циклофосфамин, циклоспорин, азатиоприн).
Во время терапии проводится тщательный контроль и наблюдение за пациентом. Регулярно необходимо сдавать лабораторные показатели крови, чтобы избежать развития побочных эффектов лечения. Постепенно происходит снижение дозировки используемых препаратов. Длительность иммуносупрессивной терапии при хорошей переносимости может быть пожизненной.
Симптоматическое лечение
Медикаментозная терапия при хроническом гломеролонефрите у взрослых направлена на лечение клинических осложнений заболеваний. Наиболее часто требуется назначение:
- Препаратов ингибиторов АПФ или БРА для коррекции артериального давления и вторичной нефропротекции (эналаприл, рамиприл, валсартан, телмисартан). Также установлено, что их использование снижает частоту сердечных осложнений при хронической почечной недостаточности.
- Диуретиков (фуросемид, торасемид) для выведения лишней жидкости из организма.
- Препаратов железа при развитии симптоматики анемии.
- Эритропоэтина – для стимуляции процессов пролиферации эритроцитов в костном мозгу.
- Внутривенного ведения альбумина – при резком снижении концентрации белка в крови, чтобы провести коррекцию отечного синдрома.
Также важно провести эффективную коррекцию сопутствующих состояний, которые могут ухудшать прогноз при гломерулонефрите – заболеваний сердца, сахарного диабета, эндокринологических и неврологических патологий. Для выбора оптимального лечения назначают консультацию узких специалистов
При назначении любых других препаратов при гломерулонефрите необходимо обязательно учитывать существующую степень почечной недостаточности. Эти медикаменты с одной стороны могут быть нефротоксическими, а с другой выводится через мочу из организма. И поэтому на фоне приема стандартных дозировок у таких пациентов могут возникать симптомы интоксикации и передозировки.
Методы диагностики и дифференциальной диагностики
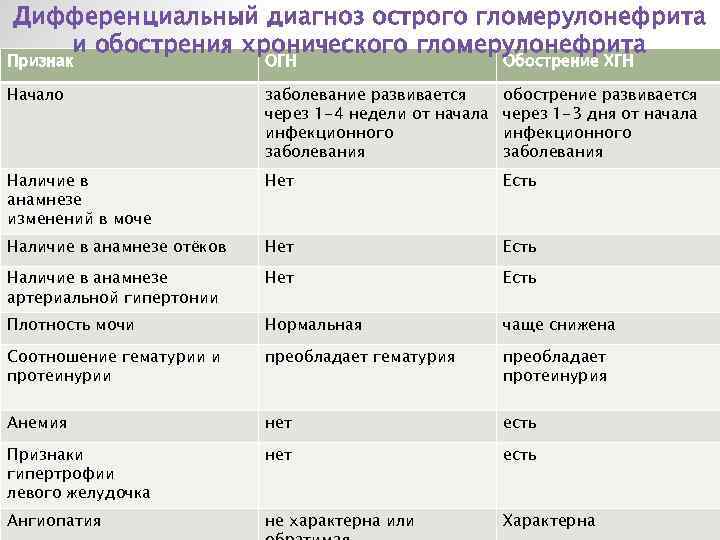
Установка диагноза острого гломерулонефрита не представляет затруднений. Гектическая лихорадка, наличие характерных синдромов, предшествующие инфекционные заболевания позволяют своевременно выставить диагноз и назначить лечение.
Сложнее диагностировать хронический гломерулонефрит. Эта разновидность нефрита может протекать почти бессимптомно, особенно латентная форма. Зачастую признаки болезни обнаруживают при профилактических осмотрах. Наличие крови и белка в моче, снижение белка в плазме крови, анемия — вот лабораторные признаки, по которым можно заподозрить гломерулонефрит. Для определения динамики удельного веса мочи и наличия в ней эритроцитов назначают специальные суточные пробы.
Таблица сравнительных лабораторных показателей мочи в норме и при гломерулонефрите:
| Наименование характеристики | В норме | При гломерулонефрите |
| Цвет мочи | светло-желтый | мутно-красный |
| Прозрачность мочи | прозрачная | мутная |
| Плотность мочи | уд. вес 1010–1035 | более 1035 |
| Эритроциты в моче | единичные | сплошь в поле зрения |
| Белок в моче | менее 0,03 г/л | резко повышен |
При инструментальном исследовании с применением УЗИ и МРТ определяют размеры почек. Если болезнь протекает с замещением рубцовой тканью, такое воспаление сопровождается уменьшением размера как правой, так и левой почки.
Как работает МРТ?
Чтобы подготовка к МРТ поясничного отдела прошла эффективно, некоторым людям спокойнее знать, что именно будет происходить с ними на процедуре, как работает МРТ? Томограф излучает сильное магнитное поле, обволакивающее тело пациента. Проникая внутрь, волны влияют на магнитные движения водородных атомов, находящихся в составе живой ткани человека, чтобы те двигались только в одном направлении.
После того, как магнитная энергия проходит через них, атомы постепенно возвращаются к первоначальному своему состоянию, а вся полученная энергия от них фиксируется компьютерной системой, формируя сигналы МРТ. Известно, что каждый тип ткани может генерировать свой, особенный сигнал. Компьютер использует их для формирования общего трехмерного изображения тела пациента, которое потом может сохраниться на пленке или распечатано.
МРТ шейного отдела позвоночника не мешает одежда, кости человека. Ошибки в обработке данных вызывают разные металлы, которые могут быть одеты на пациенте или находится в комнате рядом с томографом.
Способы лечения гломерулонефрита
Лечение гломерулонефрита у детей зависит от причины и клинического курса заболевания
Основное внимание в терапии уделяется симптомам и осложнениям. Повышенное кровяное давление снижается при помощи антигипертензивных средств
Даже низкосолевая и низкобелковая диета оказывают положительное влияние на ребенка.
Системные отеки также можно лечить с помощью диуретиков. Если почка больше неспособна выполнять свою функцию, рекомендуется диализ. Если у ребенка возникает неосложненный гломерулонефрит, используют глюкокортикоидные средства на срок до 8 недель. В большинстве случаев стероидная терапия имеет высокую эффективность: 90% детей полностью выздоравливают. Сестринский уход в стационарных условиях также играет важную роль во вспомогательном лечении ребенка.
Медикаментозное лечение
Лекарства, используемые для лечения детей с гломерулонефритом, обычно делятся на 3 категории: антигипертензивные, диуретические и противовоспалительные средства (или иммунодепрессанты).
Схема медикаментозного лечения может включать многочисленные классы веществ, которые обладают антигипертензивным или иммуносупрессивным действием. Тиазидные диуретики и бета-блокаторы являются основой лекарственной терапии артериальной гипертонии. Ингибиторы ангиотензипревращающего фермента (ИАПФ) уменьшают не только системное давление, но и риск сердечно-сосудистых заболеваний.
Некоторые педиатры рекомендуют пройти короткую курсовую терапию стероидами или циклофосфамидом. Бактериальная инфекция лечится антибиотиками в средней дозировке в течение 7-14 дней; при необходимости назначают болеутоляющие и противосудорожные. Отзывы о различных препаратах существенно отличаются.
Физиотерапия и другие консервативные методы
Всегда нужно лечить основные заболевания – камни в почках, подагру, сахарный диабет и патологии предстательной железы. Также необходимо устранить вредные факторы –злоупотребление психотропными средствами или прием токсических веществ. Пациенты с острым пиелитом нуждаются в постельном режиме. Физиотерапия в остром или хроническом состоянии не рекомендована, поскольку эффективность не была доказана ни в одном крупном клиническом исследовании. Ребенку разрешено заниматься спортивной ходьбой или другими физическими нагрузками, которые не требуют особых усилий. Перед занятиями необходима консультация врача.
При неосложненном воспалении почечных клубочков рекомендуется принимать 2-3 литра жидкости. Кроме того, чаи с листьями березы, хвощом и язвенной крапивой помогают справиться с гломерулонефритом.
У детей с острой почечной недостаточностью, вторичной по отношению к гломерулонефриту, ограничение жидкости может предотвратить нагрузку на почки. У пациентов с артериальной гипертонией уменьшение количества натрия до рекомендуемой суточной дозы в размере 2-4 мг/кг/день способно понизить давление. У детей с почечной недостаточностью ограничение калия помогает предотвратить гиперкалиемию. Кратковременная высокоуглеводная диета препятствует катаболизму белка и кетоацидозу.
Ребенку следует воздерживаться от соленых и пряных продуктов, а также от алкоголя. Отек и артериальная гипертензия могут быть результатом почечной недостаточности и должны лечиться с помощью мочегонных средств: они применяются для выведения излишней жидкости. Если гипертония не может быть уменьшена только диуретическими веществами, используются дополнительные антигипертензивные средства – блокаторы кальциевых каналов или антагонисты АТ1-рецепторов.
Совет! Не рекомендуется заниматься самолечением народными травами или непроверенными медициной средствами. При возникновении симптомов болезни необходимо обращаться за консультацией педиатра.
Хирургическое вмешательство
Немногие случаи гломерулонефрита протекают очень тяжело и приводят к почечной недостаточности. Иногда назначают повторные процедуры диализа, которые помогают улучшить состояние пациента. Если дело доходит до почечной недостаточности, используется постоянный диализ или трансплантация почек.
https://youtube.com/watch?v=gEsT8K4bPf0
С чем проводит дифференциальный диагноз?
Диета
Диета при гломерулонефрите у детей является важным этапом в лечение болезни. Она зависит от формы патологии, ее стадии, общего самочувствия пациента.
В острый период, когда ребенок находится в больнице важно ограничить количество соли, животных белков, жидкости. После выписки в его рационе должны преобладать молочные и растительные продукты
После выписки в его рационе должны преобладать молочные и растительные продукты.
Ребенку можно давать:
- молоко, кефир, сметану;
- овощи и фрукты, за исключением цитрусовых, цветной капусту, шпината, бобовые, культур,
- содержащих большое количество щавелевой кислоты;
- яйца;
- сладости, такие как варенье, мармелад, сахар.
Такую диету надо соблюдать минимум 1—2 месяцев. Если все это время самочувствие ребенка было удовлетворительным, давление в норме, не было отеков, патологические изменения в урине незначительные, то ее можно расширить и постепенно вводить в рацион поваренную соль.
Строгая бессолевая диета должна соблюдаться, пока не исчезнут отеки, безбелковая — не нормализуется суточный диурез.
Постепенно в меню можно добавлять варенные мясные и рыбные блюда, творог, белый хлеб, сливочное и растительное масло. Во время расширения рациона ребенку запрещены бульоны на основе мяса, рыбы и грибов, жаренное, конченное, маринованное, острое, клубника, земляника и малина, щавель, чеснок. Нельзя какао и кофе.
Питание должно быть дробным, суточный рацион рекомендуется разделить на 6 приемов.
Больным гломерулонефритом в хронической форме также стоит отказаться от копченых, острых, жирных и пересоленных блюд. Им разрешены постные супы, каши, нежирные бульоны, фрукты. Пищу рекомендуется варить, запекать и готовить в пароварке. Во время рецидива соблюдать меню, рекомендованное при остром гломерулонефрите.
Острый гломерулонефрит при беременности, что делать, каковы риски для матери и ребенка?
беременностьстрессовв одном случае из тысячи беременностейострый гломерулонефрит у беременных развивается крайне редкоповышенный уровень глюкокортикостероидов. родыкесарево сечениевыкидышамСимптомы острого гломерулонефритатоксикозагестозаДифференциальный диагноз острого гломерулонефрита и гестоза второй половины беременности.
| Критерии диагностики | Острый гломерулонефрит | Гестоз второй половины беременности (поздний токсикоз) |
| Что происходит? | Иммунные комплексы поражают сосуды почечных канальцев, способствуя их сужению и нарушению фильтрующей функции почек. | Точная причина развития позднего токсикоза до сих пор медикам не известна. Предполагают генетическую предрасположенность и несовместимость матери и плода. К предрасполагающим факторам относят вегето-сосудистую дистонию, ожирение, сахарный диабет и прочие заболевания. |
| Начало заболевания | Острый гломерулонефрит развивается после перенесенных бактериальных или вирусных инфекций, воздействия других факторов развития гломерулонефрита. | Поздний токсикоз возникает во второй половине беременности, его развитию не предшествуют какие-то инфекции, выраженность симптомов напрямую зависит от нарушения диеты и режима питания. |
| Симптомы |
|
|
| Общий анализ мочи |
|
|
Осложнения острого гломерулонефрита во время беременности
- Высокий риск развития осложнений имеют половина беременных женщин с острым гломерулонефритом, у которых увеличивается уровень азота, мочевины и креатинина в крови (азотемия) и/или повышается артериального давления, а также развивается нефритический синдром (отеки, потеря эритроцитов с мочой, белок в моче, повышение артериального давления и так далее). Для беременности азотемия опасна выкидышами, мертворождениями, тяжелыми патологиями плода, отслойкой плаценты и маточными кровотечениями. Для будущей матери такое состояние угрожает развитием острой почечной и/или сердечной недостаточности, эклампсии и так далее, угрожает ее жизни. Поэтому при нарастании азота рекомендовано прерывание беременности.
- Средний риск развития осложнений имеют от 25 до 50% беременных женщин с нефротическим синдромом. При этом нет азотемии, но наблюдаются отеки, появляется белок в моче и падает уровень белковых фракций в биохимическом анализе крови. Плод испытывает внутриутробную гипоксию за счет плацентарной недостаточности. В этом случае рекомендовано прерывание беременности, если нет улучшений на проведенную терапию.
- Низкий уровень риска осложнений бывает только при латентной форме острого гломерулонефрита (без клинических проявлений). При этом прогноз вынашивания здорового малыша и родоразрешения более благоприятный, риск развития осложнений для женщины и плода составляет менее чем 25%. При первых симптомах осложнений гломерулонефрита рекомендовано прерывание беременности.
Лечение острого гломерулонефрита во время беременности:
- госпитализация в гинекологическое отделение или родильный дом;
- постельный режим;
- строгая диета с ограничением белка;
- минимальное употребление жидкости;
- препараты, снижающие артериальное давление;
- аспирин;
- витамины;
- Канефрон;
- другие препараты по жизненным показаниям.
Можно ли беременеть при остром гломерулонефрите?Беременность можно запланировать