Виды оперативного вмешательства
Если эффекта от проводимой консервативной терапии не наблюдается, то врачом рассматривается вопрос о целесообразности проведения оперативного вмешательства, которое, впрочем, зависит от формы поражения и его уровня.
Метод ангиохирургической реконструкции, целью которого является восстановление нормального тока крови, может быть применен в виде:
- Чрескожной транслюминальной ангиопластики;
- Тромбартерэктомии;
- Дистальным шунтированием веной in situ.
Между тем, тяжелая патология сердечно-сосудистой системы (атеросклероз коронарных сосудов) не позволяет в полной мере воспользоваться способностями реконструктивного метода, поэтому главная задача лечащего врача состоит в недопущении развития гангрены, чтобы избежать хирургической операции. Стремление как можно раньше выявить начало формирования язвенного процесса, своевременно проводить обработку раны и воздействовать на инфекцию большими дозами антибактериальных препаратов нередко приводит к успеху и позволяет обойтись, как говорят, «малой кровью», то есть, не прибегая к радикальным мерам, что щадит не только ногу больного, но и его психику.
Памятка застрахованного
ul
Отеки ног – тоже сахарный диабет?
Выраженная отечность в стопе, голеностопном суставе, да и вообще в нижних конечностях – один из симптомов диабетической стопы. Нейропатические отеки на ногах следует дифференцировать с накоплением жидкости, возникающим на фоне почечной патологии (нефропатии) или сердечно-сосудистой недостаточности, поскольку все они выглядят одинаково, хотя имеют разные причины и следствия.
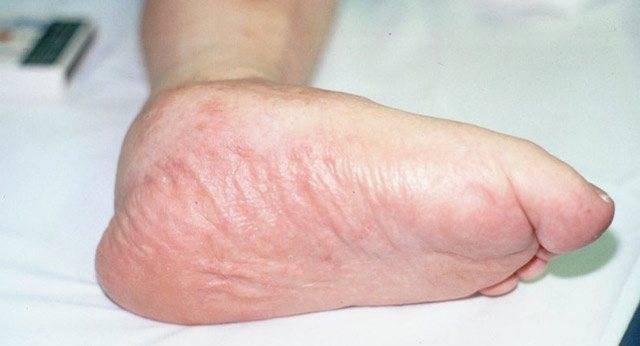
Почему возникает нейропатическая пастозность – сказать трудно, так как причина ее до конца не выяснена. На сегодняшний день предполагают участие следующих факторов, провоцирующих накопление жидкости в ногах:
- Расстройство вегетативной нервной системы;
- Формирование многочисленных артерио-венозных шунтов;
- Изменение гидродинамического давления в сосудах микроциркуляторного русла.
Памятка-правила по уходу за ногами при сахарном диабете
Основные принципы ухода за нижними конечностями при сахарном диабете:
Необходимо ежедневно осуществлять осмотр ног
Особое внимание нужно уделить области стопы, между пальцами.
Мыть ноги нужно 1-2 раза в сутки, обязательно с мылом. Кожу после мытья тщательно протирайте.
Если образовались натоптыши, мозоли и прочее, незамедлительно снимите огрубевшую кожу при помощи пемзы
Можно использовать специализированные пластыри.
Всегда смазывайте кожный покров увлажняющими средствами.
Обстригайте ногти на ногах без закруглений.
Если ноги замерзают, согревайте их теплыми носками.
При наличии ссадин, ожогов и прочих повреждений, сразу же обращайтесь к доктору.
Обувь осматривайте ежедневно и перед каждым выходом на улицу. В ней не должно быть камешков, загибов на стельке и других предметов.
Носки и колготки необходимо менять дважды в день.
Носки и обувь должны быть из натуральных материалов: хлопок, лен, кожа.
При наличии ран кожу следует обрабатывать перекисью водорода, раствором «Фурацилин». Можно использовать «Хлоргексидин» или «Мирамистин».
Если вы накладываете повязки, они должны быть стерильными и пропускать воздух.
Избавиться от сухости кожи можно посредством детского крема или средств на основе облепихового масла.
Полотенце для нижних конечностей должно содержаться в чистоте. Его нельзя использовать для других частей тела.
Покупайте специальную обувь, которая не имеет много швов. Обычно такую обувь шьют на заказ.
Пользуйтесь ортопедическими стельками с супинатором, гелевой прокладкой, корректорами, накладками и т. д.
Если на пятках есть трещины, гиперкератоз и другие нарушения, обувайте домашние тапки исключительно с задниками. Так нагрузка на пяточную область будет минимальной.
Лак на ногти ног наносится только прозрачный, чтобы была возможность контролировать состояние ногтевой пластины.
Носки предпочтительно надевать светлые, чтобы легко заметить место возможного ранения.
Когда вы приобретаете обувь, возьмите с собой стельку из картона, которую сделаете самостоятельно, обрисовав ногу. При утрате чувствительности вы не определите точно, давят вам туфли или нет. Но при этом учтите, что нога при ходьбе имеет свойство увеличиваться в размерах (удлиняться и расширяться). Поэтому стелька должна быть на 1 см минимум длиннее и шире.
О правилах ухода за ногами при СД со слов эндокринолога-подиатра Григорьева Алексея Александровича, вы можете узнать из видео:
Чего ни в коем случае нельзя делать:
- Категорически запрещено использовать средства на основе спирта, йода, зеленки, марганца. Это всё приводит к излишнему пересушиванию кожного покрова, что и так отмечается при СД.
- Нельзя стричь ногти с закругленными уголками, так как это приводит к врастанию пластины в кожу.
- Не прикладывайте к ногам грелку. Из-за отсутствия чувствительности, вы рискуете получить ожог.
- Нельзя подвергать ноги переохлаждению.
- Не носите штопаные носки, это приведет к натоптышам.
- Колготки, штаны и носки не должны иметь тугие резинки. Помните, кровообращение и так нарушено.
- Не рекомендовано ходить босиком даже в домашних условиях, так как из-за снижения чувствительности можно легко пораниться.
- Никогда не распаривайте ноги в чрезмерно горячей воде. Процедура не должна быть длительной. Это приведет к сильному размягчению кожи, из-за чего она становится уязвимой.
- Не пользуйтесь некомфортной или маленькой обувью. Не носите высокие каблуки, так как повышается давление на стопы.
- Запрещено для срезания огрубевшей кожи использовать острые предметы – лезвие, ножницы.
- Никогда не обувайтесь на босую ногу.
- Чередуйте в течение дня ношение 2-х тапочек.
- Не удаляйте самостоятельно вросшие ногти.
- Нельзя длительное время находиться в сапогах и ботинках.
- Категорически не рекомендовано носить магнитные стельки.
- Противопоказаны жирные крема, так как они способствуют скапливанию бактерий.
- Ноги в ванночке можно держать максимум 7-8 минут. Поэтому и в море, речке, бассейне не находитесь слишком долго.
- Нельзя пользоваться средством «Вазелин».
Современной медициной доказано: если бы диабетики строго соблюдали все правила и требования по уходу за нижними конечностями, можно было бы избежать развития осложнений.
Даже при незначительной, но постоянной отёчности ног, следует незамедлительно обратиться к доктору.
Борьба с инфекцией
Патогенная микрофлора – частая сопровождающая трофических язв. Соответственно, для уничтожения инфекции нужно использовать антисептики и антибиотики. Причем применяются они как при наличии очага инфекции, так и просто при повышенном риске развития поражения такого типа, например, при больших размерах язвы, ишемическом омертвении тканей и так далее. Антибиотики в таком случае являются наиболее оптимальными вариантами, так как провоцировать инфекцию могут следующие возбудители:
- Энтеробактерии;
- Стафилококки;
- Псевдомонада;
- Протей;
- Кишечная палочка;
- Стрептококки;
- Клебсиелла.
Но выписывание подобных препаратов возможно лишь после проведения бакпосева. Объясняется это наличием чувствительности у каждого антибиотика к собственному спектру патогенов, с которыми он может бороться. Применяются наиболее часто пенициллины, карбапенемы и другие. Прием осуществляется перорально при легких формах. Курс – не меньше месяца. При тяжелых проявлениях требуется внутривенное введение составов такого типа в стационаре. При этом параллельно должно проводиться дренирование раны, дезинтоксикация и лечение диабета. Курс занимает около 2 недель.
Лечение
Лечение диабетической стопы включает стабилизацию гликемии, использование медицинских препаратов, гигиенические процедуры по уходу за ногами, ортопедическую обувь, лечебную физкультуру, диетотерапию, народные средства. При невозможности справиться консервативными методами, прибегают к хирургическим операциям. Поскольку СДС развивается чаще всего в декомпенсированной стадии болезни, то привести уровень сахара к нормальным значениям очень сложно. Эндокринолог назначает индивидуальную схему инсулинотерапии, которая поможет максимально приблизить показатели глюкозы к норме.
Важно! Без стабилизации гликемии, дальнейшая терапия не будет иметь результата.
Лекарственные средства
Лечение проводится по двум направлениям: нормализация процессов обмена веществ и снятие болевого синдрома. Основные медикаменты, которые используются для терапии:
- α-липоевой (тиоктовой) кислоты. Снижают гликемию, нормализуют обмен веществ, обеспечивают защиту нервных волокон (Эспа-липон, Тиоктацид, Тиолепта).
- НПВП (нестероидные противовоспалительные препараты). Устраняют болевой синдром (Ибупрофен, Индометацин).
- Нейротропные лекарства. Повышают сенсорность нервных волокон в периферических нервах. (Мильгамма, витамины В1, В6, В12).
- Противосудорожные лекарства (Нейронтин, Прегабалин).
- Препараты ацетилсалициловой кислоты для разжижения крови (Аспирин, Тромбо Асс).
- Вазоактивные средства для регуляции периферического кровообращения (Вазонит, Трентал).
- Лекарства для нормализации липидного обмена (Симвастатин, Ловастатин).
- Психотропные препараты (антидепрессанты). Тормозят прохождение болевого импульса от нижних конечностей к головному мозгу (Амитриптилин).
- Препараты для нормализации работы сердца (подбираются индивидуально).
- Медикаменты для местного применения (мази, кремы).
В случае инфицированной раны применяется антибактериальная терапия. Назначаются антибиотики цефалоспоринового ряда (Цефтриаксон, Цефепим, Цефиксим и др.). Самолечение может быть опасно для здоровья и жизни пациента. Как лечить синдром диабетической стопы врач решает отдельно для каждого случая. Дозировка и схема приема лекарственных средств рассчитываются в индивидуальном порядке, в зависимости от степени поражения и стадии сахарного диабета.
Обработка ран
Чтобы уменьшить риск проникновения в раны патогенных микроорганизмов, ее необходимо ежедневно промывать и обрабатывать. Антисептики на основе спирта (йод, зеленка) для прижигания язв противопоказаны. Промывание осуществляют физиологическим раствором либо специальными медикаментами (Мирамистин, Диоксидин). Окклюзионную (герметично изолирующую) повязку необходимо пропитать мазью.
Выбор средства зависит от характера раны:
- мази с антибиотиком (Левомиколь, Тетрациклиновая);
- антимикробные препараты (Бетадин, Аргосульфан);
- протеолитические средства, расщепляющие некротизированные ткани (Дальцекс-Трипсин, Химотрипсин).
Из народных средств широкое распространение получили мази на основе барсучьего и свиного внутреннего сала с добавлением природных антисептических компонентов (алоэ, живица, прополис). Для улучшения микроциркуляции крови диабетику могут быть назначены процедуры физиолечения: магнитотерапия и электрофорез с применением новокаина и йода.
Обработка диабетической стопы антисептиками и мазями – процедура ежедневная
Хирургия
Радикальным способом ликвидации патологии является ампутация. Такое решение принимается, когда состояние диабетической стопы сильно запущено либо не поддается консервативной коррекции. Наиболее часто применяется два вида ампутации: некрэктопия (удаление омертвевших участков), экономная ампутация (резекция пальцев или стопы). К другим оперативным вмешательствам относятся:
- шунтирование (создание искусственного кровяного русла, в обход пораженных сосудов);
- баллонная ангиопластика (механическое расширение сосудов);
- стентирование (установка медицинского каркаса, иначе стена в просвет сосуда).
При незначительных поражениях производится вскрытие и санация язв.
Народная медицина
Методы народного лечения применяются в качестве вспомогательной терапии для ускорения процесса заживления. Промывание эрозивных проявлений и язв проводят фитонастоями. Сухую траву необходимо заварить кипятком, выдержать в течение нескольких часов. Для процедуры подходят следующие растения: тысячелистник и золототысячник, плоды черемухи, клевер, крапива, алоэ, полевой хвощ, корень аира. Рецепты народной медицины эффективны только на ранних стадиях развития СДС, когда ярко видные проявления язв еще не обозначились.
Медикаментозное лечение
Стандарты применения лекарственных препаратов для лечения диабетической стопы имеют два основных направления, которые могут использоваться в комбинации. Сюда относят средства для улучшения обменных процессов в нервной ткани и применение медикаментов для устранения симптоматики в виде боли и нарушения чувствительности.
Влияющие на метаболизм препараты
Широко применяемые группы медикаментов – производные альфа-липоевой кислоты и витамины В-ряда. Раньше назначались и другие препараты, но ничего из них не подтвердило свою эффективность. «Метаболические» средства способны замедлить прогрессирование нейропатической формы патологии и уменьшить яркость симптомов.
Альфа-липоевая кислота (Берлитион, Тиогамма, Эспа-Липон) обладает следующими свойствами:
- связывает и выводит свободные радикалы;
- улучшает кровоток по эпиневральным сосудам (тем, которые питают нервы);
- восстанавливает недостаточность клеточных ферментов;
- усиливает скорость распространения возбудимости по нервным волокнам.
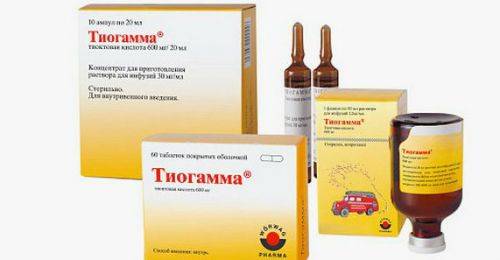 Тиогамма – производное альфа-липоевой (тиоктовой) кислоты, устраняющее клинику синдрома диабетической стопы
Тиогамма – производное альфа-липоевой (тиоктовой) кислоты, устраняющее клинику синдрома диабетической стопы
Количество витаминов В-ряда в крови при сахарном диабете резко снижено. Это связано с их интенсивным выведением с мочой. Обычные монопрепараты на витаминной основе являются водорастворимыми и плохо проникают через гематоэнцефалический барьер. Для решения этого вопроса были созданы Нейромультивит, Мильгамма, Бенфотиамин.
Симптоматическое лечение
Такая терапия применяется не у всех пациентов, поскольку болезненность начальной стадии позже заменяется полным отсутствием боли и резким снижением всех видов чувствительности.
Важно! Обычные анальгетики и противовоспалительные препараты малоэффективны в устранении болевого синдрома.
Лечат пациентов, имеющих яркие проявления патологии, антидепрессантами (Амитриптилин, Имипрамин) и противосудорожными средствами (Карбамазепин, Тегретол, Фенитоин). Обе группы не используются, если у больного есть глаукома, поскольку они способны влиять на внутриглазное давление.
На данный момент широкое применение также получили:
Габапентин – противосудорожное средство, способное подавлять нейропатический болевой синдром. Побочные эффекты практически нехарактерны. Может появляться головокружение, легкая тошнота, сонливость.
Прегабалин – также относится к группе противосудорожных препаратов, имеет похожий с Габапентином механизм действия.
Дулоксетин – антидепрессант, имеющий центральное действие
С осторожностью следует назначать диабетикам, у которых есть глаукома и суицидальные мысли на фоне патологии нервной системы.
Вреден ли растворимый кофе
Лечение диабетической стопы
Перед тем, как начинать лечить данное заболевание, необходимо пересмотреть схему сахароснижающих препаратов. Дальнейшее лечение пациента с синдромом диабетической стопы должно выполняться параллельно с достижением целевых уровней глюкозы крови.
Возможными методами снижения нагрузки являются разгрузочный полубашмак, индивидуальная разгрузочная повязка и костыли. Адекватное использование кресла-каталки не всегда возможно, особенно в амбулаторных условиях.
Индивидуальная разгрузочная повязка (Total Contact Cast) – наиболее эффективный метод разгрузки пораженной зоны стопы.
Пример готовой мягкой повязки Total Contact Cast
Параллельно с разгрузкой пораженной зоны необходимо выполнять обработку раны диабетической стопы, направленную на удаление всех некротизированных и нежизнеспособных тканей и подготовку к заживлению.
Для очистки возможно использование хирургического, ферментного, механического, ультразвукового методов или их комбинации. Метод обработки выбирается индивидуально, исходя из состояния раны, общего состояния больного, возможностей клиники. После проведения обработки рана должна быть закрыта стерильной атравматичной повязкой.
В процессе лечения может возникнуть необходимость в повторном проведении обработки раневого дефекта.
Выбранная повязка должна поддерживать влажную среду в ране, контролировать уровень экссудата и препятствовать мацерации краев. Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее при смещении.
В зависимости от стадии заживления язвенного дефекта применяются различные повязки.
| Стадия заживления | Требования к повязкам |
|---|---|
| Экссудация | Альгинаты, нейтральные атравматичные повязки, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро). |
| Грануляция | Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), гидрополимерные или губчатые повязки на основе коллагена. |
| Эпителизация | Атравматичные нейтральные повязки. |
Важным аспектом лечения язв у пациентов с диабетической стопой служит контроль раневой инфекции. В случае проведения адекватной обработки раны, заживление должно начаться в течение 2 недель (при условии соблюдения оптимального режима разгрузки пораженной области).
Если этого не произошло, показано проведение бактериологического исследования тканей раны. Дальнейшие терапевтические мероприятия будут зависеть от результатов исследования. При достижении бактериального баланса применение антисептика должно быть прекращено во избежание цитотоксического эффекта и бактериальной резистентности.
Мази в лечении диабетической стопы должны применяться в зависимости от состояния раневой поверхности. Как правило, при диабете имеются хронические изменения кожи и накладывание регенерирующих мазей не дают никакого эффекта. Использование мази с антибиотиком также нецелесообразно и может только усугубить состояние. В большинстве случаев мазь играет роль антисептика. При наличии признаков ишемии – избегать применения мазевых повязок!
При верификации остеомиелита показано хирургическое лечение – удаление пораженной кости с последующим назначением антибиотиков в течение 2–4 недель.
Лечение нейропатической формы
В острой стадии диабетической остеоартропатии необходимо начать иммобилизацию пораженной конечности с помощью индивидуальной разгрузочной повязки (Total Contact Cast) в максимально ранние сроки, то есть в день установления диагноза.
Больным с хронической стадией диабетической остеоартропатии показано постоянное ношение сложной ортопедической обуви.
 Ортопедическая диабетическая обувь
Ортопедическая диабетическая обувь
Лечение диабетической стопы
Рассматриваемый синдром – это опасное осложнение сахарного диабета, поэтому проводить лечение нужно обязательно.
Если кровоток в нижней конечности не нарушен:
- язва регулярно и тщательно обрабатывается;
- обеспечивается разгрузка конечности – больному прописывают постельный режим или передвижение с помощью костылей, инвалидной коляски;
- для подавления инфекции проводят курс антибактериальной терапии;
- компенсация сахарного диабета;
- полный отказ от вредных привычек;
- лечение всех имеющих заболеваний, которые могут препятствовать заживлению язвы.
В случае выяснения, что кровоток в конечностях нарушен, врач проводит все указанные выше мероприятия и терапию по восстановлению кровотока. В некоторых случаях может понадобиться и хирургическое вмешательство.
Если больной обратился за медицинской помощью с уже имеющимися глубокими трофическими язвами, то сначала ему проводят курс лечения от некроза, а при неэффективности – ампутацию.
Обработка язвы
После осмотра врач удаляет ткани, которые уже утратили свою жизнеспособность – так останавливается распространение инфекции. Затем проводят механическое очищение раны от собравшейся жидкости. Категорически запрещено использовать при обработке трофической язвы зеленку, йод или спирт – они еще больше повреждают ткани. Промывание раны делается с помощью физиологического раствора или антисептиков.
Разгрузка конечности
Этот момент очень важен при лечении синдрома диабетической стопы, так как чувствительность снижена, и больной абсолютно спокойно опирается на ногу даже с обширной трофической язвой. Если язвы расположены на голени, то врач порекомендует сократить время нахождения в вертикальном положении, если рана имеется на тыльной поверхности стопы, то нужно реже носить уличную обувь и отдать предпочтение мягким домашним тапочкам. В каждом конкретном случае рекомендации по разгрузке конечности будут индивидуальны.
Подавление инфекции
Пока инфекция «бушует» в ноге, никакие методы лечения не помогут избавиться от трофической язвы. Поэтому назначение курса антибактериальных препаратов строго обязательно при нейроишемической форме рассматриваемого синдрома, а при нейропатической форме антибиотики назначают в 2/3 всех случаев.
Регуляция сахара в крови
Высокий уровень глюкозы в крови постоянно губительно воздействует на сосуды и нервы – это не дает зажить уже существующим язвам и провоцирует образование новых. Только правильно подобранные дозы инсулина, установка инсулиновой помпы может значительно снизить нагрузку на организм и свести риск развития синдрома диабетической стопы вообще к минимуму.
Лечение сопутствующих заболеваний
Сахарный диабет сам по себе достаточно сложное заболевание, но если к нему «присоединяются» еще некоторые патологии, то состояние больного будет ухудшаться стремительно, трофические язвы распространяться обширно и все это приведет, в лучшем случае, к ампутации конечностей. Наиболее опасными «спутниками» сахарного диабета считаются:
- анемия;
- почечная недостаточность, протекающая в хронической форме;
- нерациональное питание;
- онкологические заболевания;
- нарушения функции печени;
- депрессии;
- лечение гормонами и цитостатиками.
Восстановление кровотока
При нейроишемической форме синдрома диабетической стопы сосуды бывают настолько поражены, что заживление даже небольшой язвы практически невозможно. В таком случае врач обязательно будет проводить терапию по восстановлению кровотока, так как в противном случае пациенту грозит ампутация конечностей.
Обычно лекарственные препараты не в состоянии справиться с поставленной задачей, поэтому больному проводится хирургическое лечение – шунтирование и/или внутрисосудистые операции.
Хирургическое лечение язв
В понятие хирургическое лечение рассматриваемого синдрома входят:
- очищение и дренаж глубоких язв;
- удаление погибших костей – это часто случается при остеомиелите;
- пластические операции при раневых дефектах;
- ампутация конечности.
Ампутация конечности – это крайняя мера, которая предпринимается врачами только при определенных показаниях. После удаления гангренозной конечности больному понадобится пройти длительный период реабилитации и принимать специфические лекарственные препараты для заживления культи.
Профилактические меры
Чтобы избежать синдрома диабетической стопы, помните о профилактике:
Ежедневно осматривать свои стопы — сначала сверху, потом со стороны подошвы
Следует внимательно осматривать участки между пальцами ног, важно отслеживать появление новых мозолей, отеков, припухлостей, синяков и других повреждений. Даже маленькое повреждение кожи на ноге может обернуться язвой и гангреной
Если при осмотре старые повреждения темнеют, краснеют или попросту не заживают, то нужно немедля обратиться за консультацией к врачу.
Важно, чтобы к стопам поступало нормальное количество кислорода и крови, иначе повреждения будут заживать очень медленно. Для этого не стоит носить чулки и носки, которые сдавливают ногу.
Один из главных методов профилактики диабетической стопы – это снизить до нормы сахар в крови, а потом поддерживать его на этом уровне стабильно, не допуская скачков. При сахарном диабете 1 и 2 типа этого можно добиться, если соблюдать низкоуглеводную диету.
Стопы надо держать в чистоте — мыть их следует не менее двух раз за день, то есть утром и вечером. А лучше, если есть возможность, мыть ноги после каждого выхода на улицу.
Следует следить за состоянием своей обуви — менять стельки по мере их загрязнения и не допускать неприятных запахов из обуви, которые являются сигналом того, что внутри обуви живет множество микробов.
Проверять чувствительность ног надо каждый день, используя для этого перышки. Ежедневный контроль помогает отслеживать те изменения, которые происходят со стопами, и вовремя обратиться к врачу.
Причины возникновения синдрома диабетической стопы
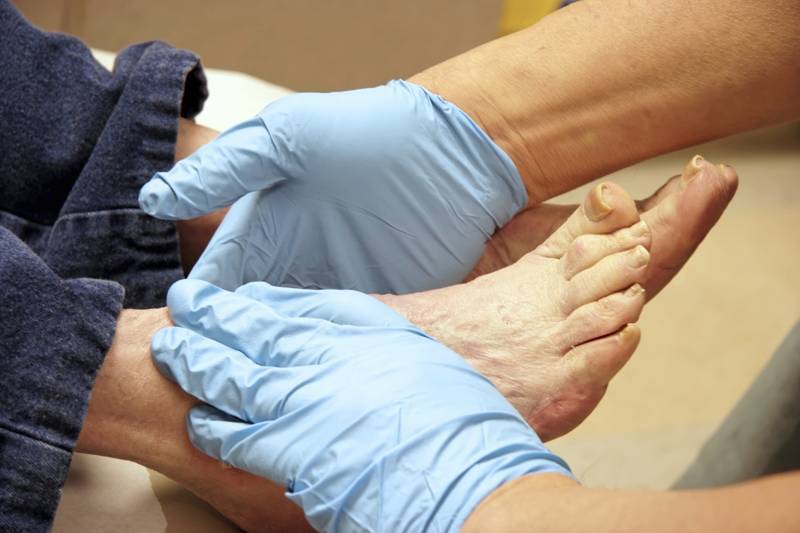
Синдром возникает как позднее осложнение сахарного диабета, когда длительное повышение количества глюкозы в крови губительно действует на крупные (макроангиопатия) и мелкие (микроангиопатия) сосуды, нервную, костно-мышечную ткань. Таким образом, при сахарном диабете страдают многие органы и системы. К тому же, нижние конечности, а особенно стопы и лодыжки, хуже кровоснабжаются из-за их удаленности от сердца.
При длительном действии повышенного уровня сахара на нервные окончания нижних конечностей возникает диабетическая нейропатия. Нейропатия ведет к снижению болевой чувствительности — при этом небольшие повреждения кожи стоп не ощущаются пациентом и очень медленно заживают. К тому же на ноги приходится большая нагрузка при ходьбе, мешающая быстрому заживлению.