Основные симптомы
В медицинской практике принято разделять симптомы кожных заболеваний на два типа: объективные и субъективные. К последним относят зуд, покраснение, раздражение, трещины и шелушение эпителия.
По объективным проявлениям все кожные и венерические болезни делятся на протекающие с сыпью и без нее. Сыпь, в свою очередь, может быть представлена первичными и вторичными элементами.
Все перечисленные признаки определяют симптоматику и помогают диагностировать болезнь. Причем для каждого заболевания характерны свои, присущие только ему проявления. Классифицировать их помогает патогенетический (основанный на совокупности симптомов) подход. Как правило, у каждой группы дерматозов существует типовой синдром, который и определяет методику лечения.
Зуд и раздражение
Эти симптомы сопровождают практически все болезни кожи. В период обострения дерматозам сопутствует экскориация (расчесы) эпителия до крови. Особенно сильно зуд проявляется при экземе, чесотке, микозах, лишае, эпидермофитии.
Неприятное ощущение имеет свойство наращивать интенсивность по мере прогрессирования болезни.
Если начинает чесаться кожа головы, появляется раздражение и шелушение, сопровождающееся выпадением волос — следует заподозрить микроспорию. При зуде кожи пяток можно с уверенностью говорить о появлении грибка.
Пятна и покраснения
Симптомы проявляются изменением окраски эпителия на ограниченном участке. При этом структура кожи не страдает. Цвет пятен может варьироваться от розового до бордового.
Множественные мелкие покраснения менее 1 см в диаметре называются розеолой и появляются при аллергических реакциях или поражениях кожи инфекционного характера: розовый лишай, простой лишай, некоторые виды пиодермии.
Более крупные пятна (эритемы) типичны для всевозможных дерматитов, дерматомиозита, крапивницы, псориаза, системной склеродермии, аллергии, красной волчанки.
Сухие и водянистые пузырьки
Пузырьки — полостные образования на коже размером 5–6 мм с серозным содержанием или пустые. Вскрываются с формированием язвы или просто сколупываются, оставляя под собой сухой эпителий, который начинает облезать и зудеть.
Такие симптомы болезни кожи появляются при буллезных поражениях (пузырчатке), экземе, различных пиодермиях, герпесе, ветрянке, грибковой инфекции стоп. Часто возникают на пятках и ладонях, в области лица и на половых органах. Нередко пузырьки превращаются в гнойнички и волдыри. Так проявляются хронические неинфекционные поражения эпителия (ладонно-подошвенный пустулез).
Сыпь
Именно сыпь чаще всего сопровождает кожные и венерические болезни. Она может быть строго локализованной или распространяться по всему телу, захватывая конечности, лицо и волосистую часть головы. Характер высыпаний во многом зависит от причины, поэтому форма, размеры и поверхность поражения могут быть разными.
Патологические элементы, возникающие на здоровой коже, называются первичными. Среди них выделяют:
- бугорок;
- волдырь;
- папулу;
- пустулу.
Сыпь, проявляющаяся пузырьками с жидким содержимым, появляется в большом количестве на ограниченном пространстве кожи, формируя скопления. Подсыхая, болезненные элементы покрываются зудящей корочкой или превращаются в мокнущую язву.
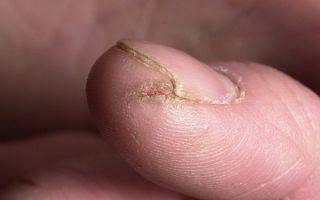
Трещины и шелушение
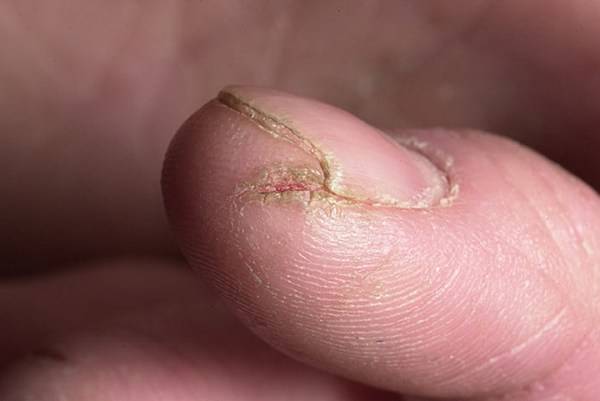
Трещина — это линейный разрыв кожи, формирующийся на фоне сухости и раздражения дермы. Патология характерна для воспалительных поражений и зачастую сопровождается шелушением. Такая симптоматика типична для ихтиоза, псориаза, кератозов, дерматитов и дерматофитий. Особенно неприятны и болезненны трещины на пятках.
Грибковая инфекция кожи обычно локализуется на ногтях и волосистой части головы, несколько реже поражает лицо и тело.
Симптомы дерматологических болезней всегда являются признаками того, что на человека изнутри или снаружи действуют неблагоприятные факторы. Поэтому каждое патологическое состояние следует тщательно отслеживать и анализировать. Зачастую именно с кожных проявлений начинаются самые страшные болезни в мире — геморрагическая лихорадка, сибирская язва, СПИД, проказа.
Возможные осложнения
Осложнения псориаза заключаются в развитии:
- эритродермии;
- пустулезного псориаза;
- артрита.
Все состояния несут опасность для жизни и могут привести к инвалидности. Мишенью красной волчанки становятся сердце и сосуды.
Заболевание может спровоцировать развитие:
- миокардита;
- перикардита;
- атеросклероза.
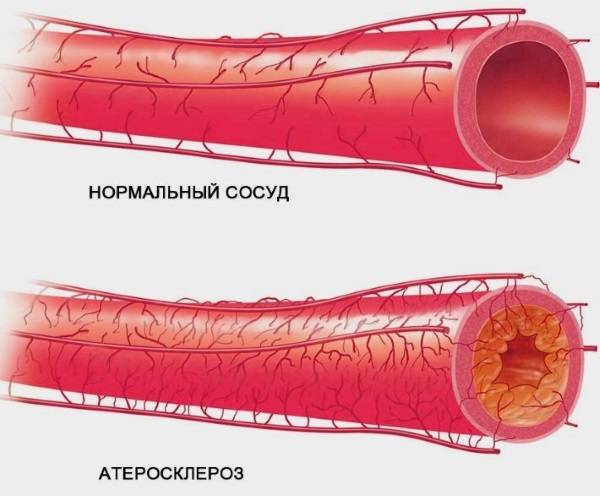
К самому опасному осложнению относится нефрит. Изменение внешнего вида пагубно сказывается на психологическом статусе пациента. Крапивница может спровоцировать присоединение инфекции бактериальной или грибковой природы. Также возможно развитие гиперпигментации кожного покрова. Осложнения алопеции заключаются в облысении не только головы.
Выпадение волос может наблюдаться в зоне:
- бровей;
- над верхней губой;
- ресниц;
- бороды.
Очаги облысения начинают сливаться, образуя обширные очаги. Обычно алопеция формирует у человека проблемы психологического характера. Потеря волос вызывает недовольство внешним видом, что влечет развитие депрессии и социальной изоляции.
Аутоиммунное заболевание витилиго не вызывает никаких осложнений физического характера. Появление депигментированных пятен на коже негативно отражаются на эмоциональном состоянии пациента.
Оформление статьи: Лозинский Олег
Причины и симптомы появления отека на лице
К наиболее серьезным причинам отека лица можно отнести такие:
- Болезни сердца — в этом случае наблюдается припухлость в области скул, а равно и верхних и нижних век. Такая отечность возникает ближе к вечеру, на фоне одышки и изменения цвета кожи. Кожа приобретает синий оттенок, а сам овал лица теряет четкость контуров. Вторичный признак кардиологического отека — это увеличение печени (появляются боли в правом подреберье) и уплотнение кожи на лице (отек не рыхлый или водянистый, а именно плотный).
- Проблемы с почками — отеки лица по утрам, которые проявляются в течение часа после пробуждения, являются самым известным симптомом такого недуга. Сначала набухают нижние веки, после чего отек «переползает» на скулы, образуя характерный «мешок». Естественный цвет кожи при почечном отеке меняется на лимонно-бронзовый оттенок, а появившееся уплотнение имеет водянистую структуру. Вторичный признак такого отека — высокое артериальное давление.
- Аллергическая реакция — такой отек появляется в любое время суток, поражая ткани лица и шеи, причем ангионевротические опухоли могут быть как локальными, так и очень обширными (отек Квинке). Однако и легкие, и тяжелые расстройства проявляют себя с ужасающей скоростью, затрагивая буквально и лицо и слизистые ткани. Поэтому любой скоротечный и сильный отек лица является весомым поводом для обращения к аллергологу.
- Остеохондроз — одним из симптомов этой болезни является отек щек и век, возникающий на фоне потери слуха и проблем со зрением. Вторичный симптом данного расстройства — это ощущение присутствия жидкости под кожей. Пострадавшему кажется, что на лице появилась большая водянка.
- Механические травмы тканей или оперативное вмешательство — в этом случае отек появляется на месте будущей гематомы или шва.
- Инфекционные заболевания органов зрения — при таких недугах все лицо отекает очень редко, обычно припухлости появляются в зоне век, надбровных дуг и переносицы. Вторичные признаки инфекционного отека — это глянцевый блеск и появление сетки сосудов на поверхности кожи, а равно и гнойные выделения из глаз и носа.
Отек лица может появляться и на фоне менее серьезных причин. Такое расстройство является следствием нездорового образа жизни или вредных привычек. В этом случае отек могут спровоцировать следующие причины:
- дефицит сна, а равно и его переизбыток;
- отказ от традиционного трехразового режима принятия пищи (завтрак, обед, ужин) в пользу случайных перекусов;
- систематическое употребление нездоровой пищи (фаст-фуд, копчености, соленья, острые блюда);
- курение и злоупотребление алкоголем;
- дефицит или избыток воды в организме;
- ненормированный рабочий график, приводящий к физическому или умственному переутомлению.
Ну а более серьезные случаи требуют длительного пребывания в стационаре поликлиники.
Некоторые симптомы наиболее распространенных аутоиммунных заболеваний:
Целиакия: боли в животе, жжение в груди, усталость, уменьшение массы тела, рвота и диарея.
Ревматоидный артрит: болезненное опухание и скованность суставов рук и ног.
Псориаз: боль в суставах, сухость кожи, сыпь на коже и зуд.
Воспалительные заболевания кишечника: желудочные спазмы, вздутие живота, кровавая диарея, тошнота, запор.
Болезнь Аддисона: пониженное артериальное давление, низкий уровень глюкозы в крови, усталость, головокружение, обезвоживание и потеря аппетита.
Сахарный диабет 1-го типа: частое мочеиспускание, жажда, потеря энергии, затуманенное зрение, голод, и тошнота.
Витилиго: появление различных пятен на коже.
Болезнь Хашимото: увеличение веса, усталость, депрессия, плохая подвижность суставов, а также повышенная чувствительность к холоду.
Болезнь Грейвса: уменьшение массы тела, беспокойство, дрожащие руки, высокое артериальное давление давление и повышенное потоотделение.
Системная красная волчанка: мышечная и суставная боль, сыпь, усталость и лихорадка, характерная «бабочка» на лице.
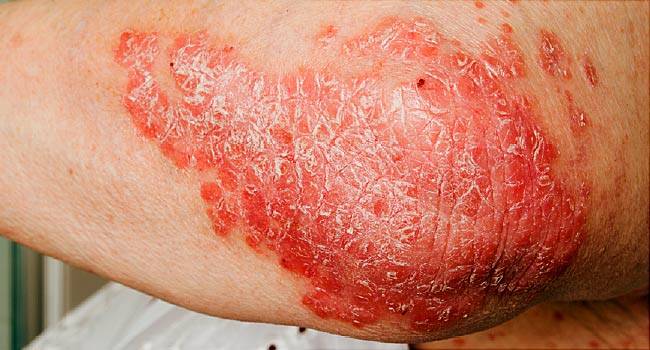
Симптомы и фото пузырчатки
Можно выделить три вида заболевания: вульгарная пузырчатка, которая возникает из-за аутоиммунных нарушений; вирусная пузырчатка, появление которой вызывает вирус коксаки; пузырчатка новорожденных – инфекционное заболевание, причиной которого является золотистый стафилококк. Кроме этого, в зависимости от клинической картины выделяют эритематозную, листовидную и вегетирующую пузырчатку – все эти формы болезни пузырчатка протекают с разными симптомами.
- Вульгарная пузырчатка (пузырчатка обыкновенная) встречается наиболее часто. Основными симптомами пузырчатки является возникновение водянистых пузырей на слизистой оболочке рта с последующим высыпанием на коже по всему телу, включая паховые складки и подмышечные впадины. Иногда больные могут не замечать возникновения маленьких пузырей и не обращать на них внимания. Позднее пузыри могут достигать величины грецкого ореха и при разрыве выделяют прозрачное или кровянистое содержимое. Покрышка на пузырях очень тонкая и дряблая. При ссыхании покрышек образовываются корки коричневого цвета. А при трении кажущейся здоровой кожи, расположенной между пузырями, наблюдается отторжение верхних слоев эпидермиса. Пузырчатка вульгарная сопровождается общим недомоганием, слабостью, повышением температуры тела, болью в горле во время приема пищи и при разговоре. Заболевание может длиться годами и иметь тяжелое хроническое течение с поражением почек, сердца, печени. Вульгарная пузырчатка иногда усложняется злокачественным течением болезни и, несмотря на лечение, возможен летальный исход.
- Листовидная пузырчатка – заболевание относительно редкое. Может возникнуть на любом участке тела. Чаще всего высыпания проявляются на волосистой части головы и лице в виде вялых, плоских пузырей, имеющих тонкую покрышку, и выступающих над поверхностью. При разрывании покрышек обнажаются эрозии, которые заживают очень медленно. Покрышки ссыхаются и образовывают тонкие пластинчатые чешуйки, которые нарастают друг на друга. Клинической особенностью листовидной пузырчатки являются вновь появляющиеся пузыри, которые сливаются с соседними пораженными участками кожи, образуя обширную раневую поверхность. При данном заболевании слизистые оболочки, обычно не поражаются. Тяжесть общего состояния больного зависит от площади поражения кожи, возможно повышение температуры, нарушение солевого и водного обмена. Болезнь может длиться годами и перерасти в хроническую форму, если вовремя не начать лечение.
- Вегетирующая пузырчатка. Вегетирующая пузырчатка в самом начале своего развития очень похожа на пузырчатку обыкновенную. Также появляется первоначально на слизистой оболочке полости рта. Затем пузыри образуются вокруг естественных отверстий, за ушами, под грудью (у женщин), в подмышечных впадинах. На месте вскрытия пузырей образуются покрытые гнойным налетом эрозии, с выделением в большом количестве экссудата. Поражения часто сливаются и образуют большие раневые поверхности. Больные жалуются на боли при активном движении и жжение, истощение всего организма. Течение заболевания вегетирующей пузырчаткой доброкачественное, больные годами чувствуют себя удовлетворительно.
- Себорейная пузырчатка – это тяжело протекающее кожное заболевание. Пузыри себорейной пузырчатки, в отличие от обыкновенной, небольшого размера. Они быстро ссыхаются и образуют желтые или коричневые корочки, похожие на чешуйки. В первую очередь появляются на лице, волосистой части головы, затем опускаются на спину и грудь. На слизистой оболочке рта появляются крайне редко. При пузырчатке себорейной корки образовываются очень быстро. После удаления под ними прослеживаются влажные эрозии. Очень часто пузыри не заметны сразу и выявить первичность корочек очень сложно. Заболевание длится долго, течение доброкачественное.
Заболевание пузырчаткой может выявить только врач-дерматолог, основываясь на результатах осмотра, иммунологического, цитологического, гистологического обследований.
Причины развития болезни
Причины заболевания неясны. Под действием неизученных факторов организм начинает вырабатывать антитела к белкам особых пластинок, соединяющих клетки, — десмосом. Реакция между антителами и белками-десмоглеинами приводит к разрушению межклеточных связей в поверхностном слое кожи. Это явление носит название «акантолиз». В итоге акантолиза происходит отслойка эпидермиса и образование многочисленных пузырей.
Существует несколько теорий происхождения болезни:
- Вирусная. В ее подтверждение некоторые ученые приводят тот факт, что содержимым пузырей можно заразить куриные эмбрионы, лабораторных мышей или кроликов. Кроме того, наблюдается близкое действие на ткани отделяемого пузырей при пузырчатке и дерматите Дюринга, который имеет вирусное происхождение. Однако эта теория пока не получила подтверждения.
- Неврогенная. Ее выдвигал еще в XIX веке П. В. Никольский, подробно изучивший это заболевание. Он считал, что причиной неврогенной пузырчатки является изменение нервных клеток, ведущее к нарушению иннервации кожи. В подтверждение этой теории ученый приводил случаи возникновения заболевания после эмоциональных потрясений. У больных, которые погибли от пузырчатки, иногда отмечаются изменения в спинном мозге. На сегодняшний день ученые считают, что эти изменения участвуют в развитии болезни, но не являются ее причиной.
- Обменная. У больных изменена функция надпочечников, секретирующих глюкокортикоиды, вплоть до ее истощения; нарушен водный, белковый и солевой обмен. В доказательство этой гипотезы приводятся случаи появления болезни во время беременности и ее самостоятельного исчезновения после родов. Однако более вероятно, что эти нарушения вторичны и появляются под действием неизвестного фактора. В частности, описаны единичные случаи передачи заболевания по наследству.
Предполагаемые механизмы нарушений иммунитета, которые могут вызвать пузырчатку:
- Повреждение всей иммунной системы, в том числе вилочковой железы, которое может быть запрограммировано генетически.
- Вторичное угнетение иммунного ответа организма под действием внешних факторов (чужеродные вещества, токсины, солнечное облучение).
- Поражение самого эпидермиса, при котором образуются антитела против межклеточного вещества кожи. Они связываются с эпидермальными клетками, которые при разрушении выделяют фермент, растворяющий белки. Под его влиянием и развивается акантолиз.
У людей, столкнувшихся с этой патологией, может возникнуть вопрос, как передается заболевание. Им невозможно заразиться от человека.
Истинная (аутоиммунная) пузырчатка составляет до 1,5% всех кожных болезней (дерматозов). Существуют другие заболевания, которые тоже называются пузырчаткой, но в отличие от истинной, их причина установлена, а прогноз более благоприятный.
Инфекционные заболевания
Инфекционные заболевания кожи заразны, являются следствием контакта с больным, его вещами, несоблюдением гигиены.
Кожу головы поражают следующие инфекционные заболевания:
- Педикулез
- Фолликулит
Педикулез
Педикулез – паразитарное заразное заболевание, вызывается головными вшами. Поражает волосистую часть головы, брови, усы, бороду, характеризуется сильным зудом, раздражением в месте укусов. В частных случаях расчесанные ранки становятся очагами гнойных инфекций, появляются колтуны. Чаще всего педикулезом страдают дети.
Определить болезнь на ранних стадиях сложно, однако, вши размножаются очень быстро.
Основными признаками заражения вшами являются:
- Беспокойное поведение больного.
- Постоянное расчесывание кожи головы.
- Небольшие покраснения, в редких случаях — голубоватые пятна в местах скопления укусов.
- Гниды в волосах. Их наличие выявить гораздо проще, чем найти самих паразитов.
Выбор аптечных средств для лечения педикулеза достаточно широк — шампуни, мази, спреи. Препараты эффективно действуют как на вшей, так и на их личинки.
К самым распространенным препаратам относят:
- Пара-плюс.
- Нюда.
- Медифокс.
- Спрей-пакс и др.
Принцип борьбы с паразитами один – волосы вычесываются, наносятся медицинские средства, волосы оборачивают полотенцем, полиэтиленом, спустя некоторое время препараты смывают. Далее остается еще раз тщательно вычесать волос специальным гребнем, зубчики которого расположены очень плотно, для легкого снятия гнид с волос. Длиться лечение может до двух недель, в зависимости от выбранного препарата. Для предотвращения повторного заражения следует провести термообработку личных вещей больного.
Фолликулит
Болезнь имеет инфекционный характер, возбудителями могут быть бактерии, вирусы, грибки, паразиты. Характеризуется воспалением волосяного фолликула, нагноением, образованием корочек на месте пустулы.
В зависимости от степени поражения, фолликулит можно разделить на три вида:
- Поверхностный. Затрагивает только верхние слои луковицы. На коже вокруг волоса образуется небольшой гнойник, затем он покрывается корочкой, которая отшелушивается, не оставляя следов. Гнойнички могут быть как единичными, так и множественными.
- Глубокий. В этом случае фолликул поражается гораздо глубже, проявляется гнойником до 1 см в диаметре, при заживлении ткань рубцуется, оставляя лысый участок. Этот вид фолликулита протекает сложнее и болезненней предыдущего, отнимая гораздо больше времени на лечение.
- Фолликулит Гофмана. Тяжелое и агрессивное заболевание. Инфекция развивается в глубоких тканях кожи. Характеризуется появлением небольших уплотнений, со временем увеличивающихся до 2-х сантиметров в диаметре. Пораженная кожа краснеет, отекает, из новообразований сочится гной. Заболевание хроническое, приводит к облысению на пораженных участках, образованию грубых рубцов.
Лечение фолликулита заключается в антисептической обработке инфицированных участков. При поверхностной форме вскрывшиеся пустулы обрабатывают фукорцином или зеленкой, при глубокой форме – используют примочки или повязки с ихтиоловой мазью.
Лечение фолликулита Гофмана должно быть комплексным, с применением как наружной обработки, так и приемом антибиотиков перорально или в виде инъекций. Иногда применяют лазеротерапию и облучение ультрафиолетом
При лечении всех форм фолликулита важно направлять все силы на укрепление иммунитета: сбалансированное питание, здоровый образ жизни, употребление витаминных комплексов, особое внимание уделить личной гигиене
Список болезней
Самые часто встречающиеся аутоиммунные болезни, причины возникновения которых схожи:
- Очаговая алопеция — происходит облысение, так как иммунитет атакует волосяные фолликулы.
- Аутоиммунный гепатит — возникает воспаление печени, так как ее клетки попадают под агрессивное воздействие Т-лимфоцитов. Происходит изменение окраски кожи на желтый, причинный орган увеличивается в размере.
- Целиакия — непереносимость глютена. При этом на употребление злаковых организм отвечает бурной реакцией в виде тошноты, рвоты, диареи, метеоризма и болей в желудке.
- Диабет 1 типа — иммунная система поражает клетки, продуцирующие инсулин. При развитии данного заболевания человека постоянно сопровождает жажда, повышенная утомляемость, ухудшение зрения и т. д.
- Болезнь Грейвса — сопровождается повышенной выработкой гормонов щитовидной железой. При этом возникают такие симптомы, как эмоциональная нестабильность, дрожание рук, бессонница, сбои в менструальном цикле. Может происходить повышение температуры тела и снижение массы тела.
- Болезнь Хашимото — развивается в результате снижения выработки гормонов щитовидной железой. При этом человека сопровождает постоянная усталость, запоры, чувствительность к низким температурам и т. д.
- Синдром Джулиана-Барре — проявляется в виде поражения нервного пучка, соединяющего спинной и головной мозг. По мере прогресса заболевания может развиться паралич.
- Гемолитическая анемия — иммунная система разрушает эритроциты, в результате чего ткани страдают от гипоксии.
- Идиопатическая пурпура — происходит разрушение тромбоцитов, в результате чего страдает свертывающая способность крови. Появляется повышенный риск возникновения кровотечений, длительных и обильных менструаций и гематом.
- Воспалительные заболевания кишечника — это болезнь Крона или неспецифический язвенный колит. Иммунные клетки поражают слизистую оболочку, провоцируя возникновение язвы, которая протекает с кровотечениями, болями, потерей веса и др. нарушениями.
- Воспалительная миопатия — происходит поражение мышечной системы. Человек испытывает слабость и чувствует себя неудовлетворительно.
- Рассеянный склероз — собственные клетки иммунитета поражают оболочку нерва. При этом нарушается координация движений, могут возникнуть проблемы с речью.
- Билиарный цирроз — разрушается печень и желчные протоки. Появляется желтый оттенок кожи, зуд, тошнота и др. нарушения пищеварения.
- Миастения — в зону поражения входят нервы и мышцы. Человек постоянно ощущает слабость, любое движение дается с трудом.
- Псориаз — происходит разрушение клеток кожи, в результате слои эпидермиса распределяются неправильно.
- Ревматоидный артрит — системное аутоиммунное заболевание. Защитные силы организма атакуют оболочку суставов. Болезнь сопровождается дискомфортом во время движения, воспалительными процессами.
- Склеродермия — происходит патологическое разрастание соединительной ткани.
- Витилиго — разрушаются клетки, вырабатывающие меланин. При этом кожа окрашивается неравномерно.
- Системная красная волчанка — в зону поражения входят суставы, сердце, легкие, кожа и почки. Заболевание протекает крайне тяжело.
- Синдром Шегрена — иммунной системой поражаются слюнные и слезные железы.
- Антифосфолипидный синдром — повреждается оболочка сосудов, вен и артерий.
Диета при себорейном дерматите
Обострение часто начинается при употреблении аллергенных продуктов. Поэтому при хронической форме полностью исключаются из рациона:
- грибы;
- мед;
- морепродукты;
- цельное молоко;
- цитрусовые и экзотические фрукты;
- острые специи;
- майонез;
- орехи;
- фаст-фуд и снеки.
При себорее важно не спровоцировать активную выработку кожного секрета. Из рациона лучше убрать жирные сорта мяса, рыбы, заменить полезными субпродуктами, отварной курятиной и индюшатиной
Вредными являются сладости, сдоба, дрожжевые сорта хлеба, шоколад, какао и наваристые бульоны. Запрещен алкоголь в любом виде, газированные и тонизирующие напитки.

Для поддержания чистоты кожи важно следить за работой кишечника. Ежедневно в рационе должны присутствовать продукты, обогащенные клетчаткой: свекла, капуста, тыква, кунжут, льняное семя, абрикосы и бананы
Необходимо употреблять каши из перловой и овсяной крупы, улучшающие перистальтику.
Сухость кожи, выпадение волос и другие признаки болезни щитовидной железы
Недостаточная активность щитовидной железы выражается снижением производства ее гормонов. В результате замедляются многие метаболические процессы.
Изменение внешности при гипотиреозе развиваются с течением времени. Среди них:
- выпадение волос;
- сухость кожи;
- увеличение веса.
Часто патология развивается, когда иммунная система человека атакует клетки его щитовидной железы. Ее нельзя вылечить, но болезнь легко корректировать. Пациент должен ежедневно принимать синтетическую форму гормона в виде таблеток. Периодические анализы крови помогают лечащему врачу убедиться, что пациент получает необходимую ему дозу препарата.
Как только уровень гормонов в крови стабилизируется в пределах нормы, патологические симптомы уменьшаются.
Стадии и степени аутоиммунных заболеваний кожи
Псориаз принято подразделять на 4 стадии:
- Ранняя фаза предполагает появление множества папул с очерченными границами. Они могут сливаться.
- Прогрессирующая фаза. Папулы начинают краснеть и покрываться чешуйками белого цвета. Они отслаиваются, и под ними проступает слой гладкой кожи красного цвета.
- Стационарная фаза. Папулы перестают появляться. Усиливается шелушение.
- Регрессивная фаза. Воспаление уходит, бляшки начинают рассасываться. Папулы приобретают бледно-розовый цвет. Иногда новообразования остаются в области локтей и на руках. Рубцов и атрофий не остается. На месте новообразований может развиться гиперпигментация временного характера.
Системной красной волчанке присуще острое начало. На первой стадии человека беспокоит ухудшение общего самочувствия. На лице развивается покраснение в форме бабочки. На поздних стадиях, которые протекают 10—15 лет, у человека наблюдается поражение органов и систем.
Крапивница подразделятся на 3 стадии:
- Иммунологическая фаза предполагает контакт организма с аллергеном. В крови начинается накопление антител.
- Патохимическая. Происходит выработка медиаторов аллергии.
- Патофизиологическая. Органы и ткани реагируют на медиаторы. Проявляются клинические признаки заболевания.
Очаговая алопеция характеризуется 3 стадиями:
- На первой стадии формируются залысины небольшого размера округлой формы. Зоны облысения начинают увеличиваться и сливаться.
- При второй фазе наблюдается частичное или полное облысение.
- На третьей фазе происходит тотальное выпадение волос. Третья стадия получила название универсальной Она, как и вторая, встречается крайне редко.
Витилиго предполагает следующие стадии:
- Начальная. На коже развивается единичное депигментированное пятно небольшого размера.
- Стационарная. Образовавшееся пятно отличается стабильностью. Оно не растет. Новые пятна не образуются.
- Фаза депигментации. Чаще эта стадия проявляется при спонтанном развитии пятна и последующего лечения. Самостоятельная и полная депигментация при этой патологии наблюдается редко.
- Прогрессирующая. Эту фазу характеризует непрерывный рост пятна. На коже образуются новые элементы, которые сливаются. Обычно новые образования развиваются медленно. Но в медицине встречались случаи, когда болезнь протекала быстрыми темпами.