Диета при колите: меню
Колит – это воспалительное заболевание кишечника. Иногда у человека могут быть неприятные ощущения внизу живота, расстройства аппетита, пищеварения или стула, если это продолжается какое-то время, то может говорить не о случайном явлении, а о таком заболевании как колит, который нельзя оставлять без внимания.
Почему важно соблюдать диету при колите
Колит может быть вызван разными причинами:
- увлечение диетами;
- стрессы;
- неправильное питание;
- аллергические реакции;
- отравления;
- наследственные факторы;
- инфекция.
Симптомами могут быть диарея или наоборот, запор, боли в животе, тошнота. К сожалению, сам колит не проходит, и при отсутствии необходимых мер может перерасти в тяжелые формы типа язвенного колита, перитонита или опухолей ЖКТ.
При серьезных и острых воспалительных процессах применяют антибиотики, глюкокортикостероиды, спазмолитики. И, как всегда, если речь идет о ЖКТ, лечение обязательно должно идти под руку с диетой.
Диета при колите важна для того, чтобы нормализовать работу ЖКТ, которая, в свою очередь, положительно скажется на психике, на здоровом сне. Диета снимет все неприятные ощущения в животе, купирует боли, нормализует стул. Диета даст возможность хорошо усвоиться витаминам и микроэлементам, что позволит повысить иммунитет, нормализовать вес и внешний вид.
Основные правила диеты при колите
Основные принципы диеты при хроническом колите кишечника строятся на снижении количества углеводов в рационе, это похоже на —диету при сахарном диабете—, но имеет также свои уникальные особенности. Каковы же общие правила диеты при колите?
- Еда должна быть комфортной температуры, исключены горячие или холодные блюда.
- Прием пищи должен быть равномерным, исключено отсутствие завтрака, легкий перекус в обед, а вечером переедание. Такое питание не подходит даже здоровым людям, а у больных с колитом может вызвать серьезный приступ.
- Принимать пищу надо часто, до шести раз в сутки.
- Количество еды должно быть небольшое.
- Пища не должна вызывать раздражение слизистой ЖКТ.
- Нельзя использовать яркие специи.
- Необходимо избегать продуктов, которые тяжело перевариваются.
- Нужно следить за количеством клетчатки, которая будет провоцировать спазмы в ЖКТ, для чего от сырых овощей и фруктов нужно отказаться.
- Нельзя применять в питании отруби, хлеб и выпечку.
- Еда должна быть свежей и по возможности, домашней, без консервантов, ароматизаторов.
- Нельзя жарить продукты или пассеровать их.
- Кисломолочные продукты необходимо ограничить.
- Недостаток кальция можно будет восполнить биодобавками.
- Употребление сахара необходимо снизить до 20 г в сутки во всех блюдах.
- Более точные рекомендации даст врач после уточнения формы колита.
- Все блюда должны быть приготовлены как для детей – протертыми и однородными. Супы можно варить только на воде или очень разбавленном бульоне.
О диете при обострении язвенного колита толстой кишки мы говорить не будем, это осложнение колита, которое может привести к очень серьезным проблемам, а это уже не разговор для статьи об общих правилах, тут необходим медик-гастроэнтеролог.
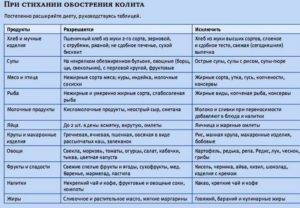
Что можно кушать
Колит бывает острый, хронический и язвенный. При всех формах колита, в принципе, диета разрешает употребление таких продуктов:
- Мясо, рыба. Из нежирных сортов мяса и рыбы нужно самому приготовить фарш и сделать паровые котлетки, можно с добавлением риса.
- Субпродукты. Возможен только печеночный паштет, который приготовлен самостоятельно.
- Хлеб. Только вчерашний, черствый хлеб из твердых сортов пшеницы, сухарики.
- Супы. Легкие овощные супы, приготовленные на воде или нежирном бульоне.
- Крупы. Гречка, рис. Все разваренное и перетертое.
- Кисломолочные продукты. Очень ограничено – нежирные творог, молоко, белые сыры.
- Овощи. Могут быть вареные и свежие. Их употребление возможно только в виде пюре. Овощи, которые не провоцируют усиление газообразования. Цветная капуста, кабачки.
- Фрукты. Тоже в виде пюре, яблоки, персики, груши.
- Кондитерские изделия. Очень ограничить, не больше одной конфеты в день. Пирожные нельзя.
- Сахар. Не больше двух чайных ложек.
- Напитки. Кисели, отвары, компоты. Соки фреш или магазинные пить не стоит.
- Хлеб. Свежий, сдобный.
- Мясо, рыба. Жареные и жирные сорта.
- Супы. Крепкие мясные и рыбные бульоны.
- Макароны. Исключены любые макаронные изделия.
- Бобовые. Фасоль, чечевица, горох.
- Соленья, маринованные и консервированные продукты.
- Копчености.
- Сырые фрукты, сырые овощи. Они богаты клетчаткой. Особенно исключить свеклу, тыкву, редис, арбуз и дыню.
- Кисломолочные продукты. Из них исключить сметану, цельное молоко и другую жирную молочку.
- Напитки. Крепкий кофе, какао.
- Арахис.
- Вся еда фаст-фуда.
- Яйца. Не больше одного в день, сваренного вкрутую.
- Крупы. Все, кроме разрешенных.
- Животные жиры и транс-жиры. Сливочное масло – не более 50 г в сутки
Если колит сопровождается запором, то нужно больше включать продуктов, имеющих слабящее действие.
Диета при колите в период обострения требует только рекомендации врача, в любом случае в первые дни еда исключена, а затем допускается очень медленное введение мягких, не раздражающих, вареных, протертых и не тяжелых продуктов.
Если форма неострая, допускается употребление в маленьком количестве сладких фруктов, сливок, сметаны, тертой свеклы, тертой тыквы, чернослива и кураги.
Если колит сопровождается диареей, то необходимы продукты с закрепляющим эффектом, это рис, вермишель, сухарики, кисель.
Примерное меню диеты при колите кишечника
При лечении колита выписывают так называемый Стол № 4, который кроме лечения воспалительных процессов в желудке, участвует также в лечении дизентерии и других острых заболеваний кишечника. Он очень напоминает —Стол № 5—-, который так же мягко исправляет погрешности в работе ЖКТ.
Понедельник:
- завтрак: салат из цветной капусты с орехами, гречка, компот;
- второй завтрак: любой протертый фрукт из разрешенных;
- обед: овощной суп, вареная говядина, узвар;
- полдник: любой протертый фрукт;
- ужин вареная рыба.
Вторник:
- завтрак: творожная запеканка, узвар;
- второй завтрак: печеное яблоко или груша;
- обед: овощной суп с перловкой, голубцы овощные;
- полдник: салат из сырой моркови;
- ужин: запеченная рыба.
Среда:
- завтрак: омлет, ветчина нежирная, огурец, чай;
- второй завтрак: салат из вареных овощей с оливковым маслом;
- обед: капустные щи, вареная телятина, шиповник (отвар);
- полдник: горсть изюма;
- ужин: куриные котлеты на пару, тушеные овощи.
Четверг:
- завтрак: каша с рисом без молока, печеные томаты, огурец;
- второй завтрак: протертый фрукт;
- обед: овощной суп, паровые котлеты, цветная капуста;
- полдник: творог, кефир;
- ужин: печеное яблоко.
Пятница:
- завтрак: рыбные котлеты паровые, салат из овощей, отвар;
- второй завтрак: галетное печенье, чай;
- обед: овощной суп, отварная курица;
- полдник: сухофрукты;
- ужин: сырники, запеченные с изюмом.
Суббота:
- завтрак: овсяная каша без молока, паровая котлета, чай;
- второй завтрак: яблоко или груша;
- обед: отварная говядина, овощи тушеные;
- полдник: яблочный салат;
- ужин: творог.
Воскресенье:
- завтрак: вареная рыба, пюре из картофеля, чай;
- второй завтрак: печеное яблоко;
- обед: капустные щи, запеканка творожная, отвар;
- полдник: тушеные овощи;
- ужин: тефтели на пару, тушеная капуста, компот.
Диета при колите с запорами
Если колит кишечника с запорами, то в диете могут присутствовать такие блюда:
- гречневая каша и 20 г масла;
- творожная запеканка с курагой, изюмом или черносливом;
- тушеные кабачки с паровыми котлетами;
- отварная свекла с черносливом и 20 г сметаны;
- овощная запеканка с фаршем из мяса.
Диета при колите с диареей
Диета при колите кишечника с диареей включает такие блюда:
- творожное суфле, чай;
- рисовая молочная каша;
- суп-пюре картофельный и немного протертого мяса;
- кисель, рыбные котлеты на пару;
- гречневая каша.
Диета при язвенном колите
Диета при язвенном колите кишечника в хронической форме почти не отличается от диеты при обычном колите, правда, при этом:
- исключены сырые овощи и фрукты;
- пища должна быть только вареной или приготовленной на пару;
- принимать пищу нужно не меньше пяти раз в сутки;
- весь объем еды на день необходимо съесть до трех часов дня;
- после обеда очень легкий перекус, а после 19:00 кушать нельзя вообще;
- нужно проследить, чтобы сорта рыбы и мяса были абсолютно нежирными, их готовить только путем тушения или варки;
- бульоны исключены.
Надо сказать, что диета при язвенном колите и диета при язве желудка – это разные вещи, не ошибитесь.
Последствия несоблюдения диеты при колите
Если не соблюдать диету при колите, это может в более легком случае грозить обострениями, проблемами со стулом, болями в животе, а в более тяжелом – перейти в перитонит, язвенный колит, вызвать сужение просвета в толстой кишке, вызвать осложнения в виде кишечных кровотечений.
материалы про колит: его симптомы, лечение, прогнозы развития и диета.
Если мы будем заранее думать о своем здоровье, то риск появления колита сильно снизится.
Нужно придерживаться правильной сбалансированной диеты, соблюдать правила здорового питания, не соединять несовместимые продукты, не посещать (или крайне редко посещать) заведения фаст-фудов, избегать стрессов, вовремя лечить инфекционные заболевания, сразу же обращать внимание на неприятные ощущения, не допускать самодеятельности при лечении кишечника, особенно в части применения антибиотиков. Если проявления колита уже были, и он затаился, перейдя в хроническую форму, необходимо своевременно предотвращать обострения путем соблюдения диеты
Если проявления колита уже были, и он затаился, перейдя в хроническую форму, необходимо своевременно предотвращать обострения путем соблюдения диеты.
Это означает следить за уровнем холестерина, за давлением, сахаром, не переедать, не доводить до ожирения, много ходить при любой возможности, если у вас сидячий образ жизни и все это будет великолепной профилактикой не только колита, но и других болячек, например, сахарного диабета и других заболеваний, связанных с неправильным питанием. Поэтому будем здоровы!
А вы сталкивались с колитом? Говорят, это очень неприятно, но решаемо, если вовремя обратиться к врачам. Расскажите, пожалуйста, про себя, мы всегда ждем.
Диета при колите: что можно и что нельзя кушать Ссылка на основную публикацию
Особенности рациона питания
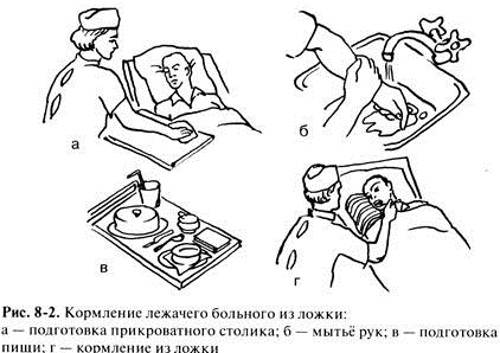
Кормление тяжелобольных пациентов не должно способствовать возникновению запора или поноса. Нельзя допускать переедания. Ведь малоподвижный человек очень быстро набирает вес. А каждый лишний килограмм мешает переворачивать и поднимать больного.
Недоедание же приводит к еще большему снижению и так ослабленного иммунитета. Жизненно важные системы организма начинают функционировать еще хуже.
Для того чтобы питание тяжелобольного человека было нормальным, следует:
- кормить его 4–5 раз в день;
- делать порции небольшими;
- проводить обязательную термическую обработку продуктов;
- следить за свежестью еды;
- подавать соленые закуски для усиления аппетита;
- проверять температуру блюд (они должны быть теплыми);
- выбирать косточки из рыбы и мяса;
- отдавать предпочтение мягкой, легкой и нежирной пище;
- овощи и фрукты натирать на терку.

В рационе пациента должно быть достаточно белков и витаминов. Под контролем нужно держать и употребление жидкости в нужном количестве – не менее полутора литров в день.
Аномальное состояние человека может очень сильно изменить его предпочтения. Еда, которая раньше нравилась, начинает вызывать отвращение. Некоторые люди перестают чувствовать вкус продуктов. Поэтому нужно интересоваться у больного тем, что бы ему хотелось съесть, и уважать его выбор.
В какой форме продукты следует давать лежачим больным
В зависимости от степени дисфагии больные едят продукты следующей консистенции:
- Если проблемы с глотанием небольшие, пациентов кормят измельченным мясом, овощными пюре, мелко порезанными фруктовыми салатами.
- больным с более серьезной дисфагией подойдет мягкая кашицеобразная пища, которую легко переживать. До такой кондиции ее доводят в кухонном комбайне, блендере. Чтобы превращенное в жидкую кашицу блюдо было вкуснее, в него добавляют мясную подливку, молоко, бульон, горячую воду. Такую пищу не только легче проглотить, но также вырастает ее питательность, снижается гликемический индекс (глюкоза медленнее поступает в кровоток).
Запомните! Важно, чтобы пища выглядела внешне привлекательно, аппетитно, обладала приятным запахом
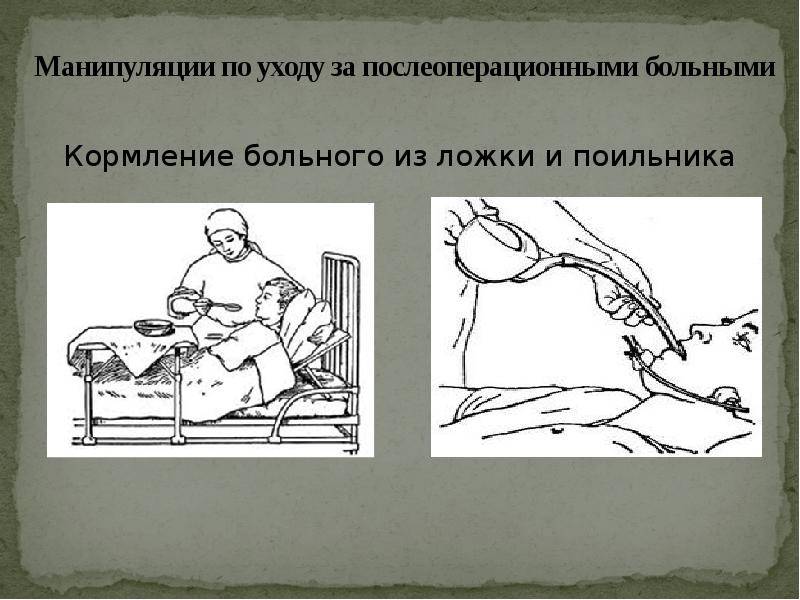
Питание в послеоперационном периоде
Меню для детей
Для ребенка питание подбирается совместно с врачом-педиатром, гастроэнтерологом, диетологом. Содержание белка в продуктах должно превышать аналогичное в меню для взрослых, поскольку пациент продолжает расти, а белки – основной «строительный» материал для организма.

Фото: www.sarahremmer.com
Приводим пример меню на каждый день (его можно корректировать в соответствии с детскими вкусовыми предпочтениями):
Понедельник:
- завтрак – суп гречневый, сладкие сухарики, какао молочное;
- 2 завтрак – печеное яблоко с творогом;
- обед – суп с нежирной курятиной, овощной пудинг;
- полдник – сладкий крекер, разбавленный сок;
- ужин – куриное филе на пару, овощи на пару с картофелем, молоко нежирное;
Вторник:
- 1 прием пищи – молочная рисовая каша, белковый омлет, нежирное молоко;
- ланч – сухой бисквит, мед, какао;
- обед – говяжьи кнели, суп-пюре сырный, чай;
- полдник – печеные яблоки;
- ужин – овощное рагу или пюре, паровое куриное филе, сладкий крекер, молоко;
Среда:
- завтрак – пудинг с фруктами, молочный рисовый суп, молоко;
- 2 прием пищи – фруктовое пюре;
- обед – суп с нежирной курятиной, овощной салат, куриные паровые кнели;
- 4 прием пищи – фруктовое пюре;
- 5 прием пищи – печеная треска, овощное рагу или пюре;
Четверг:
- завтрак – творожная запеканка с яблоками, какао на молоке;
- 2 прием пищи – банановый мусс, нежирное молоко;
- обед – куриные тефтели, гречневый суп, сухой бисквит, компот;
- 4 прием пищи – молоко, творожный пирог;
- ужин – картофельное пюре, печеный или паровой хек, разбавленный сок;
Пятница:
- 1 прием пищи – белковый омлет, печеные овощи, молоко нежирное;
- ланч – сухой бисквит с медом, сок;
- обед – овощной суп, печеный хек, некрепкий черный чай;
- полдник – фруктовый пирог;
- ужин – белковый омлет, разваристая каша, нежирное молоко;
Суббота:
- завтрак – молочный суп, фруктовый пирог, некрепкий черный чай;
- 2 прием пищи – творожная запеканка с фруктами; быстрые рецепты блюд из творога
- 3 прием пищи – суп-пюре сырный, отварное куриное филе, нежирное молоко;
- полдник – овощной пирог;
- 5 прием пищи – куриные тефтели, овощное рагу, сок;
Воскресенье:
- завтрак – молочный суп с вермишелью, творожная запеканка, какао;
- ланч – сухой бисквит или нежирный творог;
- обед – печеная треска, овощной или рисовый суп, разваристая каша, разбавленный сок;
- 4 прием пищи – творожный пирог, печеные яблоки с творогом;
- ужин – овощное рагу, отварная куриная грудка, запеканка с вермишелью (рецепты вкусной творожной запеканки), разбавленный сок.
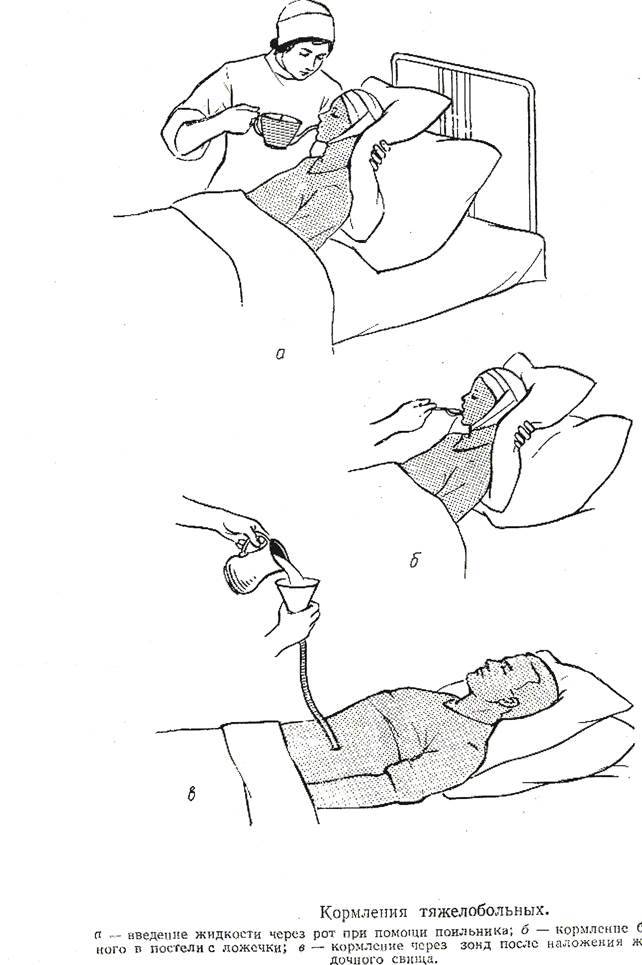
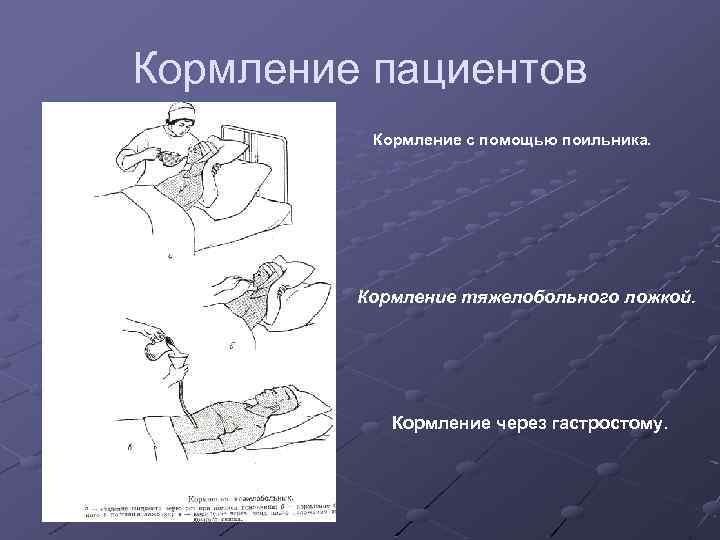
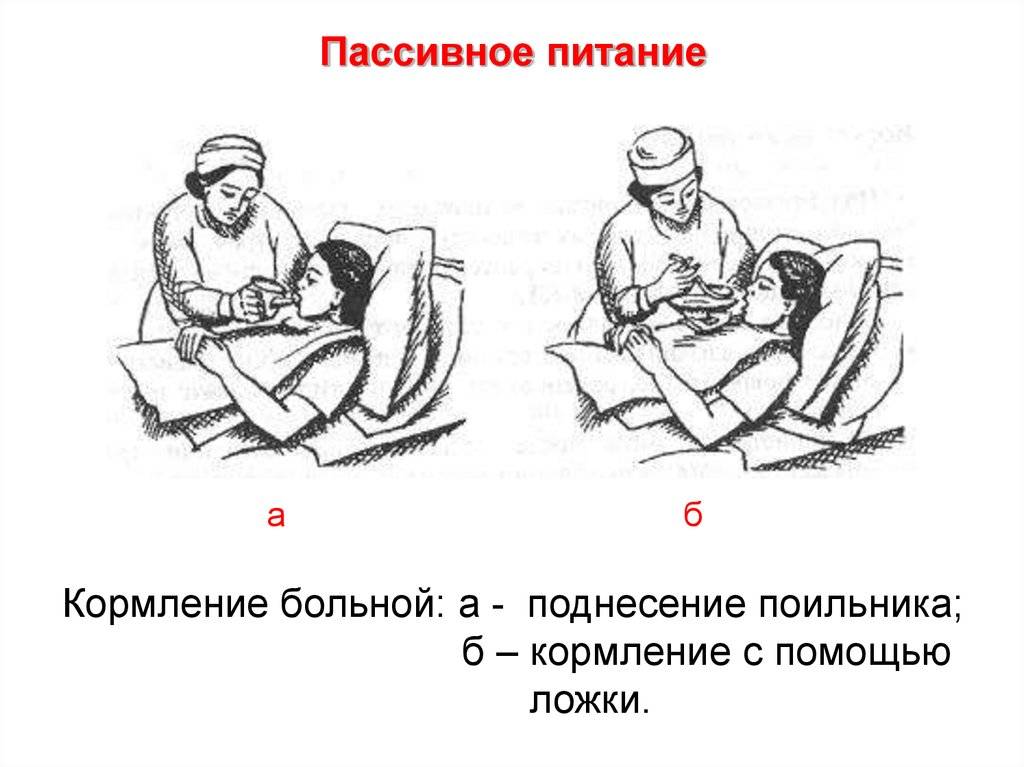
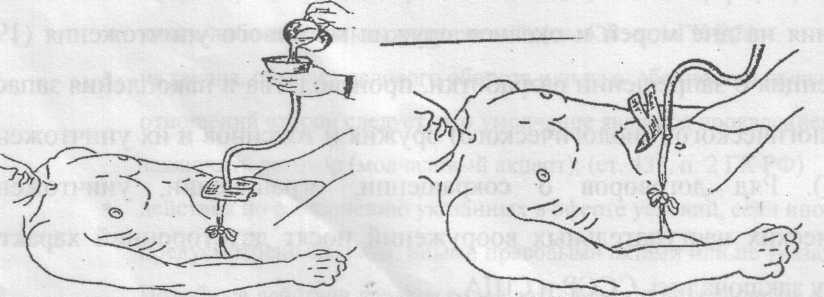
Кормление лежачих пациентов
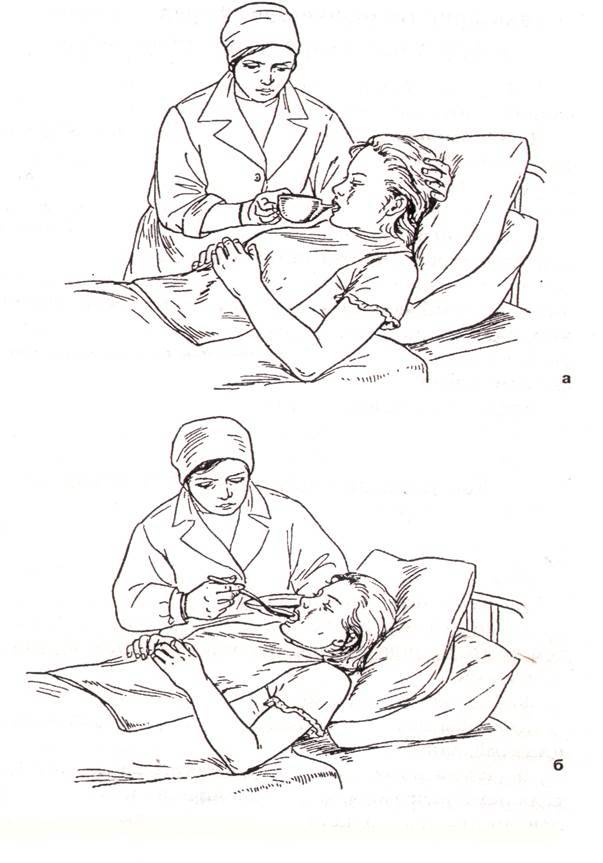
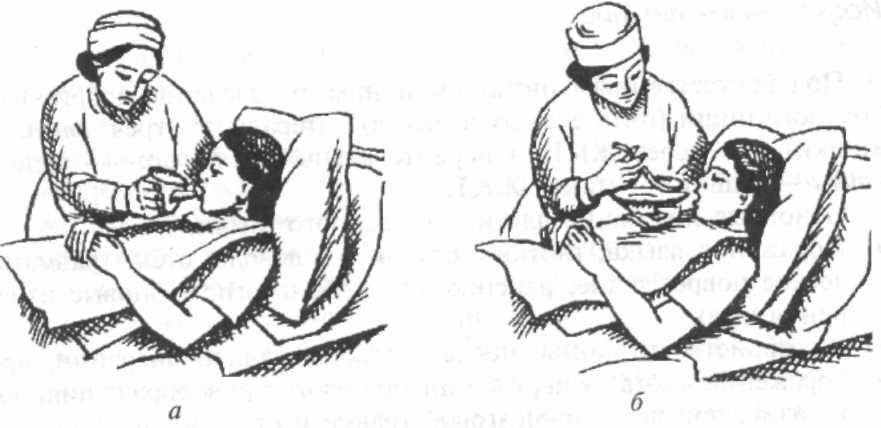
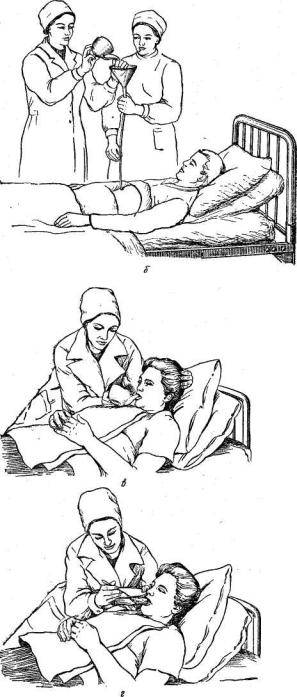
Через несколько дней после инсульта глотание у больных восстанавливается. Лежачих пациентов кормят в постели, придавая возвышенное положение спины. Под голову подкладывают подушку. На грудь кладут салфетку.
Для кормления пациентов удобно использовать передвижной обеденный столик. За таким прикроватным столиком на колесиках пациент сможет питаться сам без помощника.
Пищу дают ложкой. Питание состоит из протёртых супов, сырых овощей и фруктов, пропущенных через блендер. В рацион входят молоко, сливки, творог. При восстановлении глотания давайте паровые мясные и рыбные котлеты. Чтобы не разливать пищу в постели, пациент использует трубочку для коктейля. Некоторые больные применяют обыкновенную соску с большим отверстием.
Принципы питания пациентов
Всемирная организация здравоохранения даёт общие рекомендации по питанию пациентов с инсультом. Калорийность пищи больного после мозгового удара не превышает 2500 ккал
В период лечения и реабилитации питание важно для полного восстановления функций мозга. Правильный водно-солевой баланс обеспечит работу сердца и почек на физиологическом уровне
В сутки рекомендуется давать 2 л жидкости в бульонах, супах, киселе, минеральной и питьевой воде. Во время инсульта больной нуждается в питательных веществах, необходимых для восстановления.
Для пациента после инсульта рекомендуется низкая калорийность рациона, а питательная ценность высокая.
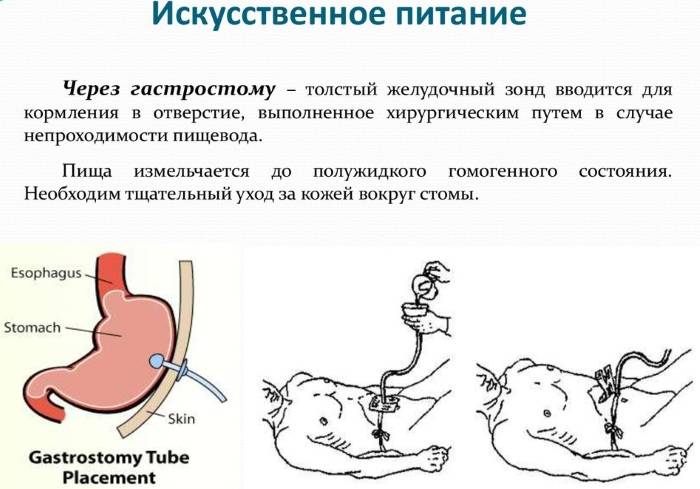
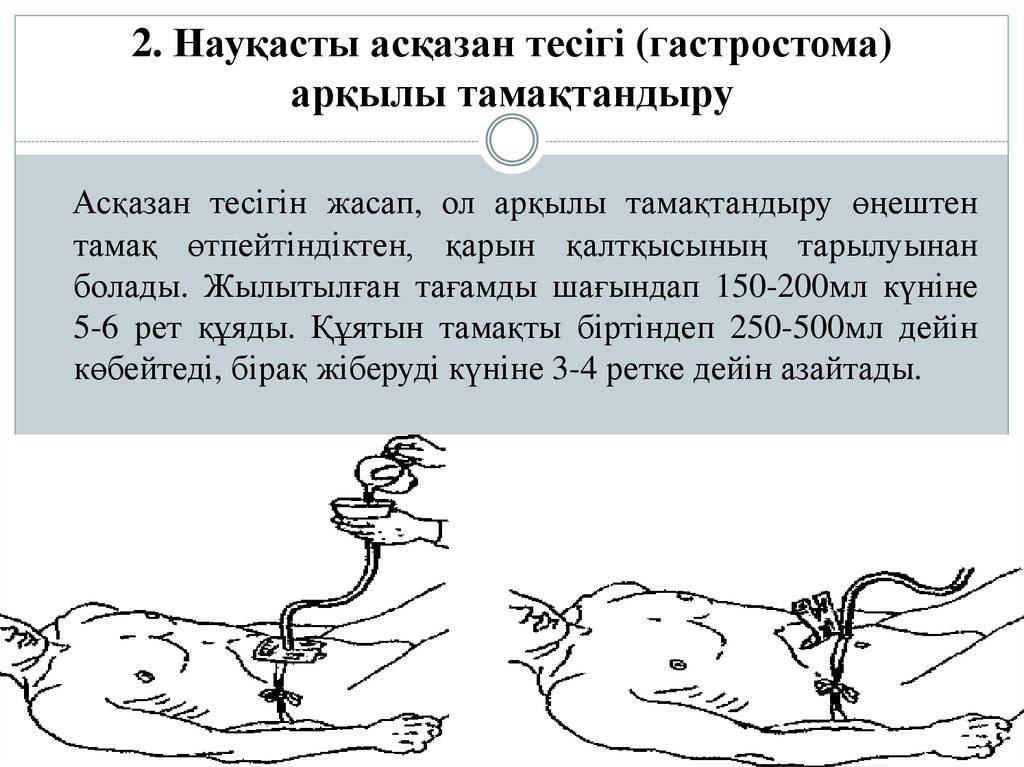
Что важно знать о питании при гастростоме
- Перед процедурой нужно обязательно вымыть руки.
- Пищу нужно измельчать с помощью блендера до полного отсутствия комочков, чтобы не закупорить зонд.
- Любая жидкость, которая поступает через гастростому, должна иметь температуру не более 36-37 градусов.
- От жирных и слишком густых блюд стоит отказаться, так как они могут забить трубку. К ним относятся овсяная каша, масло и кремы.
- Больных необходимо кормить не менее шести раз в день.
Могу ли я при установленной гастростоме принимать что-нибудь через рот?
Если поставлена гастростома и отсутствуют повреждения глотки и пищевода, разрешается принятие пищи через рот, но в малом количестве. Это необходимо для повышения секреции желудочного сока и стимулирования вкусовых рецепторов.
Будет ли у меня увеличиваться вес?
При наличии гастростомы, пациенты скорее сталкиваются с потерей веса. Чтобы его набрать, необходимо попросить диетолога составить верное меню для поддержания необходимого веса.
Для этого пациенту стоит включить в кормление калорийную пищу либо специальную питательную смесь.
Стоит ли мне ухаживать за ртом, если установлена гастростома?
Хотя основное кормление происходит через гастростому, пациенту не стоит забывать ухаживать за полостью рта. Налет с языка удаляются при помощи зубной щетки с мягкой щетиной. Зубы пациенту необходимо чистить не менее двух раз в день. При наличии сухости во рту, его необходимо прополоскать.
Будет ли влиять энтеральное питание влиять на мой кишечник?
Нарушение работы кишечника часто встречается при установке гастростомы. Это связано с понижением употребления волокнистой еды либо ослаблением мышц тазового дна. После установки гастростомы кишечнику пациента необходимо время, чтобы снова работать как раньше.
Тем не менее, стул будет иметь существенные отличия от того, что был при обычном питании через рот. Некоторые пациенты даже сталкиваются с диареей. Она убирается при помощи добавления в рацион волокнистой еды. Но не стоит ей увлекаться, иначе возникнет запор.
Что делать если гастростома закупорилась
Если забивание гастростомы произошло частично, необходимо очистить ее теплой кипяченой водой. Если не получилось – стоит прибегнуть к использованию Кока-Колы и других газированных напитков. Они должны находиться в трубке не менее 20 минут.
Если произошла частичная либо полная закупорка гастростомы, необходимо растворить Панкреатин в воде и наполнить смесью трубку, оставив на 30-90 минут.
Если невозможно очистить гастростому, стоит заменить ее на новую. В профилактических целях необходимо промывать трубку до и после кормления водой, объемом 20-40 мл.
Что делать при подтекании из гастростомического отверстия
В первую очередь, необходимо проверить отсутствие повреждений у гастростомы, глубину, верное расположение и внешнее крепление. Проверить баллон, при его наличии, и его наполнение.
Далее, необходимо провести диагностику желудка пациента. Если присутствует воздух, стоит его удалить перед кормлением с помощью шприца. Также, нужно проверить давление на желудок и исключить наличие запора перед кормлением.
Если подтекание напрямую связано с неверно подобранным диаметром гастростомы к диаметру трубки или проблема кроется в повреждении, стоит заменить ее на новую.
Помимо этого, необходимо подобрать верное положение пациента согласно алгоритму кормления через гастростому, чтобы улучшить выведение пищи из желудка, уменьшить его объем и сократить давление при кормлении.
Чаще всего подтекание у пациента из гастростомы встречается в течение 3-4 недель после оперативного вмешательства, пока не образуется кожный канал. В этом случае необходим обычный алгоритм гигиены около отверстия для гастростомы.
С целью лечения или профилактики применяют кремы и мази с оксидом цинка.
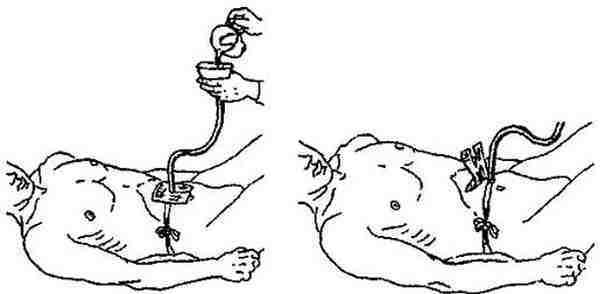
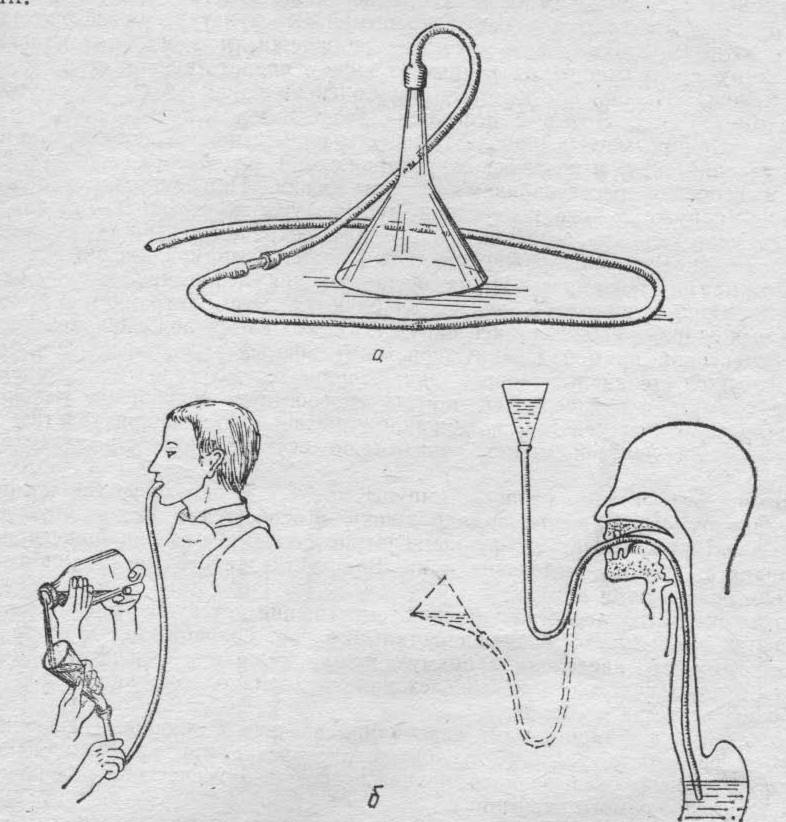
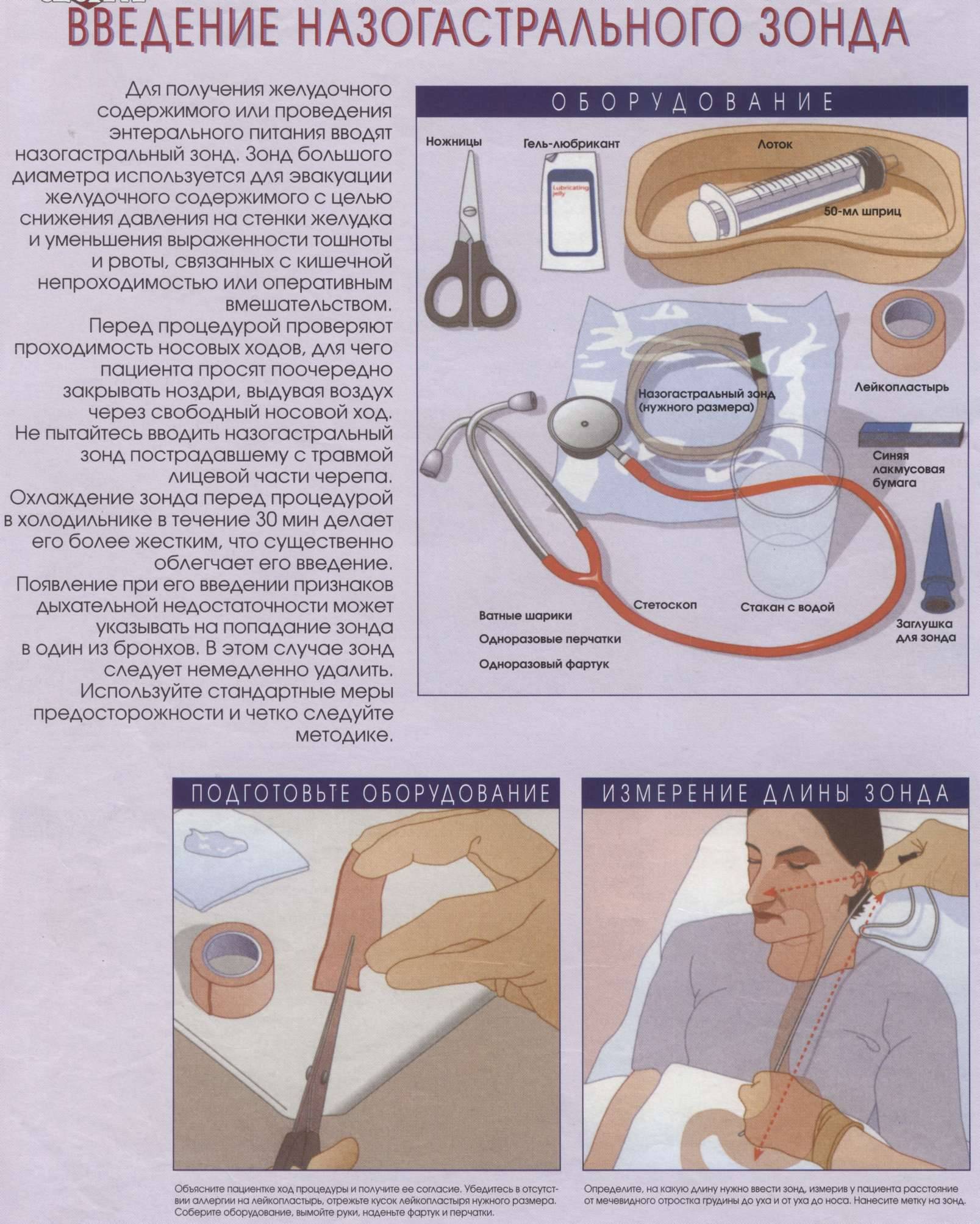
Что такое питательный зонд?
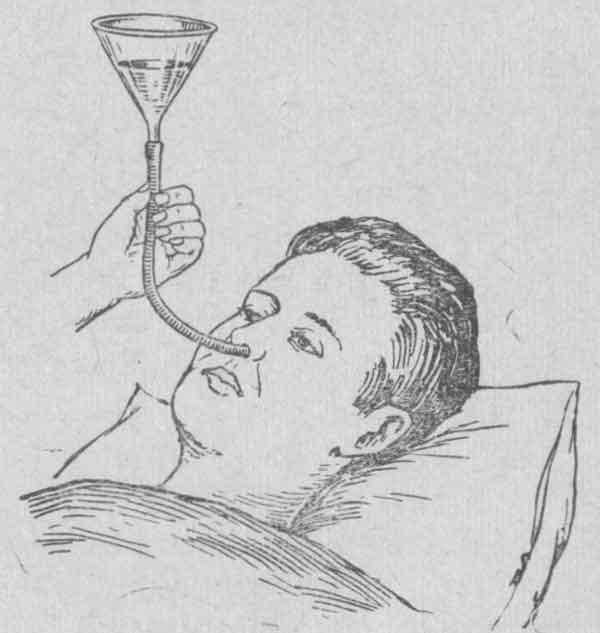
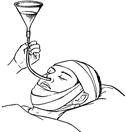
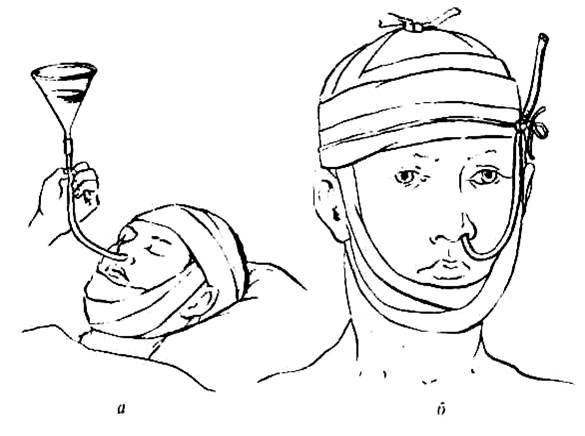
Как уже говорилось, под словосочетание «питательный зонд» подразумевается специальное приспособление, которое вводится в организм человека через носовой ход, носоглотку и пищевод непосредственно в желудок, такой зонд также называют назогастральным зондом.
Устройство данного приспособления нехитрое, оно состоит из длинной полой трубки, с одного конца закругленной, благодаря чему исключаются повреждения внутренних органов и тканей. Трубка эта имеет небольшой диаметр, она сделана из полностью гипоаллергенных материалов, что исключает любую угрозу здоровью больного. Кроме того, материал, из которого сделаны зонды, очень эластичен, а при вступлении в контакт с влажной и теплой средой человеческого организма становится еще пластичнее.
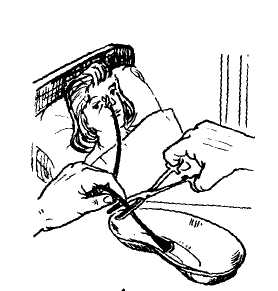
С наружной стороны зонда трубка оснащена специальным воронкообразным отверстием, через которого и осуществляет внедрение жидкостей (при этом используется шприц Жане и специально приготовленная еда).
 Шприц Жане
Шприц Жане
Данное отверстие перекрывается специальной крышечкой, благодаря чему исключаются попадания внутрь даже мельчайших инородных частиц или предметов.
Важно также понимать, что в зависимости от возраста человека, специфики его проблемы и физиологических факторов, зонд для питания может несколько отличаться, варьируется длинна трубки, а также ее диаметр. Это позволяет использовать приспособление даже для младенцев, а не только в случае взрослых пациентов
Бизнес и финансы
БанкиБогатство и благосостояниеКоррупция(Преступность)МаркетингМенеджментИнвестицииЦенные бумагиУправлениеОткрытые акционерные обществаПроектыДокументыЦенные бумаги — контрольЦенные бумаги — оценкиОблигацииДолгиВалютаНедвижимость(Аренда)ПрофессииРаботаТорговляУслугиФинансыСтрахованиеБюджетФинансовые услугиКредитыКомпанииГосударственные предприятияЭкономикаМакроэкономикаМикроэкономикаНалогиАудитМеталлургияНефтьСельское хозяйствоЭнергетикаАрхитектураИнтерьерПолы и перекрытияПроцесс строительстваСтроительные материалыТеплоизоляцияЭкстерьерОрганизация и управление производством
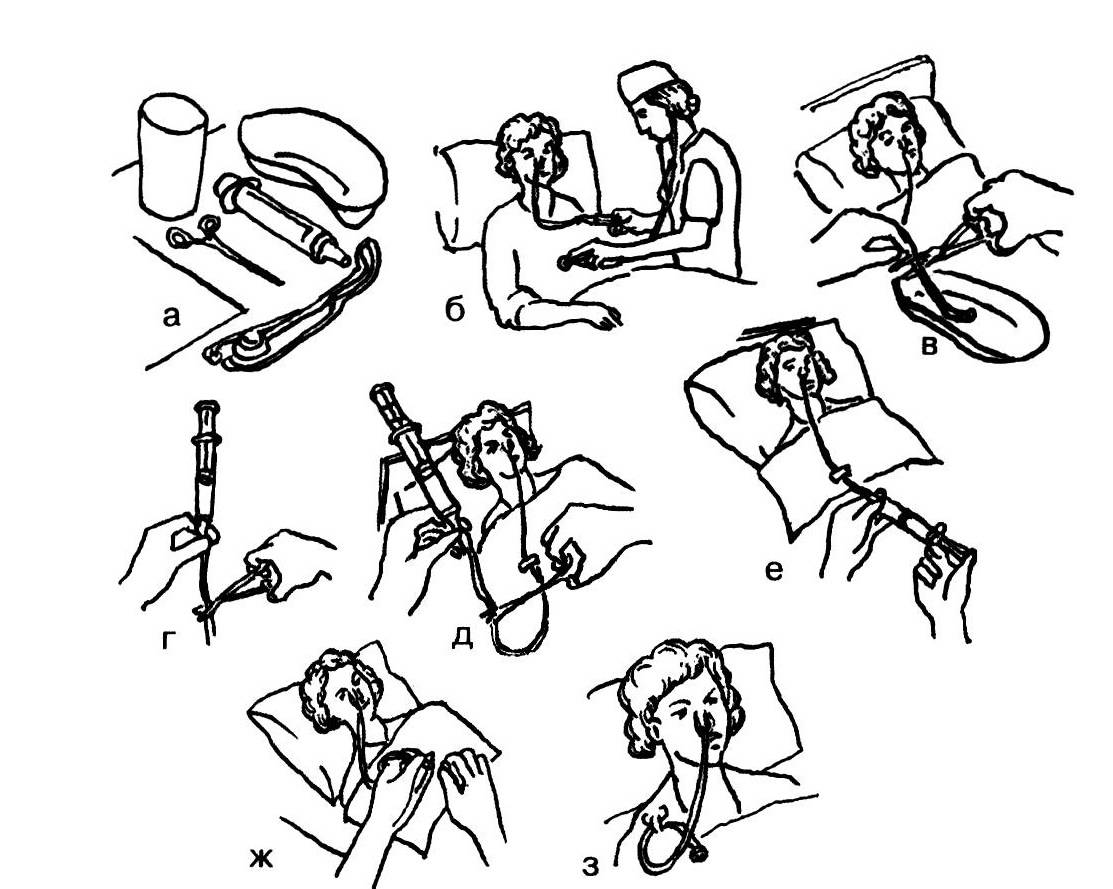
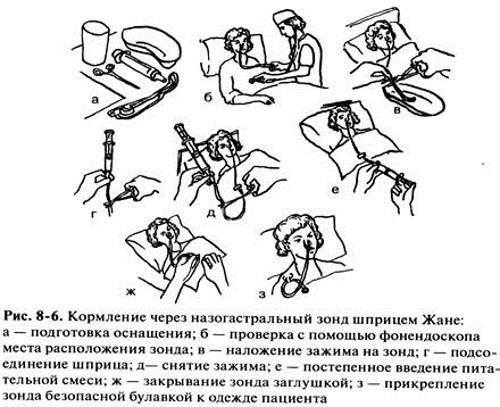
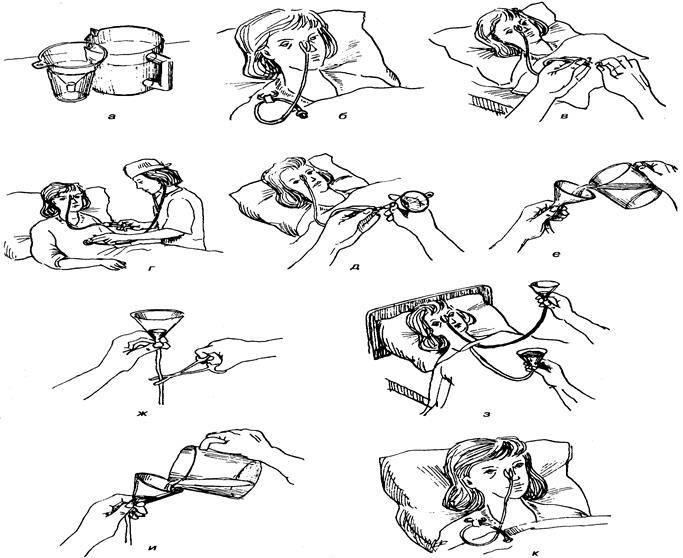
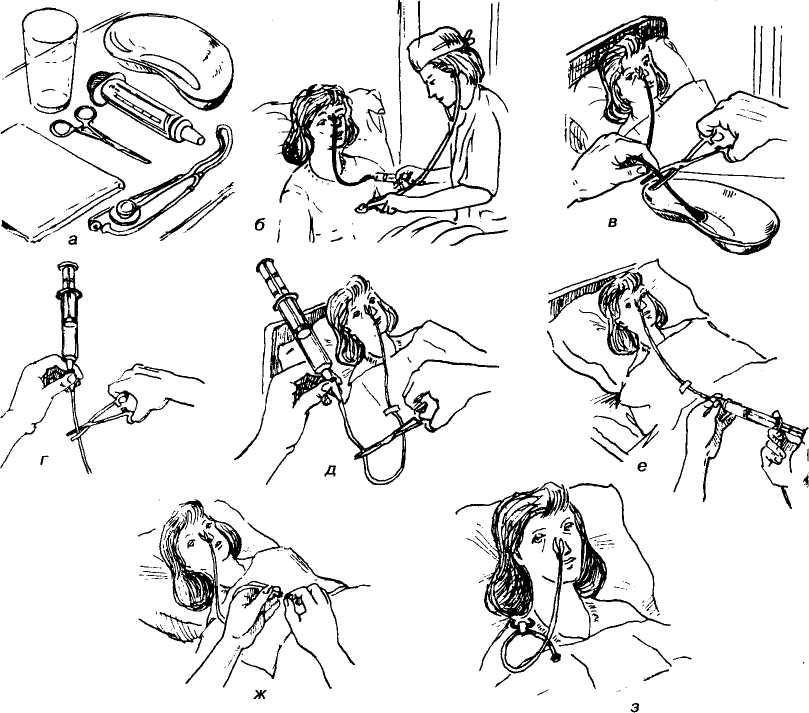
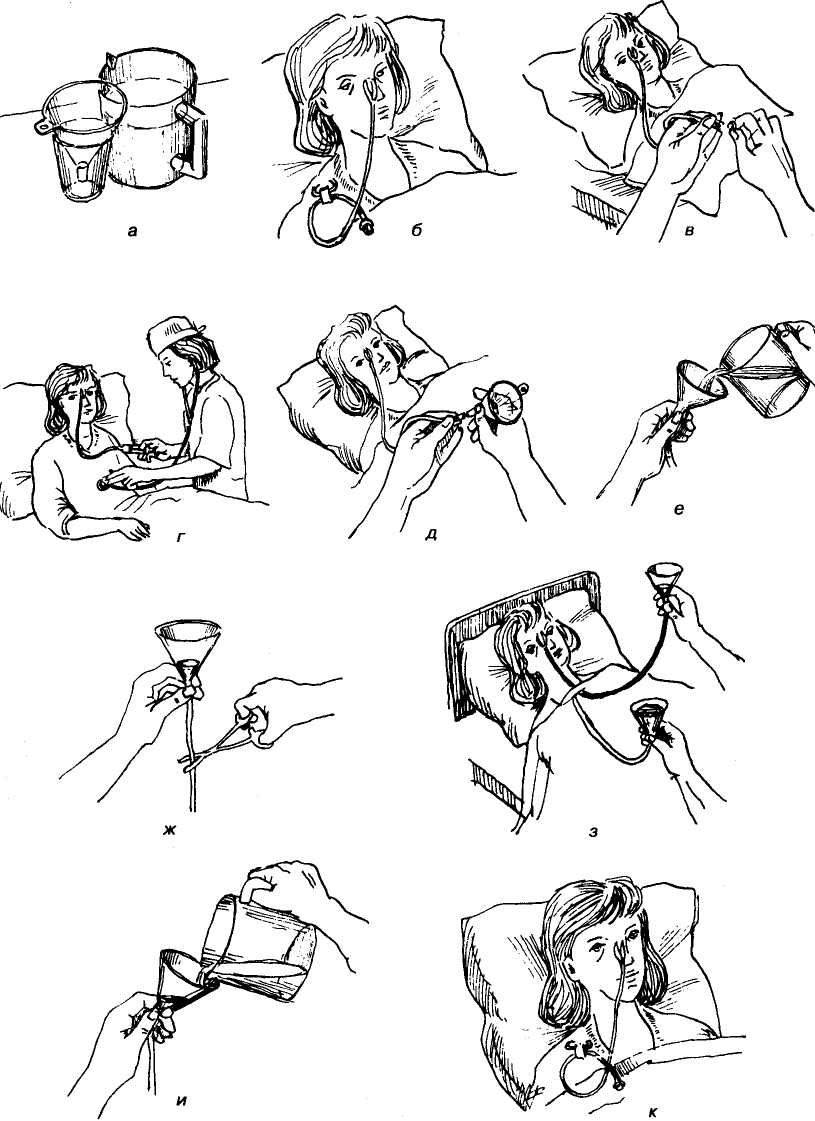
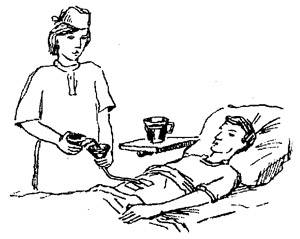
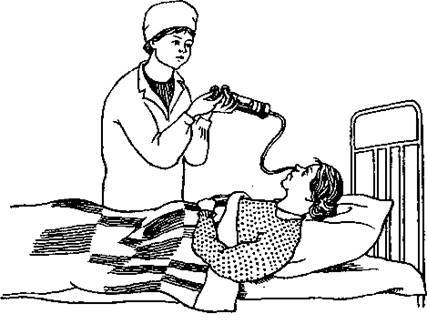
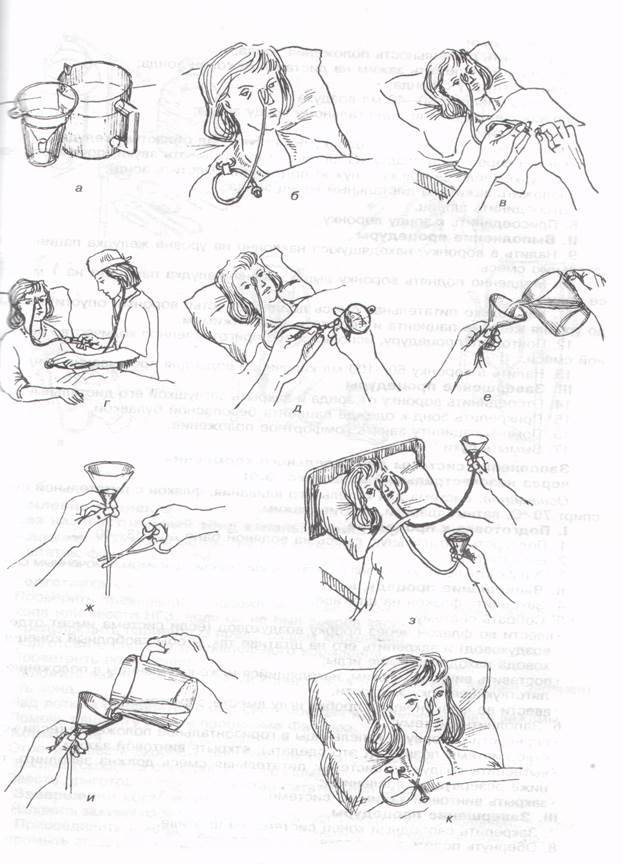
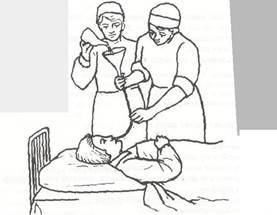
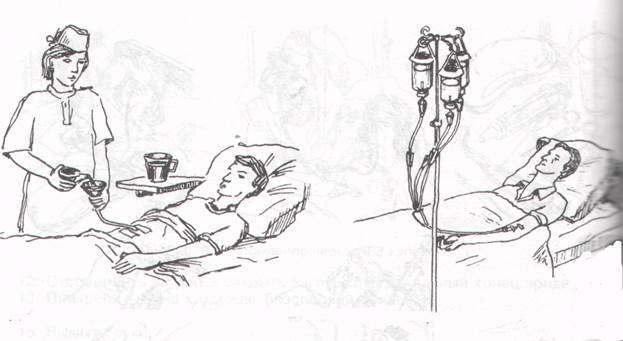
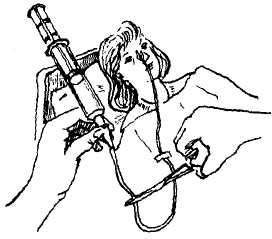
Кормление пациента через назогастральный зонд с помощью шприца Жанэ.
Оснащение:
-
шприц Жанэ емкостью 300 мл
-
шприц 50 мл
-
зажим
-
лоток
-
фонендоскоп
-
питательная смесь (t38– 40С)
-
вода кипяченая теплая 100
мл
-
Сообщить пациенту, чем его
будут кормить. -
Перевести пациента в
положение Фаулера. -
Проветрить помещение.
-
Подогреть питательную
смесь на водяной бане до t38– 40С. -
Вымыть руки (можно надеть
перчатки). -
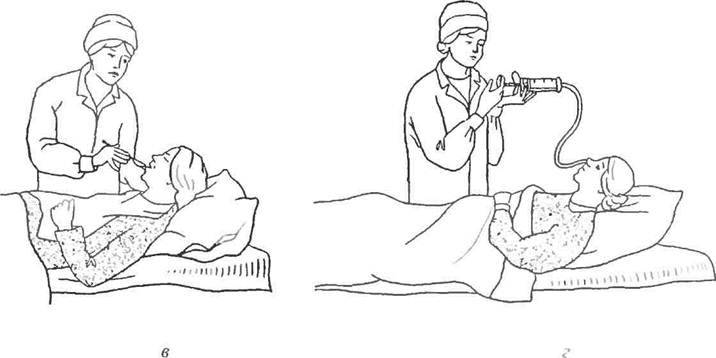
Ввести назогастральный
зонд (если он не введен заранее). -
Набрать в шприц Жанэ
питательную смесь (назначенное
количество). -
Наложить зажим на дистальный
конец зонда. -
Соединить шприц с зондом,
подняв его на 50 см выше туловища пациента
так, чтобы рукоятка поршня была направлена
вверх. -
Снять зажим с дистального
конца зонда и обеспечить постепенный
ток питательной смеси. При затруднении
прохождения смеси использовать поршень
шприца, смещая его вниз.
ЗАПОМНИТЕ!300 мл питательной
смеси следует вводить в течение 10 минут!
-
После опорожнения шприца
пережать зонд зажимом (чтобы не вытекала
пища). -
Над лотком отсоединить
шприц от зонда. -
Присоединить к зонду шприц
Жанэ емкостью 50 мл с кипяченой водой. -
Снять зажим и промыть зонд
под давлением. -
Отсоединить шприц и закрыть
заглушкой дистальный конец зонда. -
Прикрепить зонд к одежде
пациента безопасной булавкой. -
Помочь пациенту занять
комфортное положение. -
Вымыть руки (снять перчатки).
-
Сделать запись о проведении
кормления.