Содержание статьи
- 1 Что это за бактерия
- 1.1 Патоген или норма
- 1.2 Как передается
- 2 Как протекает
- 3 Какие исследования помогут разобраться
- 4 Опасны ли эти микроорганизмы
-
5 Нужно ли лечить и как
- 6 Почему уреаплазма может появиться у женщины снова
- 7 Как защитить себя
- 8 Отзывы: «Для верности лучше проконсультироваться с разными врачами, послушать, кто что скажет»
Существует несколько разновидностей уреаплазм, каждая из которых имеет разное значение для репродуктивного здоровья женщины. Симптомы уреаплазмоза у женщин чаще всего очень скудные, в большинстве случаев они обнаруживаются при профилактических осмотрах.
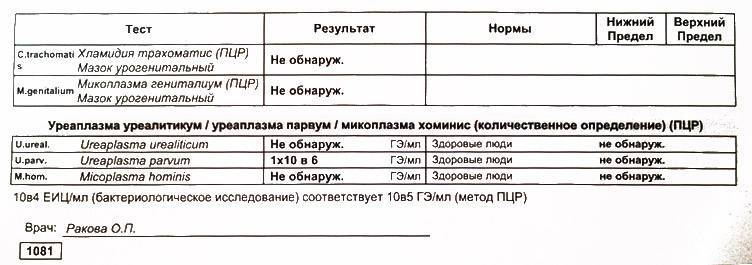
Разновидности анализов на уреаплазму
Их отличие состоит в способе исследования биоматериала, времени проведения, точности. Забор материала проходить также по-разному, и каждый из них требует выполнения определенных правил перед проверкой. Иммунофлюоресцентный анализ представляет собой забор крови из вены. Врачом выдается направление, по которому в утреннее время необходимо прийти в лабораторию. Перед исследованием за 7 дней прекращают прием антибиотиков. Завтрак тоже придется пропустить.
При этом в крови пациента выявляют антитела к возбудителям заболевания. Медики их именуют иммуноглобулинами. Расшифровка ИФА состоит в обнаружение двух видов: иммуноглобулина М (img), вырабатывающемся в человеческом организме спустя 2-3 недели после атаки микроорганизма, и иммуноглобулина G (igg), сохраняющемся в биоматериале на протяжении нескольких лет.
Расшифровка анализов на уреаплазму у женщин учитывает совокупность показателей, но пристальное внимание необходимо обратить на цифры. Конечно каждая лаборатория имеет свою шкалу определения, но ориентиром является количество антител
Принципиальной разницы нет и при диагностике на уреаплазму у мужчин. Однако, данный метод исследования крови не является поводом ставить диагноз и в дальнейшем потребуется сдать дополнительные анализы.
Бактериологический посев
Его еще называют культуральным методом исследования. Он имеет достаточную эффективность показаний по сравнению с забором крови, и у женщин биоматериал собирают из влагалища, маточного и мочеиспускательного канала. У мужчин анализ берут из уретры. Реже используют мочу или секрет железы.
Собранные материалы помещаются в определенную среду. И если уреаплазма присутствует, то можно наблюдать за количественным ростом бактерии. А также, бак посев необходим, потому что с его помощью определяют чувствительность микроорганизма к различным антибиотикам.
Анализ проводят за несколько дней до месячных, либо в постменструальном периоде. Когда назначенный день обследования совпал с началом цикла, поход к врачу придется перенести на более позднее время. Подготовка предполагает:
- Отказ от сексуальных контактов за 2 дня до соскоба;
- Прекращение подмываний интимными средствами гигиены, спринцеваний, применения местных противозачаточных (кремов, свечей, таблеток);
- За 7 дней до дня анализа следует отказаться от препаратов местного действия, если они не согласованы с лечащим специалистом;
- Купание перенести на вечернее время, а в утренние часы оно запрещено. Мытье проходить должно без применения средств гигиены;
- Последний поход в туалет должен состояться за 3 часа до мазка (в основном правило касается сильного пола).
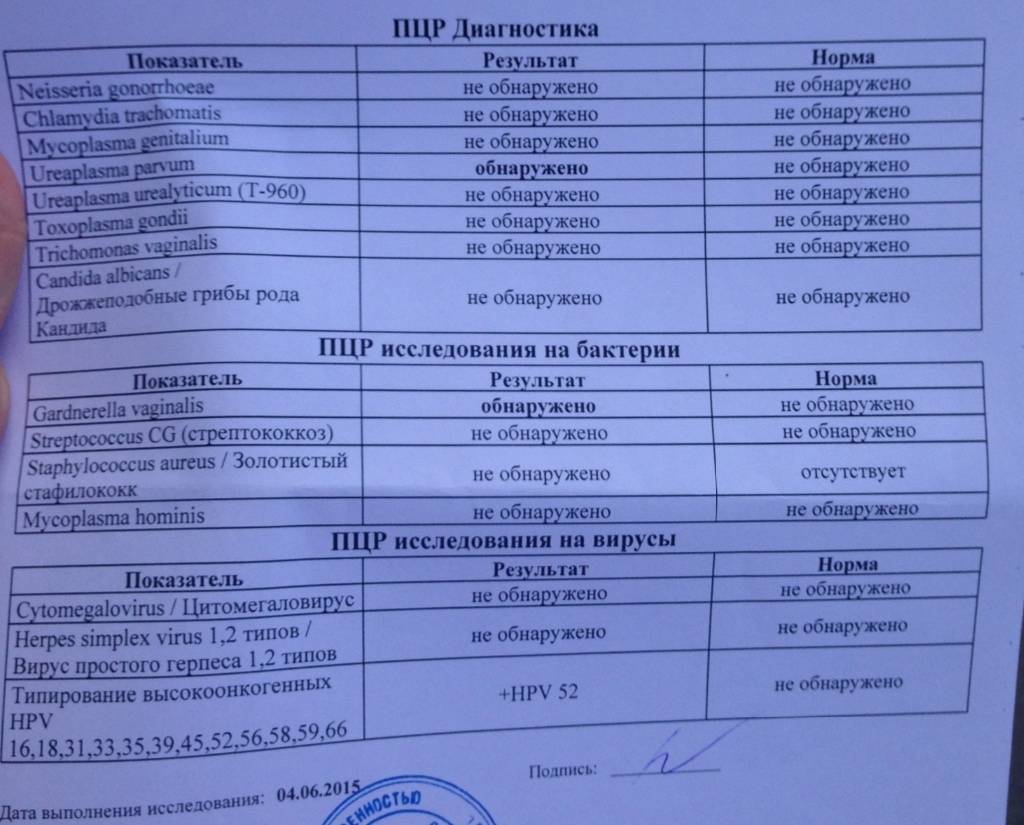
ПЦР или полимеразно-цепная реакция
Такой способ обследование показывает 98% эффективности. Во время изучения материала удается выявить даже единичные бактерии возбудителя, а вот анализ крови вовсе их не выявляет. А также он является самым быстрым среди всех. Его продолжительность составляет 5 часов.
Он выявляет ДНК уреаплазмы, но при этом у данного метода есть минусы. Среди них: отсутствие сведений про активность инфекции, ложноположительный результат в случае грязной пробы и наоборот — ложноотрицательный — при прохождении антибиотикотерапии пациентом за месяц перед анализом. Место забора материала – цервикальный канал шейки матки. Среди ограничений, которые описаны выше, присутствует и невозможность проводить мазок сразу после кольпоскопического исследования на новообразования на шейке матки.
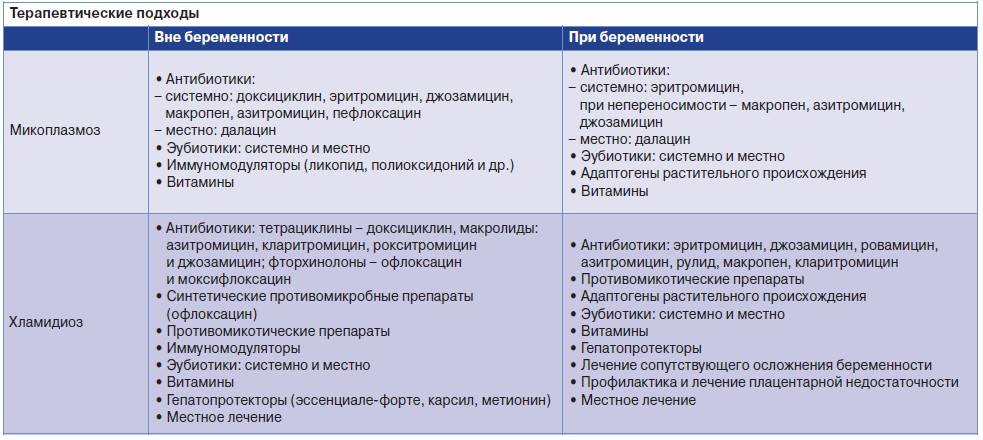
Уреаплазмоз при беременности: последствия
Учитывая что микроб отнесен в категорию условных патогенов, некоторые врачи отказываются от обследования и лечения на уреаплазму во время вынашивания. Однако это не всегда целесообразно. Большинство специалистов придерживается мнения, что необходимо сдавать анализы на бактерию в период планирования беременности. Если этого не проводилось, следует пройти обследование в любом триместре.
Симптомы уреаплазмоза могут отсутствовать либо появляются характерные для инфекции жалобы на выделения, бели и пр.
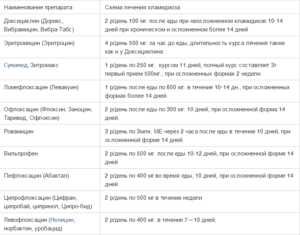
Лечение уреаплазмоза (необходимо только в отношении Ureaplasma urealyticum и parvum) во время беременности проводится, если:
- количество бактерий более 10*4 КОЕ;
- в мазке на флору обнаруживаются признаки воспаления (повышены лейкоциты, клетки эпителия, кандиды и пр.);
- женщину беспокоят жалобы — на выделения, боли и пр.;
- во время вынашивания были эпизоды угрозы прерывания беременности;
- в анамнезе у женщины были самопроизвольные аборты, преждевременные роды;
- при проведении ЭКО.
Во время беременности физиологический иммунодефицит (который необходим для вынашивания наполовину чужеродного генетического материала) способствует активации условно-патогенной микрофлоры с развитием воспалительных процессов. Учитывая то, что уреаплазмы обитают в цервикальном канале шейки матки, обострение инфекции может стать причиной преждевременного излития околоплодных вод, ранних родов, внутриутробного инфицирования плода, нарушение функции плаценты (фетоплацентарная недостаточность).
4 Последствия уреаплазмоза при беременности
На ранних сроках женщина может не заподозрить у себя наличие данной болезни, так как отсутствуют ее явные признаки. В этом кроется главная опасность уреаплазмоза, который при отсутствии терапии может повлечь развитие грозных последствий.
Основными осложнениями, которые характерны для уреаплазмы при беременности, являются:
- Трудности зачатия ребенка. Данная инфекция оказывает пагубное влияние на состояние фаллопиевых труб, что может значительно увеличить риск развития внематочной беременности. Снижается возможность прикрепления оплодотворенной яйцеклетки к маточным стенкам.
- Воспалительный процесс плодных оболочек, который влечет за собой невынашивание или преждевременные роды.
- Снижение веса плода и дальнейшее развитие патологий новорожденного: трансплацентарная передача возбудителя оказывает пагубное воздействие на ребенка, вследствие чего младенцы рождаются с весом меньше 2,5 кг и могут подвергаться различным заболеваниям бронхолегочной системы.
- Развитие эндометрита: патология может спровоцировать воспаление внутренней оболочки матки.
Даже небольшое количество Ureaplasma urealyticum создает благоприятную среду для возникновения более серьезных нарушений работы мочеполовой системы.
Диагностика и лечение уреаплазмы у женщин
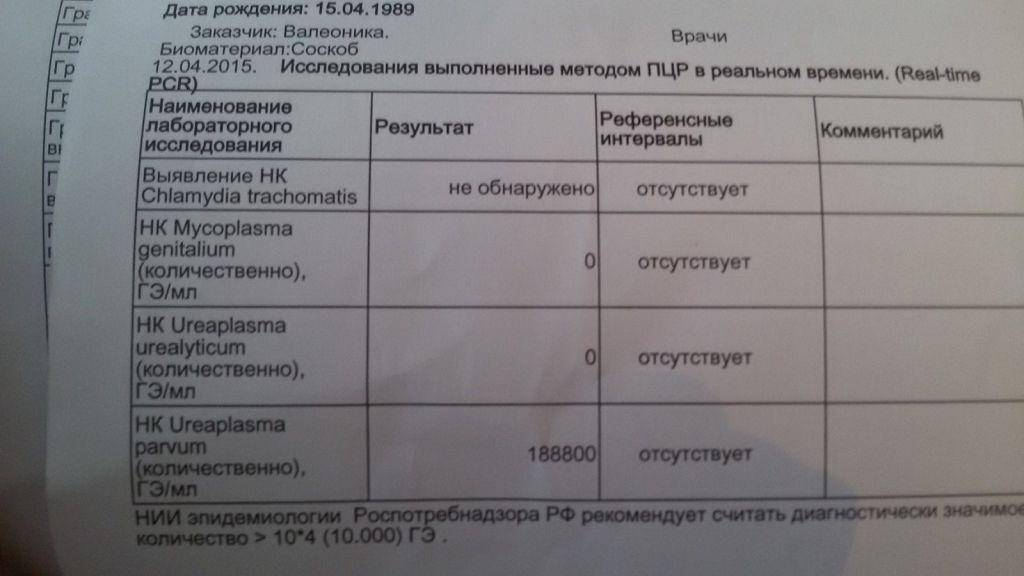
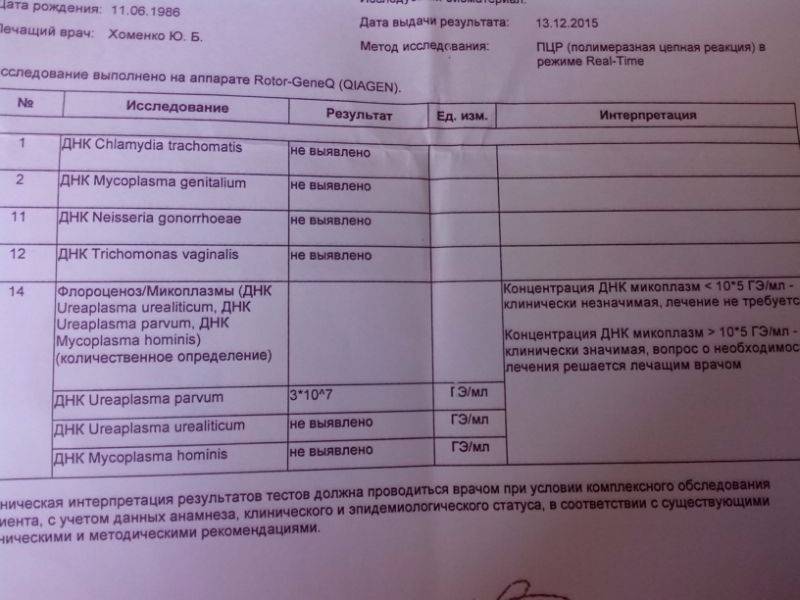
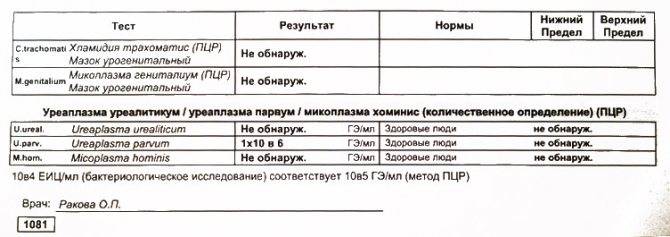
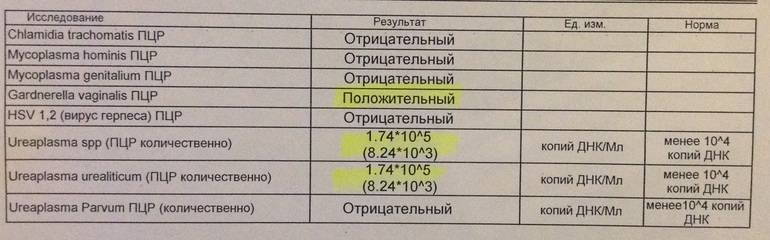
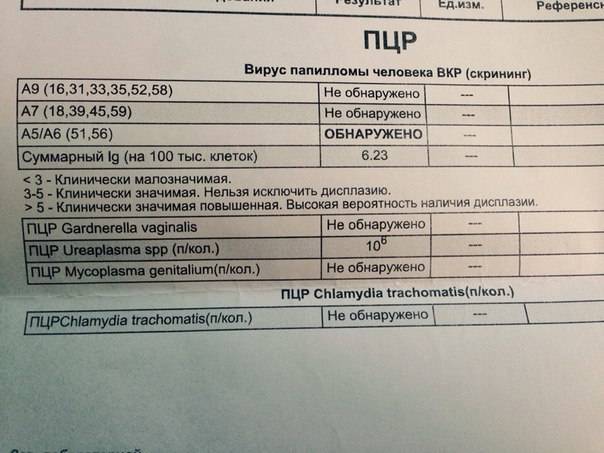
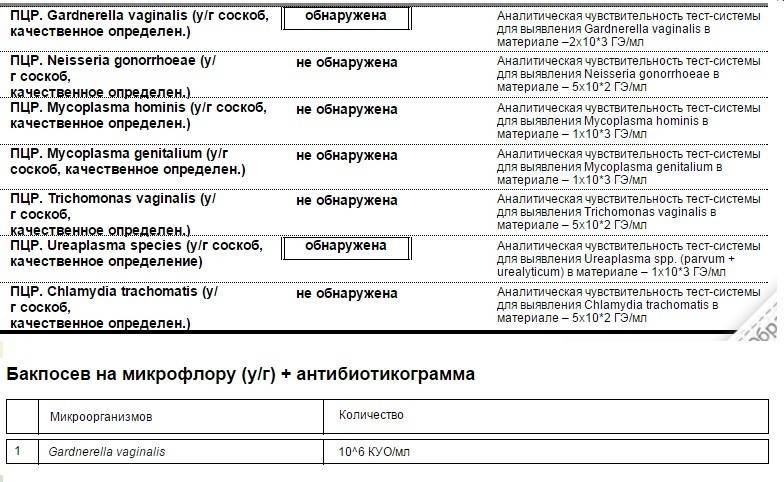
Диагностика уреаплазмоза в современной медицине осуществляется несколькими методами, их которых наиболее распространенными являются метод ПЦР (расшифровывается как «полимеразная цепная реакция») и бактериологический (культуральный) метод. С помощью ПЦР определяется собственно ДНК возбудителя. Этот метод используется, прежде всего, для определения наличия возбудителя в организме, и полученный отрицательный результат говорит о том, что уреаплазмы в организме нет. Однако этим методом не определяется количество микроорганизмов, если результат положительный.
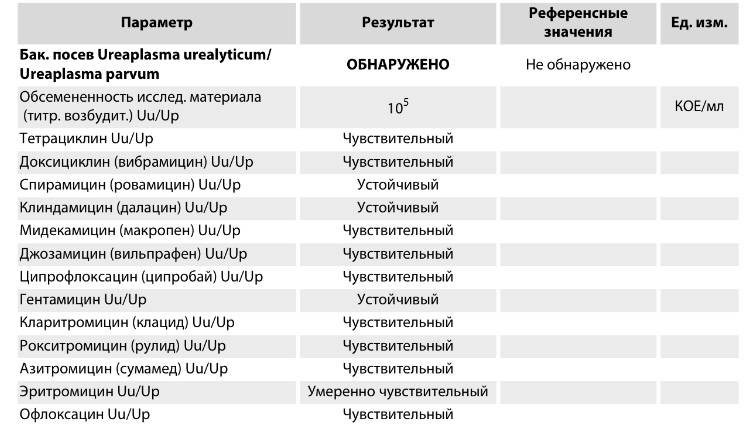
С помощью культурального метода можно достаточно точно определить количество микроорганизмов. Для бакпосева мазок помещается в питательную среду, на которой они выращиваются.
Если число обнаруженных микроорганизмов составляет менее 10 в 4 степени и отсутствуют явные проявления воспалительного процесса, то лечение назначается только планирующим беременность женщинам. Зачастую врач может назначить иммуномодулирующие препараты, помогающие организму самому бороться с этой инфекцией.
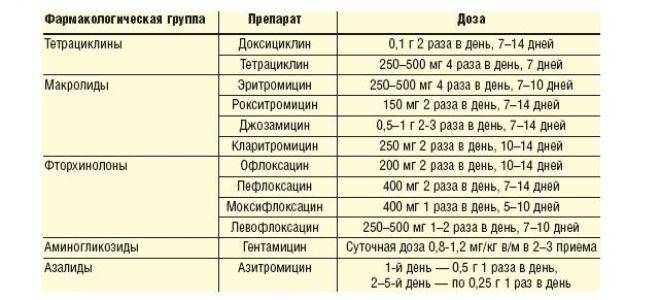
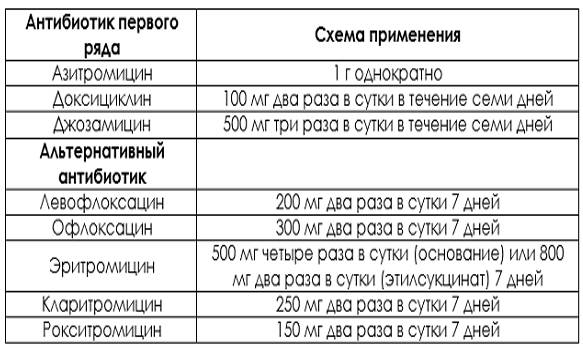
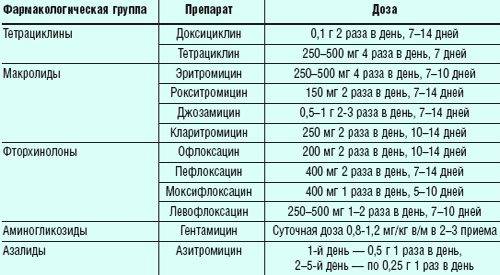
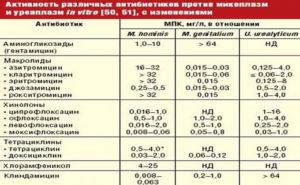
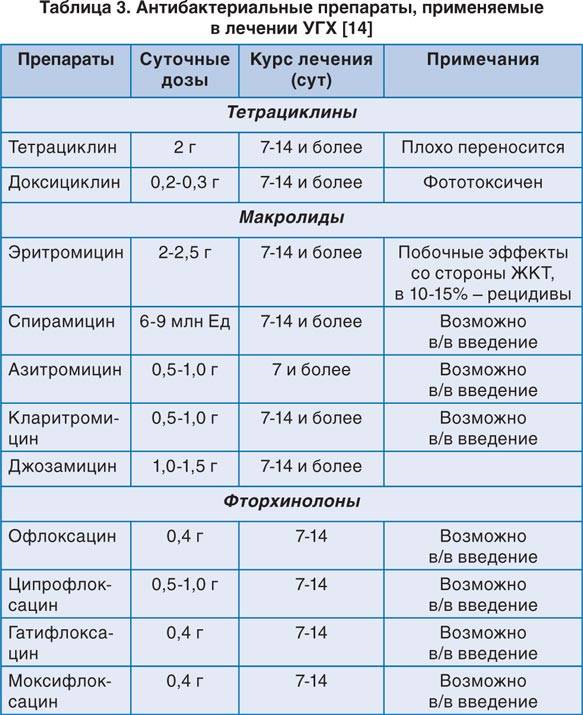
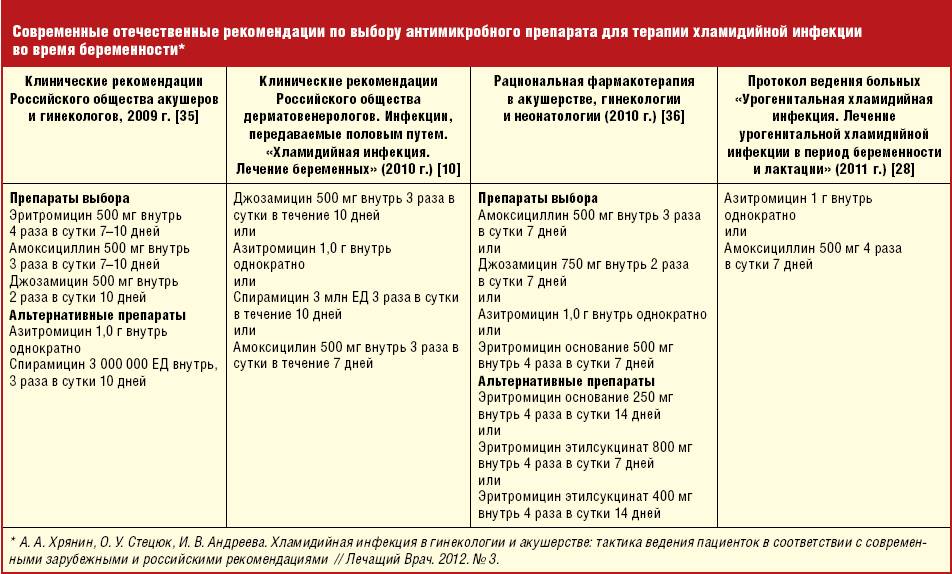
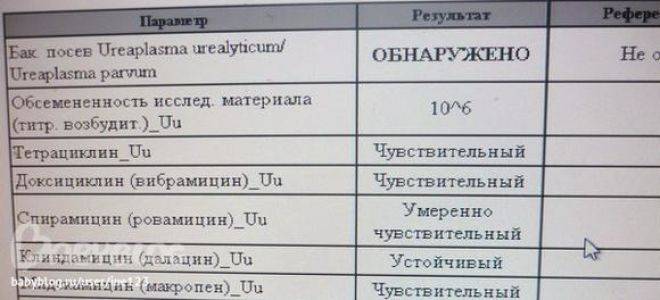
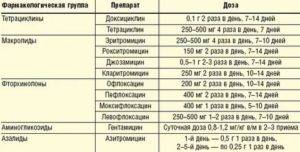
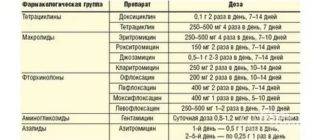
Если же культуральный анализ показал превышение этой нормы, тогда врач назначит женщине лечение уреаплазмы, возможно, с применением антибиотиков. При этом надо знать, что возбудитель уреаплазмоза довольно легко приспосабливается к различным классам антибиотиков. Лечение обычно состоит из приемеа антибиотиков макролидной или хинолоновой группы, посокльку многие авторы научных исследований отмечают устойчивость его к тетрациклинам, применявшимся для лечения этой инфекции ранее. Исследования 2018 года выявили наличие у женщин штаммов уреаплазма парвум, которые были устойчивы даже к антибиотикам хинолонового ряда (офлоксацин, пефлоксацин) и макролидной группы (эритромицин, азитромицин).
В связи с этим надо понимать, что только врач сможет путем культурального анализа на определение чувствительности уреаплазм к антибиотикам определить, как правильно лечить уреаплазму у женщины, и назначить нужный препарат, тем более, что при беременности многие из перечисленных антибиотиков просто опасны для жизни и здоровья будущего ребенка. После проведенного лечения назначается несколько контрольных анализов на количество возбудителя в организме.
При этом если у женщины имеется постоянный половой партнер, то обследование часто может быть назначено и ему. Нередкими могут быть ситуации, когда у одного из партнеров присутствуют клинические проявления воспаления (выделения из половых путей, зуд, жжение при мочеиспускании и т. п) и анализ показывает уровень уреаплазм выше нормы. В то же время у партнера не имеется признаков воспалительного процесса, но при анализе и у него обнаруживаются эти микроорганизмы до 10 в 4 степени. В этом случае врач обязательно назначит лечение обоим партнерам, поскольку у одного из них иммунитет не справляется с присутствием этих возбудителей, которые способствуют воспалениям внутренних органов, и незащищенный половой контакт будет вызывать новые последствия.
Методами профилактики уреаплазмоза будет, прежде всего, использование презерватива при половом контакте и тщательное соблюдение правил личной гигиены в общественных местах. Кроме того, надо знать, что в норме мочеполовая система у здорового человека настроена на предупреждение размножения внутри чужеродных микроорганизмов. У женщин главную роль при этом играет уровень кислотности в половой системе, поскольку кислая среда не дает возможности размножаться условно-патогенным микроорганизмам. После заболеваний (общих и мочеполовой сферы), а также при других нарушениях микрофлоры уровень кислотности меняется, и местная защита организма резко снижается, что позволяет возбудителям заболеваний мочеполовой сферы быстро начать размножаться.
Также значительная роль в профилактике и лечении уреаплазмы у женщин играет предупреждение ослабления общей иммунной системы. В том числе на это оказывают влияние здоровое питание (с большим количеством фруктов и овощей и минимальным содержанием в рационе легкоусвояемых углеводов типа тортов и пирожных), активный образ жизни, недопущение переохлаждения мочеполовых органов (способствующее развитию инфекционных организмов), физические упражнения на свежем воздухе (или хотя бы прогулки), которые позитивно сказываются на работе иммунитета, укрепляя его и позволяя противостоять различным инфекциям, в том числе и половым.
8) Клинические признаки диабета. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .7-8 стр
головная боль,
Симптомы уреаплазмы у женщин
С помощью современной диагностики этого возбудителя часто можно обнаружить у женщин, не имеющих жалоб касательно работы мочеполовой системы, ведь уреаплазмоз как таковой мало беспокоит больных, а зачастую может и не проявляться вообще. Поскольку же симптомы уреаплазмы у женщин не имеют четкой выраженности, и зависят от того, какой орган был поражен данной инфекцией, врачам бывает затруднительно определить, был ли именно этот микроорганизм первопричиной болезни или только усилил имеющийся воспалительный процесс.
Попав однажды в мочеполовую систему, выделяя особые белки, уреаплазма прикрепляется к его стенкам и начинает свое размножение. В это время главным фактором защиты внутренних органов от нее является нормальная микрофлора, в частности лактобактерии, поддерживающие кислую среду, в которой уреаплазма не способна сильно увеличивать свою численность. Соответственно, даже после попадания внутрь организма женщины уреаплазма способна долгое время никак себя не выявлять.
После длительного приема антибиотиков или серьезных операционных вмешательств, когда нарушается общий иммунитет, а вместе с ним и внутреннее соотношение микроорганизмов, количество уреаплазмы может начать быстро увеличиваться, подавляя размножение полезных бактерий. Таким образом, даже не являясь первопричиной того или иного воспалительного процесса, а только лишь создавая благоприятный фон для собственного развития и для развития других болезнетворных бактерий (например, хламидий, гонококков, золотистого стафилококка), уреаплазма может наносить значительный урон тем органам, которые попадаются на ее пути. Признаки уреаплазмы у женщин начинают проявляться через 3-5 недель с этого момента в виде жжения или зуда при мочеиспускании, невысокой температуры, выделений и неприятных ощущений в промежности. Сама болезнь может протекать как в острой, так и в хронической форме.
Если иммунитет сильно ослаблен, и активность собственных лактобактерий серьезно снижена, то уреаплазма может продолжать развиваться глубже в мочеполовую систему, способствуя развитию эндометрита, цервицита или воспалению придатков. Симптомами уже эндометрита будут нарушения месячного цикла, долгие и обильные кровотечения, тянущие боли в нижней части живота. При воспалительном процессе в маточных трубах могут возникать так называемые спайки, который играют значительную роль в бесплодии или возникновении внематочной беременности.
Следует обратить внимание на следующие симптомы, которые могут указывать на увеличение уреаплазмы у женщин:
- некоторое количество прозрачных выделений;
- ощущение жжения или даже боли при мочеиспускании;
- сильная тянущая боль внизу живота в промежутках между месячными.
Последствиями нелеченной уреаплазмы у женщин могут быть воспаление и спайки в маточных трубах, различные патологии матки и яичников, выкидыши или преждевременные роды. После прохождения ребенка (особенно недоношенного) по родовым путям инфицированной уреаплазмой женщины могут развиваться бронхолегочные заболевания.
Однако многими врачами наличие в организме уреаплазмы не рассматривается как основная причина бесплодия и выкидыша, поскольку на возможность забеременеть и выносить ребенка зачастую влияет не собственно присутствие того или иного возбудителя, а наличие во внутренних органах воспалительного процесса. Надо знать, что обнаруженный во время беременности уреаплазмоз не будет показанием для ее прерывания, но его необходимо будет подвергнуть врачебному наблюдению и лечению. На этапе планирования беременности выявленная у женщины уреаплазма является поводом для проведения обследования и лечения также ее партнера, поскольку уреаплазмоз может способствовать нарушению его репродуктивной функции.
Диагностика
Правильно подобранный курс лечения возможен только при грамотно проведённой диагностике. Основными методами обследования являются:
- Посев на микрофлору материала, взятого из проблемной зоны.
- Исследование крови на ПЦР, с изучением молекул ДНК, которые позволяют точно определить, какой именно вирус присутствует. Исследование соскоба выделений для определения типа возбудителей.
- Методы исследований с помощью генных зондов.
- ИФА, РСК, РИФ и другие инновационные технологии.
- РПГА с выявлением наличия антигенов в крови пациента.
- Методы активированных частиц.
Все эти современные исследования позволяют с высокой точностью определить вид возбудителя, а значит – назначить эффективное лечение одновременно обоим половым партнёрам с учётом физиологических особенностей строения организма.

Дифференциальная диагностика
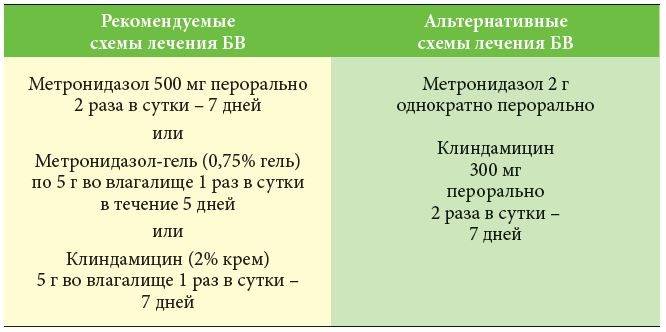
Дифференциальная диагностика уреаплазмоза влагалища с трихомониазом, кандидозом и бактериальным вагинозом:
| Признаки | Молочница | Трихомониаз | Вагиноз | Уреаплазмоз |
| Запах выделений | Кисловато-сладковатый запах | Сильный зловонный запах рыбы | Неприятный рыбий запах | Может быть естественный или аммиачный запах |
| Характер выделений | Обильные, густые, гомогенные, молочного цвета, творожистой консистенции | Обильные, пенистые, гнойные, желто-зелёного цвета | Обильные, жидкие, серо-белого цвета, могут быть пенистые | Обильные, мутные, иногда беловатого цвета, между циклом могут быть коричневые мажущие |
| Ощущения | Жжение и зуд во влагалище, дискомфорт и боль во время мочеиспускания и при половом акте, жжение усиливается, когда женщина сидит нога на ногу | Сильный наружный и внутренний зуд во влагалище и наружных половых органах, гиперемия слизистой влагалища, нарушения процесса мочеиспускания | Вагинальный зуд, дискомфорт во время полового акта | Боль внизу живота, дискомфорт во время полового акта, зуда и жжение в области половых органов |
Диагностика уреаплазмоза
В стандартное обследование женщин поиск какого-либо вида уреаплазмы не входит по причине условной-патогенности микроорганизма. Однако в ряде случаев необходимо проведение диагностики:
- наличие воспалительного процесса мочеполовой системы (цистит, цервицит, уретрит, вагинит);
- признаки инфекционного заражения половых путей при исключении хламидиоза, трихомониаза, микоплазмоза, гонореи;
- привычное невынашивание беременности или бесплодие неясной этиологии.
Поиск уреаплазмы не является рутинным при подозрении на наличие мочеполовой инфекции (предполагаемой по жалобам пациентки или исходя из результата мазка на чистоту). Приступать к диагностике следует только при исключении всех иных, явных патогенов.Оптимальным методом поиска уреаплазмы принято считать бактериологический посев содержимого уретры, заднего свода влагалища и цервикального канала.
В случаях, когда не имеет значение количество уреаплазмы (к примеру, после исключения всех причин привычного невынашивания беременности даже при единичном количестве условного патогена будет назначена терапия), рекомендовано проведение ПЦР.
Записаться на приём к гинекологу
- сочетание типичных жалоб и внешних проявлений воспаления;
- имеющийся в прошлом любой случай невынашивания беременности (выкидыш, преждевременные роды);
- любой факт перинатальной потери (гибель эмбриона, плода или новорожденного);
- бесплодный брак;
- прегравидарная подготовка.
На первом этапе обследования врач на основе общеклинических анализов мочи, крови и вагинальных белей может предположить наличие воспаления. Микроскопия уретро-вагинального мазка покажет следующие признаки инфекции:
- увеличение количества лейкоцитов;
- типичные изменения клеток влагалищного и уретрального эпителия;
- наличие микробов, передающихся при половом контакте;
- нарушение общего микробного равновесия.
Точная диагностика предполагает использование следующих методов:
- ПЦР-исследование с целью обнаружения специфических маркеров конкретных микроорганизмов;
- бактериальный посев на уреаплазмоз.
Методики, основанные на выявлении антител в крови (ИФА, ПИФ), для диагностики уреаплазменной инфекции не применяются.
Основной метод диагностики уреаплазмоза – это исследование материала, взятого из влагалища и уретры, методом ПЦР. Кроме того, для подтверждения диагноза и выбора препаратов для лечения инфекции проводят посевы вагинальных и уретральных соскобов.
Диагноз «Уреаплазмоз» врач может поставить только в том случае, если в половых или мочевыделительных органах пациентки присутствует воспалительный процесс, а из возможных возбудителей удалось выделить только уреаплазму.
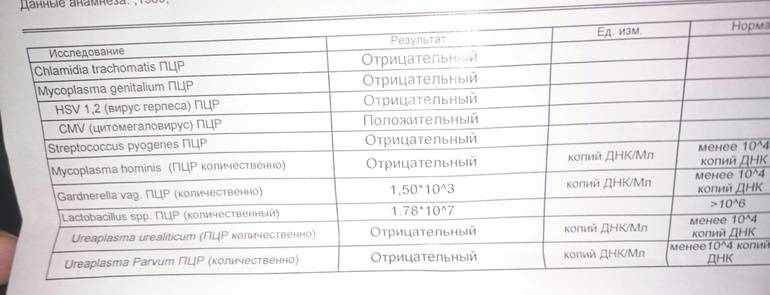
1. Культуральная диагностика – наиболее информативный метод исследования. Оценивается не только наличие уреаплазмы, но и ее количественные показатели. При титре менее 10*4 КОЕ пациентка считается носителем уреаплазм и лечения чаще всего не требует. Титр более 10*4 КОЕ требует назначения лекарственной терапии.
2. ПЦР (полимеразная цепная реакция, позволяющая выявить ДНК возбудителя). Очень быстрый метод, на его проведение необходимо 5 часов. Если ПЦР показывает наличие уреаплазмы в организме больного, это значит, что имеет смысл продолжать проведение диагностики. Отрицательный результат ПЦР почти на 100% означает отсутствие уреаплазмы в организме человека.
3. Серологический метод (выявление антител) направлен на выявление антител к антигенам (характерным структурам) уреаплазм. В основном применяется при определении причин бесплодия, выкидыша, воспалительных заболеваний в послеродовом периоде по оценке выработки различных иммунноглобулинов.
4. Кроме перечисленных методов, в диагностике уреаплазмоза иногда используют метод прямой иммунофлюоресценции (ПИФ) и иммунофлюоресцентный анализ (ИФА). Они довольно широко распространены из-за относительно невысокой стоимости и простоты исполнения, но точность их невелика (около 50-70%).
Симптомы уреаплазменной инфекции при беременности
Инкубационный период уреаплазмоза составляет 4 недели. Затем болезнь проявляет себя — появляются выделения и боль во время мочеиспускания. Если заражена ротовая полость, симптомы уреаплазмоза повторяют основные симптомы ангины — боль при глотании и слабость.
Наиболее яркими симптомами являются:
- бесцветные выделения;
- жжение и дискомфорт во время мочеиспускания;
- несильная тянущая боль в животе;
- систематические резкие повышения температуры.
Уреаплазма и микоплазма может стать причиной развития уретрита — воспаления мочеиспускательного канала. После того как уретрит проходит, микоплазма принимает хроническую форму и может никак себя не выдавать. Бактерия ослабляет иммунитет, способствуя развитию пиелонофрита, кольпита и других заболеваний.
Стоит отметить, что уреаплазмоз более ярко проявляет себя у мужчин — женщины зачастую не замечают никаких симптомов и не понимают что недуг опасен. Но отсутствие симптомов ещё не значит, что заболевание несерьёзное.
Признаки уреаплазмоза неспецифичны, их невозможно отличить от симптомов других мочеполовых инфекций без лабораторного обследования. В начале беременности женщины легко могут принять небольшие выделения и боли за нормальные проявления гормональной перестройки. Каждый организм индивидуален, реагирует по-своему, но есть и общие симптомы:
- выделения (от скудных до обильных) бесцветные, не имеют запаха;
- неприятное жжение сопутствует опорожнению мочевого пузыря;
- если присутствуют половые контакты, их могут сопровождать непривычные ощущения: от лёгкого дискомфорта до выраженных болей, выделений с кровью;
- при быстро прогрессирующем воспалении или заражении органов малого таза наблюдается повышение температуры до 38 °C.
Если причина заболевания только уреаплазма, то симптомов может не быть вовсе или, внезапно появившись, они проходят за несколько дней. При этом возбудитель никуда не исчезает, продолжая пребывать в организме скрыто, но при первой же возможности даст о себе знать.
- мочевой пузырь — все признаки цистита;
- мочеточники и почки — потемнение мочи со следами крови;
- шейка матки — при беременности заражение проявится влагалищными выделениями и ноющими болями;
- маточные трубы и яичники — опоясывающие боли от низа живота до поясницы.
Уреаплазмы могут обитать в половых путях и обнаруживаться только при тщательном обследовании женщины, не давая никакой клинической картины. Но беременность сопровождается физиологическим иммунодефицитом, поэтому в этот период чаще всего и происходит активации инфекции с возникновением клиники уреаплазмоза. Нередко обнаруживаются:
- кольпит (воспаление во влагалище);
- цервицит (поражение канала шейки матки);
- уретрит (воспаление в уретре);
- цистит (инфекция в мочевом пузыре).
Основные симптомы следующие.
- Изменение характера выделений из половых путей. Увеличивается их количество, изменяется цвет (становится беловатый или же сероватый). Параллельно появляется неприятный рыбный запах.
- Частые эпизоды обострения цистита и уретрита. Появляются тянущие боли внизу живота, рези и боли при мочеиспускании, частые позывы в туалет.