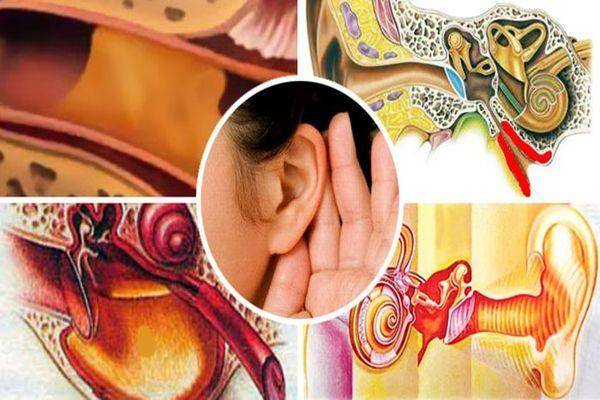
Лечение отита
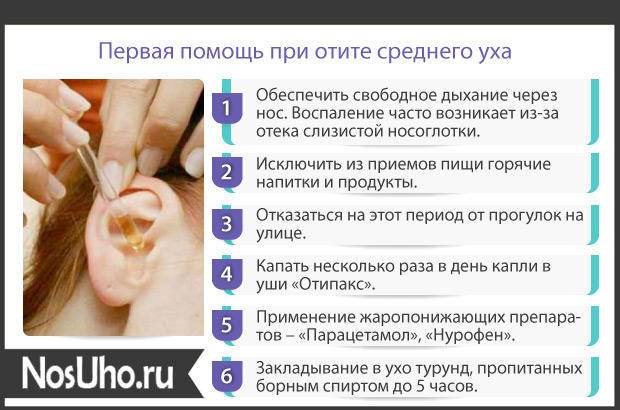
 Отит не требует госпитализации, терапевтические меры вполне выполнимы в домашних условиях, но назначаются только специалистом после проведения осмотра. Лечение захватывает несколько направлений сразу:
Отит не требует госпитализации, терапевтические меры вполне выполнимы в домашних условиях, но назначаются только специалистом после проведения осмотра. Лечение захватывает несколько направлений сразу:
- Снижение отечности слизистых оболочек носоглотки. Применяют средства для закапывания в нос: Нафтизин, Галазолин, Санорин, Нокспрей, Лазолван Рино. По 1-2 капли до 4 раз в сутки. Применять не дольше 5 дней;
- Снятие воспаления при помощи ушных капель с нестероидным противовоспалительным (Отинум, Отипакс), глюкокортикостероидным (Софрадекс, Анауран, Полидекса) или антибактериальным (Отофа, Ципромед, Нормакс) веществом в составе. Препарат попадает в очаг инфекции и действует быстрее — эффект заметен даже после 1 приема, но в зависимости от сложности болезни, курс лечения колеблется от 5 суток (по 3-5 капель до 5 раз в день);
- Снижение температуры, обезболивание (до 38 градусов не рекомендовано принимать жаропонижающее). Применяют препараты на основе парацетамола или ибупрофена (Ибупрон, Нурофен). Для детей эти средства выпускают в виде сиропов или ректальных свечей;
- Иммуностимулирующие препараты. Ректальные свечи Виферон (по 2 в сутки с равным интервалом времени, курс лечения 5 дней). Другие активирующие защитную систему организма препараты: Лаферобион, Лиофилизат, Витаферон, Лимфомиозот;
- Витаминотерапия. Подойдет любой комплексный препарат, в состав которого входят витамины С, В6, Д, Е и К.
Начав лечение на раннем этапе развития болезни можно быстро избавится от острой боли и прекратить развитие воспаления. Также это сведет к минимуму вероятность деструкции барабанной перепонки и сохранит слух.
Особенности лечения маленьких детей и беременных женщин.
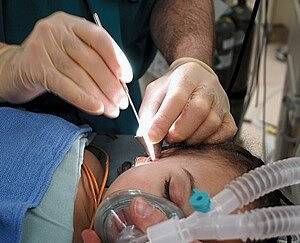 Порой медикаментозное лечение не в силах улучшить состояние пациента и показано хирургическое решение проблемы. Самая распространенная операция — шунтирование барабанной перепонки, но она также не всегда улучшает состояние внутреннего уха.
Порой медикаментозное лечение не в силах улучшить состояние пациента и показано хирургическое решение проблемы. Самая распространенная операция — шунтирование барабанной перепонки, но она также не всегда улучшает состояние внутреннего уха.
При неэффективности шунтирования (если боль не проходит, перепонка выпячивается) применяют микроразрез барабанной перепонки (парацентез) для отвода жидкости из среднего уха. Манипуляция проводится на определенном участке ткани, который заживает быстрее и его рубцевание не влияет на остроту слуха.
Воспаление среднего уха нельзя оставлять без внимания, кроме глухоты в случае осложнения, болезнь может обернуться серьезными патологиями мозга — абсцессом височной доли или менингитом.
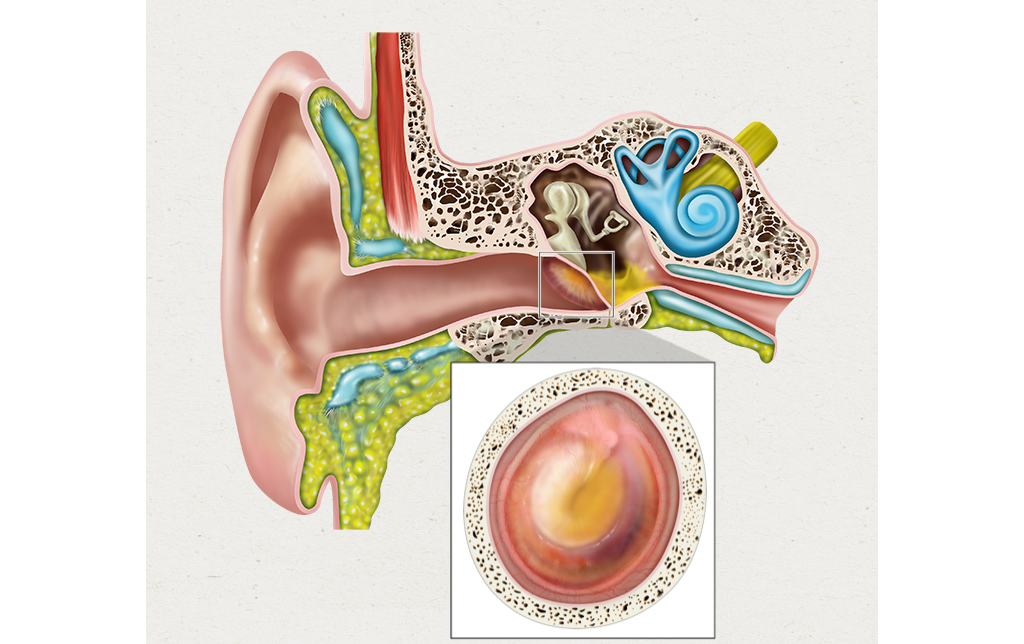
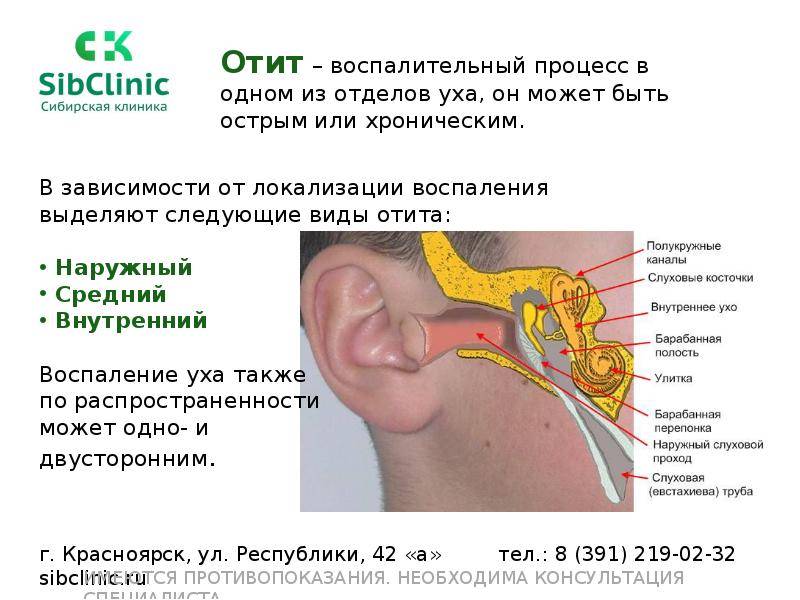
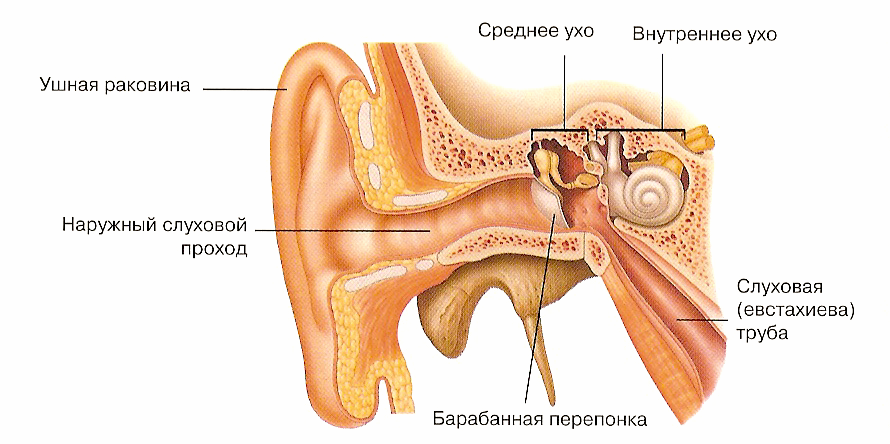
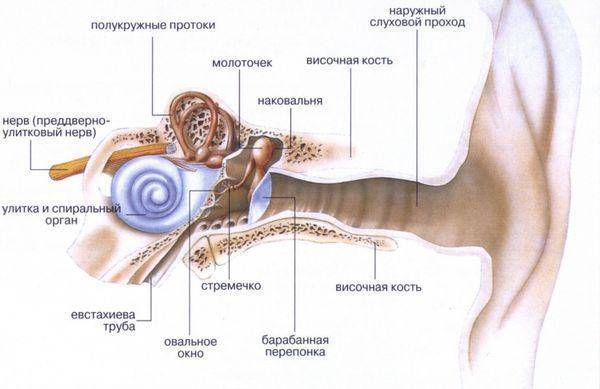
Орган слуха: строение.
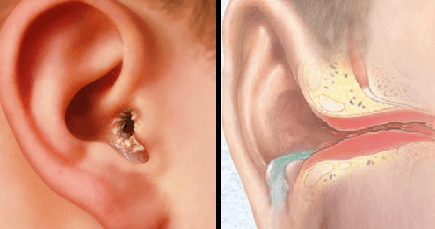
Чтобы разобраться, как проявляется болезнь у человека и понять, какие процессы происходят, давайте обратимся к строению нашего органа слуха. Ухо в нашем с вами привычном понимании — лишь видимая часть органа слуха, так сказать, вершина айсберга. Эта видимая часть называется наружным ухом.
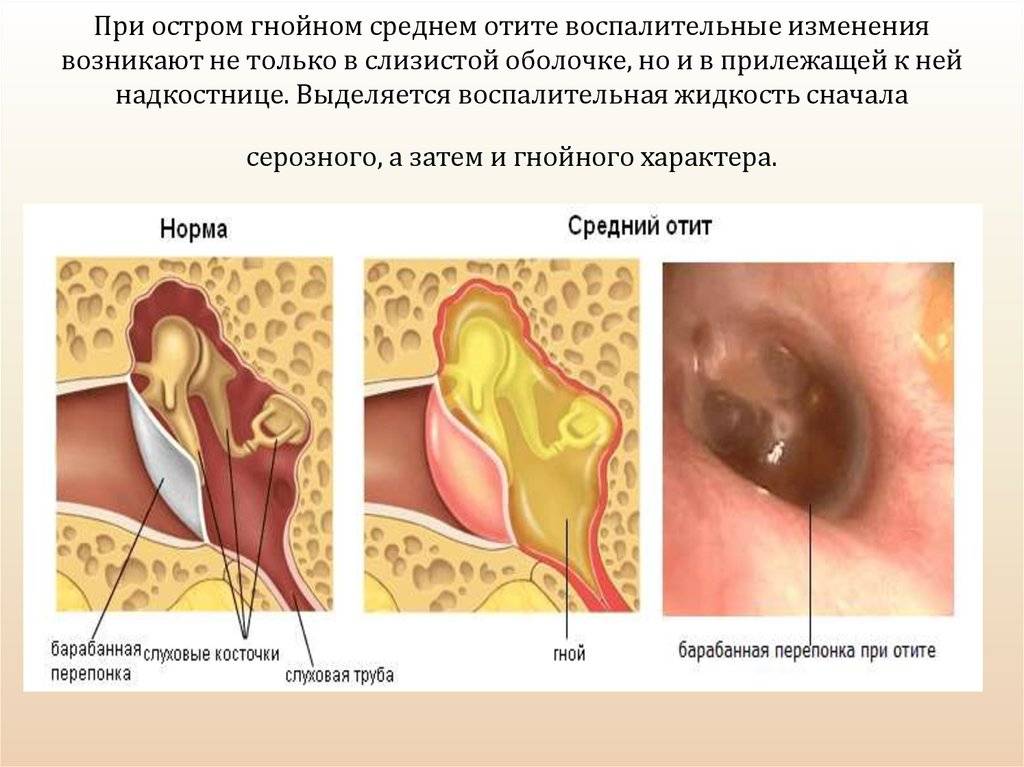
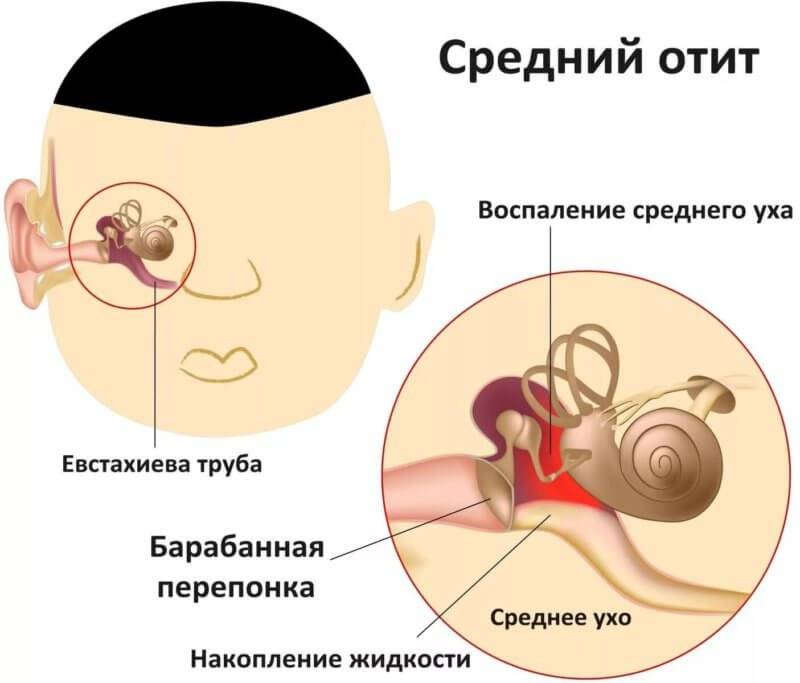
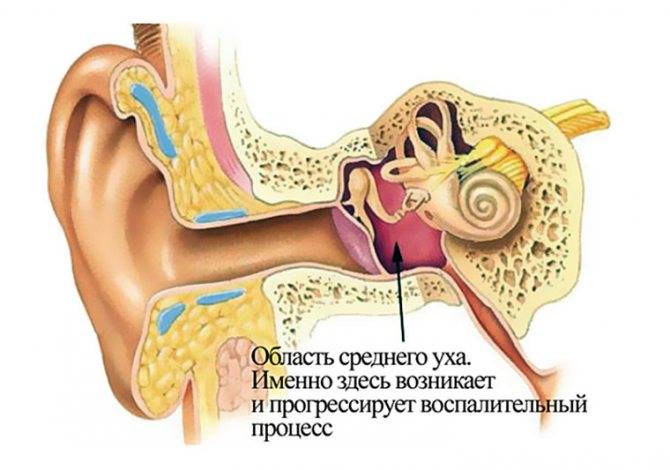
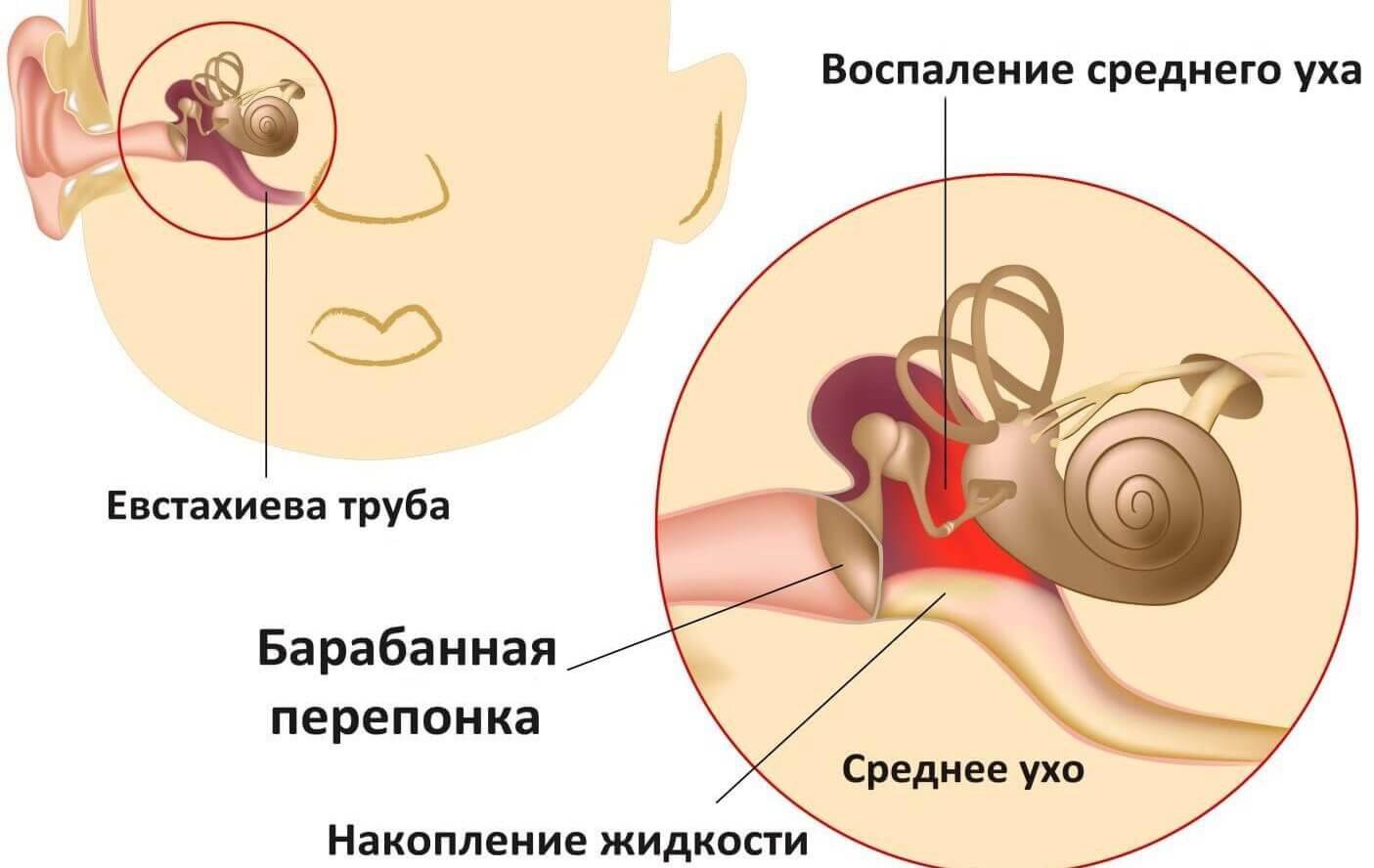
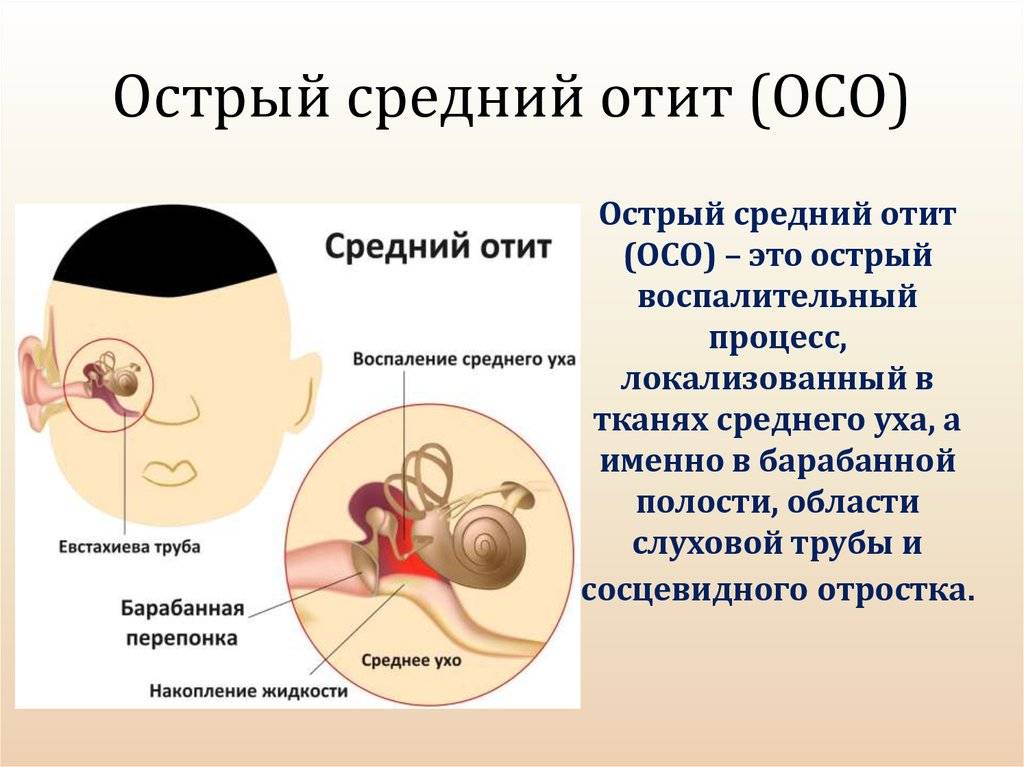
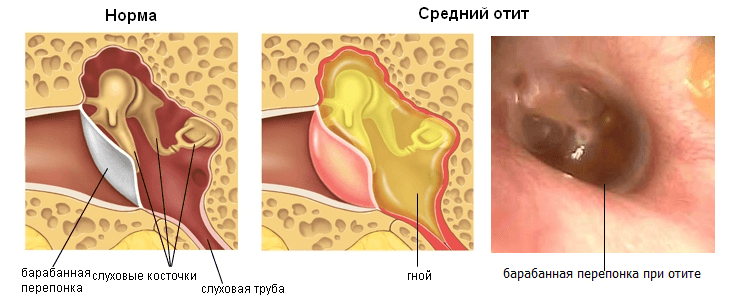
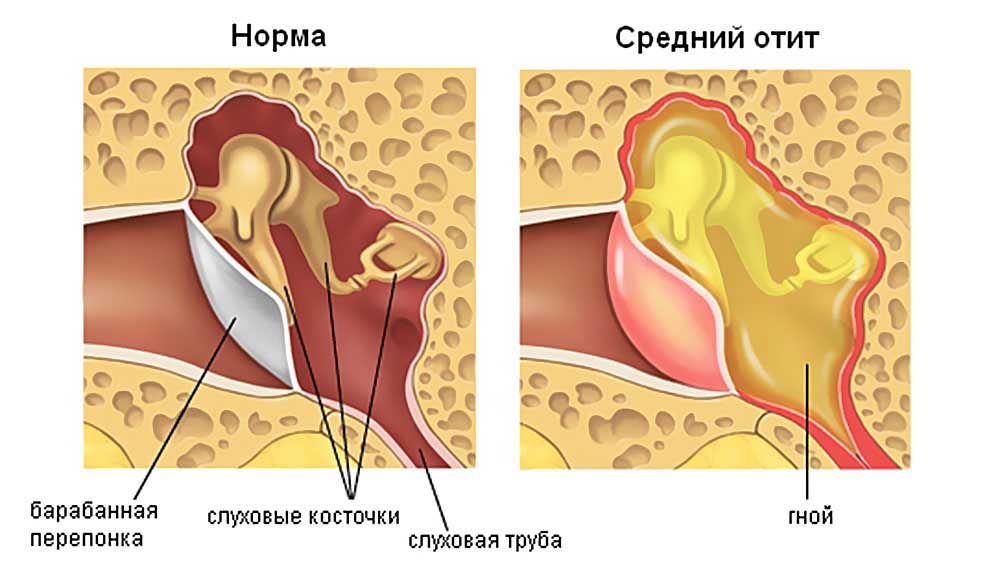
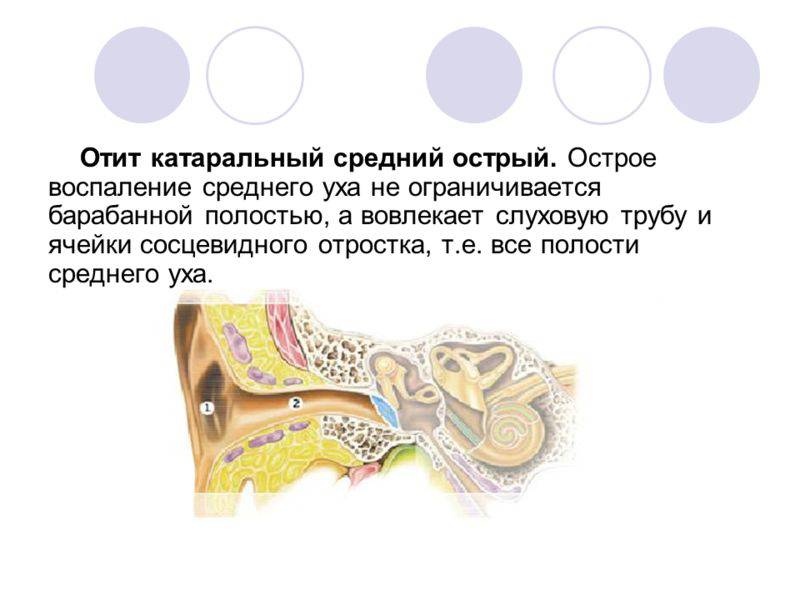
Затем идёт средний отдел, представленный барабанной перепонкой, барабанной полостью с тремя слуховыми косточками и слуховой (евстахиевой) трубой. Здесь поступивший звуковой сигнал усиливается многократно. Именно в этом отделе и зарождается большая часть воспалений.
Далее звук попадает во внутренний отдел, который называется «улитка». Здесь он преобразуется в микроэлектрические импульсы и направляется в головной мозг.
Орган слуха — это очень сложная система с чётко отлаженной работой. Воздействие неблагоприятных факторов может с лёгкостью нарушить деятельность этого слаженного механизма, поэтому заниматься здоровьем ушей — наша с вами прямая обязанность.
Осложнения среднего отита
В наше время осложнения при воспалении среднего уха (среднем отите) встречаются реже, чем в прошлом. Риск развития осложнений у маленьких детей выше, так как их иммунная система (защита организма от инфекций) еще развивается.
-
Развитие речевых и языковых навыков
Первые годы жизни ребенка очень важны для развития навыков узнавания и понимания устной речи. Если в этот период ваш ребенок часто страдает от ушных инфекций, приводящих к частичной потере слуха, это может отрицательно сказаться на развитии его речевых и языковых навыков. Если вас беспокоит развитие вашего ребенка, проконсультируйтесь с вашим лечащим врачом.
Некоторые из наиболее часто встречающихся осложнений подробнее описаны ниже.
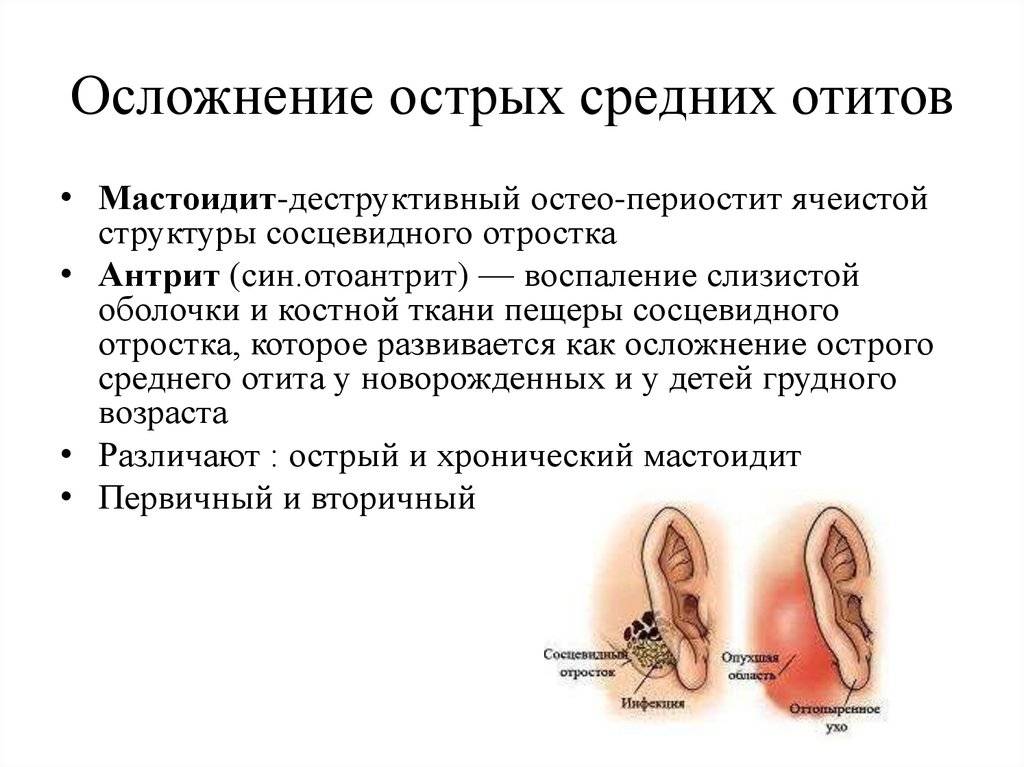
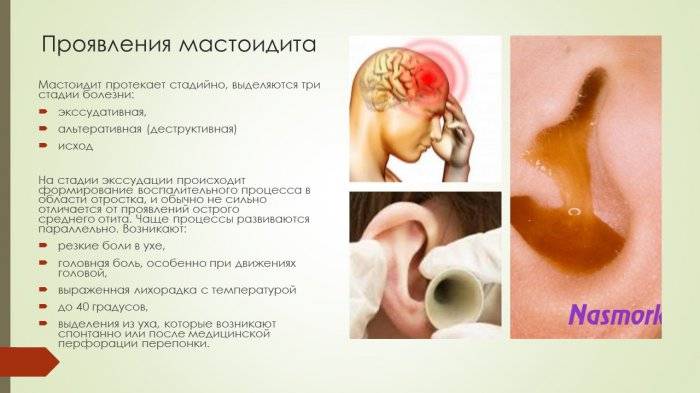
Мастоидит — одно из наиболее распространенных осложнений при среднем отите (хотя все равно встречается сравнительно редко). Оно возникает, когда инфекция из среднего уха распространяется в область кости под ухом (сосцевидный отросток).
Симптомы мастоидита:
- боль в ухе;
- выделение жидкости из уха;
- высокая температура — 38º C или выше;
- потеря слуха;
- головная боль;
- покраснение и опухание в ухе, а иногда и области за ним.
Мастоидит лечат путем введения антибиотиков прямо в сосцевидный отросток. В некоторых случаях требуется операция для удаления поврежденного участка кости и откачки жидкости из среднего уха.
Холестеатома — это опухолевидное образование, содержащее омертвевшие клетки кожи (киста), которое иногда возникает как осложнение при повторяющейся или хронической инфекции среднего уха.
Симптомы холестеатомы:
- предобморочное состояние;
- потеря слуха в больном ухе;
- выделение жидкости из уха.
Обычно киста удаляется хирургическим путем.
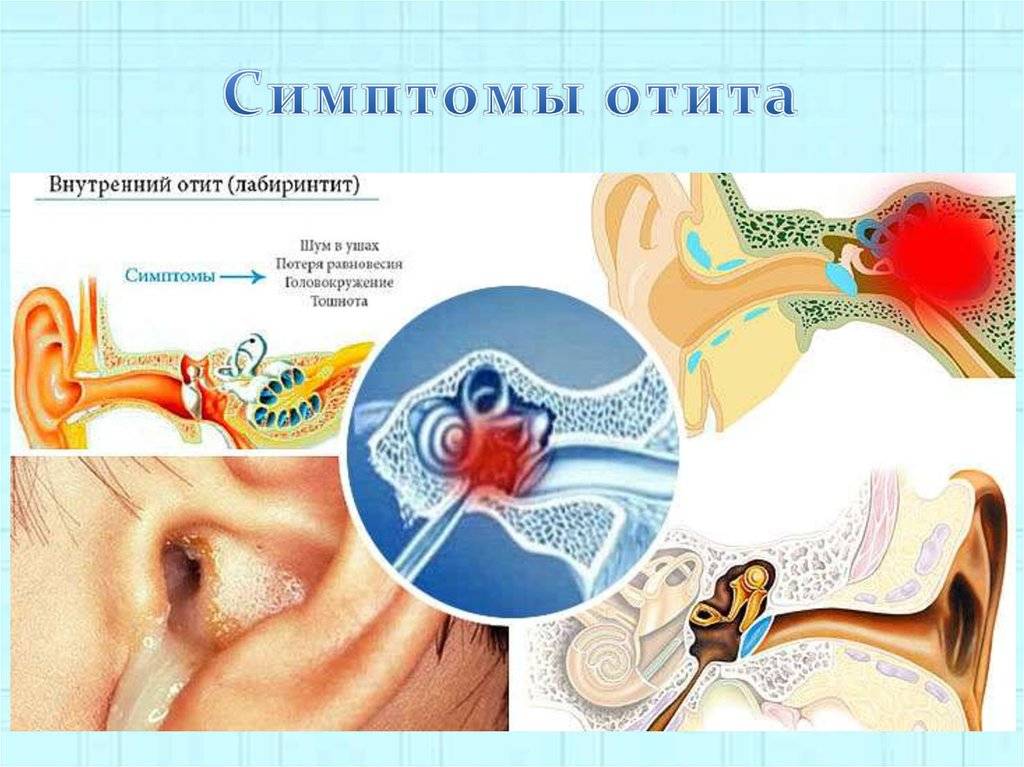
Лабиринтит — воспаление чувствительного органа, называемого лабиринт, расположенного глубоко внутри уха. Симптомы лабиринтита:
- предобморочное состояние;
- головокружение — чувство, как будто все вокруг вас кружится;
- потеря равновесия;
- потеря слуха.
Методы лечения включают прием препарата под названием прохлорперазин для устранения симптомов предобморочного состояния и головокружения и прием антибиотиков для лечения самой инфекции.
Паралич лицевого нерва. Лицевой нерв — это часть нерва, идущая через череп, которую мозг использует для управления выражением лица.
Паралич нерва может привести к тому, что человек не сможет пошевелить частью лица или всем лицом, что и называется параличом лицевого нерва. Возникнув впервые, это осложнение может напугать родителей, так как многие родители думают, что у их ребенка случился инсульт или нечто подобное. Однако это состояние обычно проходит вместе с вызвавшей его инфекцией и редко имеет какие-либо долгосрочные последствия.
Менингит — редкое и тяжелое осложнение при среднем отите, связанное с распространением инфекции на оболочку головного и спинного мозга. Симптомы менингита:
- сильная головная боль;
- рвота;
- высокая температура (жар) — 38º C или выше;
- скованность мышц шеи;
- светобоязнь;
- красноватые пятна сыпи, которые не бледнеют и не меняют цвет, если к ним прижать стекло — сыть появляется не всегда.
Бактериальный менингит — это критическое состояние, требующее срочной медицинской помощи.
Абсцесс головного мозга — это гнойное образование, формирующееся в тканях головного мозга.Симптомы абсцесса головного мозга:
- головная боль;
- изменения психического состояния, например, дезориентация в пространстве и времени или раздражительность;
- проблемы с функцией нервной системы, например мышечная слабость, невнятная речь или паралич половины тела;
- жар;
- припадки;
- тошнота и рвота.
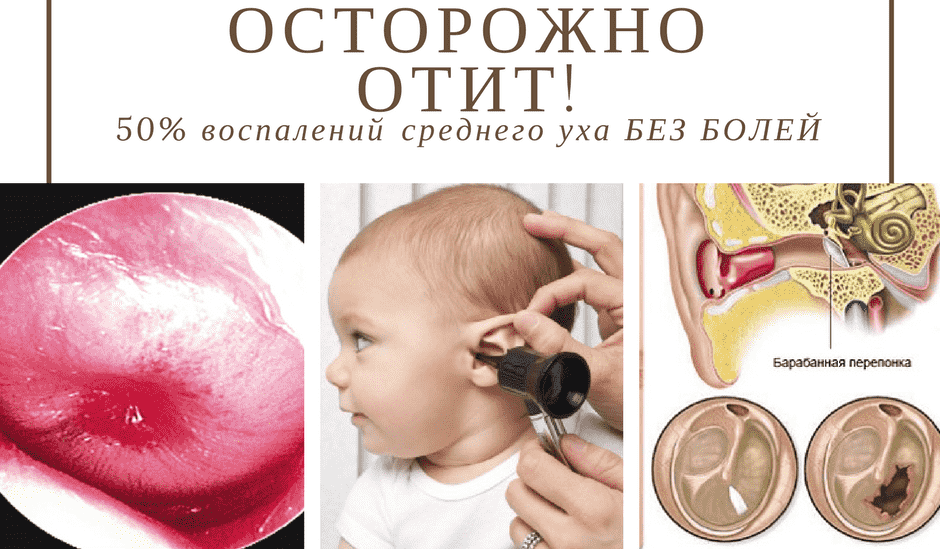
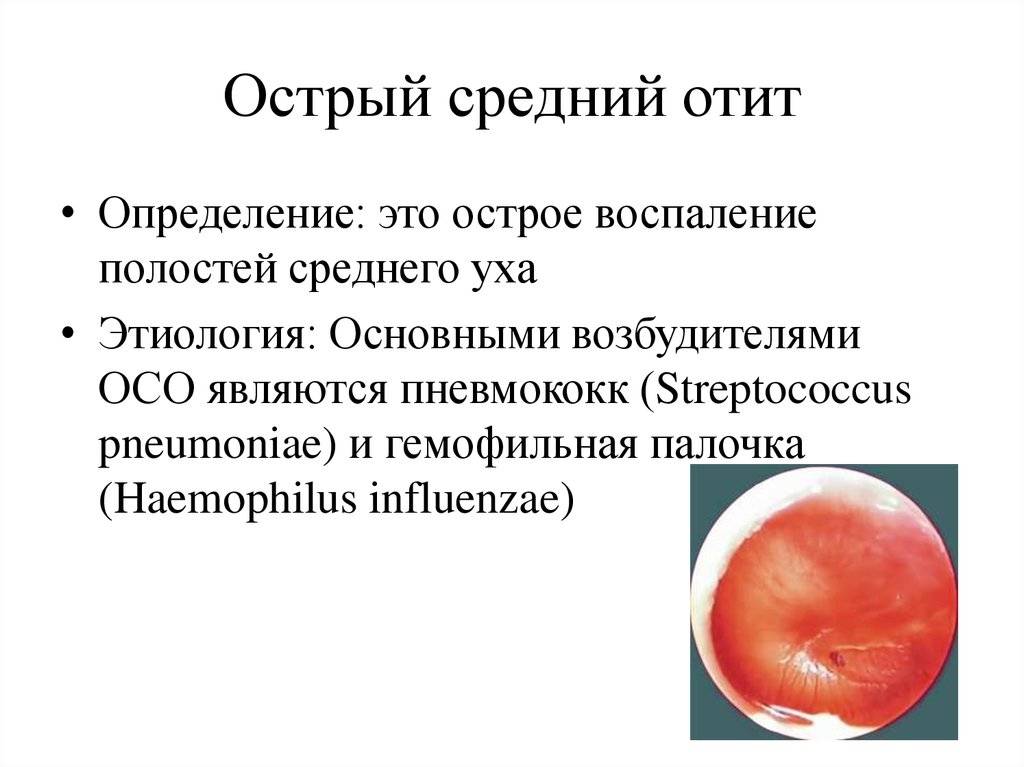
Острый серозный отит – основные стадии
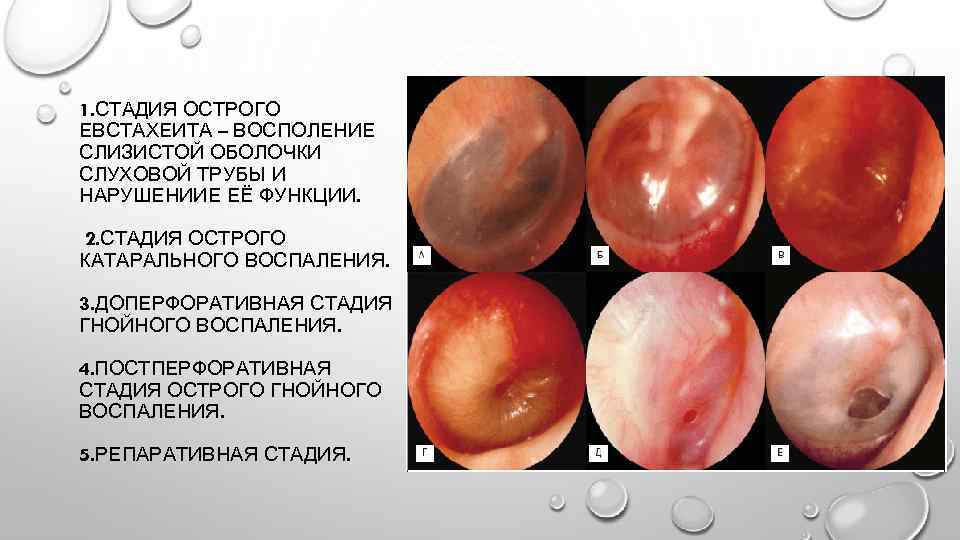
Острый серозный отит проходит через 4 стадии. Это скрытое заболевание можно устранить ещё на первом этапе. И в это время для здоровья человека не будет никаких последствий. Но когда к врачу обращаются на последней стадии, то нет 100% гарантии, что болезнь не нанесёт непоправимый ущерб внутренним органам слухового аппарата.
Первая стадия длится одну-четыре недели. В этот период начинается воспалительный процесс, который имеет слабо текущую форму. Но он является обязательным условием развития отита, поэтому избежать его никому не удастся. Кто знает, чем характеризуется период, тот сможет быстрее распознать начало заболевания.
В это время в слуховой трубе происходит изменение вентиляционного процесса, то есть воздух неправильно поступает в полость среднего уха, барабанная перепонка меняет цвет и приобретает втянутую форму.
- Вторая стадия — это наполнение уха жидкостью. Продолжительность составляет от одного месяца до целого года. В этот период в среднем ухе образуется большое количество секреторных желёз и накапливается серозная жидкость. По мере того, как этой жидкости становится всё больше, пациент ощущает «булькающие», «трескающиеся» звуки, особенно если резко меняет положение головы.
- На третьей стадии происходит обострение ситуации. Срок этого периода составляет от 12 месяцев до 2 лет. Этот период характеризуется наполнением барабанной полости жидкостью, которая загустевает, становится вязкой. Из-за этого происходят процессы деформации органов слуха, наблюдается ухудшение звуковой проводимости. Пациент перестаёт чувствовать бульканье жидкости в ухе.
- Четвёртая стадия — это начало дегенеративных процессов. После двухлетнего воспалительного процесса, становится крайне сложно вылечить заболевание. Своевременное лечение должно быть начато ещё на третьей стадии.
Серозный отит может быть у человека на протяжении нескольких лет, но из-за отсутствия болезненных ощущений больной не принимает необходимые препараты и лечение. Но невнимательное отношение и полное игнорирование симптомов заболевания становится причиной полной потери слуха. Обычно медикаментозное лечение назначается уже на второй стадии болезни, но в этот же период может потребоваться и хирургическое вмешательство. Поэтому при малейших признаках ухудшения слуха можно посетить ЛОР врача.
Профилактические мероприятия
Хронический отит невозможен без острой фазы. Вывод: необходимо своевременно обращаться к врачу, качественно залечивать имеющиеся недуги в области ЛОР, как и иные инфекционные заболевания. Помните, даже обычная простуда, даже самая банальная ОРВИ способна привести к хроническому отиту со всеми вытекающими последствиями.
Помните о здоровье, всегда будьте здоровы.
Стоимость услуг
| Описание | Цена, руб. |
|---|---|
| Прием ЛОР-врача лечебно-диагностический | 1500 рублей |
| Повторный прием отоларинголога лечебно-диагностический динамический | 990 рублей |
Все услуги
Диагностика
Диагностика отита не представляется сложным. Достаточно собрать жалобы пациента, провести осмотр ЛОР-врачом или отоларингологом. Подтвердить диагноз «отит» можно с помощью инструментальной диагностики. На современном этапе развития медицины исследовать орган слуха можно несколькими способами:
-
Аудиометрия – определение остроты слуха, которая выражается порогом слуховой чувствительности к звуковым волнам различной частоты. Исследование проводит врач-сурдолог аудиометром. В некоторых случаях можно к диагностике подключить камертон. С помощью аудиограммы можно выявить начавшееся снижение слуха и различные заболевания уха. Методом воздушной проводимости оценивается качество функционирования слухового тракта. Диагностика лабиринтита осуществляется определением степени проводимости костной ткани.
-
Отоскопия – осмотр наружного уха до барабанной перепонки с помощью отоскопа. Под контролем отоскопии проводятся также хирургические манипуляции: извлечение инородного тела, удаление полипов и грануляций, пункция барабанной перепонки и парацентез. Осмотр проводится в кабинете оториноларинголога.
-
Рентгенография. Орган слуха и равновесия заключен в пирамиде височной кости черепа человека. При хроническом течение среднего отита изменяется структура костной ткани. Визуализировать деструктивный процесс можно с помощью рентгена височной кости.
-
МРТ и КТ головного мозга показана при осложненных формах среднего и внутреннего отита. Вовлеченные в воспалительный процесс структуры головного мозга при отите необходимо дифференцировать с опухолями и инсультами.
-
Бактериологическое исследование. При гнойном течении отита до назначения антибиотиков целесообразно провести посев содержимого уха. Это позволяет определить конкретного возбудителя и его чувствительность к определенным антибиотикам.
-
Общий анализ крови. При любом заболевании первым неспецифическим маркером воспаления является изменение показателей периферической крови. Повышение числа лейкоцитов, ускорение СОЭ свидетельствует о воспалении.
Все эти методы помогут точно поставить диагноз «отит».
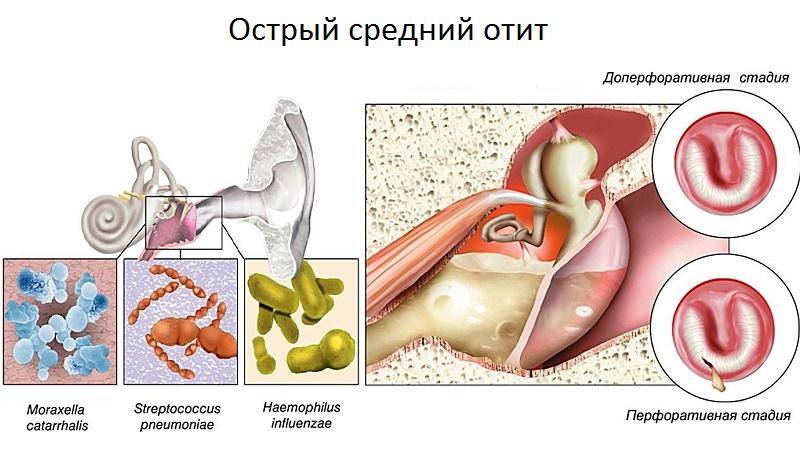
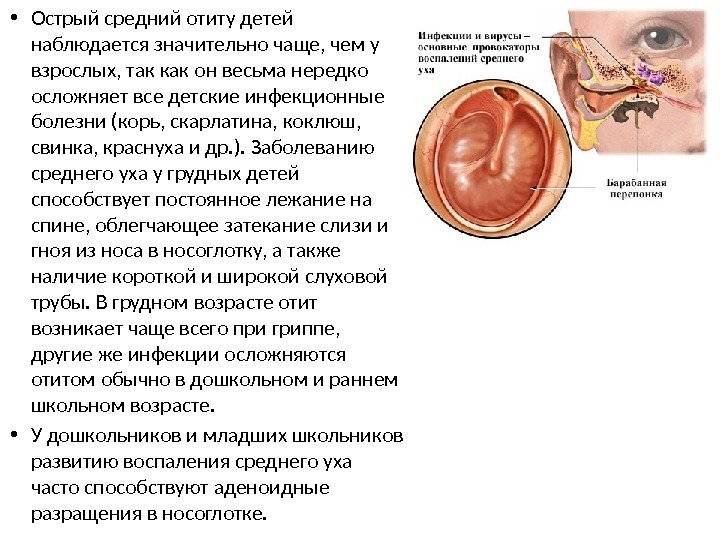
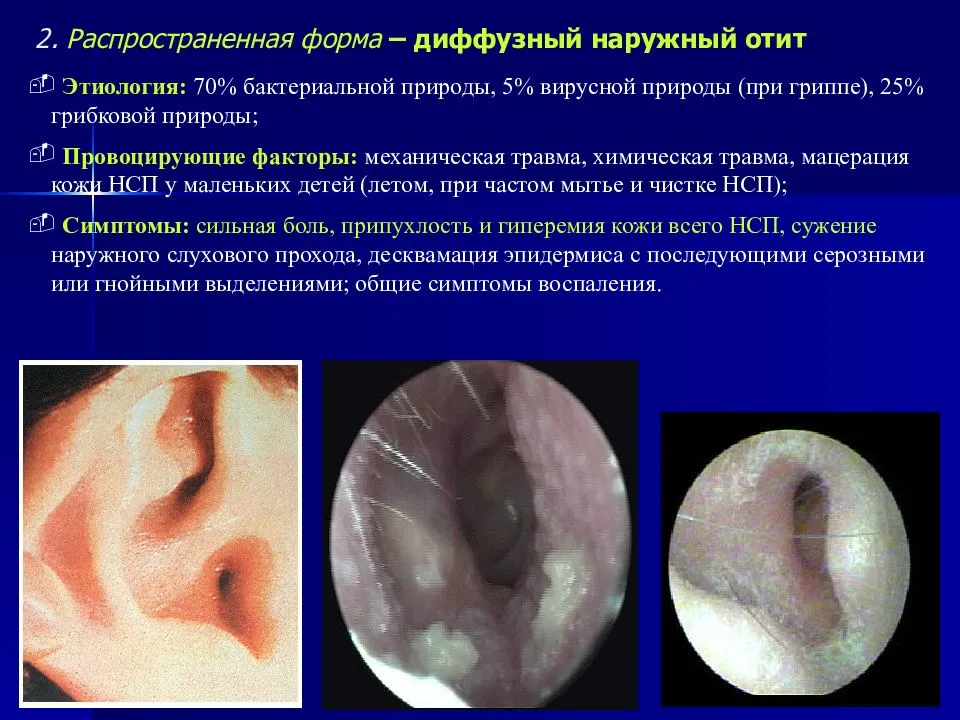
Причины возникновения отита среднего уха
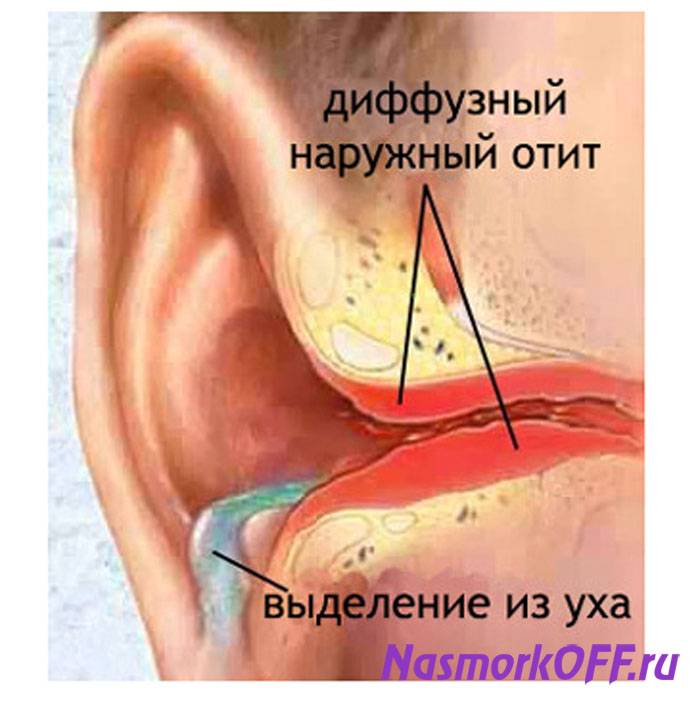
Спровоцировать воспаление в органе слуха могут разные бактерии, вирусы и грибки, но чаще всего отит появляется в результате деятельности стрептококков, риновирусов, аденовирусов, вирусов гриппа или парагриппа. Ослабление защитной функции евстахиевой трубы нередко возникает после насморка, фарингита, ларингита, ангины, тонзиллита и ларинготрахеита.
Снизить местный иммунитет могут аденоиды, опухоли в носоглотке, травмы, лечебные и диагностические процедуры, некорректная гигиена, хирургические операции и резкие колебания давления.
Отит иногда является следствием аллергической реакции. Он возникает на фоне других проявлений системной аллергии (аллергического насморка, дерматита, бронхиальной астмы). В зоне риска находятся пассивные курильщики, люди с генетической склонностью к отитам и врожденными аномалиями развития носовой полости. Иногда заболевание развивается после попадания в ухо грязной воды из естественных водоемов.
Евстахиит (тубоотит)
Если болезнетворные микроорганизмы проникают в орган слуха из носоглотки, развивается евстахиит (тубоотит). Болезнь характеризуется появлением очага воспаления в слуховой трубе. Патологию рассматривают в качестве начальной стадии отита. Евстахиит приводит к уменьшению просвета глоточного устья и ослаблению воздухообмена в барабанной полости.
Вследствие ухудшения вентиляции воздух в барабанной полости становится разреженным. В таких условиях барабанная перепонка втягивается, а слизистая оболочка начинает продуцировать транссудат. Из-за транссудата в барабанной полости создаются благоприятные условия для развития и размножения болезнетворных микроорганизмов.
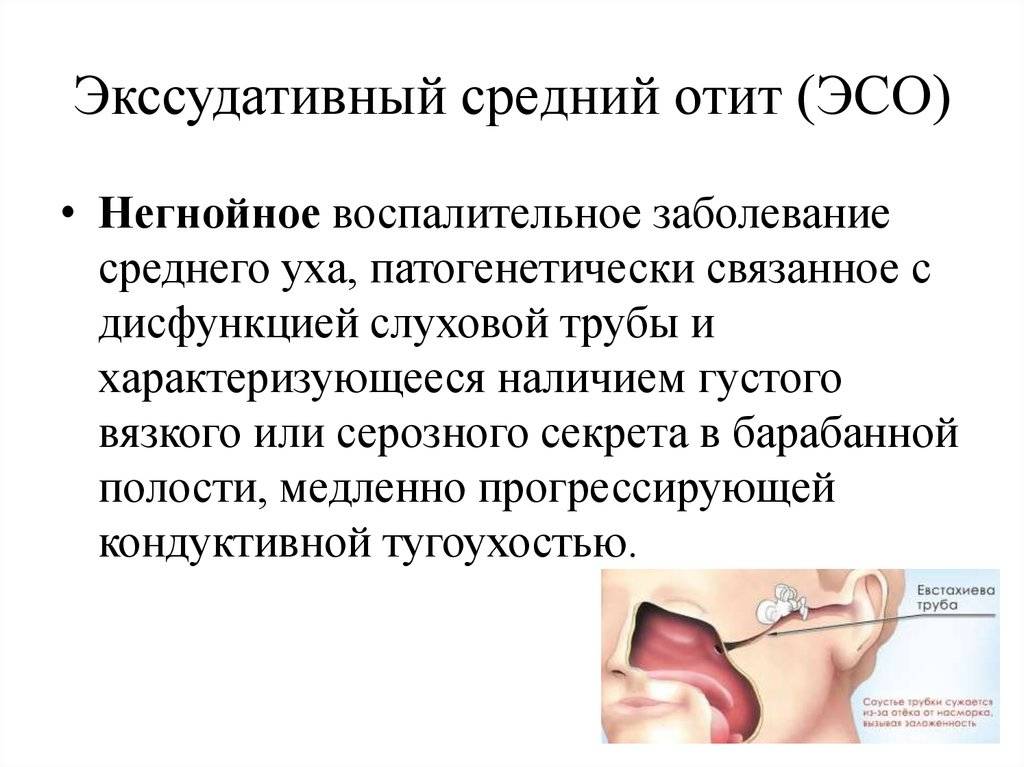
Экссудативный средний отит
Если в барабанной полости обнаруживают очаг воспаления серозного характера, диагностируют экссудативный средний отит. Заболевание вызывает появление экссудата (серозной жидкости). Со временем жидкость становится более густой. Экссудат накапливается в барабанной полости, нарушая работу органа слуха.
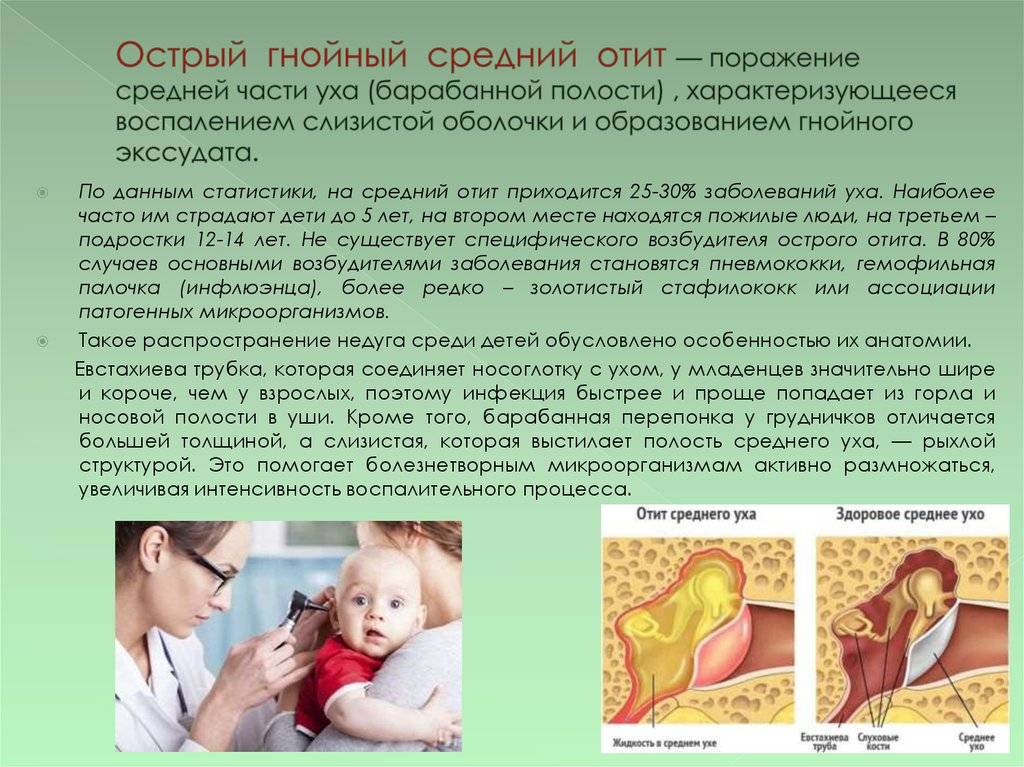
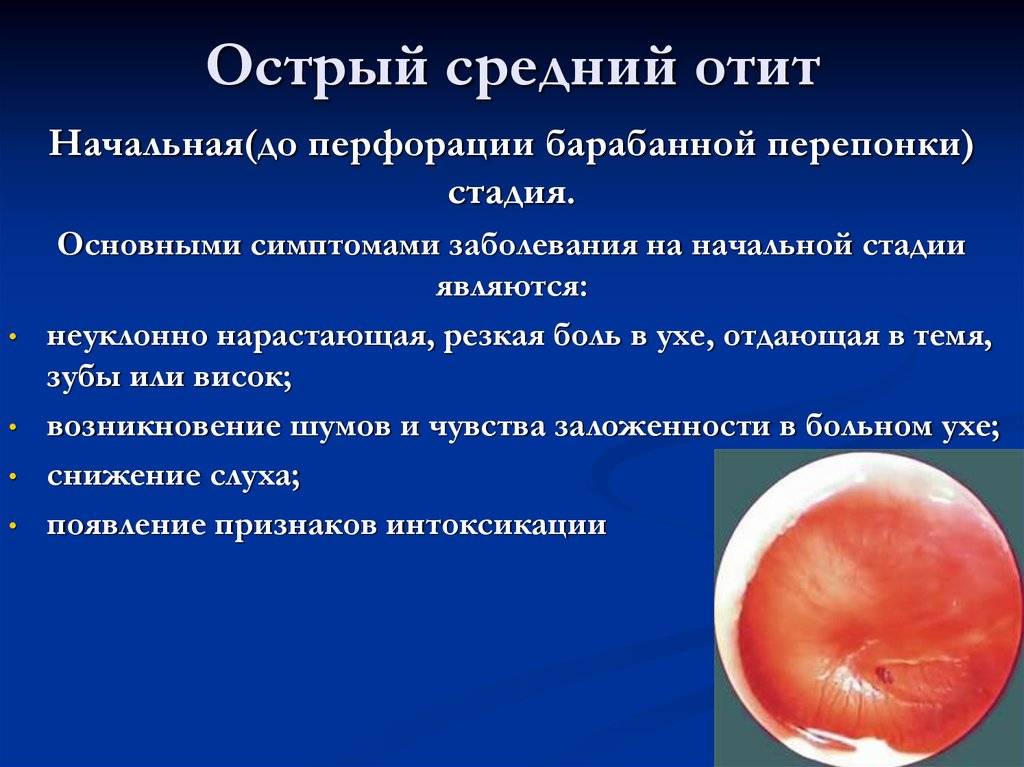
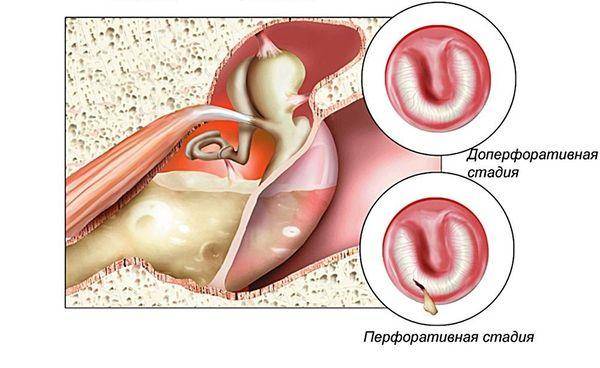
Острый гнойный средний отит
Если присоединяется гноеродная инфекция, развивается гнойный отит. Патология характеризуется появлением гнойного экссудата в барабанной полости. Под действием гноеродных бактерий слизистая оболочка увеличивается в объеме. Из-за утолщения слизистой оболочки и накопления гнойного экссудата барабанная мембрана выпячивается и растягивается. В растянутой барабанной перепонке нарушается кровообращение, поэтому она нередко расплавляется, позволяя гною выйти наружу. Позднее отверстие в барабанной мембране затягивается, а слух восстанавливается.
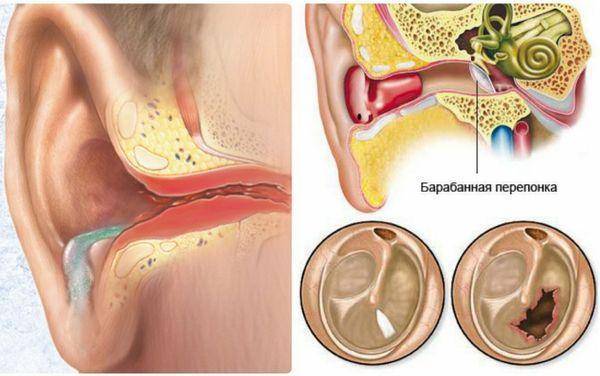
Если отверстие крупное, оно может не затянуться. В таких случаях диагностируют хронический гнойный отит. Болезнь способна вызывать общую воспалительную реакцию в организме.
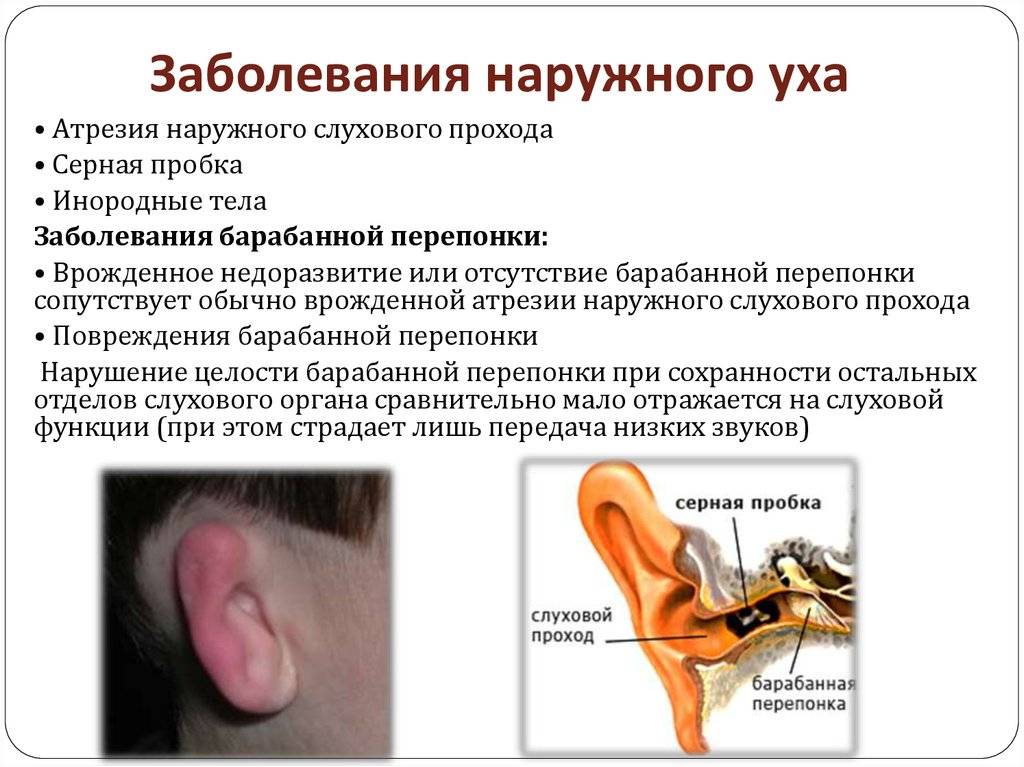
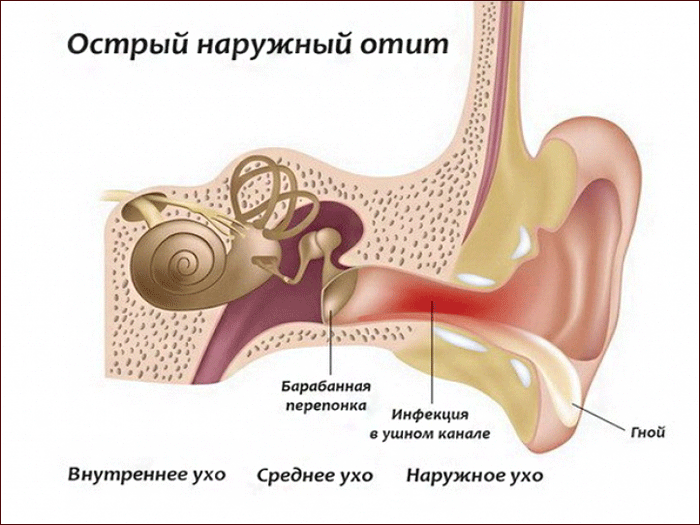
Анатомические особенности наружного слухового прохода
наружного, среднего и внутреннего ухаСтроение наружного уха
- Ушная раковина. Представляет собой хрящ, покрытый кожей. Единственная часть ушной раковины, лишенная хряща – мочка. В ее толще находится жировая ткань. Ушная раковина прикрепляется к черепу при помощи связок и мышц позади височно-нижнечелюстного сустава. Она имеет характерную форму, на ее дне находится отверстие, ведущее в наружный слуховой проход. В коже вокруг него находится много сальных желез, она покрыта волосками, которые особенно сильно развиты у людей пожилого возраста. Они выполняют защитную функцию.
- Наружный слуховой проход. Соединяет наружное отверстие, расположенное в ушной раковине, с полостью среднего уха (барабанной полостью). Представляет собой канал протяженностью 2,5 см, имеет ширину 0,7 – 1,0 см. В начальном отделе под каналом находится околоушная слюнная железа. Это создает условия для распространения инфекции из железы в ухо при паротите и из уха на ткань железы при отите. 2/3 наружного слухового прохода находятся в толще височной кости черепа. Здесь канал имеет самую узкую часть – перешеек. На поверхности кожи внутри прохода имеется много волос, сальные и серные железы (которые по сути тоже представляют собой измененные сальные железы). Они вырабатывают секрет, соединяющийся с отмершими клетками кожи и образующий ушную серу. Последняя способствует удалению из уха болезнетворных микроорганизмов и инородных тел. Эвакуация ушной серы из наружного слухового прохода происходит во время пережевывания пищи. Если этот процесс нарушен, то формируется ушная пробка, нарушаются естественные защитные механизмы.
- Барабанная перепонка отделяет наружное ухо от среднего (барабанной полости). Она участвует в проведении звука, а при инфекции служит механическим барьером.Особенности детского уха, повышающие вероятность развития отита по сравнению со взрослыми:
- Несовершенство защитных механизмов. Иммунитет ребенка продолжает формироваться после рождения, он не может обеспечить полноценную защиту.
- Ухо ребенка имеет некоторые анатомические особенности. Наружный слуховой проход более короткий, имеет вид щели.
- Кожа уха у детей более нежная, ее легче повредить при чистке ушей и расчесывании.