Ведущие клинические синдромы при бронхиальной астме
Узнай больше о курении
Кто из близнецов курит?
Линии вокруг губ
Бледный цвет кожи
Базовый материал
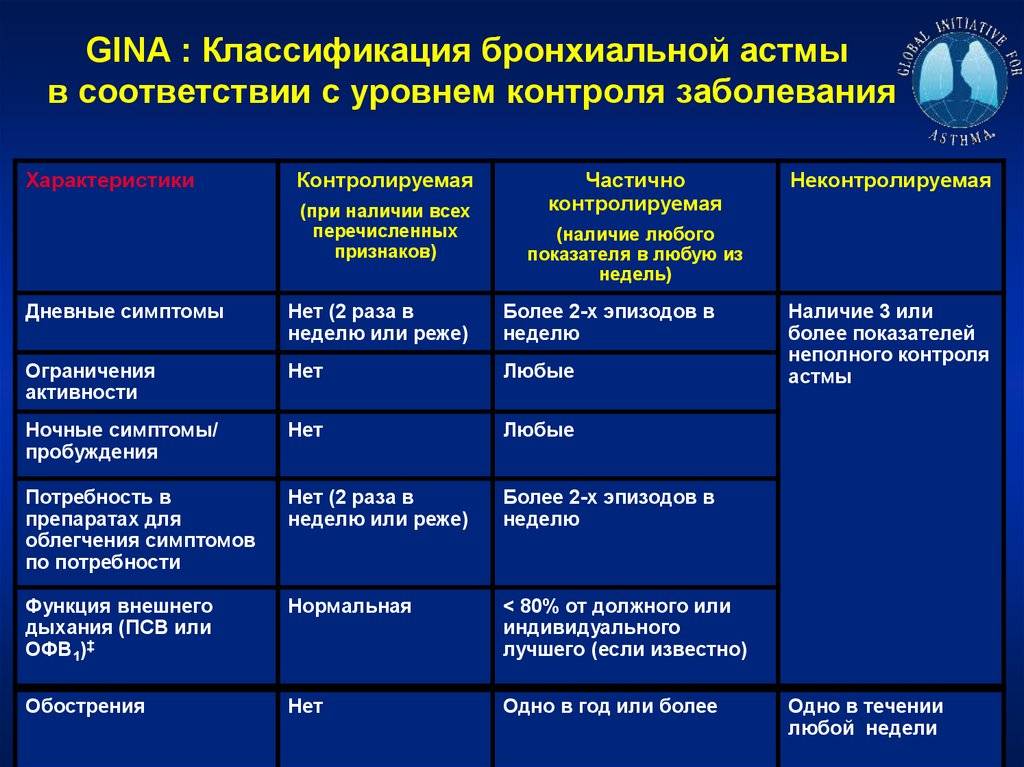
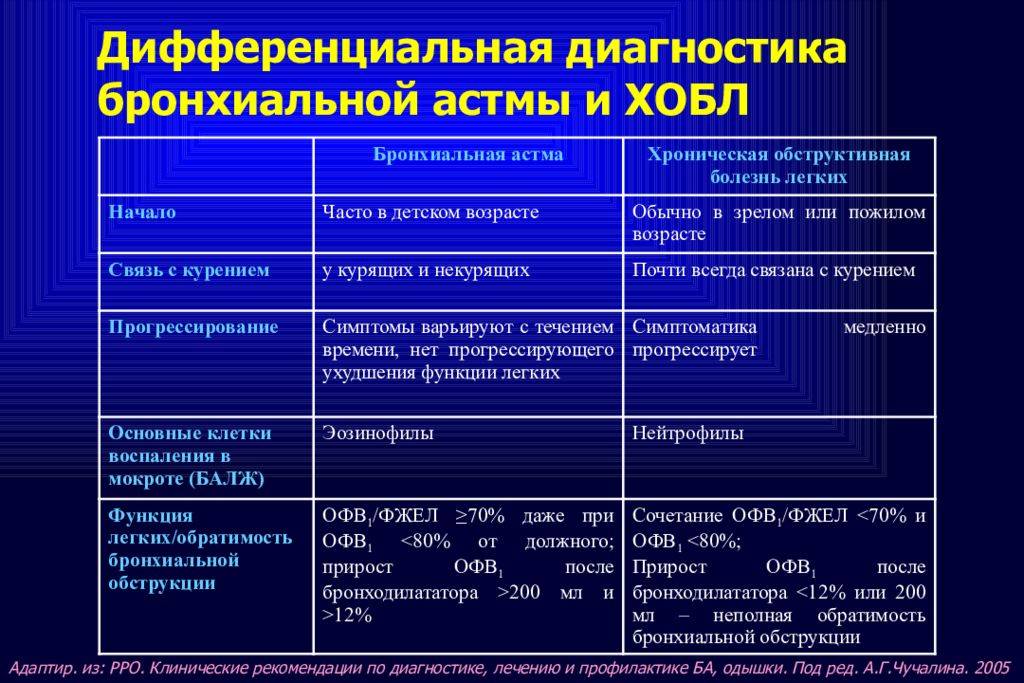
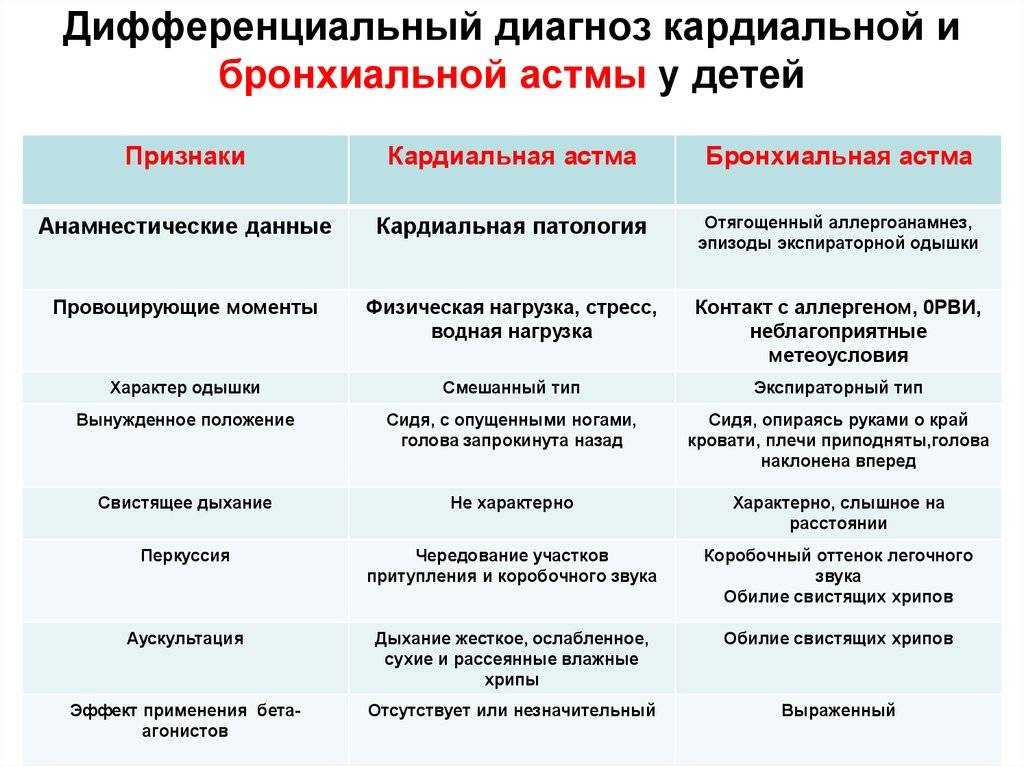
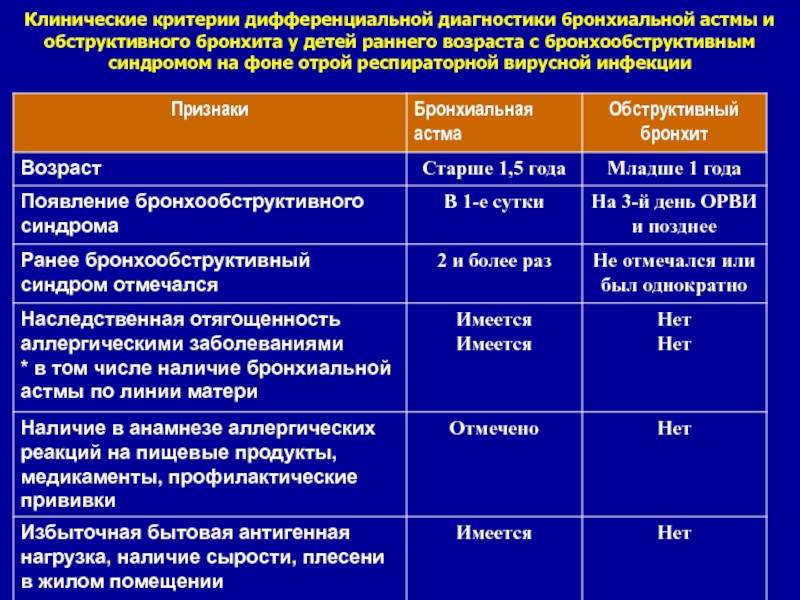
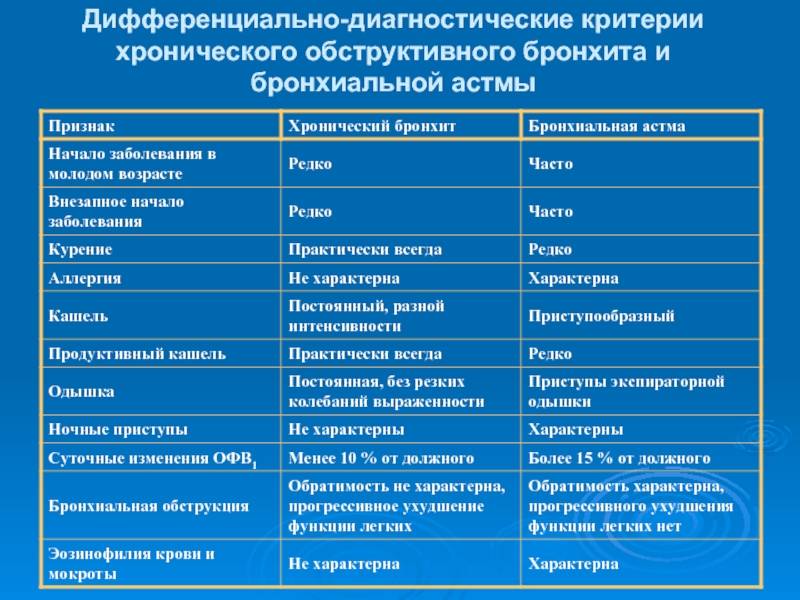
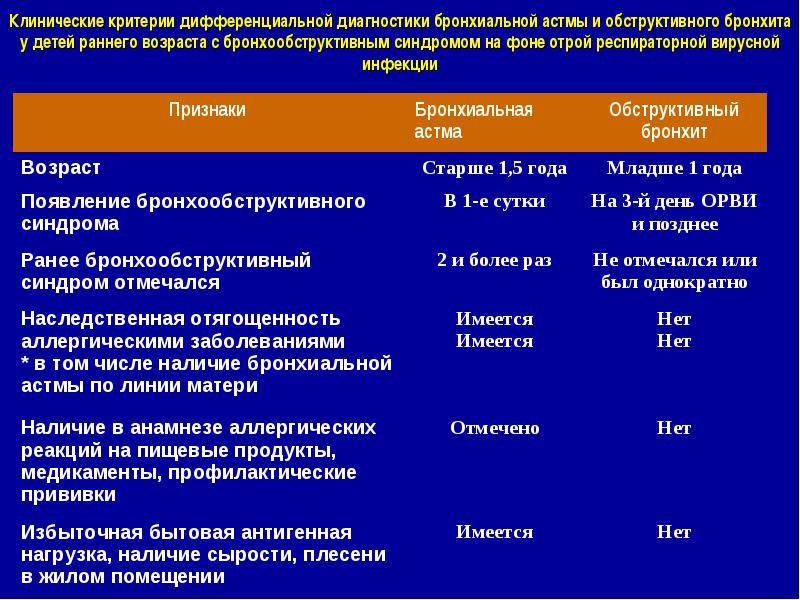
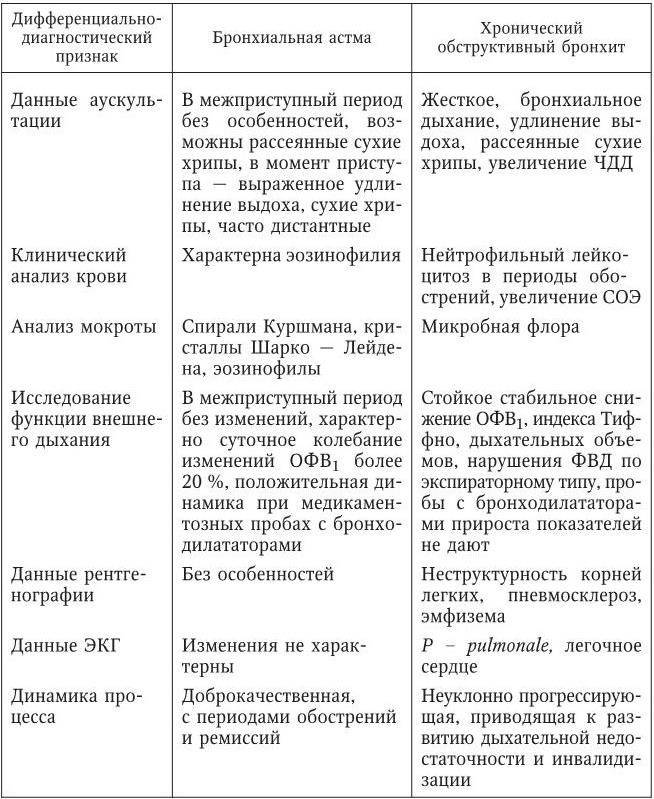
Клинические симптомы и синдромы бронхиальной астмы
Оглавление
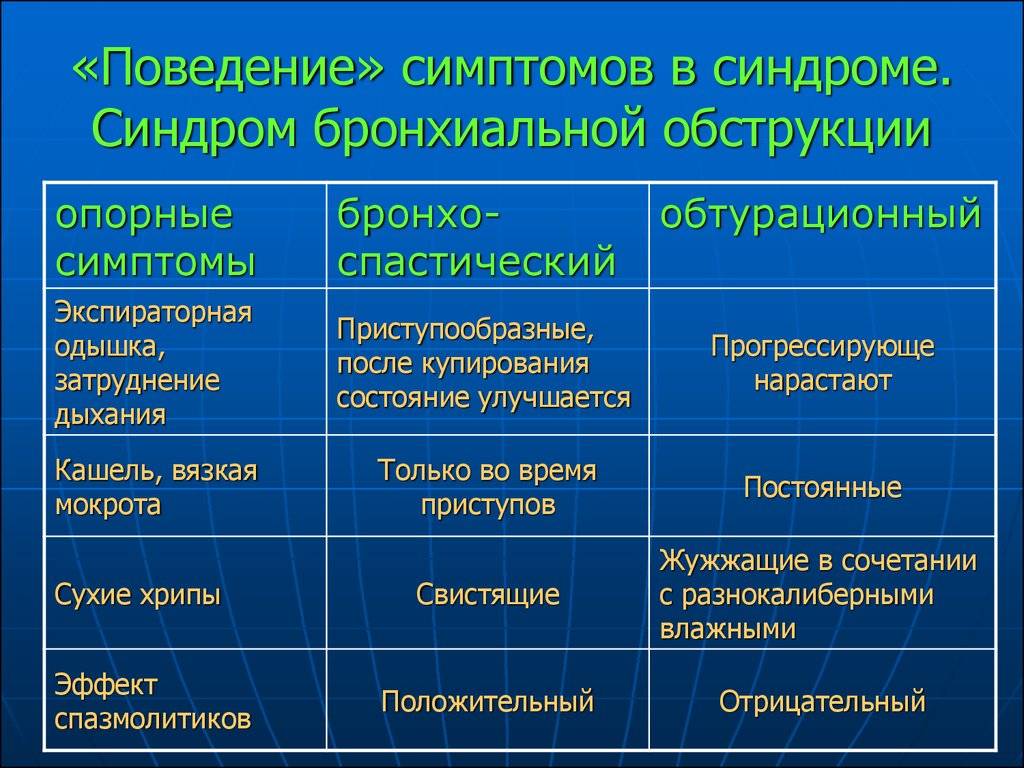
Преобладающими в клинической картине бронхиальной астмы являются синдромы бронхиальной обструкции и мукоцилиарной недостаточности. Причем бронхиальная обструкция имеет свой неповторимый характер — отличается спонтанной или под действием лечения обратимостью, а также значительной вариабельностью на протяжении суток. Клинически это проявляется периодическим возникновением приступов удушья, чаще в вечернее и ночное время, продолжающихся в большинстве случаев от 6 до 12 ч. В период между приступами больной чувствует себя удовлетворительно. Провоцируют приступы чаще всего контакты с аллергеном, продолжительное физическое усилие, сильные эмоции, плохие погодные условия, респираторные инфекции и прочие триггеры. Основными начальными клиническими симптомами бронхиальной астмы являются:
- эпизодическое свистящее дыхание с затруднениями при выдохе;
- кашель, чаще ночью и при физической нагрузке;
- эпизодические свистящие хрипы в легких;
- повторные ощущения скованности грудной клетки.
Клиническая картина типичного приступа бронхиальной астмы достаточно характерна. При аллергической этиологии заболевания развитию удушья может предшествовать появление зуда (в носоглотке, ушных раковинах, в участке подбородка), заложенность в носу или ринорея, ощущения отсутствия „свободного дыхания», сухой кашель. Приступ удушья проявляется возникновением экспираторной одышки: вдох укорочен, выдох удлинен, продолжительность дыхательного цикла увеличивается, а частота дыхания уменьшается до 12—14 в мин. Во время прослушивания легких на фоне удлиненного выдоха в большинстве случаев определяется большое количество рассеянных сухих хрипов, преимущественно свистящих. По мере развития приступа удушья свистящие хрипы на выдохе выслушиваются на определенном расстоянии от больного — дистанционно в виде «свистящего дыхания» или «музыки бронхов». В тех случаях, когда приступ удушья затянулся и продолжается более 12—24 ч, происходит закупорка мелких бронхов и бронхиол воспалительным секретом. Это обусловливает изменение аускультативной картины и общего состояния больного, которое значительно утяжеляется. Мучительная одышка, усиливающая при малейших движениях, вызывает тревогу и возбуждение больного. Больной принимает вынужденное положение — сидя или полусидя с фиксацией плечевого пояса (рис. 58). В акте дыхания участвует вся вспомогательная мускулатура, грудная клетка расширяется, а межреберные промежутки втягиваются при вдохе, появляется и усиливается цианоз слизистых оболочек, акроцианоз. Больному тяжело говорить, он малословен, предложения короткие, отрывистые
При аускультации обращает на себя внимание уменьшение количества сухих хрипов, местами они не выслушиваются вовсе, как и везикулярное дыхание — появляются так называемые зоны немого легкого. Над поверхностью легких перкуторно определяется легочный звук с тимпаническим оттенком — коробочный звук
Нижние края легких опущены, их подвижность ограничена.
Приступ удушья завершается кашлем с отхождением небольшого или мизерного количества вязкой мокроты, облегчением дыхания, уменьшением одышки и количества выслушиваемых хрипов. Однако еще долго могут прослушиваться немногочисленные сухие хрипы при сохранении удлиненного выдоха. После прекращения приступа больной часто засыпает. На протяжении суток и более сохраняются признаки астенизации. В клинической картине неаллергических форм бронхиальной астмы доминируют явления гиперреактивности дыхательных путей. Чаще всего среди этих форм встречается астма физической нагрузки (усилия) и аспириновая астма, приступы которой провоцируются употреблением нестероидных противовоспалительных препаратов. У больных аспириновой астмой часто определяется полипозная риносинусопатия, а удаление полипов приводит к обострению заболевания. В некоторых случаях в основе развития бронхиальной астмы лежат различные эндокринные нарушения (менопауза, надпочечная недостаточность и т. д.). Кроме того, первый приступ удушья может наступить под действием психогенного фактора.
Диф.Диагностика
- инородное тело
- обструктивный бронхит
- врожденные пороки развития
- опухоли
- ТЭЛА
- пневмония
Общество
БезопасностьГражданские права и свободыИскусство(Музыка)Культура(Этика)Мировые именаПолитика(Геополитика)(Идеологические конфликты)ВластьЗаговоры и переворотыГражданская позицияМиграцияРелигии и верования(Конфессии)ХристианствоМифологияРазвлеченияМасс МедиаСпорт(Боевые искусства)ТранспортТуризмВойны и конфликтыАрмияВоенная техникаЗвания и награды
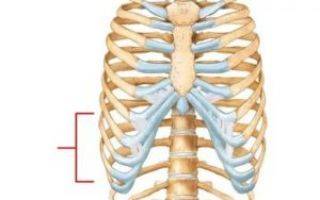
Как лечить воспаление мечевидного отростка грудины
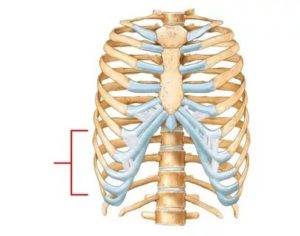
Любое отклонение от нормы вызывает обоснованное волнение у человека. Так, неожиданно на кожном покрове может образоваться шишка, что зачастую сопровождается неприятными ощущениями и болевым синдромом. Нижняя часть грудной клетки является наиболее распространенным местом образования грыж.
Причин, из-за которых образуется бугорок, очень много, но чаще всего это объясняется наличием грыжи мечевидного отростка. В данной статье рассмотрим симптомы и лечение воспаления мечевидного отростка, а также методы диагностики недуга.
Что такое мечевидный отросток
Грудная область человека является одной из самых важных и больших конструкций в организме. Дистальная часть грудной области в медицине называется мечевидным отростком. С рождения отросток имеет хрящевую структуру, а ближе к 20 годам он начинает костенеть. Мечевидный отросток не является частью ребер и даже не соприкасается с ними.
Когда возраст человека достигает 30 лет, обычно эта дистальная часть грудины прирастает к грудной клетке и становится ответственной за крепление ребер. Форма, размер и чувствительность отростка у каждого индивидуальны. На это влияют рост, половая принадлежность, способ жизни человека и другие показатели.
Причины воспаления
Часто к врачам обращаются взволнованные родители, которые сообщают, что у ребенка болит мечевидный отросток грудины при надавливании. Что же делать в таком случае и почему это происходит? Боль в области грудной клетки часто является вестником сопутствующего заболевания, которое поражает внутренние органы близ грудины, например:
- желудок;
- сердце;
- желчный пузырь.
В основном причиной воспаления мечевидного отростка становится язва желудка (воспалительный процесс может перейти на жировую клетчатку и достичь зоны грудной клетки). Существуют и иные факторы развития недуга.
Например, скользящий реберный хрящ, который образуется из-за перенесенных серьезных травм. Эта патология характерна резким проявлением болевого синдрома, который постепенно исчезает, а человек ошибочно думает, что болезнь миновала.
Симптомы воспаления
Основным симптомом, характеризующим данное отклонение, является боль. Однако существуют и иные признаки развития болезни:
- появление шишки в грудной области;
- отросток увеличивается в размерах, появляется выпячивание;
- боль при надавливании;
- при прощупывании отчетливо чувствуется содержимое грыжевого мешка (если причина недуга — грыжа);
- тошнота, рвота, изжога (являются симптомами, если причина заболевания кроется в недугах ЖКТ).
При прощупывании сразу можно догадаться о воспалении мечевидного отростка, но поход к врачу откладывать нельзя. При обнаружении перечисленных симптомов необходимо немедленно обратиться к доктору.
Методы диагностики
При обращении пациента с указанными симптомами врач проводит физикальный осмотр, прощупывая место, где появился болезненный комок. Далее специалист изучает симптоматику, анамнез недуга и назначает перечень диагностических мероприятий, благодаря которым можно установить причину воспаления мечевидного отростка, а также тяжесть заболевания.
Диагностические методы исследования:
- рентгенография;
- КТ;
- МРТ;
- анализы крови и мочи;
- электрокардиограмма;
- фиброгастроскопия.
Лечение
Назначить правильное и эффективное лечение возможно только после установления причины воспалительного процесса в мечевидном отростке. Исходя из данных, которые были получены посредством диагностических мероприятий, врач устанавливает, какая именно болезнь настигла пациента. Чаще всего при заболеваниях, которые сопровождаются воспалением отростка, назначаются следующие виды терапии.
Медикаменты
Лечение лекарственными препаратами помогает снять симптоматику, купировать воспалительный процесс в пораженном участке и улучшить общее состояние пациента. Стандартный курс медикаментозной терапии включает в себя прием следующих видов препаратов:
- противовоспалительные средства: «Мовалис», «Ибупрофен», «Ортофен»;
- кортикостероиды: «Целестон», «Гидрокортизон», «Дипроспан»;
- миорелаксанты: «Мефедол», «Сибазон», «Мидокалм»;
- хондропротекторы: «Хондрол», «Структум», «Хондроксид»;
- обезболивающие препараты: «Индометацин», «Кетанов», «Баралгин».
Если причина воспаления мечевидного отростка кроется в заболеваниях ЖКТ, специалист назначает определенный перечень препаратов, исходя из общей клинической картины. То же самое касается и недугов сердечно-сосудистой системы, в терапии которых назначают препараты, восстанавливающие артериальное давление.
Народные средства
При любом заболевании в курс терапии дополнительно можно включать средства из народной медицины, но предварительно необходимо получить консультацию лечащего врача. Наиболее часто при воспалении мечевидного отростка используют следующие виды домашних средства:
- соленая вода. Простой и действенный рецепт, который поможет справиться с болевым синдромом. Ингредиенты: стакан воды и чайная ложка соли. Компоненты смешать и в растворе замочить кусочек марли. Далее слегка отжать марлю, убрать в пакет и положить в морозильную камеру на 2-3 минуты, после чего достать ее и приложить на пораженный участок, хорошо прибинтовывая. Оставить до высыхания;
- отвар. Компоненты: корень имбиря, кипяток и корень сассапареля. Растения порезать, смешать в одинаковой пропорции и залить 1 чайную ложку смеси стаканом крутого кипятка. Дать настояться 10-15 минут и употреблять 2 раза в день. Данный напиток можно пить вместо чая;
- компресс. Ингредиенты: чеснок 600 г и водка 300 мл. Чеснок мелко порубить и залить водкой. Настойку необходимо убрать в темное и прохладное место на 10 дней. По прошествии указанного времени в настойке нужно промочить бинт или марлю, после чего приложить к пораженной области и укутать теплым шарфом. Компресс держать около часа.
Прочие рекомендации
Как уже говорилось, исходя из заболевания, которое сопровождается воспалением мечевидного отростка, врач назначает лечение. Таким образом, при язве или иных недугах желудка вместе с медицинскими препаратами назначается специальная диета, в рамках которой нельзя употреблять жареное, соленое, острое и жирное.
При грыже отростка в обязательном порядке назначается хирургическое вмешательство, которое заключается в обработке грыжевого мешка и сшивании ворот отверстия мечевидного отростка. То же самое относится и к синдрому скользящего реберного хряща, который устраняется оперативным путем.
Заключение
Воспалительный процесс в мечевидном отростке происходит из-за сопутствующего заболевания. При появлении первых симптомов (выпячивание отростка, боль при надавливании) следует незамедлительно обратиться к врачу, так как это единственная возможность решить проблему с минимальными последствиями для здоровья.
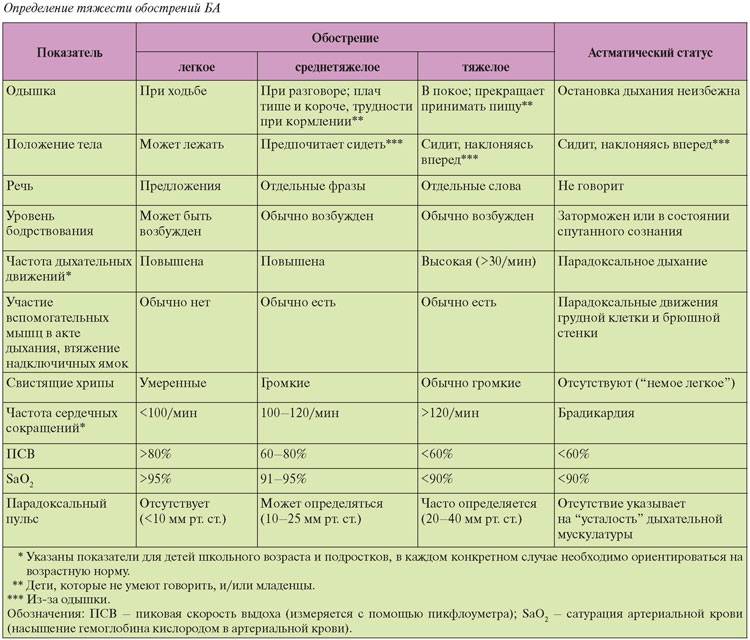
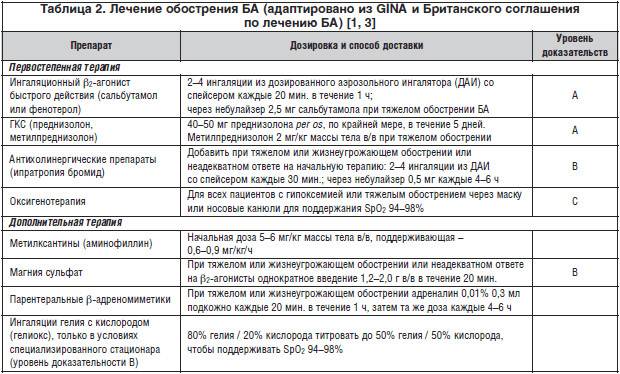
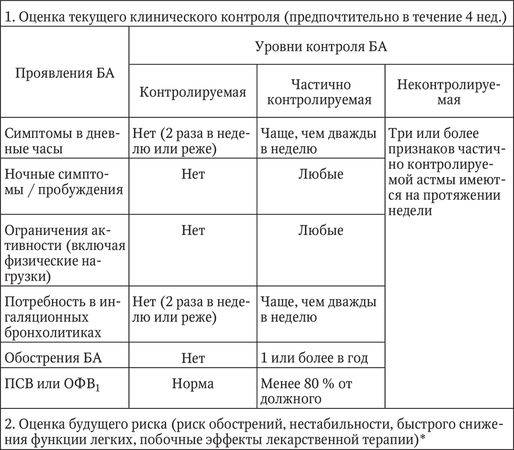
Диагностика обострений БА
Клиническая оценка больного с обострением БА, нарастающей одышкой и ухудшением газообмена должна быть быстрой, но при этом достаточно тщательной. Оценка пациента должна включать историю заболевания, определение его тяжести, потенциальные провоцирующие факторы, оценку осложнений и ответ на терапию (табл. 5.2.4).
Таблица 5.2.4: Диагностические критерии тяжести обострения БА*
|
Клинические признаки |
Дыхательный дистресс (включая нехватку воздуха для завершения предложения на одном дыхании), , отсутствие дыхательных шумов («немое легкое»), цианоз или снижение уровня сознания. Ни один из этих признаков по отдельности или вместе не является специфическим, и их отсутствие не исключает наличия обострения БА |
|
ПСВ или ОФВ1 |
Показатели ПСВ или ОФВ1 являются полезными и ценными показателями состояния функции легких. ПСВ, выраженная в % от предыдущего лучшего результата, показанного пациентом, является наиболее полезным клиническим показателем. |
|
Пульсоксиметрия |
Насыщение (SpO₂), выявляемое при пульсоксиметрии, определяет необходимость и адекватность оксигенотерапии, а также необходимость в исследовании газов артериальной крови |
|
Газы артериальной крови |
Пациентам, у которых SpO₂≤92% или присутствуют другие признаки угрожающей жизни БА, оптимально, провести исследование газов артериальной крови |
|
Рентгенография грудной клетки |
Рентгенография грудной клетки не является стандартным назначением для исключения: • медиастинальной эмфиземы или ; •подозрения на пневмонию; • астмы, угрожающей жизни;
• необходимости механической вентиляции легких. |
Примечания: БА – бронхиальная астма; ПСВ – пиковая скорость выдоха; ОФВ1 – объем форсированного выдоха за 1 секунду; SрO2 – сатурация .
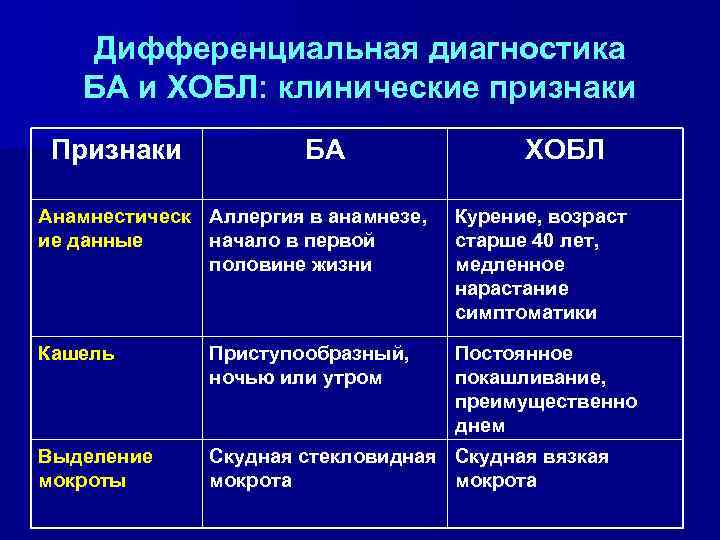
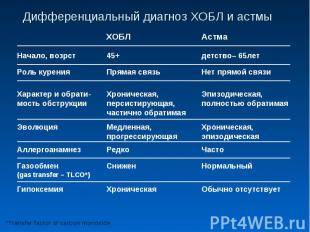
Особенности клинического течения и симптомы
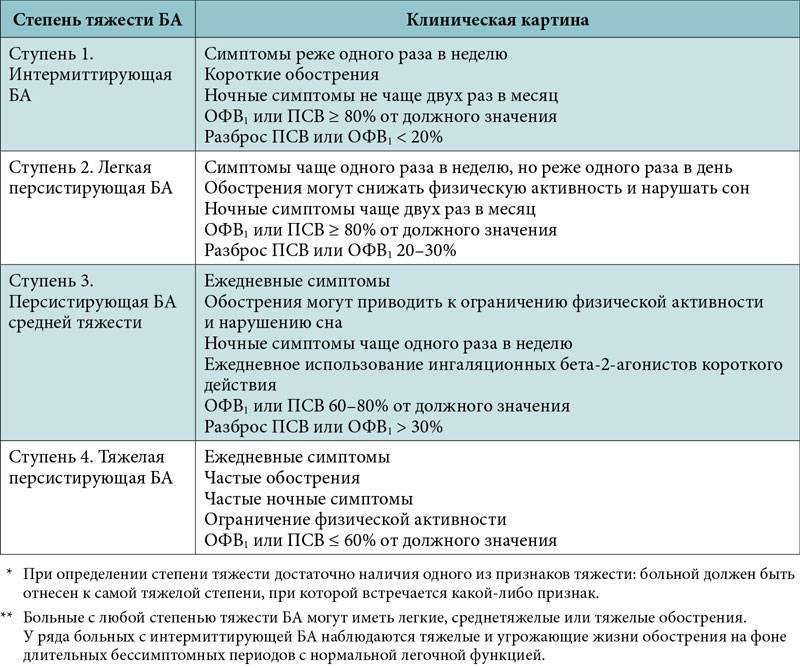
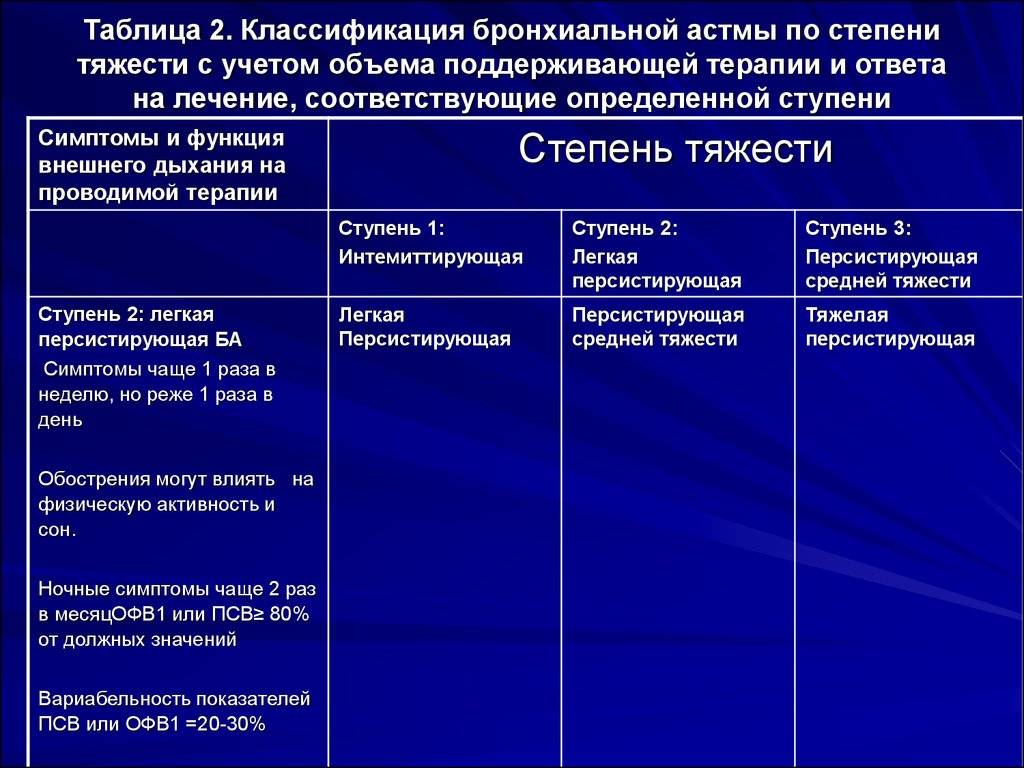
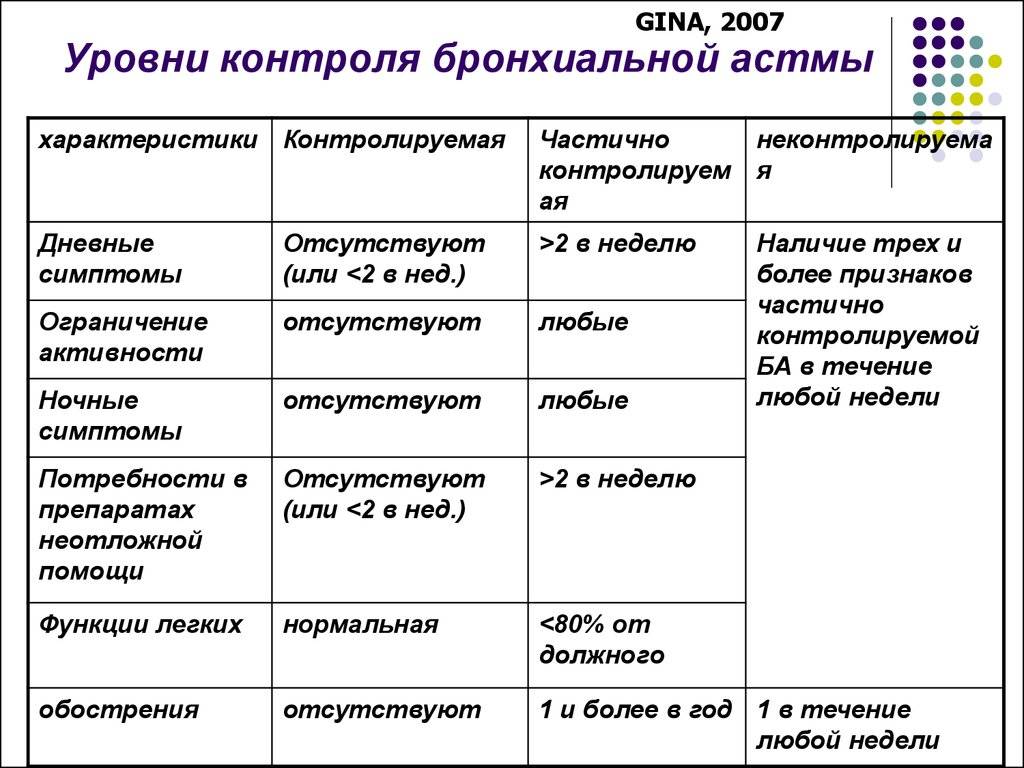
По тяжести клинических проявлений принято выделять 4 основные формы бронхиальной астмы:
- Легкая интермиттирующая астма. Дневные приступы возникают редко, менее 1 раза в неделю, ночные – не более 2 раз в месяц.
- Лёгкая персистирующая астма – симптомы чаще, чем 1 раз в неделю, но реже, чем 1 раз в день, ночные приступы удушья – более 2 раз в месяц.
- Астма средней степени тяжести. Приступы удушья возникают каждый день, ночные приступы — чаще 1 раза в неделю.
- Тяжелая форма бронхиальной астмы. Приступы ежедневные, ночные обострения – часто. Значительное ограничение физической активности пациента.
Все симптомы удушья, ассоциированные с бронхиальной астмой, имеют, как правило, три фазы: период предвестников, период разгара и период обратного развития. Начало бронхиальной астмы более ярко выражено у тех пациентов, у которых астма носит аллергический характер. В этом случае возникают характерные симптомы со стороны носоглотки и других органов: развивается слезотечение, чихание, зуд и водянистые выделения из носа. Лицо может стать отечным и одутловатым.
В период разгара наступает собственно приступ удушья. Для бронхиальной астмы характерен затрудненный выдох, который становится протяжным и достаточно шумным. Вдох при этом короткий и резкий, сопровождающийся чувством давления в грудной клетке. Во время приступа пациент старается принять такую позу, при которой ему легче дышать. Как правило, это положение сидя, опершись локтями на колени и опустив голову. Дыхание учащённое, часто появляется густая трудно отходящая мокрота.
В фазе обратного развития мокрота становится не такой вязкой, лучше отходит и приступы удушья постепенно уменьшаются. Существуют симптомы, которые позволяют заподозрить бронхиальную астму:
- наличие аллергических заболеваний различной этиологии, в особенности хронических ринитов и риносинуситов;
- затрудненный вдох, сопровождающийся свистящими хрипами;
- приступы удушья и кашля, повторяющиеся периодически в определенных местах или вдыхании раздражающих веществ;
- удушье и кашель при употреблении некоторых препаратов, при физических нагрузках.
Для диагностики заболевания при подозрении на бронхиальную астму, необходимо получить квалифицированную консультацию врача пульмонолога и пройти определенные диагностические процедуры.
Федеральные клинические рекомендации
Российское медицинское сообщество имеет собственные стратегии по лечению бронхиальной астмы. Документом, в котором закреплены основные подходы к диагностике и лечению патологии, являются «Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы». В основном эти рекомендации совпадают с пунктами стратегии GINA.
Так, в отечественном документе также отмечается ступенчатый подход к лечению заболевания. Определение объема терапии зависит от степени выраженности клинических проявлений астмы
Обращается внимание на проверку правильной техники ингаляций, уточнение диагноза и устранение сопутствующих заболеваний. Все эти условия необходимы для продвижения на следующую ступень лечения
Так же следует контролировать и факторы окружающей среды, оказывающие значительное влияние на эффективность терапии.
О диагностике
Диагностика патологии у взрослых проводится на основе выявления соответствующих симптомов. Симптомы и степень обструкции дыхательных путей требует точной оценки. Таким образом, получают полную и точную клиническую картину заболевания.
К признакам, повышающим риски возникновения астмы, относятся:
- удушье, заложенность в грудной клетке и утренний кашель, хрипы;
- обострение симптомов при физической нагрузке, под влиянием аллергенов, низкой температуры;
- появления признаков болезни после приёма аспирина;
- атопические заболевания, присутствующие в анамнезе;
- наследственный фактор.

Существуют также признаки, уменьшающие риски наличия болезни:
- головокружение и потемнение в глазах;
- регулярные нормальные результаты обследования грудной клетки;
- продуктивный кашель, имеющий хронический характер;
- изменение голоса;
- проявление симптомов в результате простуды;
- сердечные заболевания.
Бронхиальная астма – это хроническое заболевание длительного характера, в проявлении которого значительную роль играют наследственный фактор и воздействие аллергенов. Главной целью терапии является контроль над болезнью. Правильное медикаментозное лечение может назначить только специалист после тщательной диагностики
Однако помимо медикаментозного лечения важно уделять внимание и правильному питанию, умеренным физическим нагрузкам и условиям окружающей среды
Бронхиальная астма. Общие сведения
Бронхиальная астма относится к наиболее частым хроническим заболеваниям детского возраста во всех развитых странах. Частота бронхиальной астмы наиболее высока у детей с семейной предрасположенностью к атопии. Симптомы и обострения бронхиальной астмы провоцируются многочисленными триггерами, включая вирусные инфекции, аллергены, физическую нагрузку, табачный дым и другие поллютанты.
У детей рецидивирующие симптомы бронхиальной обструкции (прежде всего свистящее дыхание и кашель) нередко возникают уже в первые месяцы жизни, как правило, на фоне инфекций нижних дыхательных путей, но клинический диагноз бронхиальной астмы достоверно может быть установлен обычно лишь после 5 лет, поэтому ранняя диагностика, мониторинг и лечение бронхиальной астмы приобретают особое значение.
К моменту подготовки Консенсуса PRACTALL существовало несколько национальных руководств, но отсутствовали современные международные рекомендации, которые бы фокусировались на бронхиальной астме у детей, хотя частота этого заболевания у детей выше, чем у взрослых. Вопросы фармакотерапии бронхиальной астмы у детей представлены в недавно обновленном варианте GINA. Вместе с тем в этом документе представлена лишь ограниченная информация, касающаяся особенностей БА у детей (прежде всего в возрасте до 5 лет), которая не учитывает опыт детских аллергологов и пульмонологов. В отличие от взрослых пациентов выбор тактики лечения у детей до 5 лет весьма ограничен. Проблему усложняют также отсутствие данных рандомизированных контролируемых исследований у детей и трудности в применении представленных в систематических обзорах критериев для установления диагноза.
Консенсус PRACTALL основан на данных доступной литературы (до июня 2007 г.) и учитывает последние достижения современной клинической практики. В документе представлен обзор естественного течения и патофизиологии бронхиальной астмы у детей и содержатся рекомендации по диагностике, тактике лечения и мониторингу бронхиальной астмы. Он предназначен как для педиатров, так и для врачей общей практики стационаров и поликлиник.
Патогенез
БА это аллергиеская реакция. Любая аллергическая реакция включает в себя 3 стадии развития:
- иммунологическая (встреча АГ и АТ)
- патохимическая (дегрануляция ТК, высвыбождение медиаторов воспаления)
- патофизиологическая (клинические проявления)
Медиаторы воспаления повышают проницаемость стенок альвеол, приводя к отеку; действуют на ГМК бронхов, приводя к бронхоспазму.
Легочная гипертензия
https://youtube.com/watch?v=abhttuycr4g
Хроническая патология дыхательных путей, протекающая с явлениями обструкции, зачастую становится причиной возрастания давления в легочной артерии. Гипертензия в сосудах малого круга может быть транзиторной (временной), стабильной и терминальной. Она приводит к развитию недостаточности кровообращения и формированию «легочного сердца». А это, в свою очередь, сопровождается следующими признаками:
- Усилением одышки.
- Отеками на нижних конечностях.
- Учащением сердцебиения.
- Набуханием шейных вен.
- Расширением границ сердца вправо.
- Увеличением печени.
В доклиническую стадию признаки перегрузки правого желудочка выявляются лишь при инструментальных исследованиях. При компенсации нарушений возникает гипертрофия соответствующих отделов сердца, но недостаточности кровообращения еще нет. А в дальнейшем, когда происходит декомпенсация, страдает сердечная функция, что и проявляется описанной картиной.
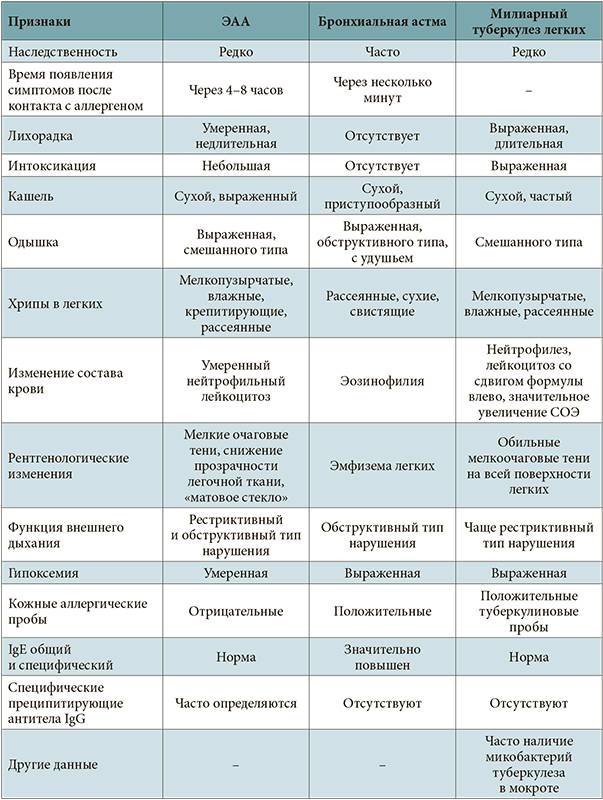
Бронхиальная астма имеет ряд клинических, функциональных и морфологических симптомов, которые объединяются в синдромы. Это помогает в постановке диагноза и планировании дальнейшей лечебной тактики.
ПАТОГЕНЕЗ
• В основе патогенеза бронхиальной астмы лежит хроническое воспаление.
• Для бронхиальной астмы характерна особая форма воспаления бронхов, приводящая к формированию их гиперреактивности (повышенной чувствительности к различным неспецифическим раздражителям по сравнению с нормой); ведущая роль в воспалении принадлежит эозинофилам, тучным клеткам и лимфоцитам.
• Воспалённые гиперреактивные бронхи реагируют на воздействие триггеров спазмом гладких мышц дыхательных путей, гиперсекрецией слизи, отёком и воспалительной клеточной инфильтрацией слизистой оболочки дыхательных путей, приводящими к развитию обструктивного синдрома, клинически проявляющегося в виде приступа одышки или удушья.
• ◊ Ранняя астматическая реакция опосредуется гистамином, простагландинами, лейкотриенами и проявляется сокращением гладкой мускулатуры дыхательных путей, гиперсекрецией слизи, отёком слизистой оболочки.
• ◊ Поздняя астматическая реакция развивается у каждого второго взрослого больного бронхиальной астмой. Лимфокины и другие гуморальные факторы вызывают миграцию лимфоцитов, нейтрофилов и эозинофилов и приводят к развитию поздней астматической реакции. Медиаторы, продуцируемые этими клетками, способны повреждать эпителий дыхательных путей, поддерживать или активировать процесс воспаления, стимулировать афферентные нервные окончания. Например, эозинофилы могут выделять большинство основных белков, лейкотриен C4, макрофаги — источники тромбоксана B2, лейкотриена B4 и фактора активации тромбоцитов. Центральную роль в регуляции локальной эозинофилии и появлении избытка IgE играют Т-лимфоциты. В промывной жидкости бронхов у больных с атопической астмой повышено количество Т-хелперов (CD4+-лимфоциты).
Причины болей в области МО
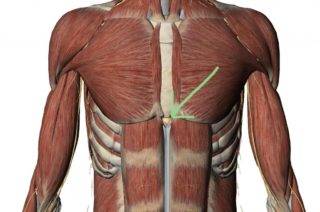 У взрослого человека мечевидный отросток имеет костную структуру, у детей — хрящевую
У взрослого человека мечевидный отросток имеет костную структуру, у детей — хрящевую
У новорожденных мечевидный отросток состоит из хрящевой ткани и не имеет жесткого соединения с телом грудины, но по мере роста ребенка постепенно меняет свою структуру и к 20 годам полностью затвердевает. У взрослых мужчин и женщин он вплотную прирастает к центральной части грудинной кости, составляя с ней одно целое.
Боль в мечевидном отростке, ощущаемая при надавливании на него, может иметь множество причин.
- Заболевания органов желудочно-кишечного тракта – гастрит или язва желудка, пищеводная либо диафрагмальная грыжа, воспаление желчного пузыря, желчнокаменная болезнь, панкреатит.
- Болезни бронхолегочной системы, сопровождающиеся сильным кашлем – пневмония, плеврит, бронхит.
- Патологии позвоночника – остеохондроз или грыжа межпозвонкового диска в грудном отделе позвоночного столба.
- Сердечно-сосудистые заболевания – стенокардия, инфаркт миокарда, перикардит, миокардит.
Такая боль в области мечевидного отростка грудины носит отраженный характер – иррадиирует в данную часть грудного скелета при заболевании другого органа.
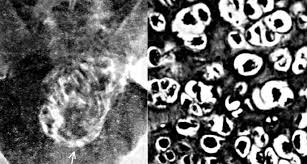 Увеличенные клетки хондромы — костной опухоли
Увеличенные клетки хондромы — костной опухоли
Сам по себе мечевидный отросток грудины болит при надавливании в таких случаях:
- Хондропатия. Причиной появления неприятных симптомов становится синдром скользящего ребра (ССР) и синдром Титце (СТ). ССР представляет собой рецидив подвывиха реберного хряща, приводящего к чрезмерной подвижности (скольжению) ребра. При движении реберная кость щелкает и своим нажатием раздражает межреберные нервы. СТ вызывается асептическим воспалением хрящевой ткани, соединяющей ребра с грудиной.
- Хондрома (доброкачественной опухоли) грудинной кости. Источником роста хондромы становится гиалиновый хрящ, покрывающий ребра в местах их соединения с грудиной. Патология имеет индивидуальное кодовое обозначение в международной классификации болезней десятого пересмотра, применяемой специалистами в настоящее время. Код МКБ-10 хондромы грудины – D16.7.
- Грыжа мечевидного отростка. В этой части грудины расположены несколько отверстий, прикрытых изнутри пластиной, состоящей из фиброзной ткани. Если такая пластина отсутствует, что может быть результатом травмы или дисплазии, отверстия могут стать воротами для выхода через них предбрюшинной клетчатки и брюшины – образуется грыжа, вызывающая боль при нажатии на мечевидный отросток грудины.
- Травмы. Сильный удар способен привести к перелому или деформации МО. Но и простой ушиб нижней трети грудинной кости болит достаточно долго, его последствия ощущаются иногда в течение нескольких дней и даже недель. Боль усиливается при глубоком вдохе, кашле или чихании. Под мечевидным отростком в районе диафрагмы расположено солнечное сплетение – место, где образуется скопление крупных нервных узлов, обеспечивающих иннервацию внутренних органов, находящихся в области груди и вблизи от нее. Раздражение этой зоны вызывает выраженную болезненность.