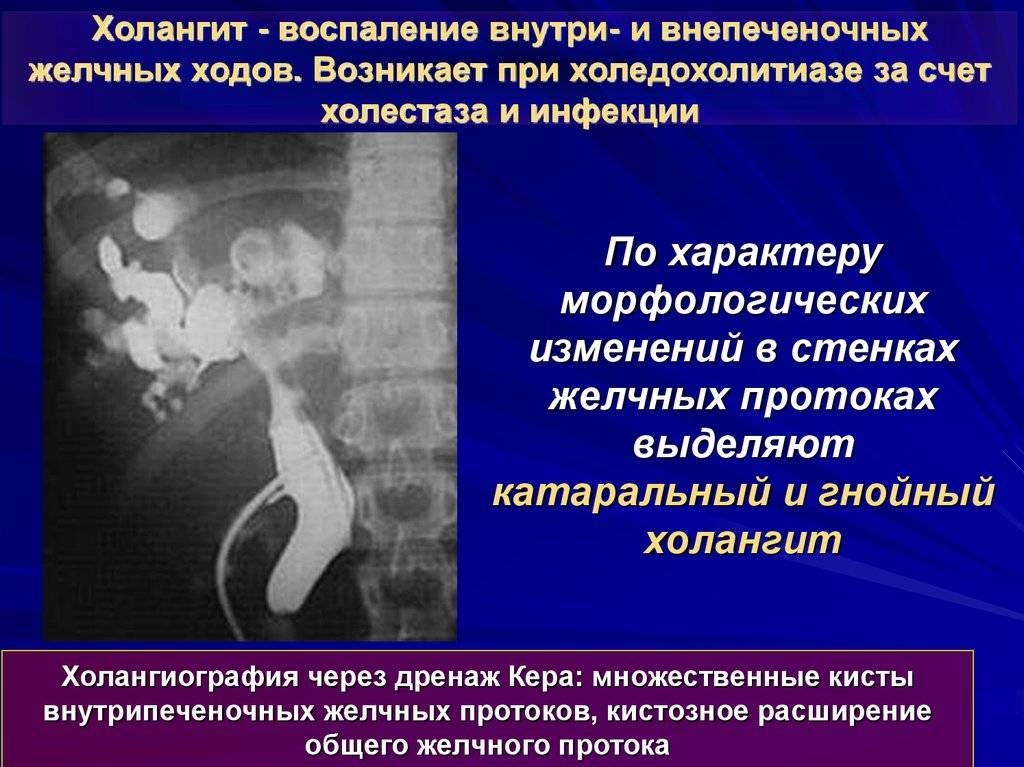
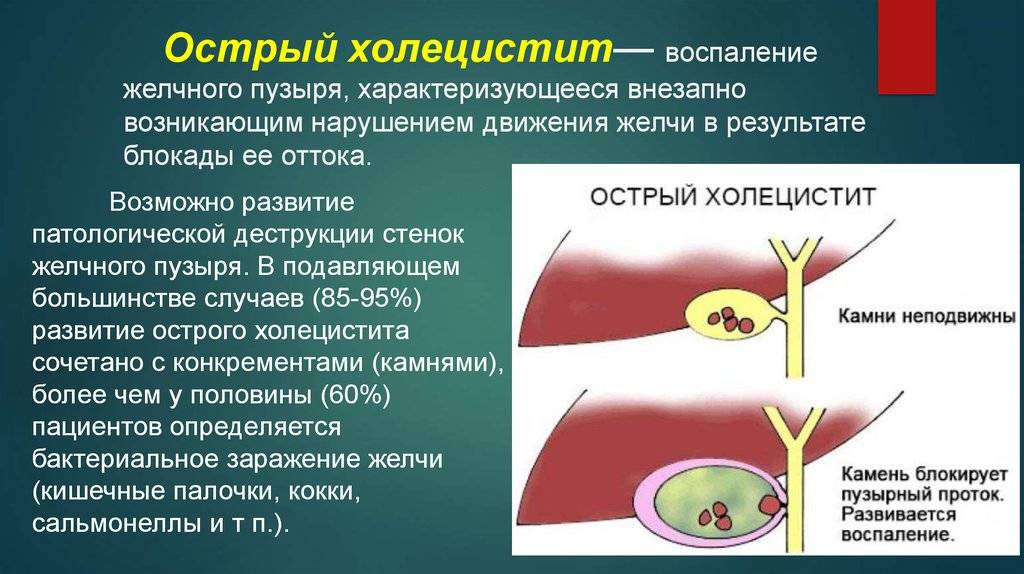
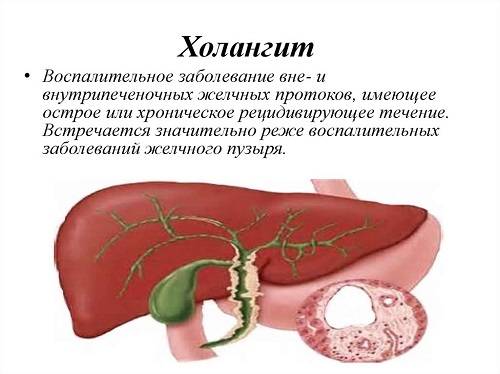
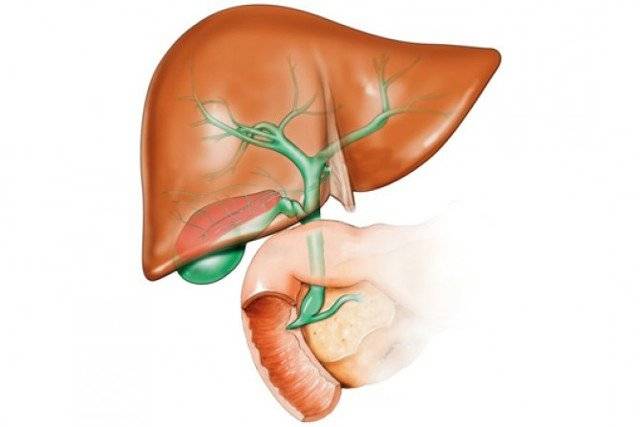
Что может спровоцировать болезнь?
Из-за чего может развиться заболевание:
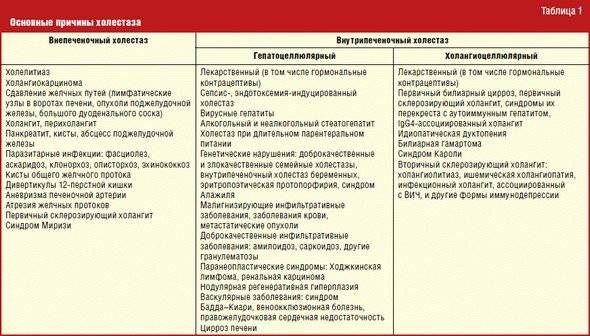
- В основном холангит имеет бактериальную этиологию. Заболевание вызывается кишечной палочкой; редко в этом замешаны энтерококк, протей, стафилококк.
- Ещё реже встречаются специфические холангиты, вызванные патогенными микроорганизмами (возбудитель туберкулёза, токсоплазмоза, сифилиса, грибки и др.).
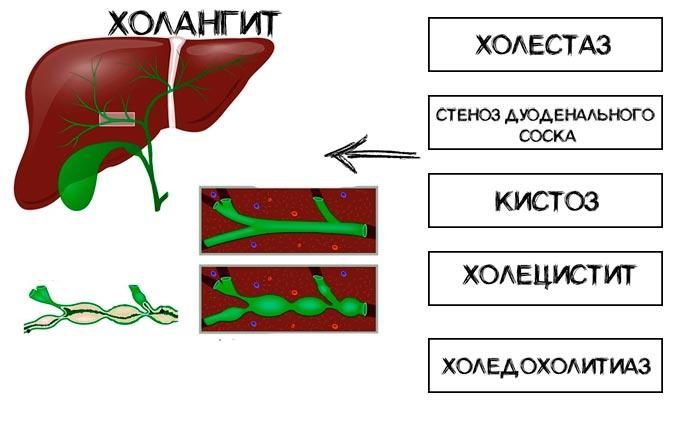
- Острый холангит возникает как осложнение холедохолитиаза: обструкции желчевыводящего протока камнем или густой желчью, реже — как осложнение эндоскопической ретроградной холангиопанкреатографии.
Бактерии могут попадать в желчные пути разными способами:
- восходящим — при забросе содержимого кишки в желчные протоки;
- гематогенным — попадая в кровоток воротной вены;
- лимфогенным — из близлежащих лимфатических сосудов.
Наличие конкрементов в протоках способствует травматизации стенки и дальнейшему беспрепятственному проникновению бактерий внутрь. Кроме того, воспаление может развиваться при застое желчи из-за закупорки протока камнем, при нефункциональности фатерова сосочка. В таком случае желчь застаивается, и это приводит к размножению микроорганизмов, вследствие чего развивается воспалительный процесс.
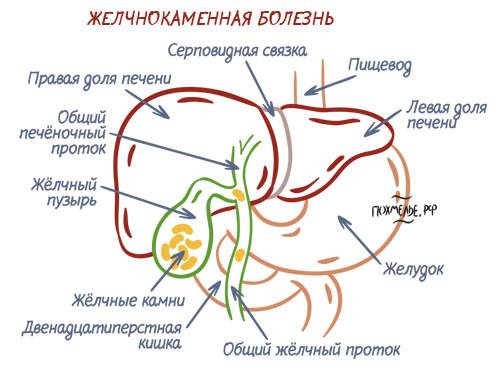
Причиной холангита могут быть камни в желчном пузыре.
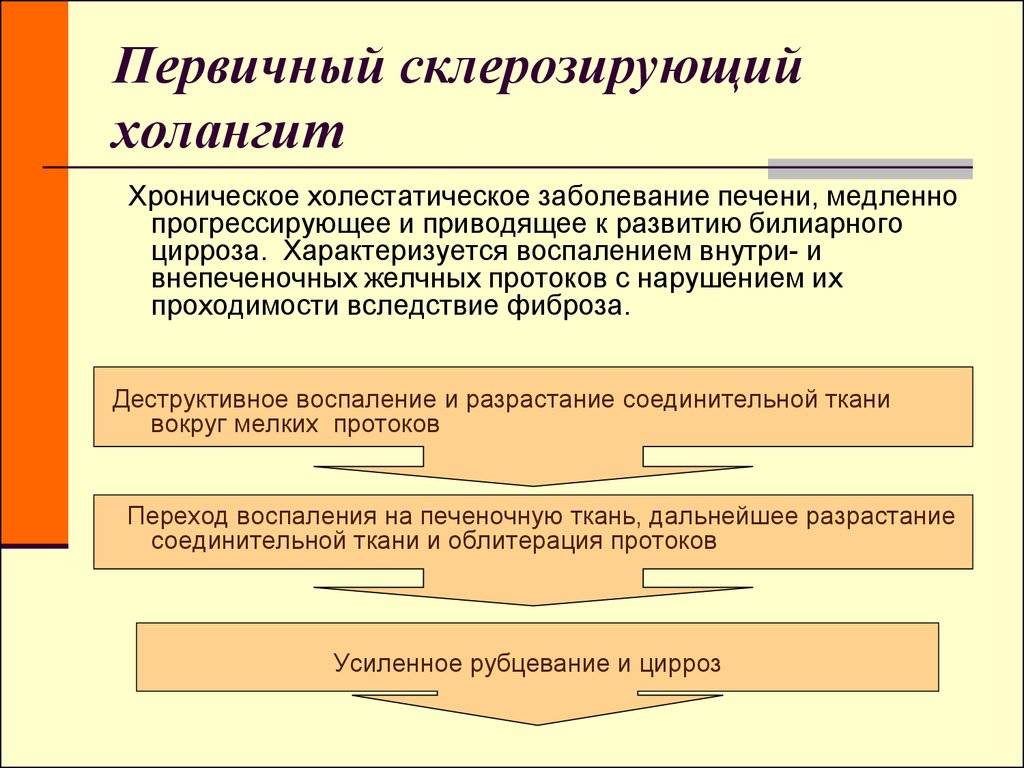
Первичный склерозирующий холангит является аутоиммунным заболеванием; причины, провоцирующие возникновение аутоиммунного процесса в желчевыводящих протоках до конца не выяснены. В качестве возможных этиологических факторов выступает наследственность, бактериальные и вирусные инфекции. Известно, что склерозирующий холангит имеет связь с другими аутоиммунными заболеваниями ЖКТ:
- неспецифичесий язвенный колит;
- реже — болезнь Крона или сочетание с аутоиммунными заболеваниями печени.
Гнойный холангит часто сопровождает болезни гепатобилиарной системы. Внутри протоков обнаруживается желчь с примесью гноя. Если в процесс попадают печёночные протоки, то в таком случае печень становится дряблой, увеличенной, с гнойным содержимым. Когда воспалительные изменения прогрессируют, то есть риск разрушения протоков с дальнейшей диссеминацией гнойного содержимого по ткани печени. Это состояние опасно тем, что паренхима печени разрушается и в её структуре образуются гнойные абсцессы.
В дальнейшем могут развиваться более тяжёлые осложнения: перигепатит (воспаление печёночной капсулы) и перитонит (воспаление брюшины). В печёночной структуре активизируется избыточный рост соединительной ткани, который в конечном итоге приводит к формированию билиарного цирроза печени. А цирроз — это уже состояние, угрожающее жизни.
Ферменты поджелудочной железы могут повредить слизистую желчных сосудов, и это становится причиной развития некротического холангита. В печени и желчевыводящих путях появляются следы некроза: разрушения здоровых тканей.
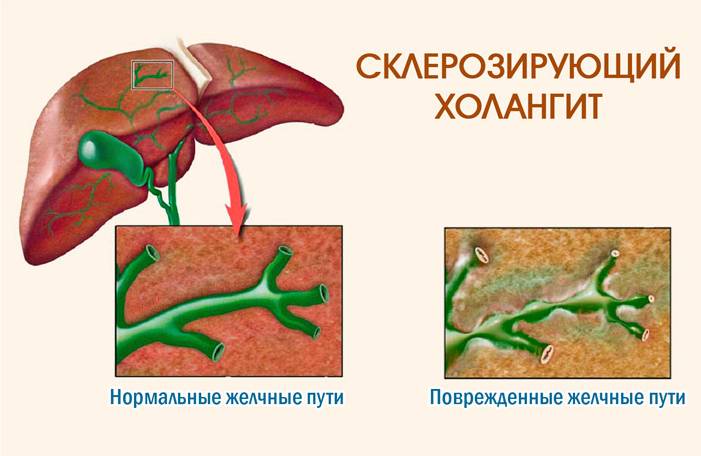
Склерозированный холангит сопровождается соединительнотканным утолщением стенок протоков:
- Желчевыводящие пути могут быть утолщены как на всём протяжении, так и локально. Холедох имеет очень плотную структуру, хотя его диаметр в пределах нормы. Из-за избыточного утолщения стенки его просвет сильно сужен.
- Для печени также характерны изменения: явления застоя желчи. Со временем печёночная структура подвергается изменениям и формируется билиарный холангит.
Методы лечения холангита
Выбор терапии зависит от состояния пациента, симптомов, а также данных диагностических исследований. При острой и многих хронических формах болезни выполняется госпитализация. Лечение холангита – сложный многоэтапный процесс, включающий оказание неотложной помощи, при необходимости оперативное вмешательство, а также длительную восстановительную терапию.
Медикаментозная терапия
Входит в состав консервативного лечения. Цель – освободить желчевыводящие протоки, снять воспаление. Преимущественный состав лекарственных средств – антибиотики, которые принимают не менее 10 дней. Точный подбор препаратов выполняют после посева желчи. Дополнительно пациенту требуется:
- Восстановить реологические свойства крови. Для этого вводят Реополиглюкин или Пентоксифиллин.
- Повысить показатели центральной гемодинамики. Могут использовать плазму, кардиотонические средства, электролитные растворы и т.д.
- Устранить интоксикацию. Вводят инфузионные растворы, выполняют форсированный диурез.
- Восстановить клетки печени. Подбирают витаминный комплекс, а также назначают Эссенциале.
Для снятия болевых симптомов прописывают анальгетики, а для улучшения пищеварения – ферментные препараты.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
После завершения восстановительной терапии требуется на протяжении нескольких лет для закрепления результата строго придерживаться предписанной гастроэнтерологом диеты.
Хирургическое вмешательство
Оперативное лечение показано при симптомах нарушения оттока желчи, если проведенные до этого консервативные методы не дали должного результата. Предпочтение отдается эндоскопической хирургии как наименее травматичной для пациента. С ее помощью удается выполнить дренирование желчных протоков, удалить имеющиеся камни и конкременты. Кровопотеря при такой операции минимальна, а восстановительный период сокращается до минимума. А цена операции на данный момент приблизилась к традиционной лапаротомии. К полостным операциям прибегают, только если имеет место гнойный холангит.
Народная медицина
При хронических формах холангита у взрослых лечение под контролем врача может включать применение травяных сборов, устраняющих типичные симптомы застоя желчи. Рецептов довольно много, все они относятся к желчегонным.
| Тысячелистник, календула, спорыш в равных пропорциях | 2 ст. л. смеси настаивают 1 час в 0,5 л кипятка (в термосе). Отфильтрованный настой пьют 3 раза в сутки за 20 мин. до еды на протяжении 30 дней. |
| Мята, вахта трехлистная, кориандр, бессмертник | Помогает снять болевой синдром, улучшить отток желчи, стимулирует работу печени. Смесь в равных пропорциях в количестве 1 ст. л. заваривают 200 мл кипятка и настаивают 1 час. Процеженный настой принимают по 2 ст. л. натощак за 20 мин. до еды на протяжении 3 недель. |
| Пижма | 1 ст. л. сухой травы с цветками настаивают в 200 мл кипятка в течение 1 часа. Выпивают по 1 ст. л. перед едой. Средство улучшает отток желчи и оказывает антисептическое воздействие на воспаленные протоки. |
Строго не рекомендуется принимать стимулирующие выделение желчи средства без консультации с лечащим врачом. Ошибочно подобранный сбор может ухудшить состояние.
Классификация болезни
Перед тем как начать лечение холангита необходимо точно определить тип процесса. Заболевание классифицируют по определенным признакам, различают ее острую и хроническую форму.
Заболевание в острой форме выражается на фоне абсолютной обструкции желчного пузыря. Симптоматика проявляется интенсивно, качество жизни пациента стремительно ухудшается. Снижается работоспособность, появляется боль в правом подреберье, способная иррадиировать в предплечье и лопатку. Возникают диспепсические расстройства.
Острый холангит лечится только в условиях стационара. Лечение начинается с установления причин, провоцирующих болезнь. Если патология проявилась на фоне закупорки протоков конкрементами, проводится экстренная операция.
Хронический холангит характеризуется развитием воспалительного процесса во внепеченочных и внутрипеченочных желчных путей. При длительном течении патологии, секрет желчного пузыря попадает в общий кровоток. Вероятность возникновения затяжной болезни – минимальна, она является самым редким заболеванием билиарной системы. Но, в отличие от острого течения диагностируется у пациентов среднего возраста.
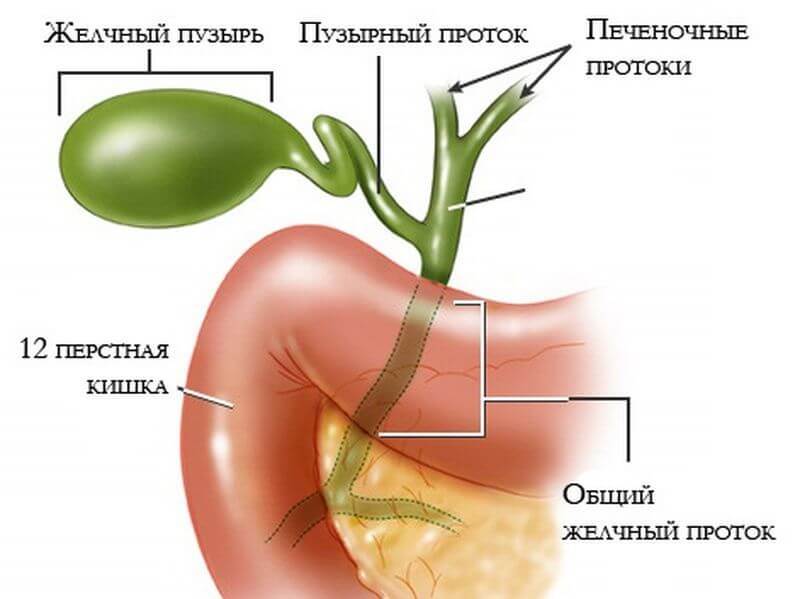
В гастроэнтерологии выделяют такие виды:
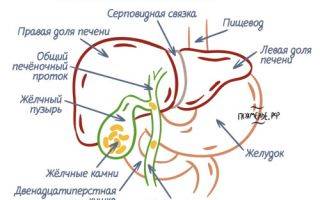
- холедохит – диагностируют при воспаление общего протока;
- ангиохолит – определяется в случае, когда воспалительный процесс затрагивает внутрипеченочные и внепеченочные желчевыводящие каналы;
- холецистохолангит – определяют при воспаленном состоянии протоков и желчного пузыря в совокупности;
- папиллит – характеризуется дисфункцией большого дуоденального сосочка.
В зависимости от типа происхождения холангита выделяют бактериальное, асептическое, паразитарное, аутоиммунное и склерозирующее.
Острая форма
Рассматривая патоморфологические изменения, острый холангит разделяют на подтипы, представленные в таблице:
| Наименование | Краткая характеристика |
| Гнойный холангит | Опасное развитие, для которого характерно расплавление стенок желчевыводящих путей. При поражении этого типа не исключено образование множественных внутренних абсцессов. |
| Дифтерический | Для заболевания этого типа характерно формирование глубоких язв на поверхности слизистых оболочек с последующим шелушением и появлением инфильтрации на стенках. Впоследствии происходит отмирание тканей. |
| Катаральный холангит | Проявляется выраженным отеком слизистых оболочек, выстилающих желчевыводящие протоки изнутри. Из-за активного притока крови к областям поражения происходит перенасыщение тканей лейкоцитами с последующим отслаиванием эпителиальных тканей. |
| Некротический | Характерно формирование омертвевших областей, воспаляются они из-за агрессивной ферментной деятельности поджелудочной железы. |
Точно установить подтип острого холангита помогает диагностика – зондирование. Схема терапевтического вмешательства всегда определяется после получения биохимического анализа крови пациента.
Хроническое течение
Классификация хронического холангита, с описанием каждого подтипа данного процесса рассмотрена в следующей таблице:
| Наименование | Описание |
| Склерозирующий | Редкое поражение желчных путей, нарушающее естественный процесс оттока секрета. Особенность этой формы в том, что болезнь долго не проявляется клинически и в конечном итоге приводит к развитию печеночной недостаточности или вызывает цирроз. |
| Латентный | Для патологии характерно полное отсутствие или слабое проявление болевого синдрома в правом подреберье. Основным диагностическим признаком, по которому можно заподозрить прогресса болезни является увеличение печени. |
| Рецидивирующий | Симптомы заболевания донимают пациента периодически. Короткие периоды ремиссии резко сменяются повторным обострением. |
| Септический (длительно текущий) | В большинстве случаев протекает в скрытом виде. В период ремиссии частично восстанавливается естественный отток желчи, пациент ощущает себя нормально. Рецидив проявляется резко, симптомы выражаются в остром виде. Поражение опасно развитием септического билиарного шока. |
Опасность хронического холангита в том, что пациент в течение продолжительного времени способен не подозревать о его прогрессе. Для заболевания характерно скрытое развитие. Обострения на начальном этапе формирования возникают крайне редко и проявляют себя слабо.
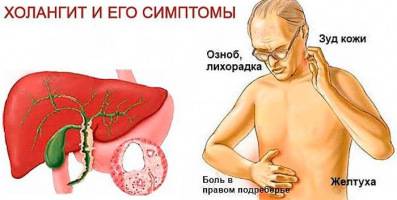
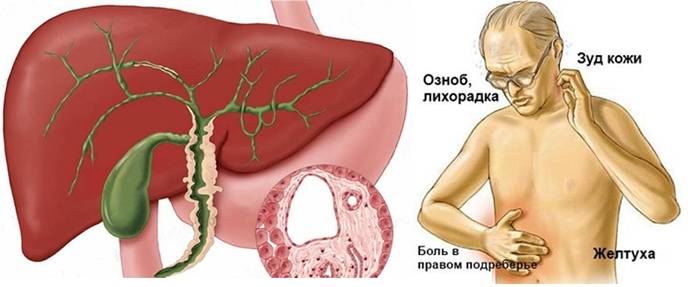
Признаки и симптомы

Наиболее частыми симптомами первичного билиарного холангита являются:
- усталость;
- зуд и раздражение кожи;
- желтуха.
Причина утомляемости при ПБХ неизвестна и может быть очень изнурительной. К сожалению, не существует общепринятых лекарств от усталости при ПБХ, хотя исследования лекарств, которые могут помочь при усталости, продолжаются
Поскольку утомляемость является очень распространенным явлением, важно исключить другие причины утомляемости. Утомляемость при ПБХ не связана с тяжестью заболевания печени
У пациентов может быть заболевание на ранней стадии, но при этом сохраняется сильная усталость, в то время как у других пациентов с более поздними стадиями заболевания усталость может отсутствовать вовсе. Утомляемость также не связана с тем, насколько быстро болезнь разовьется.
Как и утомляемость, причина зуда при ПБХ неизвестна и не всегда связана с тяжестью заболевания печени. Вполне вероятно, что зуд и раздражение вызваны веществами в крови, а не в коже, в отличие от зуда, вызванного аллергией. К счастью, в отличие от усталости, существует ряд лекарств от зуда, которые работают для большинства людей (см. ниже в разделе «Стандартные методы лечения»).
Как упоминалось выше, желтуха возникает, когда ПБХ очень тяжелый. Иногда желтуху можно вылечить с помощью лечения ПБХ, но иногда пациентам с желтухой требуется трансплантация печени. Желтуха обычно возникает, когда печень настолько повреждена, что нормальная функция печени нарушается.
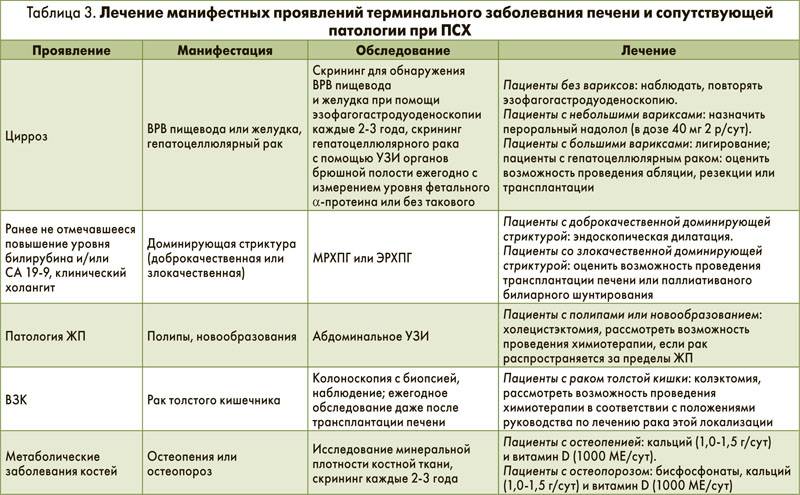
Осложнения первичного билиарного холангита:
- портальная гипертензия (асцит, варикоз, печеночная энцефалопатия);
- нарушение всасывания жира;
- отложения жира;
- остеопороз/остеомаляция.
Портальная гипертензия обычно возникает после того, как у пациента развивается цирроз. Это может привести к скоплению жидкости в брюшной полости (асцит брюшной полости) или к образованию больших вен (похожих на варикозное расширение вен) в пищеводе (структура, по которой пища попадает при глотании). Это также может привести к проблемам в работе мозга (из-за накопления токсинов, которые не выводятся печенью).
Нарушение всасывания жира возникает только тогда, когда ПБХ тяжелой, и встречается очень редко. Если это все же произойдет, это вызовет диарею, жирный стул и потерю веса. Жировые отложения под кожей (ксантомы) встречаются чаще, так как у людей с ПБХ в крови больше холестерина. Эти жировые отложения выглядят как желтые шишки под кожей, обычно под глазами или над суставами. Высокий уровень холестерина при ПБХ не связан с повышением риска сердечного приступа, инсульта или других осложнений.
Остеопороз является наиболее частым осложнением ПБХ, хотя он также очень часто встречается у людей без ПБХ. Это приводит к истончению костей и лечится лекарствами от остеопороза.
Другие заболевания чаще встречаются у пациентов с ПБХ:
- заболевание щитовидной железы;
- синдром Шегрена: заболевание, вызывающее сухость в глазах и во рту;
- целиакия: заболевание, поражающее тонкий кишечник и вызывающее аллергию на глютен (белки в продуктах с пшеницей, рожью, отрубями).
Классификация
В зависимости от продолжительности течения выделяются следующие варианты патологии:
- Острый. Наиболее частый вариант, при котором проявляются типичные симптомы, развивающиеся в течение 1-2 суток.
- Хронический. Наиболее сложный для диагностики вариант. Он может возникать самостоятельно или в исходе острой формы. Клиническая картина при этом часто бывает стертой – нередко единственной жалобой пациентов является жидкий стул или периодическая боль в животе.
- Молниеносный или фульминантный. Наиболее тяжелая и опасная форма, при которой все признаки заболевания и заражение крови появляются внезапно и быстро прогрессируют (в течение нескольких часов). Фульминантное заканчивается смертью в 90-100% случаев, даже несмотря на своевременную и квалифицированную медицинскую помощь.
Второй принципиальный момент в определении формы патологии – вид воспалительного процесса. В любом диагнозе обязательно указывается этот нюанс, так как от него зависит дальнейшая лечебная тактика.
В настоящее время, доктора выделяют следующие варианты:
| Форма заболевания | Острый или хронический? | Краткая характеристика |
| Серозный | Может быть острым и хроническим, однако чаще первый вариант | Наиболее благоприятный вариант патологии, при котором крайне редко развивается заражение крови. В полости протоков отсутствует гной – воспаление проявляется усилением выработки серозной жидкости. |
| Фибринозно-серозный | Может быть острым и хроническим, однако чаще первый вариант | Протекает по аналогии с серозной формой. Основное отличие заключается в течение воспалительного процесса – в органе помимо жидкости присутствуют белковые (фибринозные) наложения. |
| Склерозирующий | Только хронический | Скрытая медленнопрогрессирующая форма патологии, при которой практически отсутствуют характерные признаки. Опасна развитием тяжелого необратимого повреждения печени, вплоть до билиарного цирроза. |
| Некротический | Только острый | Является конечной стадией гнойного холангита, при котором стенки органа начинают отмирать. Наибольшую опасность представляет собой возможность проникновения частичек мертвых тканей, желчи и гной в кровь. Закономерным результатом этого является развитие заражения крови и шока. |
| Гнойный | Как правило, острый | Тяжелая форма, при которой в полости органа находится большое количество бактерий и агрессивно протекает воспаление. При нем часто отмечается развитие сепсиса и возможно возникновение инфекционно-токсического шока. |
Прогноз и профилактика
Холангит – достаточно опасное заболевание, которое требует незамедлительного лечения.
Если своевременно не приступить к лечению, существует вероятность возникновения серьезных осложнений. Среди них цирроз, абсцедирование, почечно-печеночная недостаточность Нередко возникает генерализированный септический процесс.
В таком случае прогноз на течение холангита крайне неблагоприятный. Несмотря на это, достижения современной медицины позволяют успешно вылечить данное заболевание. Не забывайте регулярно принимать витаминные комплексы, которые помогут восстановить работу организма.
Наибольшую опасность представляет холангит гнойной, некротический и дифтерической формы. Вследствие длительного лечения патологии у пациента может развиться инвалидность.
Чтобы не допустить развития холангита, пациенту следует своевременно проходить необходимые клинические исследования. Также нужно избавиться от сопутствующих патологий: желчнокаменной болезни, бескаменного холецистита, панкреатита, протозойных инвазий.
2018 – 2019, MedPechen.ru. Все права защищены.
Определение и данные о заболевании.
Первичный билиарный холангит (ПБХ) – является холестатическим, аутоиммунным заболеванием, характеризующимся разрушением внутрипеченочных желчных протоков, мононуклеарным портальным воспалением, холестазом, перипортальным фиброзом с прогрессированием до цирроза печени.
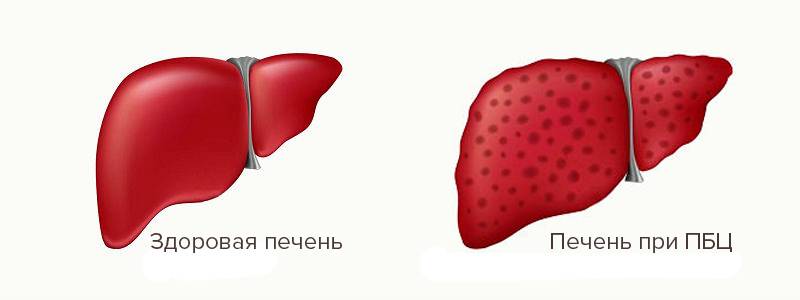
Это заболевание преимущественно встречается у женщин (9 больных женщин на 1 мужчину из 10). Болезнь, как правило, проявляется в среднем возрасте от 30 до 65 лет, хотя может развиться в более молодом или пожилом возрасте.
У большинства пациентов (95%) в крови будут определяться антимитохондриальные антитела (АМА), которые определяются до начала клиническоих проявлений заболевания. АМА также наблюдаются примерно у 1% взрослых без ПБЦ.
После установления диагноза ПБХ у нелеченных пациентов может развиться прогрессирование заболевания до цирроза печени в течение 4 лет. В наши дни диагноз ПБХ часто устанавливается на более ранних стадиях, поэтому время прогрессирования до терминальной стадии может быть отсрочено. Это обусловлено доступными в настоящее время эффективными методами лечения.
Повышение уровня щелочной фосфатазы и билирубина в сыворотке крови на момент постановки диагноза является прогностическим фактором у нелеченных пациентов. Пациенты с уровнем щелочной фосфатазы менее чем в два раза выше верхнего предела нормы и уровнем билирубина в сыворотке менее чем в 2 раз через 1 год после постановки диагноза имеют лучшую выживаемость, чем пациенты с более высокими уровнями.
Гистологическая картина первичного билиарного холангита
В наши дни развитие и течение заболевания несколько изменилось:
- Возраст пациентов, при котором диагностируется данное заболевание, стал выше;
- Менее тяжёлое клиническое течение;
- Хорошо поддаётся лечением урсодезоксихолевой кислотой (УДХК);
- Более низкие показатели декомпенсации и более длительная выживаемость без трансплантации печени.
Неясно, связано ли это с более ранней диагностикой заболевания из-за скрингово наблюдения ферментов печени у взрослых или с изменениями, связанными с причиной развития заболевания.
При этом, патогенез ПБХ остается неизвестным. Кажется очевидным, что это аутоиммунное заболевание, учитывая его связь с другими аутоиммунными состояниями, такими как наличие комлекса сикка (сухость слизистых оболочек глаз и рта при аутоиммунных заболеваниях) и наличием циркулирующих АМА.
Есть основание утверждать, что это генетическое заболевание, так как у него наблюдаются:
- Передача между поколениями.
- ПБХ часто встречаются у однояйцевых близнецов.
- Повышенный риск развития сопутствующих заболеваний у родственников пациентов.
Лечение заболевания
Процесс лечения хронических форм холангита существенно варьируется от запущенности заболевания, наличия осложнений, текущего состояния организма пациента, сопутствующих симптомов. В типичных простых случаях используется консервативная терапия, в иных же ситуациях практически всегда требуется оперативное вмешательство.
Лечение хронического холангита в домашних условиях запрещено – процесс терапии проводится только в стационаре под постоянным контролем специалистов.
Классические мероприятия включают в себя методы консервативной терапии, оперативные действия и диетотерапию.
Консервативные методы лечения хронического холангита:
- Дезинтоксикация с использованием препаратов по жизненным показателям;
- Обезболивающие средства – НПВП, спазмолитики (Дротаверин, Спазмалгон), в отдельных случаях наркотические анальгетики;
- Антибактериальная терапия широкого спектра (до получения точных данных по бактериальным посевам) – аминогликозиды, цефалоспорины и макролиды, проникающие в желчь. При уточнении типа бактериальной инфекции – корректировка лечения и применение антибиотиков узконаправленного спектра, а также в качестве дополнения, используются желчегонные средства (холекинетики, холеретики, холеспазмолитики, как натуральные, так и синтетические, от Аллохола и Хологона до Циквалона, сульфата магния и Платифиллина);
- Использование этиотропной противопаразитарной терапии. Типичные представители – Клотримазол, Флуконазол и прочие препараты данного системного действия этого ряда – при паразитарной причине инфекционного поражения;
- Комплекс физиотерапии, включающий в себя диатермию, УВЧ, УФО, индукторемию, диадинамотерапию, озокеритовые и парафиновые аппликации, а после выписки – лечебные ванны и грязелечение – после купирования прямого рецидива и обострения;
- Приём витаминно-минеральных комплексов в периоды ремиссии;
- Строгая диета.
Оперативные действия включают в себя:
- Наружный дренаж желчных протоков по методам Холстеда и Керра;
- Транспеченочное дренирование с РПХГ;
- Экстракция конкрементов;
- Эндоскопическая дилатация;
- Стентирование холедоха;
- Иные действия, направленные на улучшение оттока желчи и удаление скоплений, срастаний в желчных путях.
В процессе лечения холецистита и периода реабилитации пациента, врачи рекомендуют человеку придерживаться определенной диеты.
Основные принципы диеты:
- Дробное питание 5-6 раз в день малыми порциями. Основные приёмы пищи приходятся на утро и день;
- Суммарная энергетическая ценность – около 2200 Ккал в сутки на взрослого человека, оббьем не более 3,5 килограммов продукции с учетом употребляемых жидкостей;
- Приготовление – варка, на пару, запекание;
- Температура блюд – умеренная, не менее 17 и не более 60 градусов тепла;
- Продукты, используемые для блюд должны быть свежими и натуральными, побольше овощей. Обязательно включение в рацион фруктов, мясо перед употреблением необходимо освобождать от кожи и сухожилий.
Запрещенные продукты при холангите:
- Горчица и хрен;
- Жирные сорта мяса, сало, субпродукты;
- Любые бобовые культуры, включая горох и фасоль;
- Кислые сорта овощей и фруктов;
- Грибы, консервы, икра, маринады, острые соусы, копчености;
- Зелень и приправы, раздражающие стенки желудка – чеснок, лук, редиска, щавель, шпинат;
- Любые жареные блюда, наваристые бульоны (в том числе рыбные), уксус;
- Сдоба, выпечка, свежий хлеб, мороженое, крема, шоколад, продукция на основе какао-бобов;
- Крепкий кофе и чай, газировка, алкоголь.
Список разрешенных продуктов:
- Мясо, птица, рыба нежирных сортов, вареная колбаса высшего сорта по ГОСТ, 1-2 куриных желтка;
- Свежие фрукты, овощи и зелень, кроме вышеуказанных видов;
- Макароны, крупы, а также пудинги и запеканки на их основе;
- Нежирная молочная продукция, желательно обезжиренная;
- Сухое печенье, подсушенный хлеб, крекеры без добавок;
- Натуральные растительные масла прямого отжима, мармелад, варенье, зефир;
- Напитки – легкий чай и кофе с молоком, отвары шиповника, куркумы, свежие фреши, цикорий, компоты и кисель.
ЛИПАНТИЛ
Классификация
 Четкая и всеобъемлющая классификация холангита отсутствует. Ориентировочно различают перечисленные далее формы патологии.
Четкая и всеобъемлющая классификация холангита отсутствует. Ориентировочно различают перечисленные далее формы патологии.
Острый
Острый холангит бывает:
- катаральным – проявляется гиперемия и отечность желчного протока;
- гнойным – в просвете протока формируются абсцессы;
- дифтерическим – внутренняя поверхность желчного хода покрывается фиброзной пленкой;
- некротическим – формируются участки некротических изменений.
Хронический
Хронический холангит, симптомы и лечение которого отличаются от острого, диагностируется чаще. Эта форма зачастую является исходом острого воспаления и характеризуется затяжным течением. Хронический холангит бывает таких форм:
- латентная;
- рецидивирующая;
- септическая;
- абседирующая;
- склерозирующая.
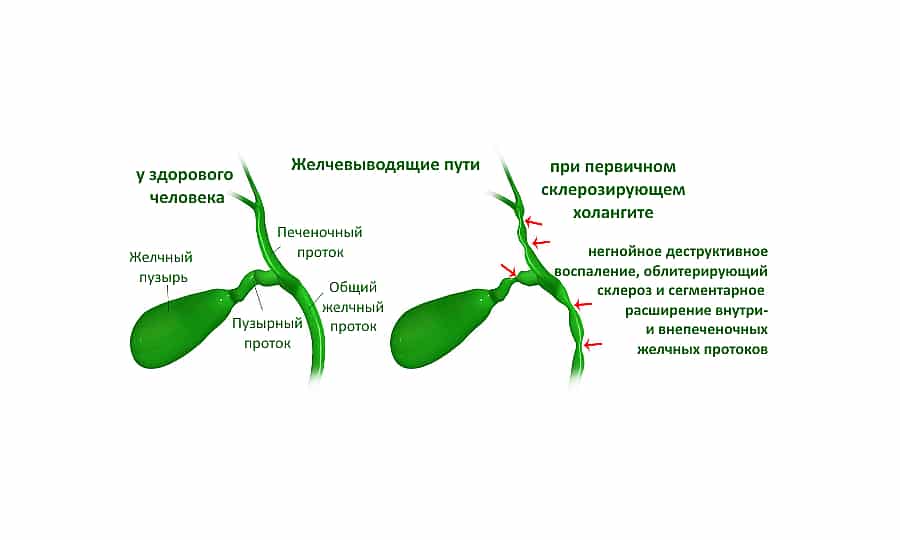
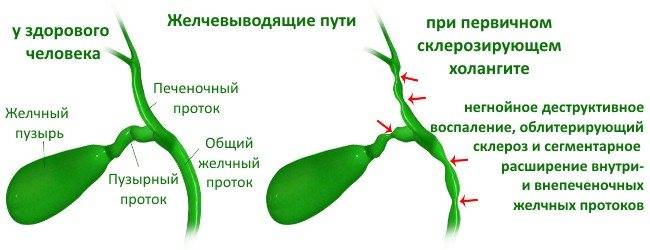
Склерозирующий (аутоиммунный)
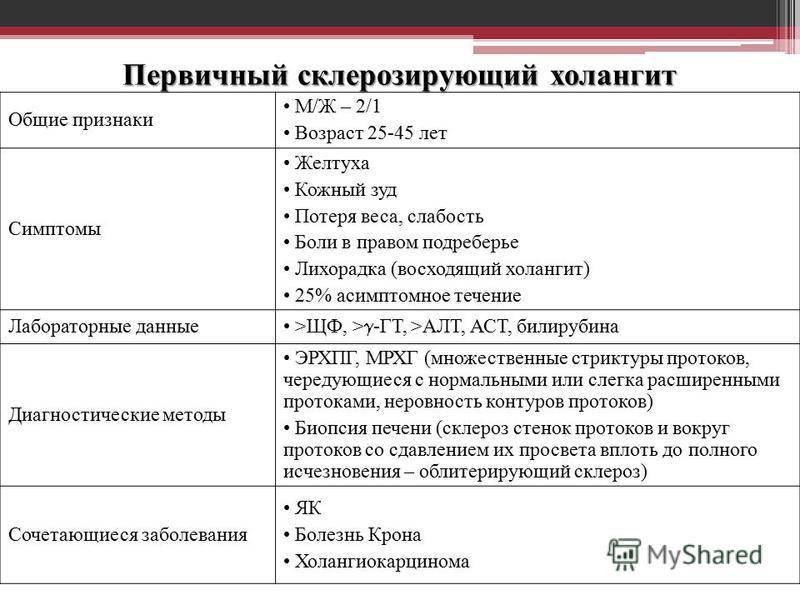
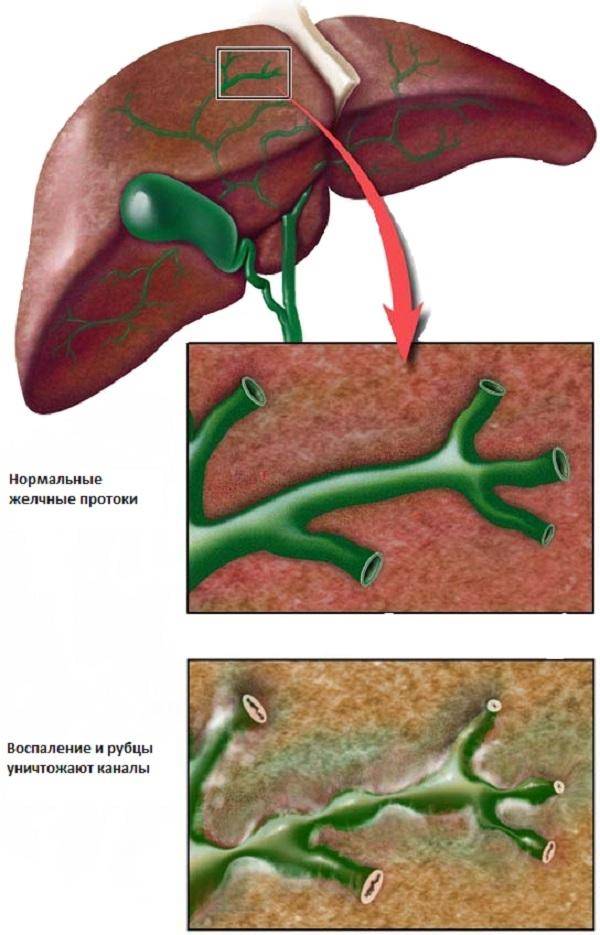
Аутоиммунный склерозирующий холангит характеризуется воспалением, разрастанием соединительных тканей и нарушением структуры протока. Первичный склерозирующий холангит, этиология которого до сих пор не выяснена, развивается вследствие аутоиммунного воспаления, при котором внутри- и внепеченочные протоки сужаются
Диагностика первичного склерозирующего холангита проводится с помощью визуальных методов исследования – ультрасонографии, холингографии.
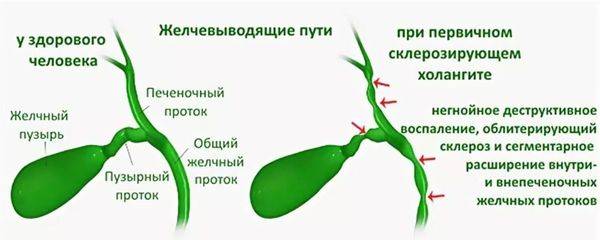 Первичный склерозирующий холангитНесвоевременное лечение первичного склерозирующего холангита приводит к циррозу, недостаточности печени.
Первичный склерозирующий холангитНесвоевременное лечение первичного склерозирующего холангита приводит к циррозу, недостаточности печени.
Первичный билиарный
Первичный билиарный холангит – аутоиммунная патология, причины возникновения которой неизвестны. Характеризуется разрушением внутрипеченочных протоков, что в итоге приводит к циррозу.
Гнойный
Когда отток желчи нарушен либо полностью заблокирован, развивается острое гнойное воспаление желчных протоков. Гнойный холангит характеризуется ярко выраженной симптоматикой. Если игнорируются симптомы и лечение у взрослых проводится несвоевременно, быстро развивается билиарный сепсис, сопровождающийся нарушением гемодинамики, почечной дисфункцией.
Холецистохолангит
Холецистохолангит – воспаление желчного пузыря и протоков. Выделяют хронический холецистохолангит и острый. Первый встречается намного чаще и сопровождается умеренный дискомфортом, который усиливается при нарушении диеты. Острый характеризуется выраженной болезненностью и тяжелой интоксикацией.
После удаления желчного пузыря
Холангит после удаления желчного пузыря появляется вследствие застоя желчи в печени. Причины застойных процессов:
- камнеобразование в путях;
- рубцевание и стеноз просвета протока;
- повышение тонуса сфинктера Одди;
- проникновение инфекции в протоки, развитие воспалительных процессов.
Классификация заболевания
Острый холангит
Заболевание характеризуется выраженной симптоматикой и бурным протеканием. Острая форма у взрослых имеет следующую классификацию:
- Дифтерический холангит — слизистая желчных протоков покрывается язвами, которые провоцируют развитие некроза тканей. В результате стенки разрушаются, а гнойный процесс переходит на окружающие органы, в том числе и печень.
- Гнойный — желчные протоки заполняются гноем, а воспалительный процесс может перейти на печень.
- Катаральный — отекание желчевыводящих путей и изменение структуры слизистой оболочки. Данный тип считается наиболее простым и поддающимся терапии, однако при отсутствии своевременного лечения заболевание легко переходит в хроническую форму.
- Некротический — самый опасный тип заболевания: в протоки попадают ферменты поджелудочной железы, что и ведет к отмиранию слизистых оболочек.

Хронический холангит
Характеризуется длительным протеканием с временными обострениями. Симптоматика при этом менее выраженная, что затрудняет своевременную диагностику. Хронический холангит может иметь следующие формы:
- Латентную — симптомы заболевания полностью отсутствуют. Пациент может не догадываться о наличии патологии до последнего.
- Рецидивирующую — симптомы болезни то проявляются, то исчезают на определенное время.
- Абсцедирующую — образование полостей в желчных протоках, заполненных гноем.
- Септическую — самая тяжелая из форм. Заражение распространяется по всему организму с кровью. Для септического холангита характерны симптомы общего заражения крови.
Аутоиммунный холангит
Несмотря на то, что данная форма относится к хроническим, врачи ставят ее отдельно. Это заболевание не имеет инфекционной природы, однако при этом в протоках формируется воспалительный процесс.
Главная причина патологии — нарушение иммунитета, когда происходит выработка особых клеток-киллеров, которые «нападают» на здоровые ткани. К аутоиммунному относится первичный билиарный холангит.
Лечение холангита
Холангит лечат консервативным или хирургическим методом. Выбор метода зависит от:
- причины болезни;
- степени проявлений;
- осложнений.
Самые главные задачи, которые преследуют при лечении данного заболевания, это:
- ликвидация воспаления;
- дезинтоксикация;
- декомпрессия (разгрузка) желчных путей.
В основе консервативного лечения лежат такие назначения:
- постельный режим;
- голод. По мере купирования признаков холангита больному через несколько дней назначают облегченное диетическое дробное питание (пюрированные супы, овощное пюре, мелкоизмельченное мясо, кисломолочные продукты и тому подобное);
- препараты, которые ликвидируют возбудителя – антибактериальные, противопаразитарные и так далее;
- противовоспалительные средства;
- при выраженном болевом синдроме – спазмолитики;
- инфузионная терапия – для дезинтоксикации. С это целью вводят электролиты, белковые и солевые препараты, глюкозу, препараты крови;
- гепатопротекторы – для защиты клеток печени от изменений, способных наступить из-за застоя желчи в желчевыводящих протоках;
- при существенной интоксикации – плазмафарез (это процедура забора крови из кровеносного русла, очистка и возвращение ее в русло).
Если острые явления удалось побороть, то в период ремиссии успешно практикуют физиотерапевтические методы лечения – такие, как:
- индуктотермия;
- УВЧ;
- микроволновая терапия;
- электрофорез;
- диатермия;
- грязевые аппликации (прикладывание лечебных грязей);
- озокеритотерапия;
- парафинотерапия;
- солевые ванны (в частности, хлоридно-натриевые).
Все эти методы можно проводить в условиях физиотерапевтического кабинета клиники или же во время санаторно-курортного лечения, которое рекомендуют больному на стадии ремиссии.
В случае необходимости прибегают к хирургической коррекции нарушений со стороны желчевыводящих путей – это:
- эндоскопическая папилосфинктеротомия – рассечение суженного фатера сосочка;
- эндоскопическое извлечение камней из желчевыводящих протоков;
- эндоскопическое стентирование холедоха – введение в него каркаса, который поможет поддержать нормальный просвет холедоха;
- чрескожное транспеченочное дренирование желчевыводящих протоков – отведение желчи из системы протоков посредством прокола кожи и печени.
Важно
В случае склерозирующего холангита самым эффективным способом является трансплантация (пересадка) печени.