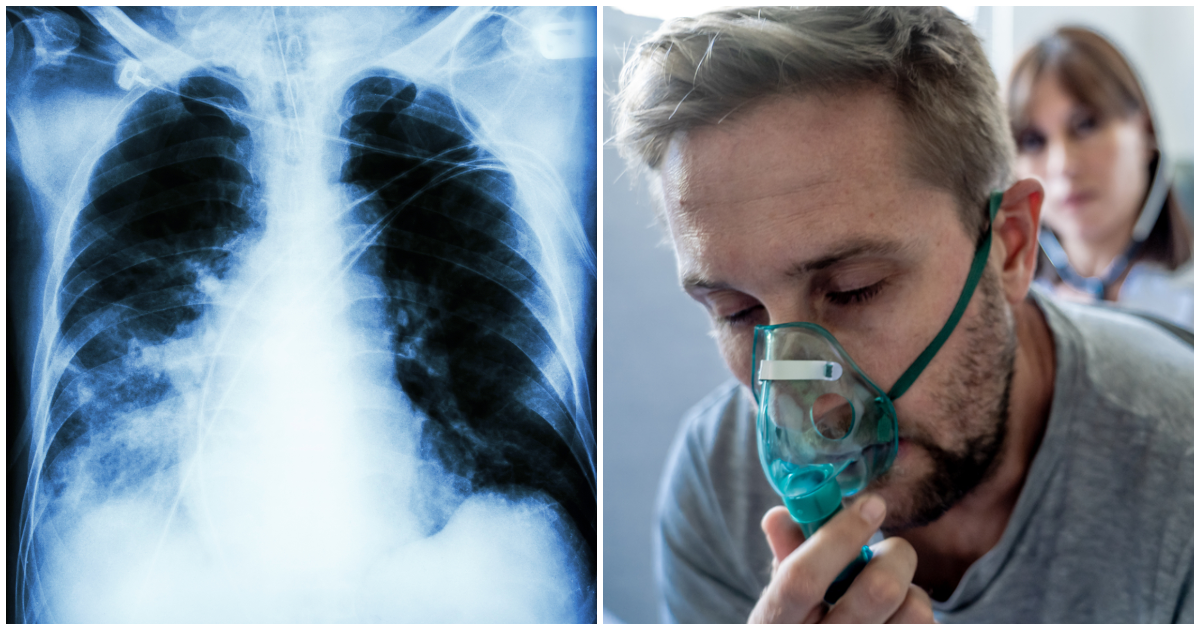
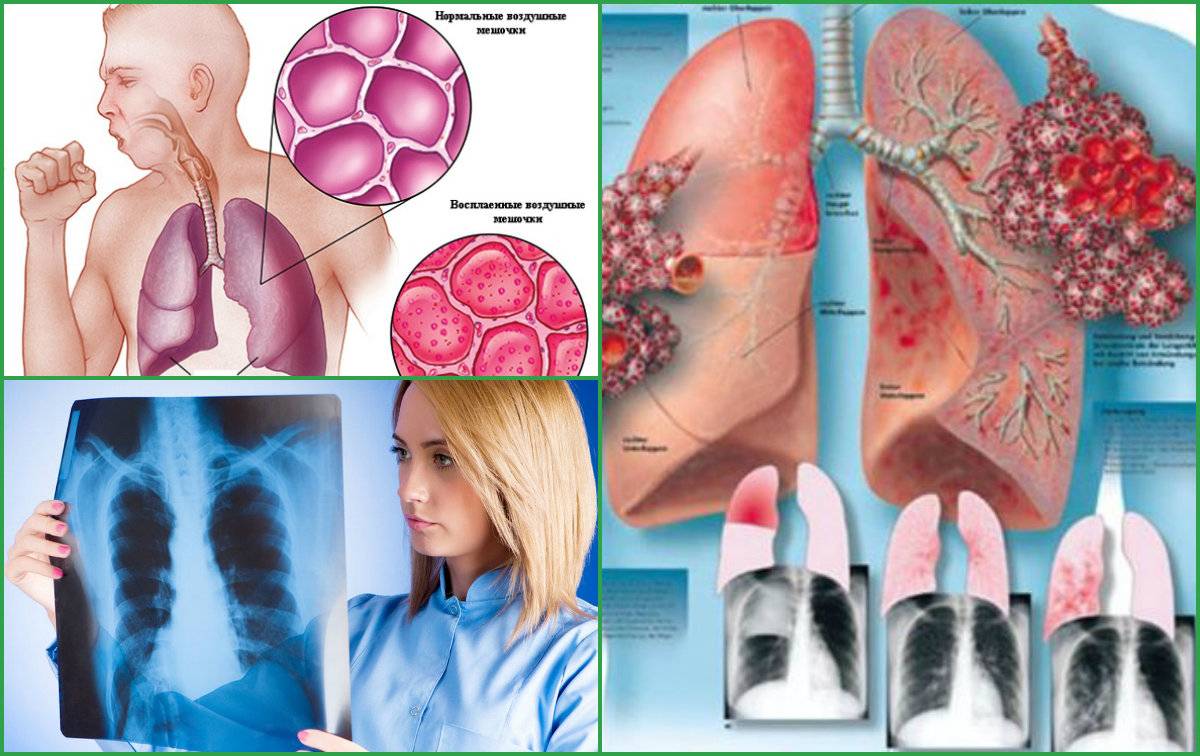
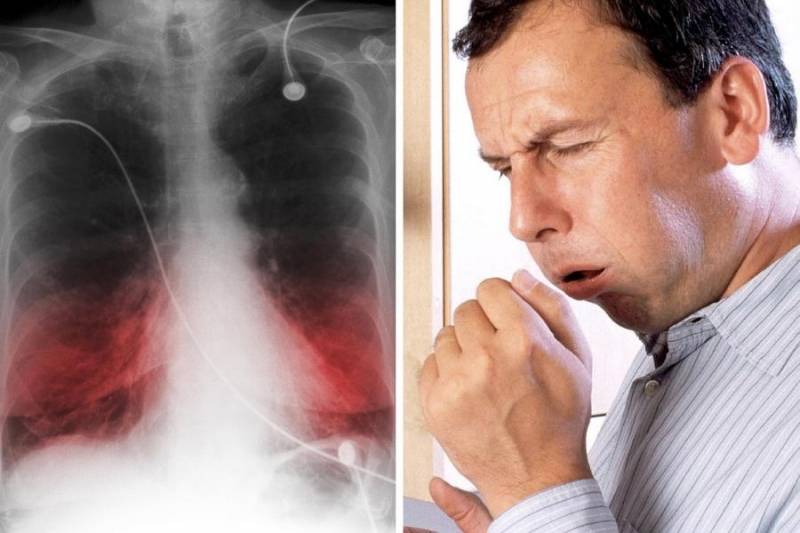
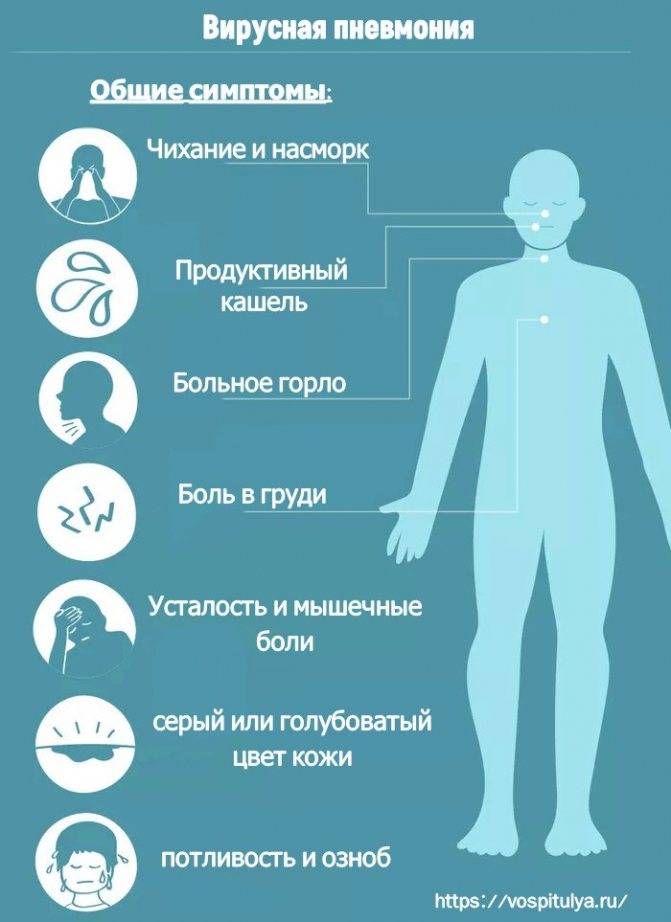
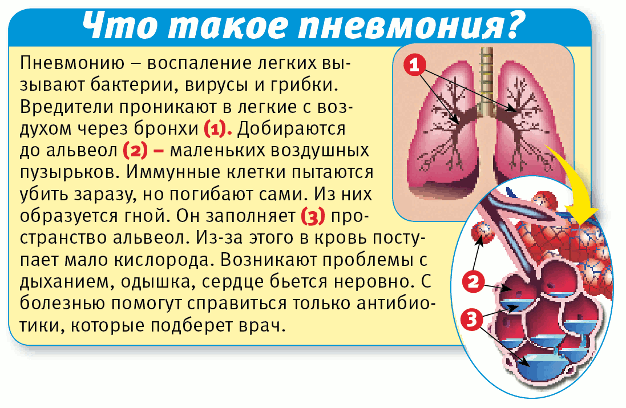
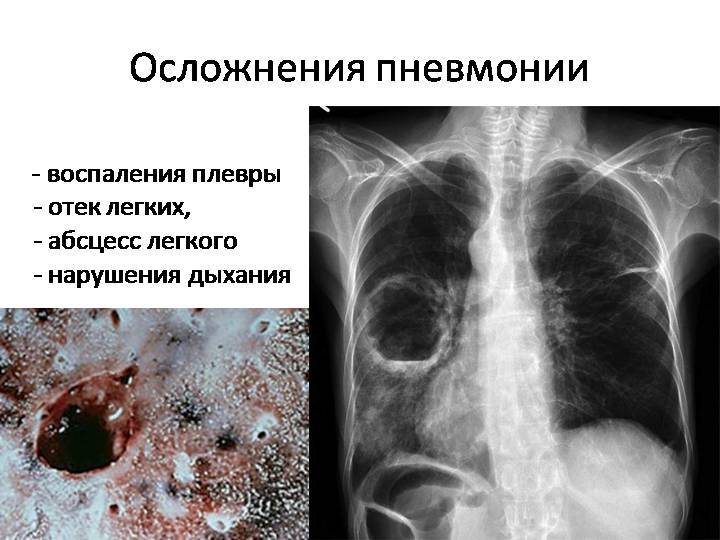
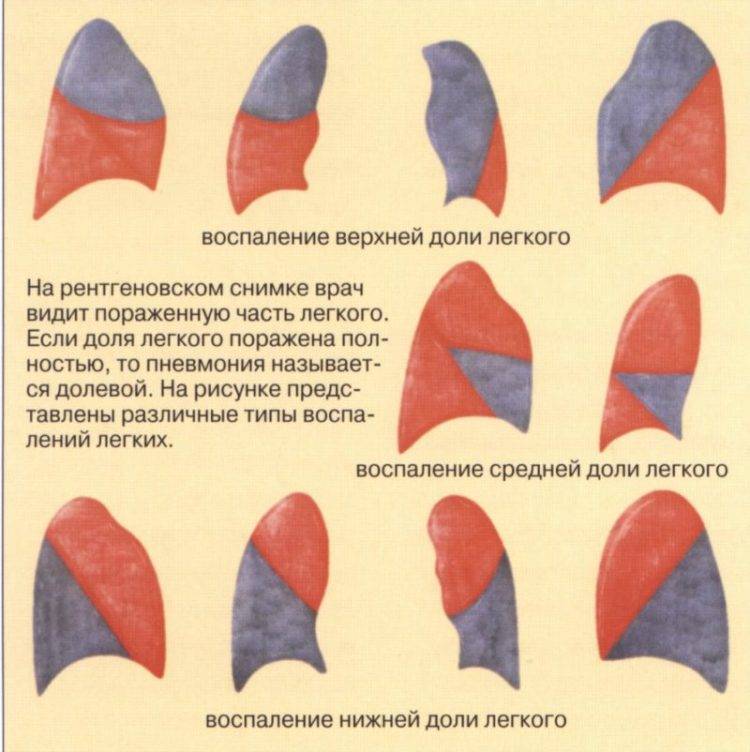
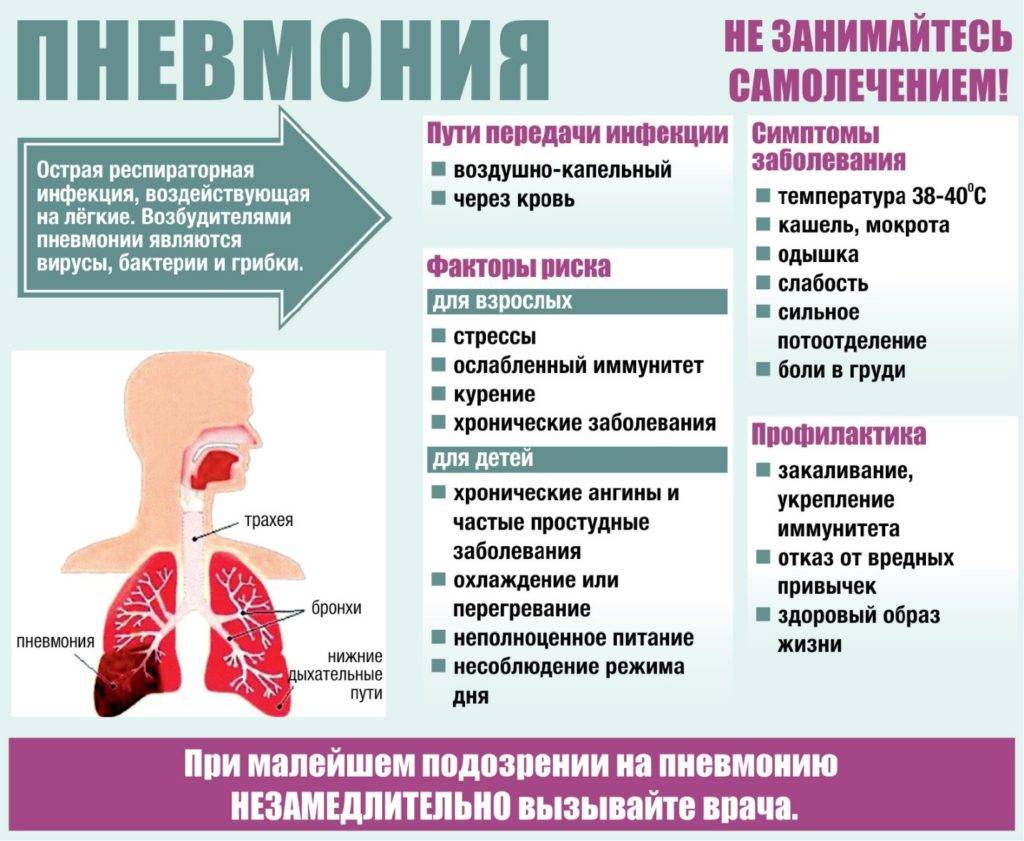
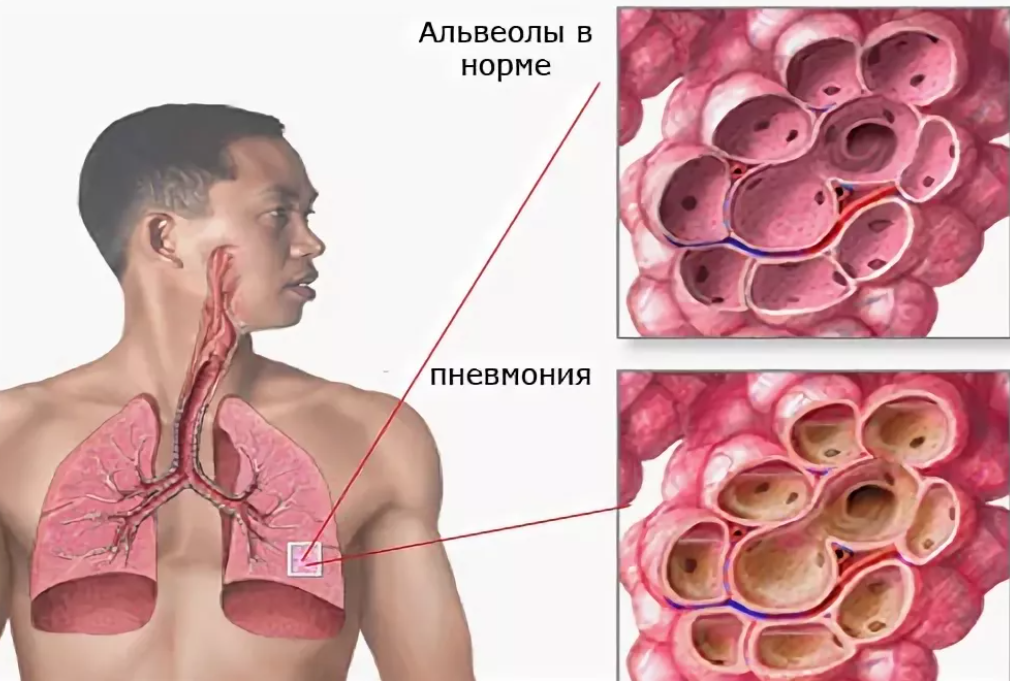
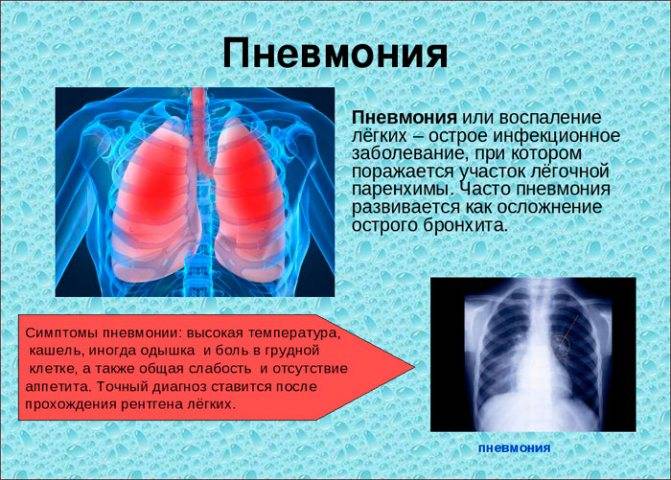
Можно ли ставить горчичники при воспалении легких
Старшее поколение уверено, что горчичники – настоящая панацея от любого недуга, который сопровождается кашлем. Так ли это и можно ли ставить горчичники при воспалении легких?
Медики уверено заявляют, что при пневмонии это средство скорее навредит, чем принесет пользу. Конечно, поставить эти жгучие пакетики можно, но на болезнь они никоим образом не воздействуют. Известны случаи в медицинской практике, когда лечение одними горчичниками приводило к летальным исходам.
Особенно опасны горчичники могут быть при пневмонии, сопровождающейся высокой температурой. В таких случаях разогревающие компрессы не только не рекомендуются, но и категорически запрещены. Чтобы не навредить организму и не усложнить заболевание, лучше предварительно выяснить у врача, стоит ли прибегнуть к такому способу воздействия на пневмонию.
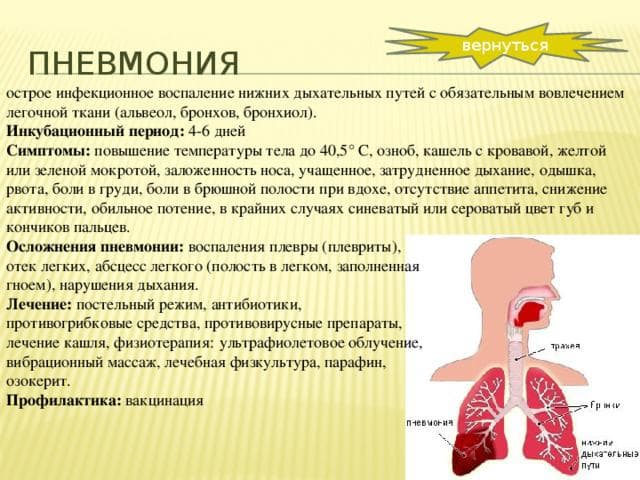
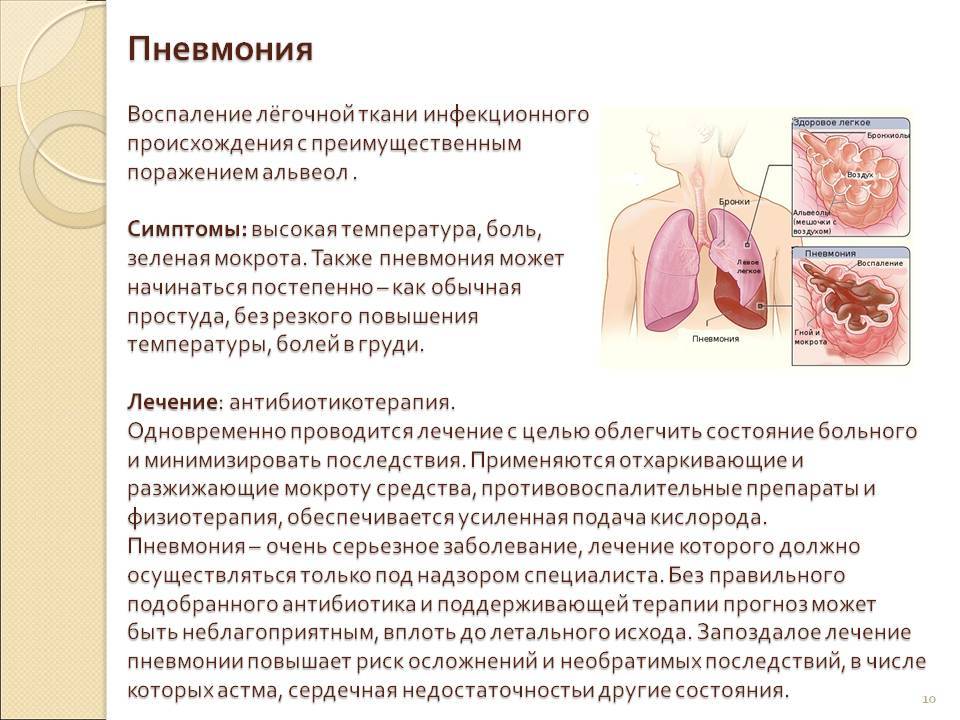
Воспаление легких, симптомы и лечение у взрослых и детей – тревожная тема для всех, кто хоть раз сталкивался с серьезным недугом. Чтобы не допустить ошибки, которая может привести к необратимым последствиям, лучше при первых симптомах отправиться к медикам – только в их силах опровергнуть или подтвердить страшный диагноз и назначить эффективный способ борьбы с болезнью.
Диагностика
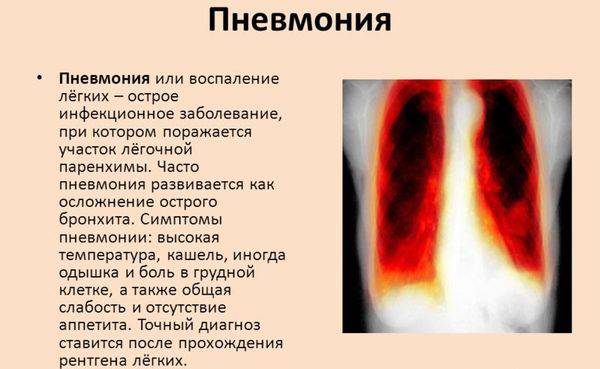
Точно определить пневмонию педиатр может только по результатам двух основных исследований:
- общий анализ крови и мочи,
- рентгенологическое обследование.
Дополнительно может быть взят посев мокроты, чтобы установить, к каким антибиотикам вирус устойчив.
Анализ крови
| Форменный компонент | Изменения при пневмонии |
|---|---|
| Эритроциты | Ниже нормы или в норме. В случае запущенности уровень эритроцитов резко поползет вверх. |
| Нейтрофилы | Присутствуют, в них образуется токсическая зернистость. |
| Моноциты, эозинофилы, базофилы | Снижены |
| Тромбоциты | В норме |
Плюсом ко всему идет уменьшение лимфоцитов, которые считаются клетками-защитниками при пневмонии.
Лейкоциты
Повышение уровня лейкоцитов – главный показатель воспаления в организме. При пневмонии у ребенка в крови обнаруживается повышенный уровень лейкоцитов. Если в норме он составляет 4-9 м/г, то при пневмонии этот уровень повышается до 40-60 м/г.
При пневмонии, вызванной бактериями, лейкоциты останутся в норме, а рентген либо вовсе не покажет очаг заболевания, либо укажет на небольшой участок воспаления.
Острая пневмония у детей характеризуется повышением уровня таких лейкоцитарных компонентов, как миелоцитов и метамиелоцитов.
СОЭ
Скорость оседания эритроцитов при пневмонии может быть как выше нормы, так и не изменять своего нормального уровня. Повышенным считается уровень СОЭ с отметкой 20-25 мм/ч. В тяжелых случаях эти показатели могут доходить до 40-45 мм/ч.
Другие анализы
- Анализ мочи необходим, чтобы определить уровень белка и эритроцитов в моче. Как правило, анализ мочи будет в пределах возрастной нормы. Единственным сигналом, что в организме идет воспаление, будет незначительное появление белка и эритроцитов. В норме их не может быть.
- Биохимический анализ крови. Не столько помогает диагностировать пневмонию, сколько показывает общую картину работы всех органов. При воспалении значительно повышается С-реактивный белок, альфа и гамма-глобулины выше нормы.
- Исследование мокроты. При подозрении на пневмонию отмечается повышение уровня эритроцитов, нейтрофилов, фибрина. При микроскопическом исследовании нередко можно увидеть возбудителя.
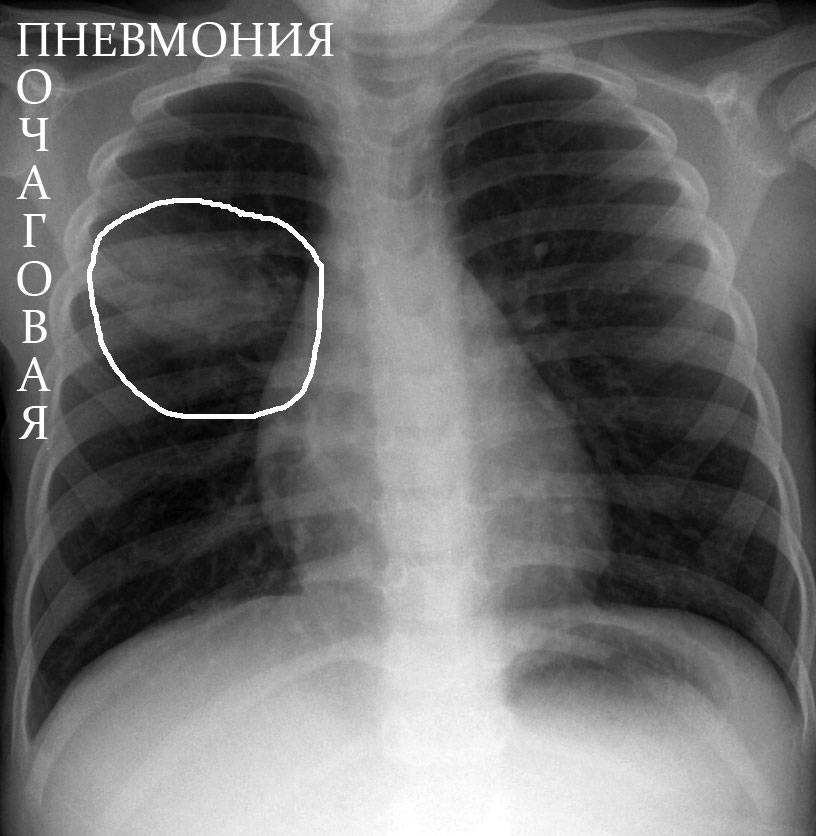
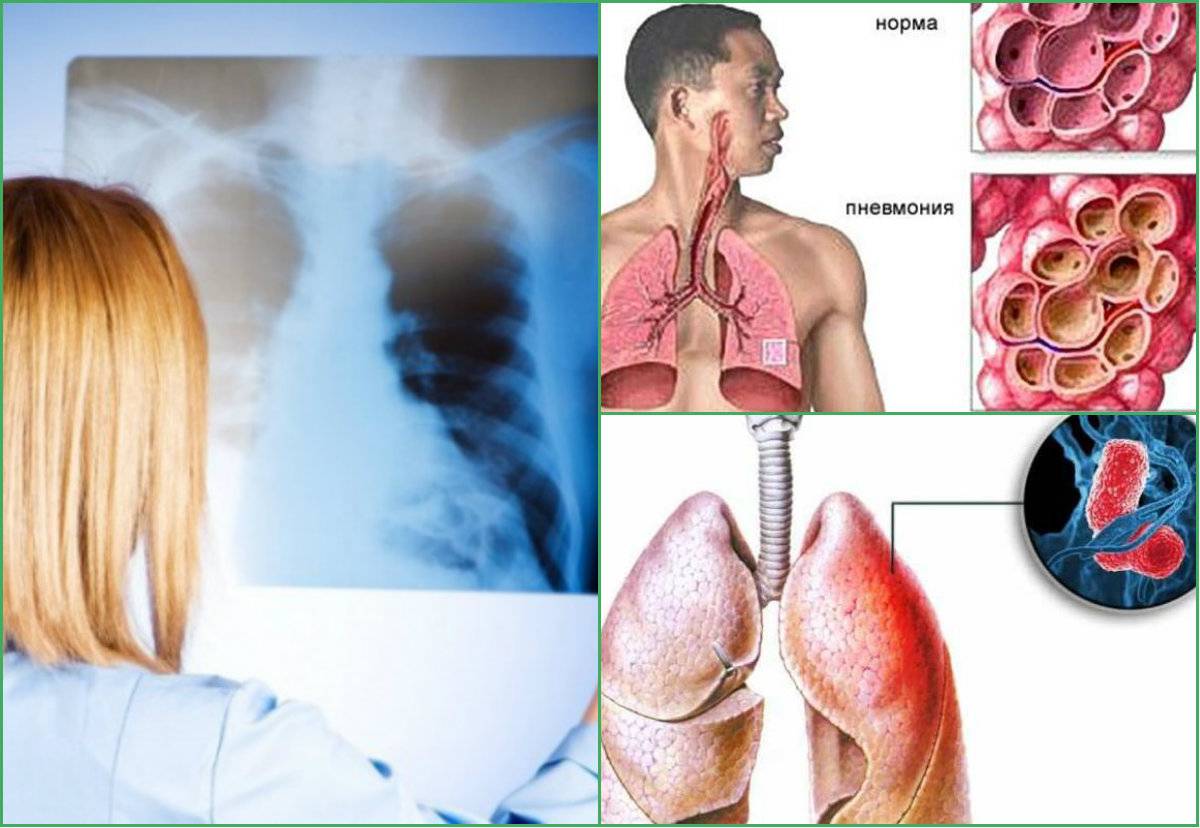
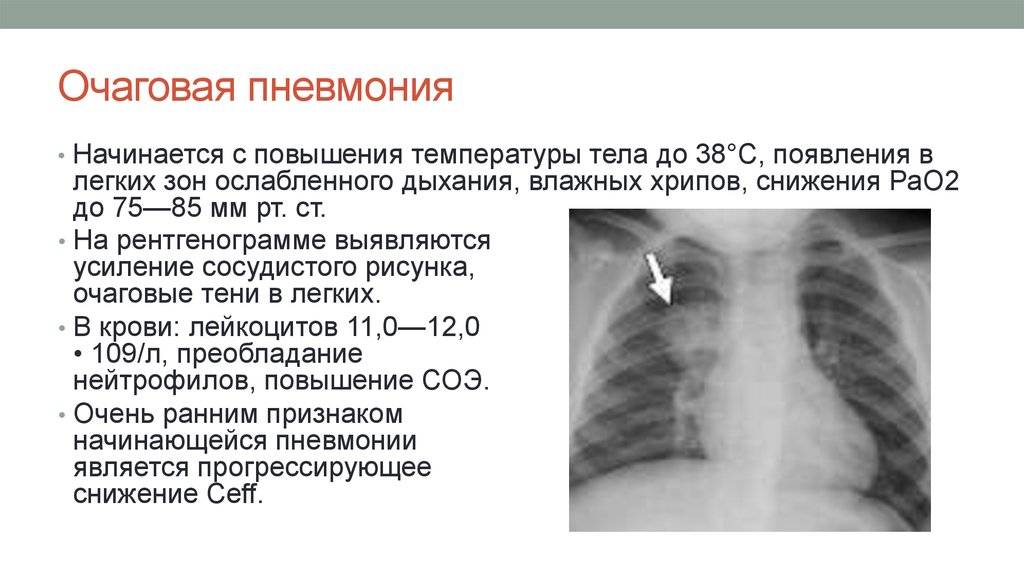
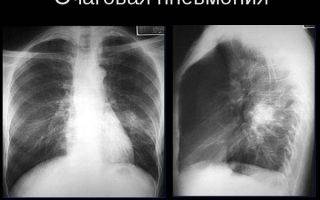
Фото, рентген:
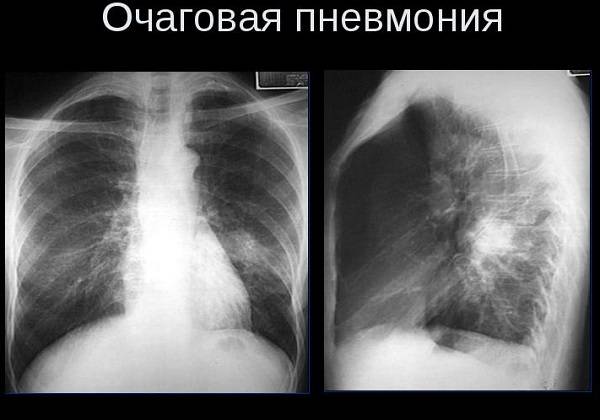
Особенности пневмонии у ребенка
 Воспаление легких у детей
Воспаление легких у детей
Пневмония у детей отличается проявлениями и скоростью течения.
Часто является тяжелым заболеванием, требующим стационарного лечения.
Пневмония у маленьких детей редко бывает заразной.
Чаще возникает как осложнение ангин, бронхитов, ларингитов, и других заболеваний.
Опасно воспаление легких у малышей до года. Это связано с особенностями строения дыхательной системы у грудничков.
Дыхание детей до двух лет неглубокое, следовательно, легкие плохо вентилируются, что создает дополнительные возможности для развития патогенных микроорганизмов в легких.
Все дыхательные ходы у малышей очень узкие, а слизистая склонна к отекам.
Поэтому воспалительные процессы приводят к затруднению дыхания или его остановке, что крайне опасно.
Кроме того, у детей все процессы протекают быстрее, чем у взрослых.
Существует ряд факторов, способствующих возникновению пневмонии у детей до трех лет:
- кислородное голодание плода во время беременности или при родах;
- осложнения в родах, родовые травмы;
- проблемы с раскрытием легких после рождения;
- недоношенность;
- анемия, рахит, отставание в физическом развитии;
- заражение ребенка от матери хламидиями, вирусом герпеса и другими заболеваниями;
- ослабленный иммунитет;
- порок сердца;
- некоторые наследственные заболевания;
- расстройства пищеварения;
- недостаток витаминов и микроэлементов в организме.
Также на развитие пневмонии влияют вдыхание химических испарений (например, от бытовой химии), аллергические процессы в организме (особенно сопровождающиеся кашлем), переохлаждение или перегрев дыхательных путей.
У ребенка до трех лет любые процессы, которые ослабляют защитные свойства легочной ткани, могут вызвать воспаление.
У детей пневмония часто возникает на фоне острого респираторного заболевания или гриппа.
Под действием вируса иммунная система ослабевает, и болезнетворные микроорганизмы вызывают воспаление легких.
Бактерии могут присутствовать в воздухе, предметах обстановки и обихода, мягких игрушках, покрытиях, в дыхательных путях.
Пневмония может возникнуть при контакте ребенка с людьми, имеющими гнойно-воспалительные заболевания.
Ребенку до трех лет тяжело откашливать мокроту.
Вследствие чего она скапливается в легких и является прекрасной средой для жизнедеятельности болезнетворных микроорганизмов.
К воспалению легких может привести неправильное лечение респираторной инфекции.
Поэтому нельзя заниматься самолечением детей, особенно проводить профилактические курсы антибиотикотерапии.
Нужно стараться не допустить «опускания» инфекции из слизистой носа и горла в легкие.
Для этого поддерживать оптимальные по температуре и влажности условия в помещении, где находится ребенок.
Обязательно давать малышу много жидкости.
Что делать в случае осложненной пневмонии
Рекомендации в отношении лечения осложненных форм пневмонии со стороны медицинских институтов требуют дезинтоксикационной терапии.
В условиях патогенетических изменений легких в крови появляются токсические вещества, что приводит к поражению других тканей. При помощи очистки кровеносного русла можно предотвратить поражение внутренних органов.
Дезинтоксикацию можно проводиться как внутривенным вливанием растворов, так и с использованием специализированного оборудования.
Чтобы устранить осложнения, рекомендуются следующие процедуры и препараты:
- Гемодез – очищение от токсинов с использованием специального оборудования;
- Общеукрепляющие средства – виферон, настойка женьшеня, элеутерококка, гроприносин
- Антигистаминные средства – димедрол, тавегил, кетотифен;
- Сердечные гликозиды нужны при патологиях со стороны сердца.
Диагностика пневмонии
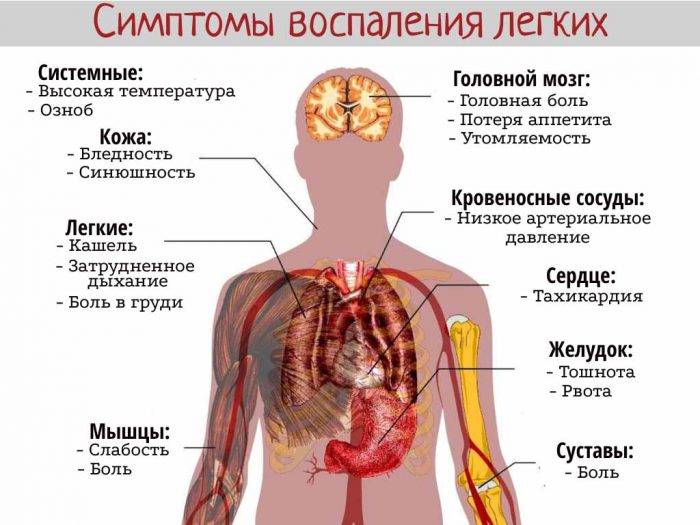
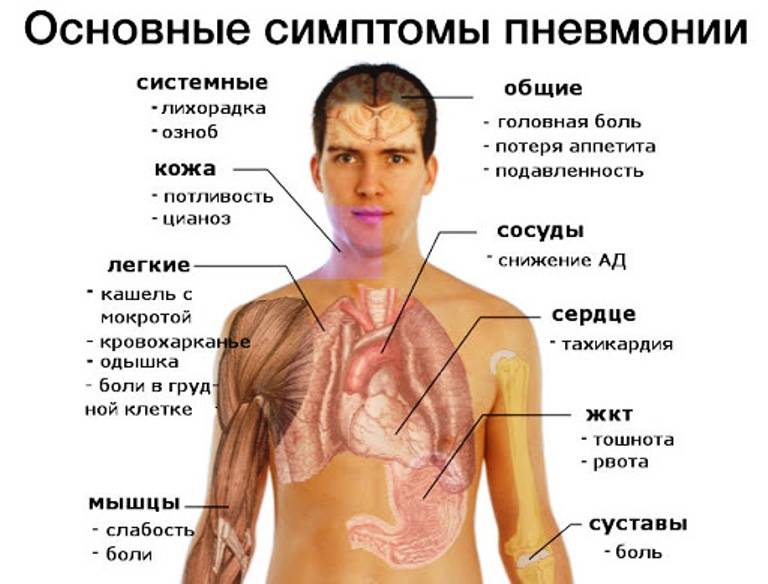
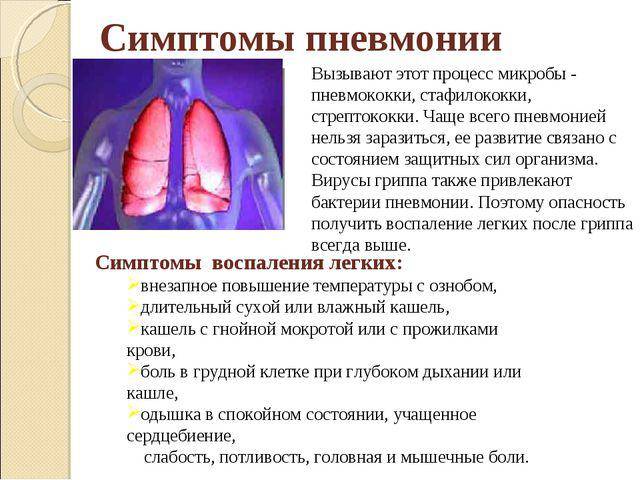
 Описаны симптомы воспаления легких (пневмонии) у взрослых и детей
Описаны симптомы воспаления легких (пневмонии) у взрослых и детей
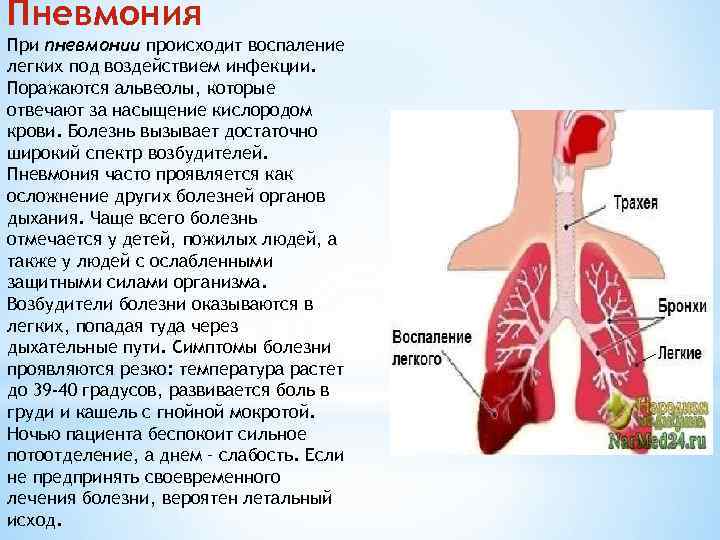
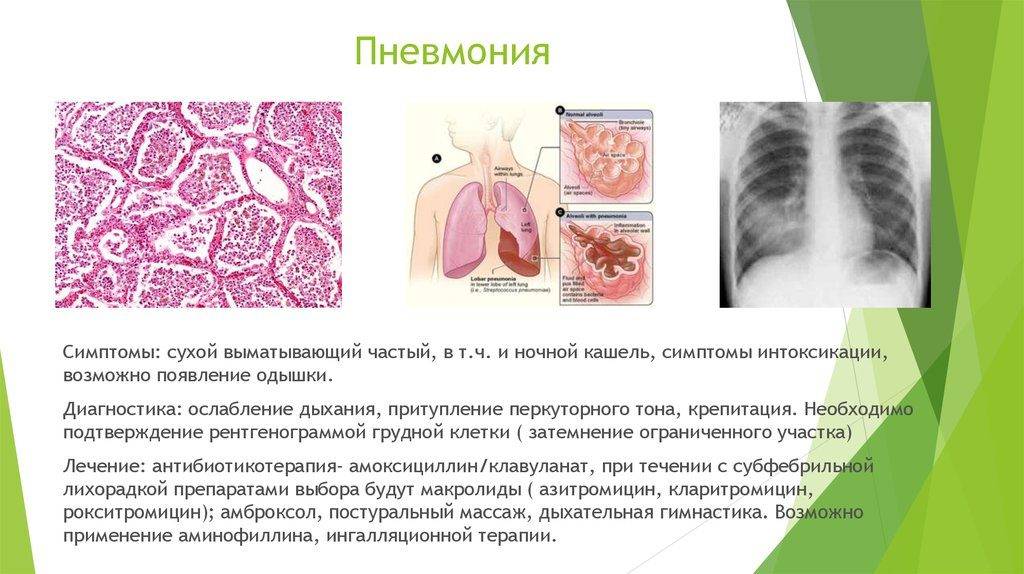
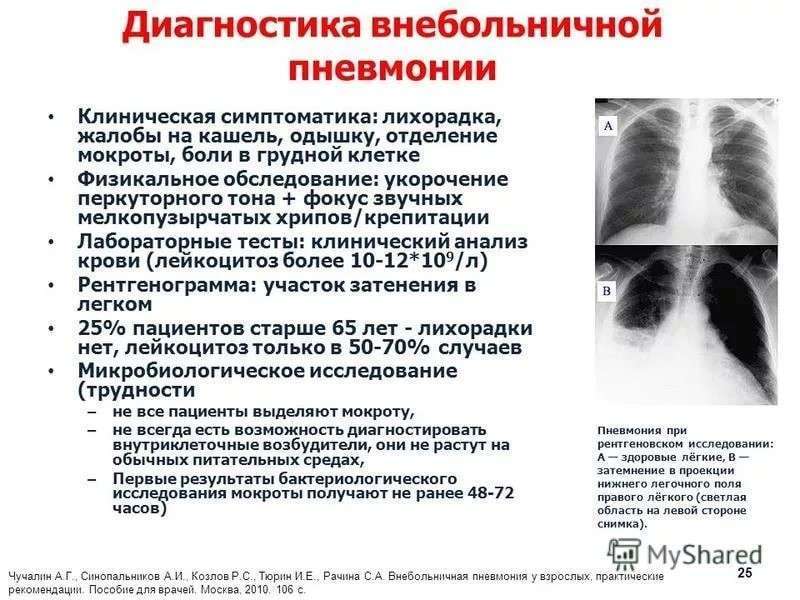
Диагностика пневмонии основывается на жалобах больного, данных осмотра, лабораторных и инструментальных исследований.
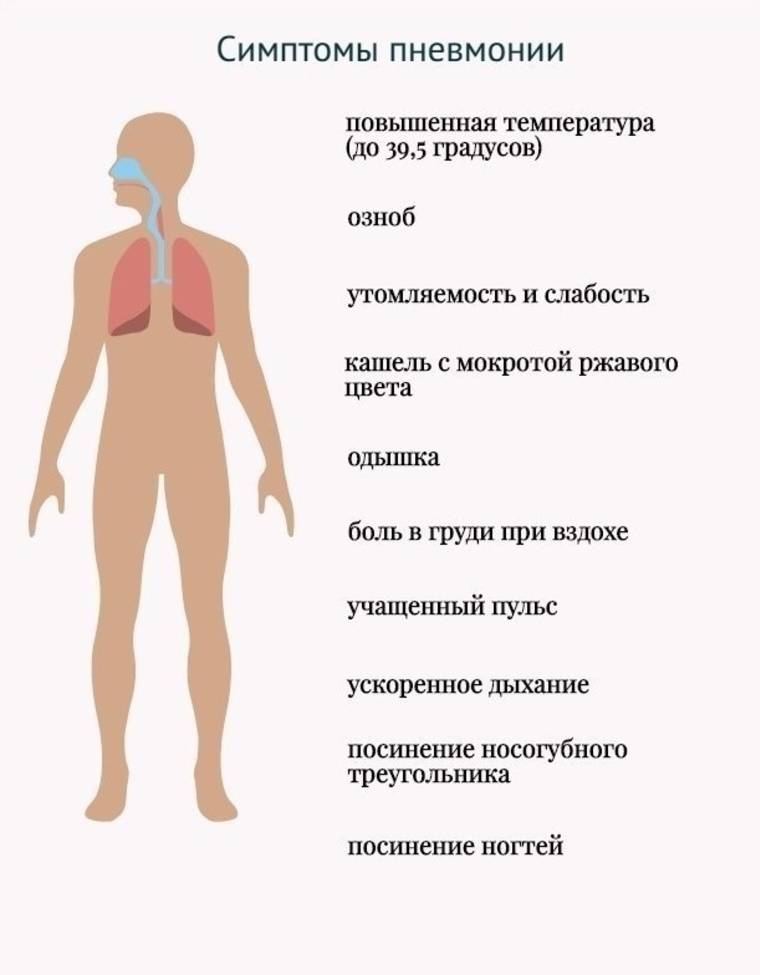
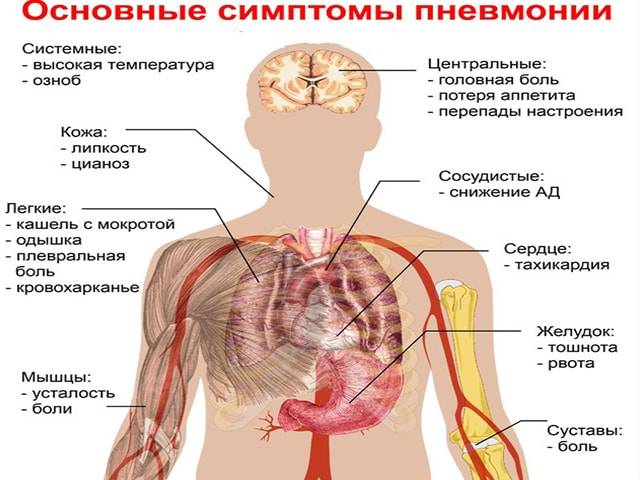
Для воспаления легких характерны:
- укорочение перкуторного звука;
- ослабления дыхания;
- усиление бронхофонии и голосового дрожания;
- появления сухих (вначале заболевания) и влажных (мелко-, средне- и крупнопузырчатых) хрипов, а также крепитации;
- выявление пневмонических очагов (затемнения) на рентгенограмме органов грудной клетки;
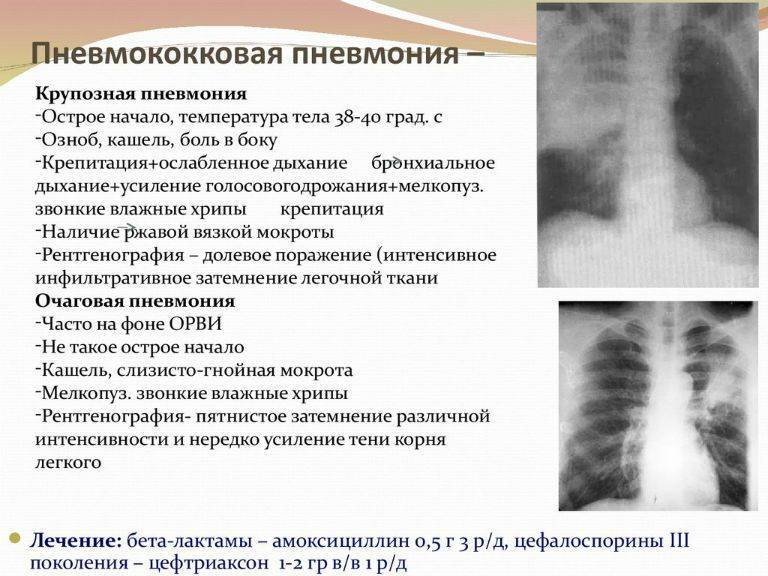
- лейкоцитоз, высокое СОЭ, лейкоцитарный сдвиг влево. При классической пневмококковой пневмонии характерен нейтрофильный лейкоцитоз выше 15*109/л, при атипичных пневмониях у малышей первых месяцев жизни может отмечаться лейкоцитоз более 30*109/л;
- повышение С-реактивного белка и других острофазных белков.
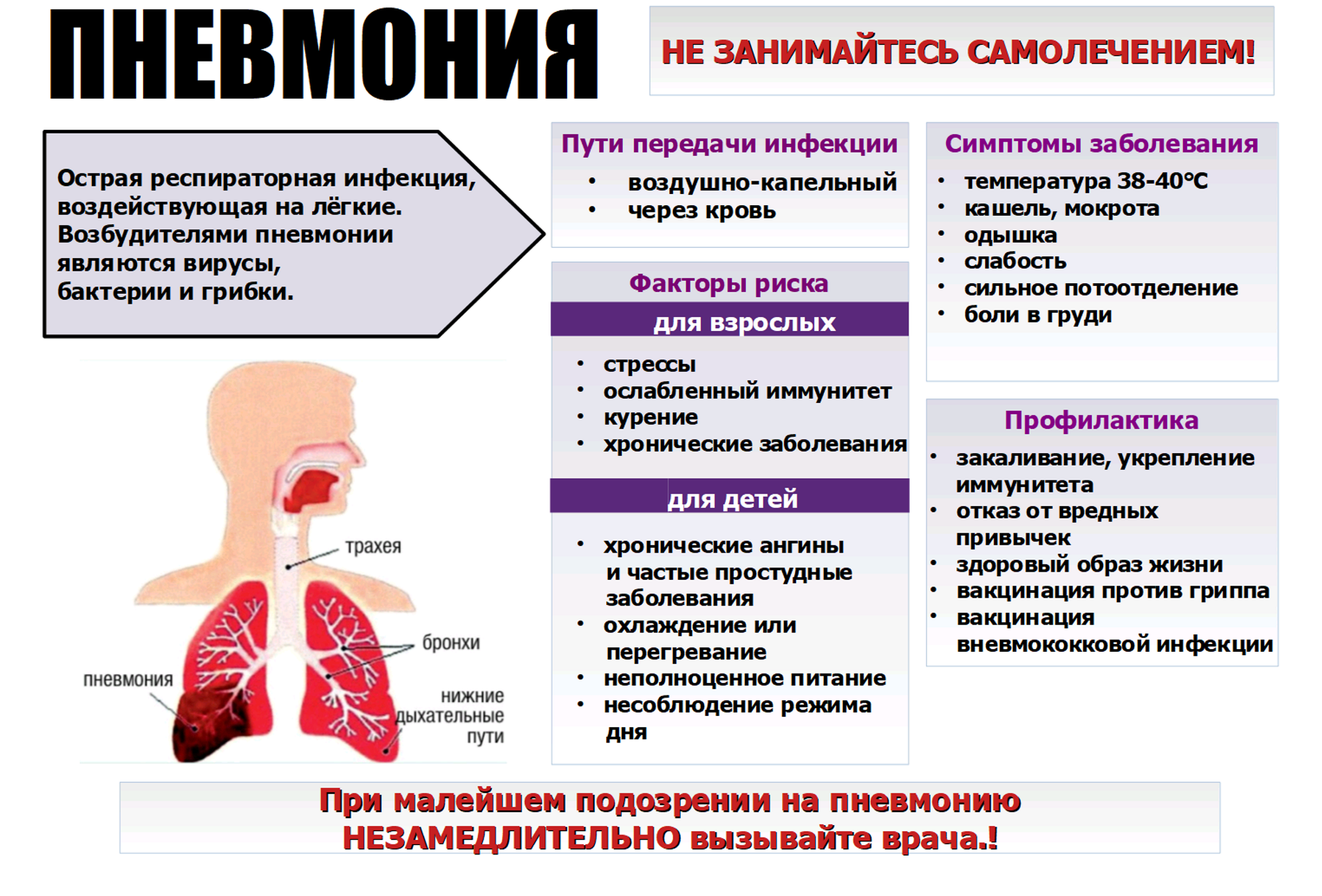
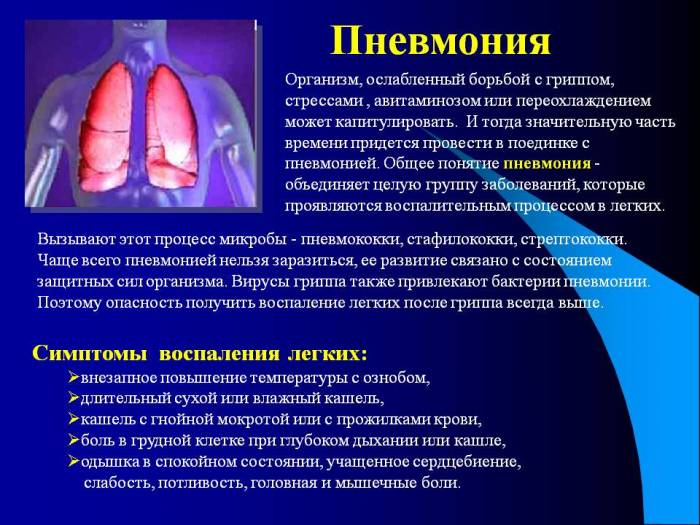
Пневмония, заразна или нет?
На вопрос «Заразна или нет пневмония?» в большинстве случаев ответ положительный. Только крепкие иммунные силы способны предотвратить воспаление, уничтожив инфекцию при попадании в организм, или приостановить развитие пневмонии, ограничившись гриппом или обычной простудой.
При контакте с больным не стоит испытывать свой иммунитет на прочность, однако и серьезный страх по поводу собственного здоровья не оправдан. Чтобы свести к минимуму риск заражения (собственного и окружающих людей) следует соблюдать некоторые правила:
- Гигиена: мытье рук, индивидуальные носовые платки и полотенца.
- Исключение контакта детей, людей с низкой иммунной защитой и пожилых с больным.
- Повышать иммунитет: рациональное питание, эмоциональная стабильность, устранение хронической инфекции и т. д.
- Своевременное лечение гриппа, ангины и других инфекций дыхательных путей.
Выполнение простых правил максимально обезопасит от заражения и развития воспаления легких. Следует помнить, крепкий иммунитет — защита от многих болезней.
Особенности пневмонии у ребенка
Воспаление легких у детей Пневмония у детей отличается проявлениями и скоростью течения.
Часто является тяжелым заболеванием, требующим стационарного лечения.
Пневмония у маленьких детей редко бывает заразной.
Чаще возникает как осложнение ангин, бронхитов, ларингитов, и других заболеваний.
Опасно воспаление легких у малышей до года. Это связано с особенностями строения дыхательной системы у грудничков.
Дыхание детей до двух лет неглубокое, следовательно, легкие плохо вентилируются, что создает дополнительные возможности для развития патогенных микроорганизмов в легких.
Все дыхательные ходы у малышей очень узкие, а слизистая склонна к отекам.
Поэтому воспалительные процессы приводят к затруднению дыхания или его остановке, что крайне опасно.
Кроме того, у детей все процессы протекают быстрее, чем у взрослых.
Существует ряд факторов, способствующих возникновению пневмонии у детей до трех лет:
- кислородное голодание плода во время беременности или при родах;
- осложнения в родах, родовые травмы;
- проблемы с раскрытием легких после рождения;
- недоношенность;
- анемия, рахит, отставание в физическом развитии;
- заражение ребенка от матери хламидиями, вирусом герпеса и другими заболеваниями;
- ослабленный иммунитет;
- порок сердца;
- некоторые наследственные заболевания;
- расстройства пищеварения;
- недостаток витаминов и микроэлементов в организме.
Также на развитие пневмонии влияют вдыхание химических испарений (например, от бытовой химии), аллергические процессы в организме (особенно сопровождающиеся кашлем), переохлаждение или перегрев дыхательных путей.
У ребенка до трех лет любые процессы, которые ослабляют защитные свойства легочной ткани, могут вызвать воспаление.
У детей пневмония часто возникает на фоне острого респираторного заболевания или гриппа.
Под действием вируса иммунная система ослабевает, и болезнетворные микроорганизмы вызывают воспаление легких.
Бактерии могут присутствовать в воздухе, предметах обстановки и обихода, мягких игрушках, покрытиях, в дыхательных путях.
Пневмония может возникнуть при контакте ребенка с людьми, имеющими гнойно-воспалительные заболевания.
Ребенку до трех лет тяжело откашливать мокроту.
Вследствие чего она скапливается в легких и является прекрасной средой для жизнедеятельности болезнетворных микроорганизмов.
К воспалению легких может привести неправильное лечение респираторной инфекции.
Поэтому нельзя заниматься самолечением детей, особенно проводить профилактические курсы антибиотикотерапии.
Нужно стараться не допустить «опускания» инфекции из слизистой носа и горла в легкие.
Для этого поддерживать оптимальные по температуре и влажности условия в помещении, где находится ребенок.
Обязательно давать малышу много жидкости.
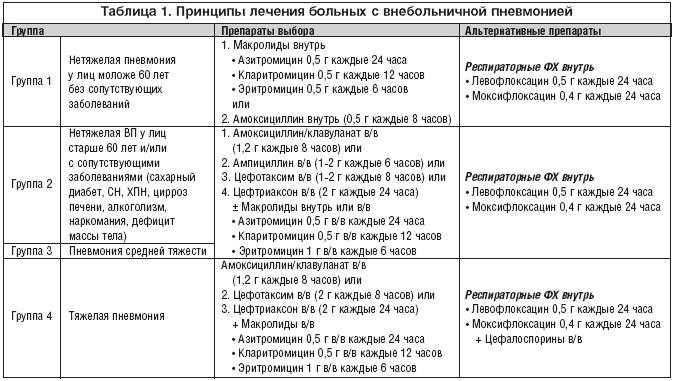
Препараты от пневмонии
Медикаментозная терапия, для лечения пневмонии, начинается с назначения антибиотика. Они подбираются в зависимости от вида возбудителя болезни.
Чаще всего педиатрами назначаются антибиотики:
- Амоксиклав. Если на него возникает аллергическая реакция, то может быть назначен амоксициллин (доза высчитывается по весу ребенка). По сравнению с другими препаратами, имеет меньшую токсичность для организма. До 12-ти лет можно применять только под контролем врача. Курс лечения 7-10 дней.
- Сумамед. Уничтожает большой спектр возбудителей болезни. Курс лечение не более 5-ти дней. Средство разрешено для употребления с 6-ти месяцев.
- Цефтриаксон. Назначается, если прием других антибиотиков не принес результата. Можно использовать с 2-х недельного возраста и только в условиях стационара. Препарат высокотоксичный. Может вызвать сильную аллергическую реакцию с удушьем. Нельзя использовать если имеются болезни печени и почек. У детей часто наблюдаются высыпания на коже.
Антибиотики помогают побороть только воспалительный процесс. Для полного выздоровления необходимы средства для устранения: насморка, кашля и понижения температуры.
Для этого назначаются:
- средства для разжижения и вывода мокроты (АЦЦ, лазолван, пертуссин). Они могут применяться перорально или в виде ингаляций;
- жаропонижающие (анальгин, ибупрофен, панадол);
- для устранения насморка (ксилен, глазолин, пиносол);
- для восстановления микрофлоры в пищеварительном тракте (лактобактерин, бифидумбактерин, нормобакт);
- иногда необходим прием антигистаминных препаратов (зодак, супрастин, фенистил);
- при повышенном потоотделении, для восстановления водно-солевого баланса (регидрон или солевой раствор).
Только комплексное лечение и прием средств по времени может прогнозировать полное выздоровление, без проявления побочных эффектов. Педиатр подбирает все медикаменты в сочетании друг с другом. Нередко при замене одного лекарственного средства потребуется замена и других.