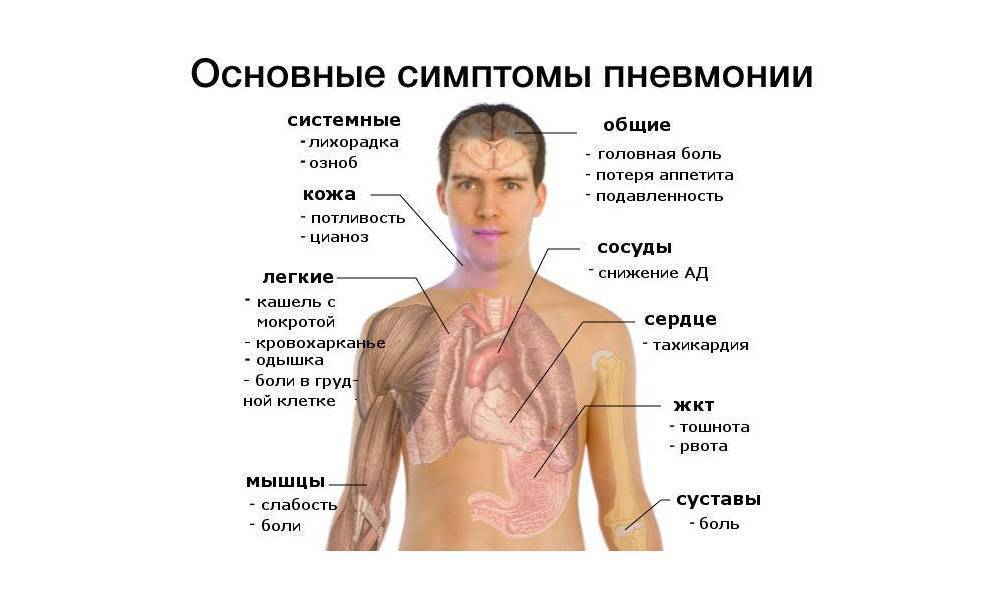
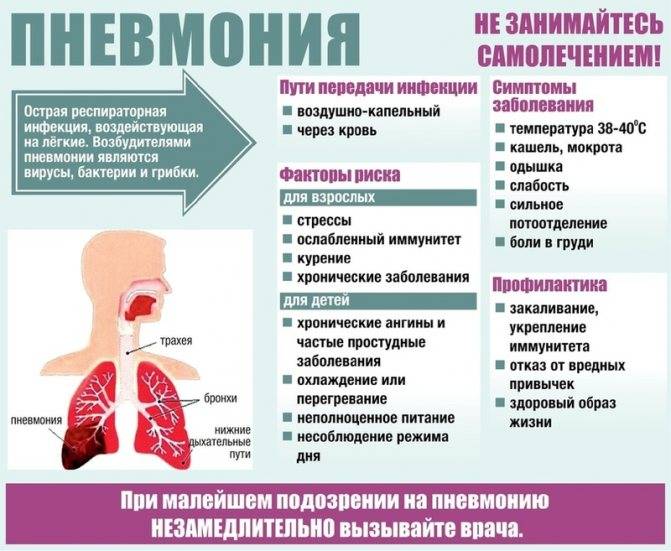
Классификация острой пневмонии
Для правильного лечения пневмонии важно знать форму и тяжесть течения воспалительного процесса. Для этого воспаление легких классифицируют по нескольким видам
По длительности заболевания
Остротекущая пневмония стремительно развивается и стремительно заканчивается. Период от появления симптомов остротекущей пневмонии до полного выздоровления составляет не более 3–4 недель.
Затяжная пневмония – развивается на фоне сильного снижения иммунитета и ослабленного организма. Затяжная форма воспаления легких может длиться до 2 месяцев.

По тяжести течения
 Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Средняя – для этой тяжести характерна умеренная интоксикация, выражающаяся легкой слабостью, повышением температуры, головными болями и отклонениями в процессе дыхания. Отсутствие лечения может привести к развитию хронической формы пневмонии.
Тяжелая – наблюдаются признаки дыхательной недостаточности и тяжелой интоксикации. При тяжелом течении пневмонии лечение проходит строго в стационарных условиях, так как возможно развитие нарушения кровообращения, присоединение осложнений – менингита, энцефалита, сепсиса.
По топографическим признакам
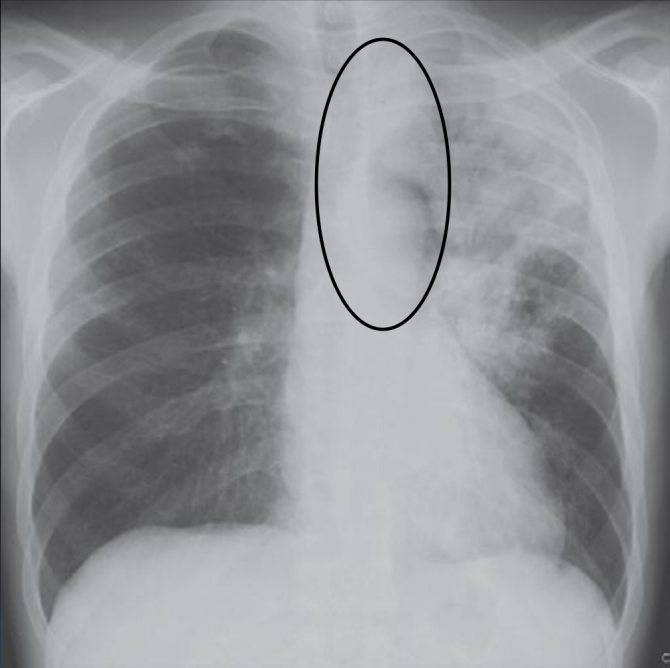
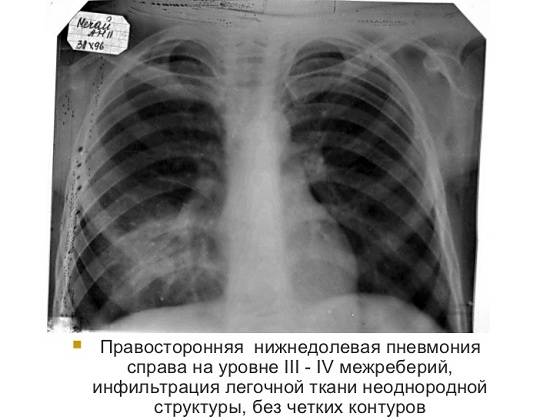
На первом месте стоит острая правосторонняя пневмония. Намного реже поражается левое легкое, но заболевание носит очень тяжелый характер – требуется длительный период лечения и восстановления после выздоровления. Двухсторонняя пневмония крайне опасна для жизни, поэтому лечение проходит под наблюдением специалистов.
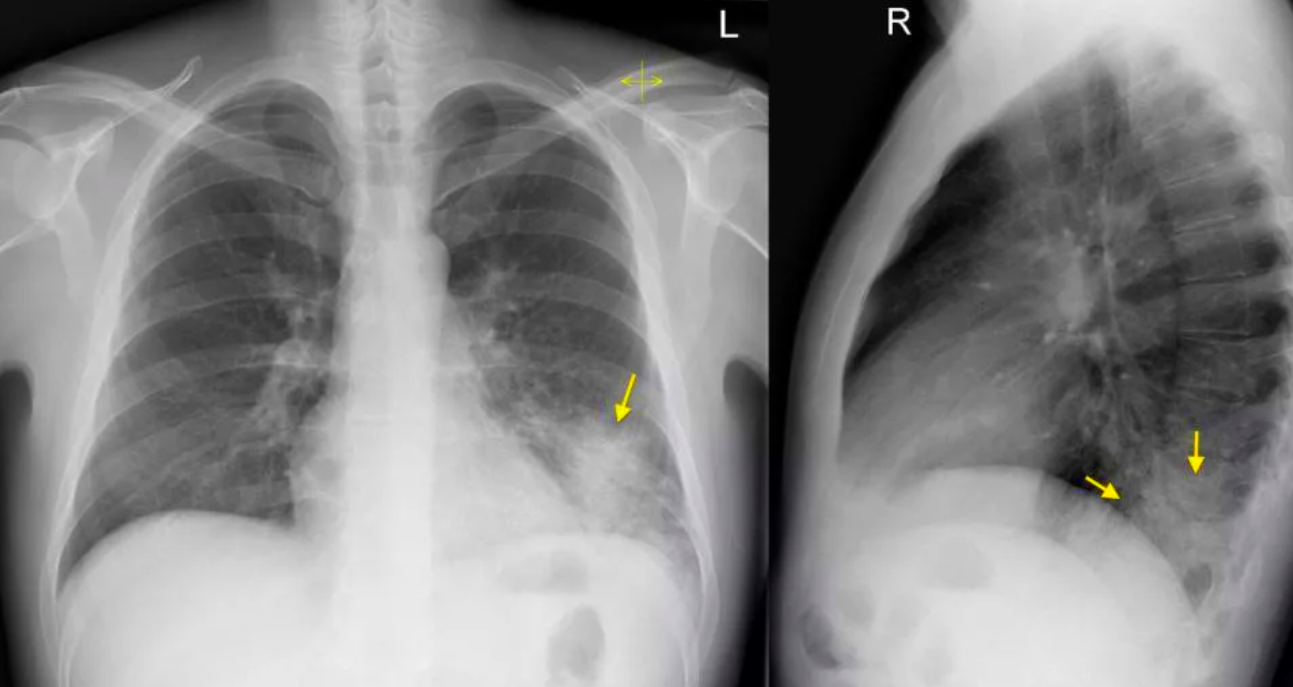
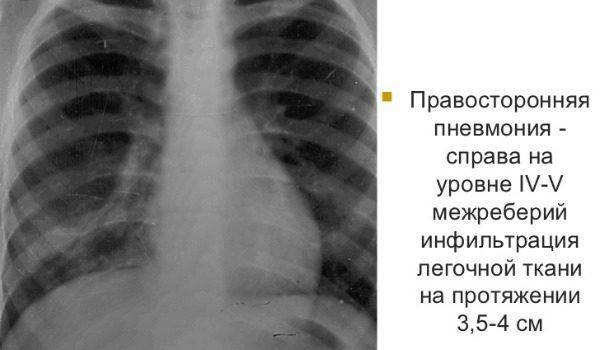 Правосторонняя пневмония
Правосторонняя пневмония
По условиям возникновения
Внебольничная пневмония – болезнь начинается в домашних условиях, как правило, исход благоприятный.

Госпитальная (больничная) пневмония – развивается через несколько суток после поступления в стационар с другим заболеванием. Причины инфицирования: несоблюдение санитарных условий и заражение от других пациентов.

Аспирационная пневмония – воспалительный процесс начинается из-за попадания в дыхательные пути инородных предметов. В зоне риска — больные с неврологическими заболеваниями, нарушением дыхательной и глотательной функций, лежачие пациенты.

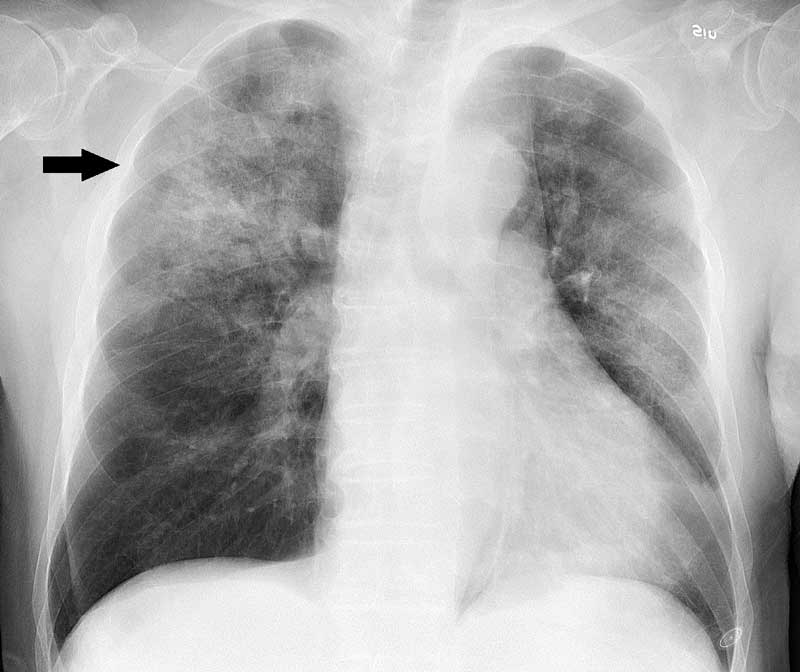
Иммунодефицитное воспаление легких — развивается у пациентов с тяжелыми иммуносупрессивными патологиями: СПИД, онкологические и аутоиммунные заболевания, врожденный иммунодефицит. Иногда причиной становится длительный прием препаратов, подавляющих иммунную систему.
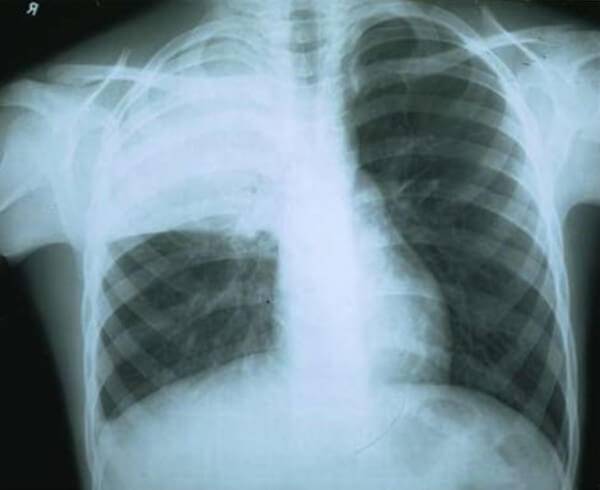
 Иммунодефицитное воспаление легких
Иммунодефицитное воспаление легких
Инфаркт-пневмония – возникает, когда в легочной ткани нарушается кровообращение. Самая частая причина – тромбоэмболия легочных артерий.
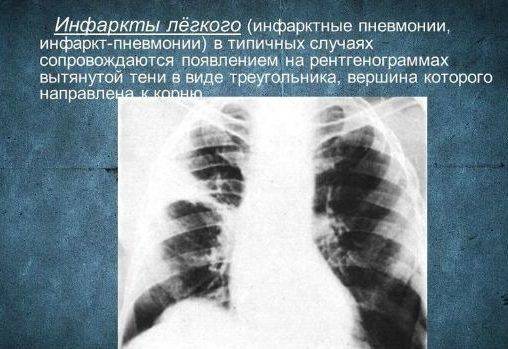
По морфологическим признакам
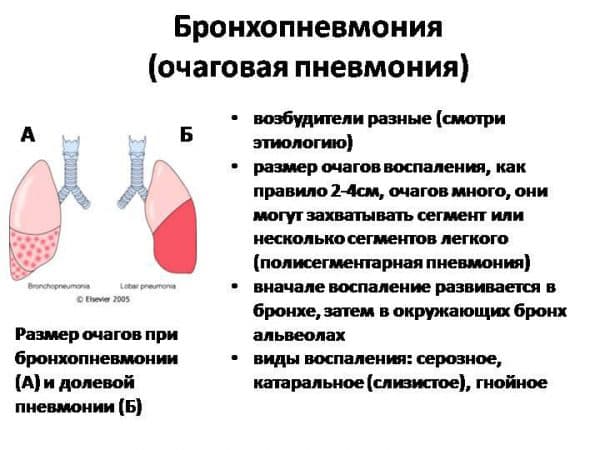
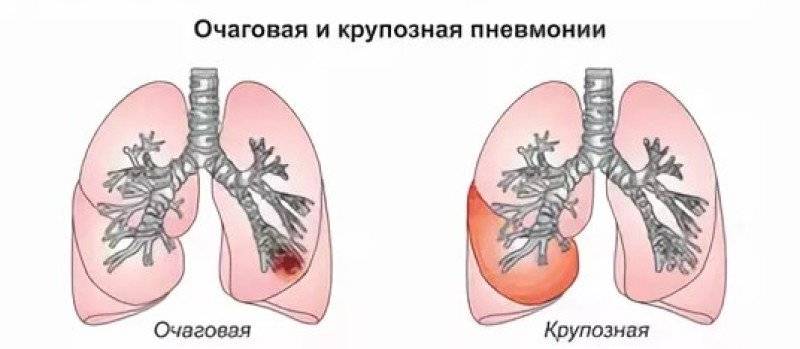
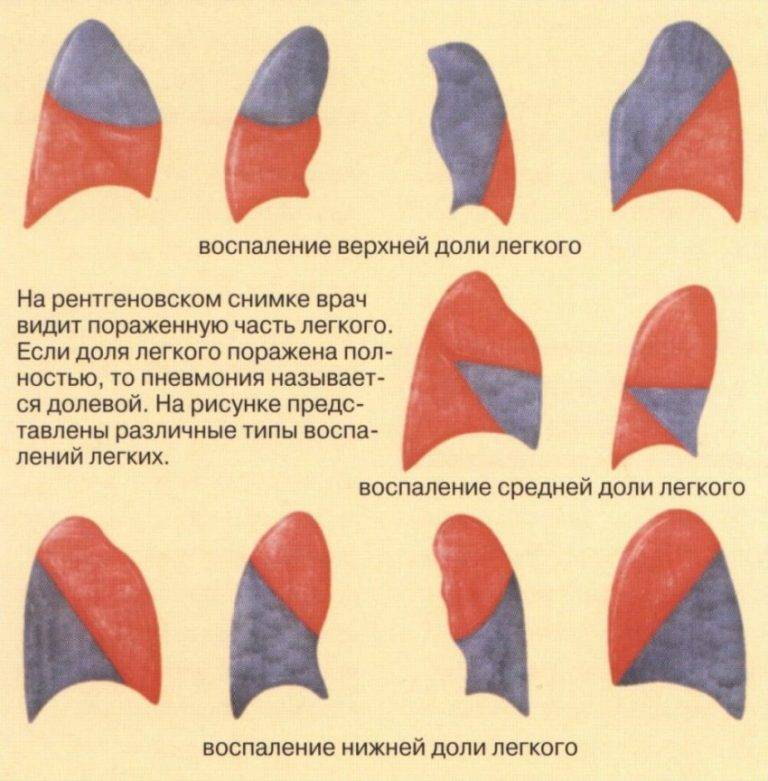
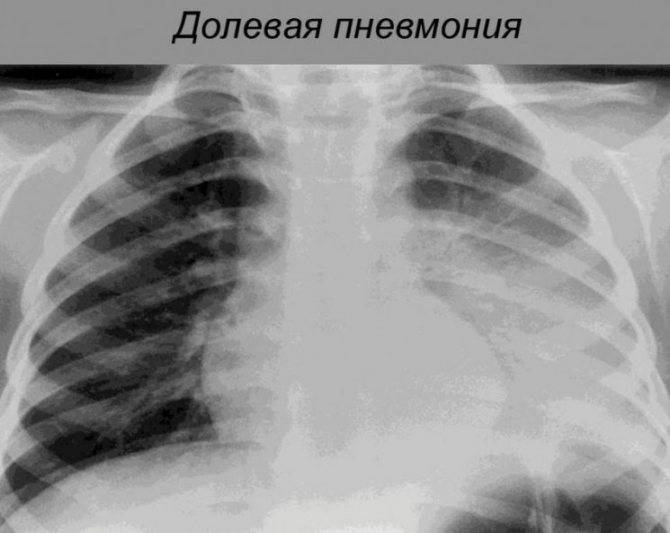
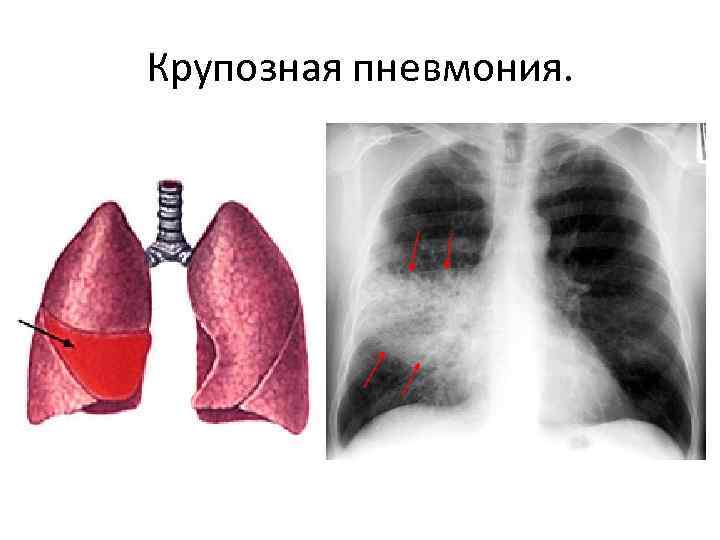
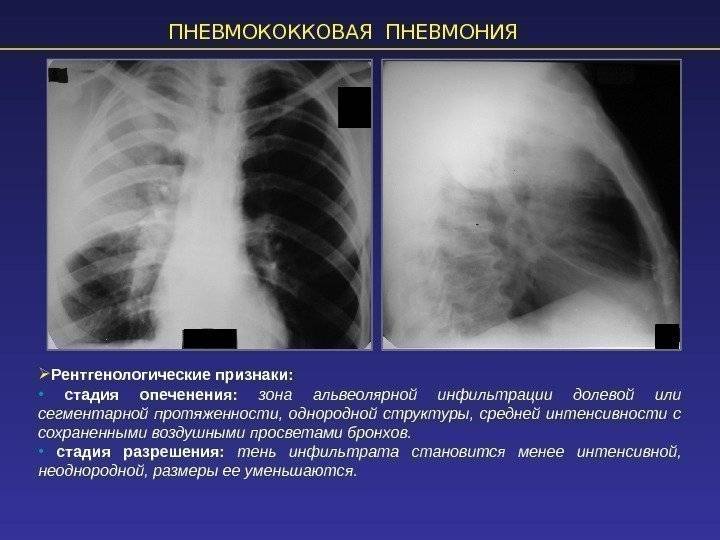
Крупозная пневмония – очаг локализуется полностью в легком или затрагивает одну долю. Возбудитель болезни проникает в альвеолы, где и начинается воспалительный процесс.

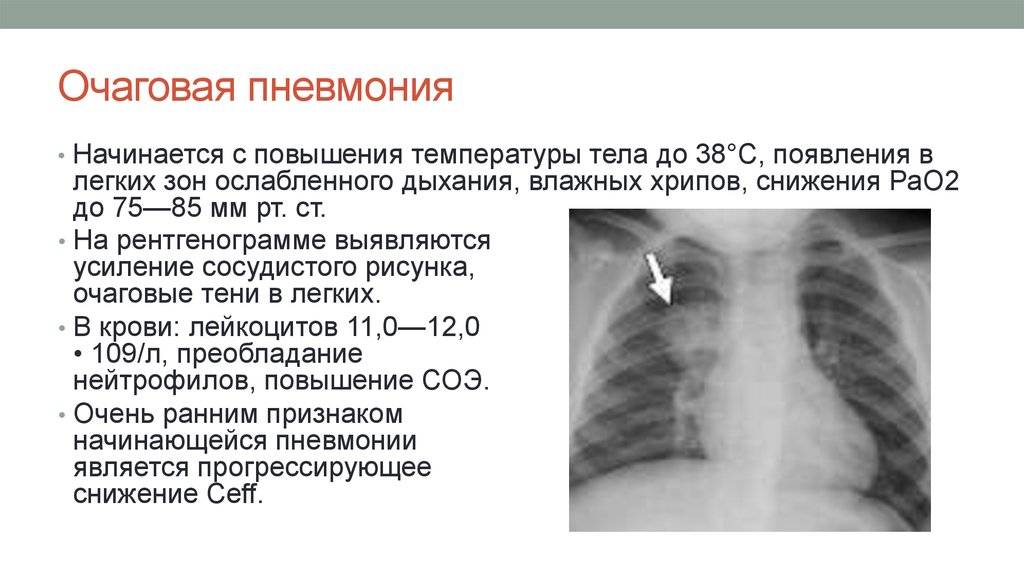
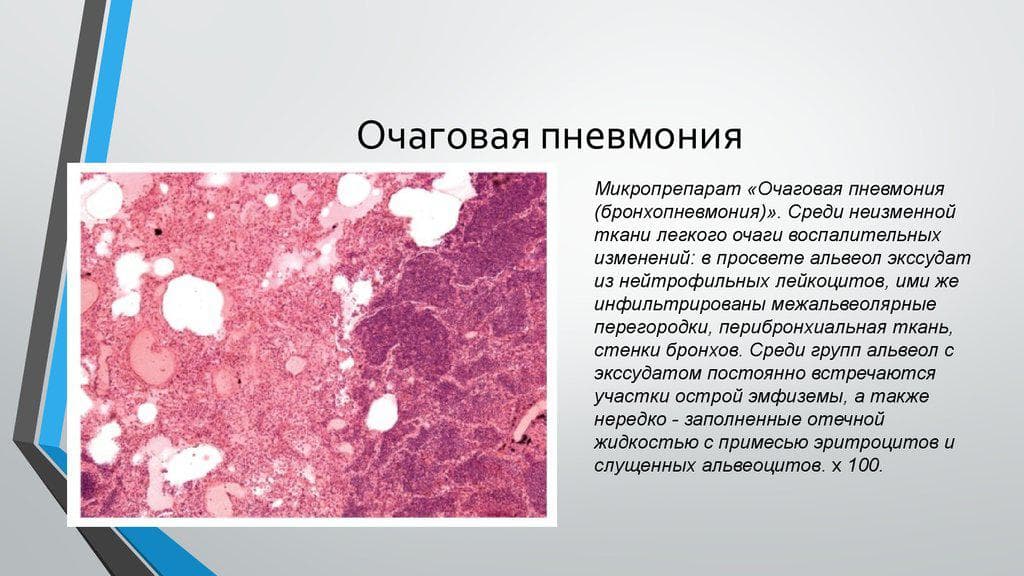
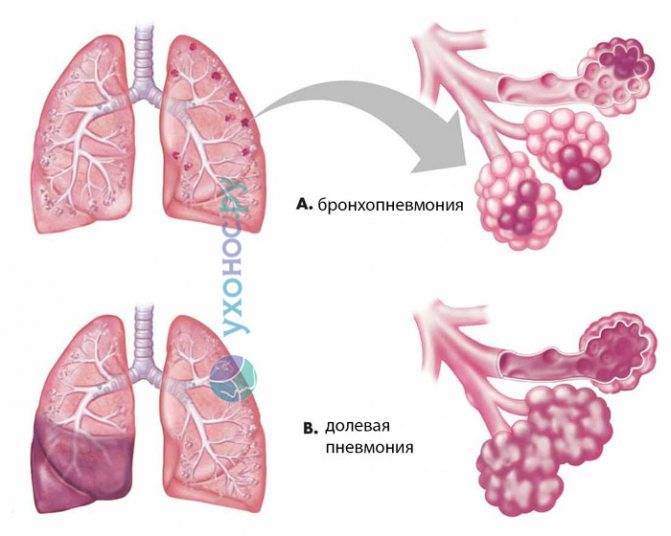
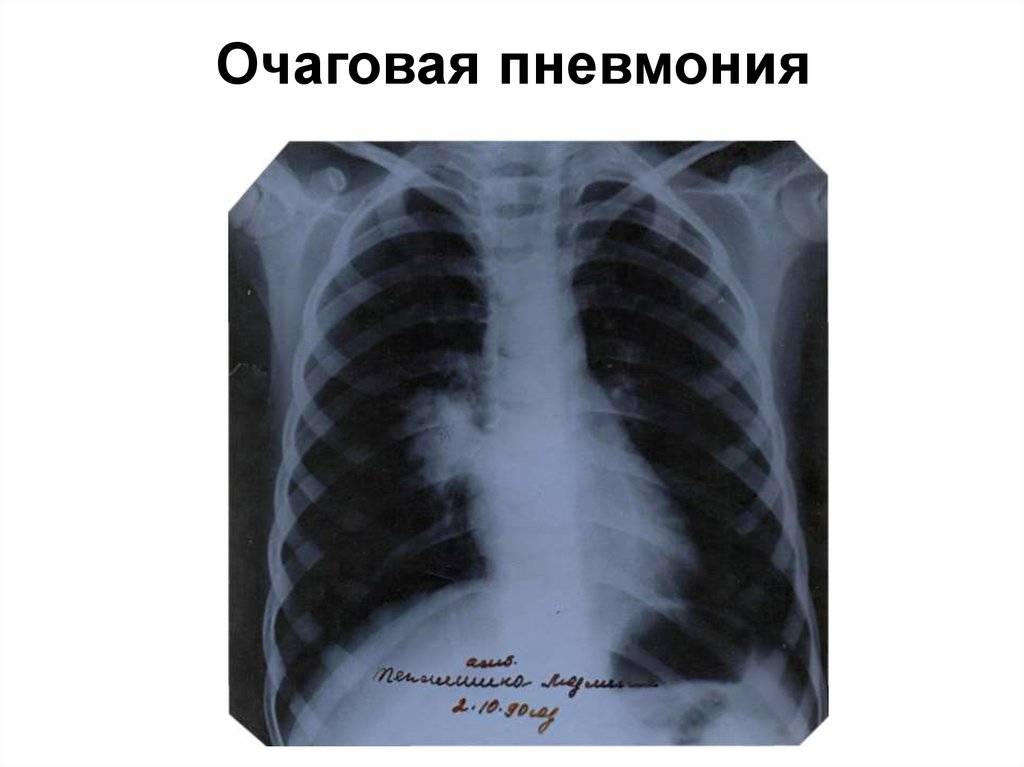
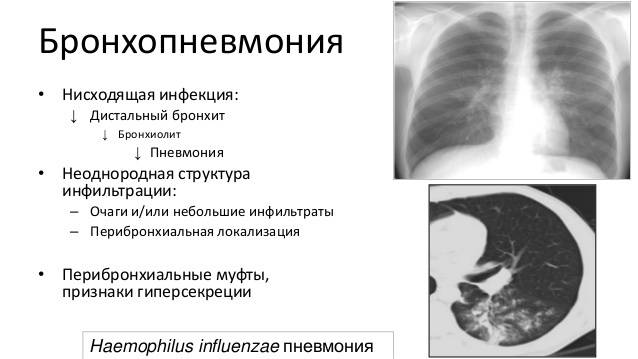
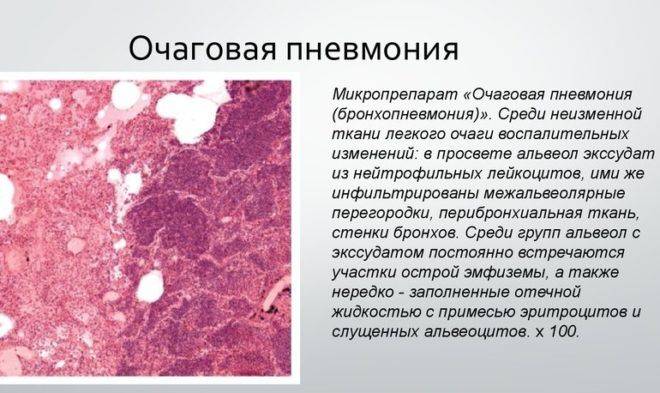
Очаговое воспаление легких – является последствием бронхита, ОРВИ и других заболеваний дыхательных путей. Чаще всего поражаются нижние доли легких, но также для этой формы характерно чередование пораженных и здоровых участков легочной ткани.
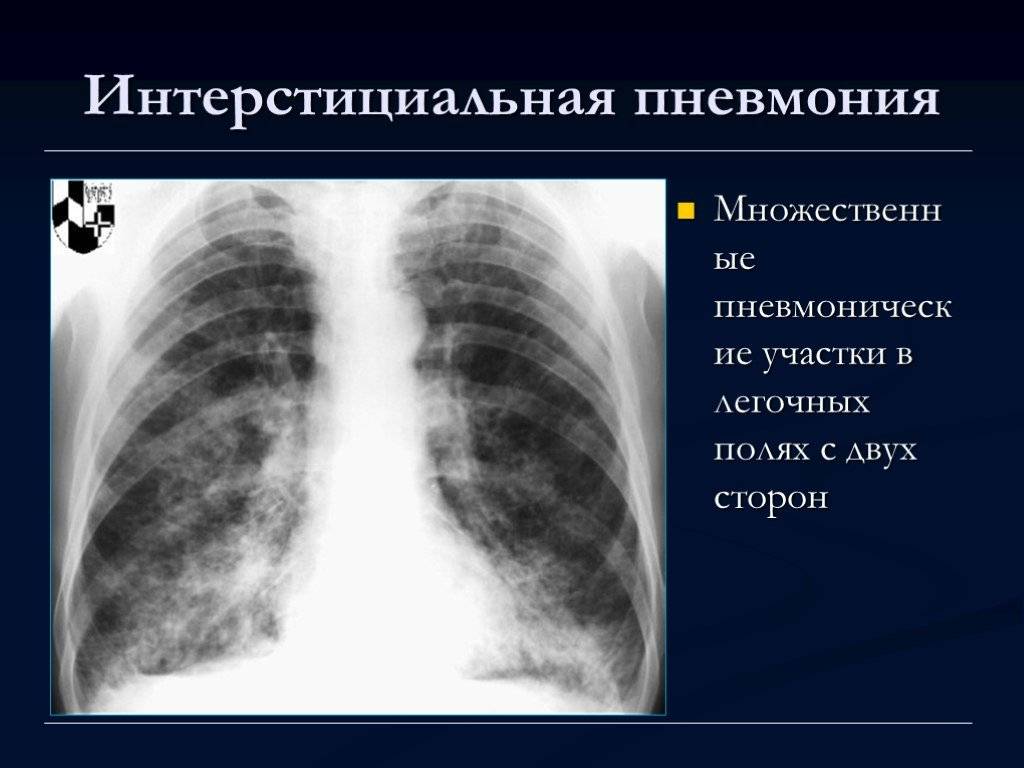
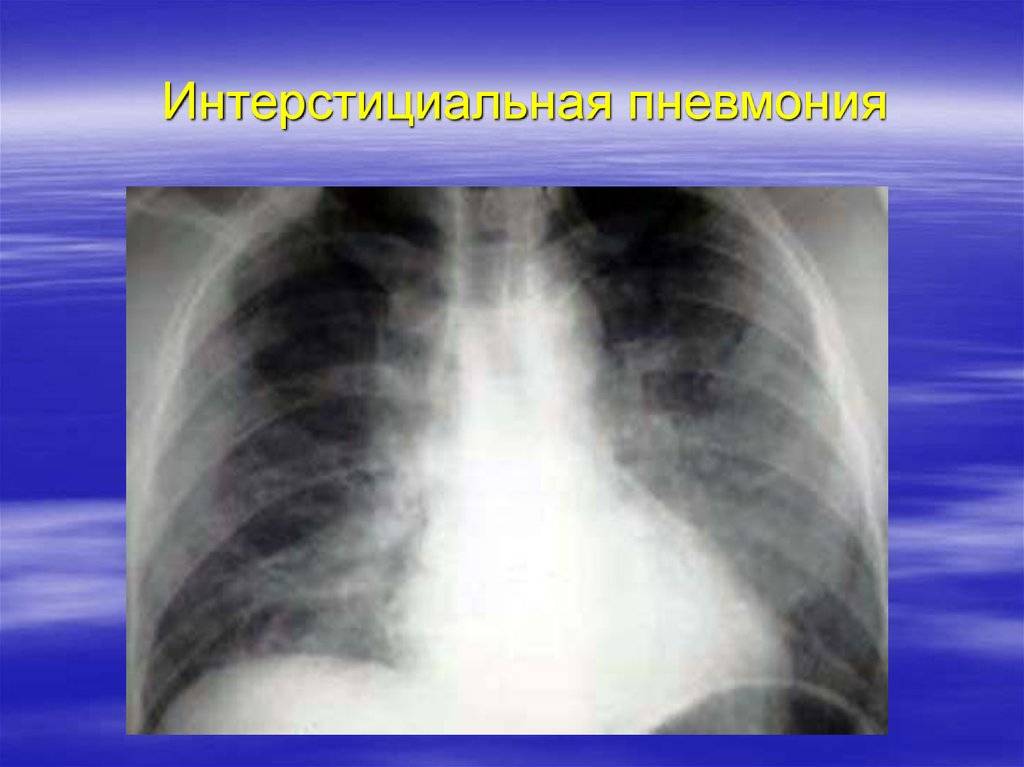
Интерстициальная пневмония – воспалительный процесс затрагивает паренхиму и альвеолы, вызывая фиброзные изменения в легочной структуре. Отсутствие лечения приводит к неблагоприятному исходу.

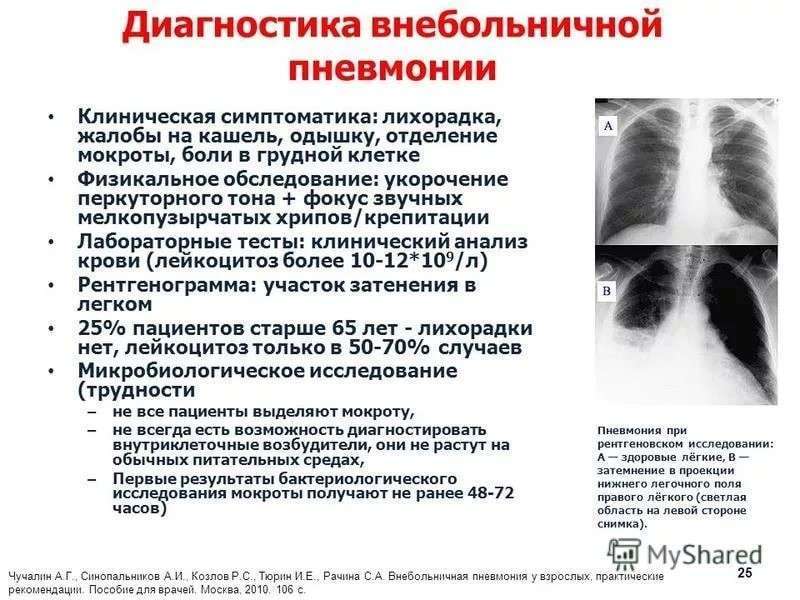
Диагностика и лечение крупозной пневмонии
Диагностика крупозной пневмонии включает оценку жалоб и объективных данных, а также лабораторные и инструментальные обследования:
- Анализы крови покажут выраженный лейкоцитоз или лейкопению, лимфопению, повышенную СОЭ, нарастание концентрации С-реактивного белка, иммуноглобулинов, церулоплазмина;
- При исследовании мочи можно выявить присутствие в ней белка, цилиндров.
- Рентгенография, КТ;
- Спирометрия;
- Бактериоскопия и посев мокроты.
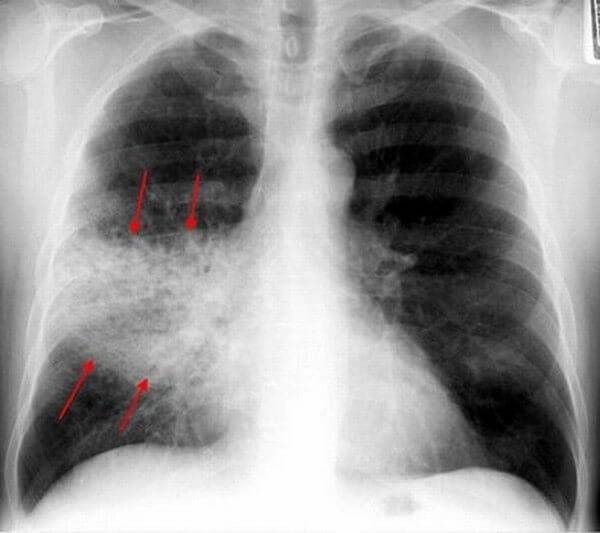
Основной метод подтверждения диагноза — рентгенография, которая показывает специфические для плевропневмонии признаки:
- Однородность уплотнения доли легкого;
- Четкая реакция со стороны плевры;
- Выпуклые контуры воспаленной доли.
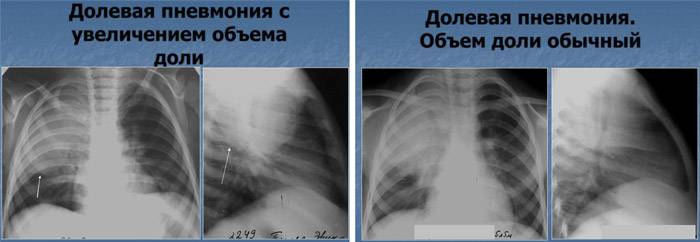
В разные стадии воспаления рентгенологическая картина имеет свои особенности, однако усиление легочного рисунка и расширенные корни легких — постоянные спутники патологии. При осложненном течении плевропневмонии с образованием гнойников на рентгене становятся видны полости распада легочной ткани, которые могут содержать жидкость.
КТ назначают при отсутствии эффекта от проводимого лечения для уточнения характера поражения легкого и для дифференциальной диагностики с другими воспалительными заболеваниями легких и плевры.
Видео: крупознпая пневмония – патаноатомия
Основными принципами лечения крупозной пневмонии считаются:
- Госпитализация, покой, обильное питье;
- Раннее начало антибактериальной пневмонии;
- Дезинтоксикационные мероприятия;
- Восстановление проходимости бронхов;
- Устранение осложнений.
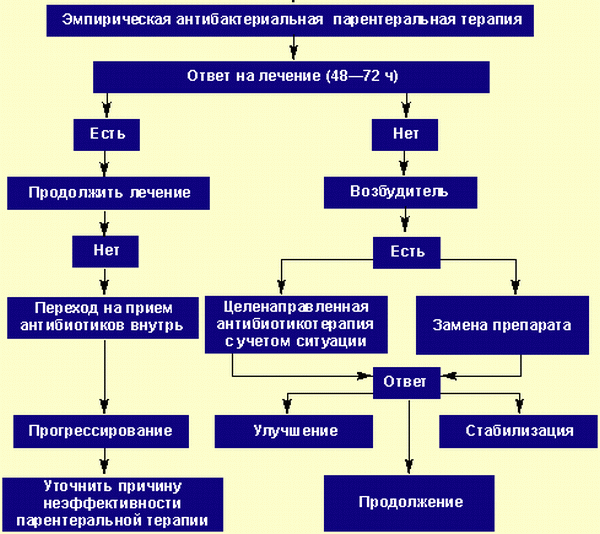
Лечение крупозной пневмонии должно быть начато как можно раньше. Назначение антибиотиков в первые часы от момента установки диагноза существенно улучшает прогноз и уменьшает риск осложнений. Среди антибиотиков наиболее эффективными считаются препараты из группы карбапенемов, цефалоспорины (цефтриаксон, цефепим), защищенные пенициллины (амоксициллин, амоклав), макролиды (макропен, кларитромицин), а также фторхинолоны.
Пациентов с подозрением на крупозную пневмонию обязательно госпитализируют в отделения терапии или пульмонологии, а после подтверждения диагноза назначают постельный режим и полный покой. В случае ухудшения состояния или необходимости интенсивной терапии больного могут перевести в реанимацию.
Снятие симптомов интоксикации начинается с обильного питья под контролем суточного объема мочи. Возможно внутривенное введение растворов (реополиглюкин, гемодез). Для улучшения отхождения мокроты применяют отхаркивающие (амброксол, АЦЦ) и бронхолитические средства (беродуал, атровент) в виде ингаляций, растворов внутрь, сиропов. При наличии признаков гипоксии показана кислородотерапия или искусственная вентиляция легких при тяжелом общем состоянии больного.
В первые несколько дней, до получения результатов посева, назначаются антибиотики широкого спектра действия. После того, как станет известен возбудитель инфекции, препараты либо меняются на другие, либо оставляются те же при условии чувствительности к ним микробной флоры и наличия положительной динамики в клиническом течении заболевания. Лечение проводят сразу двумя или тремя препаратами, при этом наиболее эффективными считаются комбинации защищенных пенициллинов с макролидами (амоклав+азитромицин), макролидов с цефалоспоринами (азитромицин+цефотаксим, цефдинир).
О положительном действии антибиотиков говорят исчезновение лихорадки в первые три дня от начала терапии, улучшение общего самочувствия благодаря уменьшению интоксикации, а также снижение числа лейкоцитов. Критериями, которые позволяют говорить о стабилизации состояния, считаются:
- Нормальная температура тела или лихорадка до 38 °С;
- Частота дыхания не выше 25 в минуту;
- Систолическое артериальное давление выше 90 мм рт. ст., пульс ниже ста ударов в минуту;
- Ясное сознание, самостоятельный прием пищи.
Профилактика прикорневой пневмонии и восстановление
Чтобы предупредить развитие болезни у взрослых и детей, нужно придерживаться простых и известных рекомендаций:
- лечение простудных заболеваний;
- санация инфекционных процессов;
- закаливание;
- витаминопрофилактика;
- качественное питание;
- специфическая вакцинация;
- недопустимость переохлаждения;
- прием препаратов для поднятия иммунитета;
- отказ от вредных привычек.
После выздоровления стоит задуматься о восстановлении организма.
Для таких целей лучше всего подойдет направленное санаторно-курортное лечение.
Если такой возможности нет, то следует увеличить продолжительность прогулок на свежем воздухе, делать дыхательную гимнастику и заниматься лечебной физкультурой.
Спать нужно не менее девяти часов в стуки, обеспечить умственный и физический покой.
Фитопрепараты и физиотерапия помогут быстро наладить работу организма после серьезной болезни, а также предотвратить ее рецидивы.
Как только вы обнаружили у себя / у детей симптомы пневмонии или непривычные респираторные симптомы, следует немедленно обратиться к врачу для уточнения диагноза.
Пневмония корневой части легкого — заболевание, которые имеет благоприятный прогноз, но только в случае своевременной диагностики и быстрого начала терапии.
Профилактические мероприятия помогут вам предотвратить этот опасный недуг.
Лечение односторонней пневмонии
 Лечение односторонней пневмонии
Лечение односторонней пневмонии
Лечение заболевания назначается комплексное. При своевременном лечении и соблюдении всех рекомендаций прогноз обычно положительный.
- При лечении односторонней пневмонии рекомендован постельный режим.
- Рацион больного должен состоять из легкой, но калорийной, насыщенной белками пищи.
- Применение антибактериальной терапии в зависимости от вида возбудителя.
- Применяются средства для вывода токсинов из организма больного.
- Назначаются ингаляции для улучшения кровообращения в бронхах и легких.
- Противовоспалительные средства для устранения головной боли.
- Жаропонижающие препараты назначают для снижения температуры.
- Практикуют физиотерапию.
- Дыхательная гимнастика и лечебная физкультура как общеукрепляющий метод лечения.
- Назначают средства для разжижения мокроты и ее вывода из бронхов.
- Лекарства для разжижения крови.
- В качестве питья можно принимать различные отвары и чай с лекарственными травами.
- Пить необходимо много жидкости.
При лечении детей необходимо учитывать их возраст. Чем меньше ребенок, тем опаснее для него односторонняя пневмония. Лечение можно проводить дома, соблюдая рекомендации врача. Но есть определенные случаи, когда госпитализация ребенка необходима:
- Если малыш новорожденный;
- Дети предрасположенные к легочным заболеваниям;
- Дети, имеющие другие хронические болезни с ослабленным иммунитетом;
- Если возникло осложнение после пневмонии;
- Если ребенку не помогло амбулаторное лечение;
- Дети из неблагополучных семей, которые не могут получить надлежащий уход дома.
Лечение народными средствами
 Народные средства лечения
Народные средства лечения
При лечении односторонней пневмонии не обойтись без антибиотиков, но домашняя терапия обычно направлена на облегчение кашля, отхождения мокроты и укрепление иммунитета.
- Лекарственный отвар из зверобоя и девясила способствует укреплению организма и снятия воспалительного процесса. На 500 мл кипятка взять 3 столовые ложки девясила и 1 ложку зверобоя. Все это проварить на медленном огне полчаса, процедить, когда остынет. Затем взять пол килограмма меда, подержать его на водяной бане и добавить 200 г оливкового масла. Все вместе перемешать с отваром, поставить в холодильник, чтобы настаивалось две недели. Принимать перед едой пять раз в день по 1 чайной ложке. Курс лечения две недели.
- Березовые почки и алоэ измельчить (по 250 г каждого), сложить в марлю и опустить в растопленную смесь из свиного жира, меда, сливочного масла и водки (по 500 г каждого). Дождаться, пока смесь закипит, отставить с огня и марлю убрать. Принимать средство следует с молоком, разведя в нем жировую смесь (1 ст.л. на 100 мл).
- Для лечения пневмонии применяют бузину. Нужно взять 4 больших соцветия и настаивать в 500 мл водки две недели. Пить по 1 столовой ложке перед едой.
- Для снятия воспаления и облегчения кашля грудь и спину можно натирать барсучьим жиром, особенно детям. Барсучий жир обладает противовоспалительным действием и укрепляет организм. Способствует отхождению мокроты и уменьшению кашля.
Профилактические меры должны быть направлены на укрепление иммунитета как взрослых, так и детей. Обязательна закалка, прогулки на свежем воздухе, можно практиковать обливания и растирания.
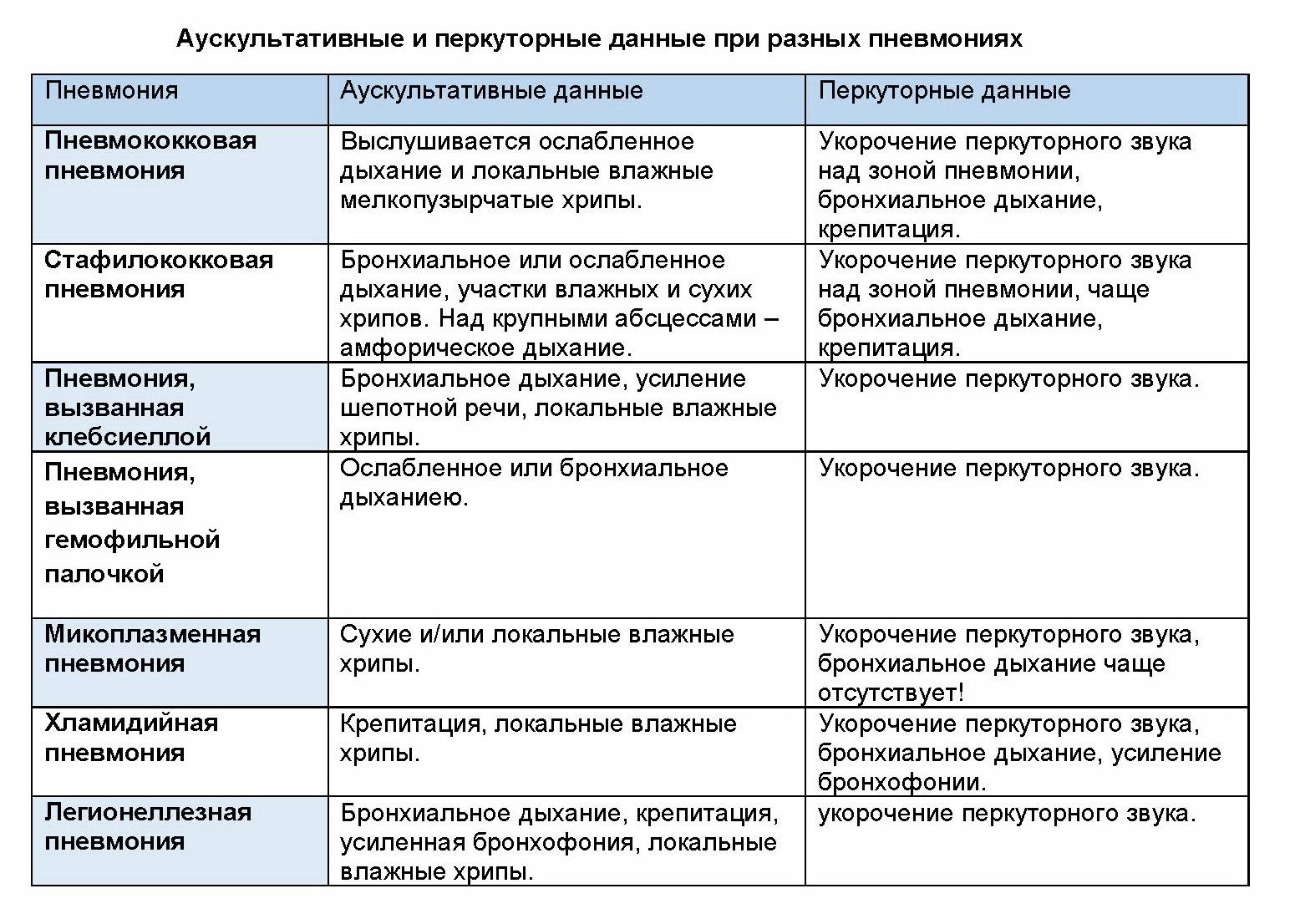
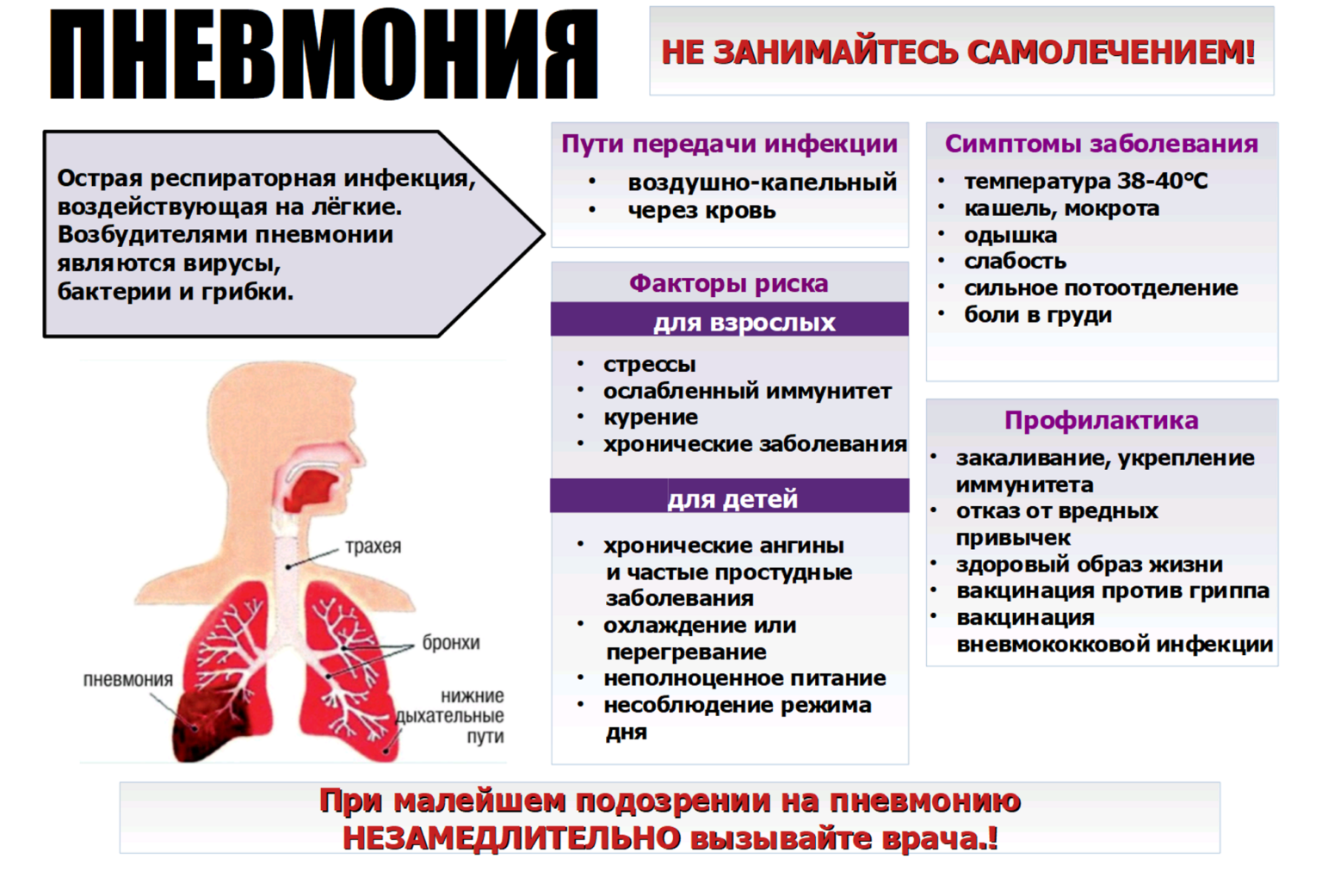
Причины пневмонии
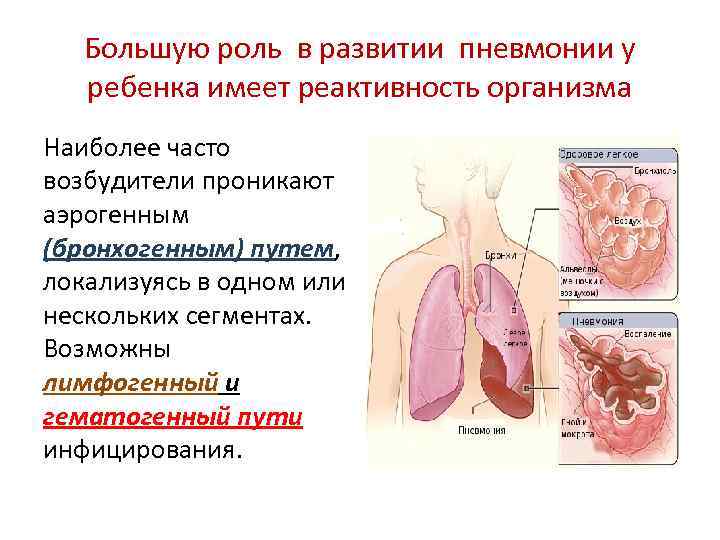
Пневмония – полиэтиологичное заболевание: для разных возрастных групп более характерны различные возбудители этой инфекции. Зависит вид возбудителя и от состояния иммунной системы ребенка, и от условий и местонахождения детей при развитии пневмонии (в стационаре или дома).
Возбудителями пневмонии могут быть:
- пневмококк – в 25% случаев;
- микоплазма – до 30%;
- хламидии – до 30%;
- стафилококк (золотистый и эпидермальный);
- кишечная палочка;
- грибки;
- микобактерия туберкулеза;
- гемофильная палочка;
- синегнойная палочка;
- пневмоцисты;
- легионелла;
- вирусы (краснухи, гриппа, парагриппа, цитомегаловирус, ветряной оспы, простого герпеса, аденовирус).
Так, у малышей в возрасте со второго полугодия жизни и до 5 лет, заболевших дома, чаще всего пневмонию вызывают гемофильная палочка и пневмококк. У ребятишек дошкольного и младшего школьного возраста пневмонию может вызвать микоплазма, особенно в переходный летне-осенний период. В подростковом возрасте причиной пневмонии может стать хламидия.
При развитии пневмонии вне стационара чаще активируется собственная (эндогенная) бактериальная флора, находящаяся в носоглотке. Но может возбудитель поступать также и извне.
Факторами, способствующими активации собственных микроорганизмов, являются:
- развитие ОРВИ;
- переохлаждение;
- аспирация (попадание в дыхательные пути) рвотных масс при срыгивании, пищи, инородного тела;
- недостаток витаминов в организме ребенка;
- иммунодефицитное состояние;
- врожденный порок сердца;
- рахит;
- стрессовые ситуации.
Хотя пневмония в основном является бактериальной инфекцией, ее могут вызывать и вирусы. Особенно это характерно для деток на первом году жизни.
При частом срыгивании у детей и возможном попадании рвотных масс в дыхательные пути пневмонию может вызвать и золотистый стафилококк, и кишечная палочка. Причиной пневмонии может также стать микобактерия туберкулеза, грибки, в редких случаях – легионелла.
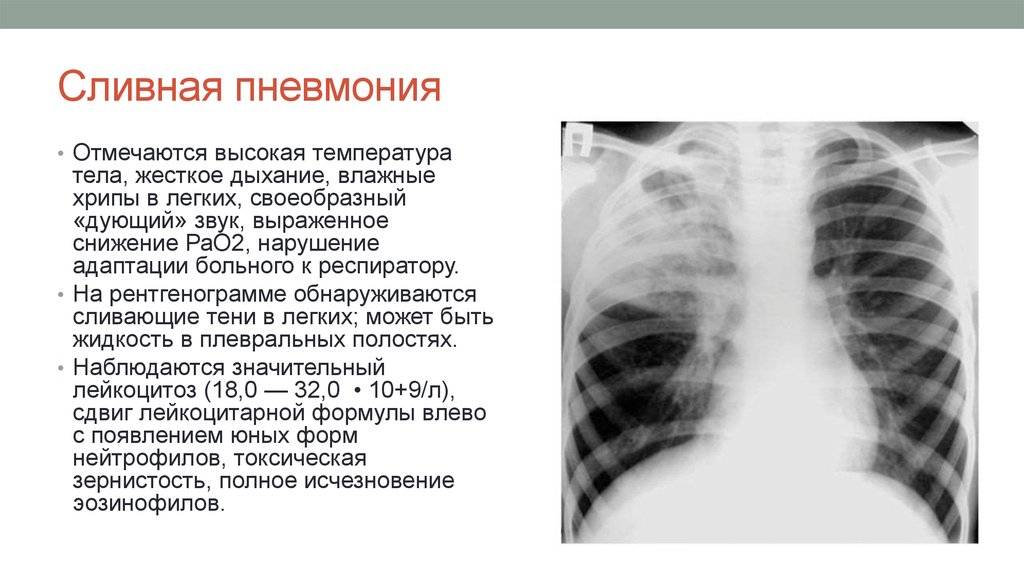
Возбудители попадают в дыхательные пути и извне, воздушно-капельным путем (с вдыхаемым воздухом). При этом пневмония может развиться как первичный патологический процесс (крупозная пневмония), а может быть вторичной, возникать как осложнение воспалительного процесса в верхних дыхательных путях (бронхопневмония) или в других органах. В настоящее время чаще регистрируются вторичные пневмонии у детей.
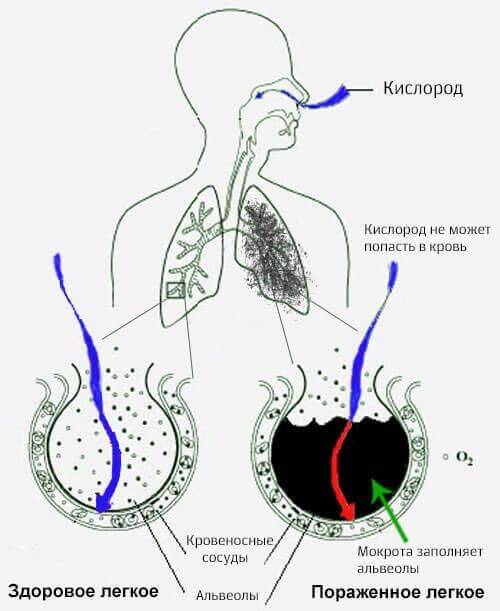
При проникновении инфекции в легочную ткань развивается отек слизистой мелкого бронха, в результате чего затрудняется подача воздуха в альвеолы, они спадаются, нарушается газообмен, развивается кислородное голодание во всех органах.
Выделяют еще госпитальные (внутрибольничные) пневмонии, которые развиваются в условиях стационара во время лечения у ребенка другого какого-либо заболевания. Возбудителями таких пневмоний могут быть устойчивые к действию антибиотиков «госпитальные» штаммы (стафилококки, синегнойная палочка, протей, клебсиелла) или микроорганизмы самого ребенка.
Развитию госпитальной пневмонии способствует получаемая ребенком антибактериальная терапия: она губительно действует на обычную микрофлору в легких, и вместо нее в них заселяется чуждая для организма флора. Возникают больничные пневмонии через двое и более суток пребывания в стационаре.
Пневмонию у новорожденных в первые 3 суток жизни можно считать проявлением госпитальной пневмонии, хотя в этих случаях трудно исключить и внутриутробное инфицирование.
Пульмонологи выделяют еще крупозную пневмонию, вызванную пневмококком и захватывающую несколько сегментов или всю долю легкого с переходом на плевру. Чаще она развивается в дошкольном и школьном возрасте детей, редко до 2-3 лет. Типичным для крупозной пневмонии является поражение левой нижней доли, реже – правой нижней и правой верхней долей. В грудном возрасте она проявляется в большинстве случаев бронхопневмонией.
Интерстициальная пневмония проявляется тем, что воспалительный процесс преимущественно локализуется в межуточной соединительной ткани. Чаще встречается у детей первых 2 лет жизни. Отличается особой тяжестью у новорожденных и грудничков. Чаще встречается в осенне-зимний период. Вызывается она вирусами, микоплазмой, пневмоцистами, хламидиями.
Помимо бактериальной и вирусной, пневмония может быть:
- аллергической;
- возникать при глистной инвазии;
- связанной с действием химических и физических факторов.
Симптоматика у взрослых и детей
Проявление правосторонней нижнедолевой пневмонии имеет свои особенности у взрослых больных.
Руководствуясь следующими симптомами и признаками болезни, определить данный диагноз можно и без рентгенологических обследований:
- Болевые ощущения при вдохе в области правой половины грудной клетки;
- Прожилки с кровью при кашле;
- Повышенная температура, потливость и озноб;
- Вязкая мокрота при кашле.
Что касается детей, в этом случае необходимо как можно быстрее пройти обследование и проконсультироваться с педиатром насчет метода лечения.
По статистике, в 40% случаев нижнедолевая пневмония у детей диагностируется несвоевременно, а затягивание с лечением обернется серьезными осложнениями: спадание легочной ткани, аллергическое состояние дыхательных органов, скопление жидкости в плевральной полости, гнойное образование, сужение бронха и другие.
Правосторонняя нижнедолевая пневмония у детей развивается довольно быстро: в течение нескольких дней инфильтраты в легких превращаются в крупные очаги воспаления, затрагивающие целую долю, а то и сегмент легкого.
Организм ребенка неспособен бороться с подобной патологией, так как иммунная система, не встречавшаяся с воспалением ранее, не вырабатывает необходимых антител.
Чтобы своевременно приступить к терапии нижнедолевой пневмонии у ребенка, следует определить симптомы заболевания:
- Насморк и мокрый кашель;
- Повышенная частота дыхания;
- Высокая температура.
Детский ослабленный организм более подвержен осложнениям в виде патологических процессов, вызванных негативным вирусным воздействием.
Патологические изменения правого легкого при пневмонии привели к тому, что доктора должны использовать совершенно другой подход к лечению детского воспаления легких.
Специалисты детской пульмонологии, целью которых является определение специфических свойств патологий органов дыхательной системы, определили следующие особенности правосторонней нижнедолевой пневмонии у детей:
- Лихорадка;
- Сухой кашель;
- Обширное поражение легочных тканей.
Особенности лечения
Лечение двухсторонней пневмонии осуществляется на основании развивающейся клинической картины, результатов диагностики и других факторов.
 На протяжении всего периода лечения пневмонии стоит соблюдать постельный режим
На протяжении всего периода лечения пневмонии стоит соблюдать постельный режим
Двусторонняя пневмония приводит к тому, что организм человека недополучает кислород из-за легочной недостаточности. Поэтому врач назначает препараты, способные восстановить существующий дефицит и поднять показатели артериального давления.
На протяжении всего периода лечения больной должен соблюдать постельный режим. Врач назначает специальную диету, которая снижает нагрузку на ослабленный организм. Исключается воздействие всевозможных возбудителей, которые способны спровоцировать у пациента аллергическую реакцию. Помещение, где находится больной, должно быть чистыми и стерильными.
В перечень медикаментов, которые назначаются при двухсторонней пневмонии, входят:
 В лечение воспаления легких входит витаминная терапия
В лечение воспаления легких входит витаминная терапия
- антибиотики. Сначала могут назначаться препараты широкого спектра действия, а потом те, что направлены на конкретного возбудителя;
- муколитические и отхаркивающие средства;
- витаминная терапия;
- бифидобактерии;
- антигистаминные средства;
- жаропонижающие препараты;
- противовоспалительные средства;
- иммуномодуляторы;
- оксигенотерапия и искусственная вентиляция легких выполняется при выраженной дыхательной недостаточности;
- глюкозо-солевые растворы для устранения признаков интоксикации.
Физиотерапевтические процедуры
Для укрепления ослабленного организма и ускорения выздоровления применяются различные физиотерапевтические процедуры. Кроме обязательной медикаментозной терапии, врачи рекомендуют проведение лечебного массажа. Он имеет расслабляющее и общеукрепляющее действие. Назначаются и другие процедуры:
 Магнитотерапия для лечения пневмонии
Магнитотерапия для лечения пневмонии
- ультрафиолетовые ванны;
- электрофорез;
- лечебная физкультура;
- токи Беккера;
- магнитотерапия;
- УВЧ и другие.
После перенесенной двухсторонней пневмонии больному еще некоторое время рекомендуется заниматься дыхательной гимнастикой и лечебной физкультурой. Укрепить ослабленный организм помогут длительные и постоянные прогулки на свежем воздухе, специальная диета, богатая легкоусвояемыми белками, витаминами, минералами. Положительный результат показывает профилактическое санаторно-курортное лечение.
Методы лечения острой пневмонии
Лечение острой пневмонии может проходить в домашних условиях, при условии, что пациент старше двух лет, и течение болезни классифицируется как легкое или среднее. Маленьким детям и пожилым людям необходимо постоянно находиться под присмотром специалистов, поэтому их направляют на стационарное лечение. В зависимости от возбудителя назначают препараты, подавляющие жизнедеятельность патогенных микроорганизмов:
- антибиотики;
- противовирусные препараты;
- противогрибковые средства.
 Антибиотики для лечения пневмонии
Антибиотики для лечения пневмонии
Другие группы препаратов:
- Для снятия спазмов и расширения бронхов необходим прием препаратов бронхорасширяющего действия: Беродуал, Атровент, Пульмикорт.
- Муколитики назначают для разжижения и лучшего отхождения мокроты из дыхательных путей: АЦЦ, Амброксол.
- Для поддержания иммунной системы нужны иммуномодулирующие средства: Генферон, Анаферон, Виферон, Полиоксидоний, настой эхинацеи.
- Чтобы снять отек и предотвратить развитие аллергии, назначают антигистаминные препараты: Цетиризин, Лоратадин, Зодак, Супрастин.
- Для предотвращения развития воспалительного процесса в гортани назначают спрей Мирамистин, полоскания с Фурацилином и Хлоргексидином.
| Препарат | Фото | Цена |
|---|---|---|
| Беродуал | от 275 руб. | |
| АЦЦ | от 132 руб. | |
| Генферон | от 568 руб. | |
| Цетиризин | от 53 руб. | |
| Мирамистин | от 198 руб. |
Наибольшую эффективность приносит лечение, которое проводится с помощью компрессионного небулайзера. С его помощью лекарства поступают непосредственно к очагу воспалительного процесса, тем самым ускоряя выздоровление и предотвращая развитие негативных реакций в ЖКТ.
Дополнительные методы терапии
После снижения высокой температуры и снятия острого состояния назначают дополнительные методы лечения:
 Электрофорез при острой пневмонии
Электрофорез при острой пневмонии
- электрофорез;
- магнитотерапия;
- УВЧ;
- парафинотерапия;
- дыхательная гимнастика;
- массаж грудной клетки и спины.
Чтобы медикаментозная терапия дала результат, необходимо с первого дня лечения соблюдать специальный режим. Следует соблюдать все рекомендации врача по лечению, и сообщать ему, если наступило ухудшение или возникла аллергия на лекарство.
Пациент должен исключить из рациона всю вредную пищу, стараться питаться правильно, чтобы в рационе было как можно больше овощей и фруктов. Питание должно быть легкоусвояемым и питательным.
Комната больного должна часто проветриваться, но так, чтобы он не находился на сквозняке. Проветривание и частая влажная уборка необходима для того, чтобы воздух, поступающий в больные легкие, был без примесей пыли. Больной должен как можно больше отдыхать и не перенапрягать организм. Нельзя заниматься спортом и любыми другими физическими нагрузками как минимум еще две недели после выздоровления.