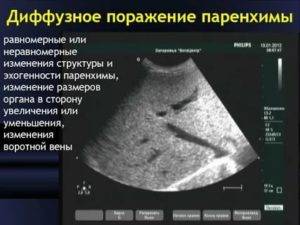
Виды и классификация
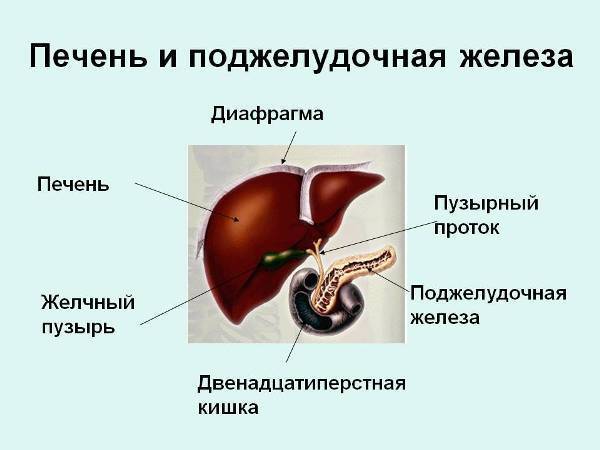
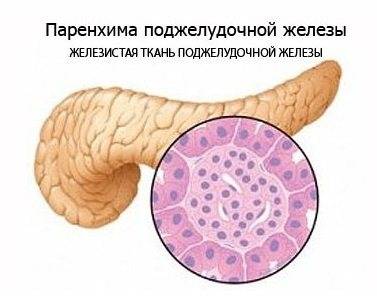
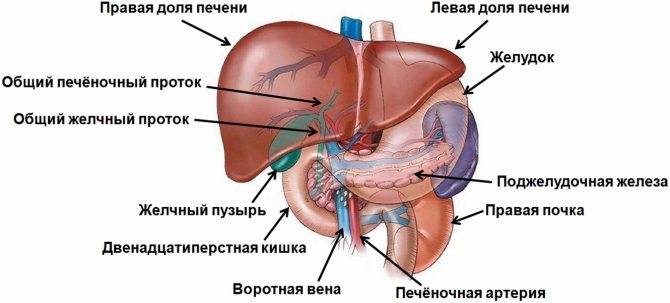
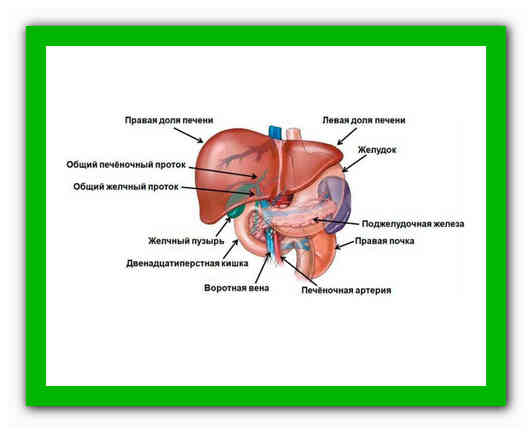
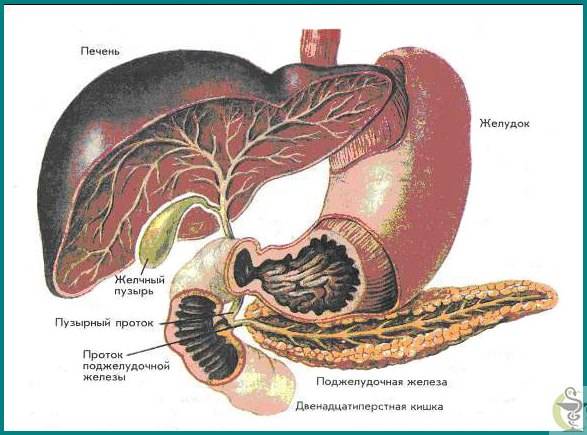
В пищеварительном тракте есть паренхиматозные и полые органы. К последним относится мочевой и желчный пузырь, желудок и кишечник. Поджелудочная железа – паренхиматозный орган, имеющий альвеолярно-трубчатую структуру и вырабатывающий ферменты и гормоны.
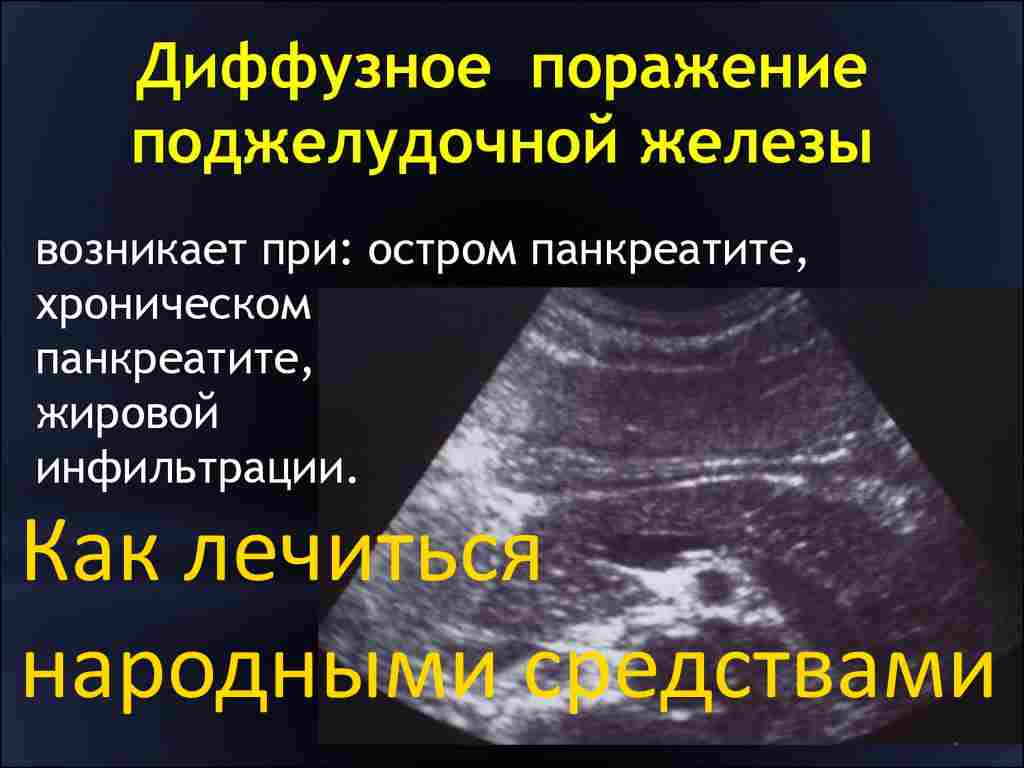
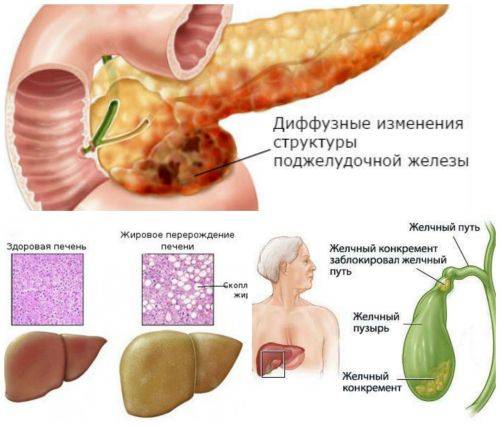
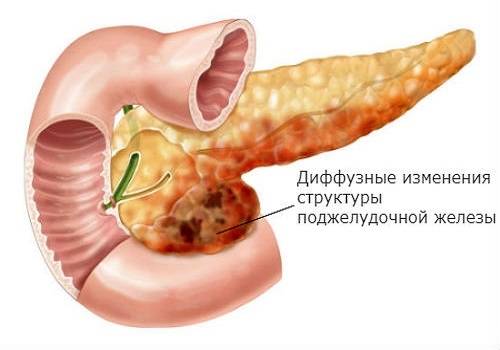
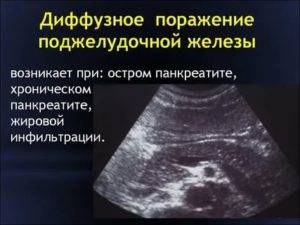
Диффузные изменения паренхимы поджелудочной железы равномерного характера свидетельствуют об отсутствии новообразований – кист, опухолей и кальцификатов. Степень изменений бывает различной, и могут наблюдаться другие характерные эхопризнаки.
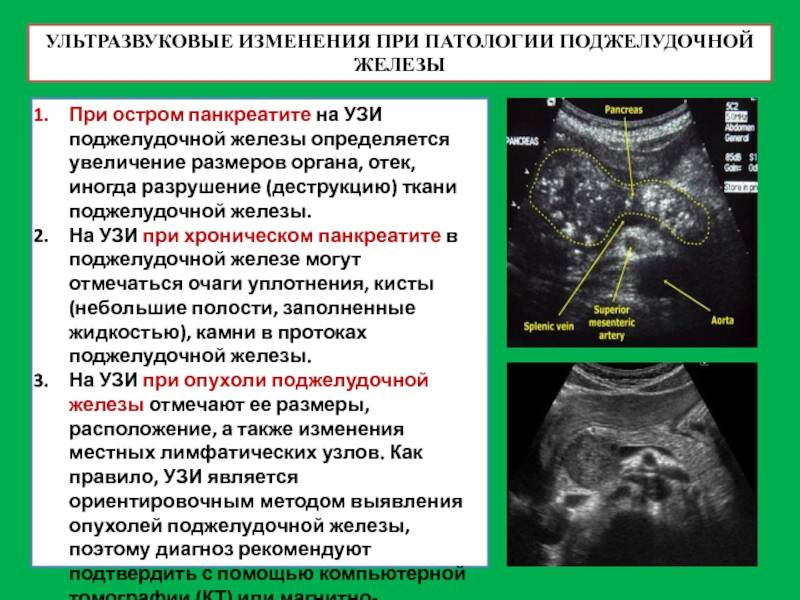
Воспаление при панкреатите сопровождается отечностью и увеличением объема ПЖ. УЗИ при этом показывает пониженную эхогенность и плотность тканей органа. Хронический панкреатит нередко становится следствием острого воспаления, и в результате продолжительного течения заболевания в очагах воспаления могут возникать небольшие узелки.
Если плотность ткани и эхогенность снижена, а размеры ПЖ не изменены, то можно предположить наличие хронического панкреатита. Повышенная эхогенность при нормальном объеме органа свидетельствует о развитии липоматоза.
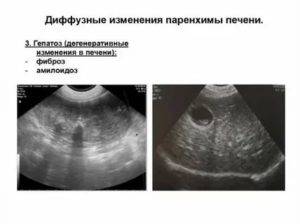
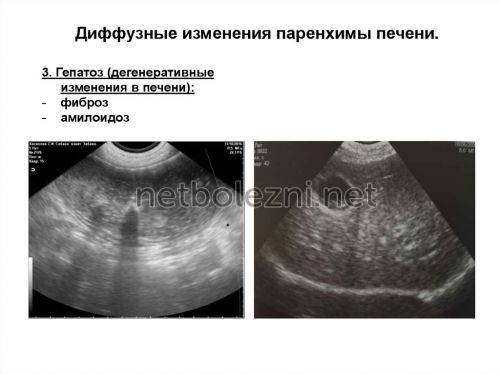
К эхографическим признакам фиброза относится повышенная эхогенность и плотность ПЖ, а ее размер может быть нормальным или немного уменьшенным.
Умеренные диффузные изменения поджелудочной железы появляются на фоне патологий желчного пузыря или 12-перстной кишки. Причиной в данном случае служит нарушение переваривания белков и жиров вследствие недостатка пищеварительных ферментов.
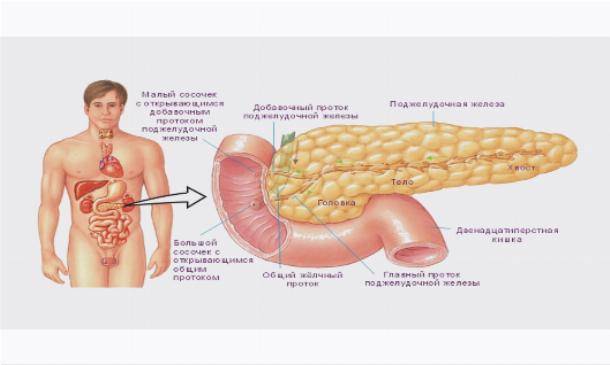
Поджелудочная железа имеет головку, перешеек, тело и хвост. Наиболее часто поражается головка и тело, на долю хвостовой части приходится лишь 25%. Здесь располагаются островки Лангеранса, синтезирующие гормоны, и крупные кровеносные сосуды. Диффузия этой области может быть связана с закупоркой селезеночной вены, что приводит к уплотнению либо расширению выводного протока.
Вылечить патологию хвоста достаточно сложно, и в большинстве случаев требуется оперативное вмешательство по удалению хвоста. Однако при минимальных либо умеренных изменениях возможно лечение консервативными методами под регулярным врачебным контролем.
Диффузия ПЖ реактивного характера является вторичной патологией – реакцией организма на заболевание ЖКТ. Чаще всего это связано с поражениями печени и желчного пузыря.
Реактивные нарушения могут сопровождать вторичный панкреатит, возникший на фоне болезней других органов ЖКТ, систематического переедания и злоупотребления вредной (жирной, жареной, острой) пищей.
В отдельных случаях причиной реактивных изменений является врожденное нарушение синтеза ферментов, дефекты развития желчных путей и продолжительный прием некоторых лекарственных средств.
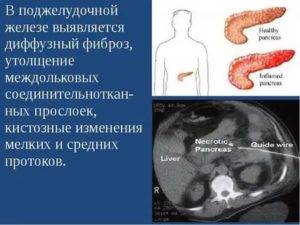
При фиброзе нормальные ткани паренхимы ПЖ замещаются прослойками или целыми очагами рубцовой ткани
Профилактика
Профилактика болезней печени и поджелудочной железы заключается в нормализации веса, правильной организации питания и повышении уровня двигательной активности. Чтобы снизить риск патологий данных органов, необходимо придерживаться советов, перечисленных ниже.
Правильная организация питания
Это важнейший пункт профилактики, так как одним из провоцирующих факторов болезней поджелудочной железы и печени является повышенное потребление жиров и сахара. В рационе должно быть больше продуктов, содержащих грубые пищевые волокна, качественного белка, минералов и витаминов. Полезны для печени овощные салаты, фрукты, различные запеканки без специй, каши, творог, отварные яйца
Лицам с повышенным риском жировой дистрофии печени следует максимально сократить количество жиров в рационе (но при этом важно следить, чтобы организм получал необходимую суточную норму жира – около 60 г для взрослого человека)
Контроль веса
Ожирение в 50 % случаев сопровождается изменением плотности паренхиматозной ткани поджелудочной железы и печени, поэтому важным этапом профилактики является контроль веса. Если человек страдает ожирением, необходимо обратиться к эндокринологу и проверить уровень гормонов, которые отвечают за углеводный и липидный обмен. Если причиной лишнего веса является нарушение пищевого поведения, и больной не может сам справиться с этой проблемой, показана консультация психолога. В тяжелых случаях (например, при булимическом расстройстве) врач может назначить прием антидепрессантов.
Важным этапом профилактики является контроль веса
Отказ от вредных привычек
Курение и алкогольная зависимость увеличивают риск цирроза в 4 раза, поэтому борьба с данными привычками является основой профилактических мероприятий для защиты печени и поджелудочной железы. Лицам, входящим в группу повышенного риска, необходимо полностью отказаться от курения и употребления спиртного.
Повышение двигательной активности
Гиподинамия (малоподвижный образ жизни) может стать причиной большого количества заболеваний, в том числе, патологий печени и поджелудочной железы. При отсутствии проблем с опорно-двигательной системой или других противопоказаний спортом рекомендуется заниматься 3-4 раза в неделю. Если по каким-то причинам интенсивные занятия пациенту запрещены, их можно заменить пешими прогулками и лечебно-оздоровительной физкультурой.
Спортом рекомендуется заниматься 3-4 раза в неделю
Почему возникают диффузные изменения?
Причинами изменения структуры паренхиматозных долек могут быть как различные заболевания, так и негативные факторы, касающиеся питания больного и его образа жизни. Большое значение в формировании начальных диффузных нарушений имеет пищевой рацион. Риск нарушений в работе этих органов в несколько раз выше у людей, ежедневно включающих в свой рацион жирные и жареные блюда, продукты быстрого приготовления, колбасные изделия, специи, соусы с высоким содержанием жира.
Провоцирующим фактором также могут стать злоупотребление спиртными напитками, частые стрессы, малоподвижный образ жизни. Ядовитые вещества, содержащиеся в табачном дыме, вызывают интоксикацию тканей и затрудняют циркуляцию крови и лимфы в микроциркуляторном русле, что увеличивает риск склероза печеночных вен и стремительного развития фиброза.
Причины изменения структуры паренхиматозных долек
Другими причинами, которые могут вызвать подобные изменения со стороны секреторных желез пищеварительной системы, могут быть:
- избыточное скопление липидов в тканях, вызванное нарушением обменных процессов (стеатоз);
- длительное употребление препаратов, создающих повышенную токсическую нагрузку на печень (антибиотики, противомикробные средства, препараты для дегельминтизации, оральные контрацептивы);
- сахарный диабет (повышает риск стеатоза и липоматоза поджелудочной железы);
- нарушение кровообращения;
- болезни сердца и сосудов, сопровождающиеся застойными явлениями и нарушающие движение жидких структур (крови и лимфы);
- аутоиммунные патологии (включая аутоиммунный гепатит);
- заболевания печени (гепатомегалия, цирроз, различные формы гепатита);
- патологии поджелудочной железы (панкреатит, панкреонекроз, псевдокисты, панкреатопатия).
Диффузные нарушения структуры поджелудочной железы и печени также характерны для больных с ожирением или пациентов, у которых произошло резкое изменение веса. Возрастные особенностями, связанные с естественными процессами старения, вызывают диффузные изменения органов пищеварения в 60 % случаев.
Причины дистрофических изменений
Здоровая печень содержит не более 5% липидов. При диффузном поражении органа этот показатель увеличивается вдвое. В некоторых случаях доля жира составляет около 50%.
Диффузные изменения печени по типу стеатоза возникают по следующим причинам:
- Неправильное питание. При употреблении жирных или быстро приготовленных блюд повышается вероятность заболеваний печени, поджелудочной железы и т.д.
- Расстройства метаболизма.
- Заболевания щитовидки. При нарушении функциональности этой железы начинают вырабатываться гормоны, которые ускоряют формирование липидов.
- Сахарный диабет. Эта патология связана с избыточным весом. Высокая концентрация глюкозы и липидов в организме негативно влияют на печень.
- Алкоголизм. Этанол, который содержится в спиртных напитках, разрушает гепатоциты, нарушает функциональность органа, провоцируя заболевания.
- Лишний вес. Большое количество жира по окружности талии опасно для здоровья.
- Приём сильнодействующих препаратов. Антибактериальные средства считаются самыми вредными для желчеобразующей железы, поэтому во время их приёма следует защитить печень.
- Малоподвижный образ жизни.
- Употребление растительной и молочной пищи с полным отказом от мяса провоцирует нарушение метаболизма углеводов.
- Строгие диеты.
- Радиация. Согласно статистическим данным, ДЖГ (диффузный жировой гепатоз) чаще диагностируют у жителей городов с повышенным радиационным фоном.
- Заболевания пищеварительного тракта с острым или хроническим течением.
Расстройства обмена жиров чаще возникают в результате неправильного питания. Также метаболизм липидов нарушается при недостаточном насыщении организма белком (у вегетарианцев), избытке жирных блюд, быстрых углеводов в рационе, строгих диет.
Риск ДЖГП повышается при снижении продукции холиевых кислот (желчные кислоты) и нарушении поглощения липидов гепатоцитами.
Жировой гепатоз не исключён при дефиците тироксина (основной гормон щитовидки). Также на состояние печени влияют кортизон и альдостерон (гормоны надпочечников).
Печень
Структурные изменения паренхимы печени, это не заболевание, а лишь симптом, указывающий на наличие развивающейся патологии. Для того чтобы определить, что именно вызвало такие изменения, необходимо пройти тщательное обследование. Патологическому процессу подвержены люди всех возрастов.
Вредные привычки, неправильное питание, плохая экология – это далеко не все причины, которые негативным образом сказываются на состоянии печени. Изменения в паренхиме могут вызвать аутоиммунные процессы, злоупотребление алкоголем, нерациональный прием медикаментов, резкое изменение веса и многое другое.
На начальных стадиях у больного появляется тошнота и слабовыраженная боль в районе правого подреберья, но обычно на это мало кто обращает внимание. Чаще диффузные изменения уже обнаруживаются при прохождении УЗИ
Дополнительно может потребоваться проведение КТ, рентгенографии, анализа крови.
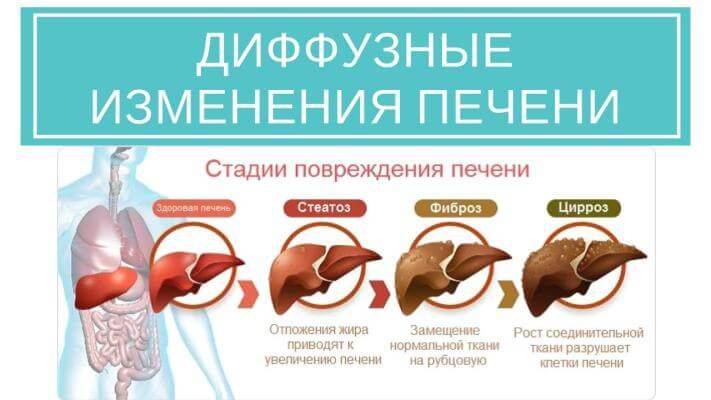
Жировой гепатоз
В норме ткани печени имеют однородную структуру. В основу развития этого недуга ложится скапливание большого количества липидов и снижение функциональной активности. Часто дистрофия развивается на фоне сахарного диабета, ожирения и нарушения обменных процессов. Проявляется жировой гепатоз в виде таких симптомов:
- увеличение печени в размерах;
- изменение формы;
- орган имеет грубую и плотную структуру;
- отчетливый рисунок вен.
Больные жалуются на тошноту, рвоту и тяжесть в правом подреберье
Специалисты выделяют три основных стадии развития жировой дистрофии:
- Проявляется в виде колебания ферментов печени. Для этой стадии характерен вялотекущий воспалительный процесс.
- На этом этапе нарастает клиническая симптоматика. Больные жалуются на дискомфорт в животе с правой стороны, при осмотре заметное увеличение печени в размерах.
- Для этого этапа характерна постоянная тошнота, распирание и боль в правом боку, запоры, метеоризм, нарушение переваривания пищи.
Диагностикой и лечение жировой дистрофии занимается гастроэнтеролог. Снизить уровень жиров в печени можно с помощью нормализации образа жизни и коррекции питания. Назначается лечебный стол с высоким содержанием белка и ограничением жиров животного происхождения.
В рационе следует увеличить употребление круп, творога, риса. Эти продукты способствуют растворению жиров в печени. Не стоит забывать и о продуктах, обладающих желчегонным эффектом: морковь, тыква, белокочанная капуста. Для того чтобы устранить причину разрушения печеночных клеток, необходимо подойти к проблеме комплексно. Не обойтись лишь медикаментозными средствами.
Диетическое питание придется соблюдать в течение нескольких месяцев. Если больной будет продолжать пить алкоголь, злоупотреблять жирной, жареной пищей, то лечение окажется безуспешной. Восстановить работу печени можно с помощью гепатопротекторов. Больным также назначают биологически активные добавки. При нормализации веча и своевременно проведенном лечении прогноз гепатоза благоприятный.
Первые результаты лечения можно будет заметить примерно через месяц. Полностью восстановиться печень сможет только по прошествии нескольких месяцев.
Эхо-признаки диффузных изменений печени
Цирроз
Нарушение структуры ткани происходит за счет разрастания соединительной ткани. В результате развивается функциональная недостаточность органа. Послужить толчком к развитию цирроза может целый ряд причин:
- вирусный гепатит;
- алкоголизм;
- интоксикация;
- длительный прием лекарственных средств;
- наследственные заболевания;
- застойные явления;
- поражение желчных путей.
По мере развития патологических изменений пациенты начинают жаловаться на слабость, повышенную утомляемость, упадок сил, ухудшение аппетита. Также появляются и диспепсические расстройства в виде горечи во рту, тошноты, рвоты, отрыжки, непереносимости жирной пищи и алкоголя.
При диффузных изменениях печени по типу цирроза появляются сосудистые звездочки
Среди признаков цирроза диагностическое значение имеют и такие симптомы:
- покраснение ладоней;
- появление сосудистых сеток преимущественно в верхней половине туловища;
- кровоизлияния под кожу;
- кровоточивость слизистых оболочек;
- кожный зуд;
- слабость, раздражительность;
- нарушение сна;
- болезненные ощущения в суставах;
- снижение либидо;
- облысение в области лобка и подмышечных впадин.
Больным с таким диагнозом строго ограничивают психические и физические нагрузки. Если больной хорошо себя чувствует, ему разрешается ходьба и лечебная гимнастика.
Прогноз
Прогноз развития состояния пациента зависит от тщательно проведенного обследования. О развитии патологии говорят обнаруженные очаговые диффузные поражения. После дополнительного обследования врач назначает терапевтическое или хирургическое лечение.
Если патология обнаружена на ранней стадии, лечение начато своевременно, прогноз обычно благоприятный, функцию железы можно сохранить. Регулярные медосмотры и соблюдение диеты позволяют поддерживать работу железы в норме.
Диффузные изменения в поджелудочной железе не окончательный приговор, а объективное свидетельство естественных процессов, протекающих в организме человека. Во многих случаях, пересмотрев образ жизни и вкусовые пристрастия, отказавшись от дурных наклонностей, человек может помочь себе сам.
Для контроля над развитием состояния следует регулярно обращаться к врачу.
https://youtube.com/watch?v=3nfGbGWhK0k
Диагностика
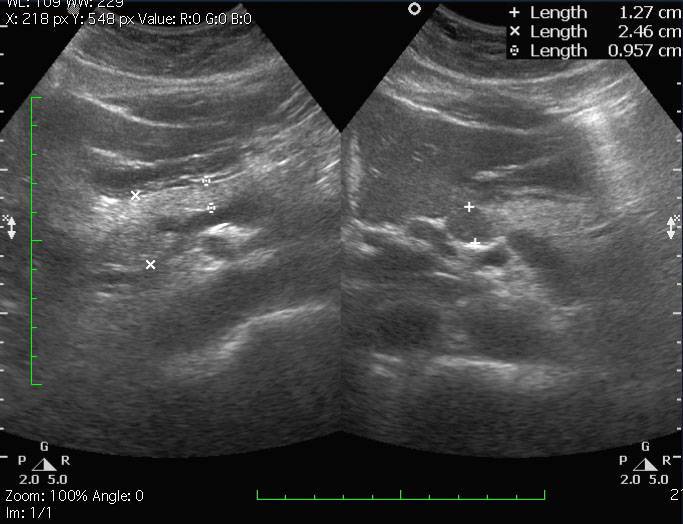
При возникновении характерных симптомов диффузных изменений человеку нужно срочно обратиться к лечащему специалисту. Как правило, врач назначает наиболее действенный метод диагностирования – ультразвуковое исследование (УЗИ).
Благодаря ему доктор может увидеть изменения паренхимы поджелудочной и печени. Но чтобы установить диагноз, прохождения одного УЗИ недостаточно.
Для получения полной картины болезни, при которой была спровоцирована диффузия внутренних органов, нужно пройти дополнительные обследования.
К таким обследованиям относят:
- Общий анализ крови (ОАК) для выявления очагов воспаления.
- Магниторезонансную томографию (МРТ).
- Биохимический анализ крови (БАК).
- Компьютерную томографию (КТ).
- Исследование на онкомаркеры при подозрении на злокачественные образования в печени.
- Рентгеноскопическое исследование.
- Анализ на гликированный гемоглобин.
- Взятие биопсии пунктата печени.
- Анализ урины и кала.
Эхография (с греч.«эхо» – изображать) – неинвазивный метод исследования печени, поджелудочной и других жизненно важных органов.
Эхо признаки нарушений выявляют благодаря исследованию УЗИ.
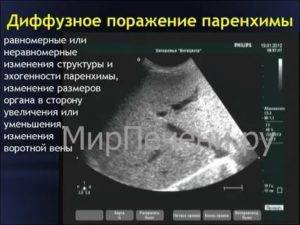
- Понижение массивности строения паренхимы. Подобный синдром свидетельствует о ее неоднородности. Формируется рост поджелудочной, печени. Болезнь развивается по причине возникновения болезненных явлений.
- Эхоплотность понижена. Поджелудочная и печень остаются неизменными по величине. Отступление будет возбуждено хронической фазой панкреатита.
- Эхографические показатели завышены. Наблюдается присутствие плотности паренхимы на фоне смены перегородок жировой тканью.
- Отклонения — уплотнения органа, присутствие гиперэхогенности. Величина естественная либо уменьшенная.
- Увеличение или уменьшение синусов, болезненные явления гнойного течения, тромбоз.
- Вследствие расстройств также повышается плотность органа.
На снимках КТ и МРТ печень хорошо видна. Приблизительно возле 10 – 11 ребра видно тень левой доли печени. Она имеет гладкие и четкие контуры. Рентгеновский снимок показывает однородную тень, напоминающую треугольник. Верхняя часть органа должна совпадать с контуром купола диафрагмы.
Насколько опасны изменения?
Несут угрозу диффузно-паренхимные деструкции или нет, зависит от степени патологии:
- При только намечающихся нарушениях в тканях пациент может ограничиться соблюдением диеты и периодическими обследованиями. Многие люди живут всю жизнь с таким явлением, как ДИП, и не испытывают особого дискомфорта.
- При значительных изменениях паренхимы, помимо диетической терапии, понадобится медикаментозная терапия. Традиционные методы направлены на стабилизацию панкреатической ферментации и на предупреждение дальнейшей замены паренхимных клеток жировыми или соединительными.
Во втором случае, если не провести необходимое лечебное корректирование, ДИ продолжат разрушать структурное единство поджелудочной. Это приведет к приобретению более серьезной проблемы:
- заболеванию панкреатитом и даже панкреонекрозом;
- появлению сахарного диабета;
- развитию дуоденита или холецистита;
- хроническому страданию из-за гепатита.
На определенном этапе развития патологии, диффузное изменение становится необратимым. И тогда приходится бороться с недугом хирургическим вмешательством.
Диагностика
Инструментальная диагностика

Дифференциальная диагностика
Острый орхит, редко встречающийся у детей, имеет похожую симптоматику, однако требует других методов лечения. Поэтому нужно его диффиренцировать от перекрута аппендикса яичка.
Интрооперационная диагностика
Позволяет выявить перекрут гидатиды яичка в процессе ревизии органов мошонки во время операции. Такой метод позволяет выиграть время, тем самым, предупредить развитие воспаления. Ведь все заболевания при синдроме «острой мошонки» подлежат оперативному лечению.
Диагностика диффузных изменений
Клинические анализы помогут показать общую картину заболевания.
Признаки диффузных изменений печени выявляются при таких исследованиях:
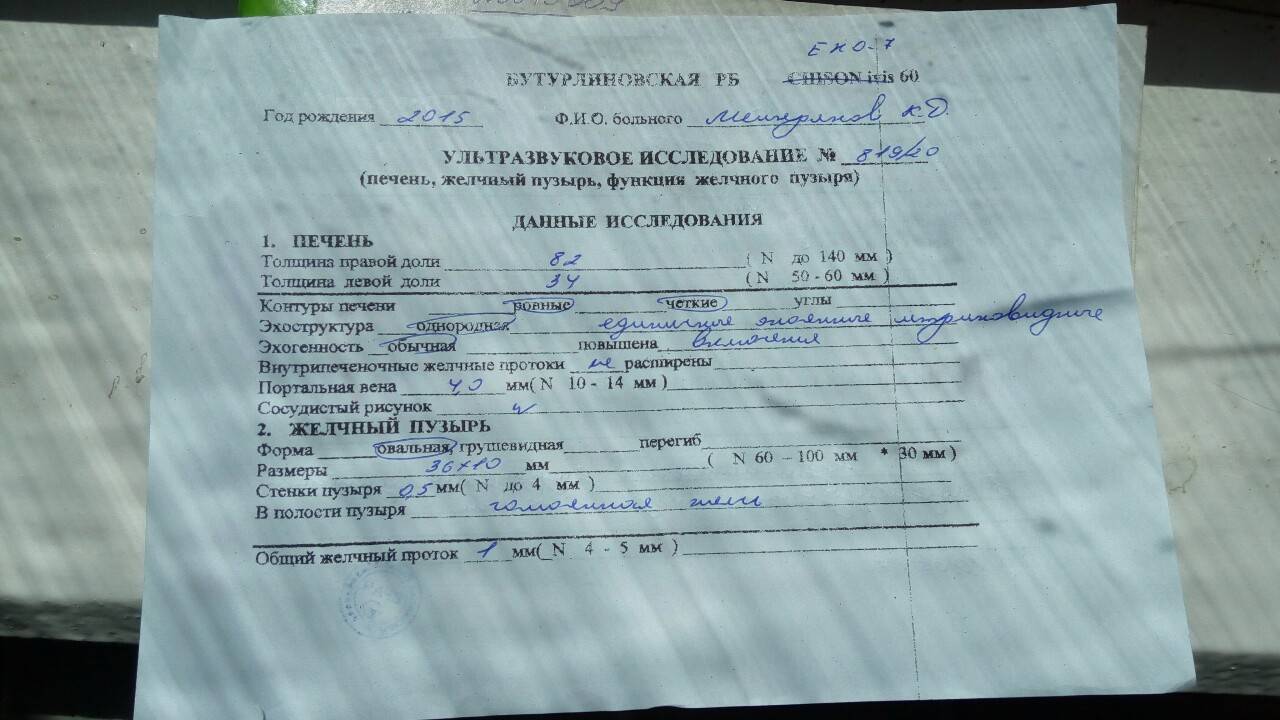
общий анализ крови;биохимическое исследование;ОАМ, копрограмма;УЗИ печени;рентген органа;биопсия печени;при необходимости — онкомаркеры;КТ, МРТ.
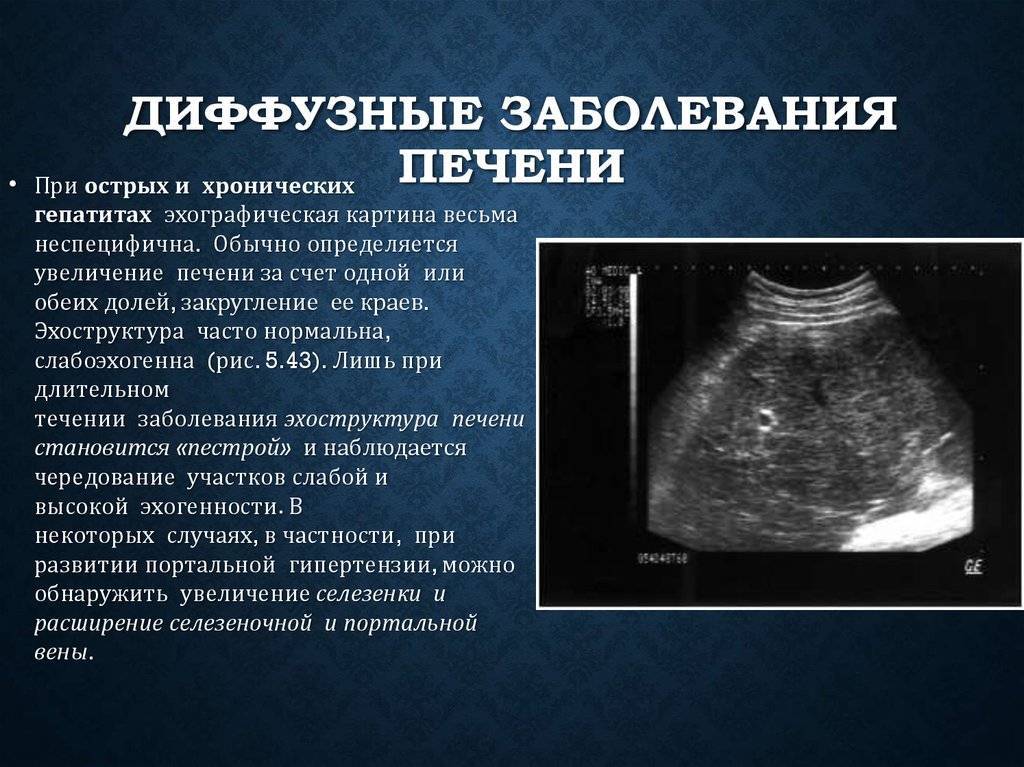
Основной метод диагностики — ультразвуковое исследование, которое отличается рядом преимуществ: малоинвазивность, простота выполнения процедуры, доступность. Часто, лишь этого достаточно для установления этиологии и степени выраженности процесса. На УЗИ выявляются различные эхографические признаки, соответствующие основному заболеванию.
Перестройка при жировом гепатозе
Возможно обнаружить с помощью УЗИ, если изменения ткани наблюдаются в более чем 1/3 органа. Для гепатоза печени характерно диффузное повышение эхогенности, но иногда оно остается нормальной. Также наблюдается увеличение печени, округление краев. Диффузные изменения паренхимы печени, такие как жировая инфильтрация лучше распознается при выполнении компьютерной или магнитно-резонансной томографии. Без своевременного лечения патология перетекает в цирроз.
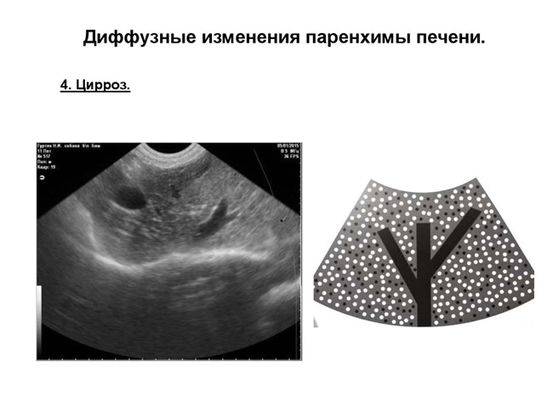
УЗИ-диагностика цирроза
УЗИ-диагностика поможет определить диффузные изменения в органе.
Диффузные изменения в печени определяются диаметрально противоположными процессами: часть клеток печени увеличивается, а часть атрофируется. Потому эхоскопически структура паренхимы мозаична, диффузно неоднородная, эхогенность повышена. Вначале печень увеличена, но в конце заболевания, наоборот, уменьшается. Неоднородная структура печени объясняется образованием узлов. Выявляется уплотнение стенки воротной вены, коллатерали.
Распознавание очаговых образований
Метод не подходит для дифференциальной диагностики онкологических заболеваний, однако, специфичны эхопризнаки простых кист. Киста выглядит как анэхогенное образование с тонкой стенкой без взвесей или перегородок. Симптомы сложных кист наблюдаются при абсцессах, опухолях, кровоизлияних.
Одним из симптомов, которые можно выявить во время УЗИ брюшной полости является пневмобилия. Это небольшие пузырьки воздуха в просвете желчных путей, которые имеют вид гиперэхогенных включений. При осмотре пузырьки газа могут смещаться. Подобное может наблюдаться в случае холедохолитиаза, изменения желчного пузыря — воспалении, деструкции стенки — кальцинатов внутри кисты или кальцинированной гематомы.
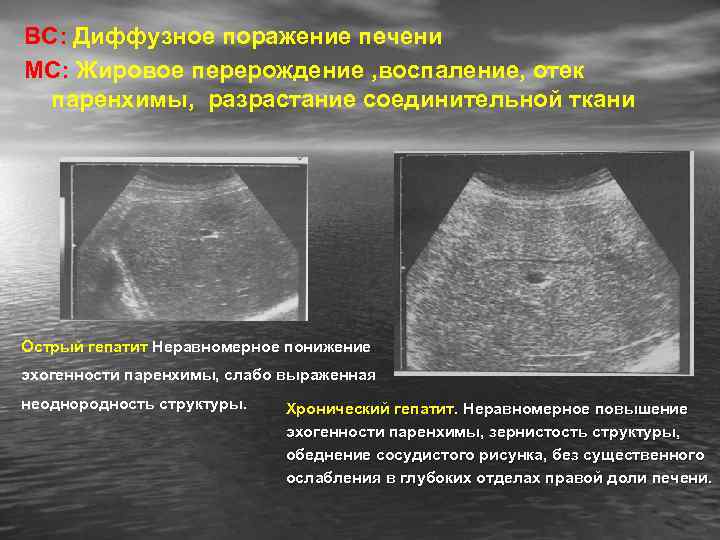
Преобразование печени при гепатитах
Эхо признаки при таких заболеваниях неспецифические, при помощи УЗИ нельзя верифицировать диагноз. Усиленный эхосигнал выявляет увеличение органа, изменения структуры при этом разнятся, диагностируются протоковые изменения в печени. После методики необходимо провести лабораторные анализы, чтобы установить болезнь. Ультразвуковое исследование в такой ситуации дает понимание эхоструктуры печени, ее однородности, диффузного или очагового изменения.
Подход к лечению
По характеру изменения тканей железы доктор может поставить предварительный диагноз вызвавшего их основного заболевания и направить пациента на дополнительные обследования. Например, умеренные диффузные изменения поджелудочной железы могут служить симптомом начальных стадий заболеваний органов пищеварения, а выраженные — воспаления самого органа. Лечение проводится по поводу основного заболевания, поскольку диффузное изменение поджелудочной железы исправить почти невозможно.
Шансы есть только в случае мелких жировых включений, от которых можно попытаться избавиться с помощью специальной низкокалорийной диеты, состоящей из фруктов, овощей, каш, нежирной рыбы и молочных продуктов. Для органа устраивается разгрузка: пища принимается маленькими порциями через каждые 2,5-3 часа, чтобы выделялось как можно меньше пищеварительных соков. Дополнительно доктор может назначить прием пищеварительных ферментов.
Не стоит дожидаться, пока возникнут признаки диффузных изменений поджелудочной железы, а следует заранее исключить из жизни патогенные факторы типа алкоголя, курения и переедания, вести здоровый образ жизни, включив в ежедневный распорядок физическую активность.
Существует ли лечение и можно ли окончательно вылечить заболевание
Диффузные изменения, происходящие в поджелудочной железе, по липоматозному типу можно лечить консервативным и оперативным методами. Первый вариант возможен лишь в случае мелких очагов поражения, которые распространены по всей области органа и не приводят к его сдавливанию.
Оперативное вмешательство показано, когда жировые ткани концентрируются в большие островки, сжимают близлежащие органы и протоки железы.

Диагностика липоматоза поджелудочной железы
Консервативный метод заключается в проведении таких обязательных мероприятий:
- соблюдении строгой питательной диеты;
- снижении лишнего веса, так как в большинстве случаев липоматоз поджелудочной железы диагностируется у людей с ожирением.
Основа диеты – дробность питания (хотя это правило уже давно стало актуальным в принципе, многие воспринимают его как исключение). Итак, принимать пищу рекомендуется не менее 4-5, а то и 6 раз в день.
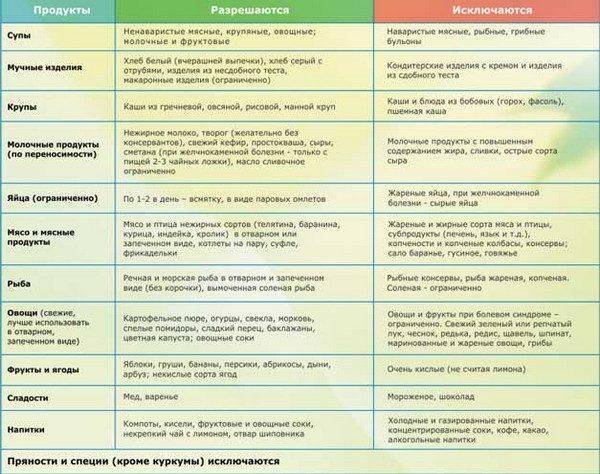
Питание при диффузных изменениях поджелудочной железы по типу липоматоза
Всем больным липоматозом врачи рекомендуют придерживаться диеты №5. Именно такой рацион питания способствует улучшению функционирования пищеварительной системы, противостоит процессу ожирения, оснащает организм легкоусвояемой и перевариваемой пищей.
Обязательно больным липоматозом нужно исключить из меню:
- спиртные напитки;
- сладости;
- сдобные блюда;
- копчёности, соления;
- блюда жареные, калорийные и жирные;
- шоколад.

Питание при липоматозе поджелудочной железы
Важна в данном случае и обработка продуктов. Она должна быть паровая. Мясо нежирных сортов. Обязательно включение в рацион:
- овощей – цветной капусты, тыквы, кабачков, топинамбура (земляная груша), картофеля;
- круп;
- молочных блюд;
- салатов.
В день пациент, болеющий липоматозом, должен получать не менее чем 2800 Ккал.
При проявлении симптоматики в виде боли, тошноты, рвоты, нарушении пищеварения назначаются такие лекарственные средства.
- Ибупрофен, Спазмалгон, Но-шпа – купируют боль.
- Метоклопрамид, Церукал – снимает ощущение тошноты, рвоту.
- Имодиум, Лоперамид – лечит диарею.
- Мезим, Панкреатин – помогают переваривать пищу.
- Мебеверин – купирует спазмы в кишечнике.

Препарат Мебеверин
В некоторых случаях больному назначается гормональная терапия для достижения стабилизации гормонального фона.
Хирургический метод применяется в крайнем случае, когда жировые ткани давят на близлежащие органы, диагностирована липома или разрастание происходит достаточно стремительно.
К сожалению, побороть патологию с помощью оперативного вмешательства полностью не удастся. В этом случае возможно лишь на время улучшить состояние больного.
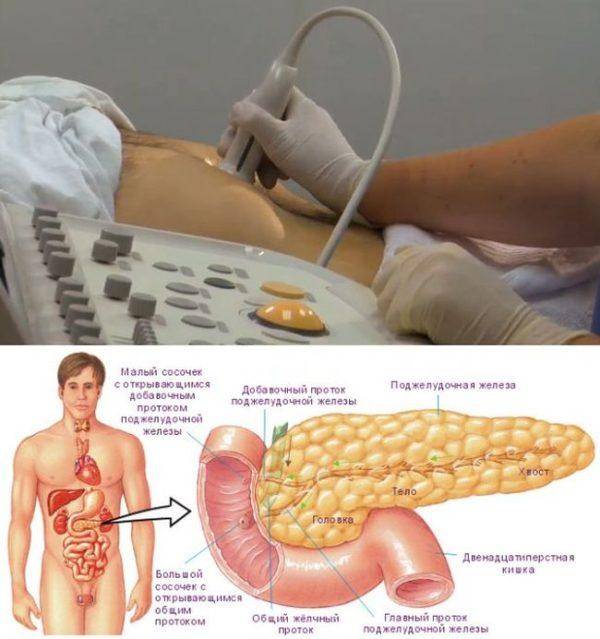
УЗИ поджелудочной железы
О каких болезнях свидетельствуют изменения паренхимы печени и поджелудочной железы?
Ниже представлены далеко не все патологии, которые связаны с изменениями в тканях этих органов:
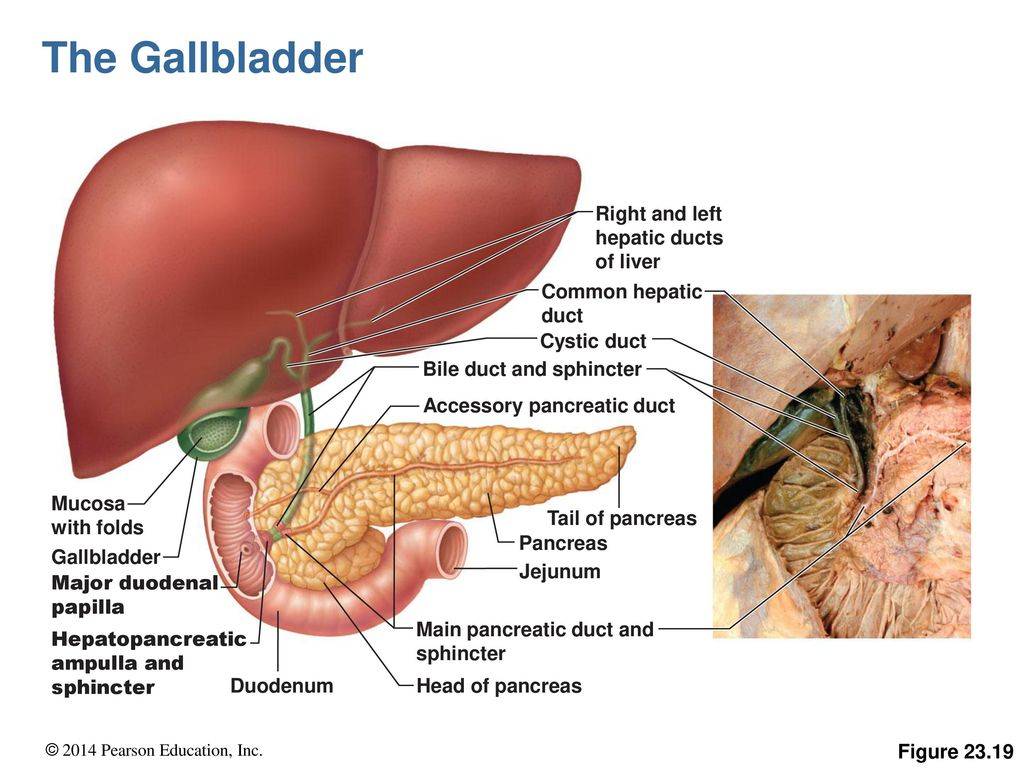
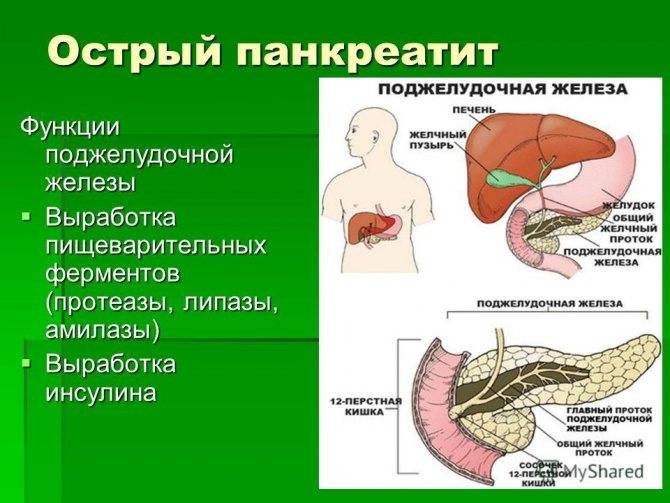
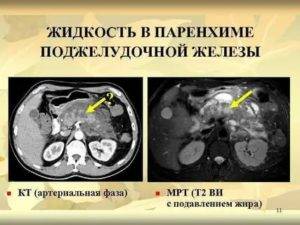
- Панкреатит – воспаление поджелудочной. Речь идет об органе, который находится за желудком и прилегает к двенадцатиперстной кишке. Она выделяет секрет. Эта жидкость необходима нашему организму для процессов пищеварения. Сила этого секрета заключается в разных ферментах (амилаза, липаза, трипсин, инсулин и другие). При нормальном функционировании желудочно-кишечного тракта, он через собственные протоки железы попадает в двенадцатиперстную кишку, где и участвует в переваривании пищи. Но при закупорке этих канальцев, он остается внутри, и ферменты начинают работать прямо там. Это приводит к разрушению близлежащих тканей поджелудочной железы. Эта деструкция приводит к диффузным изменениям паренхимы поджелудочной железы. Если процесс лечения запустить, возможно и поражение окружающих органов.
- Цирроз – последняя стадия многих длительных болезней печени. Клетки органа погибают вследствие замещения соединительной тканью. Из-за этого печень уже не может выполнять свою функцию. Это приводит к токсическому поражению организма. Чаще всего болезнь является неизлечимой.
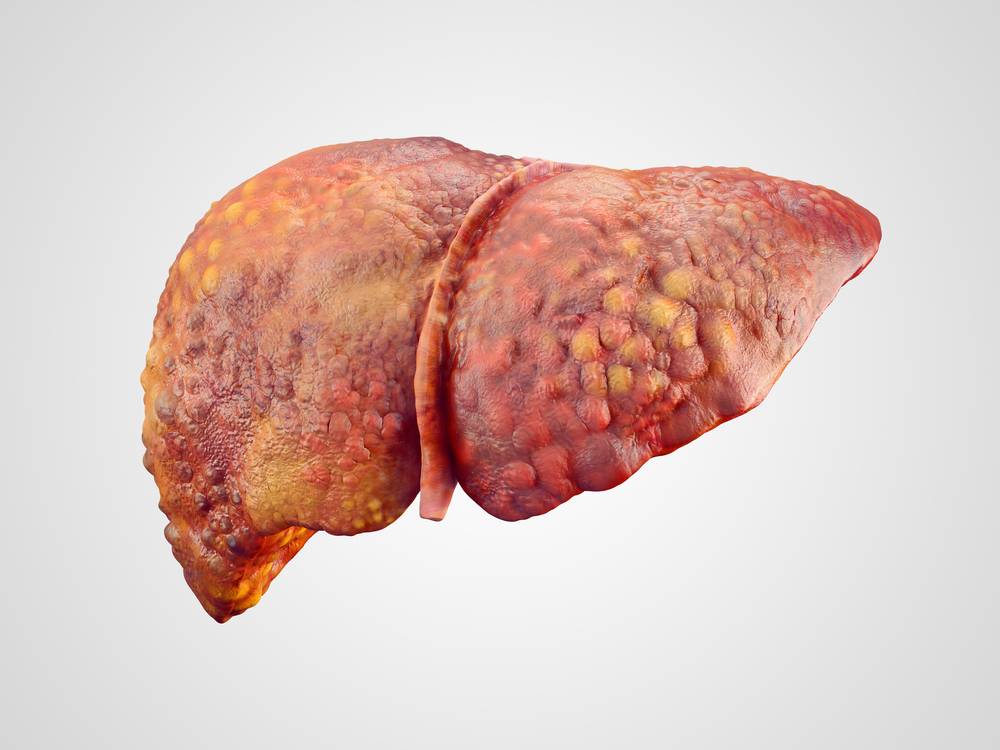 Интересно! Цирроз – одна из шести основных причин смерти людей 35-60 лет в развитых странах Европы. Мужчины болеют циррозом в три раза чаще чем женщины.
Интересно! Цирроз – одна из шести основных причин смерти людей 35-60 лет в развитых странах Европы. Мужчины болеют циррозом в три раза чаще чем женщины.
Гепатит – воспаление паренхимы печени, которое приводит к ее увеличению. Но при этом структура тканей не меняется. Существует множество видов гепатитов печени, но все они приводят к разрастанию органа. Наиболее распространенный тип – гепатит А. Он передается воздушно-капельным путем
Важно понимать, что гепатит является очень опасным заболеванием, а его лечение занимает продолжительное время даже при условии применения современных высокоэффективных лекарственных средств.
 Интересно! Вирус, который провоцирует развитие гепатита, в 100 раз более заразен чем вирус СПИДа.
Интересно! Вирус, который провоцирует развитие гепатита, в 100 раз более заразен чем вирус СПИДа.
Важно! Гепатиты А и С можно полностью излечить, вот В – лечению не подлежит
Понимая всю опасность заболеваний печени и поджелудочной, важно особое внимание уделить мерам их профилактики. Ведя здоровый образ жизни, удается значительно снизить риски
Печень
Структурные изменения паренхимы печени, это не заболевание, а лишь симптом, указывающий на наличие развивающейся патологии. Для того чтобы определить, что именно вызвало такие изменения, необходимо пройти тщательное обследование. Патологическому процессу подвержены люди всех возрастов.
Вредные привычки, неправильное питание, плохая экология – это далеко не все причины, которые негативным образом сказываются на состоянии печени. Изменения в паренхиме могут вызвать аутоиммунные процессы, злоупотребление алкоголем, нерациональный прием медикаментов, резкое изменение веса и многое другое.
На начальных стадиях у больного появляется тошнота и слабовыраженная боль в районе правого подреберья, но обычно на это мало кто обращает внимание. Чаще диффузные изменения уже обнаруживаются при прохождении УЗИ
Дополнительно может потребоваться проведение КТ, рентгенографии, анализа крови.
Жировой гепатоз
В норме ткани печени имеют однородную структуру. В основу развития этого недуга ложится скапливание большого количества липидов и снижение функциональной активности. Часто дистрофия развивается на фоне сахарного диабета, ожирения и нарушения обменных процессов. Проявляется жировой гепатоз в виде таких симптомов:
- увеличение печени в размерах;
- изменение формы;
- орган имеет грубую и плотную структуру;
- отчетливый рисунок вен.
Больные жалуются на тошноту, рвоту и тяжесть в правом подреберье
Специалисты выделяют три основных стадии развития жировой дистрофии:
- Проявляется в виде колебания ферментов печени. Для этой стадии характерен вялотекущий воспалительный процесс.
- На этом этапе нарастает клиническая симптоматика. Больные жалуются на дискомфорт в животе с правой стороны, при осмотре заметное увеличение печени в размерах.
- Для этого этапа характерна постоянная тошнота, распирание и боль в правом боку, запоры, метеоризм, нарушение переваривания пищи.
Диагностикой и лечение жировой дистрофии занимается гастроэнтеролог. Снизить уровень жиров в печени можно с помощью нормализации образа жизни и коррекции питания. Назначается лечебный стол с высоким содержанием белка и ограничением жиров животного происхождения.
В рационе следует увеличить употребление круп, творога, риса. Эти продукты способствуют растворению жиров в печени. Не стоит забывать и о продуктах, обладающих желчегонным эффектом: морковь, тыква, белокочанная капуста. Для того чтобы устранить причину разрушения печеночных клеток, необходимо подойти к проблеме комплексно. Не обойтись лишь медикаментозными средствами.
Диетическое питание придется соблюдать в течение нескольких месяцев. Если больной будет продолжать пить алкоголь, злоупотреблять жирной, жареной пищей, то лечение окажется безуспешной. Восстановить работу печени можно с помощью гепатопротекторов. Больным также назначают биологически активные добавки. При нормализации веча и своевременно проведенном лечении прогноз гепатоза благоприятный.
Первые результаты лечения можно будет заметить примерно через месяц. Полностью восстановиться печень сможет только по прошествии нескольких месяцев.
Эхо-признаки диффузных изменений печени
Цирроз
Нарушение структуры ткани происходит за счет разрастания соединительной ткани. В результате развивается функциональная недостаточность органа. Послужить толчком к развитию цирроза может целый ряд причин:
- вирусный гепатит;
- алкоголизм;
- интоксикация;
- длительный прием лекарственных средств;
- наследственные заболевания;
- застойные явления;
- поражение желчных путей.
По мере развития патологических изменений пациенты начинают жаловаться на слабость, повышенную утомляемость, упадок сил, ухудшение аппетита. Также появляются и диспепсические расстройства в виде горечи во рту, тошноты, рвоты, отрыжки, непереносимости жирной пищи и алкоголя.
При диффузных изменениях печени по типу цирроза появляются сосудистые звездочки
Среди признаков цирроза диагностическое значение имеют и такие симптомы:
- покраснение ладоней;
- появление сосудистых сеток преимущественно в верхней половине туловища;
- кровоизлияния под кожу;
- кровоточивость слизистых оболочек;
- кожный зуд;
- слабость, раздражительность;
- нарушение сна;
- болезненные ощущения в суставах;
- снижение либидо;
- облысение в области лобка и подмышечных впадин.
Больным с таким диагнозом строго ограничивают психические и физические нагрузки. Если больной хорошо себя чувствует, ему разрешается ходьба и лечебная гимнастика.
Как проводят оперативное лечение, последствия
Операцию при полипах желчного пузыря могут проводить разными методами.
Самые популярные:
- Видеолапароскопическая холецистэктомия (ВЛХЭ). В процессе проведения процедуры используют современное эндоскопическое оборудование.
- Лапароскопическая холецистэктомия (ЛХЭ). Операция заключается в удал
Эхо-признаки
Перед предписанием излечения, медику необходимо верно утвердить явную болезнь. Поэтому пользуются различными методами диагностики, самый применяемый из них УЗИ.
Эхопризнаки нарушений выявляют благодаря исследованию УЗИ.
- Понижение массивности строения паренхимы. Подобный синдром свидетельствует о ее неоднородности. Формируется рост поджелудочной, печени. Болезнь развивается по причине возникновения болезненных явлений.
- Эхоплотность понижена. Поджелудочная и печень остаются неизменными по величине. Отступление будет возбуждено хронической фазой панкреатита.
- Эхографические показатели завышены. Наблюдается присутствие плотности паренхимы на фоне смены перегородок жировой тканью.
- Отклонения — уплотнения органа, присутствие гиперэхогенности. Величина естественная либо уменьшенная.
- Увеличение или уменьшение синусов, болезненные явления гнойного течения, тромбоз.
- Вследствие расстройств также повышается плотность органа.
исследование УЗИ
Реактивное превышение величины поджелудочной, печени известная патология у детей. Реактивные изменения поджелудочной железы ребенка при умеренных отклонениях на УЗИ проявляются нарушенной эхо-плотностью. Железа неоднородной структуры, она светлее от нормы, эхогенность увеличена по всем показателям.