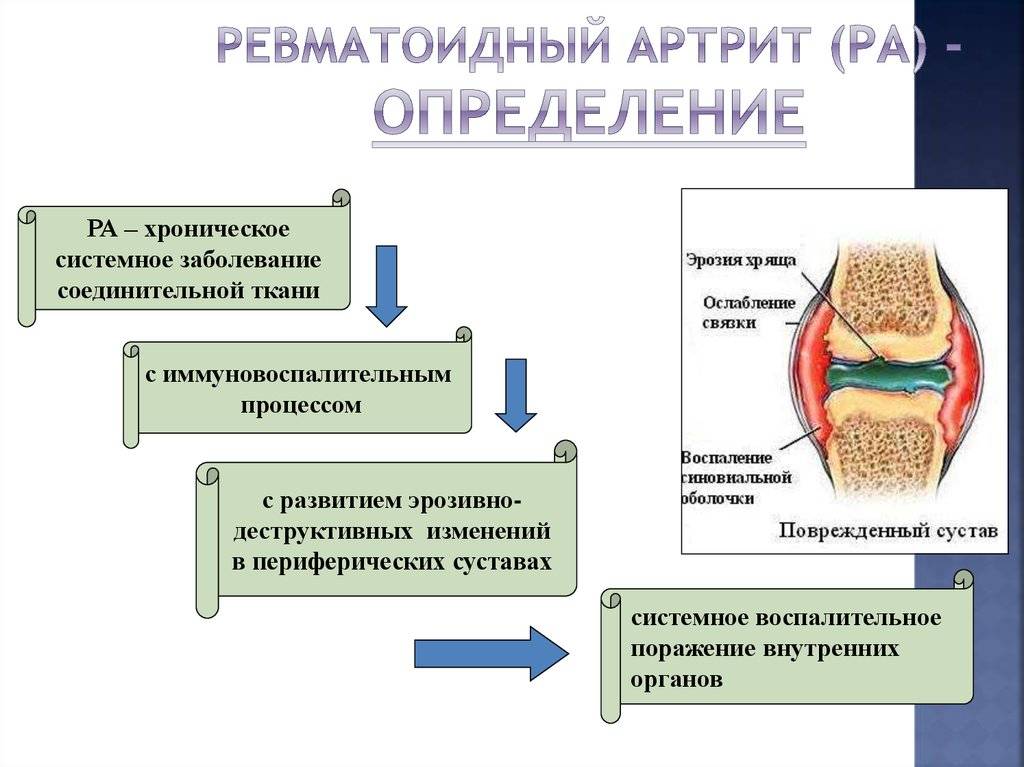
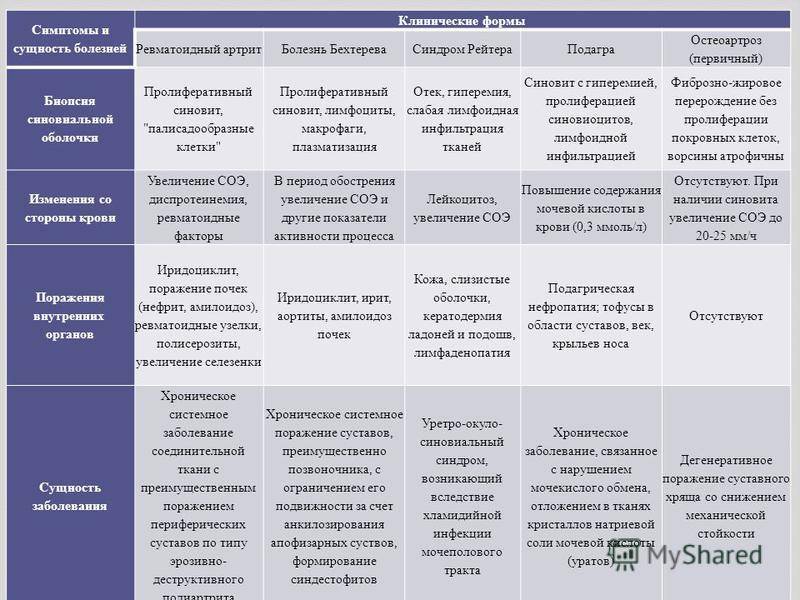
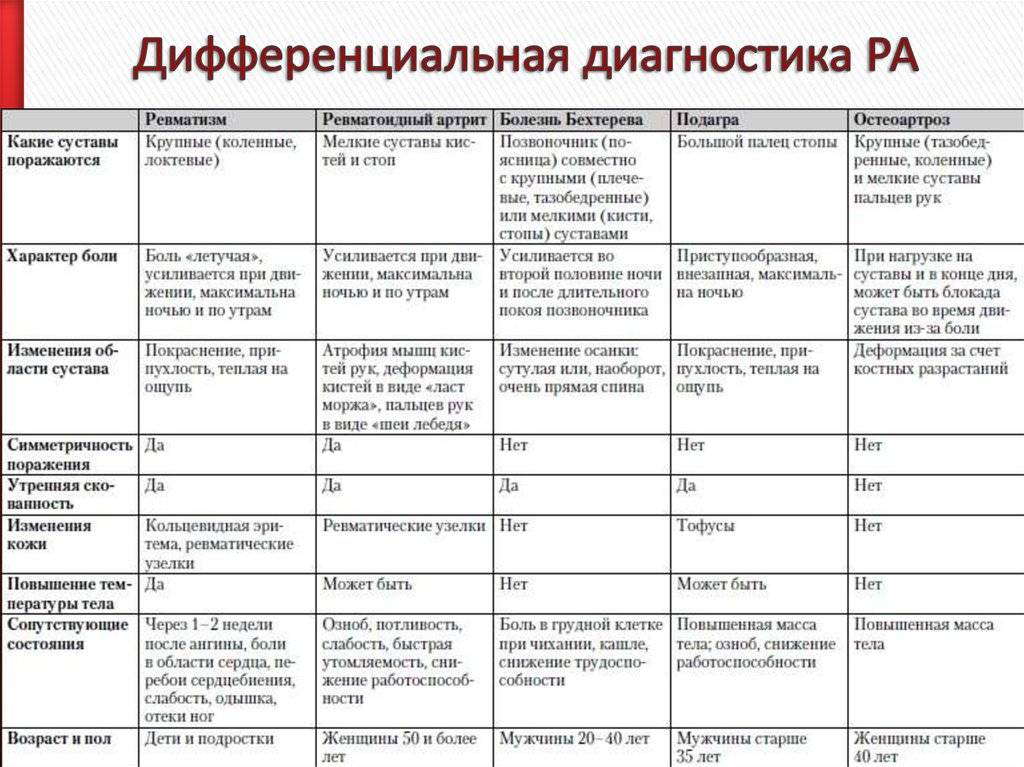
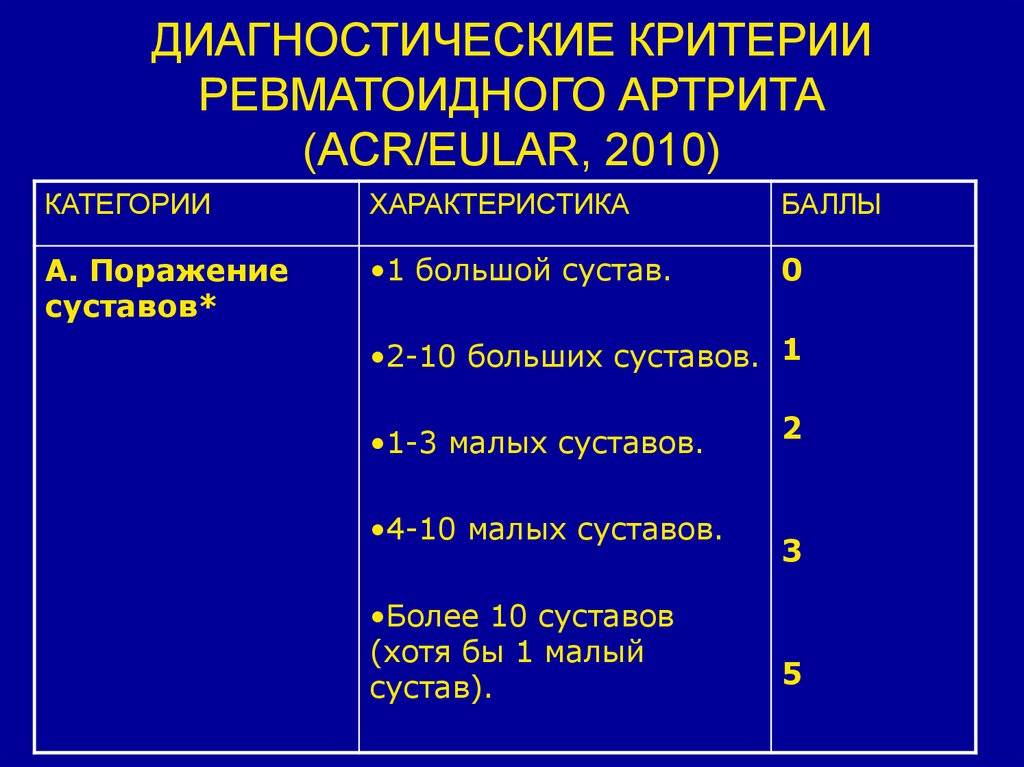
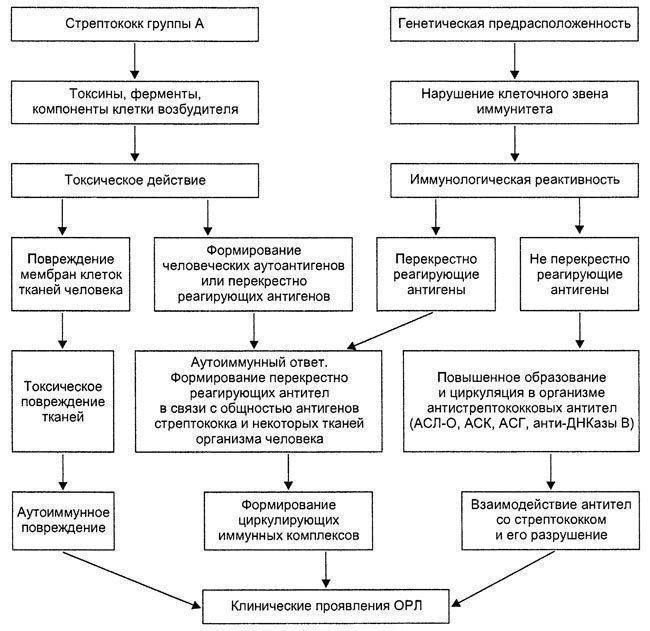
Основные причины
Чтобы понимать, как дифференцировать ревматоидный артрит от других патологий суставов, и знать, как излечить болезнь, необходимо выяснить особенности этиологии, патогенеза, клиники и диагностики ревматоидного артрита.
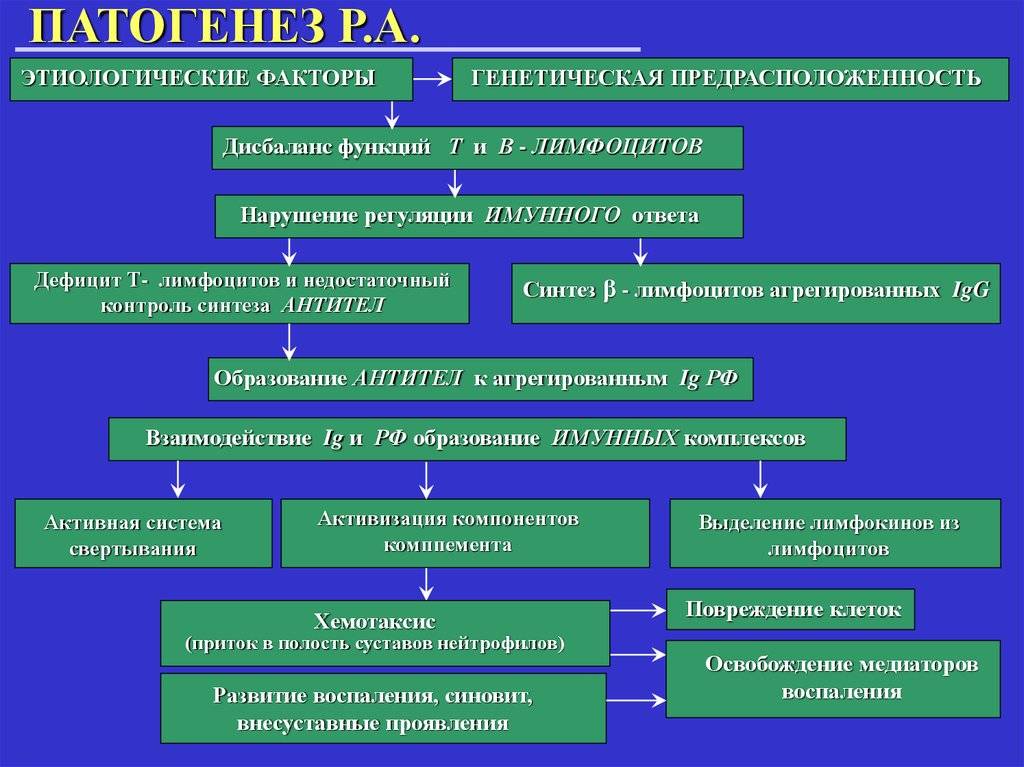
Термин «этиология» означает выяснение причин болезни. Патогенез — это поэтапное развитие заболевания, которое определяет его клинические проявления, способы диагностики и лечения.
Причина развития названной болезни до конца не ясна. Наиболее распространены две теории ее происхождения: наследственная и инфекционная. В пользу первой из них свидетельствует наличие случаев развития болезни у нескольких поколений одной семьи. Это возникает вследствие генетической предрасположенности к артриту при наличии особого гена группы HLA.
Инфекционную же теорию подтверждают случаи развития патологии у людей, переболевших гепатитом В, корью, краснухой, герпесом, паротитом. Сейчас активно дискутируется роль туберкулезных палочек при поражении суставов.
Исследователи отдельно выделяют группы людей, которые наиболее подвержены ревматоидному артриту:
- женщины в возрасте более 45 лет;
- пациенты, имеющие отягощенный семейный анамнез: наличие ревматоидного артрита у ближайших родственников;
- часто болеющие.
Лечение ревматоидного артрита
Симптомы, диагностика и лечение ревматоидного артрита пальцев рук или других суставов неразрывно связаны. Клинические проявления и степень тяжести заболевания определяют терапевтическую тактику.
Лечение можно поделить на две большие группы: медикаментозное и немедикаментозное. Терапия продолжается в течение долгого времени, иногда может быть пожизненной. Для успешного контроля за заболеванием необходимо регулярно применять назначенные врачом медикаменты.
Немедикаментозное лечение включает в себя физиотерапию, лечебную физкультуру, а в запущенных случаях возможно и хирургическое лечение.
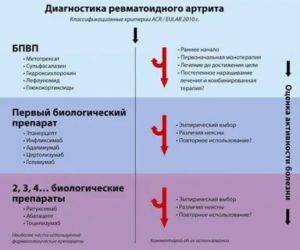
С целью медикаментозного контроля для заболеванием применяют следующие группы препаратов:
- иммуносупресивные;
- нестероидные противовоспалительные (НПВП);
- противомалярийные;
- кортикостероиды;
- моноклональные антитела.
Иммуносупресивные средства являются базисными в лечении ревматоидного артрита. Они способны притуплять иммунный ответ, таким образом угнетая образование антител против собственных клеток. Это такие лекарственные средства, как «Метотрексат», «Азатиоприн», «Меркаптопурин» и прочие.
Нестероидные противовоспалительные средства и кортикостероиды также имеют подобный эффект. Они снижают образование биологически активных веществ, вырабатываемых при воспалительном процессе. Тем самым уменьшается воспаление и отек суставов.
Кортикостероиды имеют более сильное действие, но в тоже время вызывают больше побочных эффектов. Поэтому их назначают редко и короткими курсами, только при сильно выраженном воспалении.
К наиболее популярным НПВП относят: «Ибопрофен», «Диклофенак», «Нимесулид». Среди кортикостероидов чаще всего применяют «Диксаметазон», «Преднизолон».
Противомалярийные препараты («Плаквенил», «Делагил») также уменьшают воспаление. Они используются только в качестве дополнения к иммуносупрессивным лекарствам.
С помощью моноклональных антител проводится современная терапия ревматоидного артрита. Они влияют на конкретные звенья патогенеза заболевания, не угнетая при этом весь иммунитет. Основной недостаток препаратов этой группы — высокая стоимость. Поэтому к помощи биологической терапии обращаются после неэффективности лекарств из основных групп.
Клинические анализы крови, мочи, кала
Общий анализ крови при артрите позволяет установить ее качественный и количественный состав, физико-химические свойства. Обнаружение некоторых биохимических субстратов помогает определить протекающий в организме воспалительный процесс, в том числе спровоцированный патогенными микроорганизмами.
| Исследования крови, назначаемые при подозрении на развитие ревматоидного артрита | Характерные особенности диагностических мероприятий |
| Определение уровня лейкоцитов | Состояние, при котором в крови повышается количество лейкоцитов. Такое изменение состава крови выявляется при тяжелом течении ревматоидного артрита с присутствием внесуставной симптоматики. Обычно лейкоцитоз выявляется одновременно с повышенным уровнем ревматоидного фактора и служит показанием для назначения пациенту глюкокортикостероидов. Большое количество лейкоцитов в системном кровотоке может быть признаком инфицирования вирусами, бактериями, грибками, что требует дифференциальной диагностики |
| Установление содержания гемоглобина | С помощью этого критерия можно оценить активность РА. Выявляется анемия только у 50% больных. Причина резкого снижения гемоглобина — воспалительный процесс, негативно сказывающийся на состоянии иммунитета. Железодефицитная анемия выявляется несколько реже, требует дифференциальной диагностики для исключения внутренних кровотечений |
| Выявление концентрации лимфоцитов | Повышенный уровень лимфоцитов при одновременном снижении количества лейкоцитов — типичный маркер вирусной инфекции. Подтверждения — увеличение лимфатических узлов, клинические проявления общей интоксикации организма. Такое изменение состава крови характерно для реактивного артрита, спровоцированного проникновением в суставные полости возбудителей гепатита |
Самый информативный анализ для диагностики артрита — скорость оседания эритроцитов. Это неспецифический лабораторный показатель, отражающий соотношение фракций белков плазмы. Кроме клеточных элементов, в крови содержатся белки, вода, различные биохимические субстраты. Эритроциты (красные кровяные тельца) не могут долго оставаться во взвешенном состоянии в пробирке с кровью, поэтому начинают опускаться на дно. Скорость их оседания зависит от присутствия в крови других компонентов. Если в ней много белков (диагностических маркеров воспаления), то эритроциты формируют агрегаты и быстро опускаются на дно пробирки. Выявления высоких значений СОЭ свидетельствует о протекании острого воспаления, которое может быть признаком аутоиммунной реакции. Такие параметры указывают и на развитие тяжелой формы РА, поражение внутренних органов.
Если при исследовании образцов мочи обнаружен повышенный уровень белка и лейкоцитов, необходимо устанавливать локализацию воспаления в организме. Это только косвенный признак ревматоидного артрита, требующий дальнейшей диагностики. Обязательно выявляется содержание в моче:
- глюкозы;
- кетоновых тел;
- билирубина;
- эритроцитов;
- эпителиальных клеток.
Повышенный уровень солей может указывать на нарушение обмена веществ, осложняющего течение РА.
Анализ кала при диагностировании ревматоидного артрита проводится для исключения реактивной патологии. Ее развитие провоцирует неадекватный ответ иммунной системы на проникновение в организм хламидий, сальмонелл, шигелл. Микроорганизмы легко выявляются при бактериологическом исследовании кала.
Диагностика
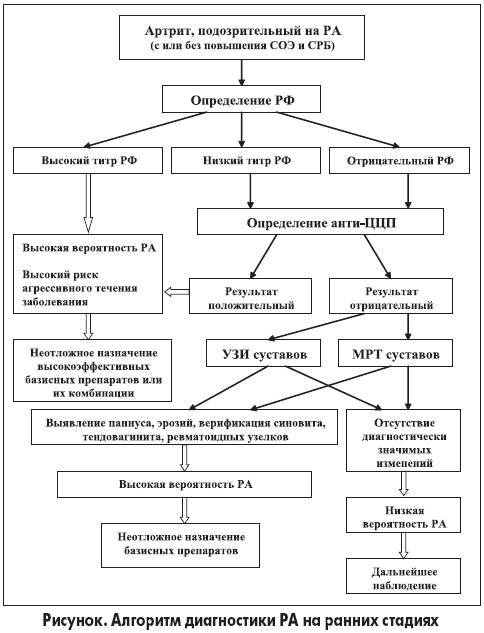
При постановке диагноза ревматоидный артрит учитывают выраженность клинических симптомов и данные лабораторно-инструментальных методов исследования. Наибольшее значение имеет ранняя диагностика заболевания. В то же время выявить патологию на начальных стадиях – задача довольно-таки сложная. Какие методы диагностики ревматоидного артрита применяют чаще всего:
- Лабораторные тесты.
- Рентгенография.
- Электрокардиография (ЭКГ).
- Артроскопия.
- Ультразвуковое обследование.
- Компьютерная томография (КТ).
- Магнитно-резонансная томография (МРТ).
Рентгенография
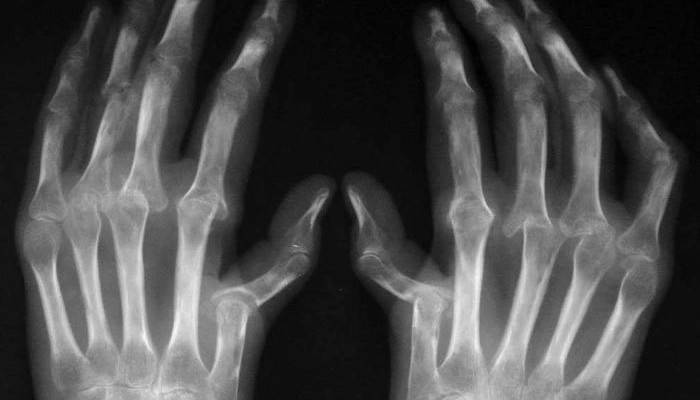
Практически во всех случаях для постановки диагноза и анализа динамики болезни применяют рентгенографию. Околосуставной остеопороз – это один из первых рентгенологических симптомов раннего ревматоидного артрита. Также сужение суставной щели будет указывать на разрушение хрящевой ткани. По мере прогрессирования заболеванию начинают появляться костные эрозии (структурные нарушения). По их количеству и скорости возникновения новых дефектов можно определить характер течения артрита.
Ультразвуковое обследование
В настоящее время одним из наиболее доступных, высокоинформативных, безопасных и экономичных методов диагностики ревматоидного артрита на ранних стадиях считается ультразвуковое обследование. В отличие от рентгенологического исследования УЗИ позволяет изучить состояние околосуставных мягких тканей и выявить патологические изменения в связках, мышцах, хрящах, синовиальных сумках и суставной капсуле.
Каких-либо противопоказаний к выполнению ультразвукового исследования не приписано. При необходимости подобный метод применяется даже у новорождённых детей. Сейчас практически в каждом медицинском учреждении работают кабинеты ультразвуковой диагностики.
Артроскопия
В некоторых случаях приходится прибегать к артроскопическим методам исследования. Благодаря артроскопии можно выявить воспалительные и дегенеративно-дистрофические очаги во внутрисуставных структурах. Также вполне реально осуществить биопсию, которая заключается во взятии небольшого участка ткани для дальнейшего исследования. Кроме того, артроскопия нередко одновременно проводиться с диагностической и терапевтической целями.
МРТ
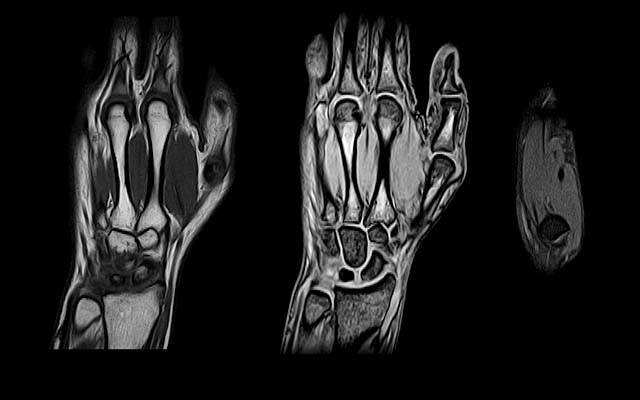
Сегодня лучшим визуализационным методом при диагностике ревматоидного артрита является магнитно-резонансная томография (МРТ). Она даёт возможность досконально изучить состояние органов и тканей. Для большинства пациентов процедура проведения МРТ абсолютно безопасна. Тем не менее не всегда можно задействовать этот метод диагностики. Противопоказания к проведению МРТ:
- Кардиостимулятор.
- Металлические имплантаты.
- Клипсы на кровеносных сосудах головного мозга.
- Стенты в коронарных артериях.
- Искусственные протезы сердечных клапанов.
- Беременность на раннем сроке.
- Инородные тела в организме неизвестного происхождения.
Специальной подготовки к выполнению МРТ никакой не требуется. В общей сложности исследование проходит в течение 45–90 минут. УЗИ и рентгенография значительно уступают этому диагностическому методу по информативности и точности получаемых данных.
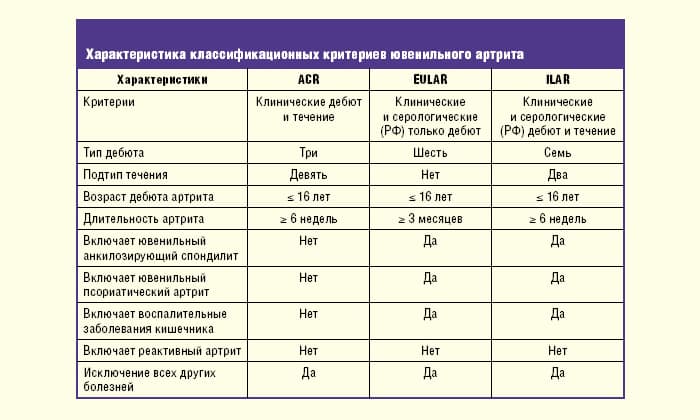
Критерии диагностики

Благодаря современным критериям диагностики ревматоидного артрита, разработанные учёными шесть лет назад, значительно упростилась постановка диагноза на ранних стадиях. Многие специалисты сходятся во мнении, что эта схема даёт возможность определиться с наличием суставной патологией уже в первые сутки от начала заболевания. Диагностические критерии ревматоидного артрита включают:
- Клинические симптомы воспаления суставов. Учитывается количество поражённых суставов.
- Анализы на РФ и АЦЦП.
- Показатели СОЭ и С-реактивного белка.
- Продолжительность воспаления синовиальной оболочки сустава (более или менее 6 недель).
Как правило, для постановки достоверного диагноза ревматоидный артрит необходимо выявить, по крайней мере, один воспалённый сустав, исключить другую суставную патологию и набрать не менее 6 баллов по классификационным критериям.
Чтобы врач понял, с каким видом артрита имеет дело (ревматоидным, ревматическим, реактивным или любым другим) и назначил соответствующее лечение, ему необходимо распознать симптомы заболевания и провести тщательную диагностику, включающую лабораторные анализы, рентгенографию, ЭКГ, УЗИ, КТ, МРТ и т. д.
Стадии и степени
Ревматоидный артрит (диагностика позволит определить степень развития патологических процессов и установить точный диагноз) независимо от клинической картины прогрессирует в определенном направлении:
| Название | Описание |
| Воспалительный процесс в области синовиальной оболочки | Поражается суставная сумка с внутренней стороны. Воспаление синовиальной оболочки провоцирует сильную боль, скованность и отек. Патологическое состояние называется синовитом. |
| Формирование паннуса | На фоне воспалительного процесса синовиальная ткань размножается и делится, оболочка сгущается. Пораженная область отекает и болит. Дальше синовиальная ткань распространяется по суставному пространству. Явление в медицине называется ревматоидным паннусом. |
| Повреждение хряща и поражение суставных тканей | В результате образования новой грануляционной ткани высвобождаются ферменты. Они повреждают костные ткани, хрящ. Патологические изменения приводят к распаду сустава и усилению болевого синдрома, после чего наступает деформация. |
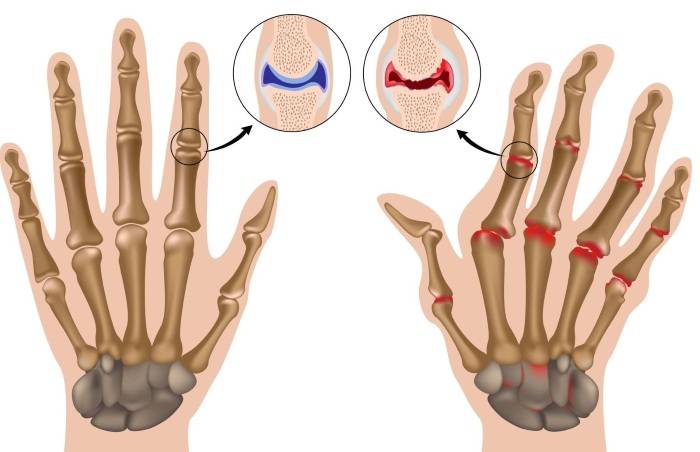
Существуют также определенные стадии заболевания, которые специалист определяет на рентгеновских снимках:
| Название | Описание |
| I стадия | Начальный этап развития ревматоидного артрита. Патологические процессы поражают суставы пальцев. На снимках также видны уплотнения и признаки остеопороза в области сочленений. |
| II стадия | На следующем этапе воспалительный процесс прогрессирует, поражаются кости и появляются единичные эрозии. |
| III стадия | Мышцы атрофируются, формируются ревматоидные узлы. Болезнь характеризуется образованием множественных эрозий и деформацией суставов, также подвывихами. |
| IV стадия | Суставы теряют подвижность, везде образуются эрозии, происходит увеличение остеофитов и усиление болей. |
На каждом этапе возникает характерная клиническая картина. Ревматологу необходимо описать свое состояние, чтобы врач поставил предварительный диагноз, назначил максимально информативные тексты и подобрал своевременную терапию
Основные препараты для оказания помощи
Первая помощь при повышенном давлении предполагает использование всех препаратов, которые помогут понизить давление и стабилизировать состояние пациента. Рассмотрим основные группы фармакологических продуктов данного профиля.
Диуретики
Мочегонные препараты – основные медикаменты, без которых не обходится стандартное лечение гипертонии. Фактически все препараты данной группы хорошо переносятся пациентами, способны снимать целый ряд тяжелых симптомов.
Экстренный прием диуретиков при оказании медицинской помощи при гипертоническом кризе позволяет свести к минимуму развитие ишемической болезни сердца. Неотложный прием таких препаратов, как Индап или Гидрохлортиазид является хорошим профилактическим мероприятием, препятствующим возникновению инсульта.
Антагонисты ионов кальция
Лечение антагонистами ионов кальция практикуется во всех терапевтических схемах. Различают медикаменты срочного и пролонгированного действия. Чтобы понизить показатели АД в кратчайшие сроки, используют препараты первой категории. Для того, чтобы эффект был более длительным, предпочтение отдают пролонгированным аналогам.
Современные лекарства оптимально снижают давление у гипертоников, препятствуют развитию ишемии. Не используют препараты у пациентов, которые страдают от бронхиальной астмы, брадикардии, сахарного диабета или ВСД.
Лечение проводят чаще всего при помощи таких средств:
- Испрадипин;
- Амлодипин;
- Верапамил;
- Нифедипин;
- Дилтиазем.
Бета-блокаторы
Лечение гипертонии зачастую сопровождается приемом бета-блокаторов. Препараты данной группы используют в терапевтических схемах для пациентов, перенесших инфаркт миокарда, страдающих от стенокардии, тахиаритмии. Увеличение дозы возможно только в случае длительного приема препаратов, которое стало причиной незначительной сенсибилизации организма пациента.

Противопоказания к использованию бета-блокаторов:
- ХОБЛ;
- бронхиальная астма;
- облитерации сосудов;
- блокады сердца;
- нарушенная толерантность к глюкозе.
Как правильно принимать препараты, и что делать в случае ухудшения самочувствия, лечащий врач объясняет пациенту на первом же приеме. Самые популярные препараты: метапролол, пропранолол, атенолол, бетаксолол.
Ингибиторы АКФ
Лекарственные препараты, именуемые ингибиторами АКФ, эффективно помогают понизить давление. Медикаменты замедляют активность фермента АКФ. За счет этого удается остановить прогрессирование нефропатии почек.
Врачебный стандартный протокол лечение акцентирует внимание на том, что именно ингибиторы АКФ благоприятно воздействуют на мозг и центральную нервную систему. Популярные препараты выбора – Каптоприл и Аналаприл. Лечение любой патологии требует ответственности и скрупулезности в подборе медикаментов, а также всех лечебных алгоритмов
Помощь при пониженном давлении, высоких отметках АД, гипертоническом кризе и любом другом патологическом стоянии должна быть своевременной и комплексной. Как правильно сделать в той или иной ситуации подскажет именно международный протокол
Лечение любой патологии требует ответственности и скрупулезности в подборе медикаментов, а также всех лечебных алгоритмов. Помощь при пониженном давлении, высоких отметках АД, гипертоническом кризе и любом другом патологическом стоянии должна быть своевременной и комплексной. Как правильно сделать в той или иной ситуации подскажет именно международный протокол.
Расскажите друзьям! Остались вопросы? Воспользуйтесь поиском!
Патогенез ювенильного идиопатического артрита
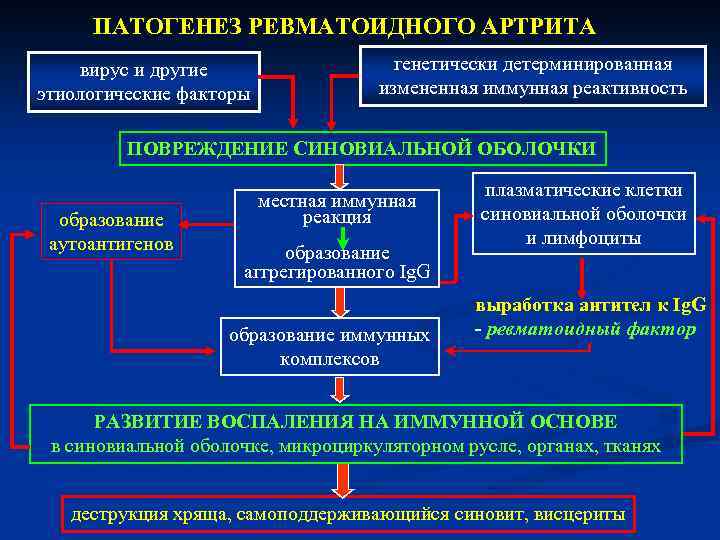
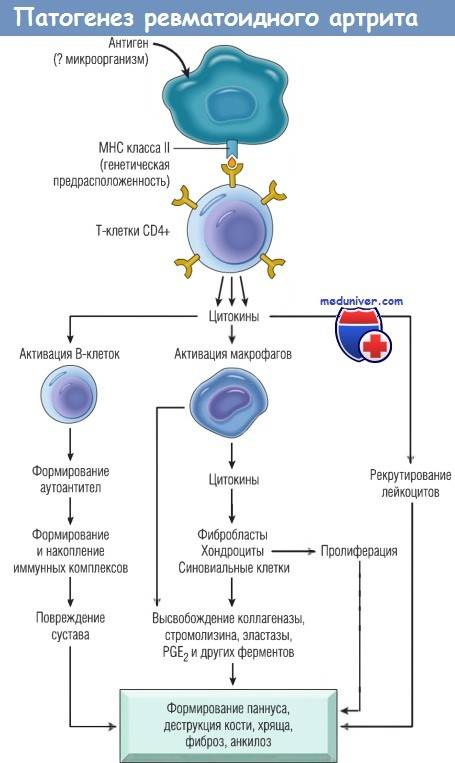
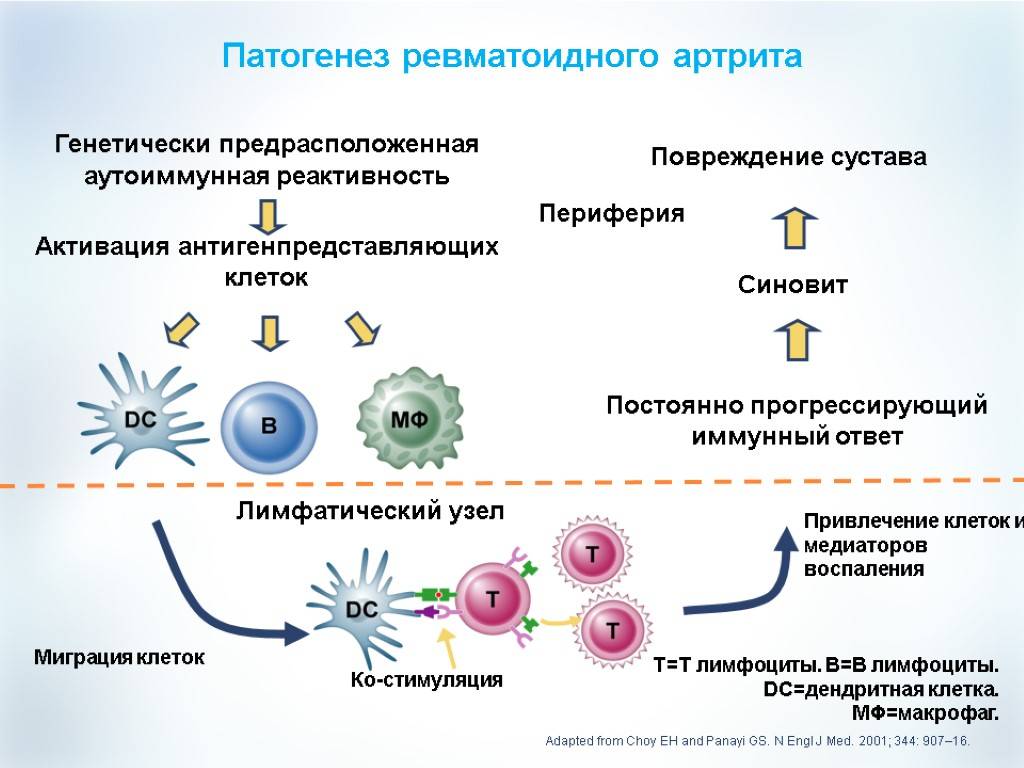
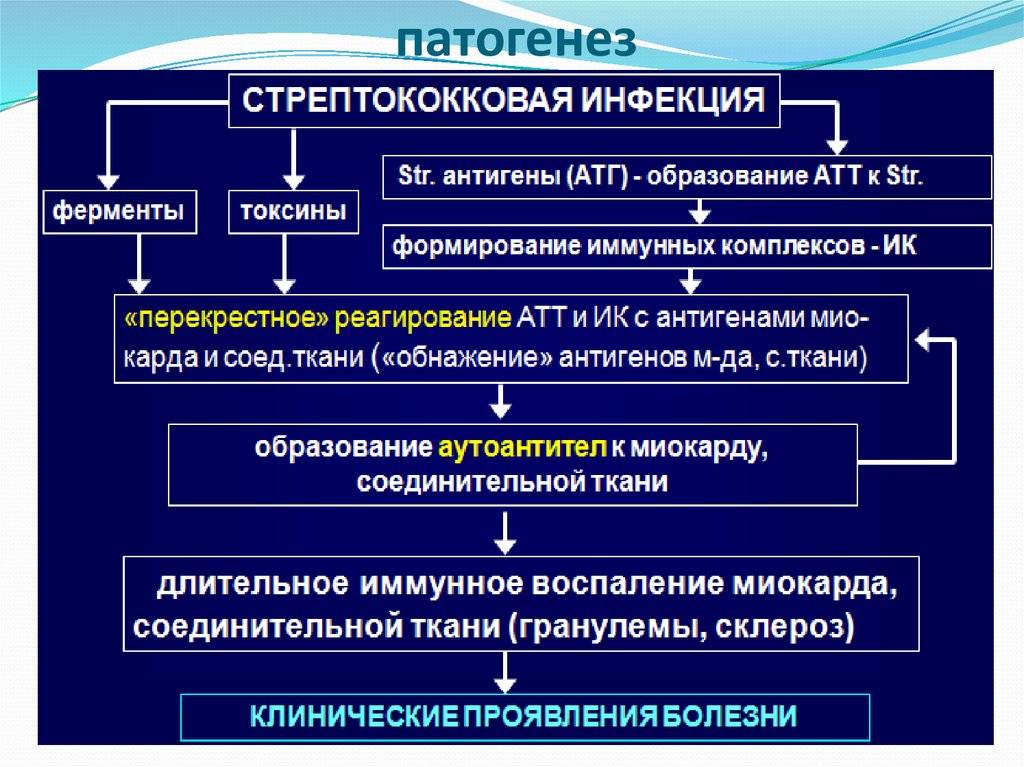
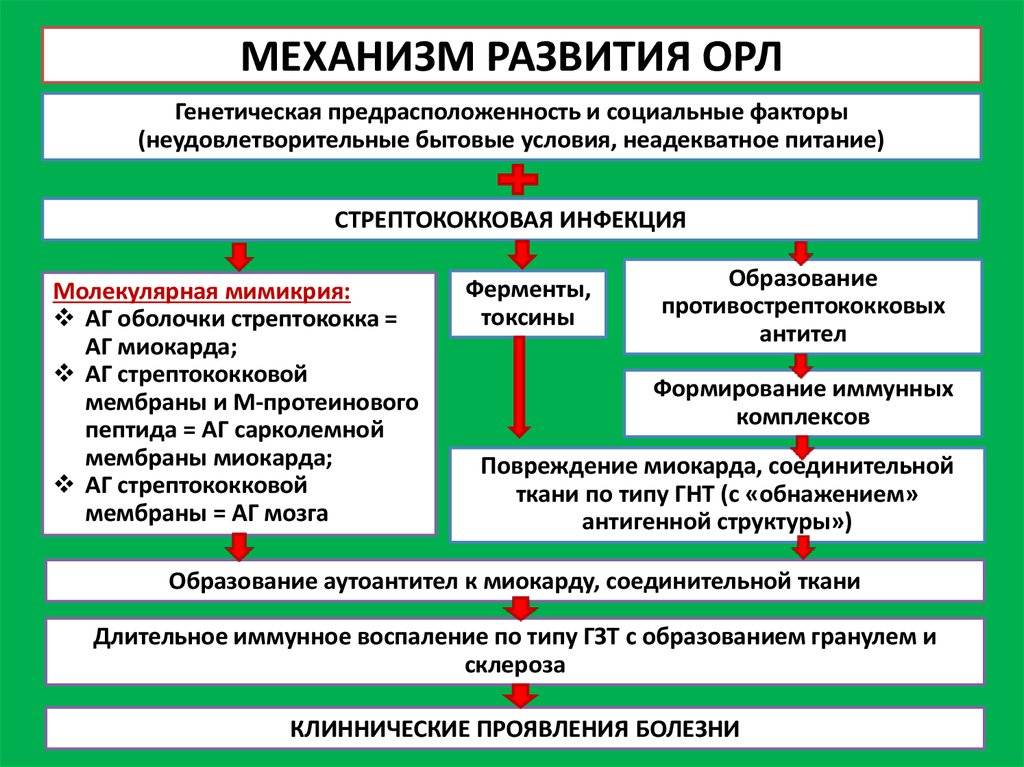
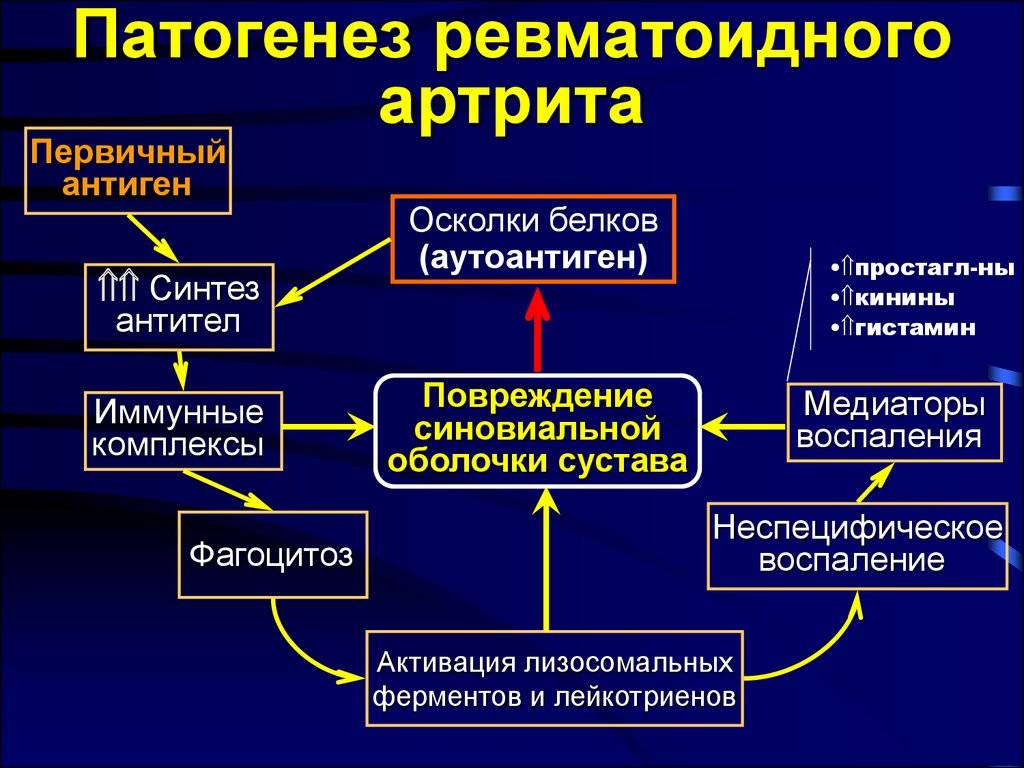
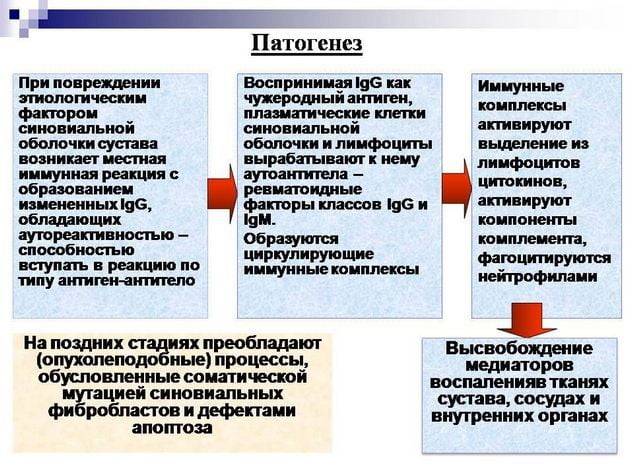
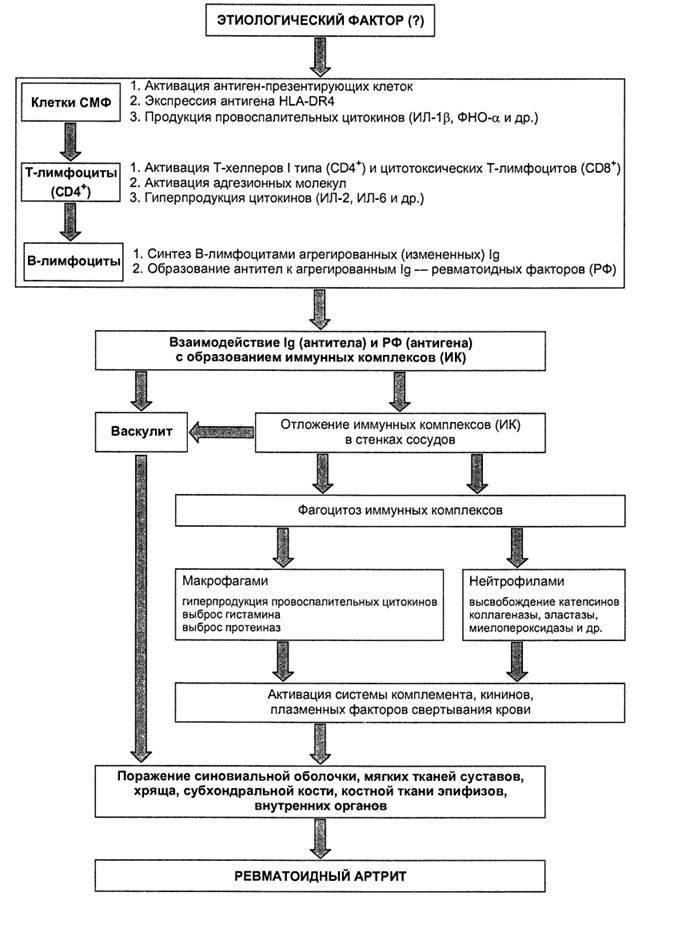
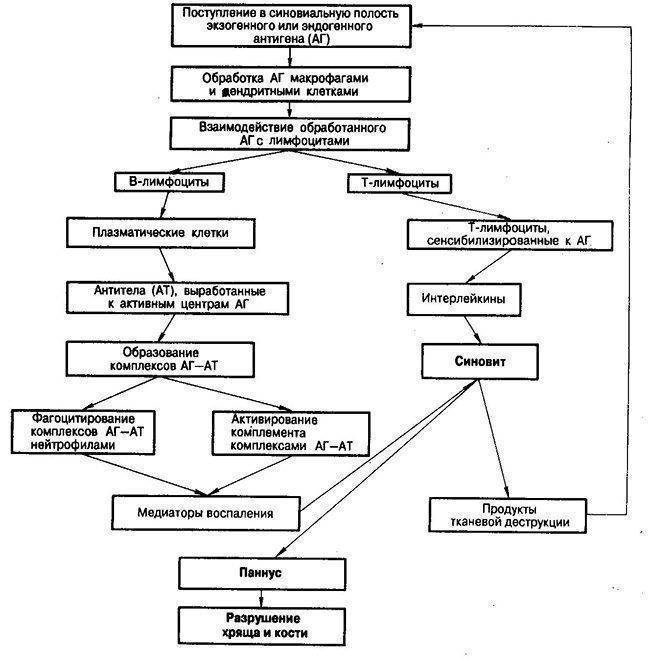
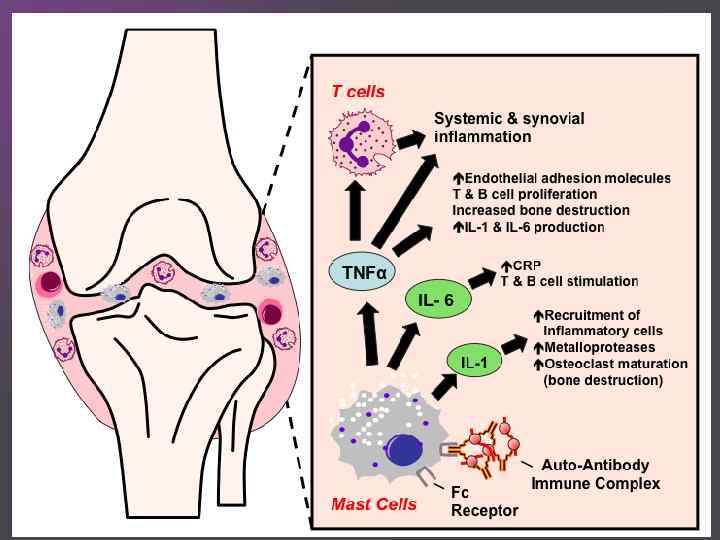
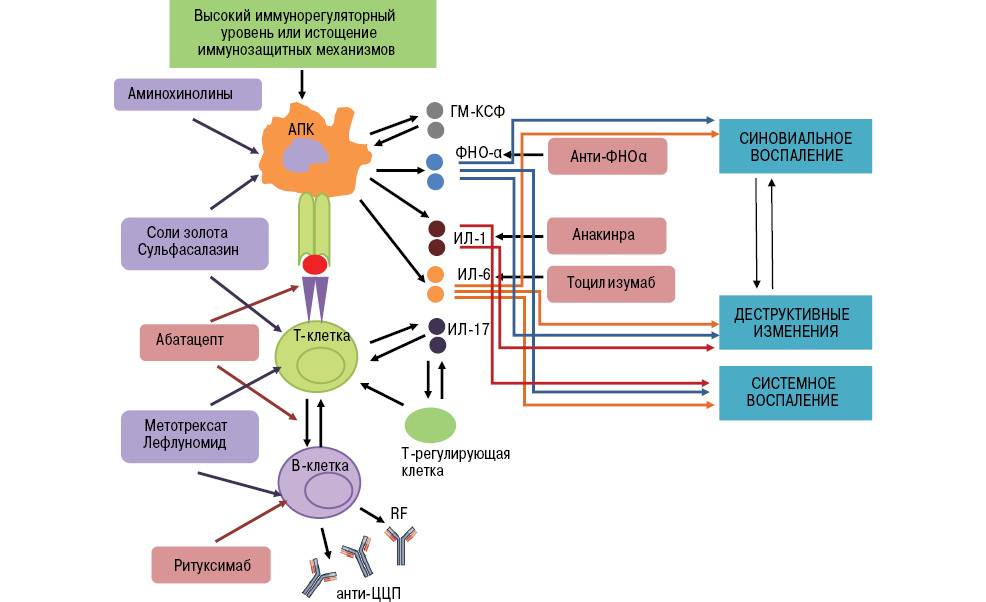
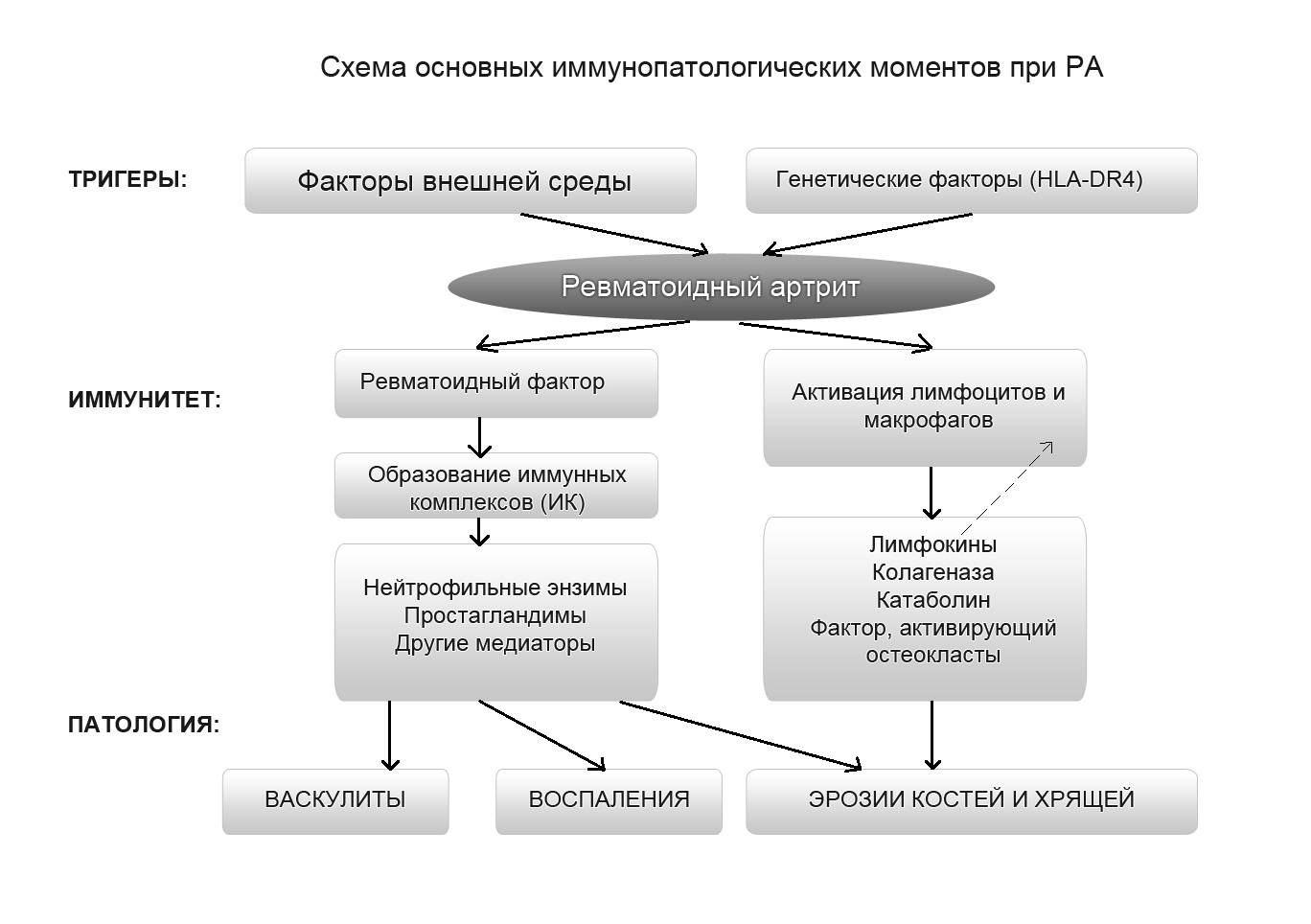
При ревматоидном артрите основной мишенью поражения является синовиальная оболочка сустава. Клеточные и молекулярные взаимодействия при этом заболевании изучены достаточно основательно. Формирование хронизации в синовиальной оболочке сустава связано с реактивацией и распространением иммунокомпетентных клеток (макрофагов, Т- и В-лимфоцитов), что сопровождается выделением клеточных медиаторов воспаления (цитокинов, факторов роста), синтезом антицитрулиновых и других антител, формированием иммунных комплексов.
Эти процессы приводят к разрастанию соединительной ткани, выделению протеолитических ферментов, активации циклооксигеназы-2 (ЦОГ-2) с повышением синтеза простагландинов, что сопровождается развитием воспалительной реакции, активацией остеокластов, вследствие чего возникает деструкция костной ткани суставов.
В зависимости от патофизиологических признаков течения аутоиммунного воспаления в суставных структурах выделяют следующие стадии ревматоидного артрита:
— раннюю (бессимптомную) — определяется сосудистая и клеточная активация;
— развернутую (быстрая хронизация воспаления), которая проявляется нарушениями ангиогенеза, активацией эндотелия, клеточной миграцией, инфильтрацией активированными CD4 + лимфоцитами синовиальной оболочки суставов, образованием ревматоидного фактора и других аутоантител, иммунных комплексов; синтезом провоспалительных цитокинов, простагландинов, металлопротеаз, коллагеназы;
— позднюю — характеризуется соматическими мутациями и дефектами апоптоза клеток синовиальной оболочки сустава, создает предпосылки для формирования паннуса, развития эрозивных поражений суставного хряща.
На ранней стадии заболевания, когда преобладают эпизодические жалобы, наблюдаются незначительные признаки воспаления, часто отсутствует системный ответ на локальный воспалительный процесс, достаточно сложно своевременно установить диагноз. Однако успешность терапии и предотвращение необратимых изменений в суставах зависят от ранней диагностики и применения адекватного лечения. В противном случае могут развиться деструктивные, деформирующие изменения в суставах, что приводит к стойкой инвалидности, или в патологический процесс могут приобщиться внутренние органы и системы, что затруднит лечение. Поэтому проблема ранней диагностики ювенильного ревматоидного артрита имеет большое практическое значение.
Внедрение в клиническую практику новых стандартов исследования, чувствительных и специфичных лабораторных маркеров, использование современных возможностей инструментальной диагностики сейчас является приоритетным направлением детской ревматологии.
Каменка фото и панорамы
Методы дифференциальной диагностики
Диагностика артрита для проведения базисного лечения, включает рекомендации, описанные в 1987 году Американской коллегией ревматологов.
В перечень критериев входит описание симптоматики:
- жалобы на утреннюю скованность;
- припухлость;
- общее недомогание;
- визуальные изменения — ревматоидные узелки.
Критерии при осмотре:
- припухлость более 3 суставов;
- сустав горячий при ощупывании;
- первоочередное поражение мелких суставов кистей и стоп.
Наличие других заболеваний суставов не исключает появление ревматической патологии.
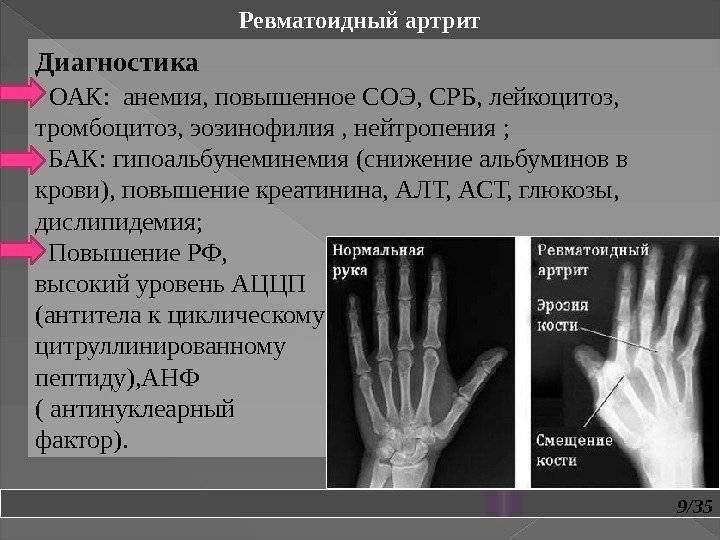
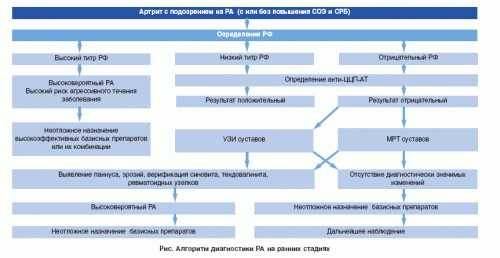
Лабораторные исследования
Диагностика аутоиммунного артрита включает клинические рекомендации по необходимым анализам венозной крови и пункции синовиальной жидкости.
К обязательным анализам крови относят:
- Гематологические показатели при общем анализе крови указывают на развитие хронической аутоиммунной анемии. Показатели уровня железа указывают на развитие железодефицитной анемии.
- Определение скорости оседания эритроцитов (СОЭ), С-реактивный белок и фибриноген. Повышенные показатели в результатах указывают на то, что патология находится в активной фазе. Повышенное содержание С-реактивного белка указывает на деструктивный процесс. Фибриноген — белок, который влияющие на свертывание крови, а его повышенное содержание сопровождает острое воспаление.
- Биохимический анализ крови определяет гепатотоксичность печеночных ферментов и показателей белка в крови. Показатели гепатотоксичности позволяют прогнозировать действие базисных цитостатиков и корректировать дозировку. Белковый баланс может сопровождать аутоиммунные патологии, но это условие не является обязательным.
- Иммунологические показатели наличия иммуноглобулинов ревматоидного фактора в сыворотке крови. Характерно в 80% заболеваний ревматоидным артритом, однако на ранних стадиях определяются только в половине возможных случаев. Наличие этого фактора указывает на аутоиммунное дегенеративное воспаление костных и хрящевых тканей.
- Самые новые клинические рекомендации с 2019 при лабораторной диагностике ревматоидного артрита относятся к иммунологическим исследованиям антител к циклическому цитруллинированному пептиду. Это более специфический маркер патологии нежели ревматический фактор. На этапе ранней диагностики анализ эффективен в 60% случаев. Их наличие также указывает на деструктивный прогноз заболевания.
Пункция сустава необходима для исследования воспалительного процесса в синовиальной оболочке сустава. Анализ синовиальной жидкости включает следующие показатели:
- количество выпота;
- окрас — в норме светло-желтый;
- мутность — у здорового человека она прозрачная;
- образование и консистенция муцинового сгустка;
- повышенный цитоз клеток.
Инструментальная диагностика
Аппаратная диагностика применяется для следующих целей:
- определение повреждений структуры сустава;
- выявление активности воспалительного процесса на ранних этапах заболевания;
- оценка динамики дегенеративных изменений;
- отслеживание реакции на терапевтические меры;
- диагностика тяжелой деформации для хирургического вмешательства и эндопротезирования.
Основное количество клинических рекомендаций включает рентгенограмму артроза и артрита суставов кистей, лучезапястного отдела, таза, коленей, голеностопа и стоп. Обследование необходимо, чтобы подтвердить установленный лабораторным методом диагноз, установить стадию патологии и оценить тяжесть нанесенных суставу дегенеративных изменений.
Часто рентгеновские снимки делают при первых консультациях врача, предполагая развитие первичных артрозных изменений в наиболее типичных для начального ревматоидного артрита местах — кисти рук, стопы, колени. А также рентгенограмма помогает точно определить симметричность поражения суставов.
Магнитно-резонансную томографию все чаще включают в перечень обязательных клинических рекомендаций при диагностике ревматоидного артрита в 2018–2019 году.
Современный метод отличается большей чувствительностью к ранним проявлениям ревматоидного синовита. МРТ-обследование позволяет заметить изменения раньше чем они станут заметны на рентгеновских снимках. А также исследование суставов дает возможность изучить состояние синовиальной оболочки, суставной капсулы и определить наличие выпота в суставе.
Ультразвуковое исследование чаще применяют при поражении кистей рук и крупных суставов. Метод дает возможность определить утолщение синовиальной оболочки, наличие выпота и эрозий. Узи помогает оценить активность воспаления и прогнозировать его дальнейшее развитие без должного лечения.
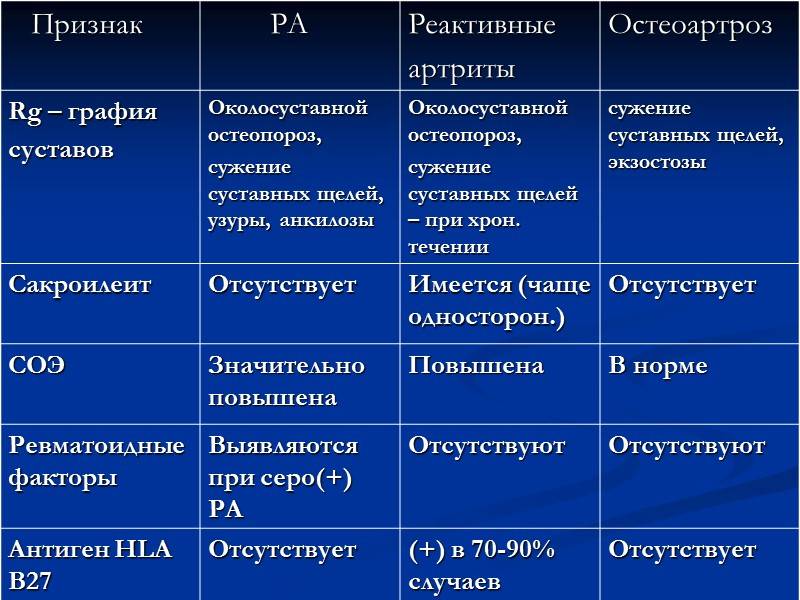
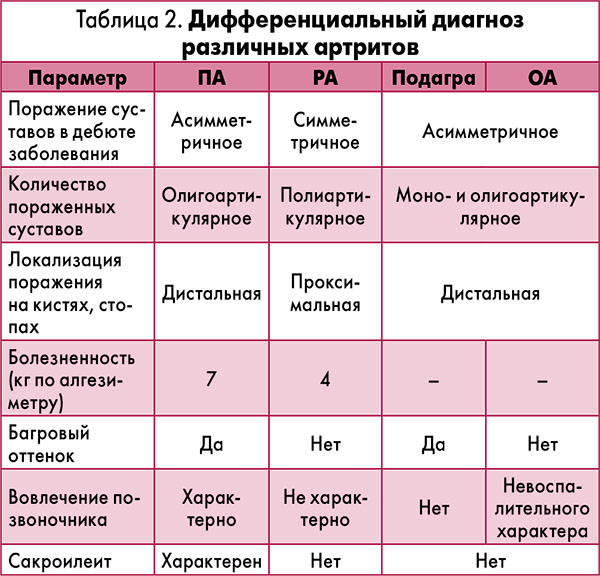
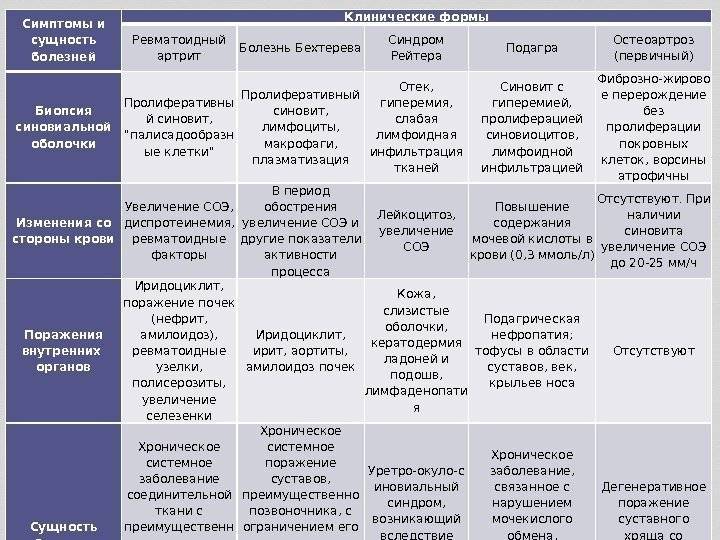
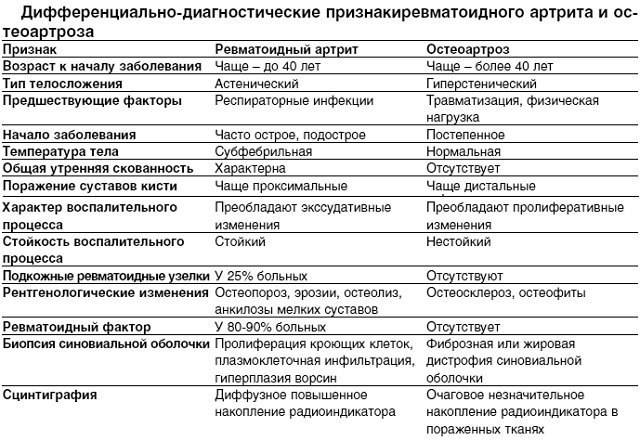
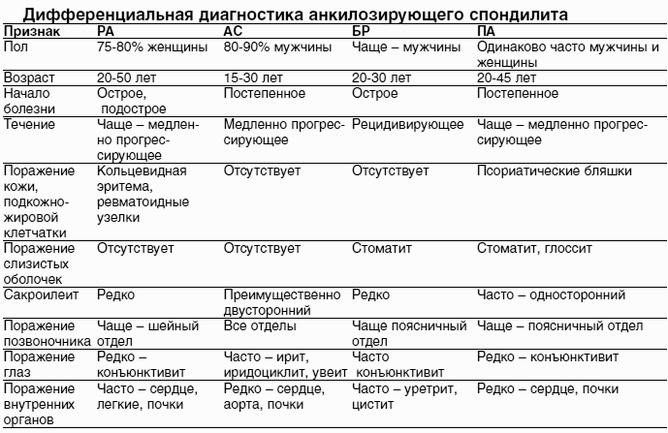
Дифференциальная диагностика ревматоидного артрита
СКВ — системное аутоиммунное заболевание, иммуновоспалительное поражение соединительной ткани, микроциркулярного русла, кожи, суставов и внутренних
органов.
В раннем периоде СКВ наиболее распространенными считают синдромы поражения суставов, кожи и серозных оболочек, а также
лихорадку.
Поражение опорно-двигательного аппарата манифестирует полиартритом, симметричным поражением мелких суставов кисти и крупных суставов. При развернутой клинической картине определяют дефигурацию суставов. В течении болезни развиваются деформации мелких суставов. Суставные изменения могут сопровождаться
поражением мышц (диффузных миалгий).
Поражение кожного покрова — наиболее типичны эритематозные высыпания на лице в области скуловых дуг и спинки носа
(«бабочка»).
Дискоидные высыпания – эритематозные приподнимающиеся бляшки с кератическим нарушением и последующим развитием атрофии кожи
лица, конечностей и туловища.
Классический подагрический артрит: острая, внезапно начинающаяся, как правило, в ночные или утренние часы, боль в области плюснефалангового сустава I пальца.
Острая атака с быстрым развитием выраженной боли и припухлости сустава, которые достигают максимума в течение 6–12 ч, является высокодиагностическим признаком для подагры, особенно когда она сопровождается эритемой кожи (рис. 1).
Лечение хпн в терминальной стадии(уремии)
В конечной стадии консервативная терапия малоэффективна без проведения гемодиализа. Гемодиализ производится при СКФ от 10 и ниже мл/мин через каждые 2-3 дня. В этом случае диета должна быть менее строгой, количество белка можно увеличить. При наличии благоприятных условий лучшее
httpv://www.youtube.com/watch?v=embed/vmjbMHDX6JQ
лечение — трансплантация почки.
В целом, при диагнозе хроническая почечная недостаточность лечение заметно улучшает прогноз и состояние больных, поддерживает их работоспособность. Применение гемодиализа значительно продлевает продолжительность жизни, а успешная трансплантация почки может привести к
выздоровлению.
Этапы дифференциальной диагностики
Дифференциальный диагноз артрита производится в несколько этапов. Каждый из них дает возможность выяснить необходимые для врача сведения, которые затем сложатся в общую картину того или другого заболевания.
Первым этапом являются опрос и осмотр пациента. Опрашивая пациента, можно выявить такие сведения, говорящие в пользу ревматоидного артрита, как развитие болезни постепенного характера, появляющаяся по утрам скованность в суставах и непрерывное постепенное нарастание боли. При внешнем осмотре определяют присутствие подкожных ревматоидных узелков, деформации сочленений, отеков тканей вокруг суставов, на которые жалуется больной и симметричны ли пораженные сочленения
Все это важно для дифференциальной диагностики. Следующим этапом будет определение состояния внутренних органов и систем человека
Для этого используется диагностика ультразвуком, а также рентген и анализы из арсенала лабораторной диагностики
Определяют присутствие воспалительных изменений в организме и показателях крови, а также наличие в сыворотке специфических веществ, таких как ревматоидный фактор, С-реактивный белок или антитела к циклическому пептиду. Третьим и последним этапом является рентгенологическое исследование, по результатам которого можно судить о присутствии подвывихов, остеоартроза, кистозных и язвенных изменениях в костях, остеопороза, а также о разрушении или нет хрящей в сочленениях.
После того, как все дифференциальные этапы были проведены, лечащий врач может окончательно подтвердить или опровергнуть наличие ревматоидного артрита у пациента.
Сначала врач расспросит о симптомах и проведет физический осмотр суставов пациента, который состоит из выявления отечности, покраснения, тестирования рефлексов и мышечной силы. Для дальнейшей диагностики потребуется несколько лабораторных тестов. Больному необходимо предоставить следующие анализы:
- Кровь из пальца для определения СОЭ. При РА обычно повышена, что является признаком воспаления.
- Рентген конечностей для обнаружения специфических признаков болезни, например, уменьшение расстояния и размывание границ между мелкими сочленяющимися костями или появление узуров.
- Анализ крови из вены для выявления ревматоидного фактора и маркеров воспаления.
- УЗИ и МРТ для уточнения диагноза.
Краткая информация
1.2 Этиология и патогенез
Многофакторная этиологии болезни, развитие которой обусловлено взаимодействием генетических и средовых факторов.
Предположительный патогенез РА:
1.3 Эпидемиология
Распространённость РА у взрослых 0.5 — 2%.
В РФ зарегистрировано около 300 тысяч пациентов.
По данным Российского эпидемиологического исследования РА страдает около 0.61% от общей популяции.
Соотношение женщин к мужчинам — 3:1.
Пик заболеваемости в 40–55 лет.
В первых 3-5 лет болезни у половины стойкая потеря трудоспособности.
1.4 Кодирование по МКБ-10
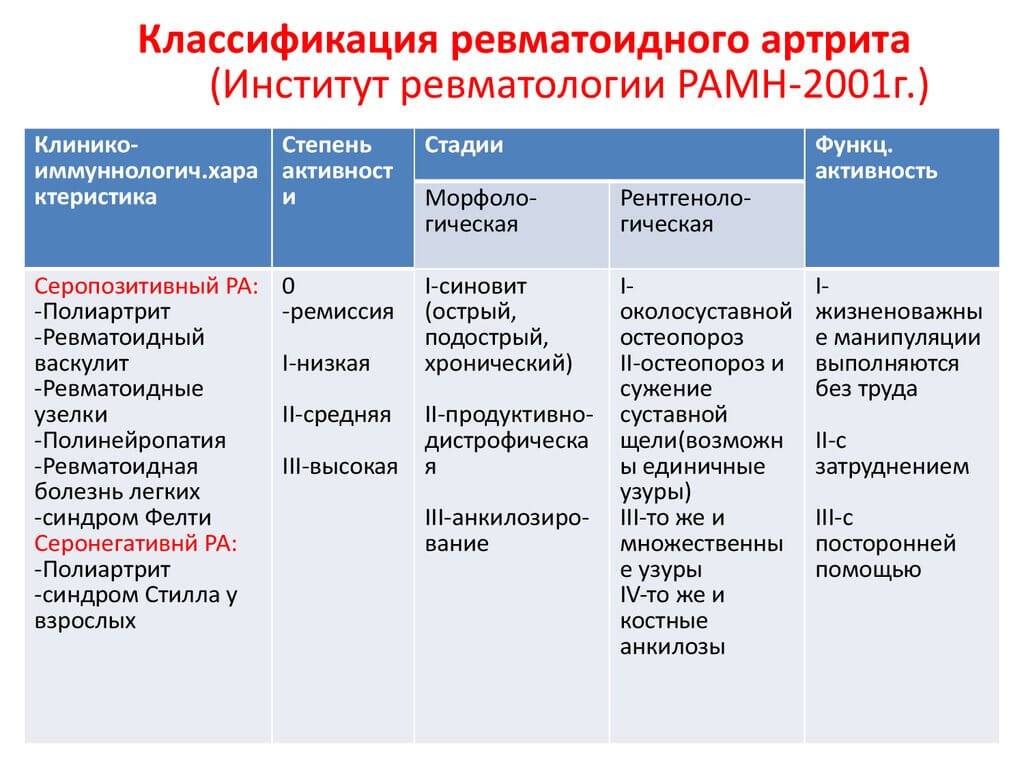
Серопозитивный ревматоидный артрит (M05)
M05.0 Синдром Фелти
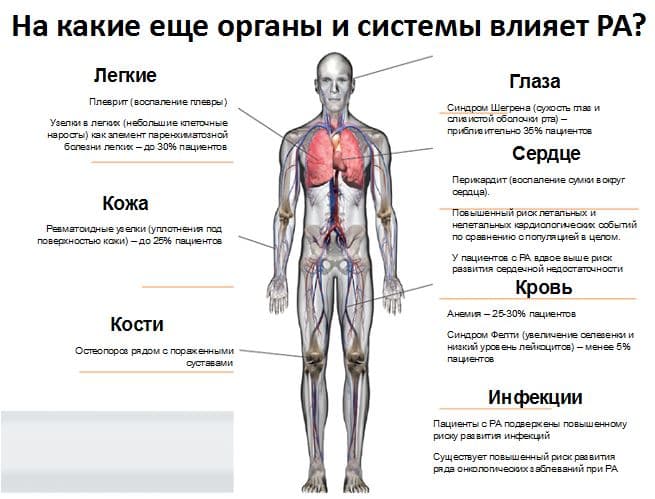
M05.1 — Ревматоидная болезнь легкого (j99.0)
M05.2 — Ревматоидный васкулит
M05.3 — Ревматоидный артрит с вовлечением др. органов и
Лечение ювенильного артрита
Лечение ювенильного ревматоидного артрита комплексное, назначаются индивидуально подобранные лекарственные препараты и методы лечения:
- режим, диета;
- курсы лечебной физкультуры (ЛФК) и массажа;
- ортопедическая коррекция;
- медикаментозная терапия;
- народная медицина;
- физиотерапевтические процедуры;
- хирургическое лечение.
Двигательная активность и питание
В период обострения ювенильного ревматоидного артрита движения становятся ограниченными, но постепенно, по мере улучшения состояния ребенка, двигательная активность увеличивается. Назначаются курсы ЛФК, благоприятно воздействуют пешие прогулки, плавание, езда на велосипеде. Для предупреждения атрофии мышц врач дает рекомендации проводить курсы массажа.
Полноценное питание – основа правильного обмена веществ
Очень важно, чтобы в рационе ребенка было много молочных продуктов как источника кальция, а также продуктов, богатых витамином D для профилактики остеопороза
Ортопедическая коррекция
Для предупреждения деформации конечностей пациентам назначают ношение ортезов – приспособлений, удерживающих сустав в нужном положении. Ортезы носят по нескольку часов в день, снимая во время сеансов ЛФК и других видов двигательной активности.
Лечение ювенильного артрита
Медикаментозная терапия
Для уменьшения воспаления и боли в период обострения ювенильного артрита назначают нестероидные противовоспалительные препараты (НПВП – Нурофен, Нимесулид), которые снимают воспаление и боль. Если лекарства из группы НПВП не помогают, а воспаление и боли очень сильные, назначают глюкокортикоидные средства (ГКС — Бетаметазон). Их вводят в виде инъекций, капельниц, внутрисуставно. Эти препараты быстро снимают воспаление и боль, но дают много побочных эффектов, поэтому их назначают короткими курсами, а также стараются не назначать детям до 5 лет из-за риска подавления роста.
Следующая группа препаратов – иммунодепрессанты, назначается для подавления чрезмерной активности иммунитета. С этой целью применяют Метотрексат, Сульфасалазин, Лефлуномид, а также их комбинации. Эти препараты достаточно токсичны, поэтому лечение проводится под контролем лабораторных исследований крови.
В последние годы появились препараты нового вида, получившие название биологических агентов (Инфликсимаб, Ритуксимаб). В состав этих лекарств входят антитела, цитокины и другие активные вещества, оказывающие регулирующее действие на иммунную систему детского организма.
Народные средства
К народным средствам следует подходить с осторожностью, большинство из них имеют растительное происхождение и часто вызывают аллергические реакции. Для больных детей с повышенной активностью иммунной системы это нежелательно
Иногда врачи вводят народные средства в состав медикаментозной терапии с целью снижения степени лекарственной нагрузки.
Физиотерапевтические процедуры
Курсы физиотерапевтических процедур назначают для быстрого устранения воспаления и боли. Это электрофорез с лекарствами из групп НПВП и ГКС, ультрафиолетовое облучение, магнито- и лазеротерапия и др.
Хирургические операции
При запущенных формах ЮРА проводятся операции эндопротезирования (замены сустава на искусственный) и частичного иссечения чрезмерно разросшейся суставной капсулы.