Лечение
После подтверждения диагноза пациенту дают рекомендации о том, как лечить псориатический артрит.
Полностью заболевание вылечить не удастся, поэтому пациенту будет предложено симптоматическое лечение, облегчающее протекание недуга и скорость его прогрессирования. Например, сульфасалазин при псориатическом артрите и другие нестероидные препараты помогают справляться с болевым синдромом, отечностью и покраснением сустава.
Основные принципы лечения псориатического артрита:
- прием противовоспалительных препаратов и использование мазей;
- ультрафиолетовое облучение;
- употребление седативных средств для снижения психосоматических болей;
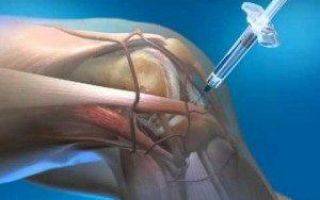
- уколы гидрокортизона в суставную сумку с целью уменьшить воспаление, отек, рубцевание;
- прием витаминных комплексов вкупе с иммуномодуляторами;
- применение гормональных стероидных лекарств, снимающих воспаление.
Метотрексат при псориатическом артрите используется редко, однако считается мощнейшим лекарственным препаратом, устраняющим воспаление, злокачественные новообразования, обеспечивающим искусственную иммуносупрессию.
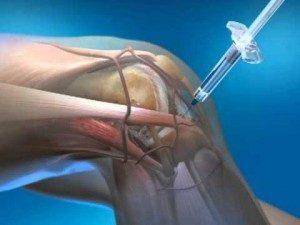
Уколы применяются исключительно при поражении крупных костных сочленений для устранения риска утраты трудоспособности, например, при псориатическом артрите коленного сустава.
ВАЖНО! Препараты на основе гидрокортизона токсичны и имеют множество противопоказаний, перед процедурой кровь пациента исследуют на предмет наличия таковых. Если консервативные методы лечения не возымели успеха, пациенту назначается операция для проведения коррекции строения кости
Возможна полная или частичная замена сустава, артропротезирование
Если консервативные методы лечения не возымели успеха, пациенту назначается операция для проведения коррекции строения кости. Возможна полная или частичная замена сустава, артропротезирование.
Восстановительный период после операции требует посещения физиотерапевтических процедур — миостимуляции током, лечебная физическая активность, грязелечение, магнитная и лучевая терапия.
Нетрадиционная медицина
Лечение народными средствами псориатического артрита в домашних условиях — утопия. Заболевание невозможно вылечить при помощи отваров и компрессов.
Для минимизации симптоматических проявлений артрита народные рецепты используются в качестве дополнения к медикаментозным препаратам с позволения лечащего врача. В этих целях могут быть применены:
- спиртовые настойки на основе хвои или лопуха (использовать для растирания болезненных суставов и одновременного приема внутрь);
- ванночки для суставов с солью, ромашкой, чередой;
- отвар из корня лопуха для ежедневного укрепления иммунитета (принимать внутрь).
Диета
Снизить неприятные симптомы недуга поможет диета при псориатическом артрите суставов. Достаточно придерживаться нижеописанных рекомендаций, чтобы снизить скорость развития ПА и уменьшить боль.

Диетическое питание при ПА включает в себя потребление кисломолочных продуктов, разнообразие свежих овощей и фруктов, нежирных сортов мяса (курица, индейкА, кролик), рыбы, яиц.
Отказаться во имя здоровья опорно-двигательного аппарата придется от алкогольной продукции, наркотиков, курения.
Ценные продукты
1. Перец стручковый для наружного применения: капсаицин в его составе, также присутствующий в кремах «Зострикс», «Капсазин-П», облегчит боль в суставах. 2. Грушанка, или гуальтерия лежачая, распростёртая: вытяжка и масло полезны в виде компрессов. 3. Алоэ вера натуральный и переработанный продукт, пищевые добавки: снимает жжение, регулирует сахар в организме, полезно для лечения шелушений в связи с псориазом. 4. Рыбий жир, имеющийся в холодноводных сортах рыб (скумбрия, лосось, треска, сельдь) — способствует выработке Омега-3 кислот, борющихся с воспалением. 5
Куркума в виде концентрата и специй, допустимая доза — 1,5-3 г, которую важно уточнить у лечащего врача. 6
Кора ивы снижает выработку веществ, продуцирующих боль. Из побочных эффектов — возможно расслабление желудка, повышение давления.
Диагностика патологии
Диагностика проводится на основании сопутствующих заболеваний. Отличить псориатический артрит от ревматоидного позволяет наличие псориаза в анамнезе.
Важным фактором, на основании которого ставится первичный диагноз, выступает поражение ногтевых пластин, что позволяет сразу же ассоциировать артрит с псориазом. Пациентам показана рентгенография пораженной области.
Выявить воспаление позволяет общий анализ крови
При диагностике важно исключить ревматоидный артрит, для чего проводятся анализы крови на ревматоидные факторы
Дополнительно практикуется забор синовиальной жидкости с последующим исследованием ее состава.
изменение воспалительного характера в синовиальной жидкости, а также повышенный уровень нейтрофилов в ней;
голосов, средний:
Какие еще анализы на артрит необходимо сдать и на что обратить внимание.
Для того, чтобы определить, страдает больной ревматоидным артритом или нет, хороший врач смотрит сразу на несколько показателей: на симптомы и проявления болезни, на результаты лабораторных анализов, рентгеновские данные, исследования синовиальной жидкости пораженных суставов, а также держит в голове специально разработанные диагностические критерии РА.
появление ревматоидных узелков (узлы под кожей на разгибах и выступах костей);
5,00
Результаты данного анализа важны для диагностики артритов. Однако не всегда можно опираться только на этот анализ. Дело в том, что изменения в синовиальной жидкости могут быть следствием травм, ушибов суставов. Поэтому решение проводить исследование синовиальной жидкости ревматолог принимает, исходя из имеющихся результатов остальных исследований.
системного РА и др.
Тромбоциты (более 400•109/л) – тромбоцитоз
Анализ крови АЦЦП проводится достаточно просто и быстро. Материал для исследования берут из вены. Непосредственно для самой процедуры необходима сыворотка крови, поэтому после забора венозная кровь центрифугируется. Если же лабораторные подсчеты проходят не сразу, то нужно помнить, что сыворотка может храниться в течение недели при температуре от 2 градусов до 80°C и ни в коем случае не больше
Так же в самых крайних случаях возможно замораживание при температуре -200°C, но в категорической форме не стоит допускать повторного размораживания и замораживания.
Для чего назначают анализ:
боль в суставах;
воспаление затрагивает минимум три группы суставов с образованием лишней жидкости в суставах и отеком близлежащих тканей;
При подозрении на это заболевание назначается целый ряд лабораторных анализов, которые помогут врачу поставить правильный диагноз.
Давайте рассмотрим каждый из этих пунктов.
рентгенологические признаки (эрозия костей, остеопения – выявляет рентген кистевых и лучезапястных суставов);
из 5) Loading …
Главное, на что необходимо обратить внимание в результатах анализа:
Фибриноген плазмы (норма 2,0 – 4,5 г/л сыворотки) — являясь белком острой фазы, во время активизации воспалительного процесса, его концентрация резко увеличивается.
ревматоидный артрит (тромбоцитоз при РА говорит о высокой активности заболевания).
для обнаружения ревматоидного артрита на начальной стадии заболевания — менее 6 месяцев;
покраснение кожи в области больного соединения;
воспаление суставов затрагивает пястно-фаланговые, проксимальные межфаланговые и лучезапястные суставы;
Для определения ревматоидного артрита важно знать какие самые распространенные признаки:
Рагоциты в нормальной СЖ не обнаруживаются, а при РА достигают 40% и более в зависимости от степени активности местного воспалительного процесса.
Диагностика
Диагноз устанавливается в ходе детального осмотра ревматологом. Ревматолог внимательно осмотрит суставы на предмет опухания или болезненности, проверит ногти на предмет точечной коррозии, отслоений и других отклонений, пропальпирует подошвы стоп и места вокруг пяток, чтобы найти воспаленные области, если таковые имеются.
Ни один тест не может 100% подтвердить или опровергнуть наличие псориатического артрита. Но это не значит, что диагноз не требует подтверждения, чаще необходимо проводить дообследование для исключения других причин болей в суставах.
Инструментальные методы
Рентгенологический метод. Этот метод позволяет определить специфические изменения в суставах, возникающих при псориатическом артрите.
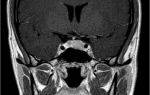
Магнитно-резонансная томография (МРТ). МРТ используют для получения очень подробных изображений как твердых, так и мягких тканей организма. Этот метод подтверждает наличие проблем с сухожилиями, связками, суставами, нижней части спины (в том числе в крестцово-подвздошных сочленениях, что является диагностическим методом для раннего выявления воспаления в этих, определения наличия отека костного мозга, что позволяет судить о наличие острого или хронического воспаления).
УЗИ суставов помогает определить наличие:
- избыточной жидкости в полости суставов,
- воспаление сухожилий (тендовагинит),
- воспаление в области прикрепления сухожилий к костям (энтезит),
- изменений конфигурации сустава и его хряща.
Ультразвуковой контроль также применяется при локальной терапии для проведения пункции сустава с последующей эвакуацией жидкости и внутрисуставным введением глюкокортикоидов.
Лабораторные методы исследования
https://youtube.com/watch?v=lAXvV9RAdqo
Анализ синовиальной жидкости. Из крупного сустава, чаще коленного, с помощью иглы можно удалить небольшое количество синовиальной жидкости и исследовать ее состав в лаборатории. Если в ней найдена мочевая кислота, скорее всего, это свидетельствует о том, что у Вас подагра, а не псориатический артрит.
Ревматоидный фактор (РФ). РФ — это антитело, которое часто присутствует в крови людей с ревматоидным артритом, но не у пациентов с псориатическим артритом. По этой причине этот тест может помочь вашему ревматологу отдифференцировать эти два схожих заболевания и решить, как лечить псориатический артрит.
Классификация заболевания согласно клиническим рекомендациям
Ревматоидный артрит в условиях клинических рекомендаций описывается как хроническая болезнь. Недуг вызывает аутоиммунный ответ организма — яркое изменение защитной реакции, вызванное неясной причиной. Согласно МКБ 10 проявления ревматоидного артрита закодированы М05-М06 (относятся к классу воспалительных патологий).
Пациентов характеризует тяжелое патологическое состояние, которое протекает по-разному в разных стадиях. Клинические рекомендации рассматривают несколько периодов недуга:
- Сверхранний период (до полугода развития болезни).
- Ранний период (от полугода до года).
- Развернутый период (от года до двух).
- Поздний период (от двух лет существования болезни).
https://youtube.com/watch?v=SxuU9TImCkY
Клиника ревматоидного артрита отмечается следующими проявлениями:
- воспаление суставов (часто встречается поражение суставов кистей);
- ощущения скованности движений, особенно после пробуждения;
- повышенная температура;
- перманентная слабость;
- высокое потоотделение;
- снижение аппетита;
- появление подкожных узелков.
Обследования больных при помощи рентгена показывают наличие нескольких стадий:
- стадия № 1 проявляет небольшое понижение плотности костей в околосуставной сфере;
- стадия № 2 отмечает расширение поражения кости, возникновение просветов, начальные признаки деформации кости;
- стадия № 3 выявляет выраженный остеопороз, сопровождаемый яркими деформациями костной ткани, суставными вывихами;
- стадия № 4 высвечивает яркие поражения костей, нарушения соединения суставов, наросты на суставах.
Классификация
В соответствии с международным уровнем классификации болезней псориатическая форма артрита в зависимости от клинического лечения делится на следующие виды:
Активное течение псориатического артрита
Дистальный межфаланговый – характеризуется поражением дистальной области межфаланговых суставных сочленений.
- Олигоартрит, полиартрит – сопровождается поражением одновременно пятерых суставных сочленений, что доставляет больному массу дискомфорта и существенно снижает его уровень жизни.
- Мутирующий – редкая форма псориатического артрита, вызывающая уродства. При этом наблюдается разрушение костных тканей, которые приводят к характерному укорочению пальцев.
- Симметричный – схож с течением ревматоидного артрита по признакам и симптоматике.
- Спондилоартрит – протекает медленно и приводит к развитию воспалительного процесса в области позвоночных структур, что со временем чревато ограничением их подвижности.
Следует отметить, что псориатический артрит может иметь активное и неактивное течение. При активной форме заболевания наблюдается минимальное, умеренное или максимальное прогрессирование симптоматики. Для неактивной формы болезни характерен период ремиссии. В соответствии с о степенью патологических изменений можно выделить псориатический артрит, при котором работоспособность сохраняется полностью. При этом требуется принятие лечебных и профилактических мер, чтобы болезнь не прогрессировала.
Псориатический артрит лечение, которого необходимо проводить незамедлительно, как правило, протекает с полной или частичной утратой работоспособности. При несвоевременно принятых лечебных мерах существует большая вероятность ухудшения состояния человека. В данном случае больной не может самостоятельно себя обслуживать, выполняя естественные нужды дл поддержания жизнедеятельности организма.
Диагностика псориатического артрита
Диагностирование псориатического артрита может быть запутанным процессом, поскольку его симптомы часто «мимикрируют» под признаки таких форм воспалительного артрита, как ревматоидный артрит (РА) или подагра. Его также несложно перепутать с остеоартрозом (ОА) – самой распространенной разновидностью артрита.
Для установления верного диагноза врач первичной помощи, скорее всего, направит пациента к ревматологу – специалисту по артриту и заболеваниям опорно-двигательного аппарата. Диагноз базируется на ряде методик, которые объединяют тщательное изучение истории болезни, анализ результатов физического обследования и медицинских тестов.
История болезни
Поскольку определенные состояния могут иметь наследственную природу, врач ознакомится с историей проявлений болезни как у самого пациента, так и у его/ее родственников.
Дополнительные данные, необходимые для диагностики ПсА, включают:
- Описание симптомов
- Подробные сведения о том, когда и как прогрессировала болезненность или другие признаки
- Локализация боли, скованности или иных симптомов
- Выделение симптомов, которые влияют на повседневную активность пациента
- Определение круга проблем, которые могут сопровождаться этими симптомами, а также составление списка лекарств, применяемых в настоящее время
Физический осмотр
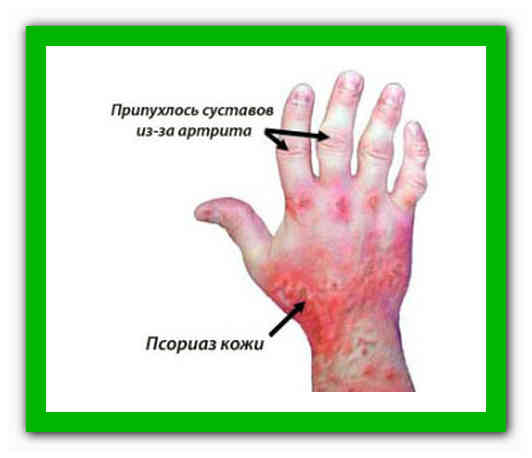
Ревматолог проведет физический осмотр, выявляя отечность и воспаление суставов. Кроме того, он обследует кожу на предмет проявлений псориаза, а также проверит наличие аномалий на ногтях рук и ног. Следует учесть, что симптомы псориаза не всегда хорошо заметны. Его проявления могут локализоваться на волосистой части головы, за ушами, в пупке или между ягодицами.
Диагностические тесты
Врачу может понадобиться рентгенограмма для выявления изменений в костях или суставах. Будут проведены анализы крови для выявления маркеров воспаления. К таким исследованиям относятся анализ на С-реактивный белок и ревматоидный фактор (РФ). У людей с ПсА ревматоидный фактор почти всегда отрицательный. Если же РФ положительный, это позволяет в первую очередь заподозрить развитие РА.
Часто назначают анализ скорости оседания эритроцитов крови – СОЭ. В зависимости от повышенности уровня СОЭ можно судить об интенсивности воспаления. Чтобы исключить вероятность подагры или инфекционного артрита, возможно проведение лабораторной пункции суставной жидкости.
Поскольку диагностика псориатического артрита может быть затруднена, людей иногда изначально информируют о наличии другой формы артрита и лишь позже выясняется поражение псориатическим артритом.
Исключение схожих состояний
Симптомы ПсА могут «имитировать» другие заболевания. Наиболее распространенными ошибочными диагнозами в таких случаях являются: остеоартроз, ревматоидный артрит и подагра. Ниже перечислены некоторые советы, которые помогут избежать неверного диагноза при псориатическом артрите.
- Если один сустав за ночь становится опухшим и чрезвычайно болезненным, это – скорее всего – подагра. Болезненность прогрессирует бурно и интенсивно.
- Если опухание суставов выражено слабо или отсутствует, наиболее вероятен остеорартроз. Боль при этой патологии обычно проявляется после нагрузок.
- Если боль ощущается в одинаковых суставах на обеих сторонах тела (симметрично), этот признак характерен для РА. При ПсА болезненность суставов обычно выражена асимметрично, то есть они ощущаются только в соединении на одной стороне тела. Например, пораженным при псориатическом артрите может быть только одно колено.
Если боль в суставах наиболее интенсивна в течение нескольких минут по утрам или после длительного бездействия, это может быть как симптомом ПсА, так и РА.
Опухание пальцев рук и ног по всей их длине позволяет заподозрить ПсА. Такое состояние называется дактилит, или «сосископодобные пальцы».
Если первыми развиваются симптомы псориаза и синдром наперстка на ногтях, а затем отмечается боль в суставах, причиной таких изменений, скорее всего, является ПсА, особенно, при наличии отечности суставов. Возможно развитие псориаза, на фоне которого прогрессирует разновидность артрита, которая не является псориатической.
Артрит голеностопного сустава: симптомы и способы лечения
Нетрадиционные способы лечения

Лечения псориатического артрита народными средствами должно дополнять основную лечению, прописанную врачом, но не заменять ее. Средства для внутреннего употребления помогают нормализовать работу нервной и иммунной систем, способствуют выводу токсинов и нормализации обменных процессов. Наружные самостоятельно приготовленные лекарства уменьшают воспалительные реакции и боль, улучшают подвижность суставов. Народная терапия предполагает длительное использование выбранных средств. Во избежание привыкания организма к их действию в курсе терапии следует через каждые 4-6 недель делать перерыв в 1-2 недели.
Для внутреннего приема при псориатическом артрите подходят:
- Смесь на основе черной редьки. Сок из черной редьки в количестве 200 мл нужно смешать с равным объемом разжиженного меда, добавить 10 грамм поваренной соли и 100 мл водки. Приготовленную смесь хранят в холодильнике и пьют по чайной ложке после еды дважды в день;
- Брусничный отвар. Две чайные ложки измельченных брусничных листьев заливается стаканом кипятка, прогревается на медленном огне 10 минут, остужается и процеживается. Выпивают приготовленный отвар в течение дня небольшими порциями;
- Фитосбор. Листья мать-и-мачехи, цветки одуванчика и листья зверобоя смешать в равном количестве. Четыре столовые ложки сбора заливают литром кипятка. Час настаивают, фильтруют. Настой нужно хранить в холодильнике и пить по 50 мл ежедневно;
- Настой из петрушки. Пучок петрушки промывают, измельчают и запаривают 400 мл крутого кипятка. Емкость с настоем укутывают и оставляют на 12 часов. После этого его процеживают, добавляют 7-10 капель лимонного сока и пьют по половине стакана 3-4 раза в день;
- Настойка из сабельника. Корневище сабельника в количестве 100 грамм измельчают и заливают двумя стаканами водки. Жидкость должна в течение 14 дней настаиваться в темной, плотно закрытой бутылке. Процеженный настой принимают раз в день по чайной ложке до 2-х месяцев.
Наружное лечение артропатического псориаза проводится при помощи мазей, компрессов, втираний:
- Компресс. В равном соотношении смешать мед, спиртовой йод, нашатырный спирт. В полученной жидкости смачивается плотная тканевая салфетка и прикладывается на 1-2 часа к воспаленным суставам;
- Многокомпонентная смесь. Необходимо поровну взять жидкий мед, измельченные листья алоэ (возрастом растение должно быть от 3-х лет), измельченные в кашицу корни лопуха. Все компоненты тщательно смешиваются, и приготовленная масса втирается в пораженную область;
- Мазь со скипидаром. Несколько капель скипидара смешать с 1-2 ложками растительного масла и с измельченной в кашицу печеной морковью. Полученная смесь наносится на ткань и прикладывается на сустав, фиксируется. Время процедуры – 5-7 часов, поэтому ее лучше проводить перед сном;
- Компресс из капусты. Понадобится лист от свежей капусты. Его промывают, делают на одной стороне несколько надрезов для улучшения выделения сока и смазывают небольшим количеством меда. Компресс прикладывают к пораженному месту, укрывают полиэтиленом и фиксируют, держать его можно несколько часов;
- Мазь на основе болотного сабельника. Мед, жидкий витамин Е, настойка сабельника и красного перца (аптечные), любой смягчающий крем смешиваются в равных количествах. Приготовленная мазь наносится на воспаленные области до 4-х раз в день.
Травяные ванны

При воспалении суставов можно использовать ванны с добавлением отваров трав. Такой способ лечения уменьшает болезненные ощущения и отечность, улучшает кровообращение, положительно влияет на иммунную и нервную систему. Ванны лучше принимать за 1-2 часа до сна, температура воды должна быть в пределах 35-40 градусов, время процедуры – не более 20 минут. Лечебные ванны нужно делать курсом – 5-10 процедур, проводить которые нужно через день.
Отвары для лечебных ванн:
- Сухие листья мяты в количестве 300 грамм заливают 5 литрами кипятка, настаивают 3-4 часа и выливают в заранее наполненную водой ванну;
- Килограмм сосновой или еловой хвои залить 2-мя литрами кипятка, настоять 2-3 часа, процедить. Полученный экстракт выливается в ванну с водой;
- 7 килограмм трухи от сена заливаются горячей водой, так чтобы она полностью покрывала сырье. Через 2-3 часа настой можно процедить и добавить в ванну.
Неплохой эффект при псориазе дает скипидарная ванна. Для приготовления лечебной основы нужно взять 50 мл скипидара, 0,75 грамм салициловой кислоты и 30 грамм стружки от детского мыла. Все компоненты тщательно смешиваются и разбавляются полулитром кипятка. Эту смесь хранят в холодильнике и при необходимости добавляют по 20 мл в ванну.
Как определить псориатический артрит
Если вы испытываете боли в суставах и боли, поговорите с врачом о диагнозе и лечении. Работа с врачами первичной медико — санитарной помощи или дерматологами часто является первым шагом в диагностике псориатического артрита, но пациенты с ПА должны рассмотреть возможность обращения к ревматологу, специализирующегося на артрите. Виды псориатического артрита.
Не существует окончательного теста на псориатический артрит. Диагноз делается в основном наблюдениями вашего врача и процессом устранения. Вашему врачу понадобится ваша медицинская история, особенно ваша история с псориазом, и может провести физический осмотр, анализы крови, МРТ и рентгеновские лучи суставов, которые имеют симптомы для определения псориатического артрита.
Симптомы ПА сходны с симптомами трех других артритных заболеваний: ревматоидного артрита, подагры и реактивного артрита.
Ревматоидный артрит обычно включает в себя суставы, симметрично распределенные по обеим сторонам тела, и он может вызывать шишечки под кожей, которые отсутствуют при псориатическом артрите. Однако некоторые формы ПА очень похожи. Однако псориаз на коже и изменения ногтей обычно являются показателями ПА.
Чтобы исключить ревматоидный артрит, ваш врач может проверить наличие определенного антитела, называемого ревматоидным фактором, который обычно присутствует при ревматоидном артрите. Ревматоидный фактор обычно не встречается в крови пациентов с ПА.
У человека может быть ревматоидный артрит и псориатический артрит, но это редко.
Аналогично, возможно иметь подагру наряду с псориазом и ПА. Если у вас есть мучительно болезненная атака в суставах, особенно в большом пальце, вы можете сделать тест на подагру. Ваш врач захочет изучить жидкость, полученную из пораженного сустава, на повышение уровня мочевой кислоты в сыворотке, что указывает на подагру. Альтернативное лечение ПА.
Тем не менее у людей с псориатическим артритом также могут быть повышенные уровни мочевой кислоты в сыворотке, а также нет подагры. Принятие аспирина или увеличение оборота клеток кожи также может привести к высоким уровням мочевой кислоты в сыворотке
Важно различать две формы артрита, потому что их можно лечить разными лекарствами
Каковы симптомы псориатического артрита
Псориатический артрит может развиваться медленно с легкими симптомами, или он может развиваться быстро и быть серьезным. Раннее распознавание, диагностика и лечение ПА могут помочь предотвратить или ограничить обширные повреждения суставов, которые возникают на более поздних стадиях заболевания. Болезнь может развиться в суставе после травмы и может показаться разрывом хряща.
Вот общие симптомы псориатического артрита:
- Обобщенная усталость.
- Нежность, боль и отек над сухожилиями.
- Распухшие пальцы и пальцы ног, похожие на колбасы.
- Жесткость, боль, пульсация, отек и нежность в одном или нескольких суставах.
- Уменьшенный диапазон движения.
- Утренняя жесткость и усталость.
- Изменения ногтей — например, ноготь отделяется от ногтевого ложа или становится язвенным и имитирует грибковые инфекции.
- Покраснение и боль глаз, такое как конъюнктивит. Диета при ПА суставов.
Псориатический артрит обычно поражает дистальные суставы (те, которые ближе всего к ногтю) пальцами или пальцами ног.
Вы также можете испытывать симптомы в нижней части спины, запястьях, коленях или лодыжке. У 85% пациентов псориаз возникает до заболевания суставов
Если у вас был диагностирован псориаз, важно сообщить своему дерматологу, есть ли у вас любые боли
Существует небольшая связь между тяжести псориаза и тяжести псориатического артрита. Наличие тяжелого случая псориаза не обязательно означает, что у человека будет тяжелый случай ПА. У человека может быть несколько поражений кожи, но у них много суставов, пораженных артритом. Как определить псориатический артрит смотрите выше.
Диагностика
Диагностика псориатического артрита у детей проводится врачом. Также назначается консультация дерматолога.
Важнейшую роль в диагностике заболевания носят данные осмотра (выявление специфических признаков псориаза – поражение кожи или ногтей), наличие у больного установленного диагноза псориаза, выявление отягощенной наследственности.
При осмотре могут выявляться следующие признаки псориаза:
- «бляшковидные» высыпания на коже;
- после отторжения чешуек остается белое пятно (симптом «стеарина»);
- после соскоба одной чешуйки появляется точечное кровотечение;
- изменение ногтей: на них появляются канавки, ямки, ноготь становится матовым, в последствии выпадает, возможно присоединение грибковых или бактериальных инфекций.
Диагностические критерии псориатического артрита
- Определенный псориатический артрит
- воспаление сустава и псориатическая сыпь;
- воспаление сустава и 3 из следующих «малых» признаков:
- изменение ногтей;
- наличие псориаза у ближайших родственников;
- наличие сыпи на коже, похожей на проявления псориаза;
- дактилит.
- Вероятный псориатический артрит у ребенка может быть заподозрен при наличии воспаления сустава и хотя бы двух из малых признаков.
Специфические лабораторные исследования для псориатического артрита отсутствуют. Выявляются изменения, свидетельствующие о текущем воспалительном процессе:
- в общем анализе крови: повышение количества лейкоцитов, нейтрофилов, ускорение СОЭ, возможна анемия;
- биохимический анализ крови: повышение количества С-реактивного белка, серомукоида, изменение соотношения белковых фракций, возможно повышение иммуноглобулинов группы А, редко выявляются ревматоидный и антинуклеарные факторы;
- возможны изменения в коагулограмме;
- специальными методами можно выявить наличие HLA-В27-антигена.
Из инструментальных методов исследования используется рентгенография воспаленного сустава. По ее результатам можно выявить асимметричность поражения, костную пролиферацию (участки новообразованной ткани), сужение суставных щелей, остеопороз (на ранних стадиях), который обычно носит временный характер (генерализованный остеопороз характерен для мутилирующего варианта).
Возникают эрозии по краям суставных поверхностей костей, постепенно распространяющиеся на центральную часть, деформации по типу «карандаш в стакане» и «чашка с блюдцем». При мутилирующем псориатическом артрите могут возникать анкилозы суставов. На рентгене позвоночника могут выявляться симптомы «бамбуковой палки», участки обызвествления паравертебральных мягких тканей.