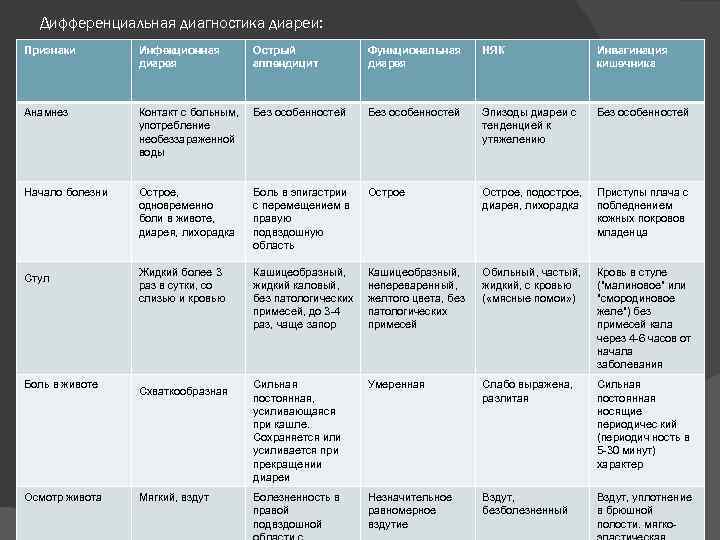
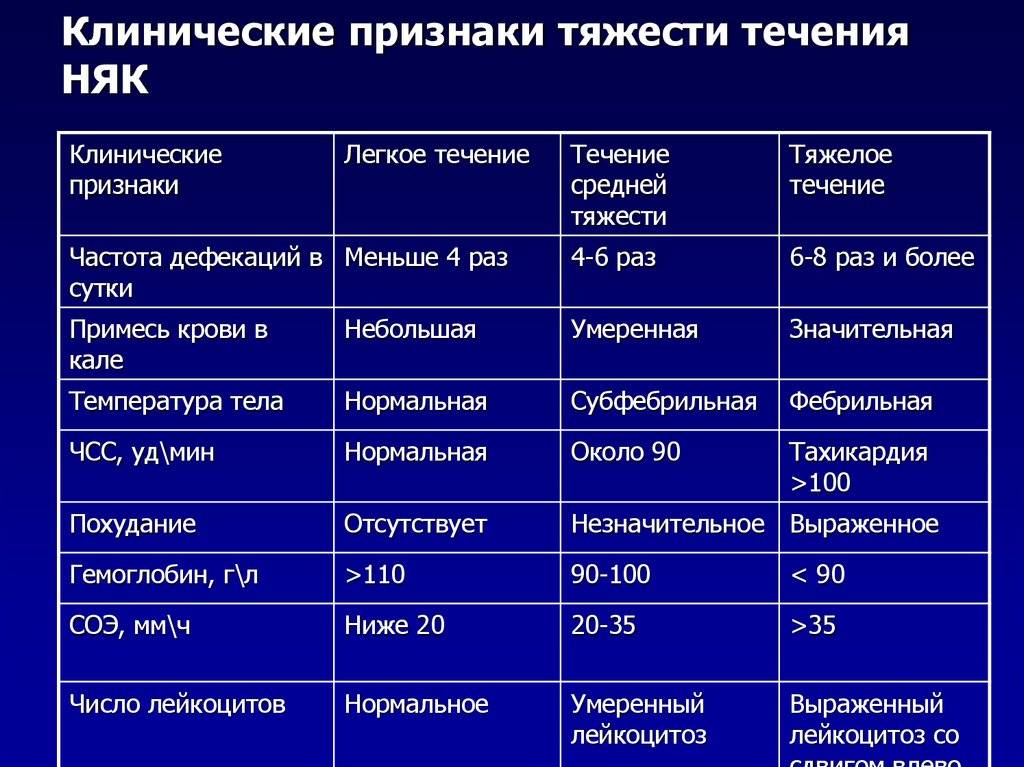
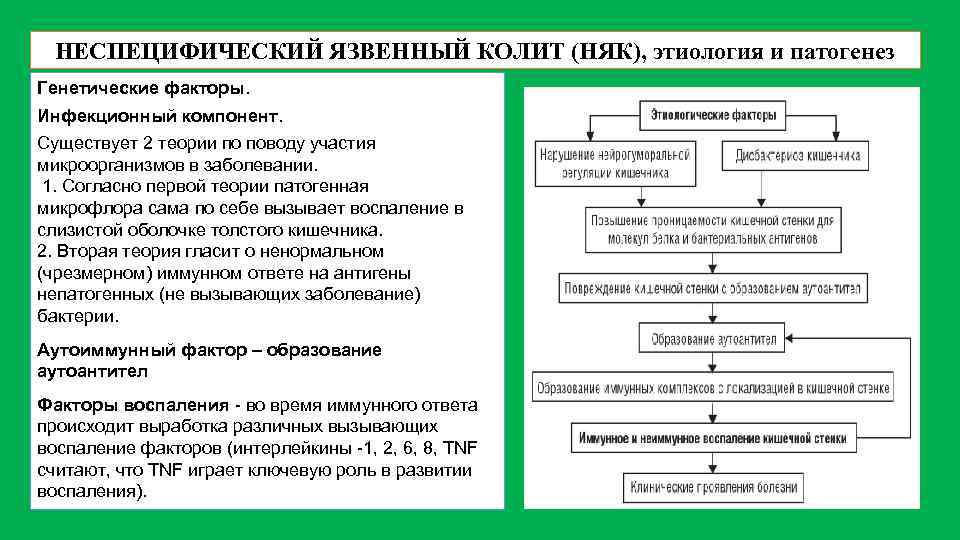
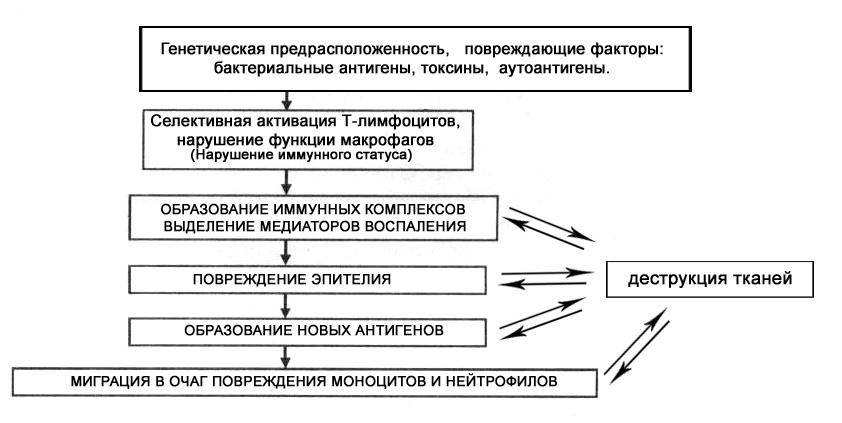
Лечение неспецифического язвенного колита
При обострении назначают диету Стол №4, по мере стихания симптомов рацион расширяют, ориентируясь на реакцию пациента. Желательно исключить молоко и молочные продукты, так как у многих больных НЯК нарушается их переносимость.
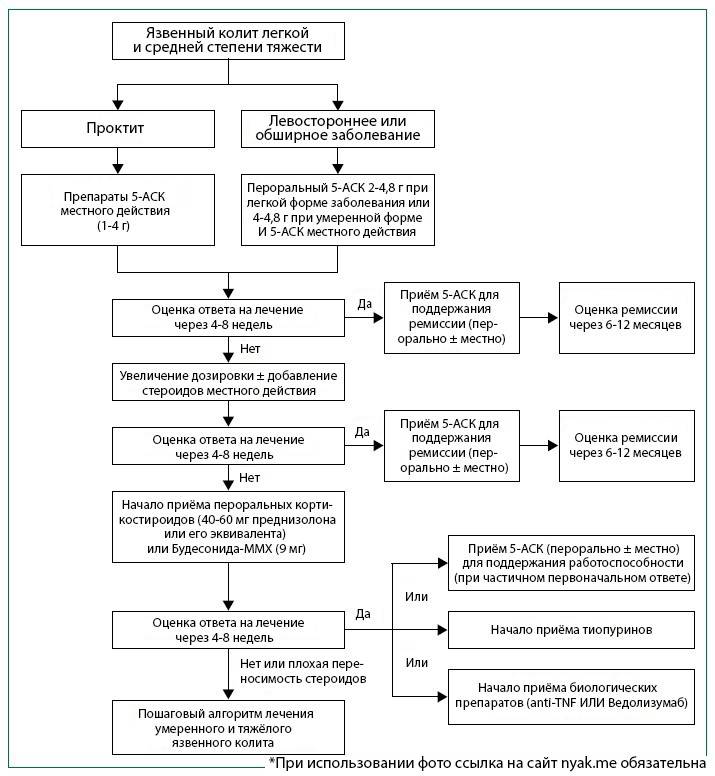
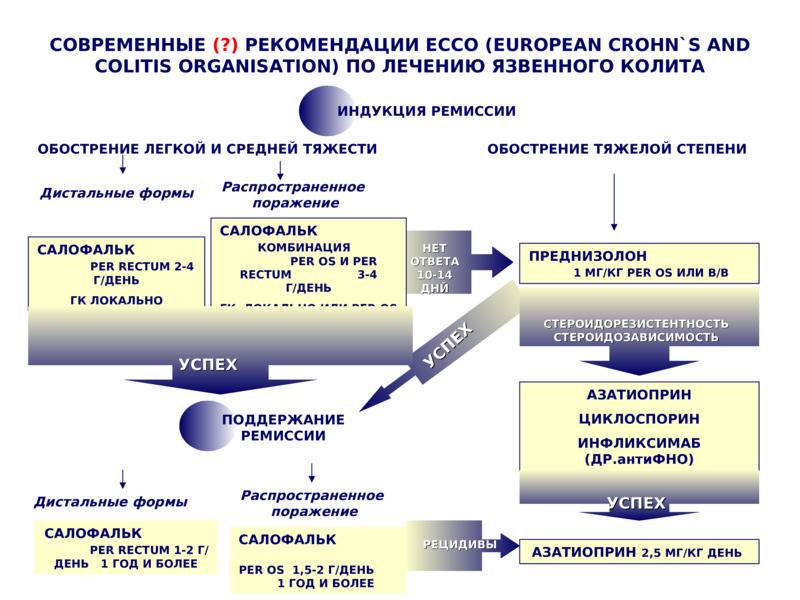
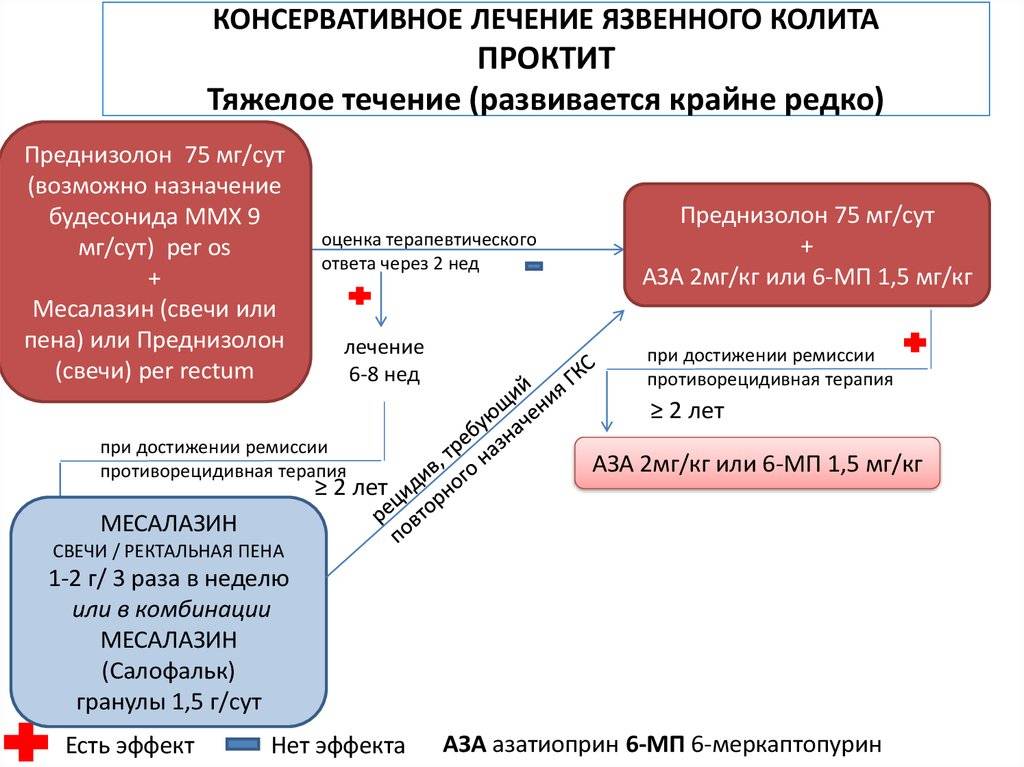
Чтобы уменьшить активность воспаления, рекомендуют месалазин. Форма применения будет зависеть от распространенности процесса: при проктите легкой и средней тяжести может быть достаточно ректальных суппозиториев или ректальной пены, при более обширном поражении назначают таблетки.
Чтобы улучшить регенерацию слизистой оболочки назначают гастропротекторы на основе ребамипида. Они уменьшают активность воспаления, снижают проницаемость эпителиального барьера и способствуют скорейшему восстановлению нормальной структуры и функции кишечной стенки.
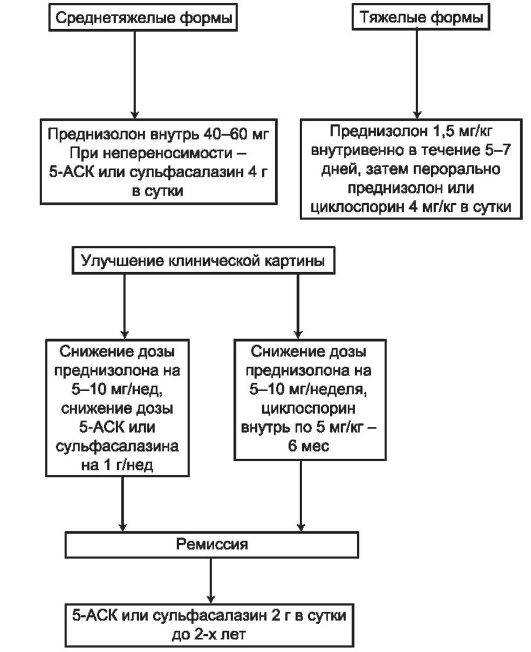
Если этих мер недостаточно, для купирования воспаления назначают глюкокортикостероиды (будесонид, преднизолон), препараты, подавляющие иммунитет (азатиоприн), моноклональные антитела (инфликсимаб, адалимумаб, голимумаб или ведолизумаб). Схемы применения и дозы определяет врач, но нужно настраиваться на длительный курс поддерживающей терапии: преждевременное прекращение лечения может спровоцировать рецидив.
При неэффективности консервативной терапии и появлении осложнений необходима операция – удаление пораженного участка толстой кишки.
Боль в животе и частый стул с примесью гноя, крови и слизи – основные симптомы НЯК
Лабораторные и инструментальные методы
Общий
анализ крови:
анемия, лейкоцитоз, повышение СОЭ.
Биохимический
анализ: гипонатриемия,
гипохлоремия, гипоальбуминемия.
Ирригоскопия:
сглаженность
или отсутствие гаустр (симптом
«водопроводной трубы»).
Колоноскопия:
отсутствие сосудистого рисунка,
зернистость, гиперемия и отек слизистой
оболочки, контактная кровоточивость,
эрозии и язвы.
Осложнения:
перфорация, кровотечения, острая
токсическая дилатация толстой кишки,
стриктура прямой и ободочной кишок,
псевдополипоз, аноректальные осложнения
(свищи, трещины, геморрой), поражение
печени, анемия, рак толстой кишки,
амилоидоз внутренних органов.
Лечение
1)Диета
2)
Препараты 5-аминосалициловой кислоты
: сульфасалазин 4-8 мг, мксалазин 2-4 мг
3)
Гормоны: преднизолон 1мг/кг
4)
Иммунодепресанты: метоктрексат 25 мг
РАК ТОЛСТОЙ И ПРЯМОЙ КИШКИ
Рак толстой и прямой кишки (колоректальный рак) занимает в настоящее время третье место среди всех злокачественных опухолей желудочно-кишечного тракта. Чаще всего (до 34— 39% случаев) опухоль локализуется в сигмовидной кишке, несколько реже (до 24—30%) — в слепой. Реже встречается поражение других отделов толстой кишки (восходящего и нисходящего отделов, поперечной ободочной, печеночного и селезеночного угла). Рак толстой и прямой кишки обнаруживается преимущественно у лиц среднего и пожилого возраста.
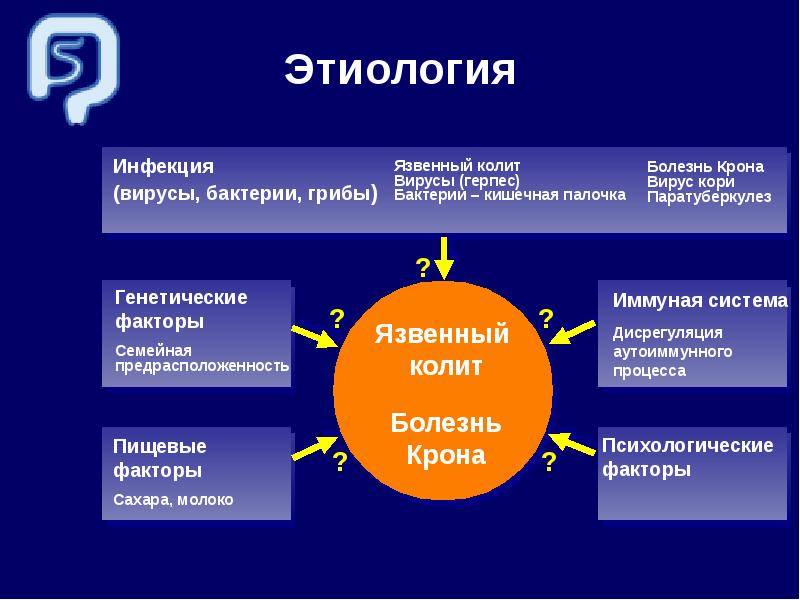
Этиология и патогенез. До настоящего времени причины возникновения рака толстой и прямой кишки остаются неизвестными. Определенную роль в его развитии могут играть особенности питания, в частности недостаточное употребление растительной клетчатки. С другой стороны, преобладание в рационе тугоплавких жиров обусловливает последующую усиленную выработку желчных кислот и приводит к повышению их концентрации в кишечном содержимом. Продукты метаболизма желчных кислот в кишечнике могут в свою очередь (особенно в присутствии некоторых бактерий) оказывать канцерогенное действие. Повышенный риск развития рака толстой и прямой кишки отмечается у больных с аденоматозными полипами и дивертикулезом толстой кишки, неспецифическим язвенным колитом.
Патологоанатомическая картина. Выделяют экзофитно растущие формы опухоли, которые наблюдаются преимущественно при поражении правых отделов толстой кишки, и эндофитные формы, инфильтрирующие стенку кишечника и выявляющиеся чаще при раке левых отделов толстой кишки (нисходящего отдела, сигмовидной кишки). В 60—70% случаев морфологический тип опухоли бывает представлен аденокарциномой, реже обнаруживаются солидный и слизистый (коллоидный) рак.
Клиническая картина. В ранних стадиях заболевания может быть очень скудной. При этом больные могут жаловаться на незначительные боли по ходу толстой кишки, вздутие живота, периодические расстройства стула. В более развернутой стадии симптомы рака толстой и прямой кишки во многом зависят от локализации поражения. При раке правой половины толстой кишки отмечаются обычно общие симптомы (слабость, утомляемость, снижение аппетита), лихорадка, анемия, связанная с повторными кишечными кровотечениями, проявляющимися испражнениями темного цвета (иногда по типу мелены). Злокачественные опухоли левой половины толстой кишки, циркулярно суживающие по мере роста ее просвет, обусловливают прежде всего появление упорных запоров, метеоризма, схваткообразных болей в животе, а затем и признаков непроходимости кишечника.
В диагностике рака толстой и прямой кишки большое значение имеет пальпация живота, при которой (к сожалению, уже не на ранней стадии) в том или ином отделе толстой кишки удается прощупать плотное опухолевидное образование с бугристой поверхностью. При ирригоскопии в случаях ракового поражения толстой кишки обнаруживаются неровность контуров кишки в месте поражения, перестройка рельефа ее слизистой оболочки, дефект наполнения в месте опухоли, нарушения пассажа бариевой взвеси. Диагноз подтверждается при эндоскопическом исследовании, которое дополняется взятием биопсии с последующим
гистологическим исследованием полученного материала.
Течение и осложнения. Течение рака толстой и прямой кишки оказывается несколько более благоприятным, чем, например, рака желудка, что связано с относительно медленным ростом опухоли и ее поздним метастазированием. В то же время течение заболевания может осложниться профузным кишечным кровотечением, перфорацией стенки кишки с развитием калового перитонита, непроходимости кишечника.
Лечение. Хирургическое. Его успех всецело зависит от своевременности выявления опухоли. В неоперабельных случаях применяется химиотерапия.
Профилактика рака толстой кишки включает в себя рациональное питание с достаточным содержанием в пищевом рационе растительной клетчатки, борьбу с запорами, своевре-
Клиническая картина
В
клинической картине выделяют три
ведущих синдрома: нарушение стула,
геморрагический и болевой. Затем
присоединяются: анорексия, тошнота и
рвота, слабость, уменьшение массы тела,
лихорадка, анемия. Начало заболевания
может быть постепенным или острым.
Молниеносная
форма
— наиболее тяжелая, угрожающая жизни
больного. Эта форма встречается
относительно редко, но дает наиболее
высокий процент летальных исходов. Она
почти всегда характеризуется тотальным
поражением толстой кишки, развитием
серьезных осложнений (перфорации,
токсическая дилатация толстой кишки).
Больных
беспокоит частый жидкий стул (до 20 раз
в сутки), обильное выделением крови и
гноя, интенсивные боли в животе,
похудание, лихорадка. Больные вялы,
адинамичны, лежат на спине или боку с
поджатыми к животу коленями. Кожные
покровы бледные, язык сухой, АД снижено,
тахикардия в пределах 110-140 в минуту,
суточный диурез уменьшен до 500 мл, живот
вздут, кишечная перистальтика отсутствует.
Рецидивирующая
форма
наблюдается чаще (у 60 % больных). В разгар
болезни отмечаются схваткообразные
боли в животе, главным образом в левой
подвздошной области, частый жидкий
стул с кровью, тенезмы, слабость, потеря
массы тела. Если активный процесс
затягивается более чем на 6 месяцев,
течение колита считается хроническим
непрерывным.
По
степени тяжести выделяют легкую, средней
тяжести и тяжелую формы.
Легкая
форма:
частота стула не более 4 раз в сутки,
ректальные кровотечения незначительные,
температура тела нормальная, ЧСС
нормальная, Нb
– более 111г/л, СОЭ — <26.
Средняя:
стул 5-6 раз в сутки, выраженное ректальное
кровотечение, температура субфебрильная,
ЧСС до 90 в 1 мин., Нb
105-111г/л, СОЭ – 26-30 мм/час.
Тяжелая:
стул 6
раз в сутки, резко выраженное ректальное
кровотечение, температура тела 38
и выше, ЧСС 90
в 1 минуту, Нb
<105г/л, СОЭ 30
мм/час.
Лечение
Консервативное
-
Диетотерапия
с повышенным содержанием белков,
исключая пищевые продукты, к которым
развивается аллергия -
Введение
витаминов в лечебных дозах, особенно
обладающих антиоксидантным эффектом
(А, С, Е) и группы В. -
Десенсибилизация,
подавление аутоиммунных реакций:
-
Глюкокортикоиды
-
Антигистаминные
препараты -
Раствор
новокаина и соли кальция внутривенно -
Цитостатики
Антибактериальная
терапия – азотсоединения 5-аминосалициловой
кислоты и сульфапиридина.
-
Сульфасалазин
-
Салазопиридозин
-
Салазодиметоксин
Неспецифическая
противовоспалительная терапия
-
Ортофен
-
Ибупрофен
-
Индометацин,
румакар
Детоксикационная
терапия
-
Гемосорбция.
-
Лимфосорбция
-
Плазмоферез
-
УФО
крови
-
Парентеральное
питание -
Коррекция
водно-электролитного баланса.
Оперативное лечение
Срочные операции
показаны при:
-
Массивных,
повторных кровотечениях -
Перфорации
кишки -
Стриктуре
с явлениями кишечной непроходи-мости -
Острой
токсической дилятации кишки с явлениями
паралитической непроходимости
Отсроченные
операции выполняются при:
-
Неэффективности
консервативной терапии -
Частых
рецидивах.
Радикальными
оперативными вмешательствами являются
различные варианты колэктомии или
колопроктэктомия.
У крайне тяжелых
больных операция выполняется в два
этапа:
-
этап
– илео- или колостома; -
этап
– колэктомия.
Лабораторная и инструментальная диагностика неспецифического язвенного колита
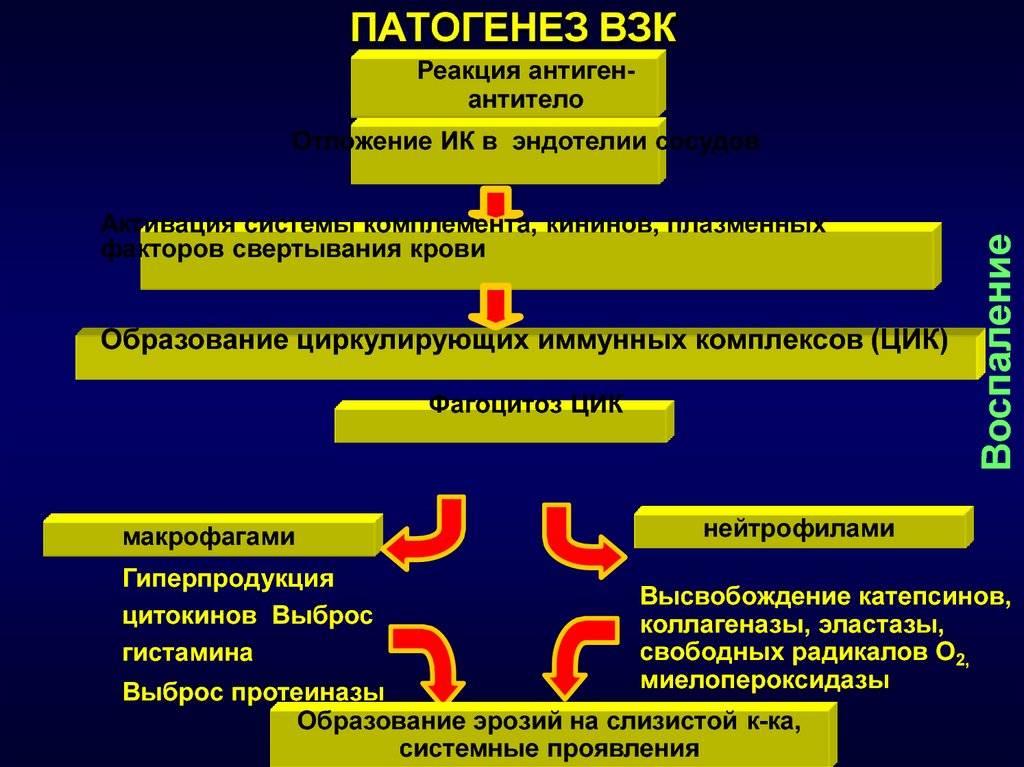
В крови обнаруживается снижение гемоглобина и эритроцитов, сывороточного железа. Причинами железодефицитной анемии являются постоянная кровопотеря, интоксикация, нарушение всасывания железа, авитаминоз. Отмечаются эозинофилия, увеличение СОЭ. Наблюдается снижение содержания общего белка, альбуминов в сыворотке крови. Нарушается жировой, электролитный обмен. Острая форма неспецифического язвенного колита нередко сопровождается развитием тяжелых осложнений – массивного кровотечения, перфорации толстой кишки, токсической дилатации кишки. Смерть больного может наступить в первые дни заболевания (молниеносная форма) или в ближайшие месяцы. Острая форма заболевания встречается не часто, но летальность при ней достигает 20 % (М.И. Кузин, 1987).
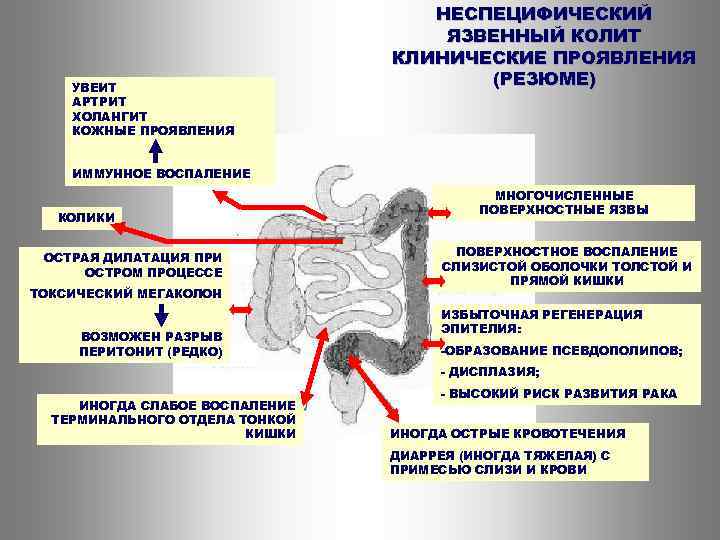
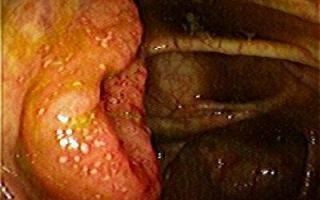
В фазе обострения эндоскопически выявляют отечность слизистой толстой кишки, легкую ранимость и кровоточивость, ее покраснение, малиново-красного цвета, иногда зернистость, шероховатость и исчезновение сосудистого рисунка. Возможны поверхностные, нередко многочисленные эрозии и проходящие изъязвления слизистой оболочки, ее неравномерное утолщение. Иногда обнаруживают псевдополипы, покрытые слизью, фибрином, гноем. Гной и слизь обнаруживают также и в просвете кишки. Язвенные дефекты возникают вследствие опорожнения поверхностных слоев слизистой и потому являются поверхностными (В.Д. Федоров и соавт., 1978).
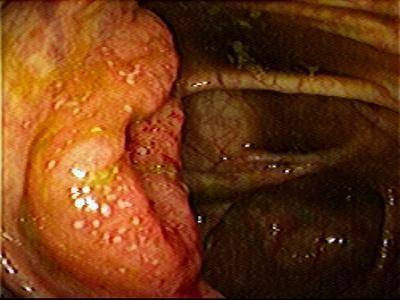
Прицельная биопсия и гистологическое биоптата слизистой оболочки позволяют подтвердить диагноз неспецифического язвенного колита и исключить гранулематозный колит, амебный колит, маскирующийся под НЯК. Для диагностики обострения НЯК колоноскопию обычно не проводят. Она может быть использована при хроническом рецидивирующем и тотальном колите для определения распространенности процесса. В фазе обострения НЯК ирригоскопия также противопоказана. При подозрении на токсическую дилатацию толстой кишки или перфорацию толстокишечных язв проводят обзорную рентгенографию брюшной полости в условиях естественной контрастности.
Рентгеноскопическая картина постоянно меняется в зависимости от формы и течения заболевания. Особенно выражены изменения при хроническом рецидивирующем и остром течении заболевания. Пальцевое исследование и введение ректороманоскопа обычно очень болезненно, а иногда невозможно. Самый ранний рентгенологически определяемый признак – «зернистая» слизистая оболочка. При остром течении заболевания просвет кишки уменьшен вследствие нарастающего отека стенки кишки. Кишка нередко зияет, гаустры отсутствуют, рельеф ее становится пятнистым. При возникновении язв четкость контуров исчезает, появляются густо расположенные ниши в виде плоских углублений, окружающих инфильтрат валом, двойной контур. При хроническом течении заболевания кишка резко укорачивается, сужается, имеет вид ригидной трубки. Определяется большое количество полипозных образований в виде множественных краевых и центральных дефектов наполнения. При токсическом расширении толстой кишки видна резко расширенная (до 10-20 см) растянутая газами кишка.
Диета при язвенном колите
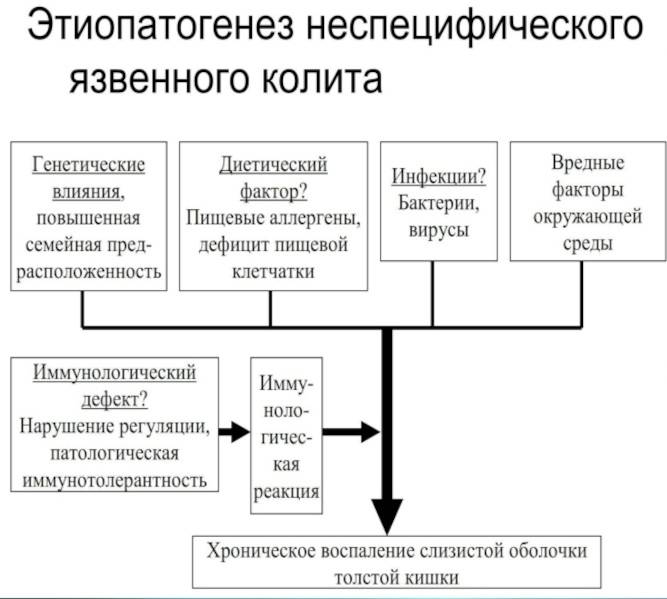
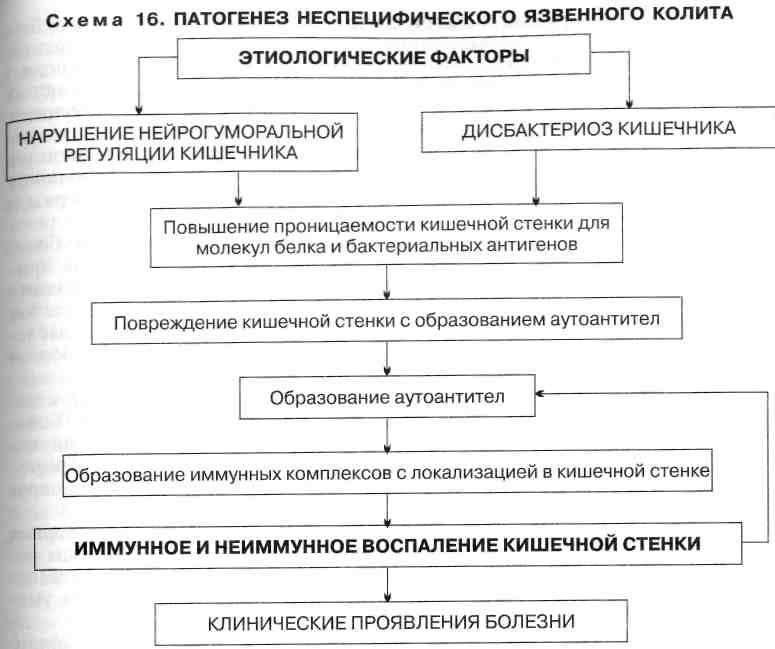
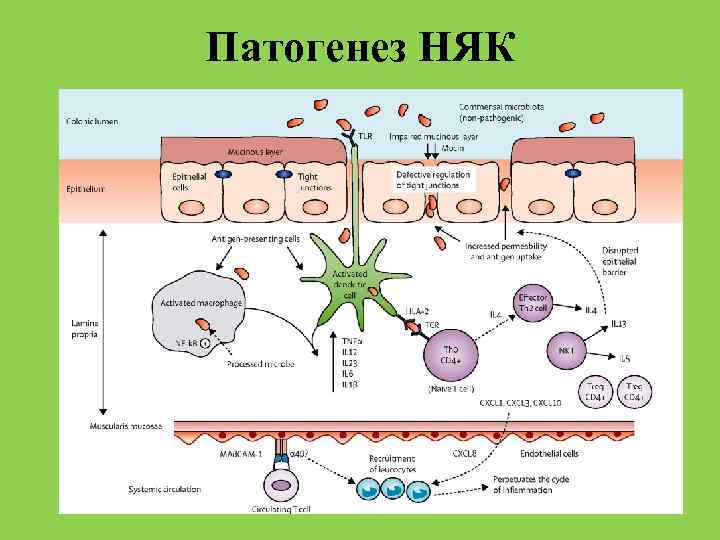
Неспецифический язвенный колит —это воспаление толстого кишечника с наличием язвенных поражений слизистой, некроза и геморрагий. Чаще всего процесс локализуется в прямой и ободочной кишке, а при тяжелом поражении вовлекаются все отделы толстой кишки. Причины заболевания не установлены. Предполагают, что в основе лежат иммунологические нарушения и наследственная предрасположенность, а предрасполагающим фактором является наличие инфекции.
При неспецифическом язвенном колите больного беспокоит понос с примесью крови или гноя. Частота дефекаций достигает 20 раз в сутки и более (при тяжелом течении). Часто в кале содержится кровь и за сутки возможна кровопотеря 100-300 мл. Для НЯК характерны выраженные боли схваткообразного характера, усиливающиеся после еды.
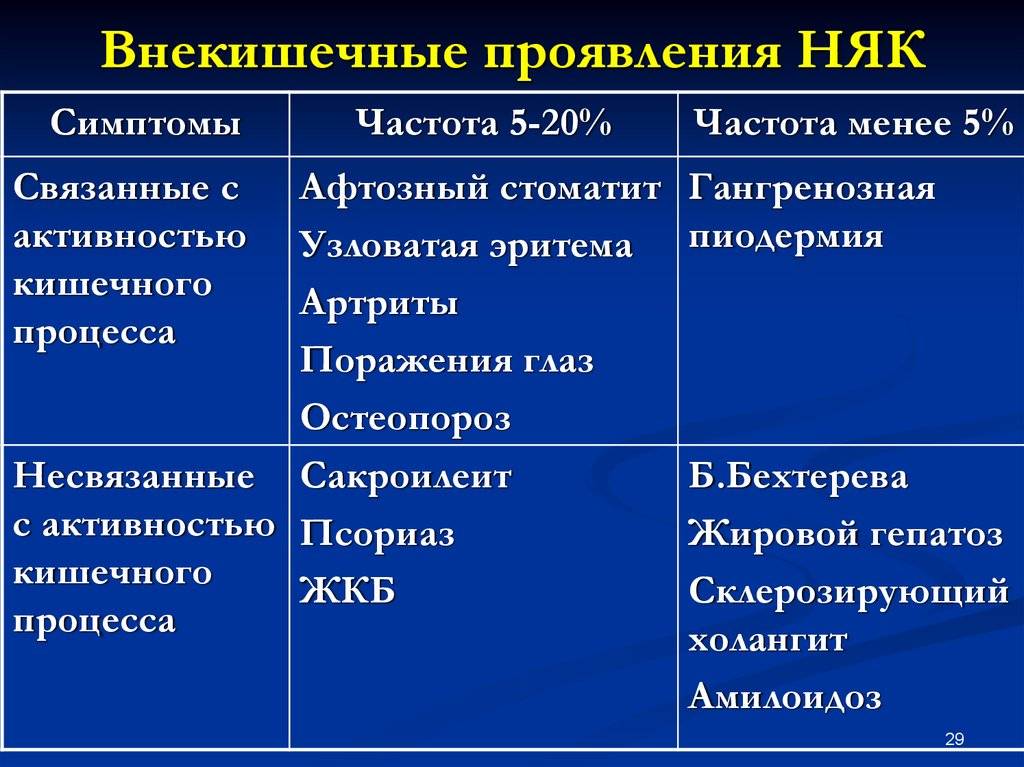
При тяжелом течении отмечается интоксикационный синдром со слабостью, повышенной температурой, снижением аппетита, также характерны системные проявления (полиартрит, поражения глаз, печени). При хронической форме течения развивается дистрофический синдром (сухость кожи, похудание, гиповитаминоз).
При этом заболевании полного восстановления слизистой и нормализации переваривания и всасывания не происходит длительное время. И только строгое соблюдение диетического питания, и прием лекарственных препаратов создают условия для достижения ремиссии. В данном случае назначается Стол №4 и его разновидности в зависимости от стадии процесса.
При обострении рацион включает жидкие и протертые каши (рисовая, манная) на воде (молоко и бульоны исключаются). Гречневая каша усиливает моторику, поэтому при обострении не рекомендуется. Удобно использовать каши для детского питания, но их наполовину нужно разбавлять водой.
Включаются блюда из нежирного мяса и рыбы (в виде отварного фарша, кнелей, паровых котлет, паштетов). Полезны белковые омлеты из яиц (не более двух в день). В период обострения в рационе нужно увеличить количество белка до 120- 125 г.
Из напитков можно травяные отвары, компоты и кисели, сок черноплодной рябины. Разрешены запеченные яблоки и груши
Особое внимание стоит обратить на продукты, которые снижают моторику кишечника — отвары и кисели из черемухи, черники, айвы, кизила, груши, крепкий черный и зеленый чай. В период обострения некоторые больные плохо переносят даже вареные овощи, поэтому их лучше исключить. Употребление молока, кисломолочных продуктов, сметаны, сыров и творога также не рекомендуется
Употребление молока, кисломолочных продуктов, сметаны, сыров и творога также не рекомендуется.
В течение месяца после обострения необходимо строго придерживаться диеты, в последующем рекомендован переход на Стол 4В и 4Б и общий стол с ограничением некоторых продуктов по состоянию здоровья. После обострения в рацион вводят продукты, способствующие кроветворению, красная и черная икра, грецкие орехи, постепенно подключаются мясные бульоны. В период стойкой ремиссии разрешается употребление овощей (брокколи, цветная капуста, морковь, кабачки, лук).
Лечение
Консервативное
-
Диетотерапия
с повышенным содержанием белков,
исключая пищевые продукты, к которым
развивается аллергия -
Введение
витаминов в лечебных дозах, особенно
обладающих антиоксидантным эффектом
(А, С, Е) и группы В. -
Десенсибилизация,
подавление аутоиммунных реакций:
-
Глюкокортикоиды
-
Антигистаминные
препараты -
Раствор
новокаина и соли кальция внутривенно -
Цитостатики
Антибактериальная
терапия – азотсоединения 5-аминосалициловой
кислоты и сульфапиридина.
-
Сульфасалазин
-
Салазопиридозин
-
Салазодиметоксин
Неспецифическая
противовоспалительная терапия
-
Ортофен
-
Ибупрофен
-
Индометацин,
румакар
Детоксикационная
терапия
-
Гемосорбция.
-
Лимфосорбция
-
Плазмоферез
-
УФО
крови
-
Парентеральное
питание -
Коррекция
водно-электролитного баланса.
Оперативное лечение
Срочные операции
показаны при:
-
Массивных,
повторных кровотечениях -
Перфорации
кишки -
Стриктуре
с явлениями кишечной непроходи-мости -
Острой
токсической дилятации кишки с явлениями
паралитической непроходимости
Отсроченные
операции выполняются при:
-
Неэффективности
консервативной терапии -
Частых
рецидивах.
Радикальными
оперативными вмешательствами являются
различные варианты колэктомии или
колопроктэктомия.
У крайне тяжелых
больных операция выполняется в два
этапа:
-
этап
– илео- или колостома; -
этап
– колэктомия.
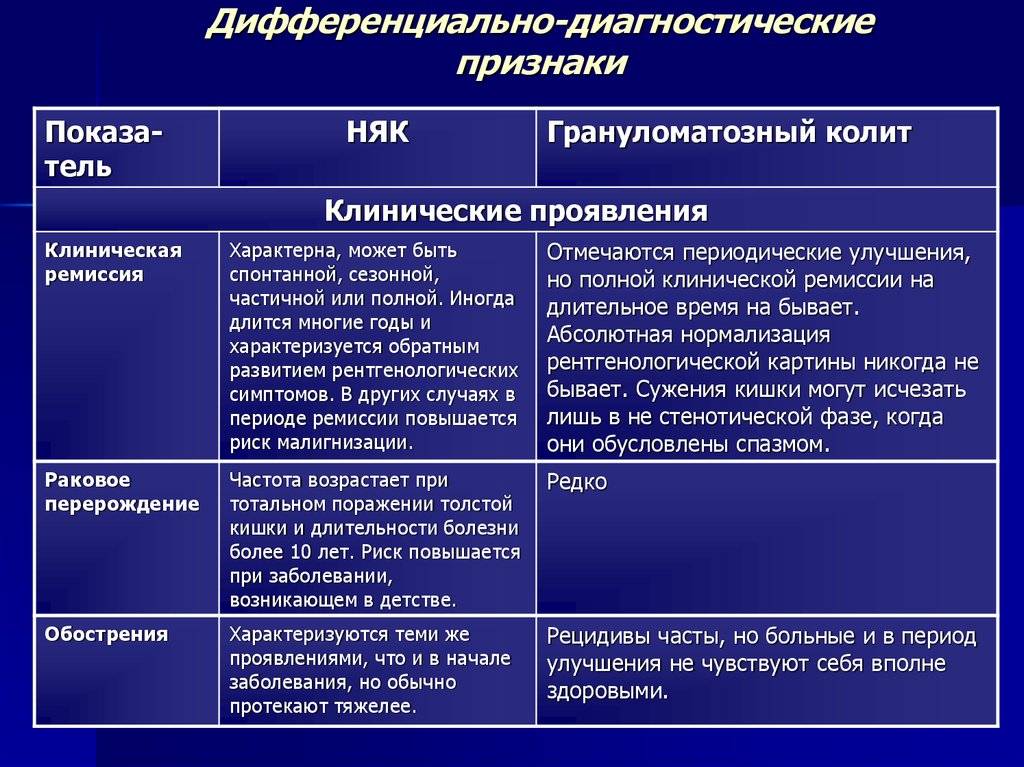
Классификация
Классификация (в зависимости от локализации поражения)
Неспецифический язвенный колит:
1. По локализации: дистальный колит (проктит, проктосигмоидит), левосторонний колит (поражение до селезеночного изгиба), субтотальный колит, тотальный колит, тотальный колит с ретроградныи илеитом.
2. По форме: острая (1 атака), молниеносная (фульминантное течение — лихорадка, геморрагии, левосторонний или тотальный колит с осложнениями: токсический мегаколон, перфорации); хроническая рецидивирующая; хроническая непрерывная. Хроническая форма — клинические симптомы свыше 6 мес.
3. По фазе: обострения, ремиссии.
4. По течению (степени тяжести):
4.1 Легкое: стул до 4 раз в день с незначительной примесью крови, лихорадка и тахикардия отсутствуют, умеренная анемия, СОЭ не выше 30 мм/час, не характерны осложнения и внекишечные проявления.
4.2 Средней тяжести: стул от 4 до 8 раз в день со сгустками или ярко-красной кровью, субфебрильная температура, тахикардия свыше 90 уд./мин., анемия 1-2 ст., СОЭ в пределах 30 мм/час, потеря веса до 10%, не характерны осложнения, могут быть внекишечные проявления.
4.3 Тяжелое: стул чаще 8 раз в день с кровопотерей свыше 100 мл, фебрильная температура, анемия 2-3 ст., СОЭ свыше 30 мм/час, выраженная тахикардия, потеря веса более 10%, характерны осложнения и внекишечные проявления.
Осложнения язвенного колита
Неспецифический язвенный колит имеет большой список возможных осложнений. Они напрямую зависят от распространенности и активности процесса. Самые грозные – это хирургические осложнения, которые требуют оперативного вмешательства:
- токсическая дилатация толстого кишечника (мегаколон);
- перфорация и кровотечение;
- стеноз и рубцовые стриктуры, которые сужают просвет органа;
- перитонит;
- парапроктит (воспаление перианального пространства).
Другие осложнения включают в себя малигнизацию язв, нарушение свертываемости крови, тромбофлебиты. Рак толстого кишечника – это самый опасный исход всех воспалительных заболеваний этого органа (в том числе и болезни Крона), которое обычно требует удаления части кишечника.
Лечение. Не доводите дело до операции
С учетом тяжести заболевания пациенту назначают салофальк, сульфасазалин. На стадии среднетяжелых и тяжелых форм недуга — внутривенные или внутримышечные инъекции гидрокортизона, таблетки преднизолона — 0,5-1,5 мг на килограмм веса пациента.
Обращаю внимание, неспецифический язвенный колит требует длительного лечения. Ведь надо избавиться не только от изнурительного поноса, но и вылечить слизистую оболочку кишки
Заметное улучшение наступает обычно где-то через полгода. Затем больной два года находится у гастроэнтеролога на диспансерном наблюдении. Врач в этот период назначает ему поддерживающую лекарственную терапию.
При неадекватном лечении все может, увы, закончиться операцией. Не буду скрывать, она тяжелая — удаляют пораженную часть толстой кишки. Если кишку удаляют целиком, то на переднюю брюшную стенку выводят илеостому.
Разумеется, до операции лучше дело не доводить. Однако спешить с нею, пока не использованы все консервативные методы лечения, в том числе и народные, тоже не следует.
Народные рецепты лечения язвенного колита
От диареи народных рецептов — множество. Полагаю, автору письма они известны. Это в первую очередь настои, отвары и кисели из плодов черемухи, которые обладают вяжущими свойствами и широко используются для лечения поносов любой этиологии.
Можно просто есть свежие ягоды черемухи — по 0,5 стакана 3 раза в день за 20-30 минут до еды.
Для приготовления настоя залейте с вечера в термосе 2 ст. ложки сухих плодов 0,5 л кипятка. Это — суточная доза, которую выпейте в течение дня за 20-30 минут до еды в теплом виде.
Отвар готовьте в тех же пропорциях. Залейте водой и кипятите на слабом огне 15-20 минут. Процедите и добавьте кипяченой воды до первоначального объема.
В лечении поносов при неспецифическом язвенном колите эффективны также ягоды и листья черники. Они оказывают не только вяжущее, но и противовоспалительное, кровоостанавливающее действие, немного снимают спазмы.
Свежие ягоды ешьте по 0,5 стакана 3-4 раза в день до еды.
Настой готовьте из сушеных ягод и листьев растения из расчета 2 ст. ложки смеси на 0,5 л кипятка в термосе. Прием — аналогичный рецепту с настоем черемухи.
Как вяжущее и кровоостанавливающее средство можно использовать листья и ягоды малины.
Залейте 2 ст. ложки сухой смеси 0,5 л кипятка, дайте настояться. Выпейте в течение дня в 3-4 приема. Можно добавлять ягоды и листья в чай.
Крепкий чай с крахмалом
Я намеренно столь подробно остановился именно на этих лекарственных растениях. В разгаре лето, ягодный сезон — самое время воспользоваться целебными дарами природы, за которыми и ходить далеко не надо. Наверняка они растут на ваших садовых участках или за околицей в соседней рощице.
А для зимы пусть останется крепкий чай. Заварите, добавьте в стакан 1 ст. ложку крахмала, хорошо размешайте и выпейте.
Я уже как-то упоминал, что своим пациентам советую применять «метод» охотников и рыбаков — так я его называю, в основе которого, кстати, тоже чайная заварка.
Когда где-нибудь в тайге или в море этих суровых людей прихватывал понос, а лекарств под рукой не было, они кидали в рот щепотку чая, тщательно жевали, смачивая слюной, и высасывали из заварки танин. Диарея прекращалась.
И вот еще что. Зачастую пациенты, зная о замечательных противовоспалительных свойствах цветков ромашки аптечной, принимают настои и отвары растения. Действительно, это эффективное целебное средство в лечении многих заболеваний желудочно-кишечного тракта
Но важно помнить: при склонности к запорам ромашка противопоказана
Cтvдeнт должен знать:
1. Анатомию и физиологию толстой кишки
(строение прямой и ободочной кишки,
кровоснабжению, иннервацию и пути
лимфооттока).
2. Классификацию неспецифического
язвенного колита (по течению заболевания,
по протяженности поражения, степень
тяжести по Трулав, зависимости от
глюкокортикоидов ).
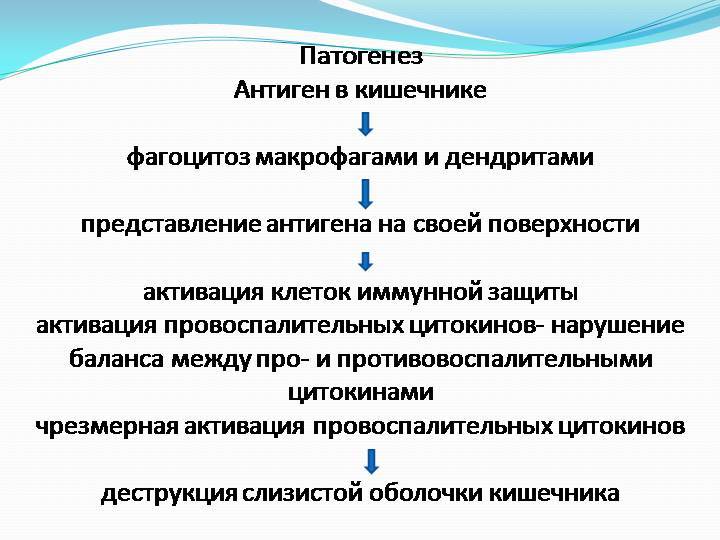
3. Этиологию и патогенез НЯК.
4. Клинические проявления (три ведущих
синдрома, связанных с поражением
толстой кишки: нарушение стула,
геморрагический и болевой). Внекишечные
проявления. Осложнения и показания к
оперативному лечению.
5. Лабораторные и инструментальные
методы исследования при НЯК
ректороманоскопия, колоноскопия,
ирригоскопия,
6. Поддерживающая терапия в период
ремиссии.
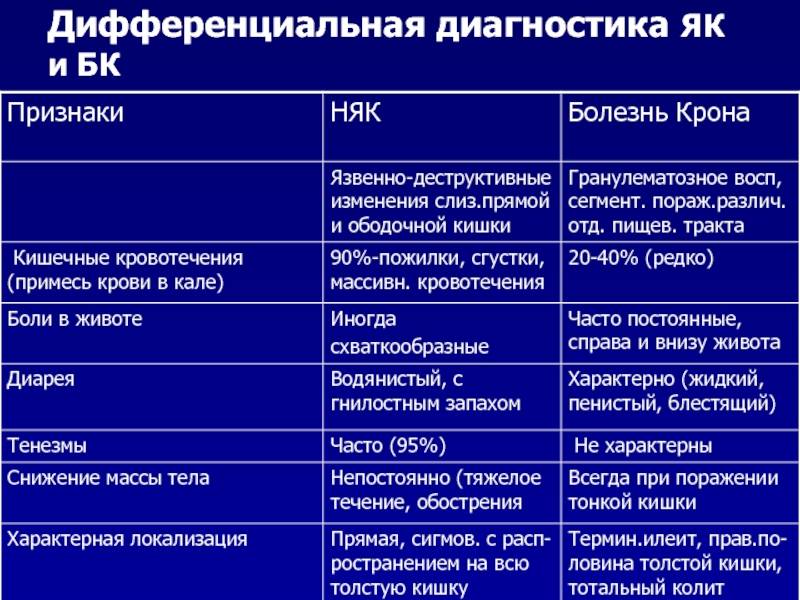
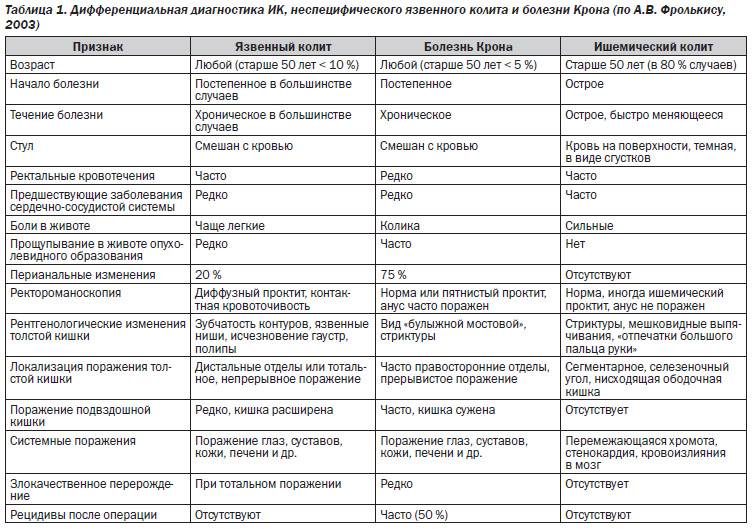
Дифференциальный диагноз
|
Показатели |
Неспецифический язвенный колит |
Болезнь Крона |
|
Возраст начала болезни |
Любой |
До 7-10 лет — очень редко |
|
Характер начала болезни |
Острое у 5-7% больных, у остальных постепенное (3-6 мес.) |
Острое — крайне редко, постепенное в течение нескольких лет |
|
Кровотечения |
В период обострения — постоянные |
Редко, чаще — при вовлечении в процесс дистальных отделов толстой кишки |
|
Диарея |
Стул частый, жидкий, нередко с ночными дефекациями |
Стул редко наблюдается чаще чем 4-6 раз, кашицеобразный, преимущественно в дневное время |
|
Запор |
Редко |
Более типичен |
|
Боли в животе |
Только в период обострения, интенсивные перед дефекацией, после опорожнения стихают |
Типичны, чаще неинтенсивные |
|
Пальпация области живота |
Спазмированная, болезненная толстая кишка |
Инфильтраты и конгломераты кишечных петель, чаще в правой подвздошной зоне |
|
Перфорации |
При токсической дилатации в свободную брюшную полость, протекают малосимптомно |
Более типичны прикрытые |
|
Ремиссия |
Характерна, возможно длительное отсутствие обострений с обратным развитием структурных изменения в кишечнике |
Отмечаются улучшения, абсолютной ремиссии нет, структура кишечника не восстанавливается |
|
Малигнизация |
При длительности болезни более 10 лет |
Редко |
|
Обострения |
Симптомы заболевания выражены, но поддаются лечению хуже |
Симптомы заболевания постепенно нарастают без особого отличия от периода благополучия |
|
Поражения перианальной области |
У 20% больных мацерация, трещины |
У 75% больных перианальные свищи, абсцессы, язвы — иногда единственные проявления болезни |
|
Распространенность процесса |
Только толстая кишка: дистальная, левосторонняя, тотальная |
Любой отдел пищеварительного тракта |
|
Стриктуры |
Не характерны |
Встречаются часто |
|
Гаустрация |
Низкая, сглажена или отсутствует |
Утолщены или нормальные |
|
Поверхность слизистой оболочки |
Зернистая |
Гладкая |
|
Микроабсцессы |
Есть |
Нет |
|
Язвенные дефекты |
Неправильной формы, без четких границ |
Афтоподобные изъязвления с венчиком гиперемии или трещиноподобные продольные дефекты |
|
Контактная кровоточивость |
Есть |
Нет |
|
Эвакуация бария |
Нормальная или ускорена |
Замедлена |
|
Укорочение толстой кишки |
Часто, просвет трубкообразный |
Не характерно |
|
Поражение тонкой кишки |
Чаще отсутствует, при ретроградном илеите — равномерное как продолжение колита |
Прерывистое, неравномерное, с ригидностью стенки, часто — на значительном протяжении |
↑ Клиническая картина
В клинической картине хронического колита на первый план выступают симптомы местного характера: боли, неустойчивый стул (запоры или поносы), вздутие, урчание кишечника, тенезмы, синдром недостаточного опорожнения кишечника. Боли могут носить спастический характер, преимущественно в нижней части живота, иногда они бывают тупыми, ноющими. Характерной особенностью болей является то, что они уменьшаются после отхождения газов или акта дефекации, после применения тепловых процедур. Усиление болей отмечается при приеме грубой растительной клетчатки (капусты, яблок, огурцов), молока, жареных и жирных блюд, алкоголя, газированных напитков.
Нередко отмечаются диспептические явления: тошнота, горечь во рту или ощущение металлического привкуса, отрыжка воздухом. Для больных хроническим колитом характерны жалобы общего характера, особенно астеноневротический и ипохондрический синдромы, проявляющиеся общей слабостью быстрой утомляемостью, раздражительностью, плохим сном, головными болями, снижением работоспособности, канцерофобией, депрессией. Многие больные теряют в весе, что связано с ограничениями в диете и нарушениями стула (при диарее).
Гиповитаминозы и анемия могут проявляться бледностью, извращением вкуса, парестезиями, эндокринными расстройствами.
При отсутствии тотального поражения толстого кишечника клиническая картина тесно связана с локализацией патологического процесса. При тифлите, или правостороннем колите, чаще наблюдаются поносы, иногда до 15 раз в сутки, либо чередование поносов и запоров; боли локализуется в правой подвздошной области, иногда имитируя острый аппендицит. Пальпаторно определяются ограничение подвижности, спазм или расширение слепой кишки, урчание. Часто хронический тифлит сочетается с хроническим дуоденитом, холециститом, хроническим тонзиллитом. Поражение поперечной ободочной кишки (трансверзит) редко бывает самостоятельным заболеванием.
Для сигмоидита характерны сильные боли в левом подреберьи, нередко иррадиирующие в спину и левую половину грудной клетки. Отмечается громкое урчание в левом подреберьи, нередко предшествующее появлению стула. При перкуссии в левом верхнем квадранте живота, особенно в проекции левого изгиба поперечной ободочной кишки, отмечается тимпанит, а при пальпации — болезненность.
Наиболее частый клинический вариант хронического колита — левосторонний дистальный колит (проктит, сигмоидит, проктосигмоидит). Симптомами этой формы служат боли, ощущение давления и распирание в левой половине живота или левой подвздошной области, а также в прямой кишке; возможные ложные позывы на низ с отхождением газов, а иногда слизи и крови. Боли усиливаются после дефекации или очистительной клизмы. Стул бывает несколько раз в день, часто после приема пищи, обычно жидкий или кашицеобразный, малыми порциями. В ряде случаев бывают запоры, кал типа «овечьего», с примесью слизи, иногда крови. При вовлечении в воспалительный процесс солнечного сплетения появляется резкая болезненность при пальпации в подкожной области и по ходу белой линии живота. Эти боли становятся постоянными, не связанными с приемом пищи, актом дефекации, физическим напряжением.
При развитии неспецифического мезаденита боли и пальпаторная болезненность локализуются в области мезентериальных лимфатических узлов (около пупка).
При так называемых вторичных колитах, обусловленных другими заболеваниями системы пищеварения, выявляются клинические признаки, обусловленные этими заболеваниями (гепатитом, панкреатитом, холециститом и т. д.).