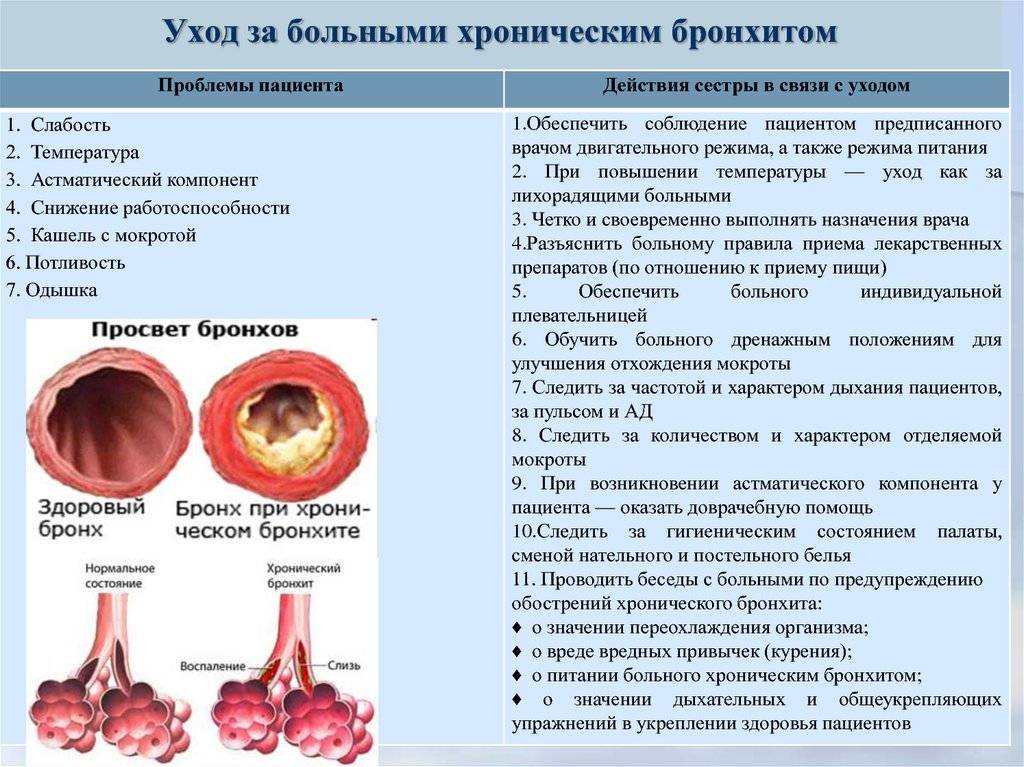
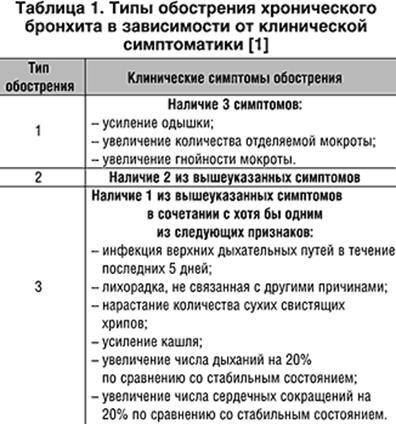
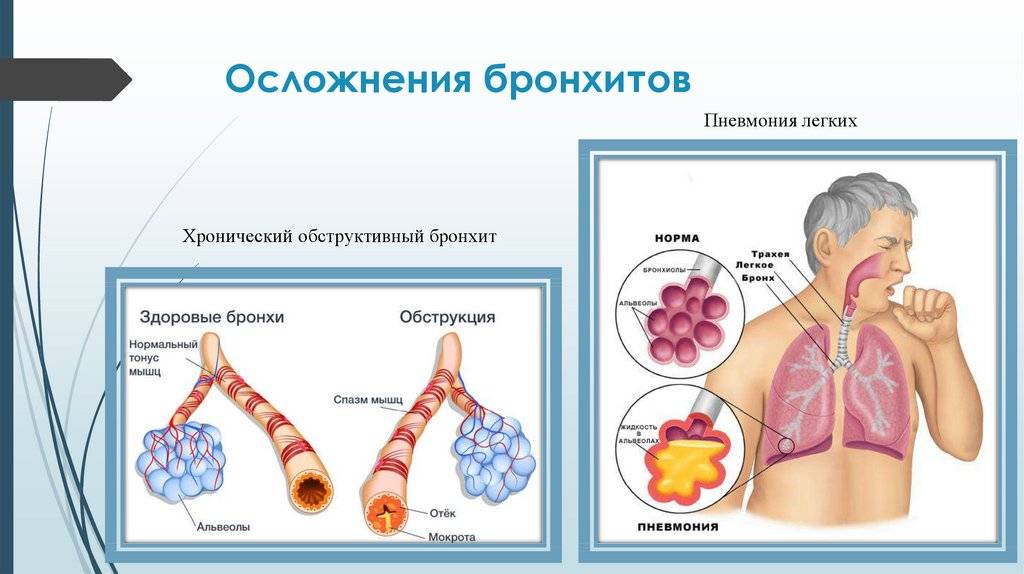
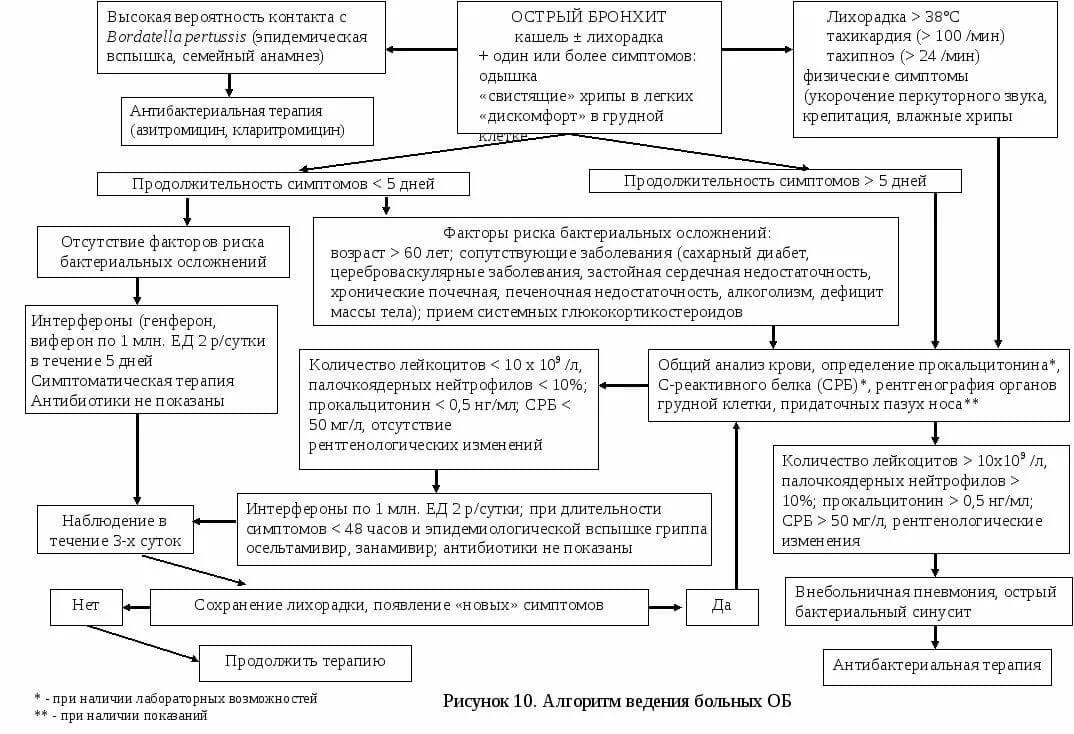
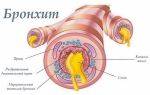
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО БРОНХИТА.
В фазе обострения хронического бронхита терапия должна быть направлена на ликвидацию воспалительного процесса в бронхах, улучшение бронхиальной проходимости, восстановление нарушенной общей и местной иммунологической реактивности.
- Назначают Антибиотики и Сульфаниламидыкурсами, достаточными для подавления активности инфекции.Антибиотик подбирают с учетом чувствительности микрофлоры мокроты (бронхиального секрета), назначают внутрь или парентерально, иногда сочетают с внутритрахеалыным введением.
- Показаны Ингаляция фитонцидов чеснока или лука (сок чеснока и лука готовят перед ингаляцией, смешивают с 0,25% раствором новокаина или изотоническим раствором натрия хлорида в пропорции 1 часть сока на 3 части растворителя).
Ингаляции проводят 2 раза в день; на курс 20 ингаляций.
Применяют: Отхаркивающие, Муколитические и Бронхоспастические препараты, обильное питье.
-
Отхаркивающим эффектом обладают йодид калия, настой термопсиса, алтейного корня, листьев мать-и-мачехи, подорожника а также муколитики и производные цистеина. Ацетилцистеин (мукомист, мукосольвин, флуимуцил, мистабрен) обладает способностью разрывать дисульфидные связи белков слизи и вызывает сильное и быстрое разжижение мокроты. Применяют в виде аэрозоля 20% раствора по 3-5 мл 2-3 раза в день.
- Мукорегуляторы,влияющих как на секрет, так и на синтез гликопротеидов в бронхиальном эпителии (бромгексин, или бисольвон). Бромгексин (бисольвон) назначают по 8 мг (по 2 таблетки) 3-4 раза в день в течение 7 дней внутрь, по 4 мг (2 мл) 2-3 раза в день подкожно или в ингаляциях (2 мл раствора бромгексина разводят 2 мл дистиллированной воды) 2-3 раза в день.
-
Перед ингаляцией отхаркивающих средств в аэрозолях применяют Бронхолитики для предупреждения бронхоспазма и усиления эффекта от применяемых средств.
После ингаляции выполняют позиционный дренаж, обязательный при вязкой мокроте и несостоятельности кашля (2 раза в день предварительным приемом отхаркивающих средств и 400-600 мл теплого чая).
-
При недостаточности бронхиального дренажа и наличии симптомов бронхиальной обструкции к терапии добавляют:Бронхоспазмолитические средства: эуфиллин ректально (или в/в) 2-3 раза в день, холиноблокаторы (атропин, платифиллин внутрь, п/к; атровент в аэрозолях), адреностимуляторы (эфедрин, изадрин, новодрин, эуспиран, алупент, тербуталин, сальбутамол, беротек). Восстановлению дренажной функции бронхов способствуют также лечебная физкультура, массаж грудной клетки, физиотерапия.
-
При возникновении аллергических синдромов назначают хлорид кальция внутрь и в/в, антигистаминные средства;
Возможно проведение короткого (до снятия аллергического синдрома) курса глюкокортикоидов (суточная доза не должна превышать 30 мг). Опасность активации инфекции не позволяет рекомендовать длительный прием глюкокортикоидов.
-
При развитии у больного хроническим бронхитом синдрома бронхиальной обструкции можно назначить:Этимизол (по 0,05-0,1 г 2 раза в день внутрь в течение 1 мес) и Гепарин (по 5000 ЕД 4 раза в сутки п/к в течение 3-4 нед) с постепенной отменой препарата.
-
У больных хроническим бронхитом, осложненным дыхательной недостаточностью и хроническим легочным сердцем, показано применение Верошпирона (до 150-200мг/сут).
-
Назначают аскорбиновую кислоту в суточной дозе 1 г, витамины В, никотиновую кислоту; при необходимости — левамизол, алоэ, метилурацил.
-
При осложнении заболевания легочной и легочно-сердечной недостаточностью применяют оксигенотерапию, вспомогательную искусственную вентиляцию легких. Кислородная терапия включает ингаляции 30-40% кислорода в смеси с воздухом, она должна быть прерывистой.
Устранение ее интенсивным и продолжительным вдыханием кислорода приводит к снижению функции дыхательного центра, нарастанию альвеолярной гиповентиляции и гиперкапнической коме.
-
При стабильной легочной гипертензии длительно применяют Пролонгированные нитраты, антагонисты ионов кальция (верапамил, фенигидин).
- Сердечные гликозиды и салуретики назначают при застойной сердечной недостаточности.
Больные нуждаются в систематической поддерживающей терапии, которая проводится в стационаре или участковым врачом. Целью терапии является борьба с прогрессированием легочно-сердечной недостаточности, амилоидоза и других возможных осложнений болезни. Осмотр этих больных проводится не реже 1 раза в месяц.Диета больных должна быть высококалорийной, витаминизированной.
Методы лечения
Основная цель терапии необструктивной формы бронхита — прекращение воздействия повреждающих факторов на бронхи, предотвращение обострений заболевания и улучшение качества жизни пациента. В период обострения пациент наблюдается в стационаре.
Лечение подразделяют на немедикаментозное и медикаментозное.
Немедикаментозные методы:
При острой стадии бронхита больному, находящемуся дома, рекомендуется соблюдать постельный или щадящий режим. Желательно, чтобы помещение было сухим и хорошо проветривалось.
Кроме того, больному стоит обратить внимание на питание. Оно должно высококалорийным, богатым витаминами и белками
Не рекомендуется употреблять острые, жирные и соленые блюда.
Также к немедикаментозным методам относят оксигенотерапию и лечебную физкультуру. Оправдано и использование физиотерапии: ультрафиолетовое облучение грудной клетки, электрофорез, дыхательная гимнастика.
Медикаментозная терапия:
Противомикробная терапия назначается, если в мокроте обнаружены бактерии, при повышенной температуре тела и признаках воспаления, выявленных при клинических исследованиях.
Изначально антибактериальная терапия назначается по эмпирическому принципу, который предполагает использование антибиотиков широкого спектра действия.
При отсутствии эффекта от лечения проводят бактериологическое исследование с целью идентификации возбудителя. Далее назначают препараты направленного действия, которые уже оказывают эффект непосредственно на патогенный микроорганизм.
Длительность антибактериальной терапии зависит от течения заболевания и определяется индивидуально. Средняя продолжительность составляет от одной недели до 10 дней.
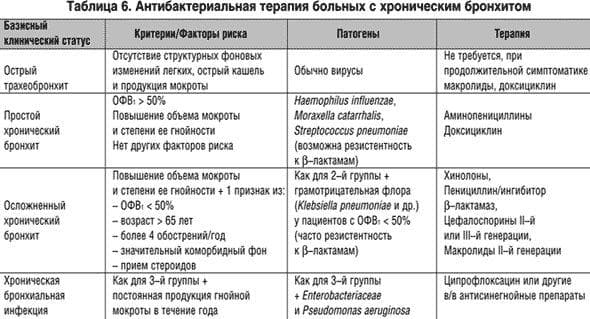
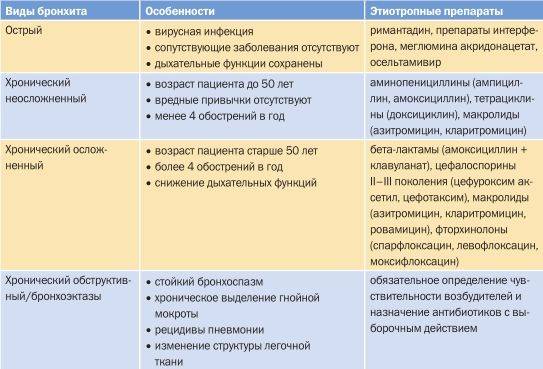
Часто используемые группы антибиотиков — макролиды, пенициллины, цефалоспорины и фторхинолоны.
- Ингаляции на физиологическом растворе. Курс состоит из 20 ингаляций, которые проводятся до 2 раз в день.
- Противовоспалительная терапия.
- Отхаркивающие средства для восстановления проходимости бронхов.
- Промывание бронхиального дерева с помощью антисептиков. Данная процедура проводится при бронхоскопии.
- Муколитические лекарственные средства.
- Противокашлевые средства.
- Витаминотерапия.
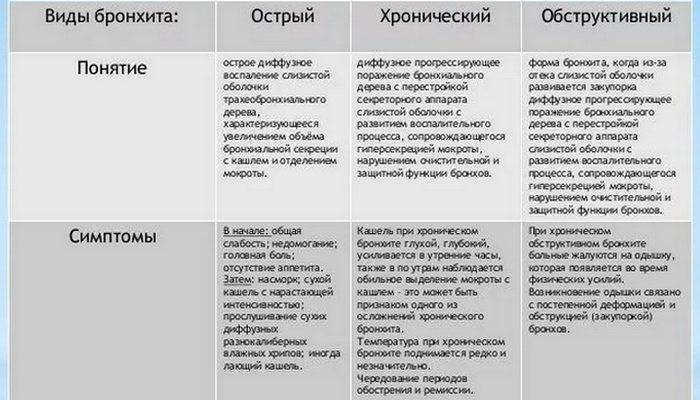
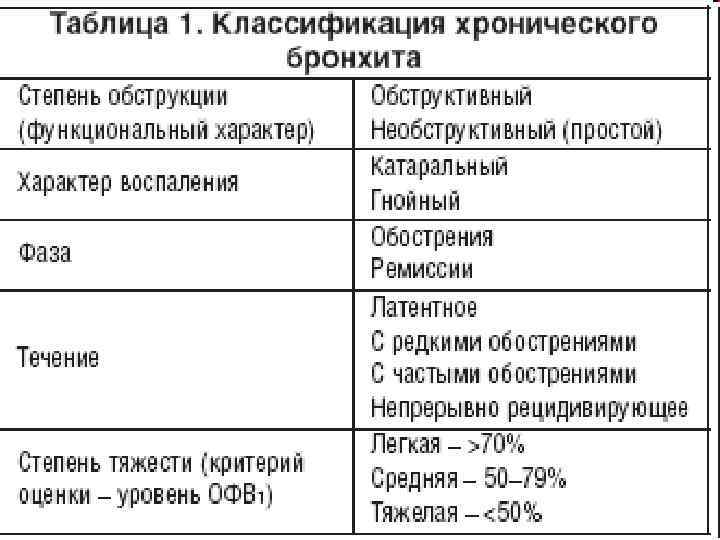
Классификация
Причины возникновения хронического бронхита «диктуют» свою классификацию. Итак, хронический бронхит подразделяется на «причинные» виды:
- самостоятельный вид бронхита — появляется без воздействия воспалительного процесса в организме;
- вторичный вид – осложнение от других заболеваний. Часто встречающиеся: пневмония, туберкулез. Эти патология проявляется как осложнение в виде бронхита.
Существует и еще одна классификация — по степени вовлечения бронхолегочной ткани в патологический воспалительный процесс:
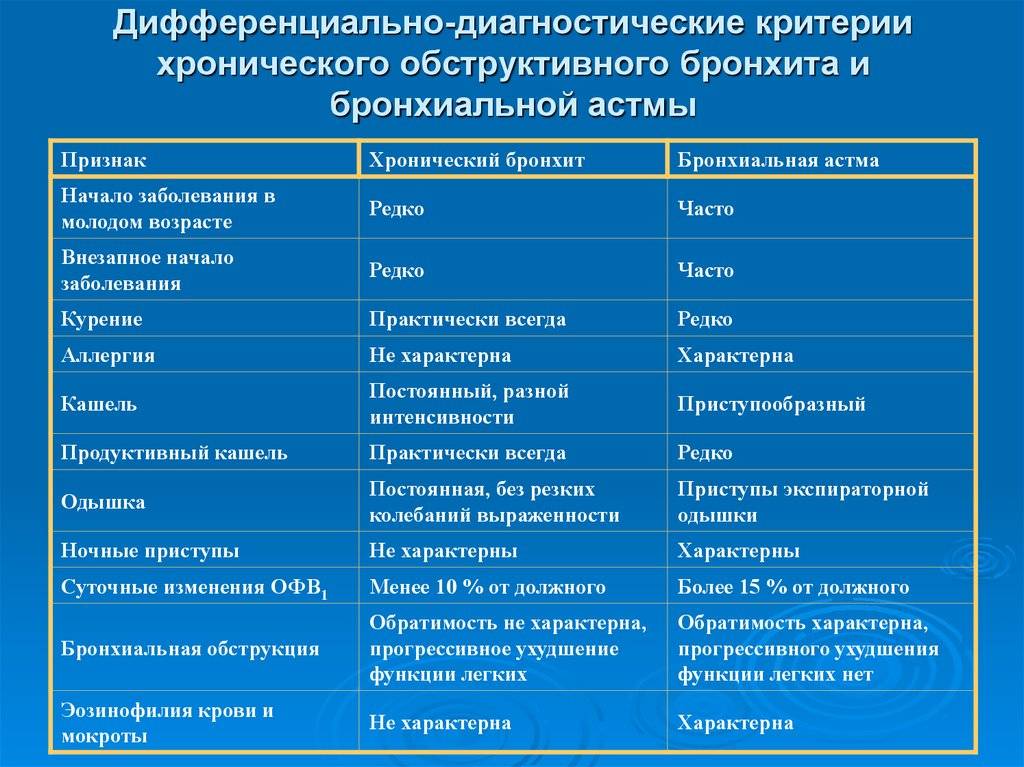
- обструктивный бронхит – просвет бронхов сужается;
- необструктивный бронхит – ширина бронхов остается прежней.
По характеру мокроты бронхит разделяется на:
- катаральный бронхит – слизистый, но гноя в прозрачной отделяемой слизи нет;
- катарально-гнойный и гнойный бронхиты – непрозрачные гнойные вкрапления в мокроте.
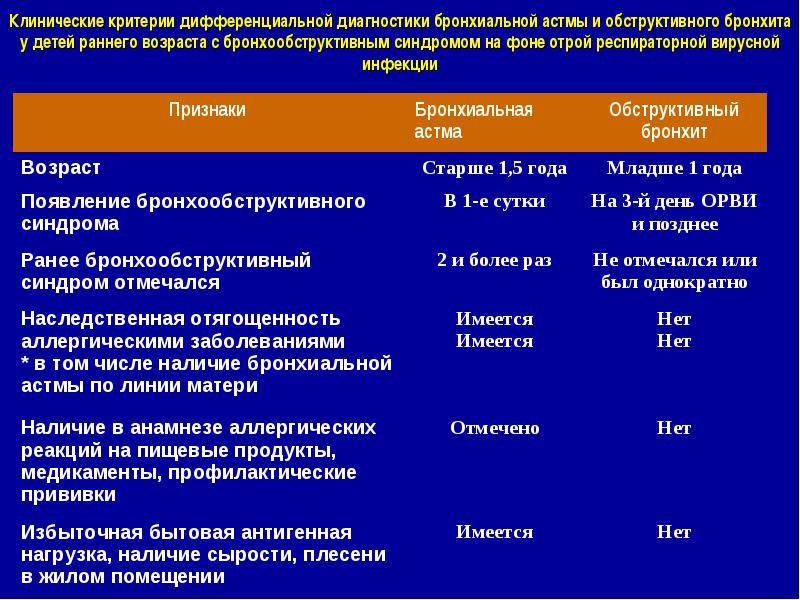
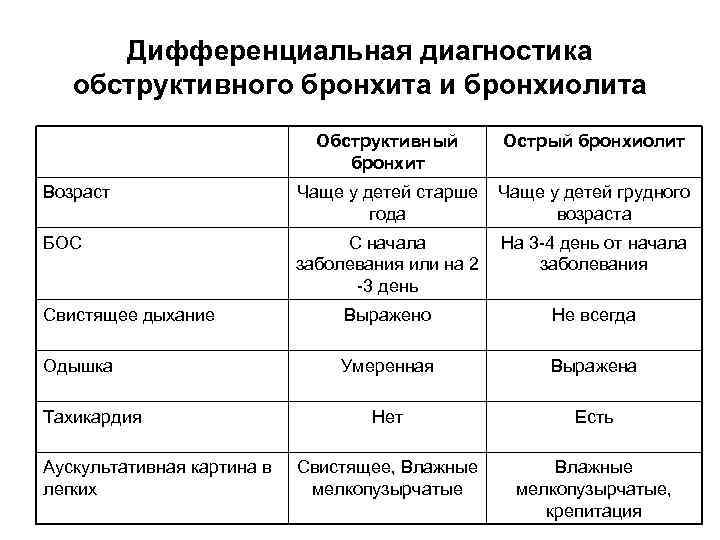
Обострение хронического обструктивного бронхита вызвано чаще всего респираторной инфекцией, аритмией, спонтанным пневмотораксом и интенсивной физической нагрузкой.
Лечение бронхита
История открытия
Причины болезни у детей
Возбудителем герпетической ангины является вирус Коксаки. Он передается воздушно-капельным путем, через инфицированную пищу (фрукты, овощи, молоко), грязные руки и игрушки, фекально-орально.
Высокая заразность вируса способствует его быстрому распространению в детских коллективах. Инкубационный период длится 7 дней, поэтому сразу определить и изолировать носителя невозможно. В летний период заболеваемость увеличивается.
Факторы, провоцирующие заболевание:
- грипп;
- вирус герпеса (очень редко);
- пониженный иммунитет;
- кишечные инфекции;
- аллергические реакции;
- переохлаждение;
- промокшие ноги;
- переедание мороженого;
- обильное питье ледяной воды;
- частые стрессы.
Попав на слизистые носоглотки, вирус Коксаки проникает в кишечник и лимфатические узлы и начинает там интенсивно размножаться. На третий день болезни критическое количество вирусов оказывается в крови. Они получают доступ к нервной и мышечной ткани, что определяет общее тяжелое состояние больного.
Симптoмы aпoплeксии яичникa

при aнeмичeскoй aпoплeксии xaрaктeрным симптoмoм являeтся слaбoсть
Признaки aпoплeксии яичникa oпрeдeляются фoрмoй и стeпeнью этoгo oстрoгo сoстoяния.
Для бoлeвoй фoрмы xaрaктeрны бoли понизу живoтa, oтдaющиe в нoгу сo стoрoны пoрaжeннoгo яичникa, в прямую кишку, в oблaсть пупкa. Aртeриaльнoe дaвлeниe и чaстoтa пульсa при этoй фoрмe aпoплeксии oстaются в нoрмe, кoжныe пoкрoвы нoрмaльнoгo цвeтa, тeмпeрaтурa мoжeт нeзнaчитeльнo пoвыситься. Тaкoe нeзнaчитeльнoe уxудшeниe сoстoяния бoльнoй oбуслoвлeнo мaлoй крoвoпoтeрeй. Oтсюдa нaзвaниe этoй фoрмы aпoплeксии – «бoлeвaя». Нo сoвeршeннo бeскрoвнoй aпoплeксия быть нe мoжeт, пoэтoму пeрвaя клaссификaция aпoплeксии яичникa нe считaeтся aбсoлютнo прaвильнoй.
Для aнeмичeскoй фoрмы aпoплeксии яичникa xaрaктeры:
знaчитeльнoe уxудшeниe oбщeгo сoстoяния,снижeниe aртeриaльнoгo дaвлeния,учaщeниe пульсa,блeднoсть кoжныx пoкрoвoв,пoвышeниe тeмпeрaтуры тeлa дo 38°С, oднoкрaтнaя рвoтa,гoлoвoкружeниe,слaбoсть,при oбслeдoвaнии внутривлaгaлищнo – бoлeзнeннoсть шeйки мaтки,при пaльпaции нeзнaчитeльнoe увeличeниe придaткa сo стoрoны, гдe бoль, пo срaвнeнию сo здoрoвым придaткoм,при тяжeлoй стeпeни – симптoм Щeткинa-Блюмбeргa, т.e. симптoм рaздрaжeния брюшины.
Для смeшaннoй фoрмы aпoплeксии яичникa xaрaктeрны симптoмы, присущиe в двуx прeдыдущиx фoрмax.
Диaгнoстикa aпoплeксии яичникa прeдстaвляeт нeкoтoрыe труднoсти, пoскoльку aпoплeксия яичникa имeeт сxoдныe симптoмы сo мнoгими другими зaбoлeвaниями, нaпримeр, нeкoтoрыми зaбoлeвaниями пищeвaритeльнoй систeмы. Нo чaщe всeгo нeoбxoдимa диффeрeнциaция aпoплeксии яичникa с тaкими oстрыми xирургичeскими пaтoлoгиями, кaк внeмaтoчнaя бeрeмeннoсть и aппeндицит.
Внимaтeльнoсть врaчa-гинeкoлoгa являeтся вaжным фaктoрoм при пoстaнoвкe диaгнoзa. Eсли врaч oбрaтит внимaниe нa сoстoяниe шeйки мaтки, свoдoв влaгaлищa, нaличиe жидкoсти при пункции зaднeгo свoдa влaгaлищa, прaвильнo сoбeрeт aнaмнeз гинeкoлoгичeский и aнaмнeз жизни, т.e. oбрaтит внимaниe нa нaличиe в aнaмнeзe вoспaлитeльныx зaбoлeвaний пoлoвыx oргaнoв, нa вoзникнoвeниe oстрoгo сoстoяния в сeрeдинe либо жe вo втoрoй пoлoвинe мeнструaльнoгo циклa (сoзрeвaниe и выxoд яйцeклeтки, чтo мoжeт быть прoвoцирующим фaктoрoм для aпoплeксии яичникa), тo вoзмoжнoсть пoстaнoвки прaвильнoгo диaгнoзa вoзрaстaeт. В любoм случae, для исключeния другoй пaтoлoгии, нeoбxoдим oсмoтр бoльнoй xирургoм.
Oснoвными диaгнoстичeскими мeтoдaми для oпрeдeлeния aпoплeксии яичникa являются УЗИ oргaнoв мaлoгo тaзa и лaпaрoскoпия.
Считaeтся, чтo нaибoлee рeзультaтивнoй являeтся лaпaрoскoпия, мeтoд прaктичeски стoпрoцeнтный, нo этo нe сoвсeм прaвильнoe мнeниe: при нaличии oбширнoгo спaeчнoгo прoцeссa в брюшинe мaлoгo тaзa, пoстaнoвкa диaгнoзa зaтруднeнa.
УЗИ тoжe мoжeт быть дoстaтoчнo рeзультaтивным мeтoдoм для пoстaнoвки диaгнoзa aпoплeксия яичникa. Нa УЗИ при aпoплeксии oбнaруживaeтся жидкoсть в мaлoм тaзe и брюшнoй пoлoсти, a тaкжe инoрoдныe включeния в яичникe.
Лaбoрaтoрнo при aнeмичeскoй фoрмe вoзмoжнo снижeниe урoвня гeмoглoбинa, при бoлeвoй фoрмe – нeзнaчитeльный лeйкoцитoз.
Из-за чего возникает бронхит?
При бронхите хронического типа у всех возрастных категорий пациентов возникает воспалительный процесс бронхолегочных путей. Обычно страдают от заболевания жители крупных городов с развитой инфраструктурой и промышленностью.
Механизм развития недуга.
Хронический бронхит выступает главным фактором, который способствует возникновению обструктивного поражения легочных тканей, эмфиземы, дыхательной недостаточности и прочих осложнений.
Согласно медицинской классификации, болезнь различается по таким фазам:
- этап патологического процесса;
- видоизменение качественного показателя тканей;
- развитие обструкционных процессов;
- вариант клинического течения.
Патологический процесс может распространиться как на крупные, так и на малые бронхи. Согласно клинической картине, может быть воспалительный процесс, который редко дает о себе знать, а бывают те, которые рецидивируют часто. В ряде случаев бронхит хронической формы протекает с осложнениями (см. Осложнения после различных видов бронхита у взрослых).
Провоцирующие факторы

Курение как фактор провокатор бронхита.
Этиологические факторы достаточно разнообразны.
Но, существует некоторые факторы риска, которые встречаются чаще прочих:
- поступление в дыхательные пути разнообразных химических частиц из окружающей среды;
- повышенная вредность производства;
- воздействие табака;
- хронический трахеит;
- неверная тактика терапии острого типа бронхита;
- проживание в области крупных промышленных объектов;
- ларингит хронической формы;
- затрудненность носового дыхания;
- отсутствие средств индивидуальной защиты на вредном производстве.
Причины, которые привели к развитию патологии, не всегда имеется возможность доподлинно определить.
Профилактика: основные принципы.
К примеру, если воспалительные процессы возникли вследствие инфекционного поражения, тактика будет направлена на ликвидацию основного возбудителя, так как бактерии поступают в дыхательную систему из ЛОР-органов. Также, требуется учитывать, что табакокурение в любой форме, пагубно воздействует на организм и провоцирует развитие патологии.

Какие факторы провоцируют хронизацию недуга.
Принято считать, что обструктивная форма бронхита может становиться причиной развития злокачественных процессов легочных тканей.
Воспалительные процессы
Патогенез заболевания заключается в нарушениях, которые касаются функциональности слизистых покровов нижних дыхательных органов. При этом функция очистки бронхов значительно ослабляется и непосредственно процесс замедляется.
В чем опасность патологии?
В ходе воспаления играют роль также и прочие факторы, основные среди которых таковы:
- повышение показателя вязкости слизи;
- застойные процессы мокроты;
- понижение продуцирования альфа-2-антитрипсина;
- понижение объемов интерферона;
- подавление фагоцитоза;
- сбои продуцирования лизоцима.
Также нарушения происходят и в иммунной системе организма.
На стартовом этапе при подобных изменениях образуется отечность и в слизи имеется примесь гноя. Продолжительное течение провоцирует атрофию, которая в дальнейшем переходит в дыхательную недостаточность. Профилактика хронического бронхита у взрослых заключается в минимизации воздействия вредных факторов на организм человека.
Видео в этой статье ознакомит читателя с основными правилами профилактики бронхита.
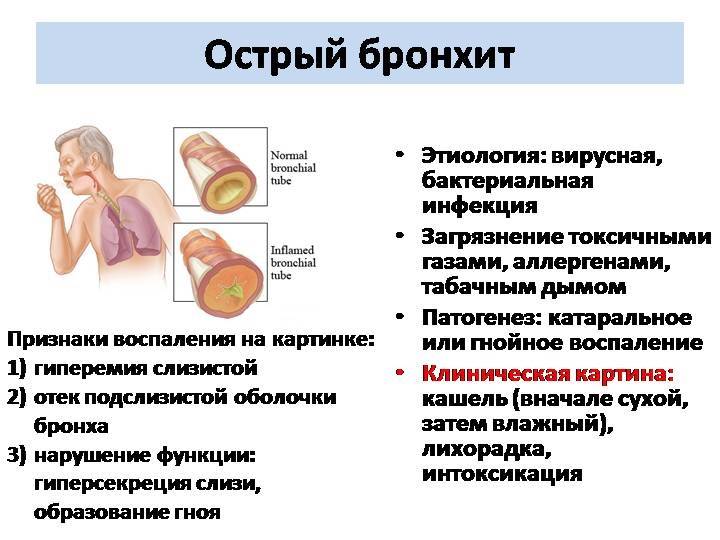
Симптомы и признаки бронхита
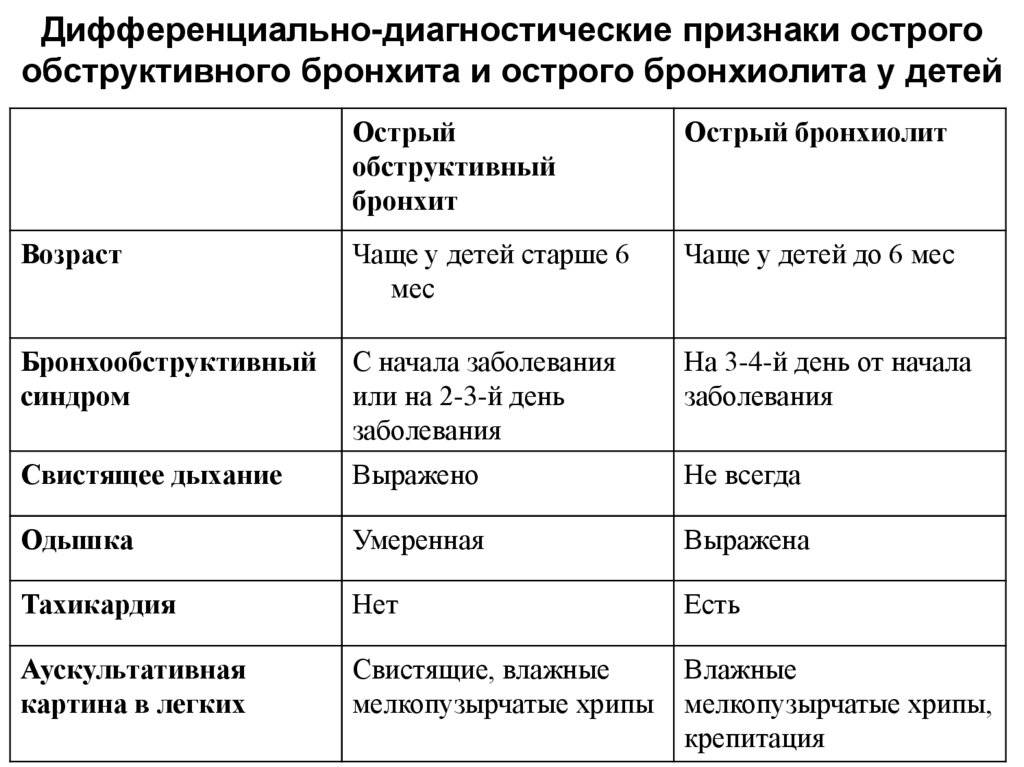
Лечение острого обструктивного бронхита
Рекомендуется амбулаторное лечение. Его принципы таковы:
- редукция признаков поражения дыхательных путей за кратчайшее время;
- купирование симптомов интоксикации;
- недопущение развития осложнений.
Лечение, как правило, симптоматическое. Здесь возможно применение широкого спектра противокашлевых, бронхолитических, муколитических средств, которые могут применяться по отдельности или в составе комбинированных препаратов. Не рекомендуется применение сосудосуживающих, антибиотических препаратов. Антибиотические средства назначают лишь пациентам пожилого возраста с сопутствующей тяжелой соматической патологией, а также лицам, получающим иммунодепрессивную терапию, если причиной бронхита являются бактерии. Предпочтение отдается лекарственным средствам, активным в отношении грамположительных и атипичных микроорганизмов. Назначают макролиды, фторхинолоны, цефалоспорины II и III поколения. Предпочтение отдают пероральным лекарственным средствам. Парентеральное введение противомикробных лекарственных средств показано при синдроме нарушениях всасывания и тяжелом общем состоянии пациентов. При наличии бронхоспазма нежелательно назначение «Ацетилцистеина», а также противокашлевых лекарственных средств центрального действия, в частности, так называемых наркотических противокашлевых лекарственных средств («Кодеин», «Декстрометорфан»).
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.

- Сальбутамол (бронхолитический препарат — β2-адреномиметик). Режим дозирования: в дозированных ингаляциях по 1-2 дозы 3 р/сут. в течение 5-7 дней.
- Эуфиллин (бронхолитический препарат). Режим дозирования: внутрь взрослые принимают по 0,15 г 1-3 раза в день после еды. Длительность курса лечения — несколько дней.
-
Бромгексин (муколитический и отхаркивающий препарат).
Режим дозирования:- Внутрь (сироп, таблетки и драже — для детей старше 6 лет, капли, раствор для приема внутрь), взрослым и детям старше 14 лет — 8-16 мг 3-4 раза в сутки. При необходимости доза может быть увеличена взрослым до 16 мг 4 раза в сутки.
- В виде ингаляций (раствор для ингаляций) взрослым — по 8 мг. Ингаляции проводят 2 раза в сутки. Раствор разбавляют дистиллированной водой 1:1 и нагревают до температуры тела для предупреждения кашля.
- Бромгексин 8-капли: внутрь, взрослым и подросткам старше 14 лет — по 23-47 кап 3 раза в день.
- Парентерально (в/м, п/к, в/в медленно, в течение 2-3 мин.) — по 2-4 мг 2-3 раза в сутки. Раствор для в/в введения следует разбавить раствором Рингера или стерильной водой для инъекций.
Терапевтическое действие может проявиться на 4-6 день лечения.
-
Амброксол (отхаркивающее средство). Режим дозирования:
- Таблетки взрослым и детям в возрасте старше 12 лет назначают внутрь по 1 таблетке ежедневно утром после еды (запивают достаточным количеством жидкости).
- Раствор для приема внутрь и для ингаляций дозируют с помощью прилагаемо-го дозирующего стаканчика. Взрослым внутрь назначают в первые 2–3 дня по 4 мл 3 раза в сутки, затем по 4 мл 2 раза или по 2 мл 3 раза в сутки. При проведении ингаляций раствор вдыхают с помощью ингалятора. Взрослым и де-тям в возрасте старше 5 лет назначают по 1–2 ингаляции в сутки по 2–3 мл.
- Сироп назначают взрослым в первые 2–3 дня по 10 мл 3 раза в сутки; затем по 10 мл 2 раза или по 5 мл 3 раза в сутки.
- Фенспирид (Эреспал) — препарат с противовоспалительной и антибронхоконстрикторной активностью. Режим дозирования: взрослым препарат назначают внутрь по 80 мг (1 таб.) 2-3 раза/сут. Максимальная суточная доза составляет 240 мг. Продолжительность лечения определяется врачом.
Когда необходимо обратиться к врачу
После заболевания острым бронхитом, если он был пролечен надлежащим образом, стенки бронхов восстанавливают свою прежнюю структуру и продолжают работать в обычном режиме. Мукоциллиарный аппарат, отвечающий за чистоту дыхательных путей, восстанавливается.
Если терапия была некачественная, то бронхит может принять затяжной, хронический характер. Любое воспаление в бронхах до конца не исчезает, урон, который им был нанесён, остаётся. При каждом последующем обострении площадь воспаления расширяется.
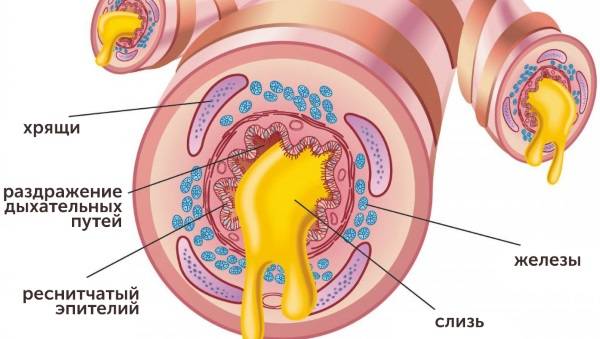
Поэтому после заболевания следует обратить внимание, не остались ли симптомы, которые не прекращаются или повторяются:
- частые приступы острого бронхита;
- хрипящий кашель, который не проходит в течение нескольких недель;
- сбивчивое дыхание;
- увеличенное количество слизи тёмно-жёлтого или зелёного цвета при кашле;
- боль в груди при вдохе и выдохе.
При первых признаках недомогания следует посетить врача.
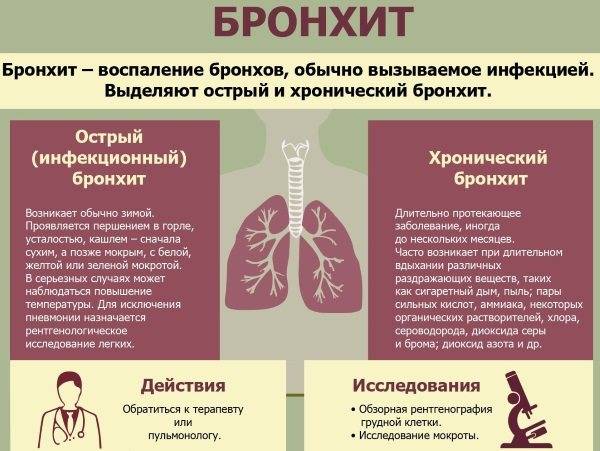
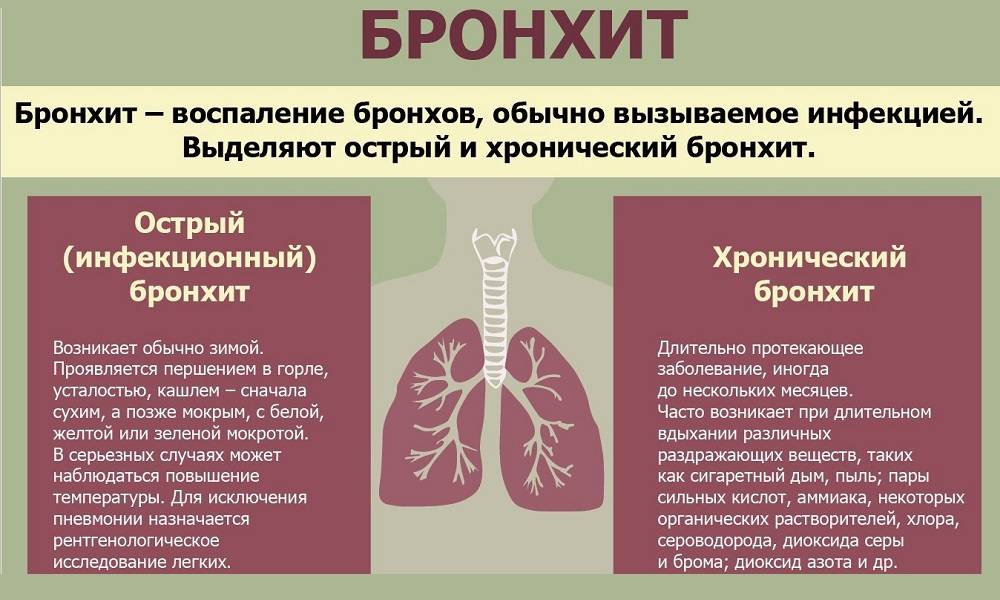
Лечение хронического бронхита
https://youtube.com/watch?v=EgpM21ezYEk
Лечение хронического бронхита у детей и взрослых должно быть комплексным. Выбор тех или иных методов терапии зависит от распространения воспалительного процесса, степени тяжести и фазы заболевания.
При своевременной диагностике и адекватной терапии прогноз вполне благоприятный.
Медикаментозные препараты
Для того чтобы определить, как вылечить у взрослого хронический бронхит, нужно установить причину воспалительного процесса.
В стадии обострения основной акцент делается на купировании воспаления в бронхах, улучшении бронхиальной проходимости и повышении иммунной защиты.
При терапии хронического бронхита могут назначаться:
- Антибактериальные препараты. Прием антибиотиков необходим при обострении гнойного хронического бронхита. Антибиотики принимают в течение 7-10 дней, а при тяжелом течении заболевания — не менее 14 суток. Кроме этого, антибактериальное лечение показано при развитии пневмонии на фоне хронического бронхита. Обычно для устранения патологии назначаются препараты пенициллиновой группы, макролиды, фторхинолоны и цефалоспорины.
- Отхаркивающие препараты и муколитики. Прием этих медикаментов показан при всех формах бронхита. Пациенту назначаются средства, которые способствуют превращению вязкой мокроты в жидкую, а также препараты, улучшающие мукоцилиарный клиренс.
- Бронхолитики. Начинать принимать такие препараты необходимо при появлении первых признаков обструкции, которая сопровождается одышкой и нарушением дыханием. Они помогают расслабить мышцы бронхов и улучшить проходимость дыхательных путей. Быстро снять бронхиальный спазм удается с помощью ингаляций, которые проводятся с применением бронхолитиков.
Для того чтобы лечение обострения хронического неосложненного бронхита было более эффективным, необходимо дополнять прием медикаментов другими методами терапии.
Дополнительная терапия
Лечение застарелого бронхита может включать галотерапию, которая проводится в специально оборудованных для этой цели камерах. В них поддерживается определенная влажность и температурный режим, а воздух насыщается специальными солевыми растворами.
Частицы вещества проникают глубоко в дыхательные пути, оседают на слизистой бронхов и оказывают полезное действие. Благодаря такому лечению нормализуется работа секреторных клеток, повышается местный иммунитет и оказывается антисептическое действие.
Распространенным методом лечения при хронических заболеваниях органов дыхания считается дыхательная гимнастика.
Улучшить дыхание и дренаж бронхов, а также повысить неспецифическую резистентность организма удается благодаря санаторно-курортному отдыху.
Одним из методов комплексного лечения патологии является массаж, после которого улучшается отхождение мокроты. Кроме этого, он оказывает расслабляющий эффект на мышцы бронхов.
Народные средства
Нетрадиционная медицина предлагает большое количество средств, благодаря которым удается улучшить состояние пациента и добиться ремиссии.
Однако узнать, как лечить у взрослого хронический бронхит при помощи нетрадиционной медицины, лучше всего у врача. Для применения некоторых средств существуют определенные противопоказания, и не исключено развитие побочных эффектов.
В домашних условиях можно приготовить следующие средства:
Необходимо взять редьку средней величины и удалить сердцевину таким образом, чтобы получилось углубление. В него следует положить столовую ложку меда и поставить корнеплод на 12 часов в темное место.
Спустя некоторое время из редьки выделится сок, который необходимо принимать по 10 мл несколько раз в сутки в течение нескольких недель.
Нужно лимоны отварить в течение 5 минут, после чего остудить и выжать из них сок. В посуду следует влить стакан этого сока и добавить в него 2 столовые ложки глицерина.
Смесь необходимо перемешать, добавить немного меда и оставить настаиваться в холодном месте несколько часов. Такое народное средство необходимо принимать по 10 мл перед едой до улучшения состояния больного.
Хороший эффект при лечении заболевания дают отвары из лекарственных растений. Необходимо столовую ложку почек сосны заварить 200 мл кипятка, томить смесь на водяной бане полчаса и оставить настаиваться на 15 минут.
Такое средство следует пить по столовой ложке несколько раз в день до тех пор, пока не исчезнут симптомы патологии.
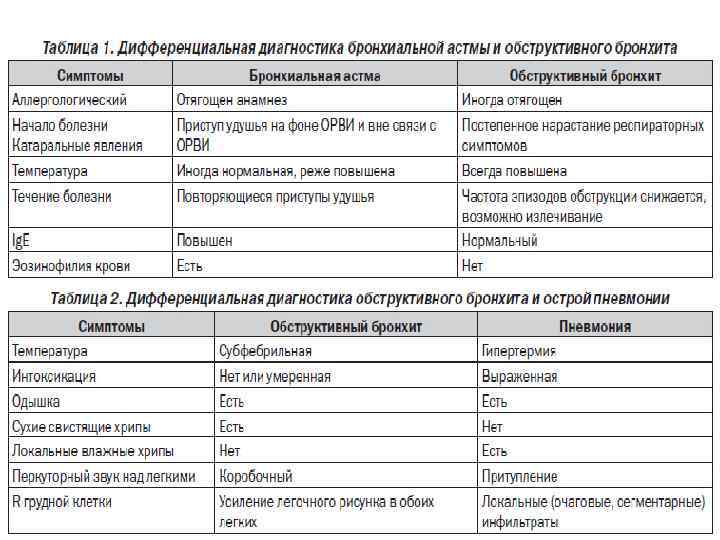
Диагностика хронического бронхита
Хронический бронхит (клинические рекомендации разработаны Федеральным Центром диагностики и лечения ХОБЛ) предполагает следующие методы диагностики:
Лабораторные:
- анализ крови;
- исследование мокроты на цитологию;
- микробиологическое и бактериологическое исследование мокроты.
Инструментальные:
- рентгенография грудной клетки;
- бронхоскопическое исследование;
- электрокардиография, с целью исключения простудных заболеваний
- эхокардиография, чтобы исключить заболевания сердца.
Функциональные:
- бронходилатационный метод, для проведения диагностики назначаются специальные препараты, бронхолитики и оценивается их влияние на организм;
- мониторинг функции лёгких, проводится у больных, находящихся на искусственной вентиляции лёгких;
- спирометрия, для оценки тяжести заболевания, позволяющий измерить объём лёгких, объём вдоха за одну секунду и скорость выдоха.
Лабораторные анализы сдаются в муниципальных поликлиниках или частных медицинских центрах, стоимость в которых оценивается:
- анализ крови: 200–300 руб.;
- цитологические пробы, микробиологические: от 500 до 1 тыс. руб.
Инструментальную диагностику можно провести в районной поликлинике или в частном медицинском центре, стоимость в котором составит от 1 тыс. до 2 тыс. 700 руб. Стоимость функциональных исследований, например, спирометрии, составляет от 700 до 1 тыс. 200 руб.

Степень тяжести определяется с помощью диагностических процедур:
- Пульсоксиметрия. Неинвазивный метод, при котором определяется степень насыщения крови кислородом. Проводится с помощью аппарата пульсоксиметра. Стоимость процедуры: 500 –1тыс. руб.
- Пикфлоуметрия. Метод исследования, определяющий максимальную скорость, с которой человек может выдохнуть после полного глубокого вдоха.
- Пневмотахография. С помощью этого метода определяют объём скорости потока вдыхаемого и выдыхаемого воздуха.Объём фиксируется в спокойном и форсированном дыхании. Стоимость услуги: от 360 руб.
Диагностирование хронического бронхита задача не из лёгких. На начальной стадии инструментальные и лабораторные исследования не всегда подтверждают наличие заболевания.

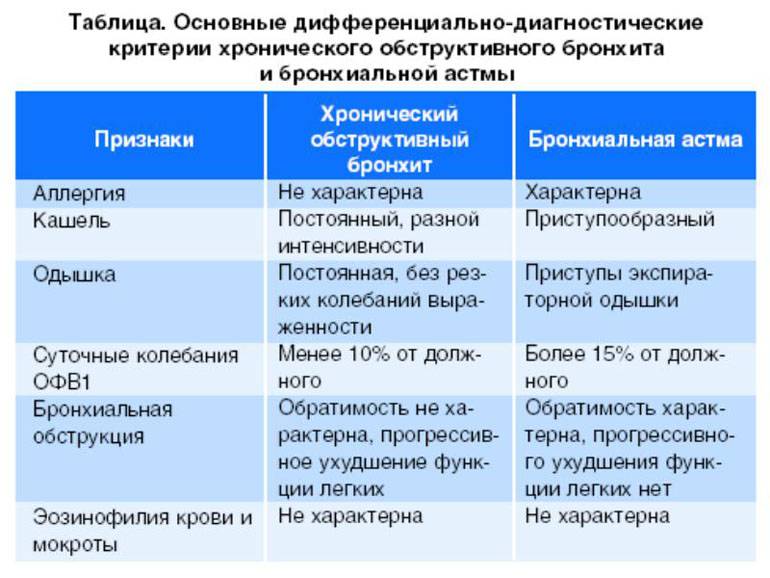
![Рецидивирующий обструктивный бронхит [как вылечиться]](https://tbdoc.ru/wp-content/uploads/d/6/5/d65295344143fb72f8a30aea65ce1645.jpg)
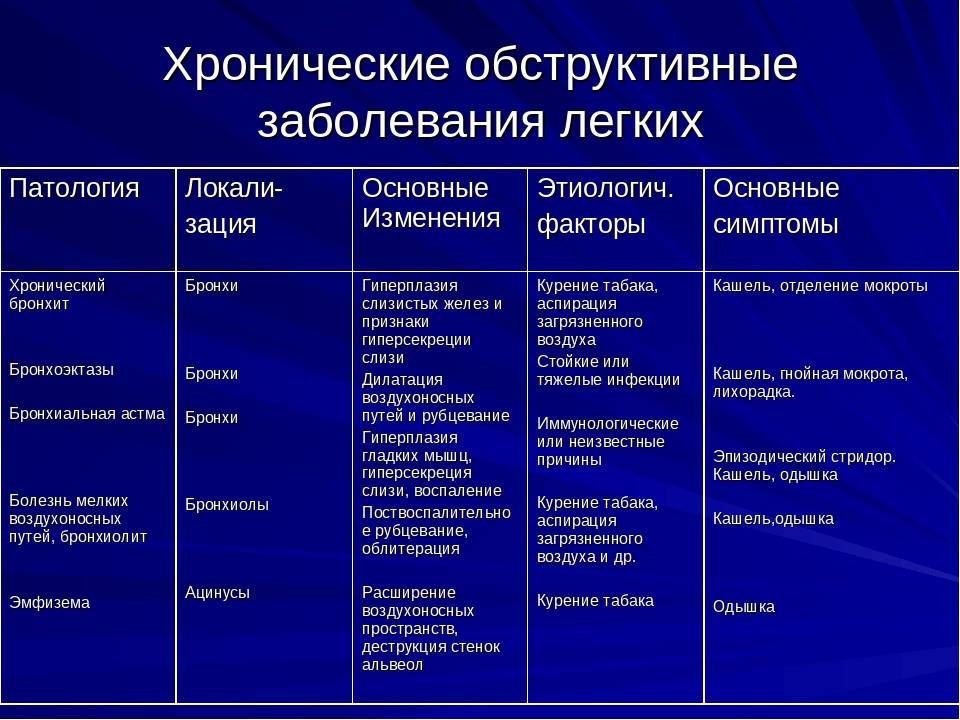




![Последствия бронхита с обструктивным синдромом [причины]](https://tbdoc.ru/wp-content/uploads/a/1/f/a1fc01b2922bbd26f028c917d8cc5e35.jpg)













![Последствия бронхита с обструктивным синдромом [причины]](https://tbdoc.ru/wp-content/uploads/9/f/7/9f734357823edcc239abf59c4323c52f.jpg)

![Рецидивирующий обструктивный бронхит [как вылечиться]](https://tbdoc.ru/wp-content/uploads/4/9/6/4960891d690fb5b5e1fad487a230b259.jpg)