Правила жизни пациентов после коронарного стентирования
Дорогие друзья. Этот текст мы написали специально для наших пациентов после ангиопластики и стентирования коронарных артерий. Надеемся, что Вы найдете здесь ответы на основные вопросы.
Дорогие друзья. Этот текст мы написали специально для наших пациентов после ангиопластики и стентирования коронарных артерий. Надеемся, что Вы найдете здесь ответы на основные вопросы.
Показания к оперативному лечению
Полностью отказаться от приема лекарств после операции не удастся, однако их употребляемый объем гораздо уменьшится. Схему лечения в реабилитационном периоде устанавливает врач, а пациент неукоснительно соблюдает все пункты, от этого будет зависеть скорейшее восстановление хорошего самочувствия. Обязателен прием кроверазжижающих препаратов, например, клопидогрел.
Стентирование не гарантирует полное избавление от ишемической болезни сердца. В дальнейшем не исключено появление рецидивов, поэтому все больные перенесшие данную операцию, должны находиться под присмотром кардиолога.
Восстановление кровотока в сосудах сердца увеличивает продолжительность и качество жизни больных. Отдавая предпочтение тому или иному методу лечения, оценивают выраженность клинических проявлений, степень снижения кровотока в сердце, анатомический ход поражённых сосудов. При этом сопоставляют возможные риски, учитывая эффект от проводимой консервативной терапии.
Показания к стентированию сосудов сердца:
- неэффективность лекарственной терапии;
- наличие прогрессирующей стенокардии;
- на ранних сроках инфаркта миокарда выполняется срочное оперативное вмешательство;
- нарастание явлений ишемии в постинфарктном периоде на фоне проводимого лечения;
- инфаркт всей толщи стенки миокарда;
- прединфарктное состояние;
- значимый стеноз, более 70% левой коронарной артерии;
- стенозировано 2 и более сосудов сердца;
- опасность развития жизнеугрожающих осложнений из-за ишемии сердца.
Стентирование коронарных артерий проводится с целью расширения просвета в сосуде и восстановления кровотока по нему.
Подбор терапии, её продолжительность и время начала зависят от конкретной клинической ситуации. Применяются антитромбоцитарные и антитромботические препараты, которые назначает врач.
Цель их назначения – предупреждение развития тромбоза в сосудах. Учитывается риск развития кровотечения, ишемии. Жизнь после стентирования включает приём определённых лекарственных средств, которые зависят от характера оперативного вмешательства.
Применяются следующие препараты:
ацетилсалициловая кислота;
Общие рекомендации
Заболевания сердца чаще всего возникают в результате неправильного образа жизни. Человек мало двигается, употребляет алкогольный напитки, курит, ест жирные блюда и испытывает регулярный стресс. Все это негативно сказывается на его здоровье. В результате страдает сердечно-сосудистая система.
Со временем на стенках сосудов начинают формироваться тромбы, что и приводит к возникновению различных заболевания сердечной мышцы. В период реабилитации после стентирования сосудов сердца больному необходимо соблюдать ряд общих рекомендаций:
- После выписки нужен постельный режим и покой.
- Избегать больших физических нагрузок в течение 2 недель после процедуры. Категорически запрещено принимать душ и ванну, садится за руль.
- Ежедневно совершать пешие прогулки на свежем воздухе на небольшое расстояние. Каждый день при хорошем самочувствии оно увеличивается.
- Принимать назначенные лечащим врачом лекарственные препараты.
Стенирование не избавляет от проблемы, а только купирует симптомы заболевания. Именно поэтому даже в случае хорошего самочувствия необходимо соблюдать все рекомендации врача в послеоперационном периоде.
Также необходимо контролировать АД. При его повышении в обязательном порядке нужно принимать назначенные препараты.
- Укрепить ослабленный иммунитет.
- Замедлить развитие атеросклероза.
- Восстановить давление.
- Поддерживать холестерин в норме.
- Избавиться от лишнего веса.
Как выполняется АКШ?
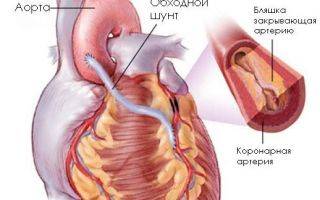
Коронарное шунтирование заключается в том, чтобы с помощью шунта создать дополнительный обходной путь от аорты к артерии, который позволяет миновать участок, где произошла закупорка, и восстановить кровоток к сердцу. Шунтом чаще всего становится грудная артерия. Благодаря своим уникальным особенностям, она имеет высокую сопротивляемость атеросклерозу и долговечность в качестве шунта. Однако может быть использована большая подкожная вена бедра, а также лучевая артерии.
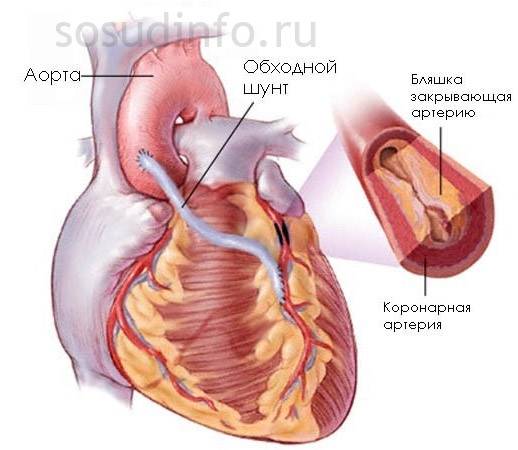
Результат шунтирования
АКШ бывает одиночным, а также двойным, тройным и т.д. То есть если сужение произошло в нескольких коронарных сосудах, то вставляют столько шунтов, сколько необходимо. Но их количество не всегда зависит от состояния пациента. Например, при ишемической болезни выраженной степени может понадобиться только один шунт, а ИБС меньшей степени выраженности, наоборот, потребует двойное, или даже тройное, шунтирование.
Операция выполняется под общим наркозом на открытом сердце, ее длительность зависит от сложности и может продолжаться от трех до шести часов. Хирургическая бригада выполняет обычно лишь одну такую операцию в день.
Существует 3 вида аортокоронарного шунтирования:
- С подключением аппарата ИК (искусственного кровообращения). В этом случае сердце пациента останавливают.
- Без ИК на работающем сердце – данный метод уменьшает риск возникновения осложнений, сокращает длительность операции и позволяет пациенту быстрее восстановиться, но требует от хирурга большого опыта.
- Относительно новая техника – миниинвазивный доступ с применением ИК или без него. Преимущества: меньшая кровопотеря; уменьшение числа инфекционных осложнений; сокращение времени пребывания в стационаре до 5–10 дней; более скорое выздоровление.
Осложнения после шунтирования сердца случаются достаточно редко, и обычно они связаны с воспалением или отечностью. Еще реже открывается кровотечение из раны. Воспалительные процессы могут сопровождаться высокой температурой, слабостью, болью в груди, суставах, нарушением ритма сердца. В редких случаях возможны кровотечения и инфекционные осложнения. Воспаления могут быть связаны с проявлением аутоиммунной реакции – иммунная система может так отреагировать на собственные ткани.
Редко встречающиеся осложнения АКШ:
- Несращение (неполное сращение) грудины;
- Инсульт;
- Инфаркт миокарда ;
- Тромбоз;
- Келоидные рубцы;
- Потеря памяти;
- Почечная недостаточность;
- Хронические боли в области, где была проведена операция;
- Постперфузионный синдром.
Кроме того, если пациент не соблюдает рекомендации лечащего врача или прекращает выполнять в период восстановления прописанные ему медикаментозные мероприятия, рекомендации по питанию, нагрузкам и т.п., возможен рецидив в виде появления новых бляшек и повторная закупорка нового сосуда (рестеноз). Обычно в таких случаях отказывают в проведении еще одной операции, но могут провести стентирование новых сужений.
Подготовка к процедуре
Если выбор кардиолога остановился на шунтировании, значит больной прошел необходимые исследования, отражающие состояние артерий сердца, и другие методы лечения ему уже не подходят. Речь идет в первую очередь о коронарографии: именно она играет решающую роль в дальнейшей тактике ведения пациента. Ангиографию проводят с введением контрастного вещества в сосудистое русло с последующей рентгенографией, или пользуются уникальными возможностями магнитного резонанса исследовать кровеносную магистраль без контраста.
Обязательными исследованиями перед кардиологической операцией являются ЕКГ и УЗИ сердца: они определяют необходимость использования АИК и диктуют объем вмешательства. Возможно, потребуется попутная кардиопластика или трансплантация искусственного клапана. А ультразвуковая диагностика внутренних органов даст представление об общем состоянии больного.
Остальное предоперационное обследование проводится по стандарту: анализы крови (развернутый общий, биохимический, коагулограмма, ускоренная реакция на сифилис, группа и резус), мочи, кала. При наличии серьезной хронической патологии делают и специфические анализы для определения степени ее компенсации, пересматривают схемы лечения, отменяют лекарственные средства, разжижающие кровь. Собирают аллергологический анамнез и проводят пробы на переносимость препаратов, которые будут вводиться в ходе АКШ.
Накануне шунтирования пациенту запрещается принимать пищу позже 18-00, пить после полуночи, назначают препараты для очищения кишечника. Особо нервным прописывают успокоительные. При необходимости в день операции делают очистительную клизму.

Инвалидность
После проведения шунтирования в обязательном порядке дают первую или третью группу инвалидности. Установление её зависит от уровня потери трудоспособности. Но вне зависимости от особенностей перенесенного заболевания, пациентам противопоказана работа в следующих сферах:
- вождение грузового и общественного автотранспорта;
- необходимость много ходить;
- работа в плохом климате;
- сервисное обслуживание техники;
- трудовая деятельность в ночное время;
- сфера высокого эмоционального напряжения;
- высотные работы;
- промышленность, связанная с токсическими веществами и ядами.
Инвалидность дается и в тех случаях, когда человек сначала от нее отказался, но по причине здоровья не может вернуть к прежней трудовой деятельности. Также инвалидность позволяет больному получить новое образование для работы по другой профессии. Поэтому не стоит терзаться сомнениями о том, сколько осталось жить, а наслаждаться каждым моментом, познавая что-то новое.
Аортокоронарное шунтирование: жизнь, лечение и диета после коронарного шунтирования сосудов
Сразу после окончания операции по аортокоронарному шунтированию пациента доставляют в отделение реанимации. В течение некоторого времени после хирургического вмешательства анестезия продолжает свое действие, поэтому конечности пациента зафиксированы, чтобы неконтролируемое движение не принесло вреда человеку.
Дыхание поддерживается с помощью специального аппарата: как правило, уже в первый день после операции этот аппарат отключают, поскольку пациент может дышать сам. К телу также подключены специальные катетеры и электроды.
Совершенно обычная реакция на проведенную операцию — повышение температуры тела, которая может сохраняться в течение недели.
Обильное потоотделение в этом случае не должно пугать пациента.
Для ускорения выздоровления, если проведено аортокоронарное шунтирование, требуется научиться выполнять особые дыхательные упражнения, которые позволят восстановить работоспособность легких после операции.
Также необходимо стимулировать откашливание, чтобы стимулировать выделение секрета в легкие, а соответственно, быстрее их восстановить.
Первое время после операции придется носить грудной корсет. Спать на боку и поворачиваться можно только после разрешения врача.
После проведения операций могут возникать боли, но несильные. Эти болевые ощущения вызваны в месте, где проводился разрез для вставки шунта, поскольку данное место заживает. При подборе удобного положения от боли можно избавиться.
При сильных болях требуется незамедлительно обратиться к врачу. Полноценное восстановление после аортокоронарного шунтирования происходит только спустя несколько месяцев, поэтому неприятные ощущения могут сохраняться довольно продолжительное время.
Швы с раны снимаются на 8 или 9 день после операции. Выписывают пациента после 14-16 дней пребывания в больнице.
Довольно часто бывают случаи, когда пациенты хотят остаться в больнице еще несколько дней, поскольку считают, что процесс реабилитации в медицинском учреждении еще не закончился.
Волноваться не нужно: врач точно знает, когда пора выписать пациента для выздоровления в домашних условиях.
Жизнь после
Девизом каждого человека, который прошел через аортокоронарное шунтирование, должна стать фраза: «Умеренность во всем».
Для восстановления после шунтирования необходимо принимать лекарства. Препараты должны быть только те, которые порекомендовал врач.
Если необходимо принимать лекарства для борьбы с другими болезнями, то обязательно проинформируйте об этом своего врача: вполне возможно, что некоторые из выписанных препаратов нельзя будет совмещать с уже принимаемыми препаратами пациентом.
Если до операции вы курили, то о данной привычке придется забыть навсегда: курение значительно повышает риск повторения операции по шунтированию. Чтобы бороться с этой зависимостью, бросайте курить еще до операции: вместо перерывов на перекур пейте воду или клейте никотиновый пластырь (но после операции клеить его уже нельзя).
Довольно часто пациентам, пережившим шунтирование, кажется, что выздоровление идет слишком медленно. Если это ощущение не покидает, то следует обратиться к врачу. Однако, как правило, это не несет в себе серьезных поводов для волнения.
Помощь в восстановлении после шунтирования оказывают специальные кардиоревматологические санатории. Курс лечения в таких учреждениях варьируется от четырех до восьми недель. Лучше всего проходить санаторное лечение с периодичностью поездок раз в год.
Диета. После коронарного шунтирования сосудов потребуется коррекция всего образа жизни пациента, в том числе и питание. В рационе потребуется сократить потребляемое количество солей, сахара и жиров.
При злоупотреблении опасными продуктами растет риск повторения ситуации, но уже с шунтами — кровоток в них может затруднить образовавшийся на стенках холестерин. Необходимо контролировать свой вес.
Операция по шунтированию сердца не является чем-то специфическим в медицинской практике. Вы можете попросить отзывы о хирургах от знакомых, прошедших через данную процедуру, или почитать отзывы в Сети. Как правило, процедура проходит благополучно. Степень восстановления и выздоровления пациента в большей мере зависит от действий больного.
Что такое шунтирование сердца и для чего необходимо такое хирургическое вмешательство, знают не все люди, которые идут на эту операцию. Главная цель операции шунтирования сосудов сердца заключается в том, чтобы улучшить кровоснабжение миокарда и снизить риск развития инфаркта. Аортокоронарное шунтирование помогает увеличить продолжительность жизни и сделать ее более качественной.
Коронарное шунтирование сердца — этапы и сложности операции
Когда необходима операция?
Прогностических состояний, когда кардиолог должен предложить операцию аортокоронарного шунтирования больному, всего три, это:
- Непроходимость на 50% и более левой венечной артерии.
- Сужение всех сосудов сердца на 70% и более.
- Сильный стеноз проксимального отдела передней межжелудочковой артерии, который сочетается с ещё двумя стенозами артерий сердца.
В кардиологии существует три группы показаний к аортокоронарному шунтированию:
Первая группа показаний к операции:
К ней относятся больные с ишемизированным миокардом в большом объеме, а также больные со стенокардией с показателями ишемии миокарда и отсутствием положительного отклика на медикаментозную терапию.
- Больные с острой ишемией после перенесенного стенирования или ангиопластики.
- Больные с ишемическим отеком легких (что чаще всего сопровождает стенокардию у пожилых женщин).
- Стресс-тест у больного перед плановой операцией (сосудистой или абдоминальной), показавший резко положительный результат.
Вторая группа показаний для аортокоронарного шунтирования:
Операция показана больным, имеющим выраженную стенокардию или рефрактерную ишемию, у которых аортокоронарное шунтирование способно улучшить отдаленный прогноз, сохранив насосную функцию левого желудочка сердца и предотвратив ишемию миокарда.
- При стенозе 50% и более левой артерии сердца.
- Стеноз 50% и более трех коронарных сосудов, в том числе – с выраженной ишемией.
- Поражение одного-двух коронарных сосудов с риском ишемии большого объема миокарда в тех случаях, когда технически невозможно выполнить ангиопластику.
Третья группа показаний для коронарного шунтирования сердца:
К этой группе относятся случаи, когда больному для предстоящей операции на сердце понадобится дополнительная поддержка в виде аортокоронарного шунтирования.
- Перед кардиологическими операциями на сердечных клапанах, миосептэктомии и др.
- При операциях по поводу осложнений ишемии миокарда: острой митральной недостаточности, аневризме левого желудочка, постинфарктного дефекта межжелудочковой перегородки.
- При аномалиях коронарных артерий у больного, когда есть реальный риск его внезапной смерти (например, когда сосуд имеет расположение между легочной артерией и аортой).
Показания к операции аортокоронарного шунтирования всегда устанавливаются на основании данных клинического обследования больного, а также на основании показателей коронарной анатомии в каждом конкретном случае.
Как проходит операция аорто-коронарного шунтирования – этапы на видео
Как и перед любым другим хирургическим вмешательством в кардиологии, перед операцией коронарного шунтирования сердца больному назначают полное обследование, включая коронарографию, электрокардиографию и УЗИ сердца .
Во время операции для шунта у данного больного берут часть вены из нижней конечности. реже — часть внутренней грудной или лучевой артерий. Это никоим образом не нарушает кровообращение в данном участке, и не чревато осложнениями.
Операция аортокоронарного шунтирования выполняется под общим наркозом . Подготовка к данной операции ничем не отличается от подготовки к любым другим кардиохирургическим операциям.
Видео операции аорто-коронарного шунтирования Вы можете найти в интернете.
Основные этапы операции коронарного шунтирования сердца:
1 этап: Наркоз и подготовка к операции
Больного укладывают на операционный стол. Анестезиолог внутривенно вводит анестезирующее лекарственное средство, и больной засыпает. Для контроля дыхания пациента во время операции ему в трахею вводят эндотрахеальную трубку, которая подает дыхательный газ от аппарата ИВЛ (искусственной вентиляции легких).
Показания к проведению
При некоторых заболеваниях в сердце нарушается кровоток, происходит закупорка крупных сосудов. Они перестают полноценно перекачивать кровь, возникает сужение просвета. Мышцы сильно ослабевают и провисают, отмирают на отдельных участках при недостатке кислорода. Этот процесс кардиологи называют «ишемией». Он является необратимым и сильно подрывает здоровье человека. Даже при постоянном приеме препаратов сохраняется высокий риск инфаркта миокарда, летального исхода при очередном приступе.
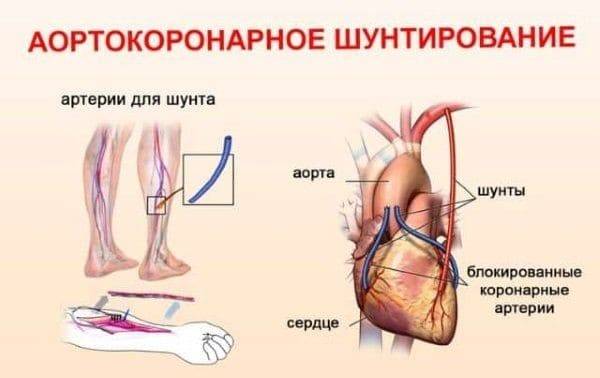
Аортокоронарное шунтирование – специально разработанная операция, при которой кардиохирург создает искусственные протоки для поступления крови к сердечным мышцам. Такие обходные пути называются «шунтами». С их помощью в одну сеть соединяются здоровые сосуды, восстанавливается процесс кровообращения в обход закупоренной вены.
Показания к проведению коронарного шунтирования:
-
сужение сосудов вследствие врожденных пороков;
-
аневризма при коронарном склерозе мелких сосудов;
-
стенокардия на 3 или 4 стадии;
-
последствия инфаркта миокарда;
-
закупорка более 2 сосудов бляшками при атеросклерозе.
Операция назначается только в сложных ситуациях, когда все медикаментозные техники лечения не дали результата. Суть метода заключается в трансплантации небольшого участка здоровой артерии, использованной с бедра пациента. Пересаженный кровеносный сосуд, в отличие от искусственных материалов, быстро приживается, активно начинает функционировать уже через несколько дней после манипуляций.
Полезно: Что нельзя при месячных
Рекомендации после операции
Для того чтобы хирургическое лечение было не бесполезно, необходимо после выписки из стационара соблюдать следующие правила:
- Каждый день нужно ходить пешком не менее 20 минут, постепенно длительность прогулок увеличивается до 1 часа.
- Уделять время для расслабления, в приоритете дыхательная гимнастика, техники медитации.
- В питании нужно заменить мясные продукты, особенно свинину, баранину, мясо утки на рыбу. Исключить жареные блюда, сливочное масло, субпродукты.
- Пищу не солить при приготовлении, ее норма – 0,5 чайной ложки в день, добавлять в готовые блюда.
- Сладости и выпечку из белой муки заменить на мед (столовая ложка в день) и сухофрукты.
- Избыточный вес нужно обязательно снизить.
Рекомендуем прочитать о коронарографии сосудов сердца. Вы узнаете о показаниях и противопоказаниях к процедуре, подготовке и проведении коронарографии, рекомендациях в восстановительном периоде.
А здесь подробнее о проведении велоэргометрии.
Преимущества и возможные осложнения
Послеоперационные осложнения могут развиться как со стороны сердца, так и других органов. В раннем послеоперационном периоде сердечные осложнения представлены острым периоперационным некрозом миокарда, который может развиться в острый инфаркт миокарда.
Факторы риска развития инфаркта заключаются в основном во времени функционирования аппарата искусственного кровообращения – чем дольше сердце не выполняет свою сократительную функцию во время операции, тем больше риск повреждения миокарда. Постоперационный инфаркт развивается в 2-5% случаев.
Осложнения со стороны других органов и систем развиваются редко и определяются возрастом пациента, а также наличием хронических заболеваний. К осложнениям относятся острая сердечная недостаточность, инсульт, обострение бронхиальной астмы, декомпенсация сахарного диабета и др.
- Восстанавливается кровоток в зоне коронарных артерий, где было сужение их просвета.
- Пациенту можно ставить не один, а несколько шунтов, чтобы нормализовать кровоток.
- После операции пациент имеет возможность вернуться к нормальной жизни, с очень небольшими ограничениями.
- Снижается риск инфаркта миокарда.
- Стенокардия отступает, приступов больше не наблюдается.
- Операция аортокоронарного шунтирования предоставляет длительный лечебный эффект – у пациента увеличивается продолжительность и повышается качество жизни.
Но, как и любое другое вмешательство, эта операция имеет риск развития осложнений.
- Кровотечение.
- Тромбоз глубоких вен.
- Мерцательная аритмия.
- Инфаркт миокарда.
- Нарушения мозгового кровообращения, инсульты.
- Инфицирование операционной раны.
- Сужение шунта.
- Расхождение операционных швов.
- Медиастенит.
- Хроническая боль в оперированной области.
- Келоидный послеоперационный рубец.
- Недавно наблюдался острый коронарный синдром.
- Нестабильная гемодинамика.
- Дисфункция левого желудочка сердца.
- Тяжелая, нестабильная стенокардия.
- Атеросклероз периферических и сонных артерий.
- Женщин – у них меньше диаметр венечных сосудов, что осложняет проведение операции.
- Пациентов пожилого возраста.
- Больных сахарным диабетом.
- Пациентов, имеющих хронические заболевания легких.
- Больных с почечной недостаточностью.
- Лиц с нарушениями свертываемости крови.
Чтобы уменьшить риск развития осложнений, до и после операции проводится целый ряд профилактических мероприятий – это медикаментозная коррекция нарушений, выявление группы риска, применение новых технологий в операции аортокоронарного шунтирования, послеоперационный мониторинг состояния пациента.
Осложнения после шунтирования могут возникать во время операции и после выписки. Как указывалось выше, риск неблагоприятных последствий оценивают перед вмешательством, он зависит от фонового состояния организма. К наиболее частым проблемам относят:
- острую почечную недостаточность;
- тромбоз;
- остановку сердца;
- нарушения ритма;
- инфаркт миокарда;
- инфицирование, в том числе сепсис;
- пневмонию;
- кровотечение;
- перикардит и тампонаду сердца;
- отек легких;
- кардиогенный шок;
- невроз.
Отдаленное осложнение – стеноз шунтов из-за несоблюдения рекомендаций врача. В таком случае проходимость сосудов снова утрудняется, возникает типичная клиническая картина стенокардии. Такая ситуация требует повторного аортокоронарного шунтирования.
Преимущества операции аортокоронарного шунтирования
- Восстанавливается кровоток в зоне коронарных артерий, где было сужение их просвета.
- Пациенту можно ставить не один, а несколько шунтов, чтобы нормализовать кровоток.
- После операции пациент имеет возможность вернуться к нормальной жизни, с очень небольшими ограничениями.
- Снижается риск инфаркта миокарда.
- Стенокардия отступает, приступов больше не наблюдается.
- Операция аортокоронарного шунтирования предоставляет длительный лечебный эффект – у пациента увеличивается продолжительность и повышается качество жизни.