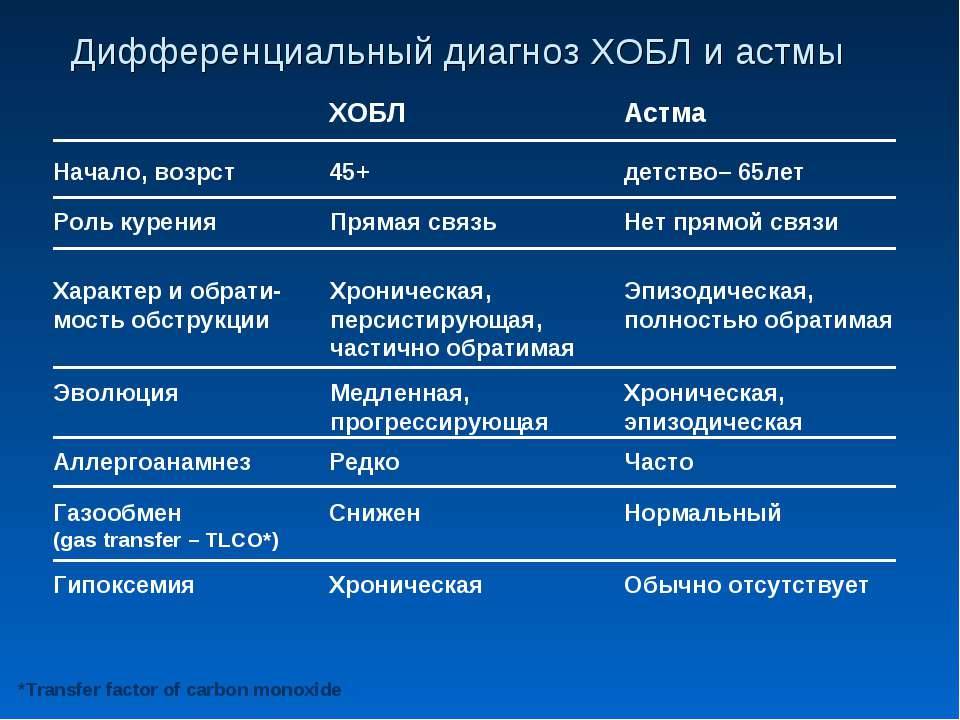
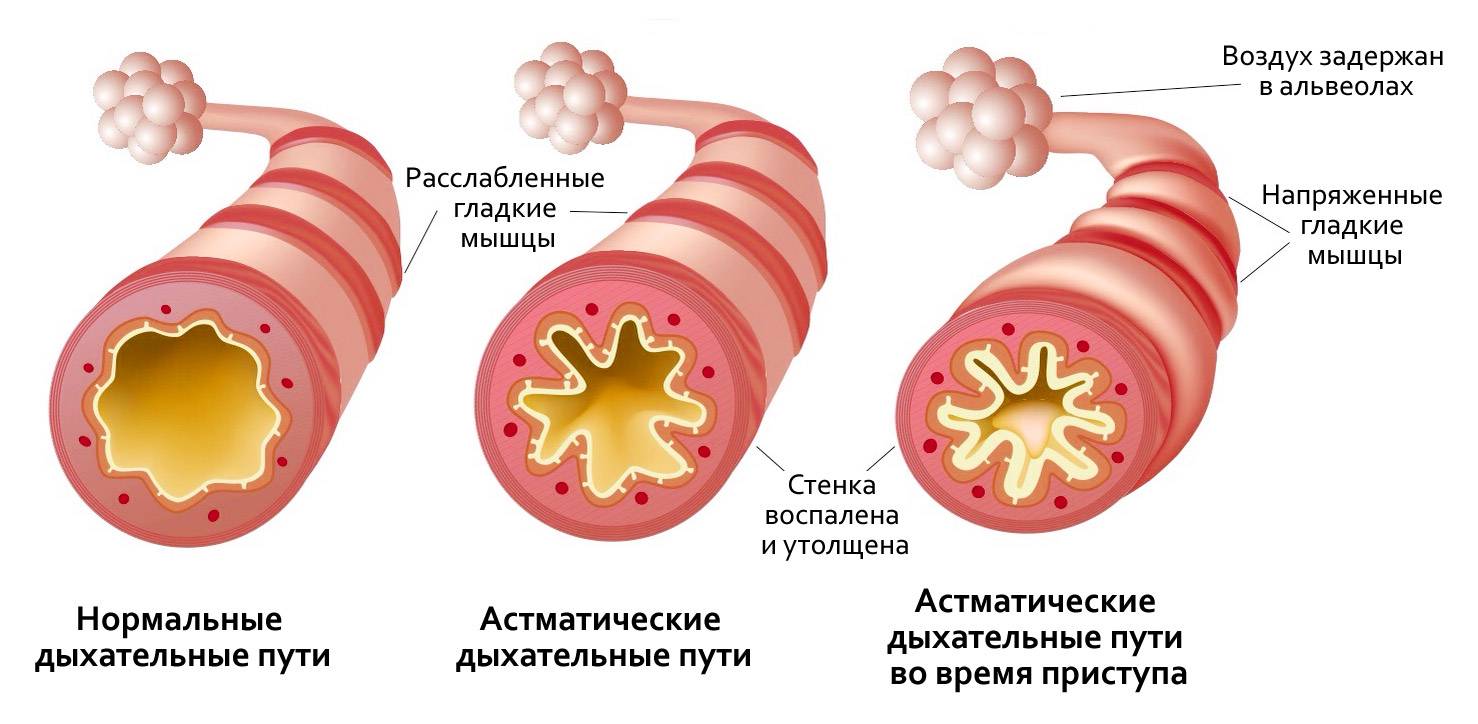
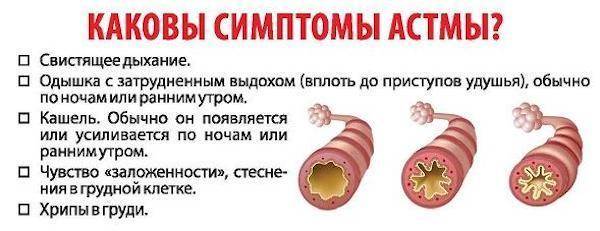
Симптомы астмы у подростков

Заболевание возникает из-за повышенной чувствительности бронхов к различным раздражителям. Особенно тяжелым является течение бронхиальной астмы, если ребенок подвержен атопическому дерматиту или генетически предрасположен к данному недугу.
Возраст – один из показателей, оказывающих непосредственное влияние на развитие астмы у подростков. На данном этапе как раз начинается гормональная перестройка, ведущая к внешним и внутренним изменениям в организме.
Клинические симптомы, характеризующие наличие астмы у подростков:
- насморк или заложенность носа;
- появление сухого кашля, усиливающегося в ночное время;
- затрудненное дыхание и одышка при физической нагрузке;
- ощущение сдавливания в грудной клетке;
- свистящее дыхание с хрипами;
- паническое чувство, сопровождающееся нехваткой воздуха (удушьем);
- усиленное потоотделение;
- нарушение режима сна;
- повышение утомляемости и эмоциональной возбудимости;
- появление сыпи и покраснений (при аллергии).
Проявления болезни усиливаются при контакте с аллергенами (шерстью, пухом, пыльцой растений, табачным дымом, пылью и другими).
Степень тяжести заболевания может изменяться на протяжении жизни больного. Даже при исчезновении клинических (в подростковый период) функция легких остается нарушенной, сохраняется кашель, гиперреактивность бронхов.
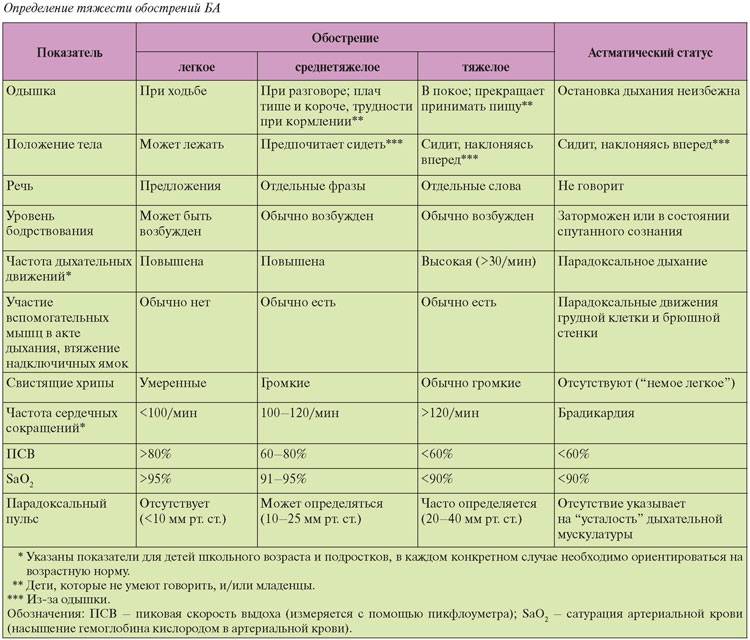
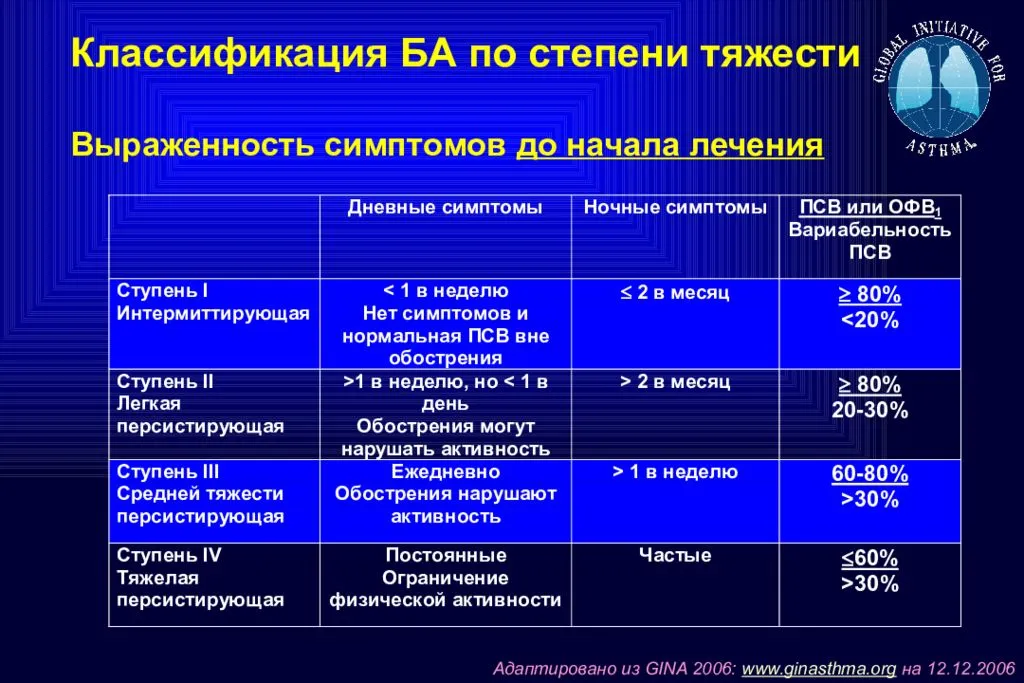
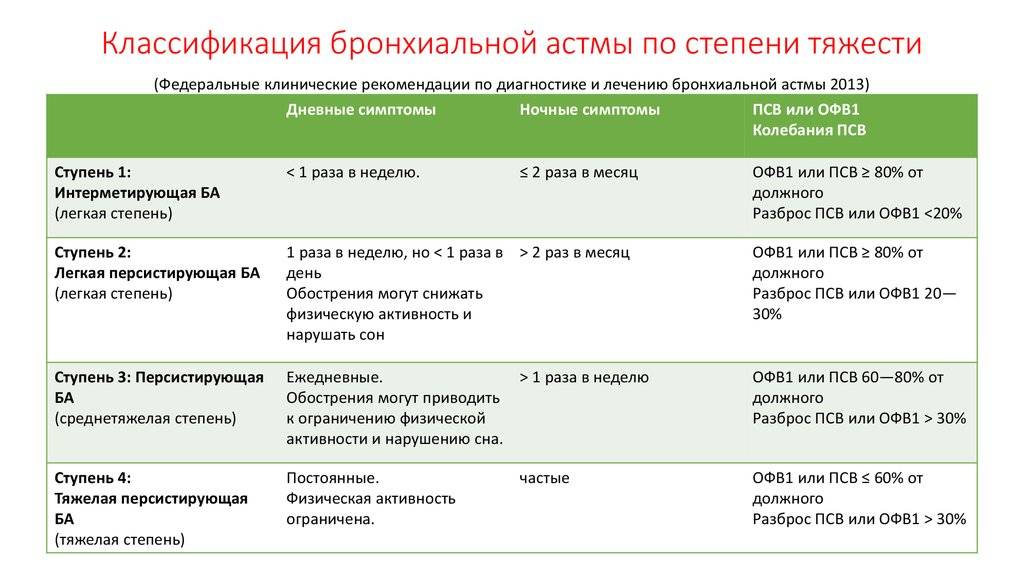
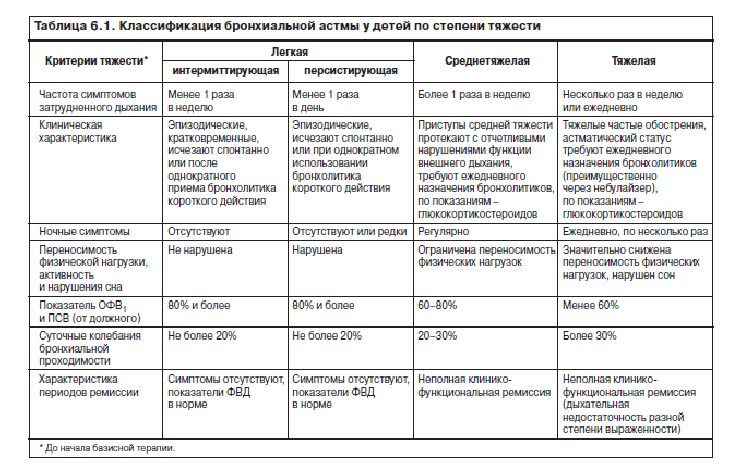
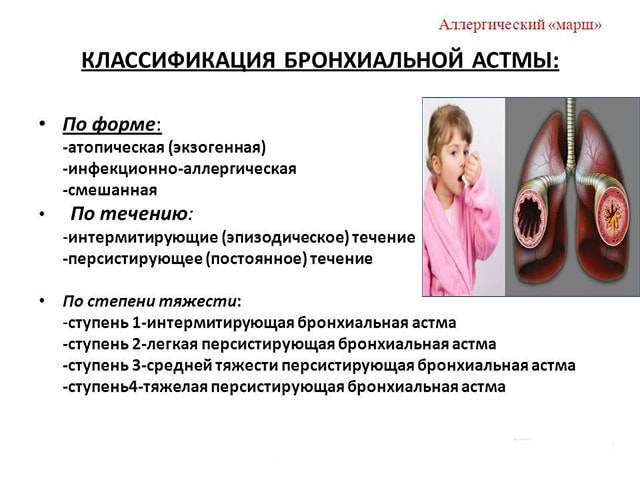
Заболевание классифицируется по степени тяжести и имеет следующие формы:
- интермиттирующая – носит эпизодический характер, приступы происходят редко;
- легкая – приступы возникают не чаще 2-3 раз в неделю;
- среднетяжелая — приступы каждый день;
- персистирующая тяжелая — осложненная, с приступами, постоянно возникающими до нескольких раз в день.
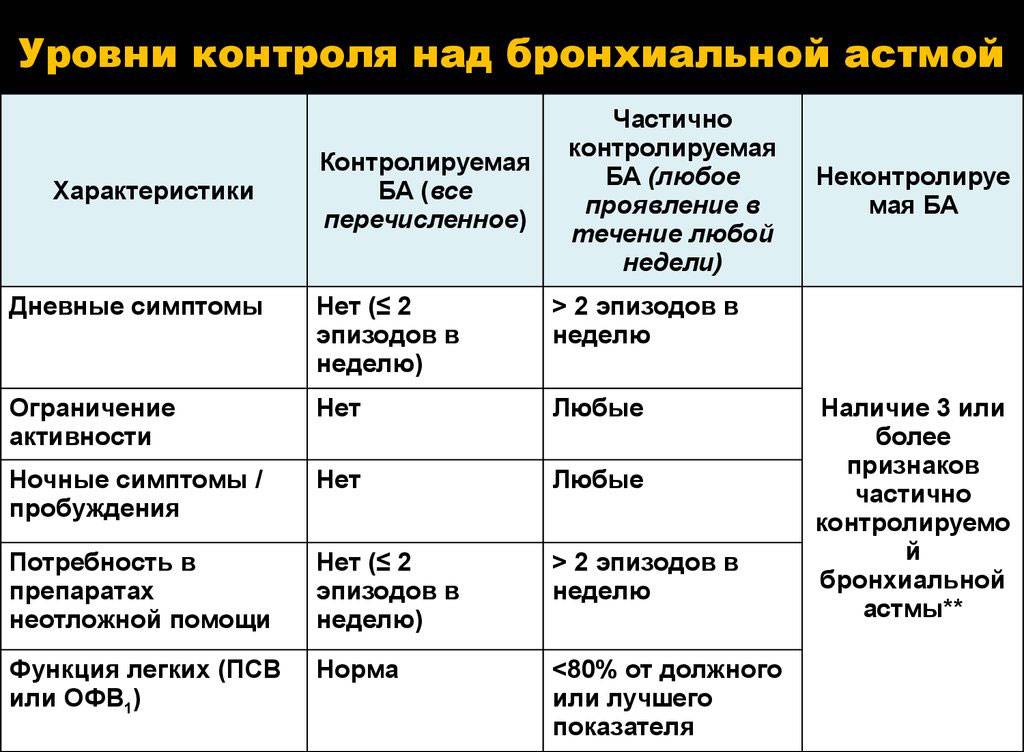
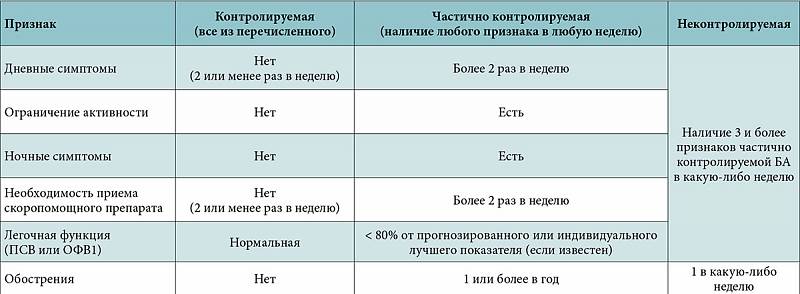
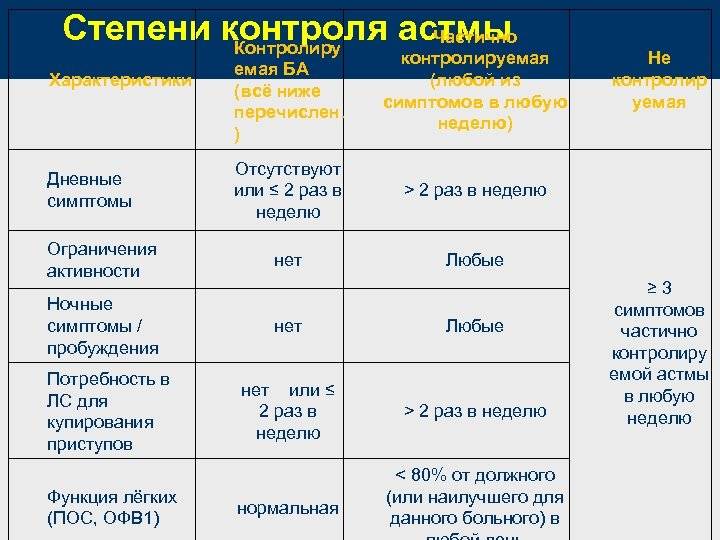
Также бронхиальная астма различается по степени контроля над заболеванием:
- контролируемая – характеризуется отсутствием клинических симптомов, скорость выдоха нормальная, применение препаратов быстрого реагирования не требуется;
- частично контролируемая – незначительное количество симптомов, обострения не чаще 3-4 в год, необходимо применение лекарственных средств быстрого действия;
- неконтролируемая – рассматривается как обострение и нуждается в постоянном наблюдении и медикаментозной терапии.
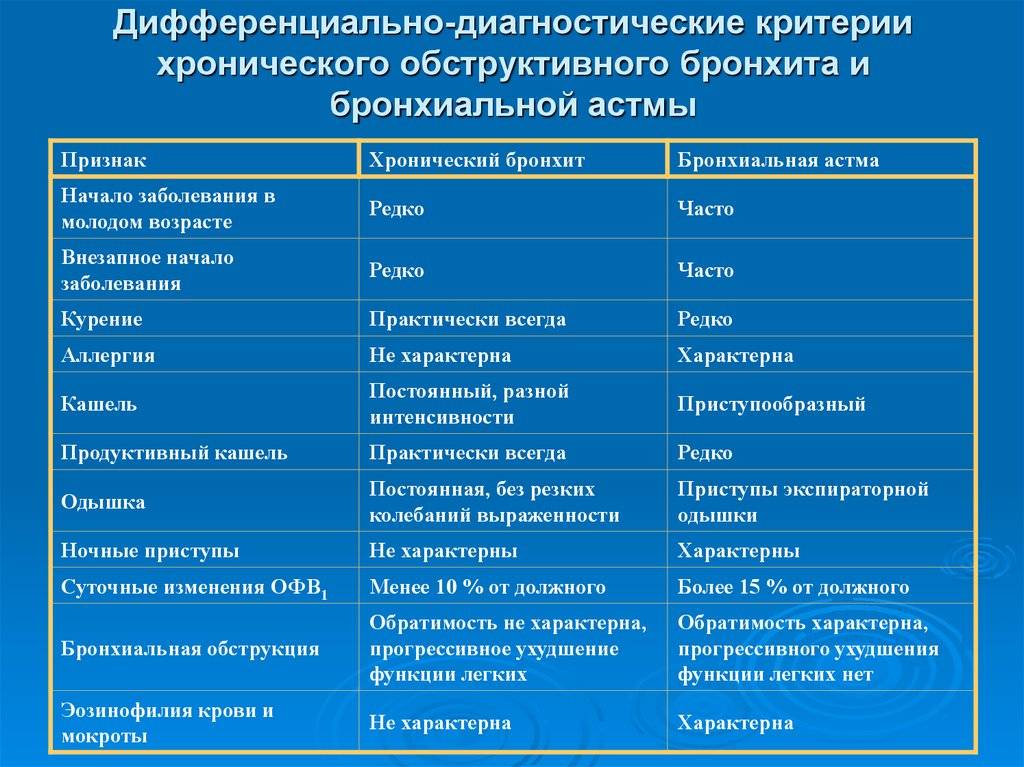
Зачастую ранние проявления бронхиальной астмы сходны с симптомами простуды и воспринимаются родителями как вирусная инфекция. В результате проводится лечение, которое не улучшает состояние ребенка.
Проявление болезни в подростковом возрасте
Обычно до 12 лет о том, что у ребенка бронхиальная астма, уже известно. При этом самое основное — научиться больному различать предвестники астматического приступа. Клинические проявления недуга обычно схожи между собой, ребенок должен всегда носить ингалятор, а задача взрослых — контролировать сей процесс.
Ничего нового в симптоматике в этом возрасте не возникает. Она практически точно такая же, как и у остальных детей. Однако подростки и отличаются от других тем, что они уже в полной мере способны контролировать свое состояние и могут предупредить обострение.
Несмотря на то, что именно физические нагрузки чаще всего провоцируют приступы, в целях лечения подросткам просто жизненно необходима гимнастика. Самое главное — принимать вовремя лекарства и контролировать свое дыхание.
При аллергической бронхиальной астме приступы удушья могут быть спровоцированы аллергическими веществами. Дети прекрасно знают, что провоцирует у них подобную реакцию, а потому, предотвратить приступы им намного легче, чем младшим пациентам. Если у ребенка наблюдается сезонное обострение в период цветения растений, тогда следует принимать лекарства, назначенные доктором.
Больному важно держаться подальше от аллергена, чтобы не провоцировать приступ
Именно в этом возрасте может наступить период долгожданной ремиссии. Но не стоит полагать, что болезнь прошла сама по себе. При астме гиперактивность органов дыхания сохраняется на всю жизнь, ведь этот недуг полностью не излечивается. А это означает, что когда человек столкнется с провокаторами болезни, наступит рецидив. Это может случиться в любой момент, как в подростковом, так и в зрелом возрасте. Нередко наблюдается стойкое затишье в подростковом периоде, а в пожилом возрасте дает о себе знать резкое обострение патологии.
Классификация
Все формы аллергической астмы можно разделить на несколько групп. Такая классификация основана на причинах, которые вызывают болезнь
Это разделение очень важно в детской пульмонологии. Такая классификация помогает врачам назначить правильное лечение. С учетом ведущей причины бронхиальная астма может быть:
С учетом ведущей причины бронхиальная астма может быть:

- Аллергической. К развитию этой формы заболевания приводит попадание в организм аллергенов, провоцирующих развитие неблагоприятных системных проявлений. При наличии индивидуальной гиперчувствительности к чужеродным веществам у малыша нарастает уровень иммуноглобулинов Е. Эти компоненты приводят к выраженному спазму бронхов, что проявляется появлением кашля.
- Неатопическая. При этой форме болезни спазм в бронхах возникает по причине любого воздействия, но не аллергена. Данный вариант астмы развивается в последствии сильного стресса, переохлаждения или в результате чрезмерной и неправильно подобранной физической нагрузки.
- Смешанная. Может возникать в результате воздействия как аллергических, так и неатопических причин. Характеризуется появлением многочисленных симптомов. Течение болезни обычно наиболее спокойное. Периоды ремиссии могут быть довольно длительными.
- Астматическим статусом. Это крайне опасное неотложное состояние выделяется в отдельную форму бронхиальной астмы. В течении жизни у малыша могут возникнуть несколько таких приступов. Это состояние крайне тяжелое, при котором резко нарастают симптомы дыхательной недостаточности. В этом случае требуется проведение неотложного лечения.

Течение бронхиальной астмы может быть разным. На это влияет сразу несколько факторов:
- возраст, в котором у малыша появились первые признаки болезни;
- состояние иммунитета;
- наличие сопутствующих хронических заболеваний;
- регион проживания;
- адекватность подобранного лечения.

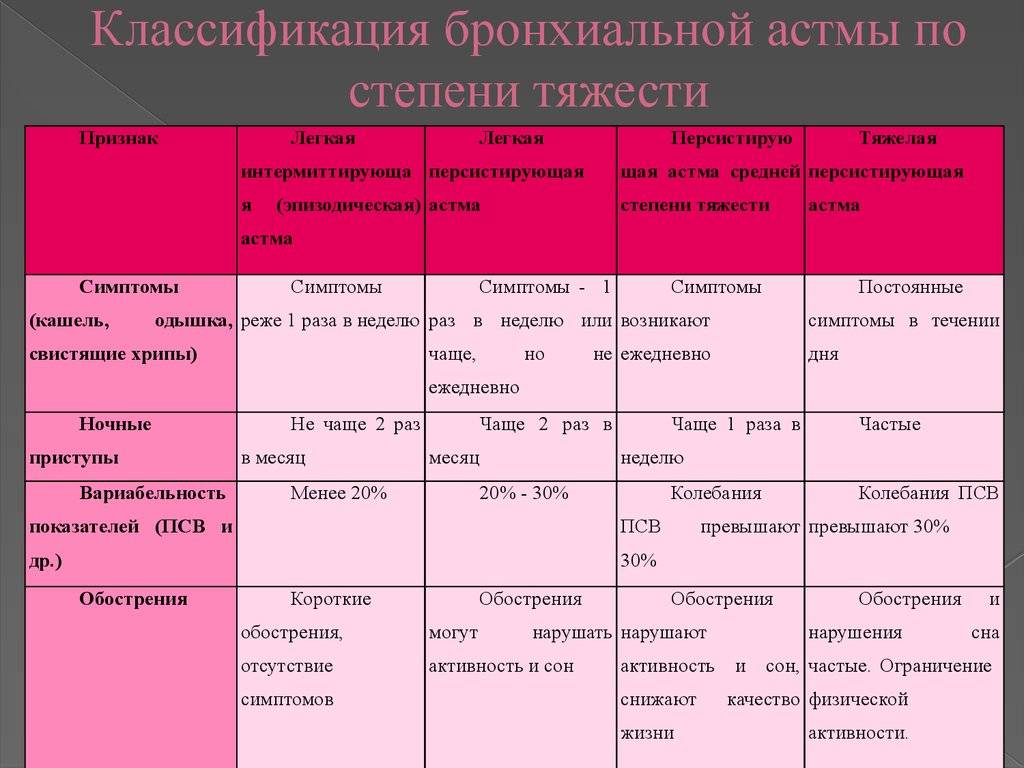
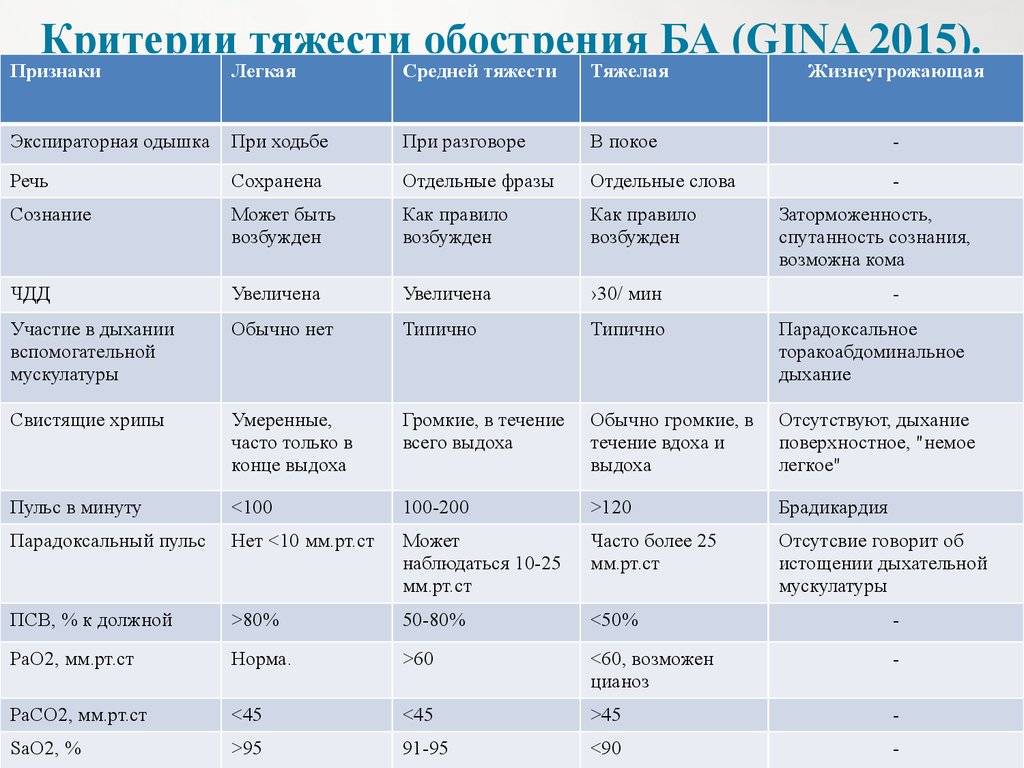
Все формы болезни можно разделить на несколько групп с учетом особенности степени тяжести:
- С легким эпизодическим течением. При такой форме функций внешнего дыхания не отмечается. Приступы нарушенного дыхания возникают реже, чем раз в неделю. Период без приступов может быть довольно длительным.
- С легким персистирующим течением. Характеризуется появлением приступов нарушенного дыхания несколько раз в течение недели. Ежедневных ухудшений самочувствия не бывает. При появлении приступа нарушается дыхание, появляется надсадный кашель, нарастает одышка. Спирометрия не показывает никаких отклонений от нормы.
- Со среднетяжелым течением. Ухудшения самочувствия встречаются практически каждый день. Во время таких приступов у ребенка нарушается сон, а также наблюдается сильные нарушения дыхания, приводящие к выраженной одышке. В терапии состояния требуется ежедневное применение бронхолитиков. Спирометрия показывает отклонения от нормы на 20-40%.
- С тяжелым течением. Опасны развитием нескольких приступов за один день. Также такие ухудшения могут возникать и в ночное время. Терапия бронхолитиками короткого действия не приносит выраженного эффекта. Для контроля за течением болезни требуется назначение гормонов. Спирометрия показывает отклонение от нормальных показателей дыхания более, чем на 40%.
Что такое бронхиальная астма у детей, подробно расскажет доктор Комаровский в следующем видео.
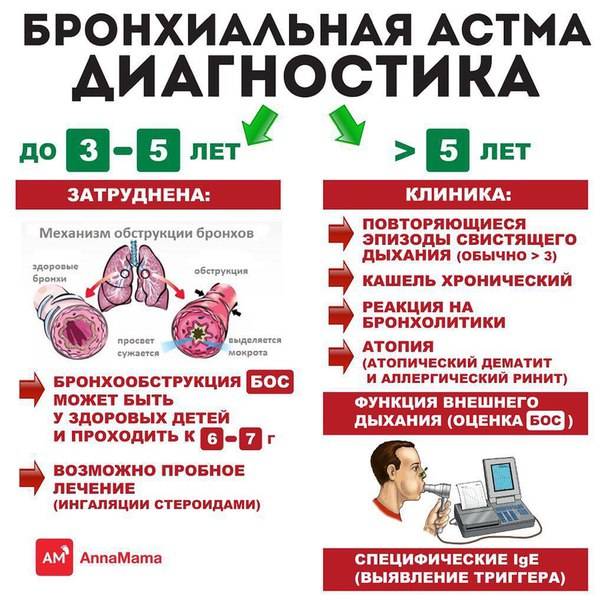
Диагностика астмы у детей
Для окончательного установления диагноза «бронхиальная астма» (БА) ребенка необходимо обследовать в условиях специализированного аллергологического отделения детской больницы или амбулаторно, но под наблюдением врача-аллерголога.
Опрос родителей — важный момент в диагностике астмы у ребенка. Врача интересует, как протекала беременность, случались ли во время нее токсикоз, болезни, нарушения диеты. Не было ли осложнений при родах и проблем со здоровьем у новорожденного малыша. Чем он болел, не назначались ли ему антибиотики, и как он их переносил, какова была реакция на профилактические прививки. Находился ли он на грудном вскармливании, не наблюдалось ли пищевой аллергии, и нет ли реакций на шерсть животных. Также нужно выяснить, не страдают ли аллергическими заболеваниями близкие родственники (БА, поллинозом1, пищевой и лекарственной непереносимостью и т.д.). Также врач расспрашивает, как у ребенка начинаются и протекают приступы удушья. Не отмечается ли сезонность в их возникновении. Выясняет вероятные поводы для начала приступов (контакт с животным, прогулка в парке, физическая нагрузка и т.д.). Какие препараты использовались и каков их эффект. Все эти сведения необходимы врачу для того, чтобы правильно обследовать ребенка, установить диагноз и назначить лечение. Во время консультации хорошо иметь при себе поликлиническую карту ребенка, где есть записи о перенесенных заболеваниях, результаты анализов крови, данные других диагностических исследований, проведенных ранее.
Выявление причинно-значимого аллергена — это следующий этап диагностики.
Определить, какой именно аллерген вызывает заболевание, можно с помощью кожных проб. Принцип их постановки таков. На коже с внутренней стороны предплечий пациента делаются маленькие царапины или уколы, затем на них капается раствор, содержащий молекулы какого-либо аллергена (существуют специальные готовые наборы пищевых, пыльцевых, бытовых аллергенов). При наличии у ребенка повышенной чувствительности к конкретному аллергену на коже возникает волдырь. Это происходит довольно быстро, как правило, в течение 20 минут. Таким образом, удается выявить вещество, «виновное» в аллергической реакции пациента.
Метод достаточно простой. Однако постановка кожных проб возможна только в аллергологическом кабинете и производится специально обученной медицинской сестрой под наблюдением врача. Кроме того, у него есть свои противопоказания.
Аллергологическая проба не проводится:
- сразу после приступа БА или на фоне приема противоаллергических препаратов;
- во время приступа, а также при сопутствующем обострении другого аллергического заболевания (например, атопического дерматита);
- детям младше 3 лет — они не в состоянии выдержать процедуру, т.е. позволить нанести себе на руку царапины, а затем выдержать 20 минут контакта с раствором аллергена.
Выявить причинно-значимые аллергены независимо от состояния здоровья ребенка и его возраста позволяют лабораторные методы. Самый распространенный из них — иммуноферментный анализ (ИФА), при котором однократно берут кровь из вены (не обязательно натощак) и определяют наличие в сыворотке крови специфических защитных белков (антител), вырабатываемых в ответ на повторное действие аллергена. Такое обследование ребенка рекомендуется проводить раз в 2-3 года, так как спектр аллергенов может со временем меняться.
Всем детям старше 5 лет с подозрением на БА исследуют функцию внешнего дыхания (ФВД). Это исследование дыхательной функции легких. С помощью специального прибора измеряются параметры выдоха, и на экране отображается графическая кривая с указанием основных показателей работы дыхательной системы. При этом выявляется уровень бронхиальной проходимости. Исследование позволяет также индивидуально подобрать лекарственный препарат для конкретного больного.
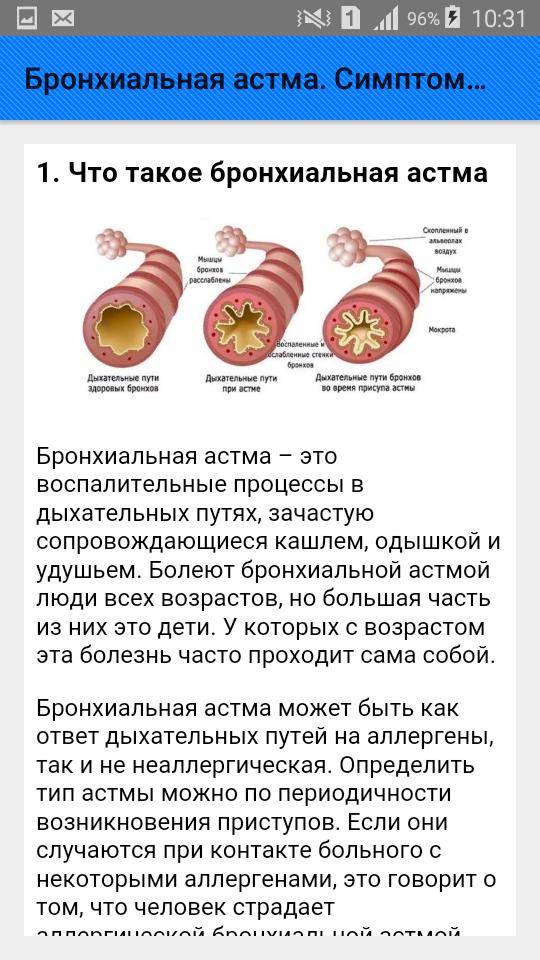
Обструкция, т.е. сужение бронхов, наиболее резко бывает выражена во время обострения (период повторяющихся приступов), но она сохраняется и после исчезновения клинических проявлений приступа, хотя и в меньшей мере. А у многих больных наблюдается и между периодами обострений, в особенности при тяжелом течении астмы
Важное отличие БА от других хронических болезней легких — в обратимости обструкции, которая не имеет неуклонно прогрессирующего течения. Степень сужения бронхов может меняться у одного и того же больного в разные периоды болезни и даже в течение одного дня
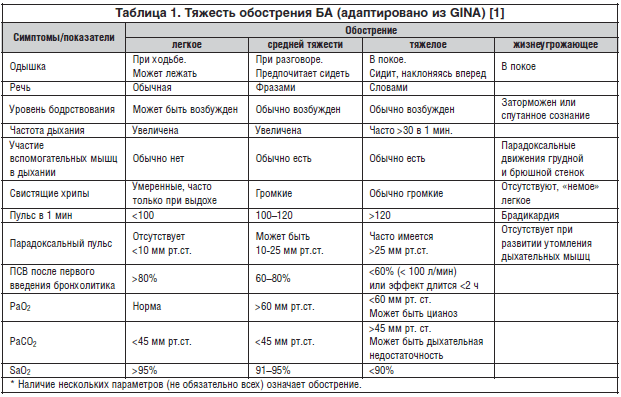
Неотложная помощь при бронхиальной астме
Первая помощь ребенку оказывается дома, затем как можно скорее нужно обратиться к врачу.
- Для начала ребенка успокаивают, применяют прописанное ему лекарство в ингаляторе.
- Открывают окно, чтобы получить доступ воздуха, он не должен быть чрезмерно холодным.
- По возможности устраняют аллерген, на который произошла реакция или доставляют ребенка в условия, где раздражителя нет.
- Предлагают ему антигистаминный препарат, чтобы снять отечность дыхательной системы.
- Пострадавшего раздевают сверху до пояса, так ему будет легче дышать. Для облегчения откашливания мокроты можно предложить препарат на основе амброксола.
Неотложную помощь следует вызывать уже в начале приступа, особенно когда взрослые понимают, что этот приступ тяжелый. После применения необходимого лекарства в ингаляторе, обращаются в экстренные службы или самостоятельно доставляют больного в медицинское учреждение.
Нужно ли обращаться к врачу?
Диагностика детской бронхиальной астмы более сложная задача, чем постановка диагноза взрослому человеку. Все дело в том, что когда дыхательный дискомфорт носит умеренный характер, то родители могут его и не заметить, а маленький ребенок порой не в силах объяснить причины своего плохого самочувствия. Невозможно самостоятельно установить диагноз и на его основании пользоваться народными или медикаментозными средствами – это может нанести огромный вред здоровью. Симптомы данного заболевания не специфичны, затрудненное дыхание может свидетельствовать и о других болезнях, например, ларингит и кашель в хронической форме
Для постановки диагноза очень важно проведение ряда исследований, что может сделать исключительно врач
Для борьбы с болезнью необходимы специальные ингаляционные препараты (их используют при приступе), а также ряд средств для улучшения общего состояния бронхов. При комплексном подходе результаты борьбы с проявлениями астмы будут более чем положительны – у ребенка со временем могут и вовсе исчезнуть неприятные симптомы.
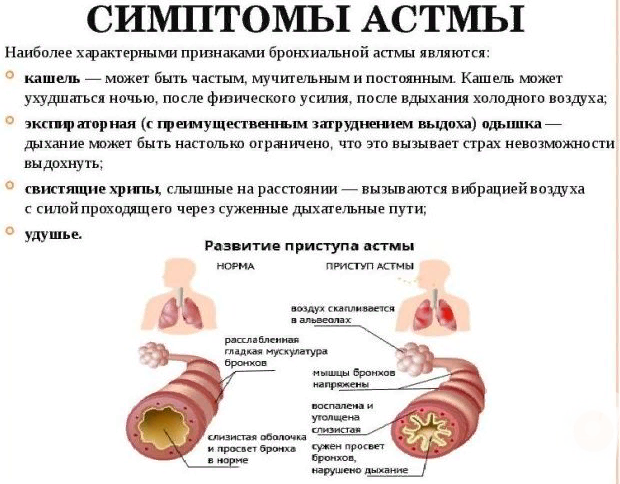
Симптомы бронхиальной астмы у детей
К обязательным клиническим проявлениям бронхиальной астмы относятся характерные приступы удушья. Выделяют три периода заболевания. Во время ремиссии у ребенка не наблюдается никаких симптомов. В некоторых случаях он ведет себя менее активно, чем сверстники. Если заболевание проявилось в раннем возрасте, то постоянная гипоксия может привести к отставанию в нервно-психическом развитии.
Перед началом приступа (за несколько суток, часов или минут) могут наблюдаться следующие симптомы бронхиальной астмы у детей:
- Повышенная раздражительность.
- Отсутствие аппетита.
- Бессонница или сонливость.
- Появление обильных слизистых выделений из носа.
- Головная боль.
- Сухой кашель, который со временем усиливается и становится более влажным.
Признаки бронхиальной астмы у ребенка:
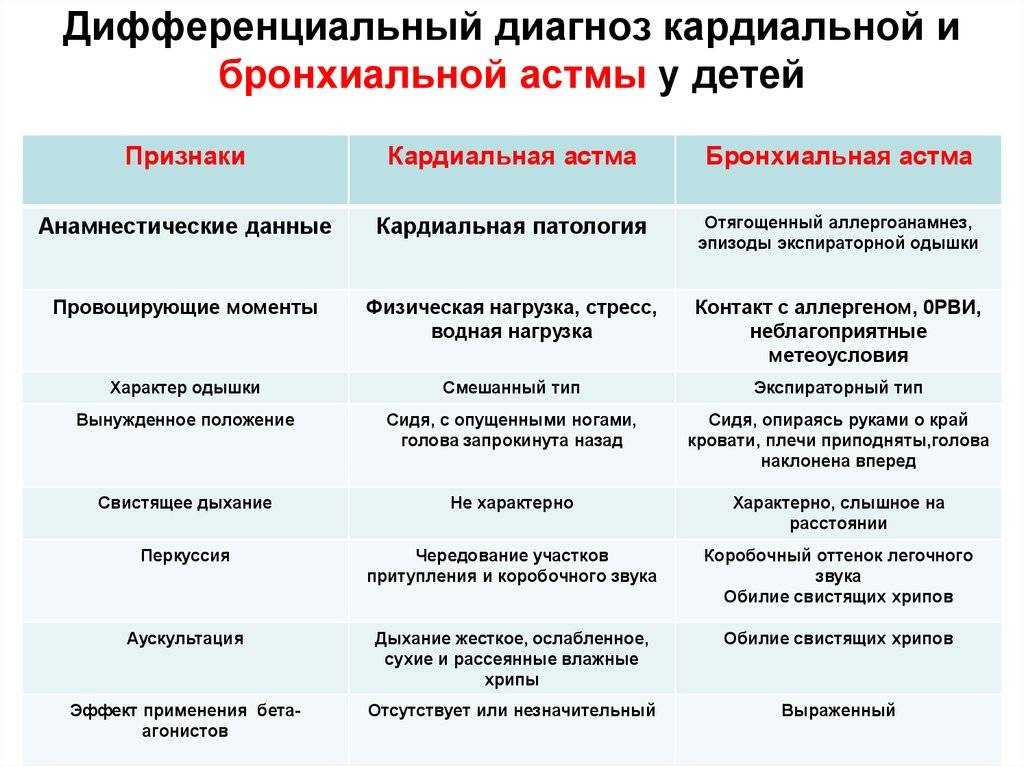
- Одышка и ощущение сжатия груди, которое не дает ему дышать. Оно может развиваться внезапно и достигать большой силы за несколько минут.
- Свистящее дыхание и ощущение нехватки воздуха. Вдох становится коротким, но глубоким и сильным, а выдох – судорожным медленным (в 3–4 раза длиннее вдоха).
- Приступообразный кашель, во время которого начинает отходить очень вязкая прозрачная мокрота. Иногда она выделяется в достаточно большом количестве, что способствует облегчению дыхания.
- Вздутие грудной клетки. Количество дыханий за минуту – более 50, у детей старше 5 лет – более 40.
- Отсутствие носового дыхания, ребенок хватает воздух ртом, пытаясь помочь себе плечами, туловищем и шеей.
- Вынужденное положение в попытках облегчить дыхание. Ребенок отказывается лежать. Он предпочитает сидеть, опираясь локтями на колени или твердую поверхность, иногда становится на локти и колени с упором на верхние конечности.
- Повышение температуры тела до 37 °C.
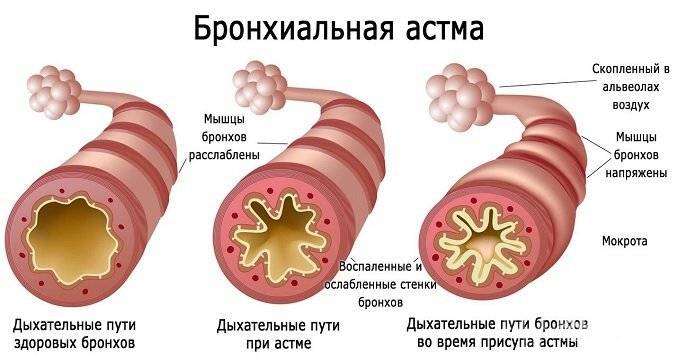
Во время приступа лицо становится бледным, одутловатым, с синюшным оттенком. Ребенок испытывает чувство страха, покрывается холодным потом, не может разговаривать. В акте дыхания участвуют мышцы брюшной стенки, плечевого пояса и спины. К угрожающим жизни признакам относят посинение кожных покровов, немое легкое, нарушение дыхания.
Приступ может продолжаться до 40 минут или нескольких часов (в этом случае диагностируют астматический статус). После его окончания дыхание у ребенка постепенно нормализуется, при этом слабость остается. При быстром и глубоком выдохе могут сохраняться хрипы.
Вместе с обострением бронхиальной астмы активизируются и другие хронические заболевания, такие как крапивница, ринит, обструктивный бронхит.
У детей грудного возраста распознать заболевание трудно. В продромальном периоде у младенца выделяется из носа жидкая слизь, возникает чихание и сухой кашель. Миндалины становятся отечными и возникают единичные сухие хрипы над легкими.
Ребенок плохо спит, становится нервным и раздражительным. Могут возникать проблемы со стулом, запоры или поносы. Во время приступа бронхиальной астмы вдохи короткие и частые, а выдохи сопровождаются шумом и свистом, в результате чего дыхание начинает напоминать всхлипывание. При этом во время вдоха происходит раздувание крыльев носа.
В некоторых случаях одновременно с приступами бронхиальной астмы у ребенка могут наблюдаться эпизоды кашля, которые появляются ночью или в предутренние часы и исчезают после приема бронхолитиков. У детей раннего возраста во время приступа астмы могут отмечаться влажные хрипы.
Симптомы бронхиальной астмы у детей 1–6 лет:
- Нарушения сна и раздражительность.
- Периодическое покашливание во сне.
- Сильный сухой кашель при дыхании ртом.
- Усиление или появление кашля при физических нагрузках.
Бронхиальная астма часто сочетается с аллергическим ринитом, который может наблюдаться круглогодично или сезонно, и атопическим дерматитом.
Признаки бронхиальной астмы у ребенка старше 6 лет:
- Кашель во время сна.
- Кашель после физических нагрузок.
- Уменьшение физической активности.
Как лечить бронхиальную астму у детей
В связи со специфическими особенностями детского организма, лечение астмы у детей сопровождается особым подходом при выборе терапевтических методов. В этом случае особое значение имеет безопасность лечения и минимизация побочных негативных эффектов. При обнаружении первых признаков заболевания у ребенка следует сразу обратиться в центр отоларингологии. Врач правильно определит степень болезни и выберет эффективный метод, как лечить бронхиальную астму у детей и разработает индивидуальную программу.
Существует много лекарств, которые способствуют купированию приступов удушья. Но для каждого конкретного случая они подбираются индивидуально. Любое самолечение способно только ухудшить состояние ребенка. Ведь лечение астмы — это долгий, упорный, комплексный и трудоемкий процесс. Он зависит от стадии заболевания и включает несколько очень важных моментов. Существуют специфические и неспецифические методы лечения. Специфические методы предусматривают ограничение и полное прекращение контакта с аллергенами, которые выявляются с помощью аллергологических тестов и проб.
Затем приступают непосредственно к медикаментозному лечению. Оно может состоять из:
- противовоспалительной терапии
- лечения острых и хронических заболеваний дыхательных органов
- санаторного лечения
- нормализация работы сосудистой и лимфатической системы, иммунного статуса и желудочно-кишечного тракта
- обучения детей правильному поведению в момент приступа.
В качестве медикаментозной терапии используются препараты, подразделяющиеся на две большие группы. Первая группа включает препараты противовоспалительной и базисной терапии. Они используются для профилактики рецидивов заболевания и в период ремиссии.
При назначении лечения необходим «ступенчатый» подход, то есть назначение эффективного препарата, определение дозы лекарств и частоты их приема. Вторая группа препаратов используется для купирования острых приступов астмы, лечение которых должно быть комплексным
Важно при этом учитывать, что в ее появлении и развитии принимают участие два главных компонента. Это дисбаланс обменных процессов и нервной системы
Обычно возникновению первого компонента предшествует накопление в дыхательных путях избыточной слизи, что приводит к воспалению слизистых поверхностей и их сужению. Добавление нервного компонента вызывает бронхоспазм.
Разновидности лечебной программы
В период лечения астмы очень важно придерживаться лечебной программы, которая помогает следить за симптомами течения заболевания и правильно оценить эффективность назначенного лечения. Несвоевременно назначенное лечение может привести к возникновению разных легочных осложнений
Гормональные ингаляторы помогают купировать приступы удушья, но не затрагивают причины самого заболевания.
Существенный недостаток гормонального лечения — организм становится невосприимчивым к другим видам лечебной терапии. Также гормональные препараты имеют побочные эффекты, нежелательные при лечении заболевания у детей. Их альтернативой могут стать методы физиотерапии, фитотерапии и рефлексотерапии. Моксотерапия предусматривает прогревание биоактивных точек полынными или угольными конусами. Эти сеансы дополняются точечным массажем. иглоукалыванием и стоун-терапией.
Важную роль в лечении астмы играют фитопрепараты, которые обладают иммуномодулирующим и противовоспалительным эффектом, нормализующим состояние нервной системы и очищающим организм от токсинов и шлаков. Фитопрепараты помогают устранить отек и воспаление бронхов, нормализуют выработку слизи дыхательных путей, устраняют аллергические реакции, улучшают психоэмоциональное состояние в целом.
Комплексное лечение астмы позволяет получить заметные результаты: снижается интенсивность приступов удушья и их частота. Со временем наступает длительная ремиссия, что исключает применение гормональной терапии. Иногда методы интегральной медицины позволяют получить полное излечение.
Клиническая картина
Заболевание обычно начинается в раннем возрасте или у дошкольников. У большинства детей астма развивается на фоне респираторного аллергоза или рецидивирующей бронхолегочной инфекции. Характеризуется повторяющимися приступами удушья, первыми признаками которых при астме у детейстановятся неспецифические симптомы.
- В предприступном периоде дети становятся беспокойными, раздраженными, нарушается сон и аппетит, возможен кожный зуд, чихание, однократная рвота.
- В начале приступного периода появляется сильный и частый кашель с плохо отделяемой мокротой. Дети ее глотают, что может впоследствии стать причиной обильной слизистой рвоты. Затем к симптомам присоединяется шумное дыхание и экспираторная одышка с длительным свистящим выдохом. В раздутой грудной клетке образуются звучные хрипы, слышимые на расстоянии. Напрягаются мышцы и вздуваются вены шеи. В глазах читается страх. Появляется бледность кожи и слизистых с акроцианозом.
- В постприступном периоде кашель постепенно утихает, начинает отходить мокрота с бронхиальными пробками. Одышка уменьшается, исчезают хрипы.
- Вне приступа дети остаются слабыми, бледными, держатся синяки вокруг глаз, физнагрузки вызывают быструю усталость, резкое учащение дыхания и одышку.
Отдельное внимание стоит уделить астматическому бронхиту. В период обострения он характеризуется экспираторной одышкой, хрипами на вдохе и выдохе, влажным приступообразным кашлем с отделением большого количества мокроты
Бронхит с астматическим компонентом, обостряющийся в течение года как минимум 4 раза, уже является одним из вариантов астмы.
Признаки и симптомы заболевания
Детский организм очень сильно отличается от взрослого, поэтому признаки бронхиальной астмы у детей и взрослых тоже могут отличаться. Из-за схожести с респираторными вирусными инфекциями и обычной простудой, диагностировать астму может только специалист. Родители же зачастую даже не догадываются, что признаки астмы у детей имеются у их чада.
Например, при астме у ребенка обычно не наблюдается повышение температуры тела. Кашель при этом обычно сухой и очень частый. Мокрота на начальных стадиях практически не выделяется. Также за несколько дней до появления симптомов недуга обычно появляются предвестники. Дети начинают вести себя странно, очень плохо спят, находятся в испуганном состоянии и возбуждены.
Обычно предвестники протекают следующим образом:
- После сна из носа начинает выделяться прозрачная слизь. Нос краснеет.
- Через 5-20 часов появляется слабый кашель сухого характера. Иногда кашель может появиться раньше, иногда позже – все зависит от индивидуальных особенностей ребенка. Появление кашля и насморка – первые признаки астмы.
- Кашель начинает усиливаться после дневного сна. Начинает выделяться мокрота.
- Другие симптомы начинают проявляться через 24-48 часов после появления предвестников. Для детей в возрасте от 3 лет это время может значительно отличаться.
По прошествии определенного времени предвестники заболевания переходят в приступообразную форму. Симптомы приступа бронхиальной астмы у детей до года могут быть следующими:
- Усиление сухого кашля происходит после или во время сна.
- В вертикальном положении кашель уменьшается. Поэтому спать детям-астматикам рекомендуют полулежа.
- Малыш сильно капризничает из-за заложенного носа, так как ему приходится дышать через рот.
- Начинает появляться одышка.
- Дыхание часто прерывается. Вдохи обычно короткие и частые. Вдох и выдох сопровождается свистом и шумом в легких.
Признаки астмы у детей старше года, кроме вышеперечисленных, сопровождаются дополнительными симптомами:
- Ребенок от трёх лет зачастую не может сделать полный вдох, так как испытывает сильное давление в груди.
- Во время ротового дыхания сухой кашель усиливается.
- К нетипичным проявлениям астмы можно отнести зуд, высыпания на коже и слезотечение.
- Приступы астмы начинаются при определенных условиях (обычно одинаковых). Например, присутствие рядом домашнего животного, использование красок, период весеннего цветения, посещение библиотеки, цветы в дома и др.
Если у ребенка наблюдаются схожие симптомы, то родители должны также проследить за температурой тела. Если она начинает повышаться, то, скорее всего, это не астма. Но бывают и исключения. Например, астма может наблюдаться у детей на фоне простудных заболеваний. В тяжелой форме астматические приступы могут проявляться не только ночью, но и днем.
Как диагностировать наличие заболевания? Для диагностики астмы следует обратиться к врачу. Самостоятельно поставить такой диагноз нельзя. Лечение без информирования лечащего доктора категорически запрещено. Иначе можно только навредить ребенку.
Как распознать астматический приступ и что делать, чтобы помочь ребенку?
Родители пациента, болеющего астмой, всегда должны быть готовы к тому, что у малыша может случиться астматический приступ. Им следует изучить все возможные проявления при обострении для того, чтобы их распознать и вовремя помочь своему чаду. От этого зависит дальнейшее состояние здоровья малыша. К числу возможных признаков астматического приступа относятся следующие симптомы:
- Увеличение частоты вдохов. В норме ребенок делает 20 вдохов в минуту, во время криза этот показатель значительно увеличивается.
- Нехватка воздуха. Ребенок начинает задыхаться из-за спазма бронхиальных мышц.
- Расширение ноздрей. У годовалых детей это проявление может свидетельствовать о приближающемся обострении.
- Появление хрипов и свиста. У малыша прослушиваются как хрипы, так и свист на выдохе.
- Синюшность покровов. Кожа в области рта и носа у некоторых детей приобретает синюшный оттенок.
- Изменение позы. Во время астматического криза ребенку становится тяжело дышать, поэтому он начинает менять свое положение для того, чтобы облегчить свои страдания. Прижимание головы к грудной клетке, опирание на локоть или поднятие головы кверху свидетельствует о начале удушья.
Для начала нужно вызвать скорую и успокоить малыша, поскольку приступы вызывают у детей сильный стресс. Если взрослый знает, какой аллерген спровоцировал приступ, то он должен срочно прекратить с ним контакт, то есть вывести больного из помещения либо открыть окна.
Первая доврачебная помощь включает также ингаляцию с помощью специального препарата для астматиков. Если малыш маленький, родители должны всегда носить с собой ингалятор с бронхорасширяющим лекарственным средством (Вентолин или Сальбутамол). Старшим детям, которые ходят в садик или школу, препарат нужно класть в рюкзак или сумку. Воспитательница или классная руководительница должна быть осведомлена о болезни и в случае необходимости обязана предоставить соответствующую помощь.
Основные факторы и механизмы развития астмы у детей
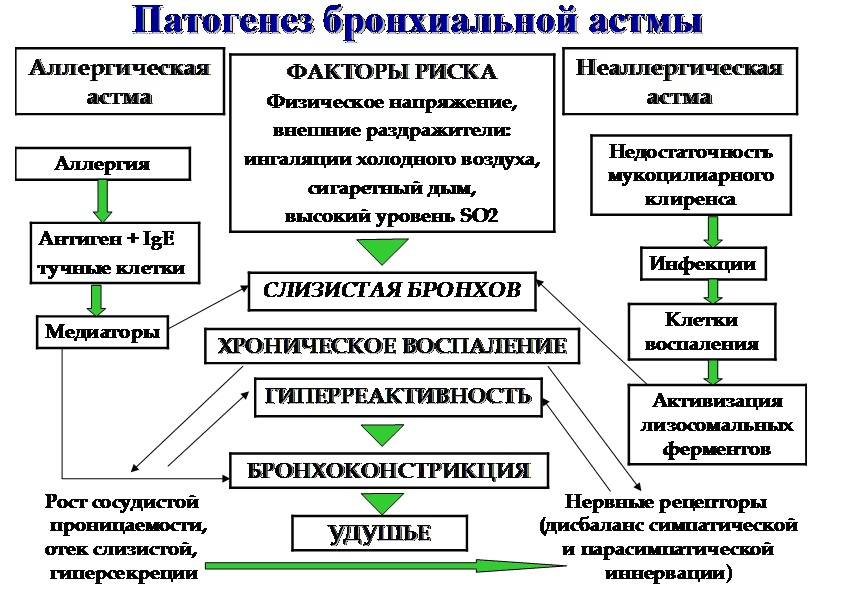
Ведущим механизмом при развитии бронхиальной астмы является гиперреактивность – повышенная реакция бронхов на различные раздражители. Развитие астмы происходит в результате взаимодействия внутренних факторов и воздействий внешней среды.
К внутренним факторам, влияющим на развитие бронхиальной астмы относят:
- Генетическая предрасположенность к аллергическим заболеваниям (атопии). Стандартный риск появления симптомов астмы у детей составляет 10%. Если астмой страдает один из родителей, то вероятность развития болезни у детей возрастает до 20%, а если оба родителя – то до 35-42%.
- Генетическая предрасположенность к бронхиальной гиперреактивности.
- Пол (среди детей чаще заболевают мальчики, а среди подростков и взрослых – женщины).
Внешними факторами, запускающими развитие астмы заболевания являются:
- Аллергены. Чаще всего это клещи домашней пыли, пыльца растений, плесневые грибы, контакт с домашними животными. Приступы бронхиальной астмы могут быть связаны с употреблением некоторых пищевых продуктов, а так же непереносимостью аспирина и других нестероидных противовоспалительных препаратов.
- Инфекционные агенты. В развитии бронхиальной астмы важная роль принадлежит вирусным инфекциям. Механизм отрицательного воздействия вирусов на бронхи заключается в усилении гиперреактивности бронхов, повреждению эпителия дыхательных путей, избыточной продукции иммуноглобулинов Е. Инфицирование Mycoplasma pneumoniae является одной из основных причин кашлевого варианта астмы, симптомы которого характеризуются хроническим умеренным воспалением, сопровождающимся умеренным бронхоспазмом и клиническими симптомами в виде длительного кашля в ночное время суток.
- Экологические факторы – это загрязнители воздуха, такие как озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др.
- Курение табака (активное и пассивное) имеет огромное значение для развития бронхиальной астмы у детей и рассматривается как один из сильнейших факторов риска
Среди основных неспецифических факторов, служащих триггерами обострений астмы можно назвать также физические нагрузки, эмоциональный стресс и смена климата.
Современное представление механизма развития бронхиальной астмы
у детей основано на ведущей роли аллергического (IgE-зависимого)
воспаления бронхов. Результатом этого воспаления является повышенная
секреция слизи, гиперемия и отек слизистой оболочки бронхов, и как
следствие — сужение их просвета. В дальнейшем наблюдается инфильтрация
слизистой оболочки бронхов эозинофилами, тучными клетками,
лимфоцитами, которые запускают и поддерживают каскад воспалительных
реакций. В связи с этим воспаление в бронхах носит персистирующий (т.е.
постоянный) характер и сохраняется в период между обострениями, что
определяет необходимость длительной постоянной базисной
противовоспалительной терапии. Последствием такого длительного
воспаления при отсутствии адекватного лечения, является изменение
структуры бронхов и утолщение их стенки (ремоделирование), что может
приводить к таким осложнениям, как хроническая обструктивная болезнь
легких. Установлено, что структурное ремоделирование дыхательных путей
встречается среди всех возрастных групп, включая дошкольников.
У детей чаще всего встречается атопическая (аллергическая) и вирус-
индуцированная астма (т.е. появление приступов при вирусных инфекциях).
Реже выявляется астма физического напряжения. Существует форма астмы,
связанная с ожирением, что чаще всего бывает у подростков.