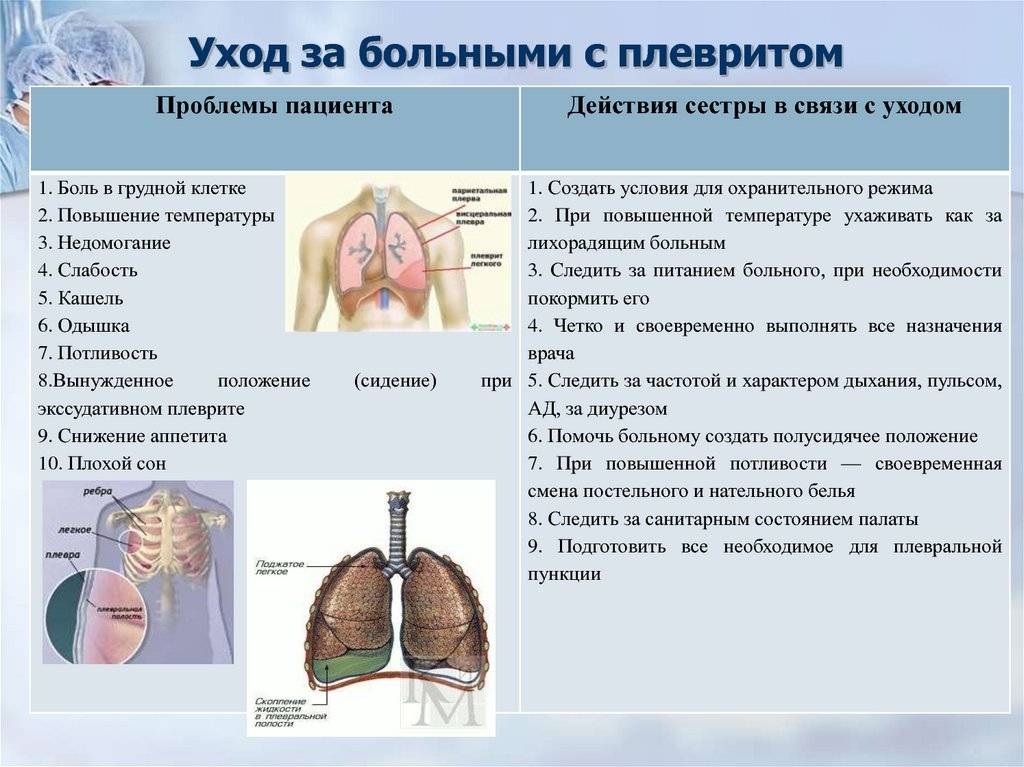
Кассификация
В зависимости от продолжительности течения, выраженности симптомов и клинико-морфологических характеристик аденоидита различают несколько классификаций воспаления носоглоточной миндалины. Такое деление болезни на формы обусловлено необходимостью использования различных терапевтических схем при разных ситуациях. На основе длительности течения выделяют следующие варианты аденоидита:
- Острый. К нему относятся эпизоды воспаления аденоидов длительностью до 2 недель и повторяющиеся не более 3-х раз за год. Средняя продолжительность – от 5 до 10 дней. Чаще всего патология развивается остро, на фоне ОРЗ или детских капельных инфекций.
- Подострый. Как правило, является следствием нелеченого острого процесса. Характерен для детей с гипертрофированной глоточной миндалиной. Средняя длительность заболевания не превышает 20-25 дней. Остаточные явления в виде субфебрилитета могут наблюдаться до 30 суток.
- Хронический. Сюда входят аденоидиты, клинические симптомы которых сохраняются более 1 месяца или повторяются более 4-х раз в году. В роли возбудителей выступает сочетание бактериальной и вирусной инфекции. Встречаются как первично хронические эпифарингиты, так и последствия неадекватной терапии подострой формы.
Хронический аденоидит может проявляться различными морфологическими изменениями в паренхиме миндалины. К его основным формам относятся:
- Отечно-катаральная. Обострение заболевания сопровождается активацией воспалительных реакций в миндалине, ее выраженной отечностью. В клинической картине преобладают катаральные симптомы.
- Серозно-экссудативная. Характеризуется скоплением большого количества патогенных микроорганизмов и гнойных масс в углублениях паренхимы. Как результат, миндалина становится отечной и гипертрофируется.
- Слизисто-гнойная. Воспалительный процесс сопровождается беспрерывным выделением большого объема слизи с примесью гнойного экссудата. Параллельно аденоидная ткань прогрессивно увеличивается в размерах.
На основе общего состояния пациента и выраженности имеющихся клинических симптомов принято выделять 3 степени тяжести аденоидита:
- Компенсированную. Часто является физиологическим ответом на инфекционные агенты. Ухудшение общего состояния маловыраженное или полностью отсутствует. Эпизодически возникает нарушение носового дыхание, ночной храп.
- Субкомпенсированую. Клинические проявления постепенно нарастают, возникает системная интоксикация, отвечающая острому эпифарингиту. При отсутствии должного лечения болезнь переходит в состояние декомпенсации.
- Декомпенсированную. В этом случае глоточная миндалина утрачивает свои функции, превращаясь в очаг хронической инфекции. Местный иммунитет при этом полностью отсутствует. Клинически это сопровождается ярко выраженной симптоматикой.
Сухой плеврит – лечение
Сам по себе сухой плеврит не требует специфического лечения. Не существует препаратов, которые могли бы препятствовать развитию фибринозного воспаления или слипанию листов плевры.
Внимание. Гораздо важнее воздействовать на причины сухого плеврита
Лечение первопричины приводит к более быстрому разрешению воспаления.
В некоторых случаях допустимо использовать протеолитические ферменты, например, контрикал или гордокс. Они способны растворить спайки и образовавшуюся между плевральными листками соединительную ткань. Однако во время острого процесса они не используются.
Нестероидные противовоспалительные препараты имеют низкую эффективность в данном случае. Среди них можно выбрать те, которые обладают наибольшим анальгезирующим эффектом, например, кеторолак или кетопрофен.
Однако и они не всегда справляются с выраженным болевым синдромом. Для уменьшения боли рекомендуется соблюдать постельный режим.
Ранним предупреждением развития спаечного процесса в плевре является дыхательная гимнастика. Специальные упражнения можно начинать выполнять тогда, когда уменьшиться боль.
Внимание. Выраженное разрастание соединительной ткани в плевре консервативно вылечить невозможно
Для этого проводят хирургическую операцию, в ходе которой плевру удаляют полностью. Называется такая операция декортикацией легкого.
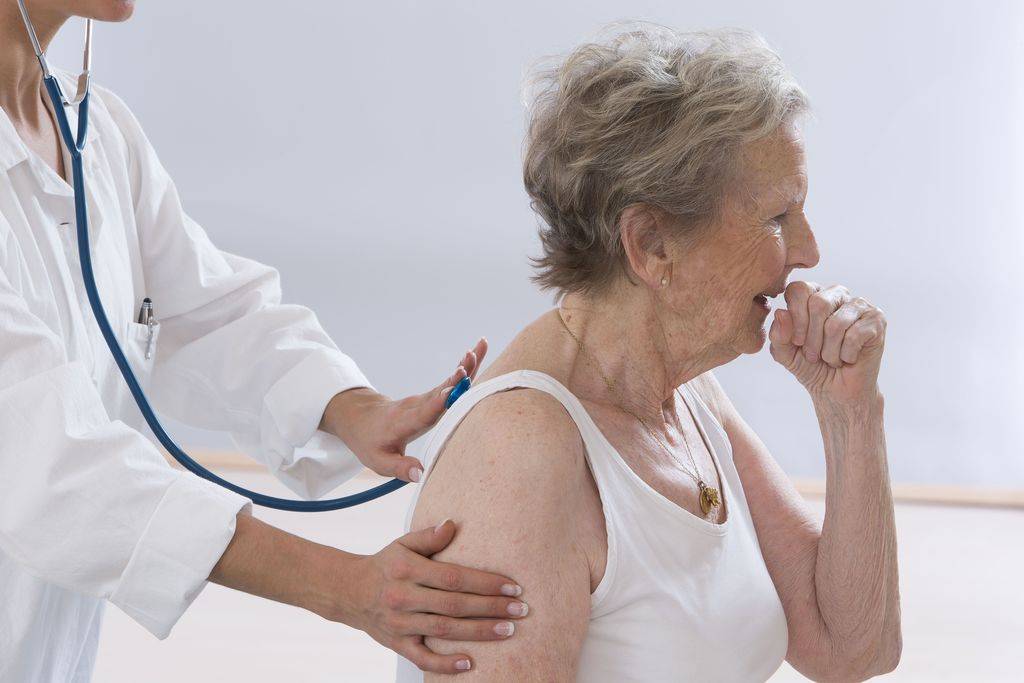
Клинические проявления плеврита у пожилых людей
В зрелом и пожилом возрасте протекание заболевания является вялым. Данное заболевание может сопровождаться икотой или одышкой. В ночное время у пациентов наблюдается озноб. При кашле пациенты жалуются на усиление болезненности. У них достаточно часто диагностируется общая слабость и утомляемость.
Возникновение и развитие заболевания
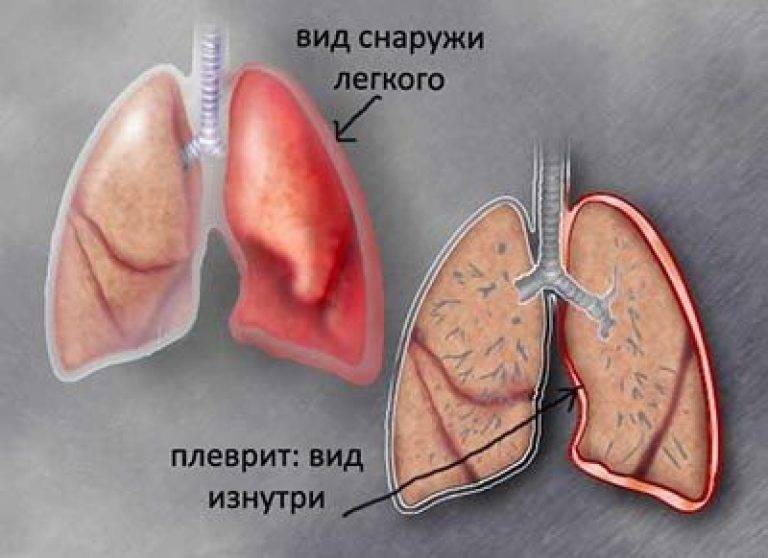
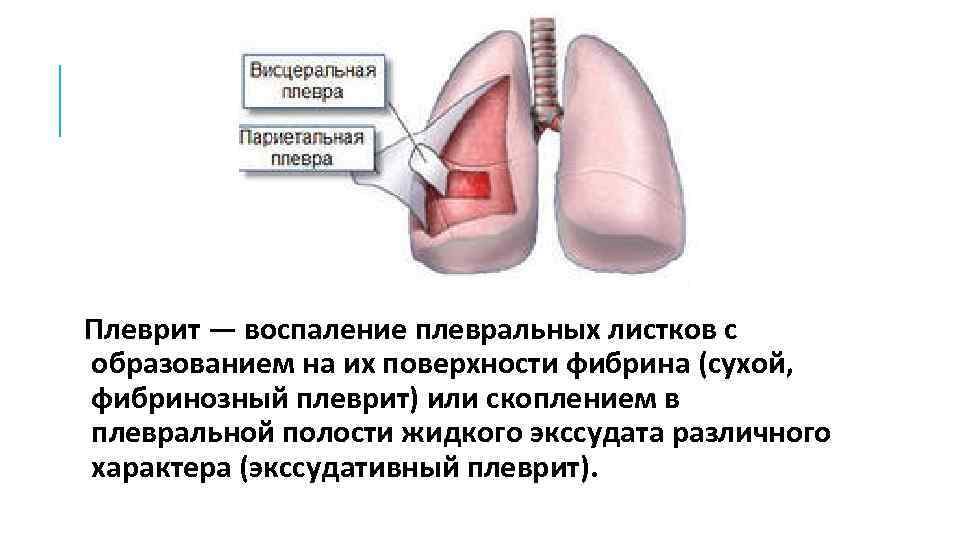
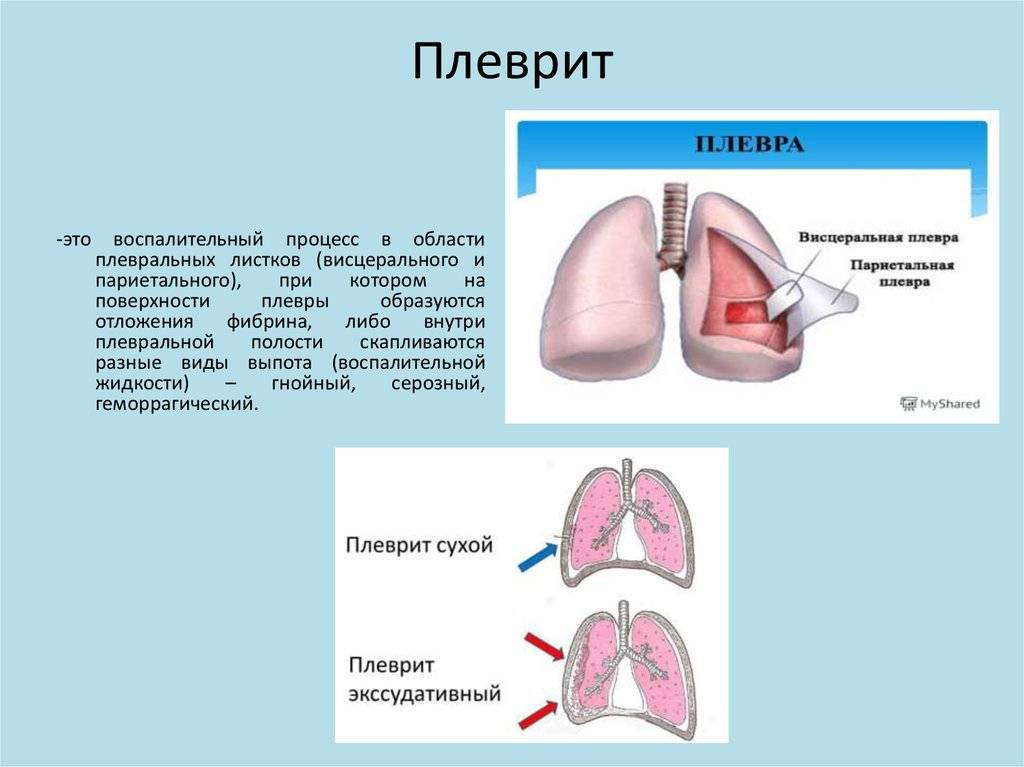
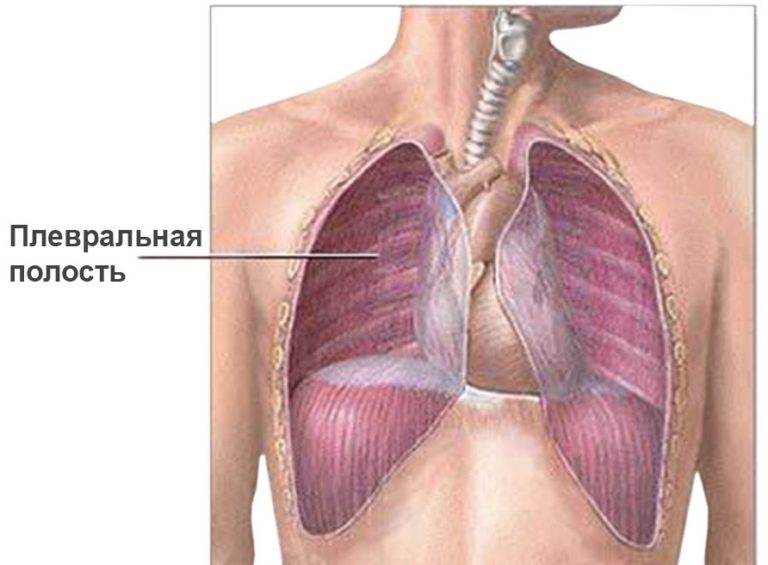
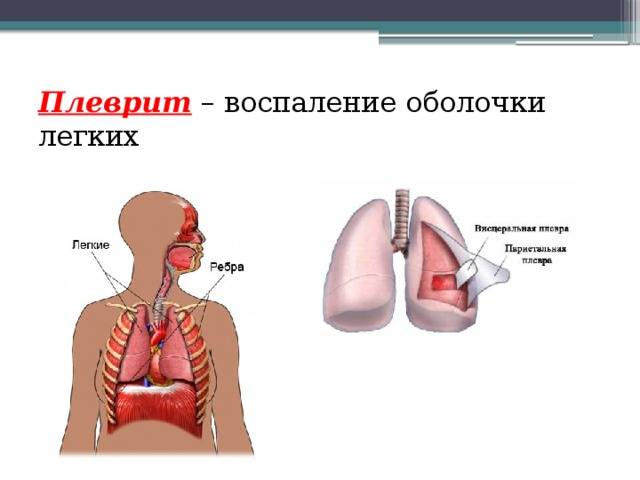
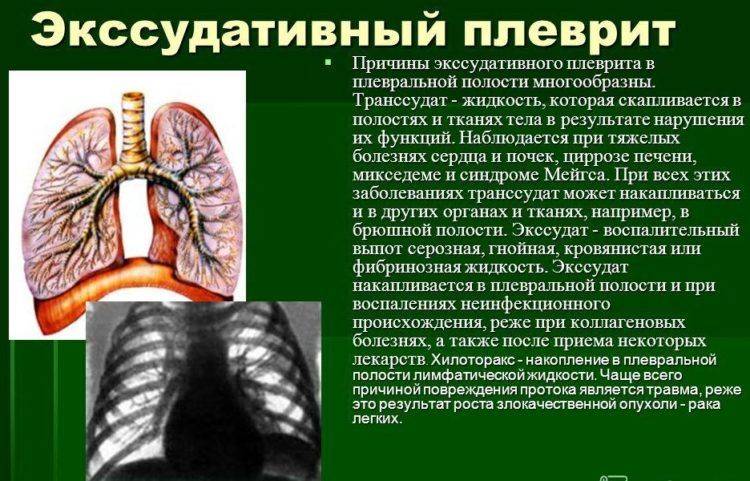
Плеврит является воспалительным процессом, затрагивающим плевру – серозную оболочку, покрывающую легкие со всех сторон. Как правило, данная патология выступает в качестве осложнения более тяжелого заболевания.
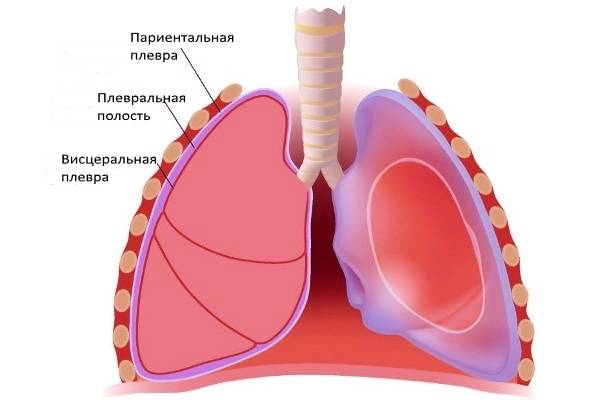
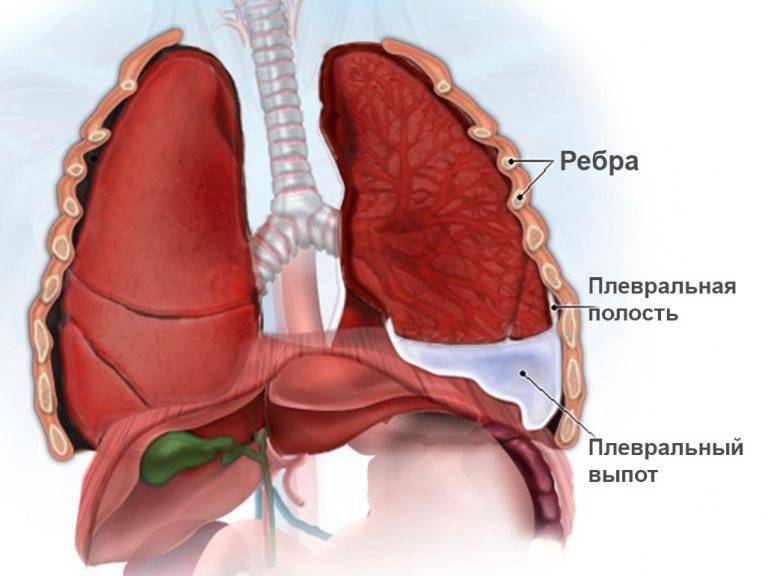
Сама плевра представляет собой двухслойную оболочку, расположенную вокруг легких. В ее состав входят два листка – висцеральный внутренний и париетальный наружный. Первый листок непосредственно соприкасается с легким, обеспечивает защиту сосудов, нервов и бронхов, разделяет органы между собой. Второй листок располагается на внутренней стенке грудной клетки и отвечает за отсутствие трения между обоими листками во время дыхательных движений.
У здорового человека, в нормальном состоянии, узкое пространство между слоями заполнено незначительным количеством серозной жидкости или экссудата, примерно 25 мл. Появление этой жидкости происходит в результате фильтрации кровяной плазмы через сосуды, расположенные в верхней части легких. Под влиянием негативных факторов происходит ее быстрое скопление в полости плевры, далее уже начинается развитие плеврита. К подобным факторам, дающим толчок патологии, относятся тяжелые заболевания, инфекции, механические травмы грудной клетки и т.д.
При нормальной работе сосудов излишки жидкости всасываются обратно, лишь на листках становится заметно появление фибрина – белкового соединения. Такой плеврит считается сухим или фибринозным. В других случаях сосуды перестают в полной мере выполнять свои функции, что приводит к формированию в полости плеврального выпота, состоящего из крови, лимфы и гнойных масс. Подобная разновидность известна как экссудативный или выпотной плеврит, у которого симптомы у взрослых проявляются почти без температуры.
В определенных ситуациях происходит преобразование сухого плеврита в экссудативный. Данная патология затрагивает мужчин и женщин, однако, по данным статистики, этому недугу более всего подвержены мужчины пожилого возраста.
Виды хрипов при пневмонии
Клиническая картина
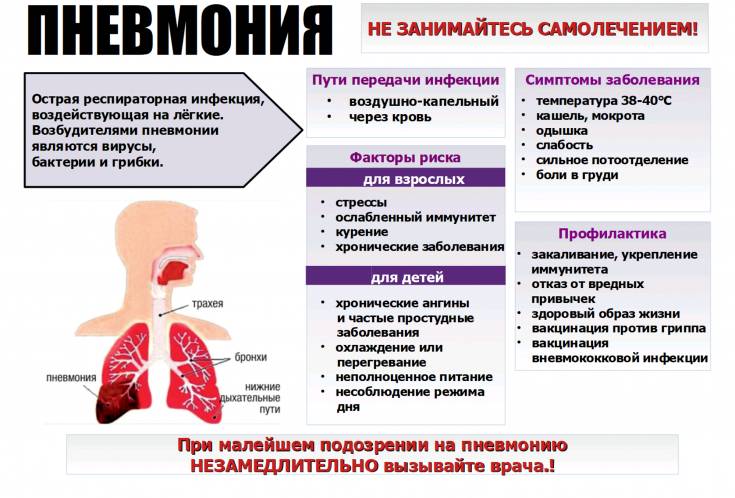
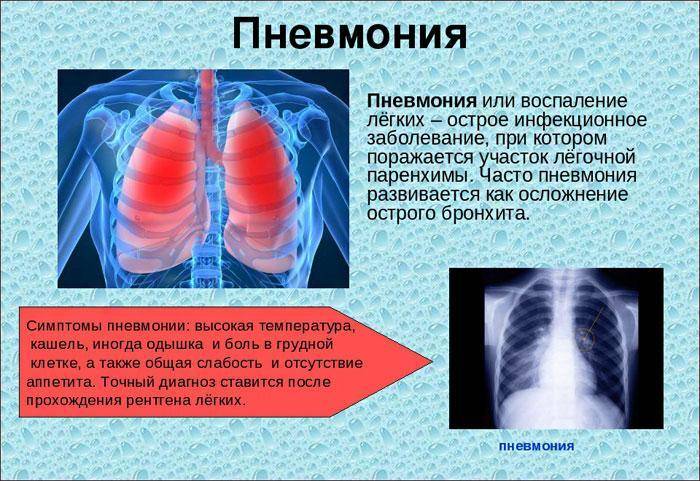
Заболевание, как правило, имеет острое начало и достигает своего максимума уже на 2-3 сутки. При типичном течении встречаются все симптомы характерные для пневмонии:
- лихорадка (38-40°C ),
- кашель (первые 1-3 дня сухой, затем влажный),
- боль в грудной клетке,
- слабость, головные боли,
- гиперемия щеки на стороне поражения,
- кожные покровы бледные или синюшные,
- тошнота, рвота,
- мокрота коричневого или ржавого цвета, иногда в ней могут быть прожилки крови,
- боли в животе, если патологический процесс расположен в нижних отделах легких,
- одышка,
- тахипноэ,
- тахикардия.
Подробнее о стандартной симптоматике >,>,
Есть симптомы, которые возникают после вовлечение в воспалительный процесс плевры, их можно назвать специфичными для плевропневмонии. Это то, чем отличается одно заболевание от другого. К ним относятся:
- Болевой синдром. Боль усиливается при кашле, повороте тела в здоровую сторону, имитации дыхательных движений. Боль исчезает после развития выпотного плеврита.
- Неравномерное участие двух половин грудной клетки в акте дыхания. Наблюдается отставание на пораженной стороне.
- Снижение экскурсии грудной клетки на стороне поражения.
- Западение (при сухом) и выбухание (при выпотном) межреберных промежутков.
Плевропневмония протекает в три стадии:
1. Прилива (до 3-х дней) – характеризуется отеком тканей, полнокровием и экссудацией в альвеолы.
2. Опеченения (от 3-х дней до 2-3-х недель):
- красного – миграция в альвеолы большого количества эритроцитов и фибрина вместе с плазмой,
- серого – гемолиз эритроцитов, находящихся в экссудате, и скопление большого количества лейкоцитов в нем, образование фибриновых пленок.
3. Разрешения (до 3-х недель) – в это время происходит рассасывание фибриновых пленок и экссудата.
Плеврит развивается, как правило, в конце первой начале второй стадии.
Подробнее о стадиях пневмонии >,>,
Пневмония и плеврит – это абсолютно разные заболевания, которые имеют свои отличия. Пневмония – это воспаление паренхимы (в некоторых случаях стромы) легкого. Плеврит – это воспаление серозной оболочки (плевры), которая покрывает легкие снаружи и выстилает полость грудной клетки изнутри, в которой находятся легкие.
Классификация
Существует несколько подходов к классификации плеврита. В зависимости от особенностей распространения воспалительного процесса патология бывает осумкованной и диффузной. По характеру течения она подразделяется на фиброзную и экссудативную. Воспаление может быть как односторонним, так и двусторонним. Кроме того, разработана классификация, учитывающая этиологию воспалительного поражения плевры.
Сухой фиброзный плеврит легких
При сухом фиброзном плеврите симптомы появляются внезапно, а затем состояние больного быстро усугубляется. Со стороны, где развилось воспаление, возникает резкая боль и ощущение давления. Симптомы усиливаются при резких движениях, вдохах, чихании и кашле. Боли могут иррадиировать в плечо, верхнюю часть живота или в область лопаток.
При таком течении болезни также присутствует асимметричная ограниченность дыхательных экскурсий со стороны пораженного легкого. Для сухого плеврита характерно наличие сильного звука трения серозных оболочек. Часто данная форма патологии сопровождается сильными болями в голове, ломотой в суставах и мышцах. При таком течении плеврита быстро нарастают признаки интоксикации.
Экссудативный выпотной плеврит
Экссудативный плеврит — это часто встречающаяся форма данного патологического состояния. Боли и неприятные ощущения усиливаются по мере накопления жидкости между серозными оболочками. Появляется одышка и другие проявления дыхательной недостаточности. По мере рассасывания экссудата выраженность симптомов снижается.
Туберкулезный
Плеврит может развиться на фоне длительного неблагоприятного течения туберкулеза, когда микобактерии стремительно размножаются и могут быть занесены с кровью или лимфой в серозную оболочку. Он может протекать как в сухой, так и в экссудативной форме. Интенсивными болевыми ощущениями и тахикардией. Часто симптомы исчезают так же внезапно. Заболевание переходит в хроническую форму, отличающуюся смазанной симптоматикой.
Гнойный плеврит легких
При этой форме патологии между серозными оболочками легких начинает скапливаться не экссудат, а гной. При таком течении появляется сухой кашель и нарастает одышка. Из-за сильнейшей боли пациент принимает вынужденное полусидячее положение. Возникают выраженные симптомы дыхательной недостаточности. Возможно отделение зловонной мокроты при кашле. Наиболее тяжело данная форма патологии протекает в детском и пожилом возрасте.
Осумкованный плеврит
Осумкованный плеврит характеризуется воспалением ограниченного участка и накоплением в этой области экссудата. Степень выраженности симптомов зависит от размеров пораженного участка. Большинство пациентов жалуются на боли в груди, одышку и тахикардию.
Особенности лечения болезни
В том случае, если появляются подозрения на гнойный плеврит, то пациент подлежит обязательной госпитализации.
 Лечение такой патологии предполагает решение следующих задач:
Лечение такой патологии предполагает решение следующих задач:
- стабилизация состояния пациента;
- восстановление нормального дыхания;
- устранение причины, которая спровоцировала плеврит.
В большинстве случаев такая патология имеет инфекционное происхождение, поэтому медикаментозная терапия проводится с применением антибиотиков и противовоспалительных средств.
При борьбе с гнойным плевритом назначается прием следующих антибактериальных препаратов:
- Цефтриаксон.
- Ампициллин.
- Клиндамицин.
Восстановить водно-электролитный баланс удается с помощью физраствора либо глюкозы. Такое медикаментозное лечение помогает ускорить почечную фильтрацию и быстро избавиться от продуктов распада.
Терапия гнойного плеврита может проводиться с помощью следующих лекарственных препаратов:
- мочегонные средства помогают организму избавиться от жидкости и замедлить процесс всасывания натрия и калия;
- нестероидные противовоспалительные препараты помогают избавиться от сильного болевого синдрома;
- глюкокортикостероиды предотвращают синтез противовоспалительных компонентов.
При выявлении сухого плеврита лечение предполагает соблюдение постельного режима. Кроме этого, назначается прием препаратов, оказывающих на организм антимикробное, обезболивающее и противовоспалительное действие. Ускорить процесс выздоровления помогают банки и согревающие компрессы.
При диагностировании такой формы болезни, как гнойный экссудативный плеврит, пациент помещается в стационарные условия медицинского учреждения. Консервативная терапия предполагает прием препаратов противоопухолевого и противоинфекционного действия на организм.
 Важную роль при такой форме недуга имеет соблюдение специальной диеты с достаточным содержанием витаминов и белков. Специальное питание предполагает полное исключение из рациона соли и потребление ограниченного количества жидкости.
Важную роль при такой форме недуга имеет соблюдение специальной диеты с достаточным содержанием витаминов и белков. Специальное питание предполагает полное исключение из рациона соли и потребление ограниченного количества жидкости.
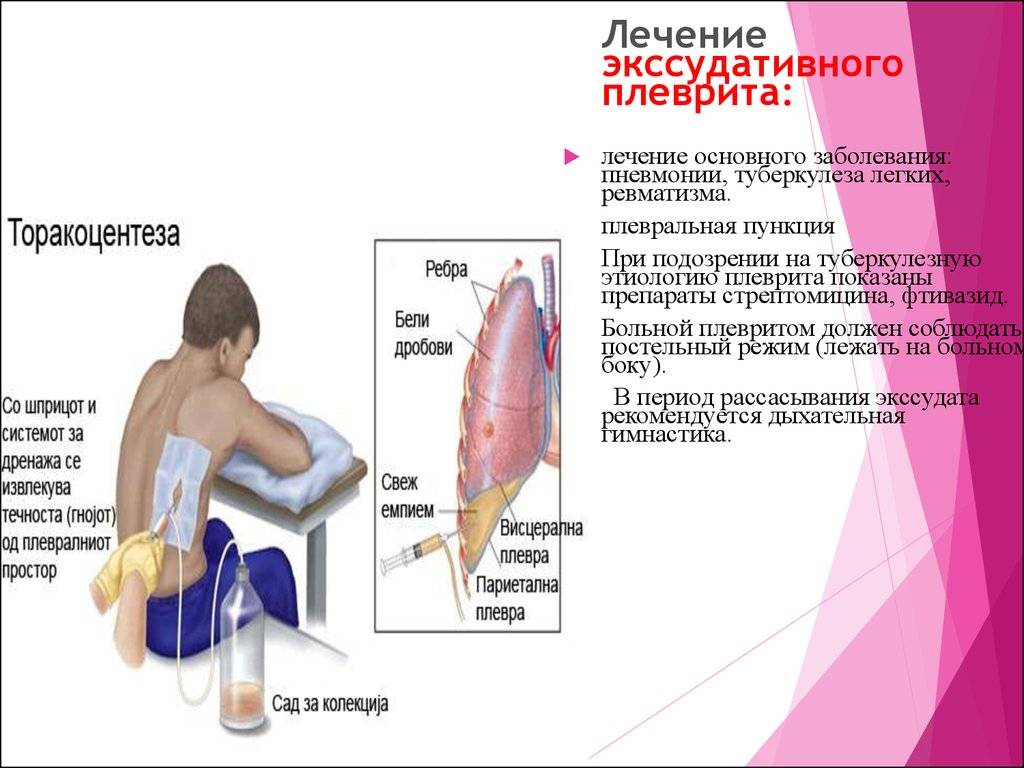
В том случае, если диагностируется появление в плевральной полости повышенного количества жидкости, то специалистами принимается решение о проведении пункции. Для выполнения такой процедуры сбоку от лопатки область плевры вводится специальная игла. Благодаря проведению пункции удается вывести из организма лишнюю жидкость, заметно снизит давление в легочной полости, и восстановить дыхание. После пункции пациенту назначается проведение лечебной гимнастики и физиопроцедур.
Лечение гнойного плеврита проводится только в стационарных условиях. Самостоятельное лечение болезни в домашних условиях может представлять угрозу для жизни пациента и вызвать развитие тяжелых последствий.
 Основной задачей при лечении такой патологии считается предотвращение процесса разрушения тканей. Выполняется ежедневная пункция, полость промывается антисептическими средствами, а также накладывается дренаж.
Основной задачей при лечении такой патологии считается предотвращение процесса разрушения тканей. Выполняется ежедневная пункция, полость промывается антисептическими средствами, а также накладывается дренаж.
При гнойном плеврите медикаментозное лечение может не принести желаемого результата, поэтому прибегают к проведению хирургического вмешательства. Во время операции специалистами проводится удаление плотных рубцов плевры либо ее пристеночных листов, и определяется это степенью поражения легкого.

Осложнения
Хронический очаг инфекции в лимфоидной миндалине очень опасен. Из него по кровеносным и лимфатическим сосудам инфекция быстро распространяется в близлежащие и отдалённые органы.
Это может вызывать следующие заболевания:
- отит;
- синусит;
- ринит;
- тонзиллит;
- эпиглотит;
- воспаление верхних дыхательных путей (фарингит, ларингит, трахеит);
- воспалительные заболевания других органов (пневмония, эндокардит и т. д.);
- сепсис (системное воспалительная реакция всего организма).
Не стоит забывать, что затяжное хроническое течение может привести к разитию опухолевого процесса.
Причины появления и осложнения плеврита
При плеврите симптомы заболевания и лечение зависят от причины возникновения недуга. Причины проявления плеврита могут иметь инфекционный и неинфекционный характер. К факторам инфекционной природы относятся:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка);
- инфекции (сифилис, хламидии);
- вирусы (грипп, ВИЧ);
- грибок;
- заражение через травму грудной области;
- туберкулез.
Причины неинфекционного характера включают в себя:
- опухоль плевральной оболочки;
- метастазы в легких;
- переохлаждение;
- аллергия.
Также существует ряд факторов, которые создают благоприятную среду для появления и развития заболевания. К ним относятся:
- курение;
- алкоголизм;
- беременность;
- сахарный диабет;
- бронхит;
- патологии иммунной системы;
- ревматоидные артриты;
- заболевания желудочно-кишечного тракта.
Самыми распространенными на сегодня являются инфекционный, туберкулезный, аллергический плевриты. Среди бактерий, которые наиболее часто становятся возбудителями болезни – стрептококки и пневмококки.
Инфекционный плеврит заразен, так как микробы воздушно-капельным, контактным, бытовым путем могут перейти к другому человеку. Следует отметить, что само по себе попадание инфекции, в том числе и туберкулезной палочки, в организм еще не означает, что человек обязательно заболеет. Ведь стрептококки относятся к условно патогенной микрофлоре человеческого организма, а туберкулезная палочка может долгое время пребывать внутри и никак себя не проявлять.
Заражению инфекционным плевритом предшествует комплекс обстоятельств, таких как:
- слабый иммунитет;
- длительный контакт с источником заражения;
- повышенная активность патогенных микроорганизмов;
- индивидуальная чувствительность организма к тому или иному возбудителю.
Состояние иммунитета играет очень важную роль. Если защитные функции организма работают хорошо, непродолжительный контакт с источником инфекции не причинит вреда здоровью. И, наоборот, при слабом иммунитете достаточно небольшого переохлаждения, минутного общения с больным, чтобы недуг начал развиваться.
Сегодня очень распространены аллергические плевриты и с каждым годом их становится все больше и больше. Этому способствует экологическая ситуация, ухудшение качества продуктов питания. От аллергии полностью избавиться практически невозможно. Однако существует много профилактических процедур, которые ослабляют иммунную реакцию организма на аллергены и в следующий раз при контакте с аллергеном проявления болезни будут не такими выраженными и длительными.
Если же болезнь запустить, возникают осложнения, которые несут в себе угрозу для жизни человека. Последствие осложнений может быть следующего характера:
- интоксикация организма;
- образование фиброзных спаек в легких, что ведет к кислородному голоданию клеток организма;
- зарастание легких нитками фиброзного белка, и в результате – дыхательная недостаточность, нарушение работы сердца.
Дыхательная недостаточность, высокая температура при интоксикации, нарушении работы сердца могут иметь смертельный исход. Чем раньше будет выявлена причина заболевания и будут приняты необходимые меры лечения, тем меньше вреда здоровью принесет плеврит.
Плеврит у взрослых
Плеврит у взрослых наиболее часто сопровождает инфекционные процессы нижних дыхательных путей, туберкулез, травмы и онкологические болезни. Очень часто взрослый с плевритом поздно обращается за медицинской помощью, перенося заболевание «на ногах», не осознавая всю серьезность ситуации. При этом затягивается воспалительный процесс не только в плевре, но и продолжают происходить патологические процессы, связанные с основным заболеванием.
Плеврит у мужчин
Плеврит у мужчин возникает чаще, чем у женщин, потому что они реже обращаются за медицинской помощью при первых симптомах болезни, чаще курят и злоупотребляют алкоголем, что не только ухудшает течение плеврита, но и способствует усугублению тех болезней, которые приводят к плевриту у взрослого человека (онкологические болезни, панкреатит и др.). Также мужчины чаще чем женщины переносят с осложнениями инфекционные болезни дыхательных путей. Ну и стоит отметить тот факт, что у мужчин значительно чаще регистрируется туберкулез, который может приводить к плевриту.
Плеврит у женщин
Плеврит у женщин возникает по тем же причинам, что и у мужчин. Но они гораздо охотнее обращаются к врачу при возникновении у них тревожных симптомов, что обеспечивает лучший прогноз болезни и скорейшее выздоровление. Есть одна болезнь, которая встречается только у женщин и может приводить к воспалению плевры: синдром Мейгса (заболевание яичников).
Плеврит у пожилых
Плевриты у пожилых людей могут встречаться при всех нижеперечисленных заболеваниях, которые встречаются у взрослых и детей. Однако, что касается плеврита у пожилых, то структура причин его возникновения немного изменяется: чаще регистрируется плеврит, обусловленный хроническими заболеваниями сердца; чаще возникает постинфарктный синдром, сопровождающийся иногда плевритом; чаще встречается метастатический плеврит.
Плевриты у пожилых характеризуются тяжелым течением, нередко усугубляющим клиническую картину основного заболевания, что особенно касается нарастания признаков дыхательной и сердечно-сосудистой недостаточности. Рассасывание воспалительного очага при плеврите у пожилого человека происходит дольше, осложнения возникают чаще. Лечение патологического процесса более длительное.
Чем опасен плеврит легких?
Прогноз зависит от причины, вызвавшей воспаление плевры, а также от степени тяжести недуга. При онкологических образованиях прогноз неблагоприятный, как и в случае большого количества выпота в плевральной полости. Чем опасен гнойный плеврит легких? Высока вероятность прорыва плевры и сепсиса. Плеврит справа опасен распространением инфекции на сердце.
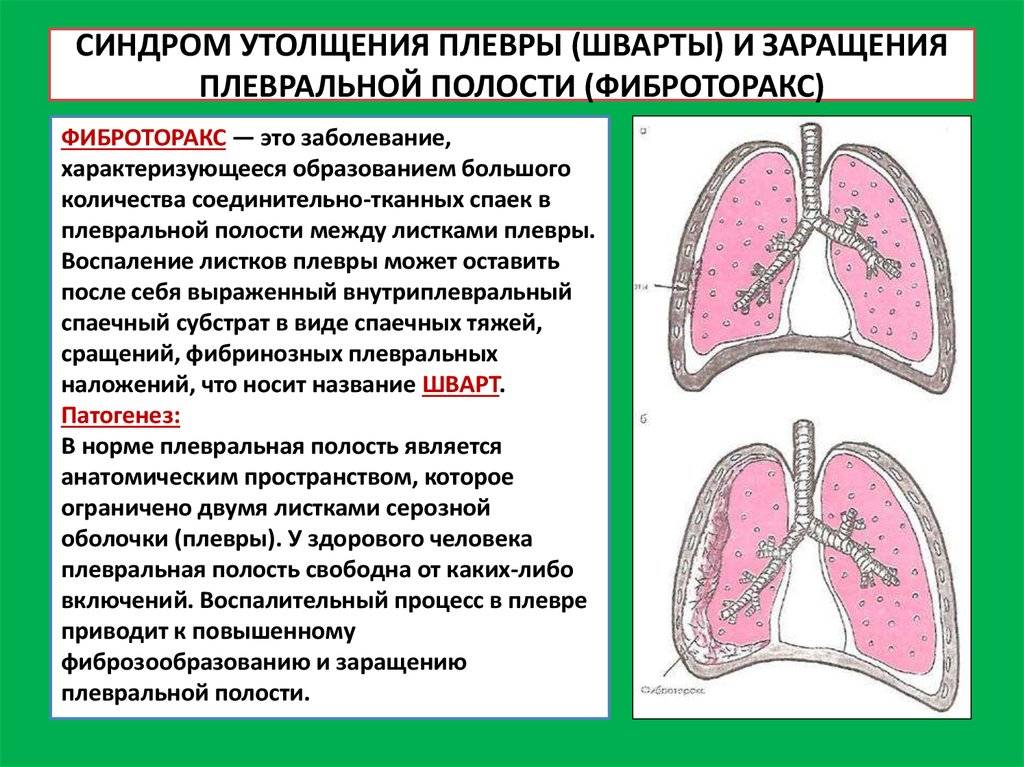
После плеврита возможны такие осложнения:
- спайки, заращение плевральной полости;
- дыхательная недостаточность;
- плевросклероз;
- утолщение плевральных листков;
- ухудшение подвижности легких;
- гангрена легких;
- эмпиема плевры и ее прорыв.
При детском плеврите осложнения развиваются очень быстро. Но если предотвратить распространение инфекции удастся вовремя, то прогноз на выздоровление благоприятный. Плеврит лечится в течение 3–4 недель, на восстановление может уйти от 6 до 12 месяцев. Пациенты после выздоровления должны наблюдаться 2 года у врача.
Виды плеврита
Классификация плеврита производится следующим образом:
По характеру воспаления:
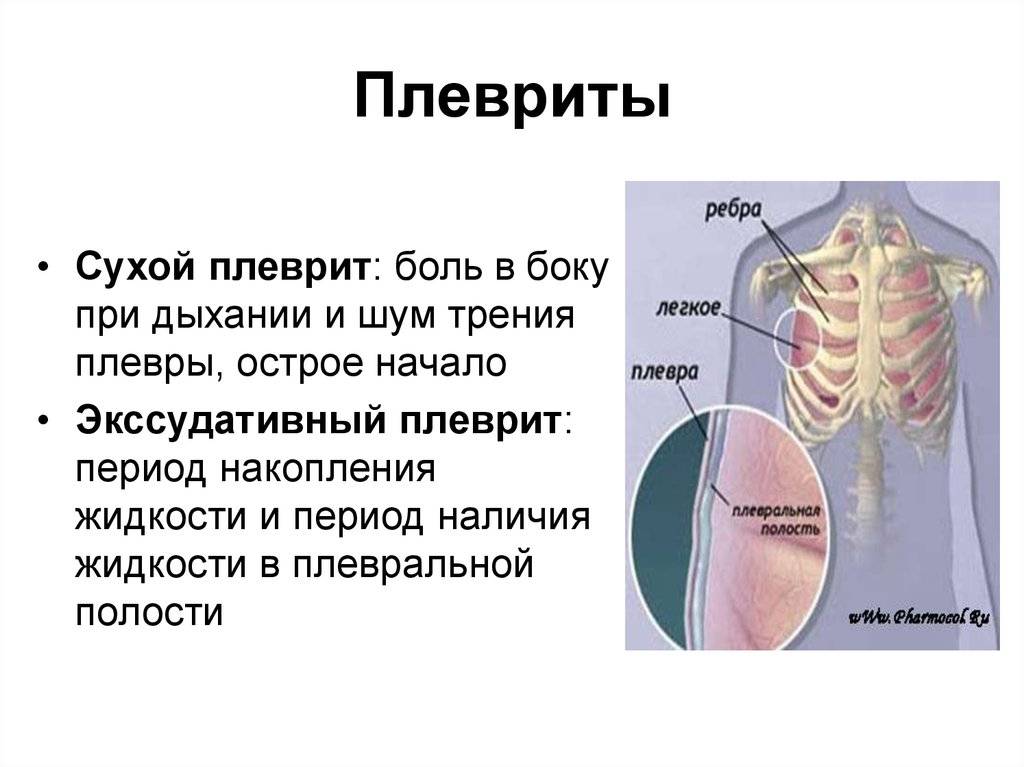
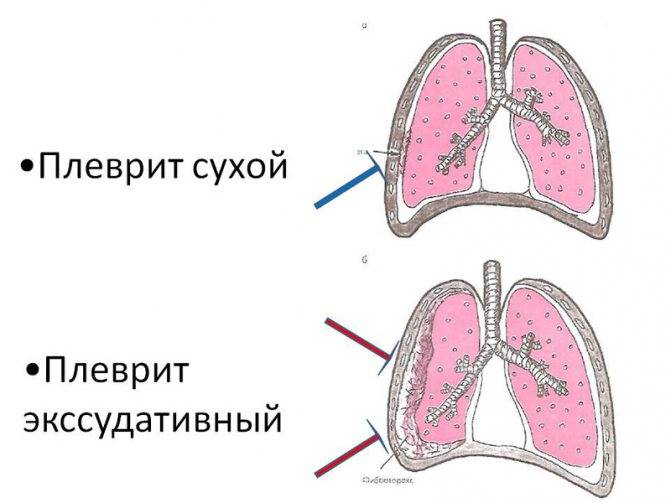
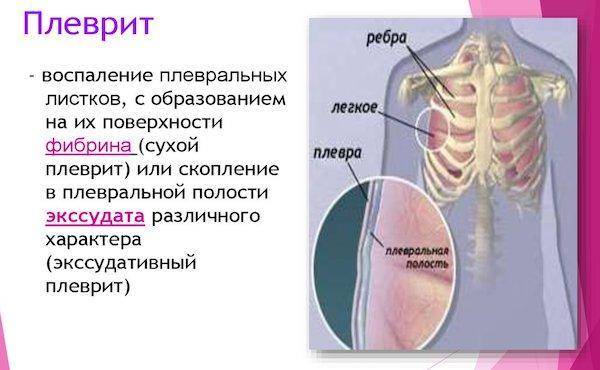
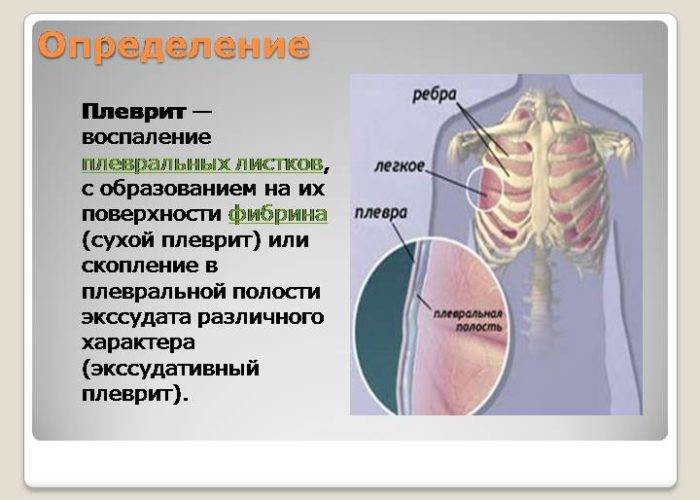
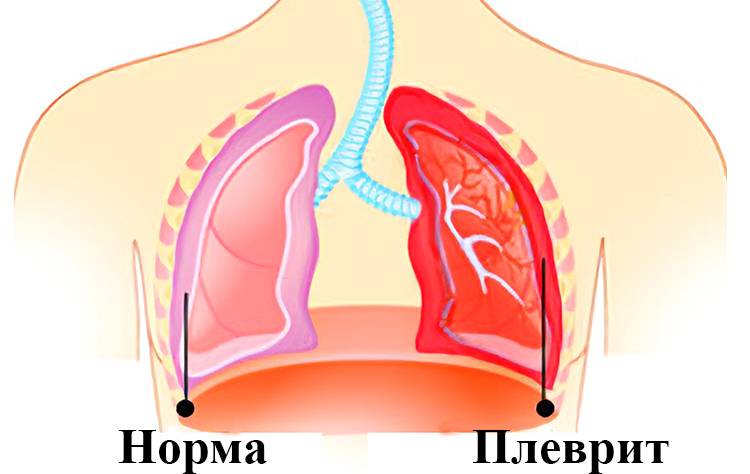
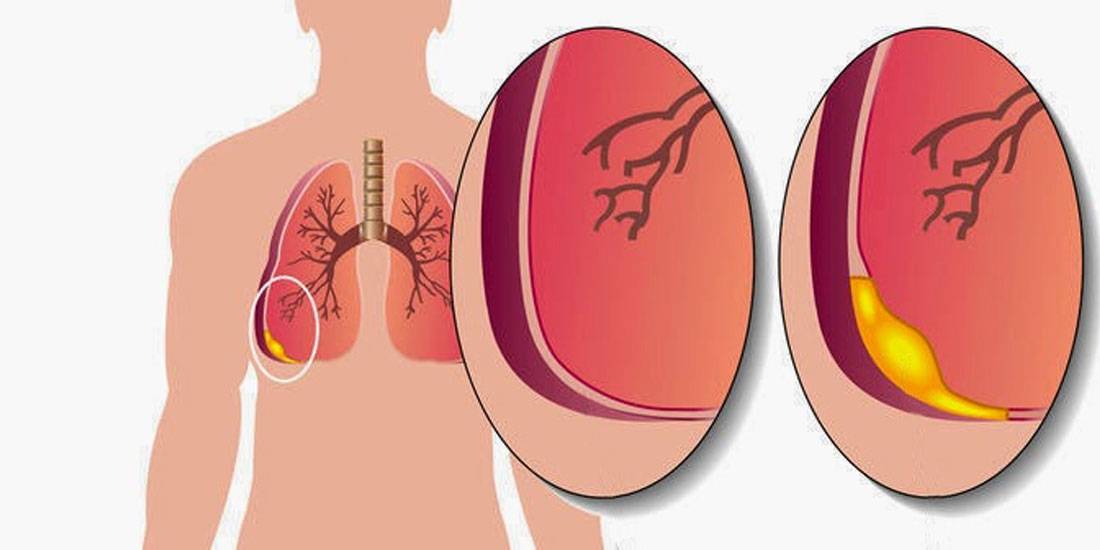
Сухой (фибринозный) плеврит – характеризуется оседанием на плевре высокомолекулярного белка плазмы крови – фибрина, при этом экссудата остается в минимальном количестве. Фибрин представляет собой клейкие нити, присутствие которых при минимальной жидкости усиливают трение листков плевры, а соответственно и легких друг о друга. Это приводит к болевым ощущениям. Многие специалисты выделяют сухой плеврит в качестве первой стадии развития данной патологии, после которой развивается экссудативный плеврит.
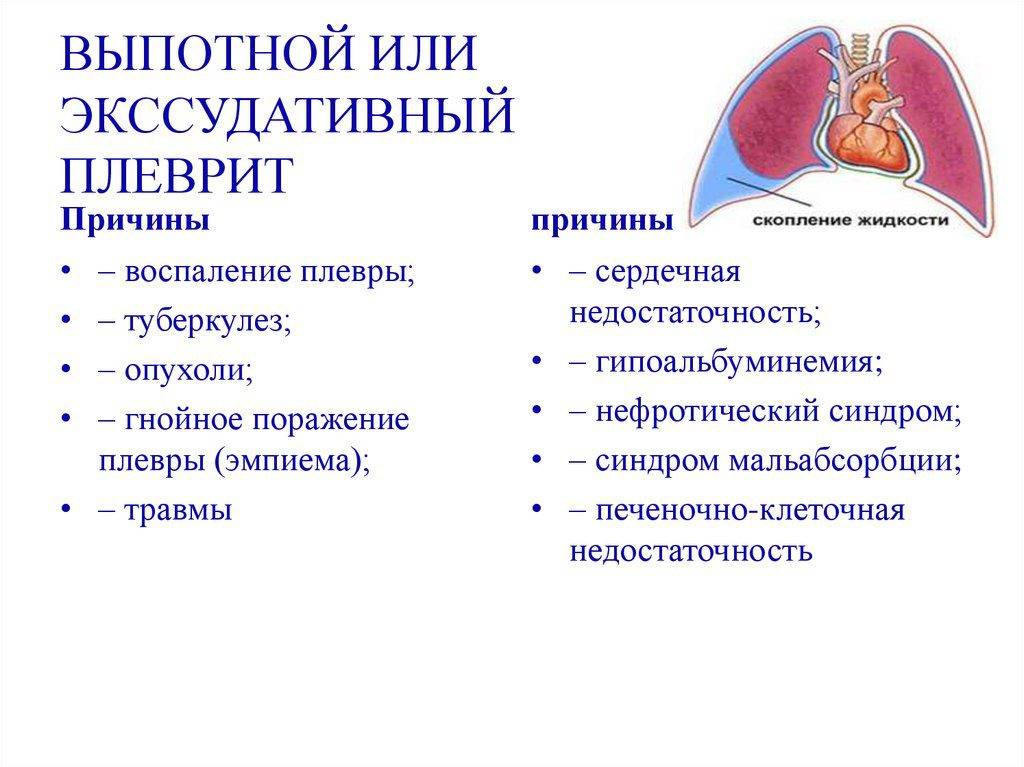
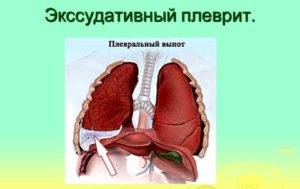
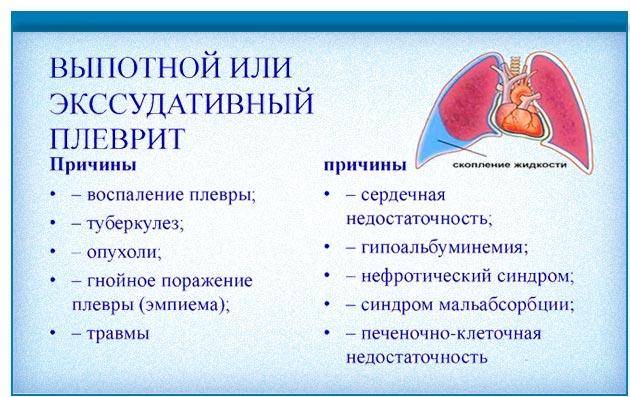
Экссудативный (выпотной) плеврит – характеризуется значительным количеством экссудата в плевральной полости, что приводит к избыточному давлению на располагающиеся рядом ткани и органы. Экссудативный плеврит сопровождается увеличением поражаемой площади воспалительным процессом, снижением активности ферментов, участвующих в расщеплении фибриновых нитей, формированием плевральных карманов, в которых со временем может скапливаться гной. Кроме того, нарушается отток лимфы, а обильное количество выпота способствует уменьшению жизненного объема легкого, из-за чего может сформироваться дыхательная недостаточность.
По этиологии:
1. Инфекционные, которые могут быть:
- Бактериальный (стафилококковый, пневмококковый, стрептококковый и другие);
- Грибковый (кандидозный, актиномикозный и другие);
- Паразитарный (при амебиазе, парагониазе, эхинококкозе и другие);
- Туберкулезный – характеризуется медленным течением с симптомами общей интоксикации организма, кашлем, выпотом с содержанием большого количества лимфоцитов, а иногда и характерным творожистым гноем.
2. Неинфекционные (асептические):
- Травматические – обусловленные значительным кровоизлиянием при травмировании органов грудной клетки, что приводит к скоплению крови в плевральной полости (гемоторакс). Далее, свернувшаяся кровь, при отсутствии нагноения, в сочетании с соединительной тканью начинает образовывать толстые шварты, которые ограничивают функционирование легкого. Стоит заметить, что при небольшом гемотораксе кровь обычно рассасывается в плевральной жидкости и особого вреда нанести не успевает. При большом гемотораксе и тяжелой травме грудной стенки и легкого кровь в плевральной полости свертывается (свернувшийся гемоторакс). В дальнейшем, если не происходит нагноеине, массивный сгусток подвергается организации соединительной тканью, в результате чего формируются толстые шварты, ограничиваю¬щие функцию легкого.
- Опухолевые;
- Ферментативные;
- Обусловленные системными заболеваниями;
- Обусловленные другими заболеваниями – уремией, инфаркте легкого, асбестозе и другие.
3. Смешанные.
4. Идиопатические (причина патология не выявлена).
По патогенезу:
- Инфекционный;
- Инфекционно-аллергический;
- Аллергический и аутоиммунный;
- Токсико-аллергический;
- Токсический.
По распространению:
- Диффузный (тотальный);
- Отграниченный (осумкованный) – развитие происходит за счет фиброзного склеивания, а после сращения плевральных листков на границах жидкого выпота, из-за чего формируется так называемый карман, который обычно располагается в нижних частях плевры.
По характеру выпота:
- фибринозный – характеризуется минимальным количеством экссудата с оседанием на плевре фибрина;
- серозный – характеризуется минимальным количеством экссудата без оседания на плевре фибрина;
- серозно-гнойный – характеризуется серозно-гнойным выпотом;
- гнойный (эмпиема плевры) – характеризуется скоплением между плевральными листками гнойного экссудата, что сопровождается симптомами интоксикации организма и наличием угрозы для жизни человека. Развитие обычно происходит на фоне поражения организма инфекцией на фоне снижения реактивности иммунной системы, или же при самопроизвольном вскрытии абсцесса из легкого в область плевры.
- геморрагический — характеризуется экссудатом с примесью крови, что обычно развивается при туберкулезе, инфаркте легкого, панкреатите, карциноматозе плевры;
- хиллезный (хилоторакс) – характеризуется обильным количеством экссудата, по внешнему виду напоминающего молоко, что связано с примесью в экссудате лимфы (хилюса);
- холестериновый – характеризуется наличием в выпоте холестериновых кристаллов;
- эозинофильный – в выпоте преобладают эозинофилы.
По образованию:
- Первичный – развитие болезни происходит самостоятельно, без других патологий;
- Вторичный – развитие болезни происходит в последствии иных заболеваний (пневмонии, бронхита, трахеита, злокачественных новообразований), различных патологий, воспалительных процессов в соседних с плеврой тканях и т.д.
Симптомы
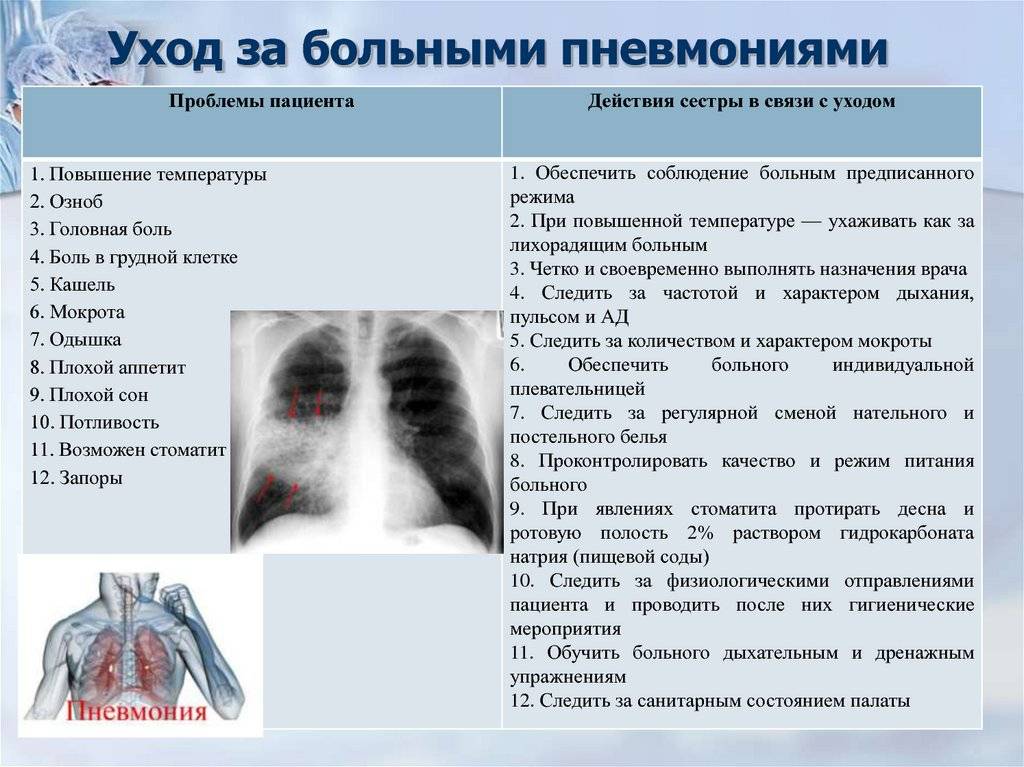
Если есть подозрения на данное заболевание, симптомы у детей носят выраженный характер:
- Высокая температура;
- Вздутие вен на шее;
- Учащенный сухой кашель;
- Обильное потоотделение и учащенное сердцебиение – свидетельствуют о гнойном плеврите;
- Ощущение боли в легких при вдохе, которая отдается в плечи и брюшную полость;
- Озноб и лихорадка;
- Синеватый оттенок лица;
- Нарушенное дыхание (встречается у малышей до одного года), удушье и вялость, переходящая в коматозное состояние.
Гораздо чаще происходит поражение только одного легкого, поэтому попросите ребенка перевернуться на разные бока. На той стороне, на которой малыш почувствует боль, и находится пораженное легкое. Болезнь протекает тяжело, однако при своевременном лечении ребенок имеет шанс на быстрое оздоровление.
Симптомы плеврита у взрослых
Традиционно принятое деление плевритов на сухой и экссудативный является достаточно условным. В большинстве случаев сухой плеврит — это только начальная (первая) стадия формирования выпотного плеврита. В случаях, когда воспаление плевры на этой стадии стабилизируется, признаки не прогрессируют далее, то заболевание претерпевает обратное развитие. Такое течение заболевания расценивается как фибринозный (сухой) плеврит.
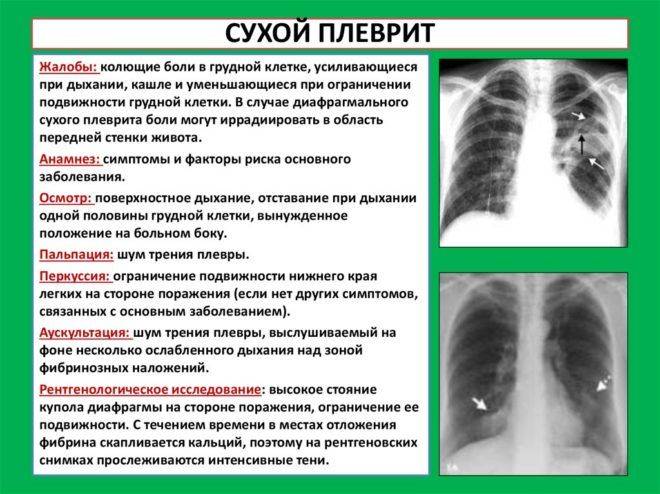
Сухой плеврит, симптомы
Клинические проявления начинаются чаще всего с выраженных болей в той или иной пораженной половине грудной клетки, которые усиливаются при натуживании, кашле, на высоте вдоха, вынуждая пациента ограничивать подвижность грудной клетки — лежать на пораженной половине. По мере снижения активности воспаления и постепенного покрытия фибринозными наложениями плевральных листков, чувствительность нервных окончаний, расположенных на плевре, снижается, что сопровождается уменьшением интенсивности болевого синдрома.
Классические симптомы включают сухой кашель, общее недомогание, ночную потливость, снижение аппетита. Температура тела преимущественно субфебрильная, реже — нормальная или достигает более высоких показателей (38-39°С). Лихорадка, как правило, сопровождается ознобами, незначительной тахикардией. В случае диафрагмальной локализации воспаления плевры проявления боли локализуются в верхней брюшной полости, напоминая симптомы острого холецистита, панкреатита или аппендицита. Симптомы плеврита легких при сухом верхушечном плеврите характеризуются болью в проекции трапециевидной мышцы. В случаях вовлечения в воспалительный процесс перикарда часто развивается плевроперикардит.
Продолжительность течения сухого плеврита варьирует в пределах 7-21 дней. Исходом заболевания может быть как полное выздоровление, так переход в экссудативную форму. Иногда сухой плеврит (чаще у пожилых лиц) приобретает хроническое течение и может длиться несколько месяцев с периодическими обострениями.
Экссудативный плеврит
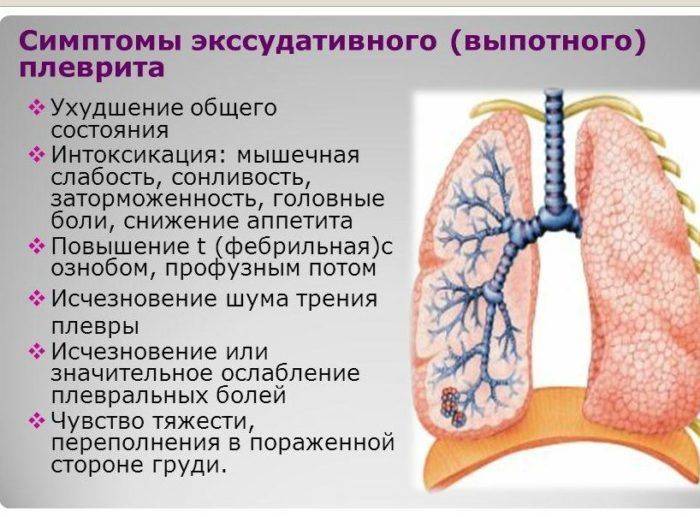
Экссудативный плеврит в начальной стадии проявляется симптомами сухого плеврита (боль в грудной клетке, усиливающаяся при глубоком дыхании, чиханье, кашле, одышка различной степени выраженности, непродуктивный кашель). Далее экссудативный плеврит (код по МБК-10: J90) манифестирует симптоматикой основного заболевания, так и определяется объемом выпота. По мере нарастания объема выпота нарастают и симптомы — больные жалуются на выраженную одышку и ощущение тяжести в боку. В случаях большого объёма выпота больные находятся в вынужденном сидячем положении или некоторые из них лежат на больном боку, уменьшая таким образом давление на средостение. При экссудативном плеврите появляется общие симптомы в виде слабости, потливости, потери аппетита, фебрильной температуре тела (ознобы при эмпиеме плевры).
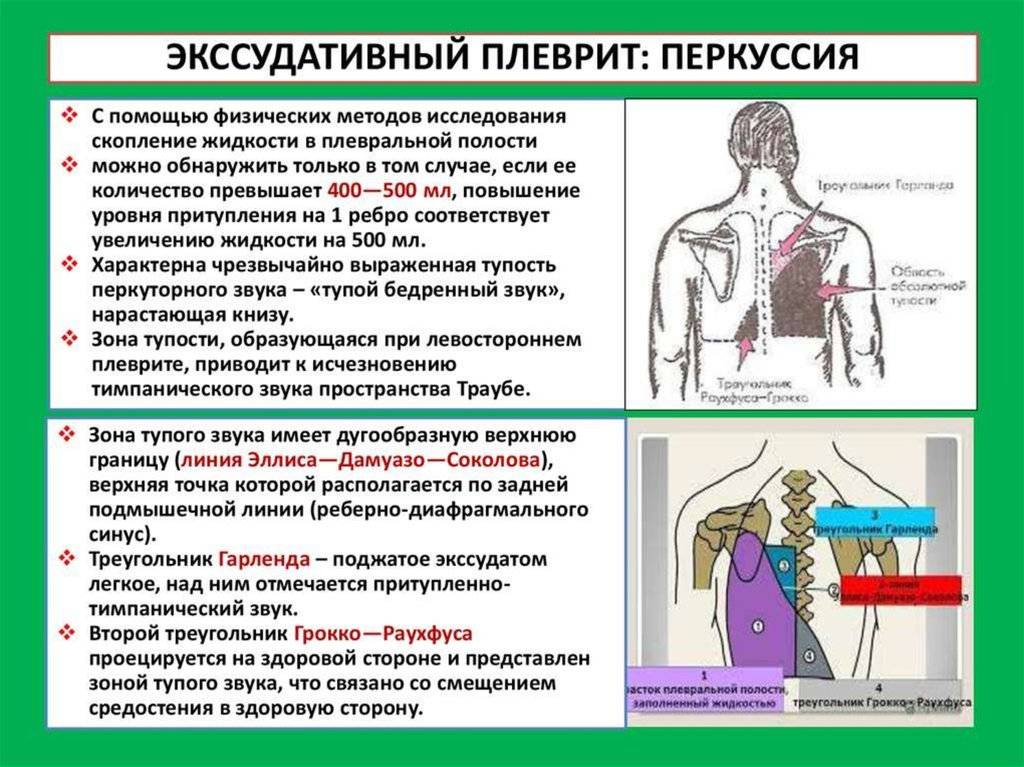
Появляются гемодинамические нарушения, обусловленные гиповентиляцией, развившиеся из-за вазоконстрикции в спавшемся легком, а также смещением средостения к здоровому легкому с его компрессией. У пациентов регистрируется выраженная тахикардия и быстро прогрессирующая артериальная гипотензия с нарастанием симптомов тканевой гипоксии. При выпоте, сочетающемся с ателектазом/пневмоциррозом – смещение происходит в сторону поражения. Аускультативно определяется резко ослабленное везикулярное дыхание над областью экссудата, в ряде случаев может вообще не прослушиваться; при большом объеме выпота на фоне сильного сдавливания легкого может выслушиваться бронхиальное приглушенное дыхание. При осмотре — расширение и незначительное выбухание межреберных промежутков. Нижний легочной край неподвижен. Над выпотом — тупой перкуторный звук.
Гнойный плеврит в развернутой фазе определяется преимущественно симптомами гнойно-резорбтивной лихорадки. Степень их выраженности и тяжесть состояния больного варьирует от умеренно выраженных до крайне тяжелых. При этом симптоматика не всегда коррелирует строго с размерами полости эмпиемы и объемом гноя. Как правило, на фоне нарастания интоксикации развиваются нарушения функции сердечно-сосудистой системы, печени/почек, которые при отсутствии адекватного/своевременного лечения могут проявляться органическими изменениями в них, характерными для септического состояния. Гнойно-резорбтивная лихорадка по мере прогрессирования постепенно переходит в истощение, нарастают водно-электролитные расстройства, что приводит к волемическим изменениям, снижению мышечной массы и похуданию. Больные становятся апатичными и вялыми, снижается реактивность организма, возникают риски тромбообразования.
Причины и механизм развития
Все причины плеврита можно объединить в 2 группы: инфекционные и неинфекционные. В первом случае провокатором выступают такие возбудители:
- неспецифические бактериальные инфекции – стрепто-, стафило- и пневмококки, кишечная палочка, протей, клебсиелла;
- специфические – туберкулезная палочка;
- глистные инвазии;
- вирусы;
- грибки.
Патогенез инфекционного плеврита связан с инфекционным возбудителем, который может попадать в плевральную полость из легочной ткани (при пневмонии, абсцессе, нагноении кисты), лимфогенным, гематогенным или прямым путем, то есть во время травм плевры или в ходе оперативного вмешательства (послеоперационный).
Под воздействием провокатора запускается воспалительный процесс, в результате чего появляется отек, расширяются лимфатические сосуды, образуется выпот. При нормальном функционировании лимфатической системы жидкость может всасываться, из-за чего образуется фибрин (сухой или фибринозный плеврит). В противном случае, если воспалительный процесс сильный, скапливается большое количество экссудата, который может быть серозным и гнойным.
Этиология болезни часто связана с другими заболеваниями, в частности, неинфекционный плеврит возникает из-за онкологических процессов. Это могут быть злокачественные образования плевры или органов грудной клетки, лейкоз, метастазы из отдаленных органов. Другие причины появления плеврита неинфекционного происхождения:
- аутоиммунные процессы – системная красная волчанка, ревматоидный артрит, васкулит;
- тромбоэмболия легочной артерии;
- болезни легких – пневмония, туберкулез, абсцесс;
- инфаркт;
- болезни ЖКТ – панкреатит, перфорация пищевода, абсцесс или цирроз печени;
- хроническая почечная недостаточность;
- травмы грудной клетки, например, перелом ребер;
- оперативное вмешательство.
Плеврит у детей возникает по тем же причинам. Чаще виной становится туберкулез, пневмония, аутоиммунные и онкологические процессы.
Механизм зарождения плеврита в каждом случае индивидуален. Например, при онкологических образованиях или метастазах плевральный выпот образуется вследствие нарушения циркуляции лимфы. В случае почечной недостаточности экссудат скапливается из-за раздражения плевры уремическими токсинами, при панкреатите – панкреатическими ферментами, которые проникают через лимфатические сосуды.
Травматический плеврит возникает на фоне скопившейся крови в плевральной полости вследствие травмы.
Заразен ли неинфекционный плеврит? Нет, даже инфекционный не всегда передается от больного человека здоровому. Опасность для окружающих представляет бактериальный и вирусный, в том числе и туберкулезный плеврит. Он передается воздушно-капельным путем. В остальных случаях волноваться не стоит.