Причины и патогенез геморрагического шока
Так как в основе геморрагического шока лежит обильное кровотечение, то выделяют всего 3 возможные причины такого состояния:
- если произошло спонтанное кровотечение;
- интенсивная кровопотеря может возникнуть в результате травмы;
- причиной потери большого объема крови может стать оперативное вмешательство.
В акушерстве геморрагический шок — распространенное состояние. Это главная причина материнской смертности. Состояние может вызываться:
- досрочной отслойкой или предлежанием плаценты;
- гипотонией и атонией матки;
- акушерскими травмами матки и половых путей;
- внематочной беременностью;
- послеродовой кровопотерей;
- эмболией сосудов околоплодных вод;
- внутриутробной гибелью плода.
https://youtube.com/watch?v=y1-SXEpFUyE
Кроме акушерских проблем геморрагическим шоком могут сопровождаться некоторые онкологические патологии и септические процессы, связанные с массивным некрозом тканей и эрозиями сосудистых стенок.
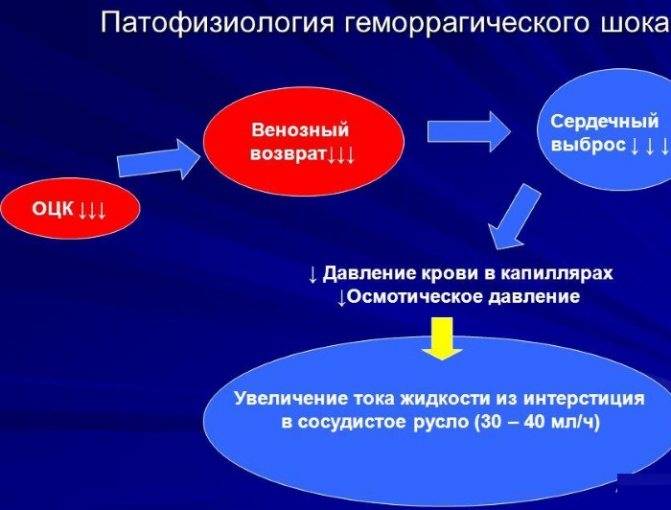
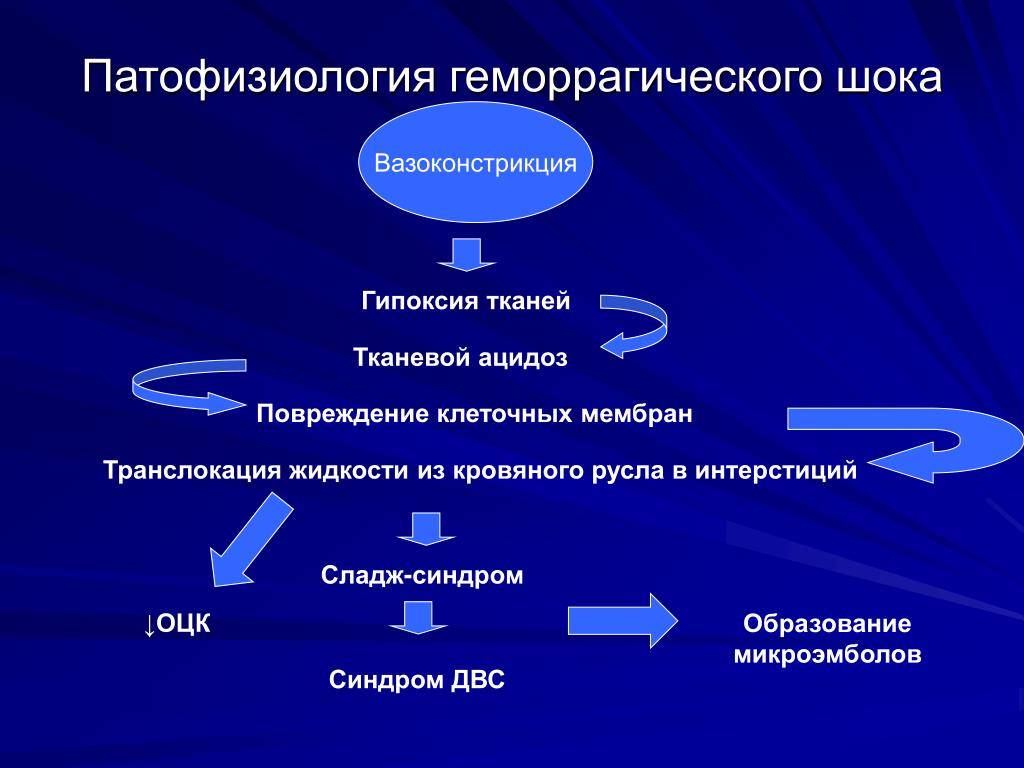
Патогенез геморрагического шока будет зависеть от многих факторов, но в основном определяется скоростью кровопотери и исходным состоянием здоровья пациента. Большую опасность вызывает именно интенсивное кровотечение. Медленная гиповолемия даже со значительными потерями будет менее опасна своими последствиями.
Схематично механизм развития состояния можно описать следующим образом:
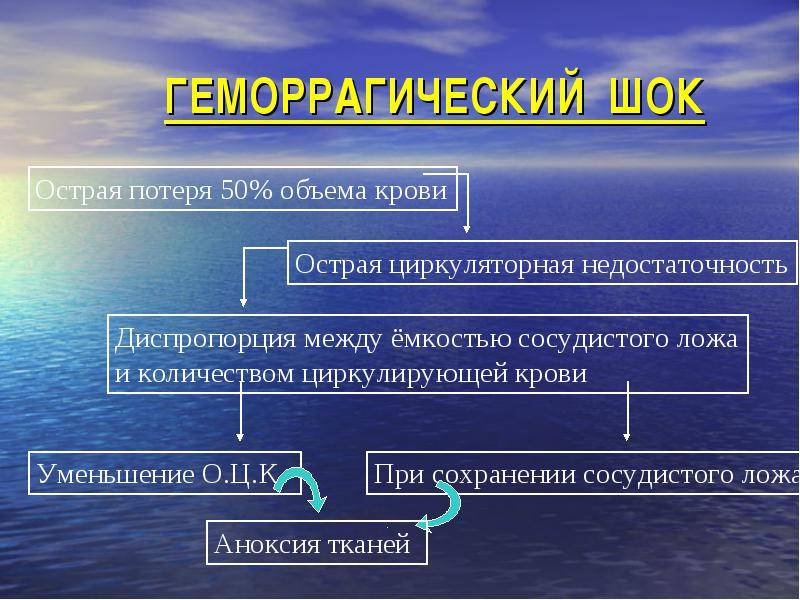
- за счет острого кровотечения снижается объем циркулирующей крови (ОЦК);
- так как процесс происходит быстро, то организм не включает защитные механизмы, что приводит к активации барорецепторов и рецепторов каротидного синуса;
- рецепторы передают сигналы, увеличивая частоту сердечных сокращений и дыхательных движений, вызывается спазм периферических сосудов;
- следующий этап состояния — централизация кровообращения, которая сопровождается понижением артериального давления;
- за счет централизации кровообращения кровоснабжение органов снижается (кроме сердца и головного мозга);
- отсутствие кровотока в легких снижает уровень кислорода в крови, что вызывает неминуемую смерть.
При патогенезе состояния главное — вовремя оказать первую помощь, так как от этого будет зависеть жизнь человека.
Лечение
Интенсивная терапия инфекционно-токсического шока проводится в условиях отделения реанимации. Она включает круглосуточный мониторинг данных о состоянии пациента, коррекцию лечения, на основе лабораторных анализов, аппаратных исследований, уход за кожными покровами, контроль диуреза.
Клинические рекомендации
В основе лечения и реабилитации инфекционно-токсического шока лежат следующие клинические рекомендации.
- Санация очага инфекции. Примером служит оперативное вмешательство при перитоните, когда хирурги удаляют из брюшной полости очаг воспаления, устраняют причину заболевания, например, острый аппендицит или абсцессы.
- Рациональная терапия против возбудителя инфекционного процесса — антибактериальная, противовирусная, антифунгальная (противогрибковая). Препараты назначают на основе бактериальных посевов на чувствительность.
- Лекарственные средства, повышающие устойчивость клеток головного мозга к гипоксии.
- Заместительная терапия функции коры надпочечников — введение кортикостероидов.
- Инфузионная терапия при инфекционно-токсическом шоке предназначена для восполнения жидкости, электролитов, восстановления кислотно-основного состава крови.
- Коррекция иммунного статуса с применением иммуноглобулинов.
- Поддержание кровообращения, стабилизация артериального давления, частоты сердечных сокращений позволяет восстановить микроциркуляцию в тканях и поддержать функции органов.
- В зависимости от показаний проводится респираторная поддержка. Пациента переводят на аппарат искусственной вентиляции лёгких.
- Коррекция патологических симптомов основного заболевания, осложнений — ДВС-синдрома, печёночной недостаточности, неврологического дефицита.
Уход за пациентами при инфекционно-токсическом шоке одно из важных условий выздоровления. Это мероприятия по уходу за кожей, ротовой полостью, профилактике пролежней, туалету мочеполовой области.
Искусственное питание
Интенсивная терапия инфекционно-токсического шока невозможна без нутритивной поддержки. Этот термин обозначает комбинацию методов питания.
- Парентеральное питание проводится посредством внутривенного введения трёх компонентов — жиров, углеводов, аминокислот.
- Энтеральное питание предполагает введение смесей определённого состава через зонд в тонкий кишечник.
Нутритивная поддержка обеспечивает суточные потребности пациента, дефицит жидкости, микро и макроэлементов. Лучший способ восстановить функции желудочно-кишечного тракта, избежать осложнений в виде кровотечений — это энтеральное питание.
От каких механизмов зависит тяжесть шока?
В развитии патогенеза компенсации кровопотери имеют значение:
- состояние нервной регуляции сосудистого тонуса;
- способность сердца работать в условиях гипоксии;
- свертываемость крови;
- условия окружающей среды по дополнительному обеспечению кислородом;
- уровень иммунитета.
Ясно, что у человека с хроническими заболеваниями шансов перенести массивную кровопотерю значительно меньше, чем у ранее здорового. Работа военных медиков в условиях афганской войны показала, насколько тяжелой оказывается умеренная кровопотеря для здоровых бойцов в условиях высокогорья, где насыщенность воздуха кислородом снижена.
 Быстрая транспортировка раненых с помощью БТР-ов и вертолетов спасла немало солдат
Быстрая транспортировка раненых с помощью БТР-ов и вертолетов спасла немало солдат
У человека в среднем циркулирует постоянно около 5л крови по артериальным и венозным сосудам. При этом 75% находится в венозной системе. Поэтому от быстроты адаптации именно вен зависит последующая реакция.
Внезапная потеря 1/10 части от циркулирующей массы не дает возможности быстро «пополнить» запасы из депо. Венозное давление падает, что ведет к максимальной централизации кровообращения для поддержки работы самого сердца, легких и головного мозга. Такие ткани, как мышцы, кожа, кишечник организмом признаются «лишними» и выключаются из кровоснабжения.
Во время систолического сокращения выталкиваемый объем крови недостаточен для тканей и внутренних органов, он питает только коронарные артерии. В ответ включается эндокринная защита в виде повышенной секреции адренокортикотропного и антидиуретического гормонов, альдостерона, ренина. Это позволяет задержать жидкость в организме, прекратить мочевыделительную функцию почек.
Одновременно повышается концентрация натрия, хлоридов, но теряется калий.
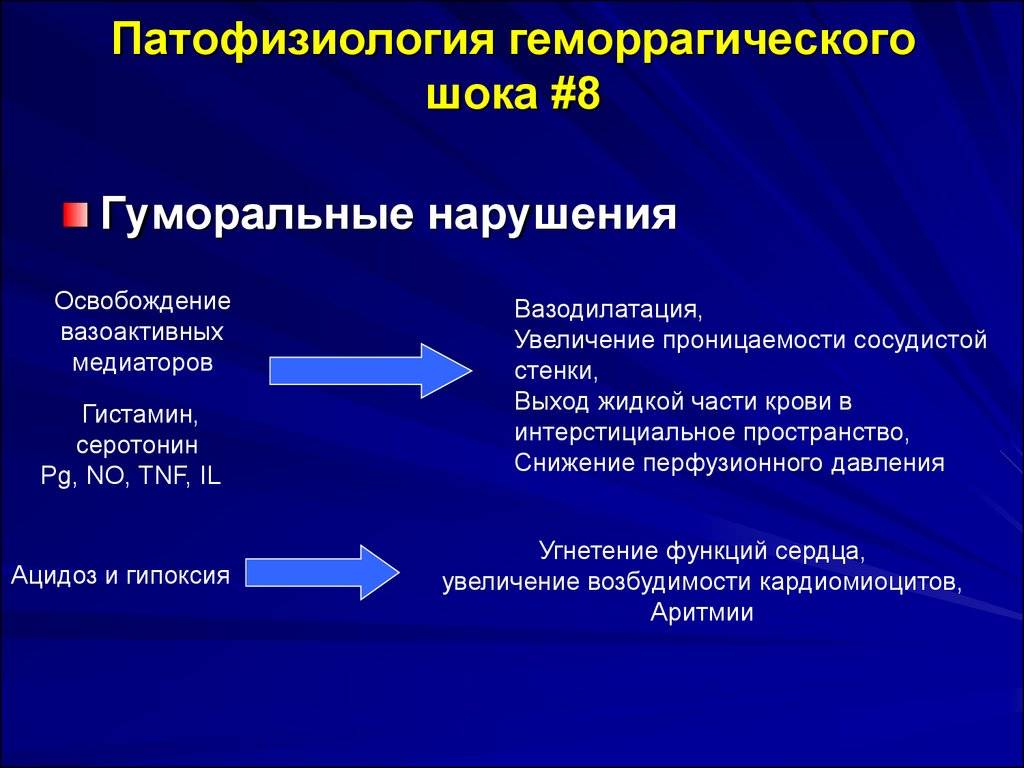
Повышенный синтез катехоламинов сопровождается спазмом сосудов на периферии, растет сосудистое сопротивление.
За счет циркуляторной гипоксии тканей наступает «закисление» крови накопившимися шлаками — метаболический ацидоз. Он способствует нарастанию концентрации кининов, которые разрушают сосудистые стенки. Жидкая часть крови выходит в межтканевое пространство, а в сосудах накапливаются клеточные элементы, образуются все условия для повышенного тромбообразования. Возникает опасность необратимого диссеминированного внутрисосудистого свертывания (ДВС-синдрома).
Сердце пытается компенсировать необходимый выброс учащением сокращений (тахикардией), но их не хватает. Потери калия снижают сократительную способность миокарда, формируется сердечная недостаточность. Артериальное давление резко падает.
Восполнение объема циркулирующей крови способно предотвратить общие нарушения микроциркуляции. От скорости и полноты оказания мероприятий неотложного значения зависит жизнь пациента.
Что происходит в организме пострадавшего?
Патогенез шокового состояния при гиповолемии начинается с попыток организма самостоятельно прекратить потерю жидкости и компенсировать дефицит:
- из депо поступает запасной объем крови в общее русло;
- сужаются артериальные сосуды, направляющиеся к периферии (на руках и ногах) с целью задержать необходимое количество крови для мозга, сердца и легких.
Когда механизм компенсации истощается, спазм периферических сосудов заменяется полным параличом, потерей тонуса и расширением. Из-за этого большая часть крови переходит в конечности и возникает недостаточное снабжение кислородом жизненно важных органов, грубо нарушается гомеостаз, страдает обмен веществ.
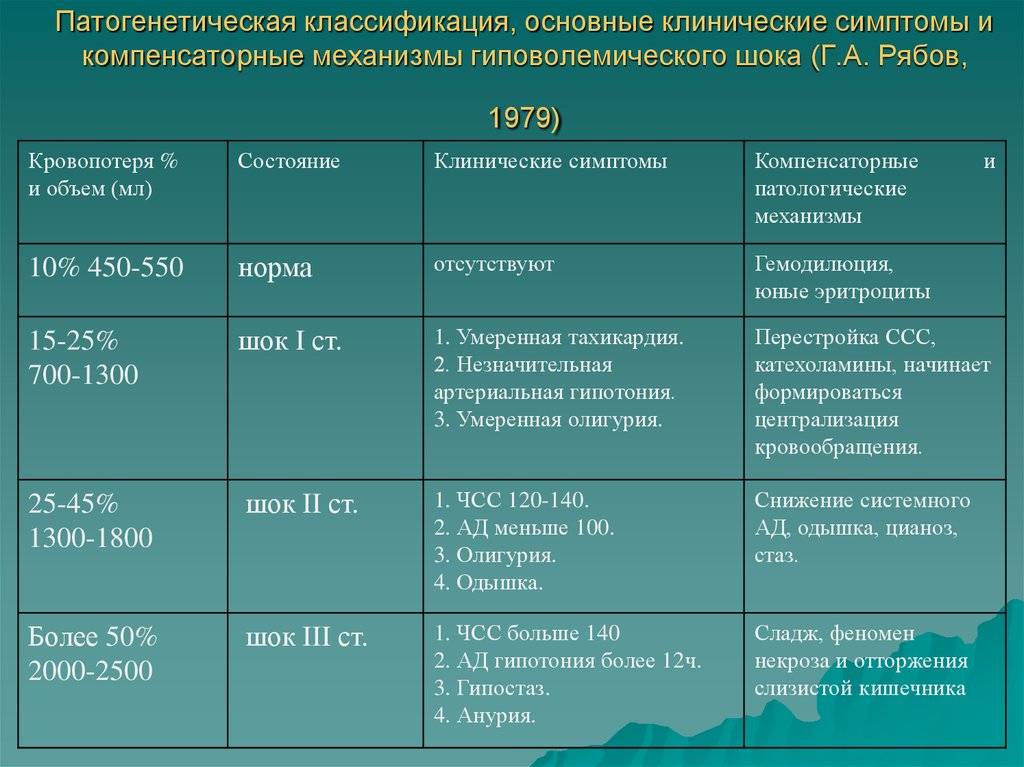
Принято выделять 3 стадии (фазы) развития шока:
- Дефицитную — ведущим является возникновение острого дефицита жидкости, снижение объема крови, что приводит к падению венозного давления в центральных венах, снижению притока крови к сердцу. Жидкость из межтканевого пространства переходит в капилляры.
- Стимуляции симпатоадреналовой системы — рецепторы, контролирующие давление, сигнализируют в мозг и вызывают повышение синтеза катехоламинов (адреналин, норадреналин) надпочечниками. Они увеличивают тонус сосудистой стенки, способствуют спазму на периферии, росту частоты сокращений сердца и усилению ударного объема выброса. Действия направлены на поддержку артериального и венозного давления для кровообращения в жизненно важных органах за счет уменьшения притока крови к коже, мышцам, почкам, пищеварительной системе. При быстром лечении возможно полное восстановление кровообращения. Если период, благоприятный для неотложных вмешательств, упущен, то развивается полномасштабная картина шока.
- Собственно гиповолемический шок — продолжается падение объема циркулирующей крови, резко уменьшается поступление в сердце, легкие и мозг. Появляются признаки кислородной недостаточности всех органов, изменения метаболизма. От потери компенсаторной защиты первыми страдают кожные покровы, мышцы и почки, следом — органы, расположенные в брюшной полости, затем жизнеобеспечивающие.
Детально о механизмах развития шока и последствия для организма рассказано в этом видео:
Стадии
Существует несколько подходов классификации инфекционно-токсического шока. Вне зависимости от этиологического фактора (причин) в его течении возможны следующие стадии развития.
Классификация инфекционно-токсического шока по стадиям R. M. Hardaway (1963)
| Стадия обратимого шока | Стадия необратимого шока | |
| Фазы обратимого шока | Сознание отсутствует. Дыхание грубо нарушено. Пульс на периферической артерии не определяется. Симптомы ДВС-синдрома. | |
| Раннего | Позднего | Устойчивого |
| Не всегда диагностируется.
Пациент жалуется на озноб, боли в мышцах, жажду. Наблюдается беспокойство, двигательное возбуждение, неадекватная оценка тяжести собственного состояния. При осмотре кожа бледная, реже розовая, тёплая на ощупь, может быть слегка влажная. Артериальное давление (АД) не снижается или даже незначительно повышается. Пульс частый. Дыхание учащено. Диурез (выделение мочи) снижен. |
Человек становится вялым, безразличным, лежит с закрытыми глазами, не хочет вступать в контакт.
Усиливается бледность кожи, появляется «мраморный» рисунок, синюшность кончика носа, губ, ушей, концевых фаланг пальцев. На ощупь кожа становится холодная и влажная. Наблюдается постепенное снижение АД и повышение частоты пульса (тахикардия). Нарастает одышка. Температура тела снижается до субфебрильной или нормальной. На коже может появиться сыпь. |
Сознание угнетается вплоть до комы. Кожный покров синюшный. Дыхание поверхностное частотой более 30 вдохов в минуту, неритмичное.
Тахикардия нарастает, АД снижено (могут возникнуть затруднения при его определении). Диурез отсутствует. Температура тела ниже нормальных значений. Признаки ДВС-синдрома (блокада микроциркуляции тканей с последующими нарушениями свёртывания крови). |
Клиническая классификация степеней шока В. И. Покровского с соавторами (1976) и В. Г. Чайцева (1982) характеризует инфекционно-токсический шок при менингококковой инфекции.
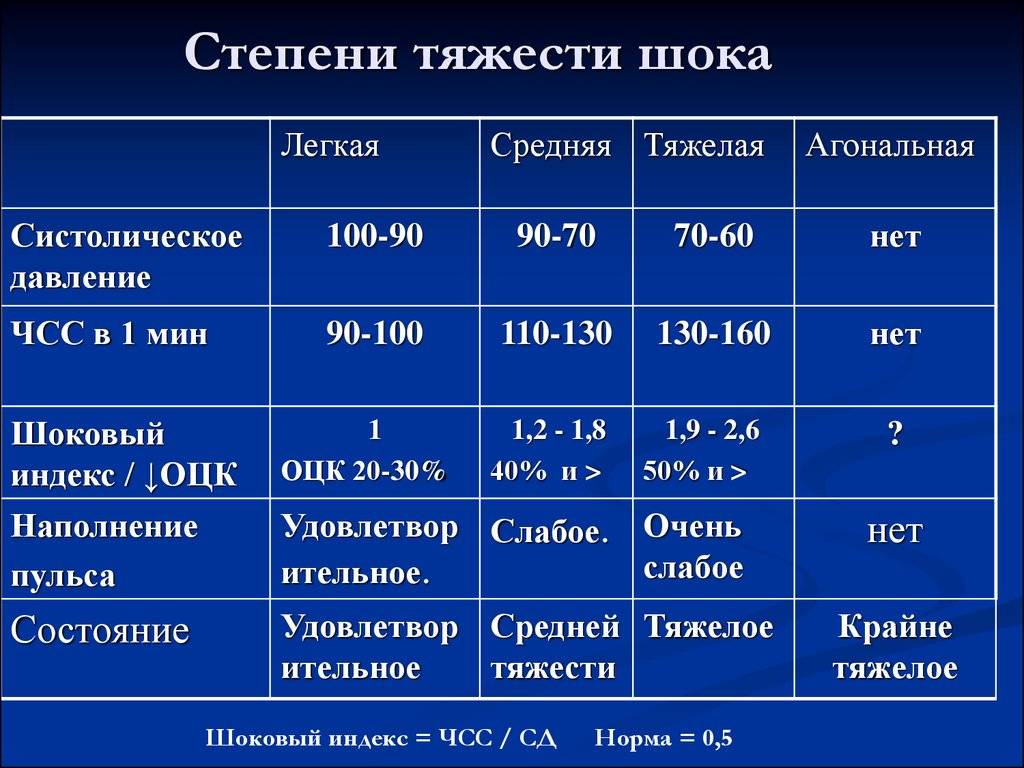
Основным критерием тяжести является индекс Альговера. Это соотношение между частотой пульса и систолическим артериальным давлением. Он отражает степень нарушения микроциркуляции в органах, в соответствии с глубиной шока.
Отсюда ещё одно название — шоковый индекс (ШИ). В норме этот показатель составляет около 0,5. При явлениях шока он увеличивается:
- I степень — до 1,0;
- II степень — от 1,0 до 1,5;
- III степень — свыше 1,5.
Шоковый индекс используется в совокупности с клиническими признаками. Не всегда симптомы выражены настолько ярко, чтобы можно было отличить одну фазу от другой
При наблюдении за пациентом важно замечать динамику его состояния
Понятие сепсиса в последние годы получило новую трактовку. В основе критического состояния лежит синдром системной воспалительной реакции (ССВР) — ответ со стороны организма на действие агрессивных факторов, таких как оперативное вмешательство, травмы, инфекционный процесс. Сепсис — это синдром системной воспалительной реакции на внедрение в организм патогенных микроорганизмов. Поэтому часть авторов проводят аналогию между инфекционно-токсическим и септическим шоком, который получил в МКБ-10 код A 41,9.
Патогенез. Что происходит?
Первичные геморрагические синдромы у новорожденных прежде всего возникают из-за того, что у плода содержание витамина К низкое. Далее, когда ребенок рождается, маленькая доза витамина К поступает с грудным молоком матери. Но динамичная выработка этого витамина кишечником осуществиться только лишь спустя 3-5 суток после рождения.
Дети, рожденные недоношенными, имеют невысокий уровень синтеза факторов свертывания крови. При поздней форме болезни нарушение свертывания крови возникает в результате заболевания печени или синдрома мальабсорбции (расстройство процессов и функций в тонком кишечнике).
Мелена — одна из составляющих проявлений геморрагической болезни у новорожденных. Причины ее возникновения – это образование на слизистой оболочке желудка маленьких язв, повышенная кислотность сока желудка, желудочно-пищеводный рефлюкс (выброс содержимого желудка в пищевод) и пептический эзофагит (изжога, отрыжка и сухой кашель).
Помимо этого, факторами, которые могут спровоцировать развитие поздней формы гиповитаминоза К, могут быть: диарея (продолжается больше, чем 1 неделя), атрезия желчевыводящих путей (врожденная патология), гепатит и желтуха.

Классификация
Видео: Лекция-подкаст: Кровотечение. Общая хирургия. Основные положения.

Видео: Анестезия при операциях у септического пациента Бабаянц А.В.

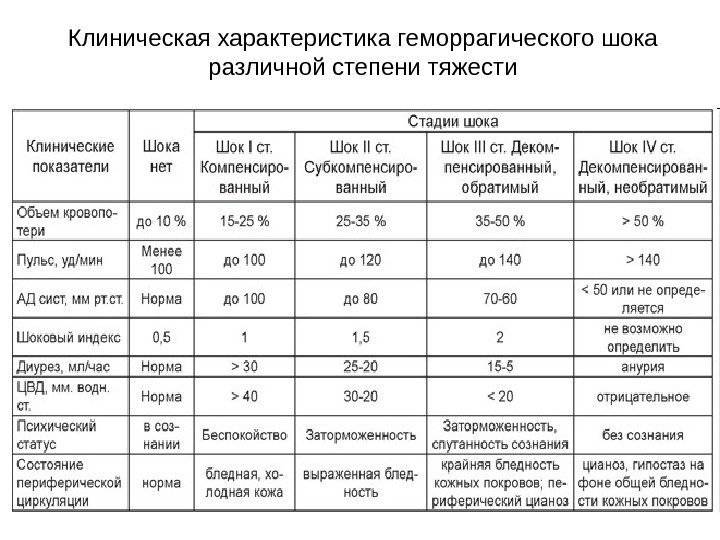
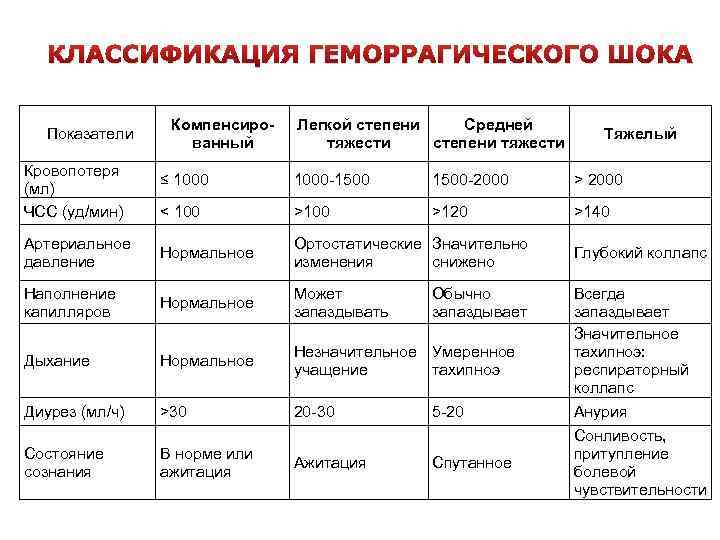
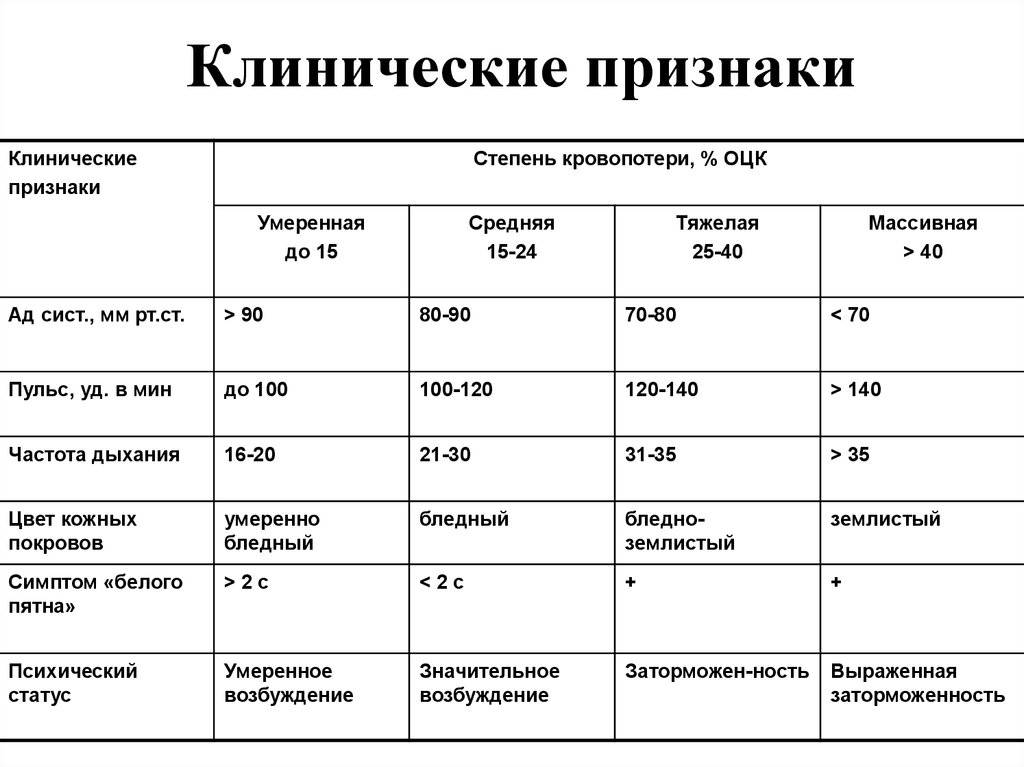
Симптоматика геморрагического шока зависит от степени нарушения кровообращения, выраженности сердечной недостаточности. Патологическое состояние оценивают по определенным этапам развития, шкале и степени тяжести. Полученную информацию в ходе обследования врач использует, чтобы подобрать максимально эффективное лечение пострадавшему. При необходимости назначает дополнительные тесты, чтобы установить место локализации кровотечения.
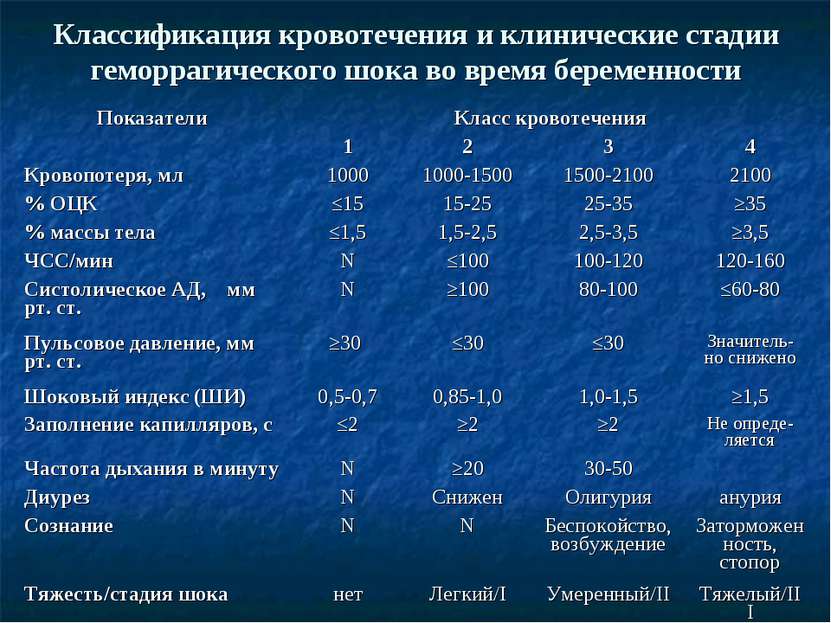
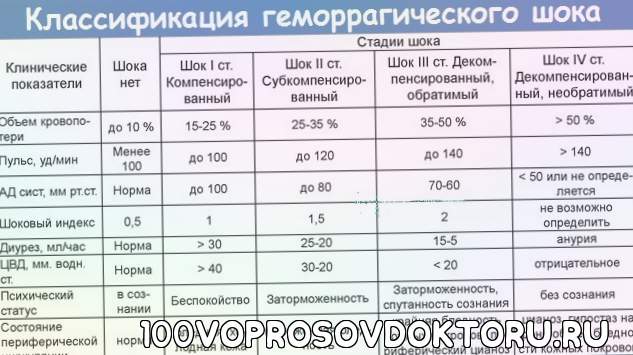
Стадии компенсации
Учитывая развитие патологического состояния, выделяют определенные стадии при острой кровопотере:
|
Название |
Описание |
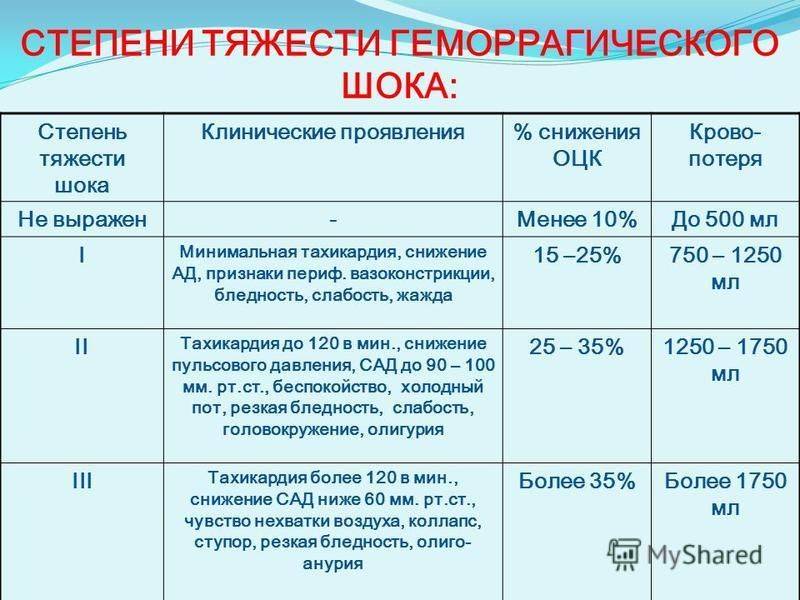
| Первая стадия | Период компенсации наблюдается, когда общая кровопотеря составляет не больше 15-20%. Пострадавший в сознании и адекватно реагирует на происходящее. Патологическое состояние сопровождается похолоданием и бледностью кожных покровов нижних и верхних конечностей. Сердечный пульс слабый, удары повышены, артериальное давление понижено. |
| Вторая стадия | Декомпенсация характеризуется симптомами кислородного голодания головного мозга и слабостью сердечного выброса. Патологическое состояние возникает при острой кровопотере 25-40% от всего объема. Нарушается сознание человека, наблюдается заторможенность. Тело покрывается холодным и липким потом, ноги, руки холодеют. Артериальное давление низкое, сердечный пульс слабый, удары завышены. Сопровождающими клиническими симптомами также является слабое, поверхностное дыхание. Сокращается фильтрационная функция почек, о чем свидетельствует небольшой объем мочи. |
| Третья стадия | Период крайне тяжелый для пострадавшего, когда ему требуется реанимационная помощь. Необратимая стадия, которая сопровождается бледностью кожных покровов, отсутствием сознания у человека. Измерить давление и сердечный пульс пострадавшему невозможно. |
На стадии компенсации организм может самостоятельно восстановить недостачу крови. В случае быстрого развития патологического состояния нарушаются компенсаторные реакции в теле пациента. Ему в обязательном порядке потребуется специальное лечение. Смертельным исходом патология заканчивается, если наблюдается кровопотеря больше 60%.
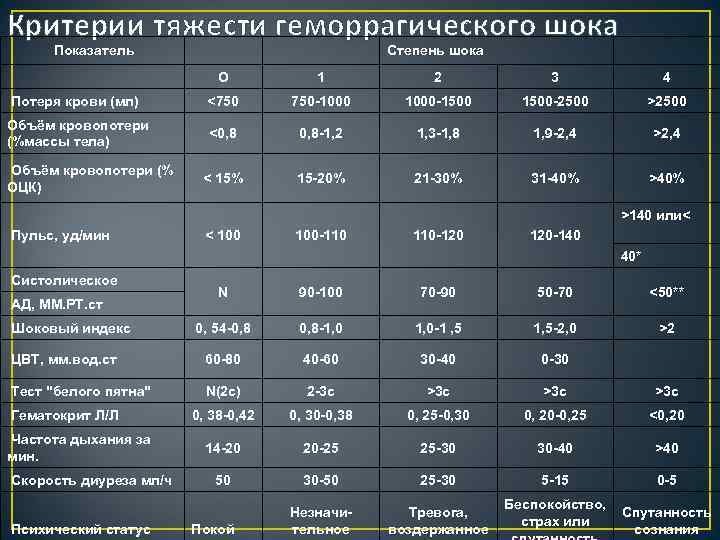
Шоковый индекс
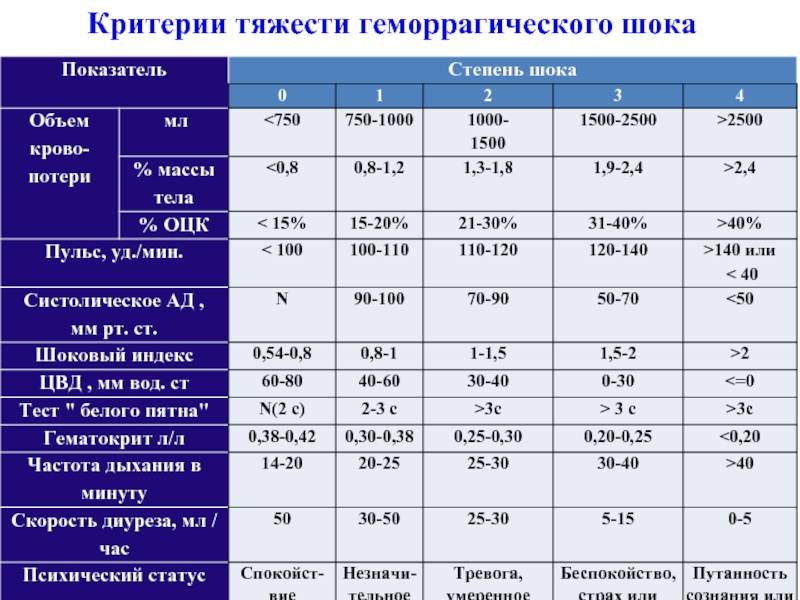
Геморрагический шок – это опасное состояние, степень тяжести которого определяют по специальному шоковому индексу. Величину получают при соотношении частоты сердечных ударов и систолического давления. У здорового человека показатели находятся ниже 1.
У пострадавшего с массивным кровотечением этот параметр колеблется, учитывая степень тяжести патологического состояния:
|
Название |
Индекс |
| Легкая степень | 1,0-1,1 |
| Среднетяжелая | 1,5 |
| Тяжелая | 2,0 |
| Крайне тяжелая | 2,5 |

Шоковый индекс позволит определить состояние пострадавшего. На основании результатов врач подбирает тактику лечения, чтобы стабилизировать ситуацию и предупредить возможные осложнения.
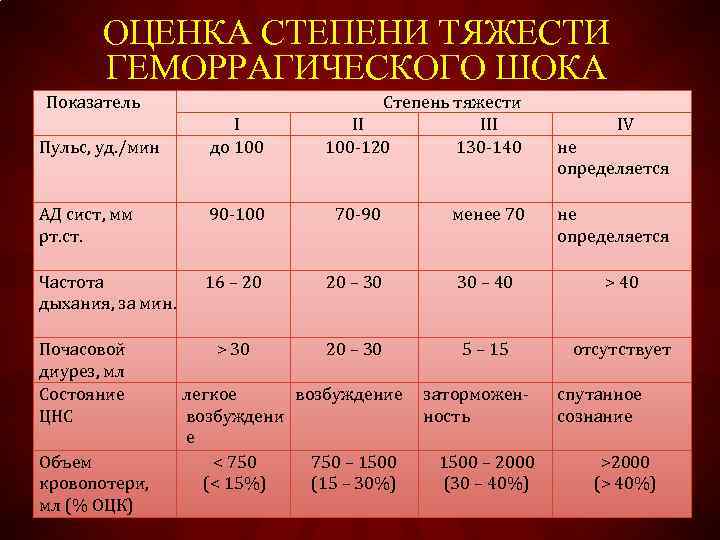
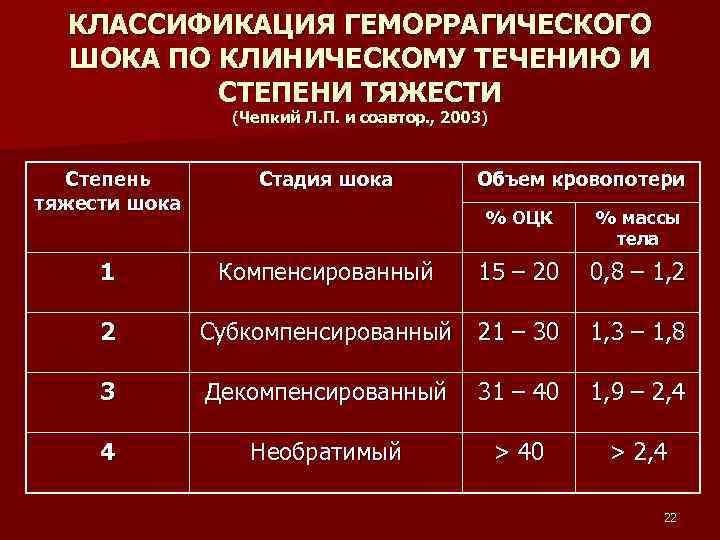
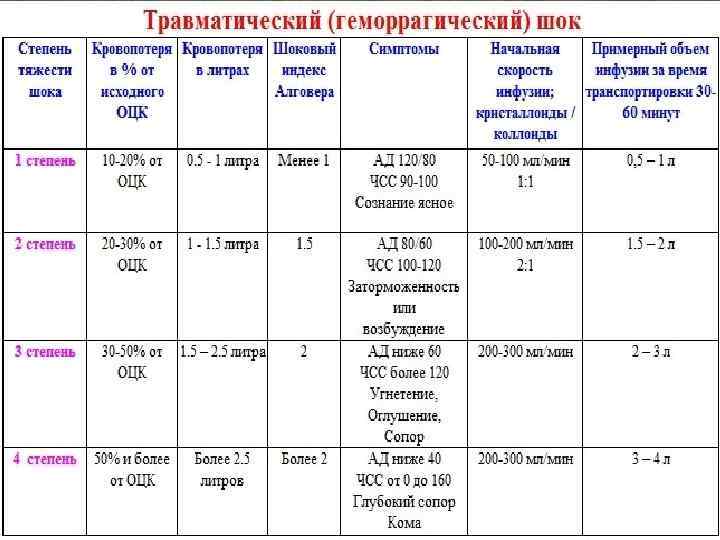
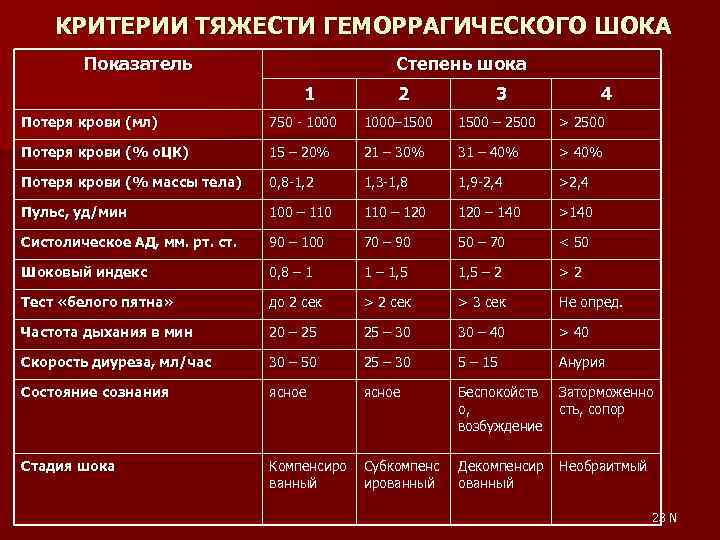
Степени тяжести
Учитывая степень тяжести геморрагического шока, врач оценивает состояние пострадавшего, подбирает необходимые лекарства для предоставления экстренной помощи.
|
Название |
Описание |
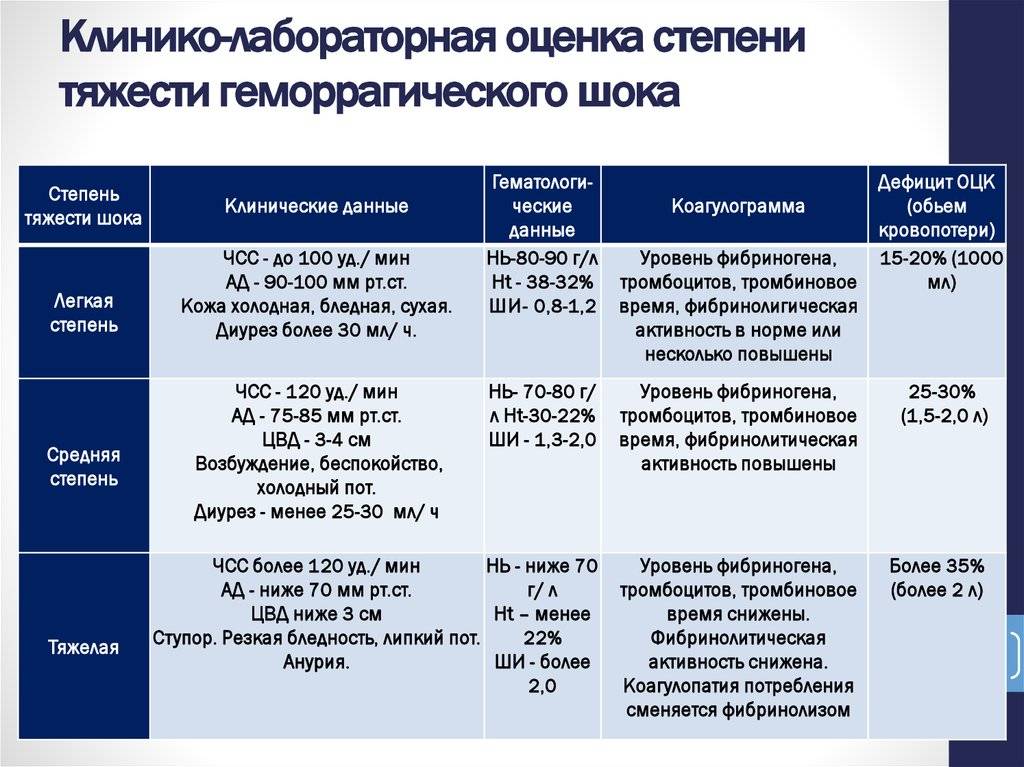
| I степень | Нарушение объема циркулирующей крови составляет до 15%. Кровопотери не больше 1 л. Симптоматика отсутствует, редко наблюдается тахикардия. |
| II степень | Объем циркулирующей крови снижен на 15-25%. Патологическое состояние характеризуется низким давлением, учащенным сердцебиением, присутствием тахикардии и низкими показателями гемоглобина. Кровопотери составляют не больше 1,5 л. |
| III степень | Дефицит циркулирующей крови составляет 25-35%. Кожные покровы бледнеют, нижние и верхние конечности человека становятся холодными. Артериальное давление снижается, частота сердечных сокращений увеличивается. Наблюдается диурез, уровень гемоглобина в крови низкий. Кровопотери составляют до 2-х л. |
| IV степень | Дефицит циркулирующей крови составляет больше 35%. Нарушенное сознание сопровождается выраженной гипотонией, тахикардией, ухудшением показателей гемоглобина и дыхания. |
Видео: Професор Перепеч Н.Б.: Диагностика и лечение тромбоэмболии лёгочной артерии. Рекомендации 2019 года
Видео: ДВС-синдром: определение, диагностика, интенсивная терапия. Куликов А.В.

Определить степень геморрагического шока может только специалист после проведения медицинских тестов и специального обследования.
Справочная информация
ДокументыЗаконыИзвещенияУтверждения документовДоговораЗапросы предложенийТехнические заданияПланы развитияДокументоведениеАналитикаМероприятияКонкурсыИтогиАдминистрации городовПриказыКонтрактыВыполнение работПротоколы рассмотрения заявокАукционыПроектыПротоколыБюджетные организацииМуниципалитетыРайоныОбразованияПрограммыОтчетыпо упоминаниямДокументная базаЦенные бумагиПоложенияФинансовые документыПостановленияРубрикатор по темамФинансыгорода Российской Федерациирегионыпо точным датамРегламентыТерминыНаучная терминологияФинансоваяЭкономическаяВремяДаты2015 год2016 годДокументы в финансовой сферев инвестиционной
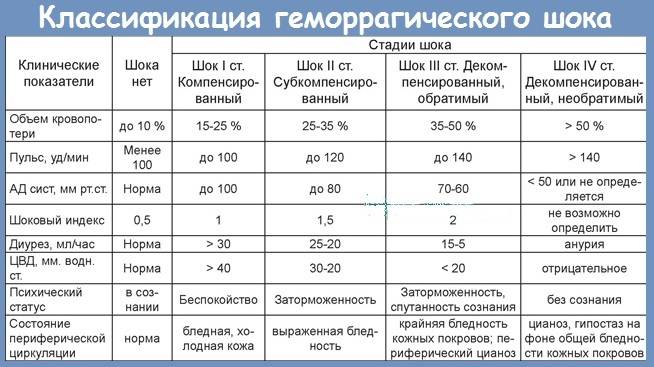
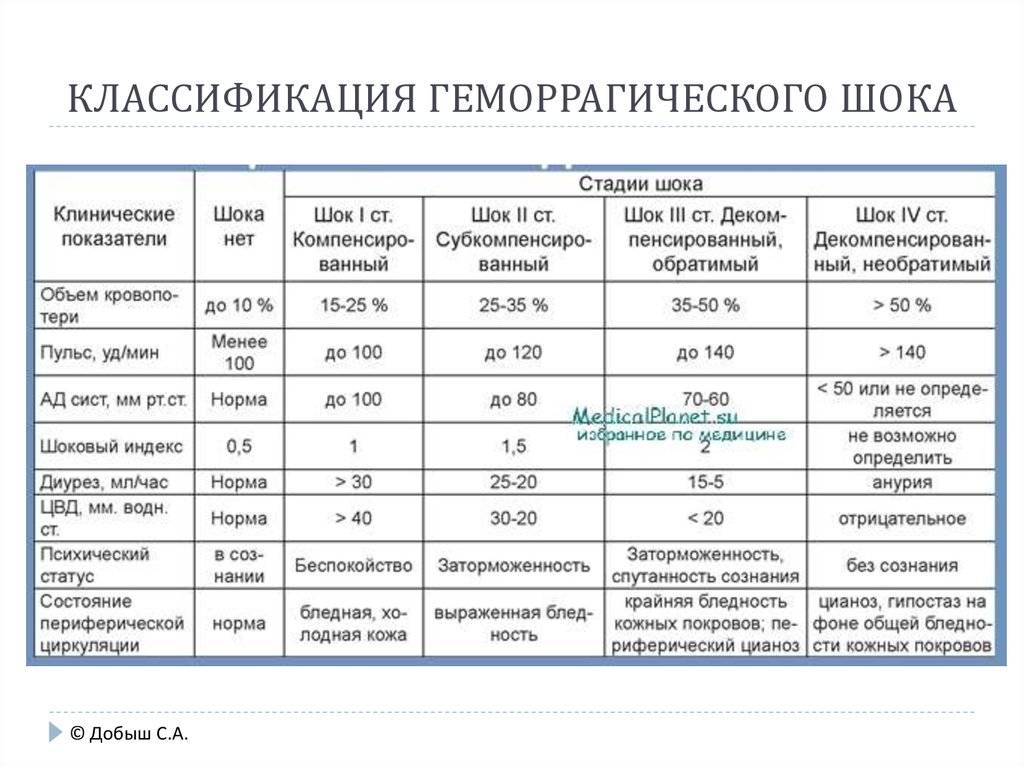
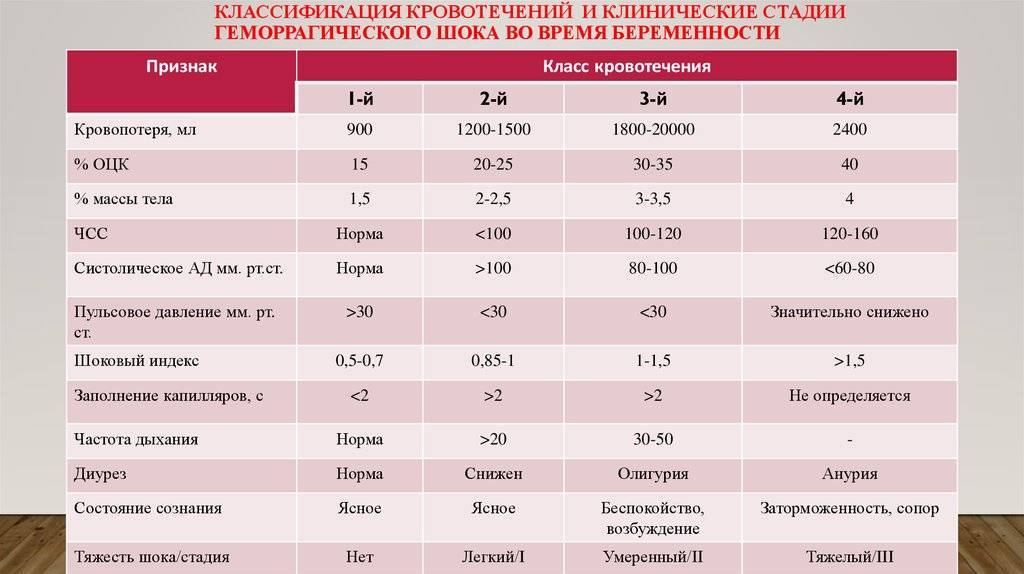
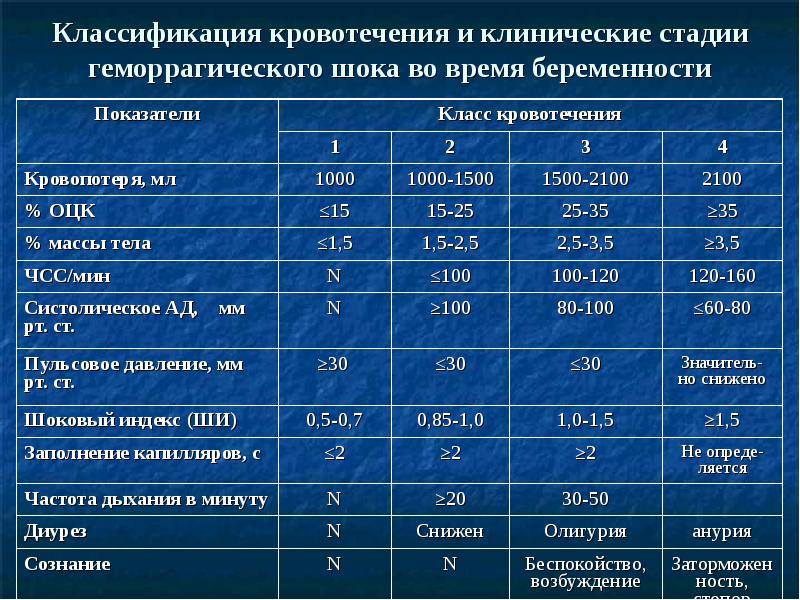
Классификация геморрагического шока
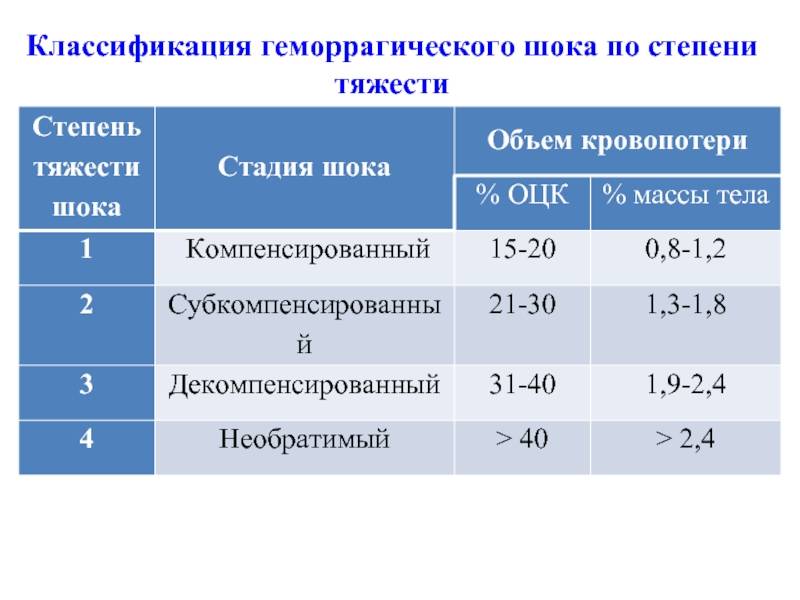
При определении степени геморрагического шока и в целом классификации этого состояния используется комплекс параклинических, клинических и гемодинамических показателей. Основное значений имеет шоковый индекс Альговера. В зависимости от него выделяют несколько стадий компенсации, т.е. возможности организмом восстановить потери крови, и степени тяжести состояния при ГШ в целом с конкретными признаками.
Стадии компенсации
Признаки проявления зависят от стадии геморрагического шока. Общепринятой является разделение его на 3 фазы, которые определяются степенью нарушения микроциркуляции и выраженностью сосудистой и сердечной недостаточности:
- Первая стадия, или компенсация (синдром малого выброса). Потеря крови здесь составляет 15-25% от всего объема. Организм перераспределяет жидкость в организме, переводя ее из тканей в сосудистое русло. Этот процесс называется аутогемодилюцией. Что касается симптомов, то больной находится в сознании, может отвечать на вопросы, но у него отмечаются бледность, слабый пульс, похолодание конечностей, низкое артериальное давление и увеличение сокращений сердца до 90-110 ударов в минуту.
- Вторая стадия, или декомпенсация. В эту фазу уже начинают появляться симптомы кислородного голодания мозга. Потеря составляет уже 25-40% от ОЦК. Из признаков отмечается нарушение сознания, появление пота на лице и теле, резкое снижение артериального давления, ограничение мочевыделения.
- Третья стадия, или декомпенсированный необратимый шок. Является необратимой, когда состояние больного уже крайне тяжелое. Человек находится без сознания, кожа у него бледная с мраморным оттенком, а артериальное давление продолжает падать до минимума в 60-80 миллиметров рт.ст. или даже не определяется. Кроме того, на локтевой артерии не прощупывается пульс, он слегка ощущается только на сонной. Тахикардия же доходит до 140-160 ударов в минуту.
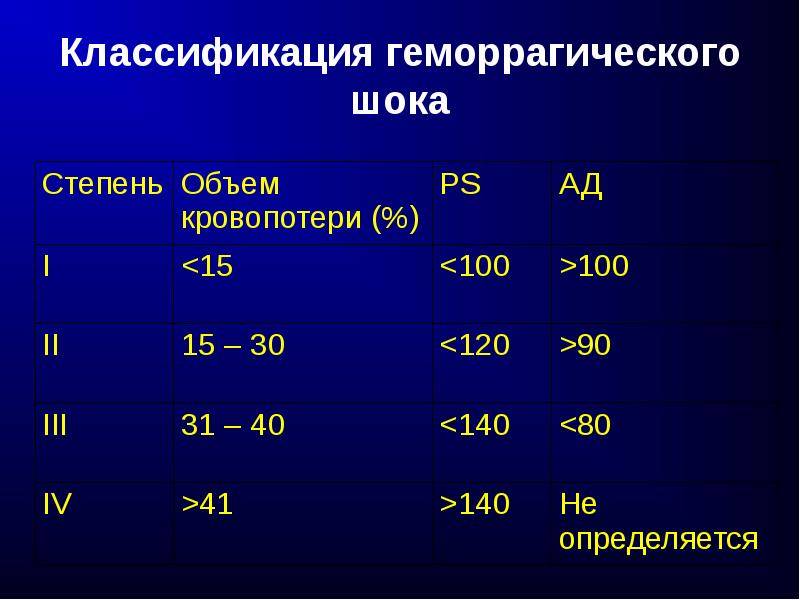
Шоковый индекс
Разделение по стадиям ГШ происходит по такому критерию, как шоковый индекс. Он равен отношению пульса, т.е. частоты сердечных сокращений, к систолическому давлению. Чем опаснее состояние пациента, тем больше этот индекс. У здорового человека он не должен превышать 1. В зависимости от степени тяжести данный показатель изменяется так:
- 1,0-1,1 – легкая;
- 1,5 – среднетяжелая;
- 2,0 – тяжелая;
- 2,5 – крайне тяжелая.
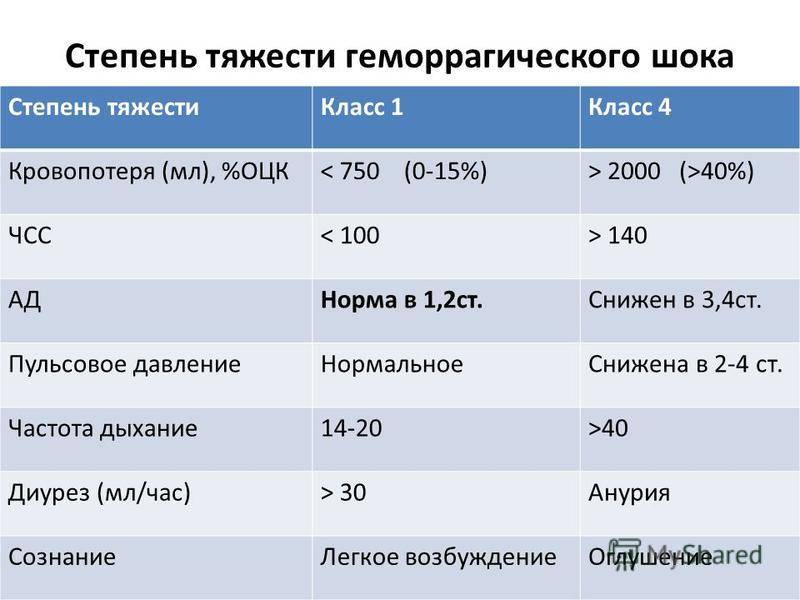
Степени тяжести
Классификация степеней тяжести ГШ основана на шоковом индексе и количестве потерянной крови. В зависимости от этих критериев выделяются:
- Первая легкая степень. Потеря составляет 10-20% объема, ее количество не превышает 1 литр.
- Вторая средняя степень. Кровопотери могут быть от 20 до 30% в пределах до 1,5 литров.
- Третья тяжелая степень. Потери составляют уже около 40% и достигают 2 литров.
- Четвертая крайне тяжелая степень. В этом случае потери уже превышают 40%, что по объему составляют более 2 литров.

Диагностика
Для постановки точного диагноза необходимы лабораторные исследования крови, в ходе которых определяется время ее свертывания, уровень содержания тромбоцитов, уровень гемоглобина (для выявления анемии).
При наличии в кале кровянистых элементов, необходимо провести дифференциальную диагностику, позволяющую отличить ГрБН от Синдрома заглоченной крови.
Для этого проводят специальный тест: небольшое количество кала ребенка разводят водой до получения жидкости розового оттенка. Полученный раствор отправляют в центрифугу, чтобы получить осадок.
Через 2 мин. оценивают результат: если жидкость стала коричневой – имеет место Синдром заглоченной крови, если же ее цвет остался розовым, в кале содержится кровь ребенка, что может свидетельствовать о наличии ГрБН.
Установление точного диагноза обычно не вызывает затруднений – слишком характерной симптоматической картиной сопровождается повышенная кровоточивость. Если врачи подозревают геморрагическую болезнь, они проводят ребенку полный комплекс исследований, который включает и анализы крови, и инструментальные методы.
Осматриваются кожные покровы малыша. Наиболее часто кровоизлияния носят массовый характер, реже наблюдаются только на попе. Оценивается общее состояние малыша. У него берут кровь и определяют состоятельность факторов свертывания – количество тромбоцитов, количество фибриногена, время свертываемости.
Факторы риска, специфическая симптоматика и показатели лабораторных методов исследования позволяют установить достоверный диагноз. В частности, ОАК характеризуется увеличением времени процесса свертывания крови, при этом время кровотечения и количество тромбоцитов остаются в норме. В случаях выраженной кровопотери наблюдается снижение уровня гемоглобина.
Также при диагностировании прибегают к нейросонографии и ультразвуковому исследованию внутренних органов.
Если возникло подозрение на геморрагическую болезнь новорожденного, нужно исследовать свертываемость крови, определить количество тромбоцитов, определить время кровотечения. После этого или вместе с этими показателями определяют протромбиновое время, активированное частичное тромбопластиновое время, гематокрит и гемоглобин.
При геморрагической болезни новорожденных время свертывания крови длиннее положенного, а время кровотечения в норме, как и количество тромбоцитов. Для подтверждения диагноза необходимо удлинение ПВ и АЧТВ, при этом тромбопластиновое время нормальное. Если кровопотери ребенка сильные, то находят признаки анемии. Но они проявляются ярко только на вторые или третьи сутки после кровотечения.
Дифференциальная диагностика
Гематемезис и мелена у только что родившихся детей дифференциирются с «синдромом проглоченной крови матери», который случается у 1 из 3 детей, у которых в первые дни жизни находят кровь в рвоте или кале. Для разоичения проводят тест Апта: кровянистые рвотные массы или кал нужно развести водой, получить розовый раствор с гемоглобином. После центрифугирования 4 мл надосадочной жидкости смешивают с 1 мл 1% раствора гидроксида натрия.
Если через 2 минуты оттенок жидкости стал коричневым, то в ней есть материнская кровь, а именно – гемоглобин А. Если розовый тон сохраняется, то говорят о фетальном гемоглобине Г, то есть в рвоте или кале есть кровь самого ребенка.
Необходима дифференциальная диагностика с наследственными коагулопатиями, ДВС-синдромом у детей и тромбоцитопенической пурпурой новорожденных. Для такого отличия нужно провести развёрнутую коагулограмму, а в некоторых случаях и тромбоэластограмму.
Время свёртывания крови (по Бюркеру) у доношенного новорожденного составляет 4 минуты. При геморрагической болезни, гемофилии и ДВС-синдроме оно удлинено. А при тромбоцитопении у грудничка оно в норме. Время кровотечения в норме – 2-4 минуты (столько же – при геморрагической болезни, гемофилии), а при тромбоцитопении и ДВС-синдроме оно длиннее, чем нужно.
Норма количество тромбоцитов у новорожденных – 150-400×109/л. При ДВС-синдроме и тромбоцитопении оно снижено. Эти данные помогают в дифференциальной диагностике похожих геморрагических заболеваний грудничков.