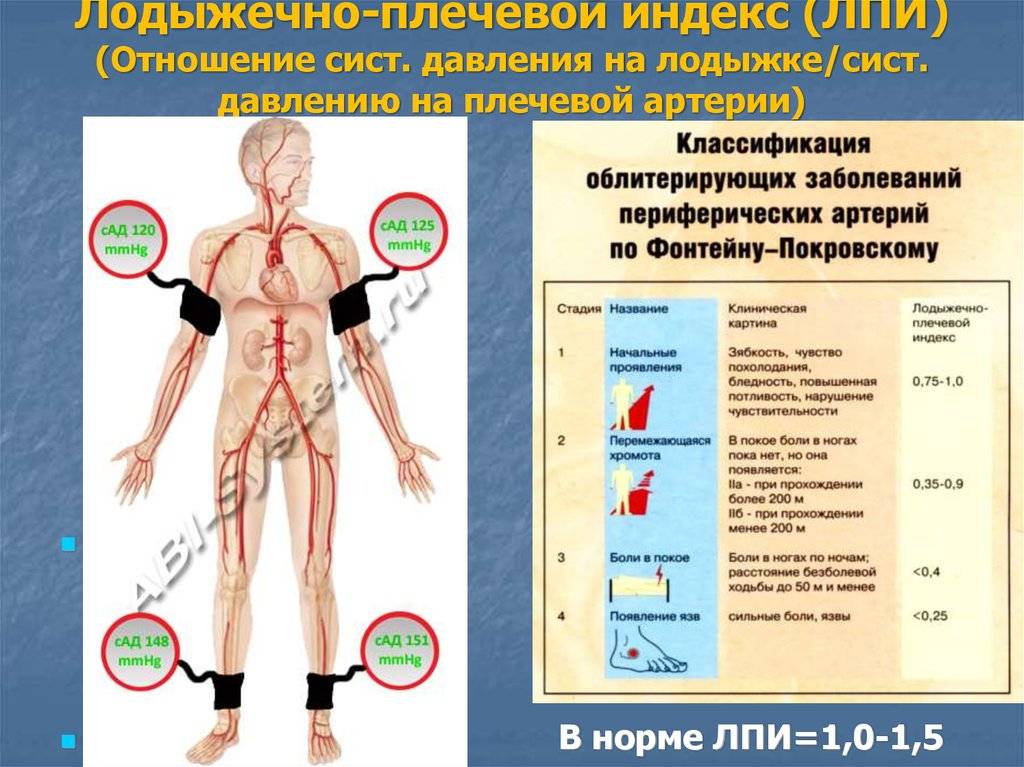
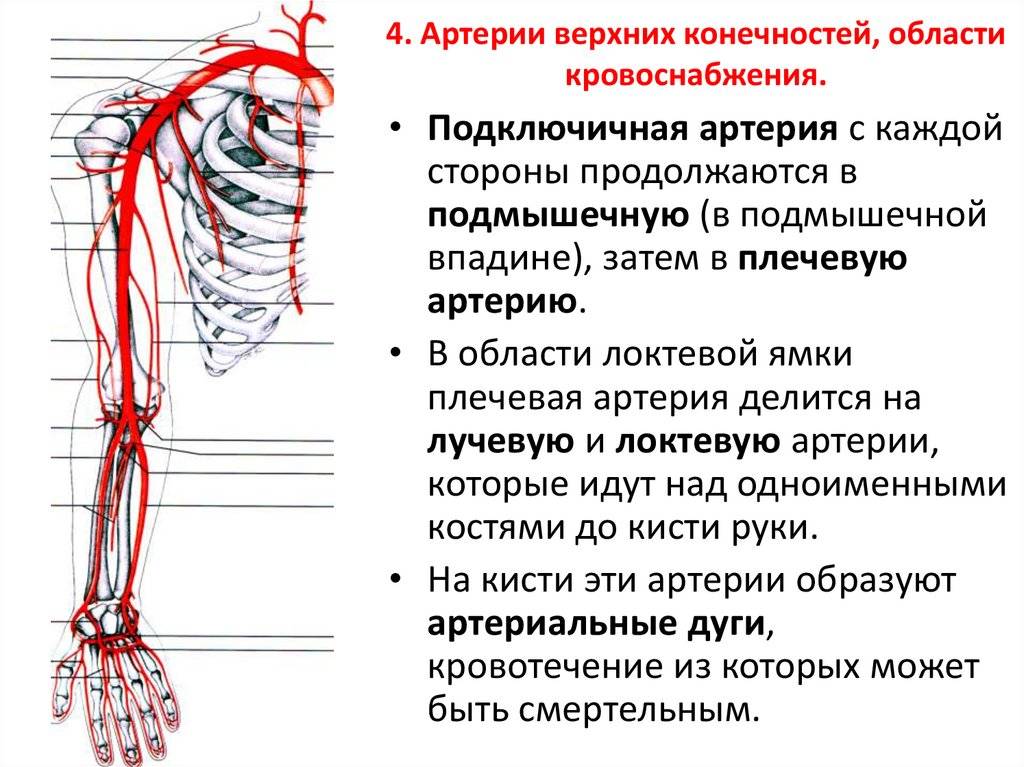
Размножение аспарагуса
Разводится культура генеративным и вегетативным способами. Подробно о том, как размножить аспарагус разными способами смотрите здесь.
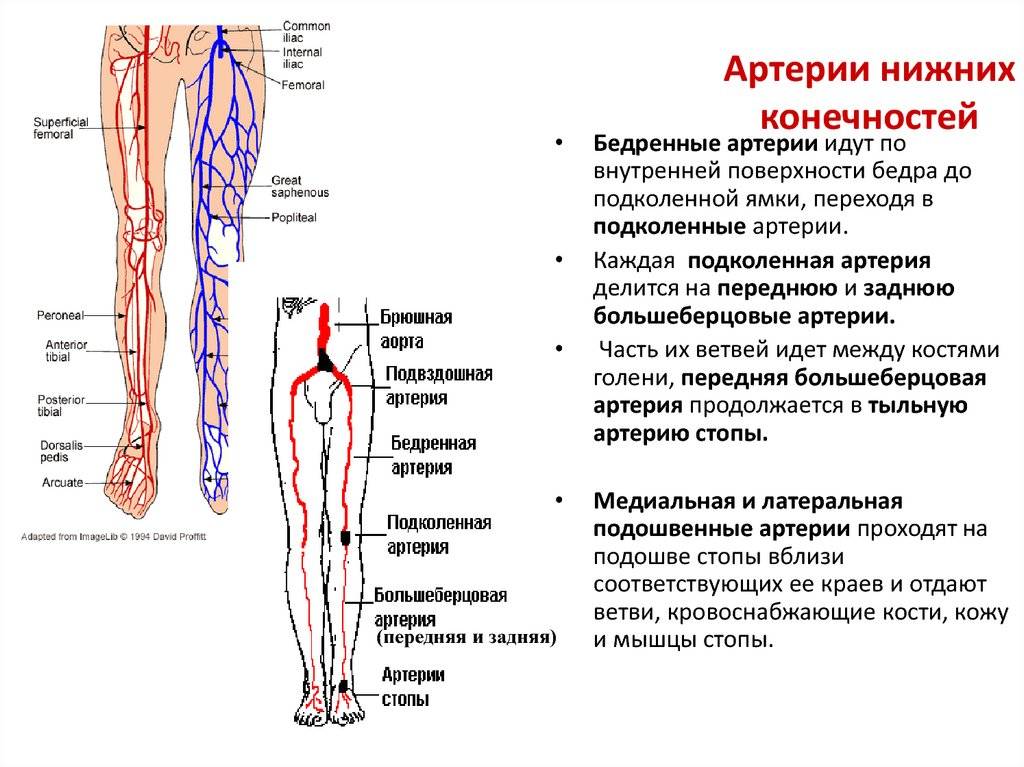
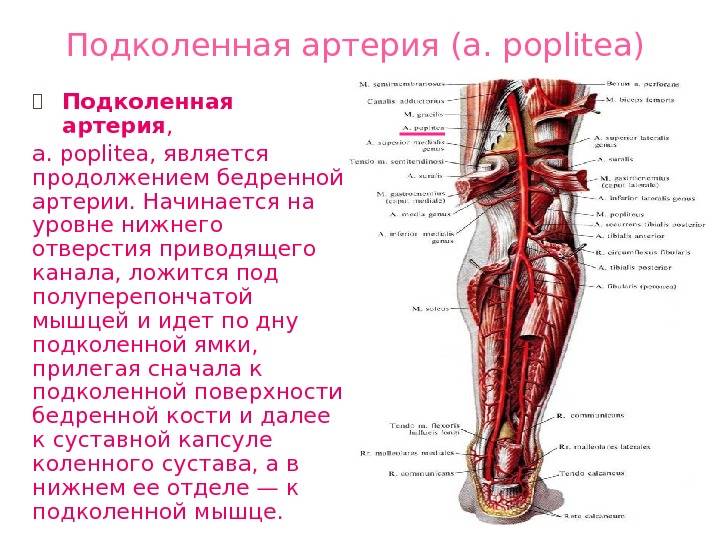
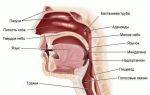
Наружная сонная артерия
Парный орган обеспечивает ткани головного мозга 55 мл крови на 100 гр. ткани, а также насыщает молекулами кислорода 3,7 мл в минуту. Такое обеспечение считается нормальным. Наружная артерия у человека находится чуть выше от гортани, ближе к лицу, входит в состав передней части головы.
В области кадыка артерия расходится к передней и задней части головы. Первая направляет поток крови к глазным яблокам, вторая – к клеткам головного мозга. Наружная артерия состоит из:
- передняя часть;
- медиальная часть;
- задняя часть;
- концевые ветви – система капилляров, направленная к глазам и в ротовую полость.
Доказательством наличия капиллярной сетки служит покраснение лица. В стрессовых ситуациях, чрезмерном перенапряжении физического характера, в жаркую погоду – кровь приливает к коже. У некоторых этот эффект практически не заметен, у других – явно выражен. На это влияет генетическая предрасположенность, свойства кожи и т.п.
Наружная артерия направляет кровь к следующим органам:
- щитовидная железа;
- ушные раковины, барабанная полость;
- глаза;
- лицевая мышечная система, связки;
- кожа лица и головы;
- некоторые части мозговой оболочки, затылочный сосуд;
- корни зубов, мягко небо, языковые сосуды.
Ветки наружной артерии не направляют кровь к мозгу прямым путем. Тем не менее, патологии в работе сосудов могут привести к негативным последствиям. Все что можно сделать при нарушении работы наружной артерии – обращение к нейрохирургу.
В некоторых случаях требуется пластическая операция. Какие заболевания могут появиться, при неисправной работе артерии:
- Доброкачественные опухоли в лицевом и шейном отделах.
- Артериовенозная патология – связь артерии и вены (кровь не поступает во многие капилляры).
- Врожденный порок развития сосудов. Признаки – внешние дефекты лица, мигрени и регулярная пульсация в голове по ночам, кровотечение из крупных артерий, не поддающееся остановке.
Как правило, такие заболевания возникают по причине опасных лицевых повреждений, перенесенных пластических операций на нос, уши, горло и т.п. Также, велика вероятность появления патологий из-за неправильного проведения элементарных процедур.
К примеру, эстетических проколов, промывания пазух носа, выдергивания зуба, косметических уколов в области глаза. Редкие случаи заболеваний могут вызвать гипертонические осложнения.
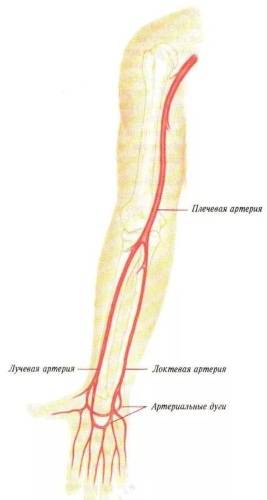
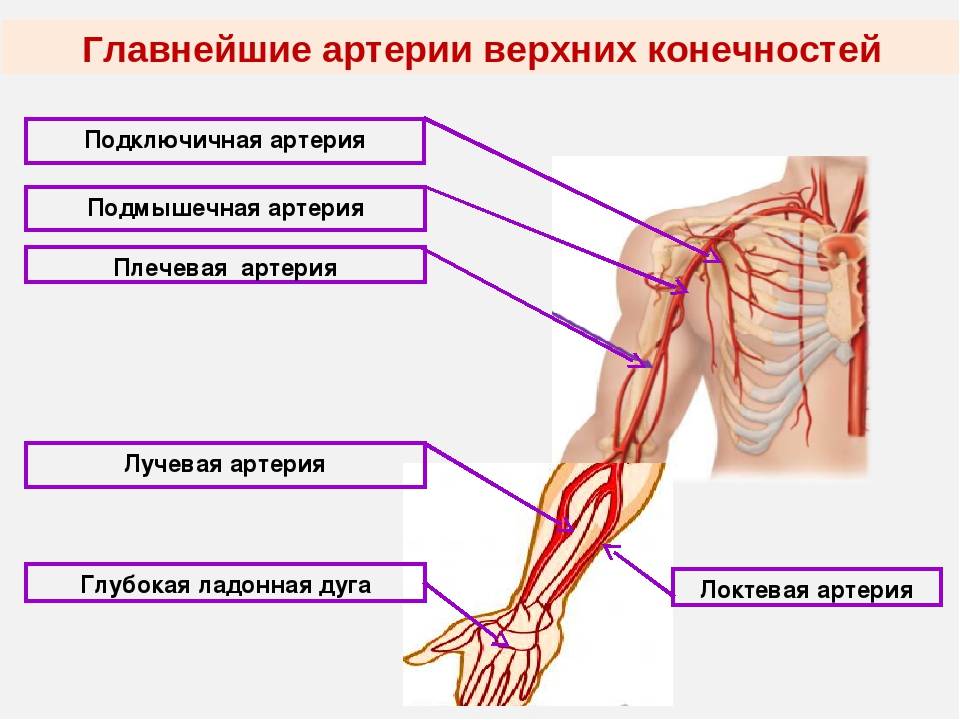
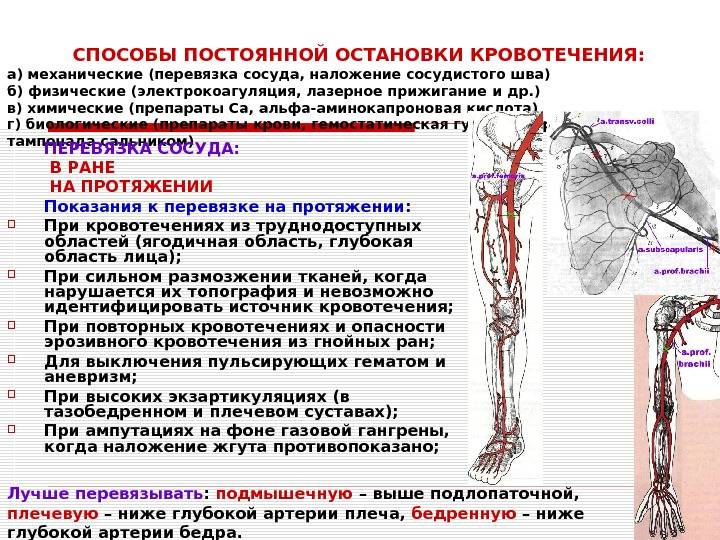
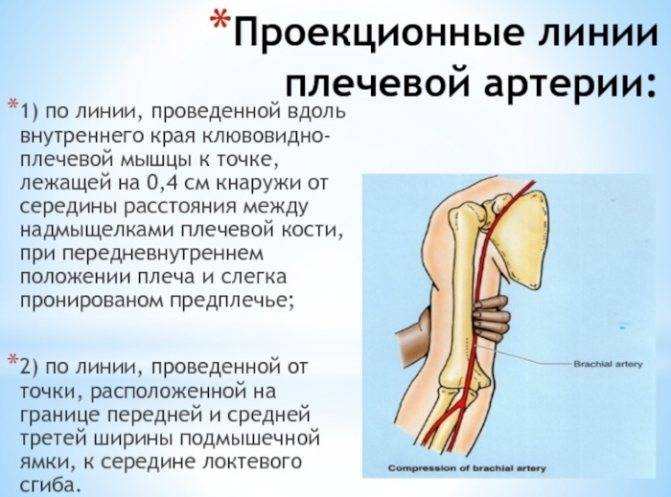
Местонахождение сосуда
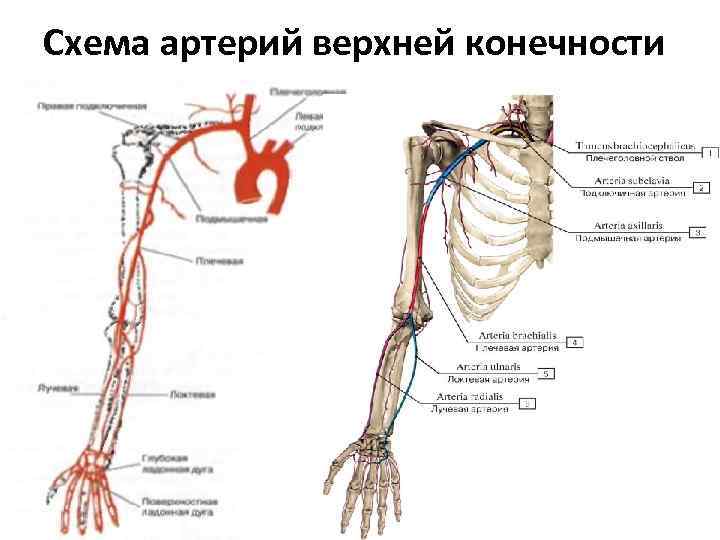
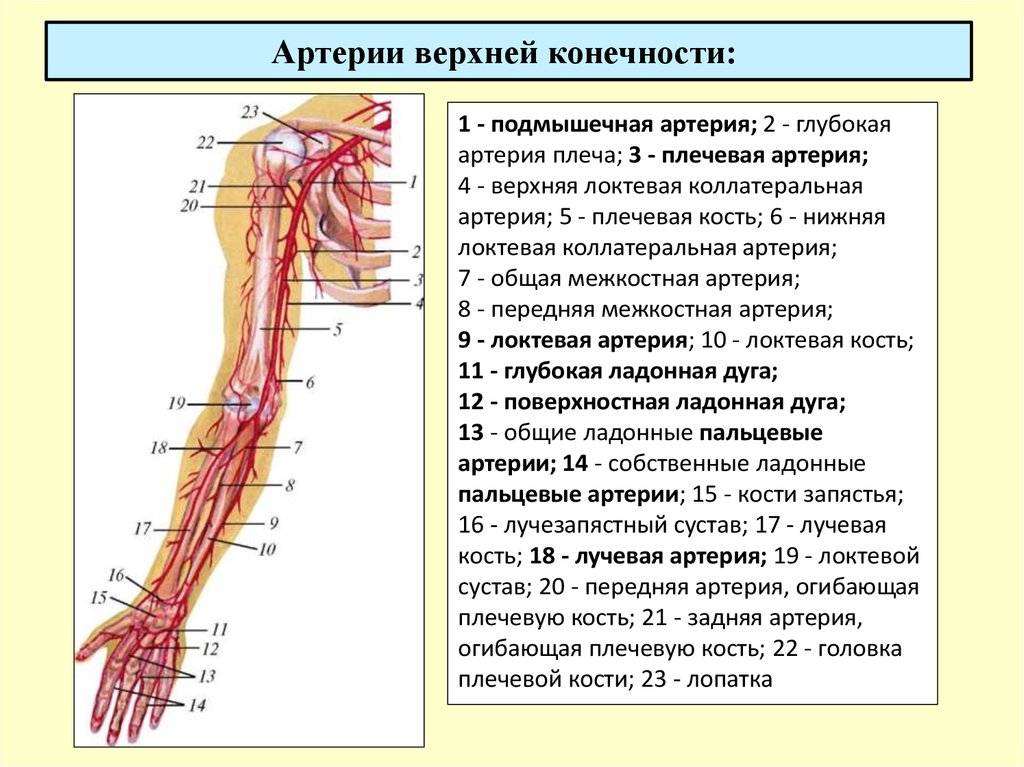
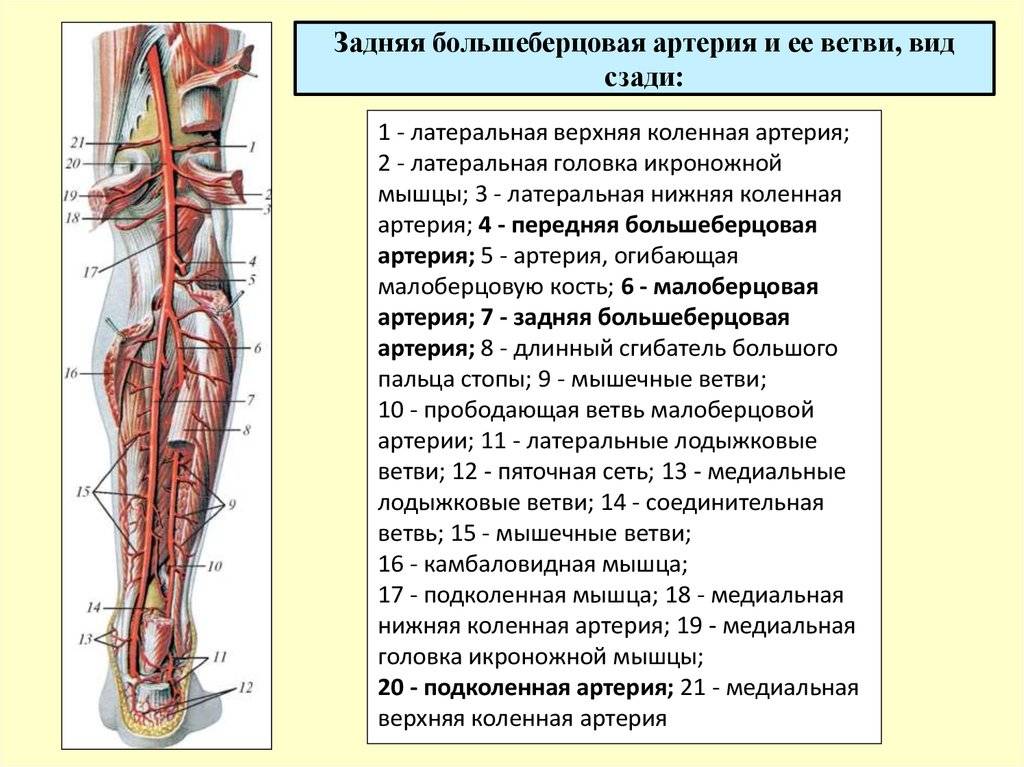
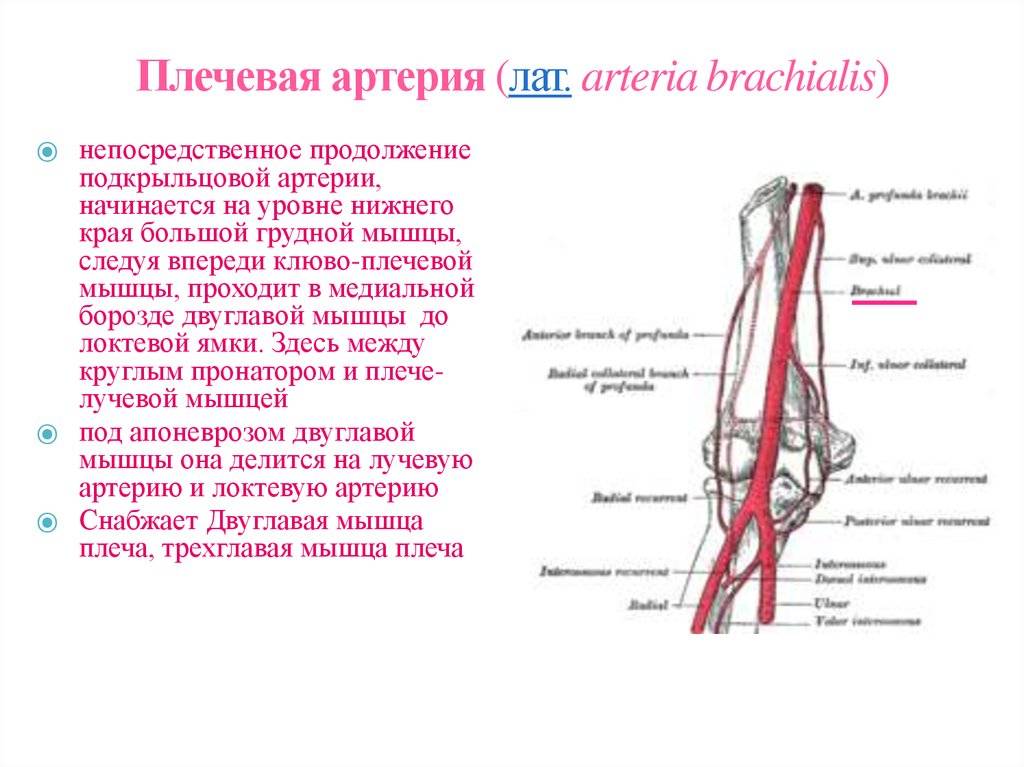
Ее начало находится сразу от плечевой, то есть в области локтевой ямки, с внутренней стороны, на сгибе. Далее проходит к низу конечности, при этом отклоняется немного наружу, проходя по поверхности мышечных волокон (по внешней стороне круглого пронатора). Когда сосуд доходит до медиального края плечелучевых мышечных волокон, далее идет путь между данной мышечной структурой и пронатором, а затем между плечелучевой мышцей и лучевым сгибателем кисти. Далее продолжается путь на уровне шиловидного отростка, при этом немного уходит к задней части руки. В этом месте сосуд залегает между сухожилием отводящим большой палец, и коротким разгибателем большого пальца. Затем проходит под сухожилием длинного разгибателя того же пальца и уходит в тыльную часть кисти. В данной области наблюдается изменение направления и прохождение сквозь мышцы в лицевую часть кисти, на ладонь в районе первого межпальцевого промежутка. Затем артерия изгибается и формируется в глубокую ладонную дугу. Во время своего длинного пути, сосу делится на множественные маленькие ответвления, для осуществления питания рядом расположенных тканей.
Функции
В отличие от других крупных сосудов, этот располагается близко к поверхности тела, а тонкий слой подкожной клетчатки позволяет беспрепятственно прощупывать пульс на сонной артерии.
Ширина сонной артерии по внутреннему краю составляет около 5,5 см у основания и около 0,5 см выше бифуркаций — раздвоения сосуда на два одинаковых ответвления:
- наружный сонный ствол, отвечающий за кровоснабжение мягких тканей и оболочек на черепе;
- внутренний ствол, отвечающий за снабжение артериальной кровью головного мозга и органов зрения.
Место раздвоения сосуда имеет чуть расширенную форму, а анатомия внутренней оболочки этого участка отличается от обычного эндотелия присутствием специфических рецепторов. Они реагируют на состав крови, уровень кислорода в ней и другие факторы. Специалисты утверждают, что такое внедрение чувствительных клеток помогает регулировать приток крови к ЦНС даже при тотальном изменении в функционировании системы кровотока.
Основными функциями артериальной системы шеи считается транспортировка насыщенной кислородом крови к расположенным внутри и черепа и снаружи него тканей и органов. Так, наружная сонная артерия, как следует из ее названия, питает расположенные снаружи структуры, а внутренняя — структуры головного мозга и частично наружной части черепа.
Функции сонной артерии человека заключаются в обеспечении обратно направленного кровотока. Если сужается позвоночная ветвь, то вены и артерия начинают качать кровь намного интенсивнее. Благодаря сонной артерии устраняется возможность кислородного голодания.
Аорта отличается в соответствии с местом расположения. Они залегают глубоко в тканях, а вены – под кожей. Аорта более качественно снабжает органы кровью, чем вена. Артериальная кровь характеризуется наличием в своем составе большого количества кислорода, поэтому она имеет алый цвет. Венозная кровь включает в себя продукты распада, поэтому характеризуется более темным оттенком. С помощью артерий обеспечивается транспортировка крови от сердца к органам. Вены транспортируют кровь к сердцу.
Стенки артерий характеризуются более высоким уровнем эластичности, чем стенки вен. Движение крови в аортах осуществляется под давлением, так как она выталкивается кровью. Применение вен осуществляется для забора крови на анализы или введения медикаментов. Аорты в этих целях не используются.
Общая сонная артерия (ОСА) присутствует и на правой, и на левой стороне тела. Эти кровеносные сосуды начинаются от разных артерий:
- Правая ОСА начинается на шее от плечеголовного ствола.
- Левая ОСА начинается от дуги аорты в грудной полости.
Разделение ОСА на внутреннюю и наружную ветви происходит у края щитовидного хряща, примерно на высоте 4-го позвонка шеи. Левая ОСА состоит из двух частей – грудной и шейной. Правая ОСА начинается на шее или очень близко к ней, поэтому имеет только небольшой грудной отдел. Средний диаметр ОСА у взрослых мужчин и женщин составляет 6,5 мм и 6,1 мм соответственно.
С наружной стороны общей СА находится яремная вена, а среди них в желобке расположен блуждающий нерв: так образуется сосудисто-нервный пучок. По вертикальному ходу русла наблюдается отсутствие ветвей, но у щитовидного хряща происходит бифуркация сонной артерии на внутреннюю и наружную.
- щитовидная;
- языковая;
- глоточная;
- лицевая;
- затылочная;
- ушная задняя.
- соединительный;
- пещеристый;
- шейный;
- глазной;
- клиновидный;
- каменистый;
- сектор рваного отверстия.
ПОДРОБНОСТИ: При пониженном давлении сосуды
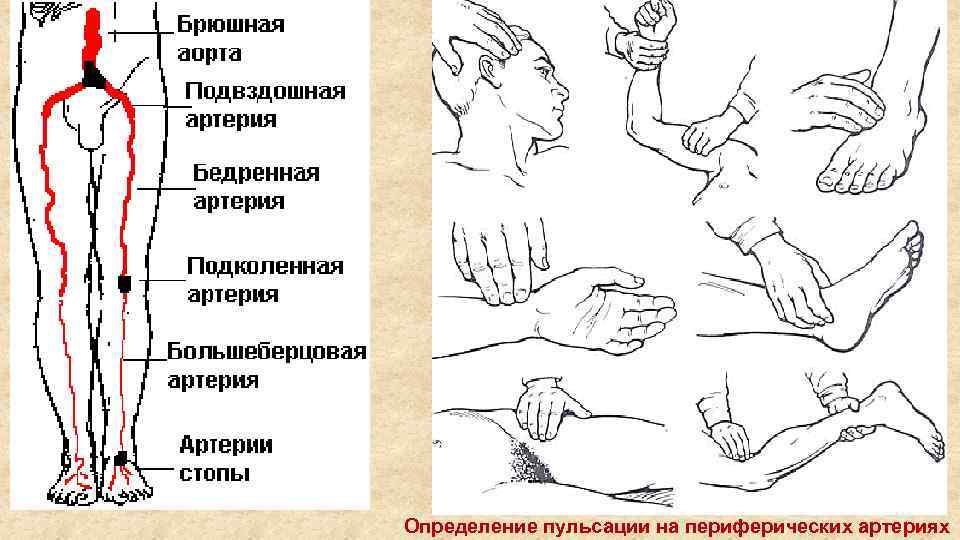
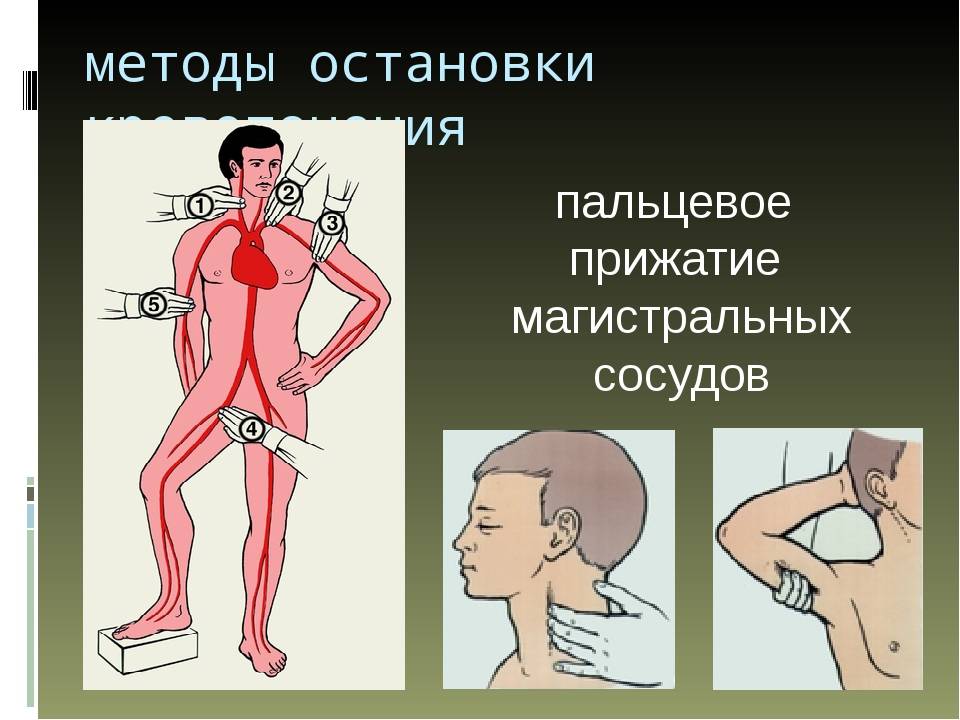
Существует ошибочное мнение, что у человека одна сонная артерия: в действительности, их две. Они расположены по обеим сторонам шеи и являются важнейшими источниками кровообращения. Рядом с этими сосудами находятся две дополнительные позвоночные артерии, которые значительно уступают сонным по объему перемещаемой жидкости. Чтобы прощупать пульс, нужно найти точку в углублении под скулой с одной из сторон от кадыка.
Помимо перемещения кровотока, сонные артерии решают другие, не менее значимые, задачи. Каротидный синус снабжен нервными клетками, рецепторы которых выполняют следующие функции:
- следят за внутренним сосудистым давлением;
- реагируют на изменение химического состава крови;
- подают сигналы о наличии поступающего с эритроцитами кислорода;
- участвуют в регулировке деятельности сердечной мышцы;
- контролируют пульс;
- поддерживают артериальное давление.
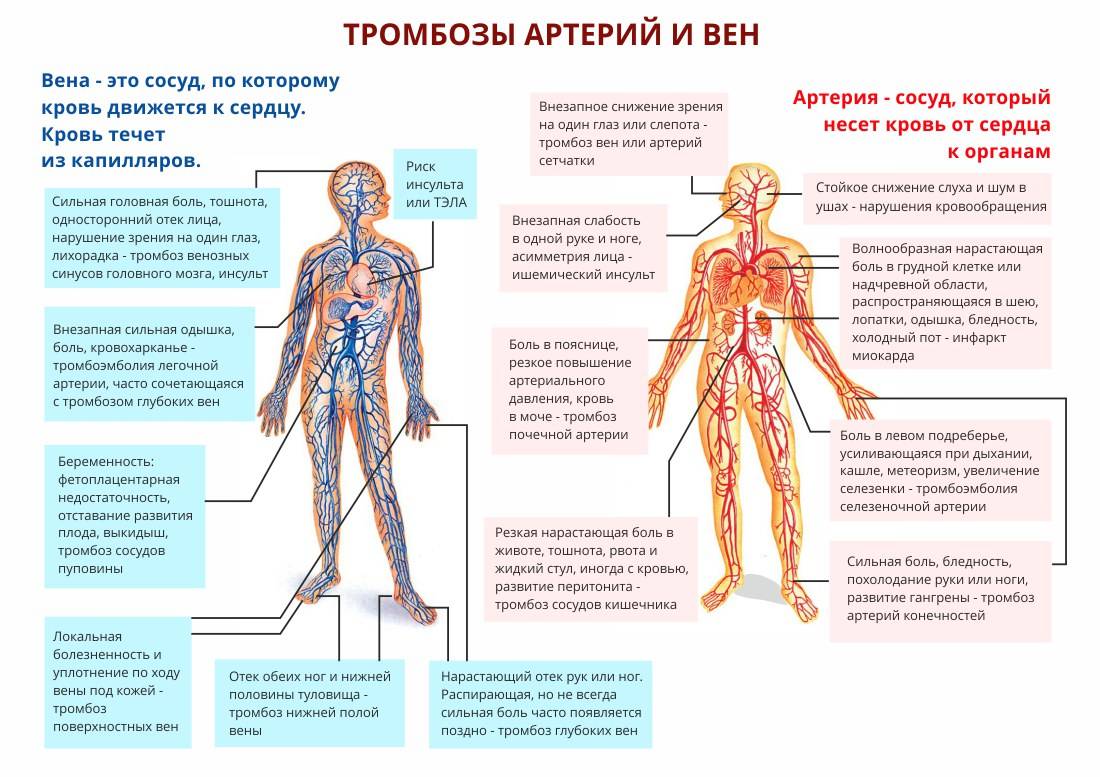
Тромбоз плечевой артерии
Тромбоз плечевой артерии – это очень опасное состояние, угрожающее жизни человека. При закупорке артерии кровь не поступает к конечности, что, в конце концов, может закончиться инвалидностью. В наши дни тромбоз стал встречается чаще, в связи с этим, что растет число людей страдающих сердечно-сосудистыми заболеваниями, нарушением свёртываемости крови и увеличенным количеством холестерина.
Тромбоз плечевой артерии
Тромбоз плечевой артерии – это очень опасное состояние, угрожающее жизни человека.
При закупорке артерии кровь не поступает к конечности, что, в конце концов, может закончиться инвалидностью.
В наши дни тромбоз стал встречается чаще, в связи с этим, что растет число людей страдающих сердечно-сосудистыми заболеваниями, нарушением свёртываемости крови и увеличенным количеством холестерина.
Клинические проявления тромбоза плечевой артерии
Тромбоз плечевой артерии может провоцироваться такими заболеваниями как:
• ишемическая болезнь сердца, • инфаркт, • порок, • аневризма, • аритмия, • эндокардит,
• атеросклероз.
Последний создает благоприятный условия для образования на стенках артерий тромбов. Все зависит от того, какой отдел руки поражается тромбом. В отдельных случаях пациент может испытывать лишь некоторый дискомфорт, в других состояние резко ухудшается и требуется срочная помощь. Симптомы тромбоза плечевой артерии довольно ярко выражены. К ним относится:
• внезапная сильная боль в закупоренной тромбом конечности, • рука полностью немеет, отекает, теряет окраску и температуру, • после развивается выраженный цианоз,
• пульс перестает прощупываться ниже того места, где просвет артерии перекрыт, постепенно конечность перестает слушаться пациента вплоть до полного паралича.
При нажиме на ткани руки сохраняются болезненные ощущения, особенно сильные в месте прикрепления тромба.
Диагностика тромбоза плечевой артерии
Диагноз тромбоз плечевой артерии ставится на основании ряда медицинских обследований. Для начала врач собирает жалобы пациента, выстраивая их в анамнез. Производит тщательный осмотр пораженной конечности и общего состояния пациента.
Для подтверждения диагноза осуществляется ультразвуковое дуплексное сканирование артерий в трех- и четырёхмерном разрешении для установления места локализации тромба, его размеров и подвижности.
Врач-флеболог может назначить также ангиографию. Этот метод относится к развернутым, позволяющим детализировать картину тромбоза плечевой артерии.
Ангиография дает возможность оценить его размеры, степень закупорки артерии, возможность функционирования обходных путей кровоснабжения этого отдела руки, определить риск отрыва тромба и продвижения его дальше по кровеносному руслу.
Лечение тромбоза плечевой артерии
Наш медицинский центр давно и успешно занимается лечением тромбоза плечевой артерии. Здесь работают настоящие профессионалы в области флебологии и ангиохирургии, имеющие огромный профессиональный опыт в выбранной области медицины. Поэтому такой врач сразу определяет схему лечения пациента и главной задачей для него служит восстановление кровоснабжения конечности.
В противном случае ситуация грозит некрозом и последующей инвалидностью. Если просвет артерии перекрыт не полностью, или состояние пациента нетяжелое, проводится медикаментозное лечение. Оно показано в стационаре, где пациенту ставится капельница, через которую вводится гепарин для разжижения крови и растворения тромба.
Одновременно начинается терапия первопричины заболевания, для чего сразу же снимается электрокардиограмма. Для наилучшего растворения тромба пациенту в пораженную артерию также вводится тромболитические лекарственные средства (фибринолизин, стрептокиназа).
Если наличие тромба обусловлено нарушением системы крови, когда форменные элементы просто склеиваются в комок, который и закупоривает артерию, то в этом случае назначаются дезагреганты (трентал, реополиглюкин, никотиновая кислота). Для купирования болевого синдрома пациенту дают обезболивающие средства.
Вливание гепарина должно продолжаться не менее десяти дней и если состояние пациента удалось стабилизировать, то постепенно переходят на пероральные средства (варфарин). Курс его приема проводится под постоянным контролем МНО во избежание развития кровотечений. В тяжелых случаях требуется хирургическое вмешательство для оперативного удаления тромба из артерии.
Если ситуация позволяет – тромб прямо иссекается, если нет, то врач заходит в сосуд через одну из доступных артерий и посредством катетера изымает препятствие из нее.
Во избежание развития тромбоза плечевой артерии следует регулярно проходить осмотр у флеболога с использования дуплексного сканирования вен конечностей.
Особое внимание нужно обратить на то, что риск тромбообразования повышается летом. Это объясняется жаркой погодой, во время которой человек теряет с потоотделением большое количество жидкости
Тем самым, происходит сгущение крови и увеличения в ней концентрации форменных элементов, которые создают опасность агрегации в сгусток.
Лечение в зависимости от вида тромбоза
Лечить тромбоз вен нижних конечностей можно консервативно и оперативно: все зависит от степени поражения сосудистого русла, общего состояния пациента. Консервативные методы помогают смягчить течение болезни, но радикально саму проблему тромбообразования, риск развития серьезных осложнений не решают. Суть медикаментозного лечения тромбоза (тромбофлебита) – улучшение микроциркуляции, восстановление реологических свойств крови.
Основной задачей является профилактика дальнейшего тромбообразования, фиксация тромба к эндотелию, купирование воспаления, воздействие на тканевой обмен. Основным условием терапии считается функциональный покой конечностей, что предупреждает тромбоэмболию. Поэтому в раннем периоде заболевания пациентам обязателен постельный режим с возвышенным положением пораженной ноги: если поражена голень – до четырех суток, при подвздошно–бедренном тромбозе – 12 дней.
Тромбы в ногах при закупорке глубоких вен лечат антикоагулянтами при строгом лабораторном контроле гомеостаза. Тромболитики, которые способны в первые часы развития тромбоза (тромбофлебита) растворить формирующиеся сгустки: Стрептокиназа, Урокиназа – действуют эффективно, но имеют множество побочных эффектов, поэтому назначаются только по жизненным показаниям, коротким курсом. В первые часы, как правило, используют гепарин или фраксипарин по индивидуальной схеме.
К окончанию первой недели лечения пациент переводится на непрямые антикоагулянты – блокаторы синтеза витамин К – зависимых факторов свертывания крови. При этом их назначают за пару дней до отмены гепаринотерапии, снижая дозу гепарина в два раза. Эффективность лечения контролируется анализами крови на время кровотечения, время свертывания, протромбиновый индекс (ПТИ), международное нормализованное отношение (МНО).
Для улучшения микроциркуляции, реологических свойств крови внутривенно вводят Пентоксифиллин (Трентал). В результате купируется гипоксия тканей, тормозится агрегация тромбоцитов и эритроцитов, усиливается фибринолиз, что уменьшает вязкость крови. Трентал оказывает слабое миотропное, сосудорасширяющее действие, обладает инотропным эффектом, подавляет воспаление и адгезию лейкоцитов к эндотелию, балансирует окислительно-восстановительные реакции.
Восстанавливают кровоток и за счет балансировки текучести крови средствами типа Реополиглюкина.
Лечение тромбоза нижних конечностей в результате закупорки поверхностных вен сводится к тем же самым принципам. Отличается только дозировка препаратов. Кроме того, дополнительно используются средства, повышающие тонус сосудов ангиопротекторы (Детралекс, Троксевазин, Флебодиа), купирующие боль (Найз, Нурофен, Кеторол), показано ношение компрессионного трикотажа. Операция – крайняя мера в этом варианте.
При тромбозе поверхностных вен радикально может устранить проблему эндовенозная лазерная облитерация. Это один из наиболее современных методов хирургического лечения. Суть – запечатывание просвета вен пучком лазера высокой температуры. Операция амбулаторная, не требует надрезов, в вену вводят специальное оборудование, которое прекращает процесс тромбообразования в ней.
Другая инновация – минифлебэктомия, удаление пораженных вен через мини-отверстия. Операция амбулаторная, период реабилитации минимален, легко переносится.
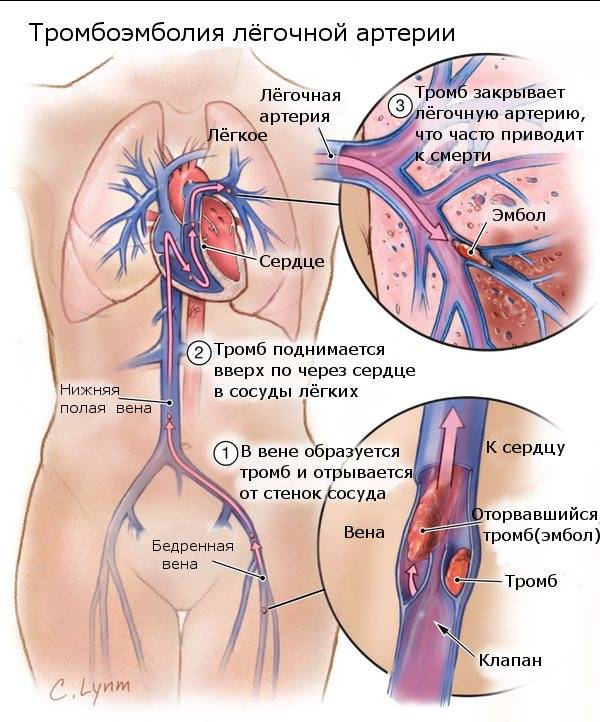
При поражении артерий ног – операция наиболее предпочтительна. Оперативное лечение обязательно при возникновении риска тромбоэмболии легочной артерии. Консервативная терапия только дополняет его, как и обязательное лечение первопричины тромбоза.
Выбор способа восстановления кровотока зависят от характера патологического процесса.
При остром тромбофлебите поверхностных вен операцию проводят при росте тромба по большой подкожной вене выше уровня средней трети бедра. Выполняют кроссэктомию. Летальных исходов практически не отмечалось.
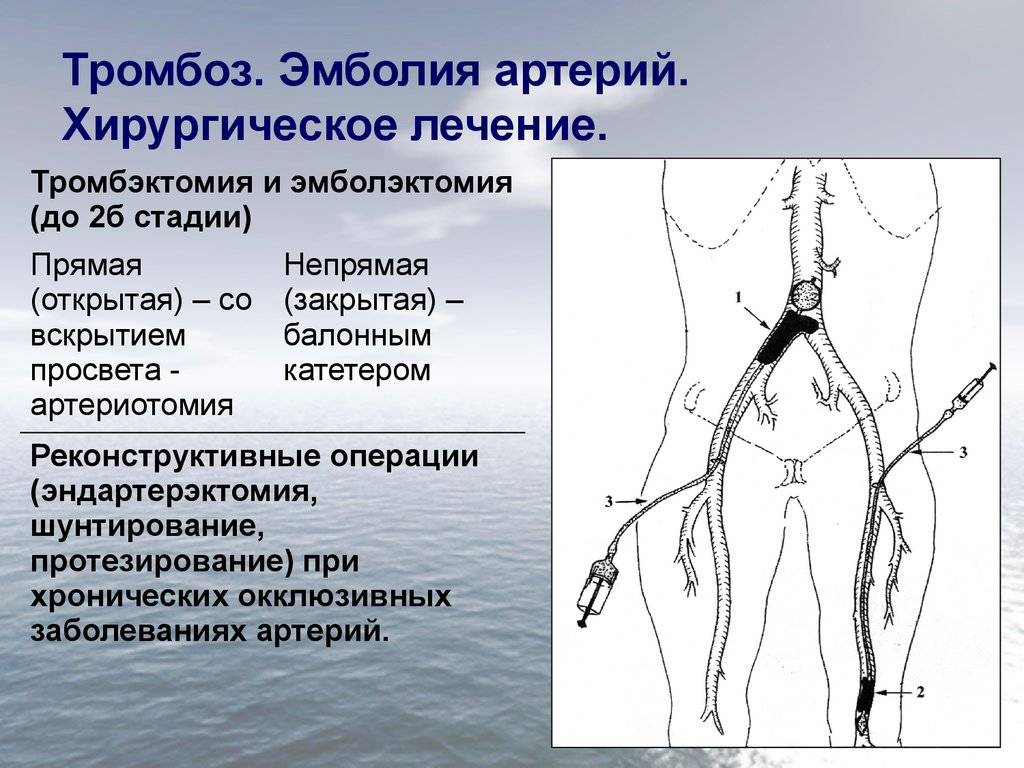
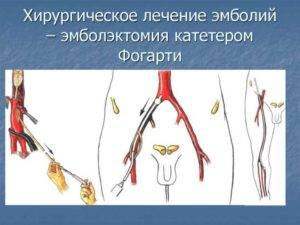
При остром тромбозе глубоких вен нижних операцию проводят в случае признаков флотации головки тромба на УЗИ. Выбор операции зависит от границ тромба. Выполняют перевязку сосудов или эмболэктомию. В ряде случаев практикуют установку кава-фильтра, который будет останавливать сгустки, но эта методика редкая.
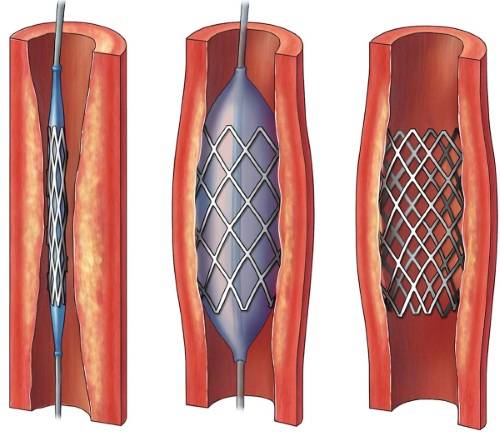
Возможные риски при стентировании
Процедура стентирования подключичной артерии длится примерно около 2-х часов. Данная операция проводится в отделении сердечной катетеризации. После стентирования при необходимости принимаются обезболивающие препараты, так как в месте, где подключичная артерия и ткани были надрезаны, могут проявляться болезненные ощущения. Осложнения после данной процедуры очень редки, так как пациент перед ней проходит тщательную подготовку и наблюдение. Но все-таки некоторые неприятные последствия могут возникнуть, это:
- Аллергия на принимаемые лекарства.
- Реакция на анестетики.
- Небольшие кровотечения в месте надреза.
- Температура.
- Головная боль.
- Инфекция.
- Воздушная эмболия.
- Повреждение стенки артерии или аорты.
- Тромбоз подключичной артерии.
- Миграция стента.
- Неврологические осложнения и др.
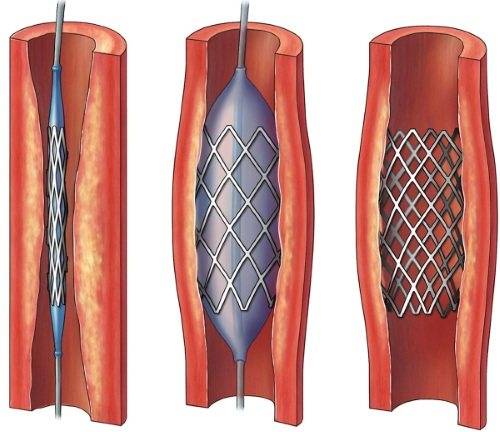
Интервенционное лечение стеноза подключичной артерии методом баллонной ангиопластики и стентирования – это современные малоинвазивные и эффективные методы терапии. Они имеют очень короткие сроки послеоперационного периода и госпитализации.
Признаки заболевания
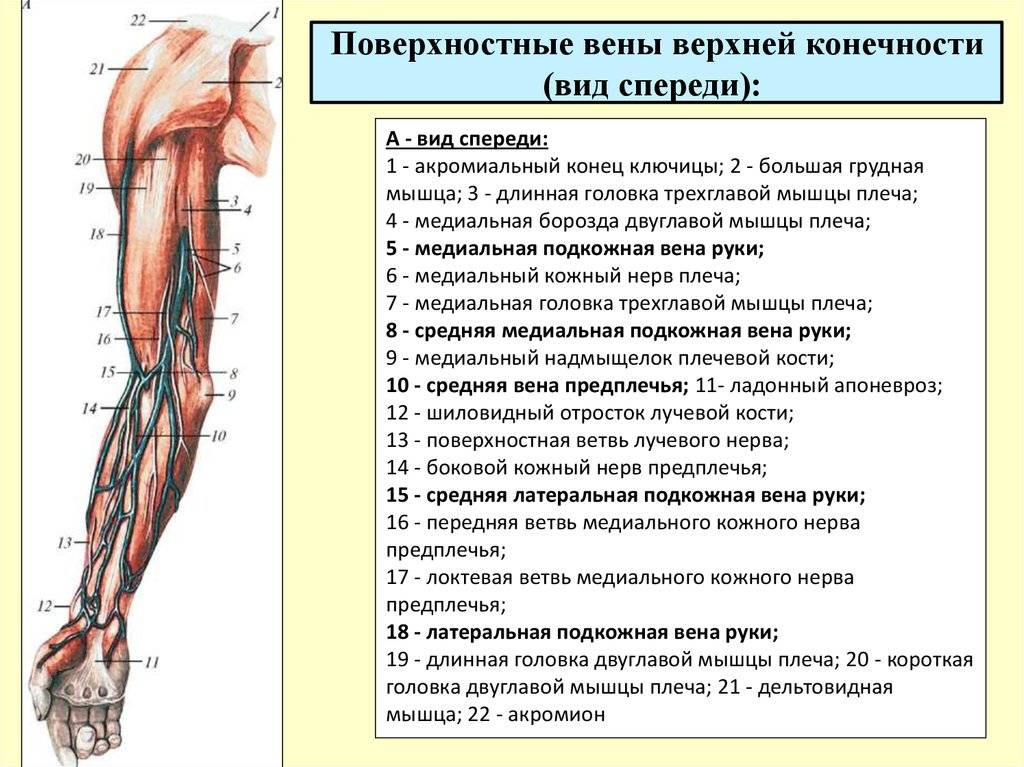
Тромбоз поверхностной вены руки и глубокой проявляют себя по-разному. При первом типе заболевания пациент может заметить у себя следующие симптомы:
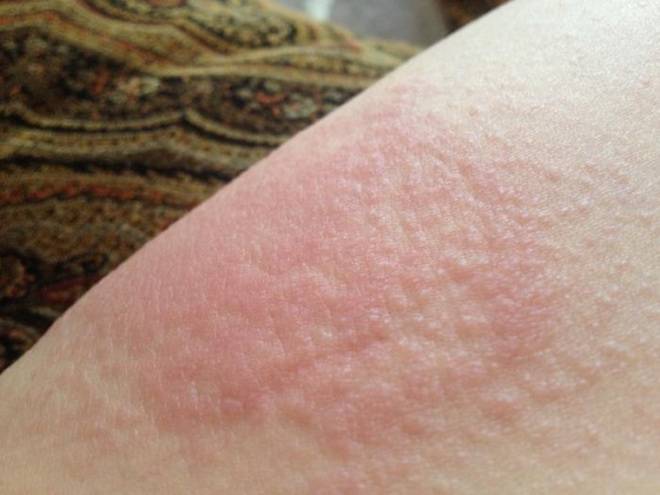
- красноту и небольшие отёки кожи, находящейся над венами;
- можно просмотреть под кожей вены, имеющие синюшный или багровый цвет;
- на ощупь кровеносные пути уплотненные, напоминают жгут;
- наблюдается выраженный болевой синдром, затрудняющий работу суставов;
- увеличение лимфатических узлов;
- сильная боль при нажатии на вену.
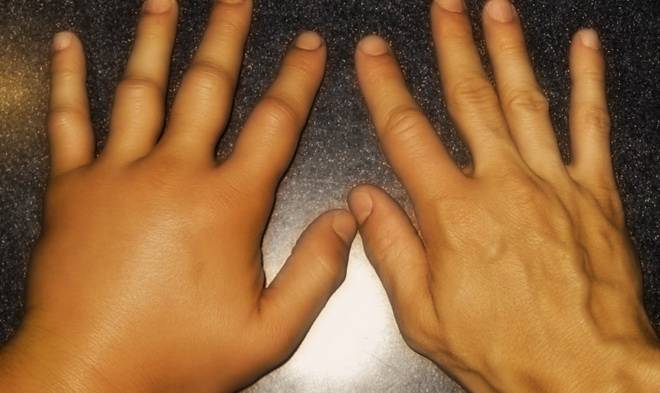
При поражении глубоких артерий верхних конечностей можно заметить следующие симптомы:
- боль, чувство тяжести, увеличение пальцев из-за сильных отёков;
- сильное расширение подкожных вен;
- высокая температура;
- проявление симптомов интоксикации организма;
- изменение цвета кожных покровов кисти или руки на синюшный.
У некоторых пациентов основным симптомом является формирование большого количества мелких узелков под кожей. Это свидетельствует о том, что у вас развивается мигрирующий тромбоз. Отличительная особенность недуга заключается в том, что в кровеносной системе формируется множество маленьких тромбов. На кожных покровах будет раздражение в виде мелкой сыпи и красных пятен.
Отзывы
Владислава, 38 лет:
Ольга, 26 лет:
Катетеризация подключичной вены. Пункция
Как уже было сказано выше, на шее подключичная вена (и артерия тоже) лежат на поверхности. Именно это место и используют для взятия пункции, ввода катетера. Чем обоснован выбор именно этой части сосуда? Существует несколько критериев данного выбора, это:
- Анатомическая доступность.
- Стабильность положения и диаметр просвета.
- Достаточный или значительный размер (диаметр).
- Скорость кровотока превышает скорость движения крови в венах конечностей.
Исходя из данных, изложенных выше, поставленный в вену катетер почти не будет касаться стенок артерии. Медицинские препараты, которые вводятся через него, будут быстро достигать правого предсердия и желудочка, они способствуют активному влиянию на гемодинамику. Вводимые в подключичную вену лекарственные препараты очень быстро смешиваются с кровью, при этом не раздражая внутренности артерии. В ряде случаев существуют противопоказания для пункций и ввода катетера.
ЭТИОЛОГИЯ
Основной (в 96%) источник эмболий — пристеночные тромбозы левых отделов сердца, образующиеся при инфаркте миокарда (в зоне гиполибо дискинезии), нарушениях ритма; ревматических поражениях клапанов сердца, аневризме желудочка. При ревматических пороках тромботические массы чаще локализуются в полости левого предсердия либо ушка, реже — в желудочке. В последние два десятилетия возросла доля эмболий, связанных с бактериальным эндокардитом, а также развивающихся у больных с протезами клапанов сердца.
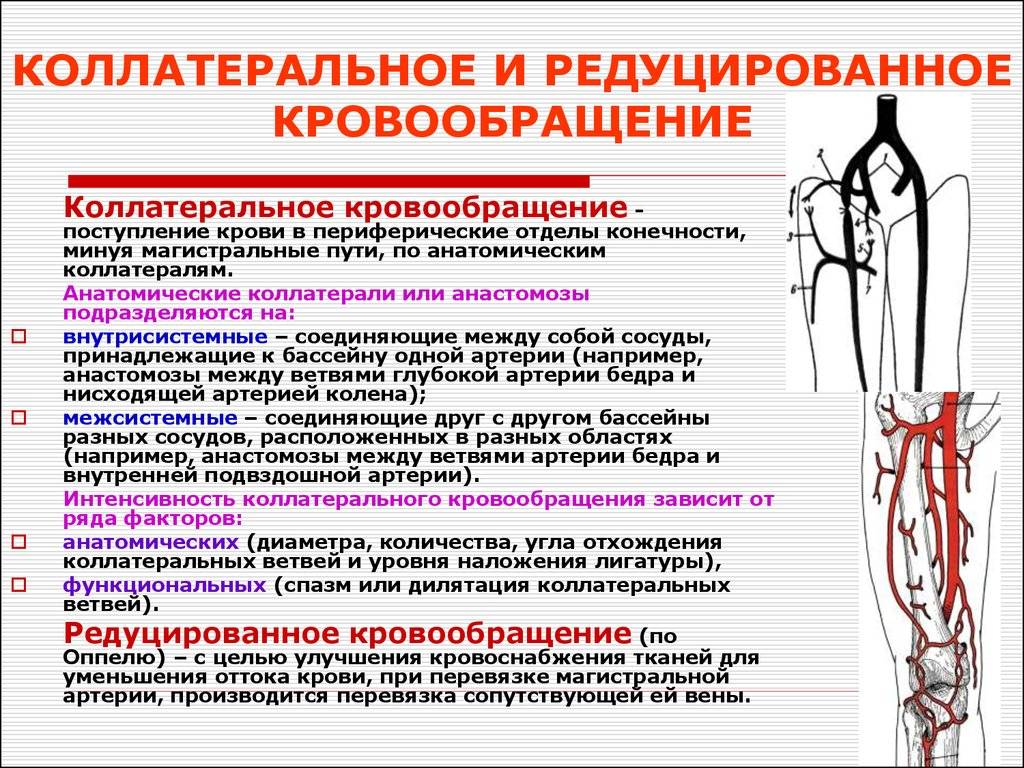
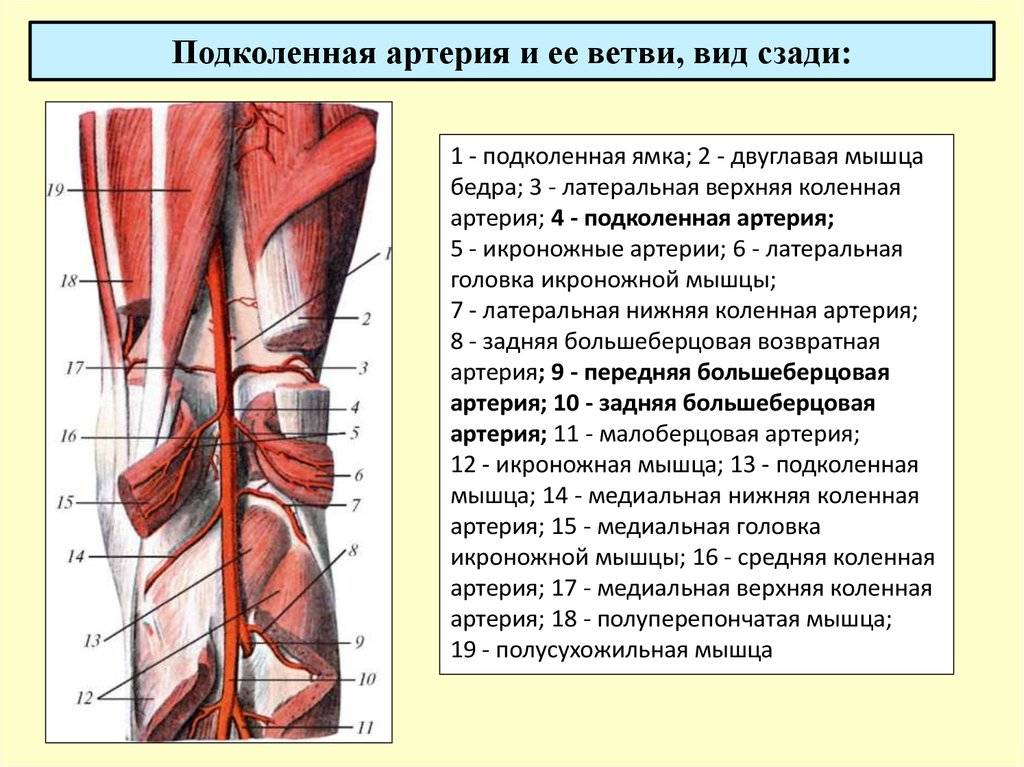
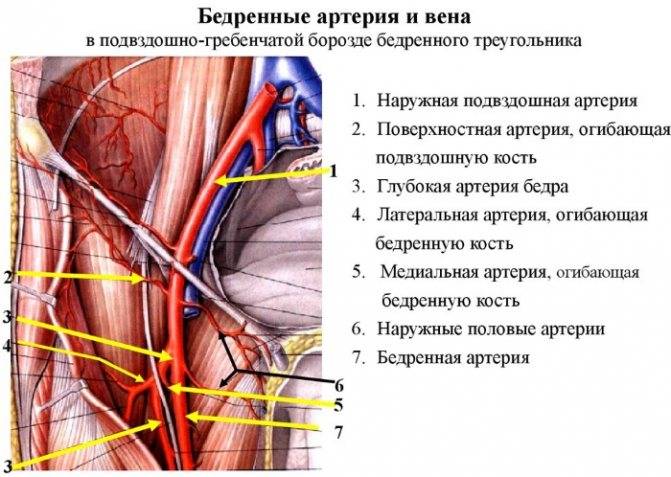
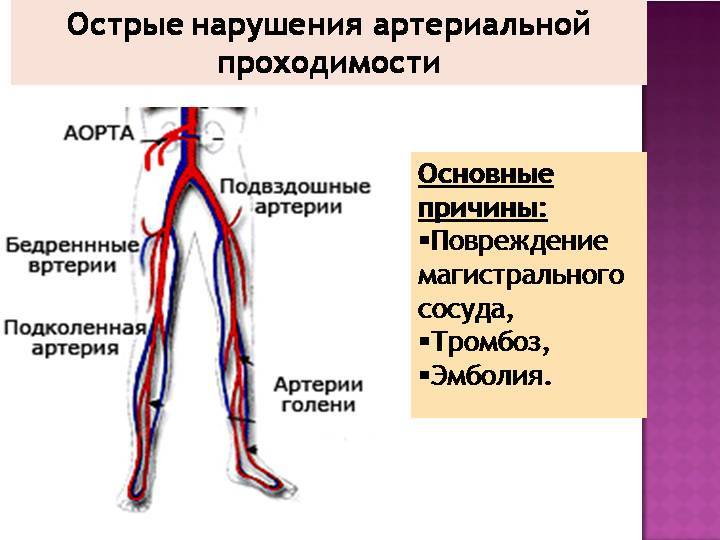
Реже причинами острого ишемического эпизода становятся фрагменты изъязвленных атеросклеротических бляшек, атероматозные и тромботические массы аневризм аорты и крупных артерий (наиболее часто подколенной, подключичной или подмышечной), тромбы из глубоких вен нижних конечностей (парадоксальная эмболия), частички опухоли сердца (миксома).
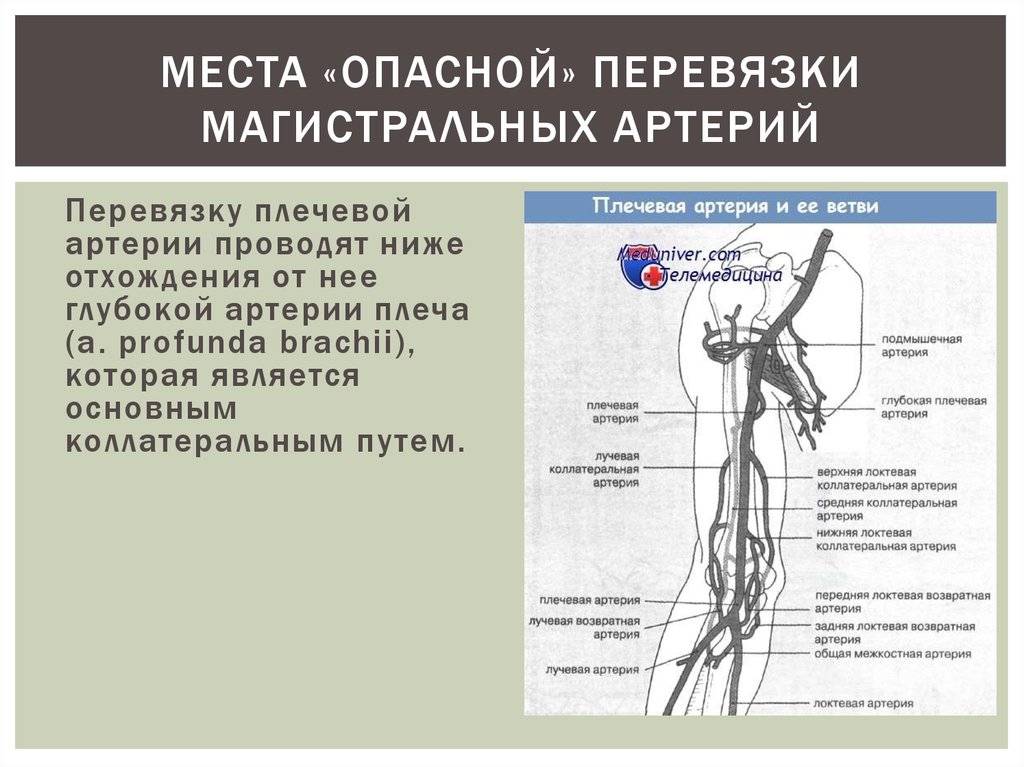
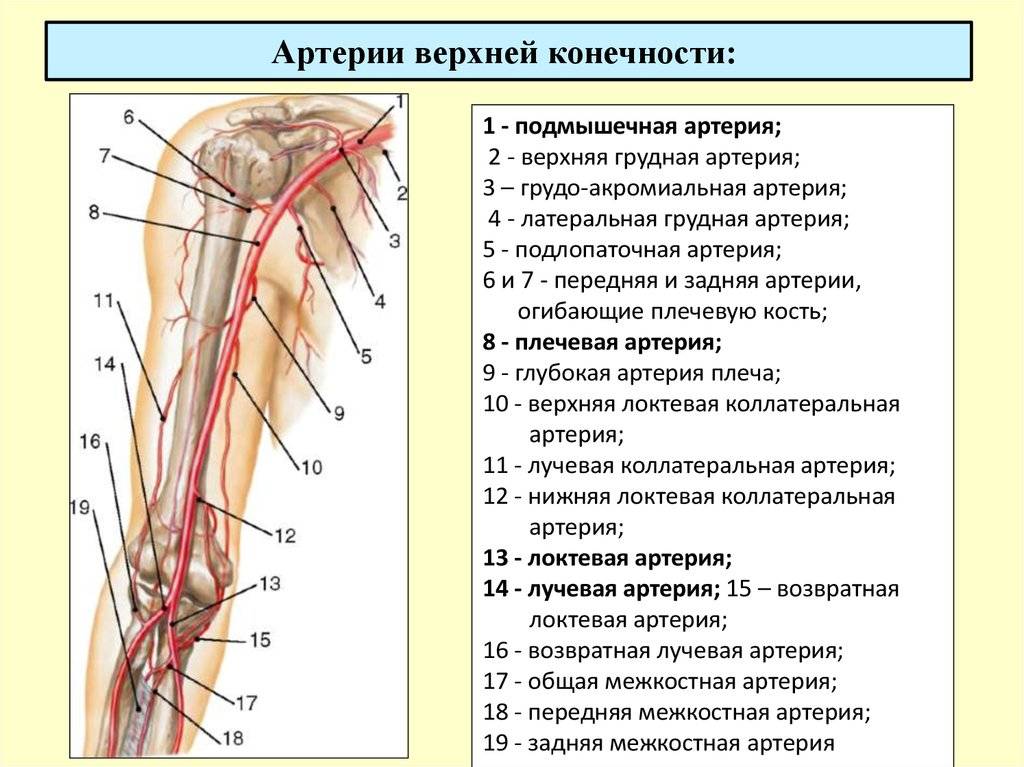
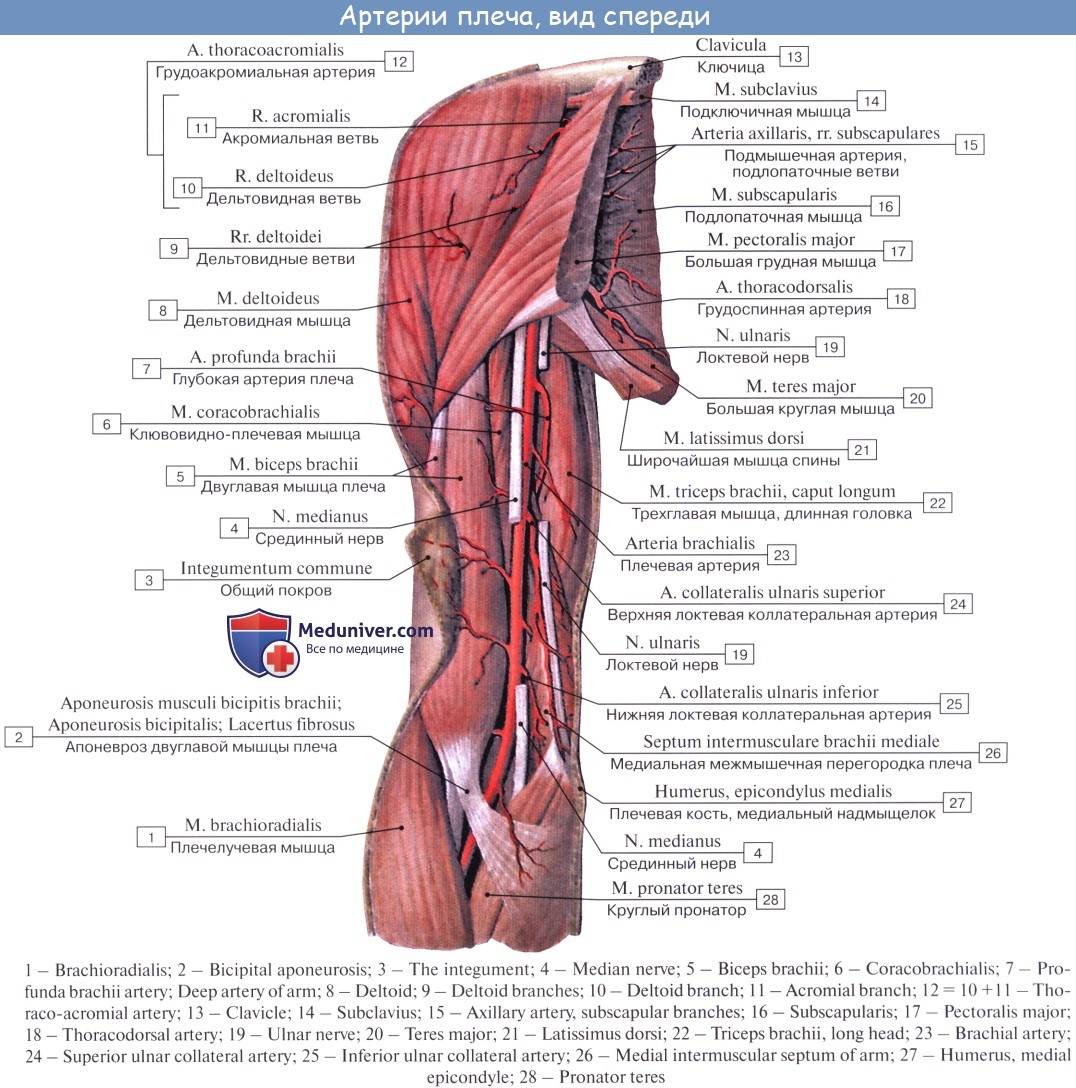
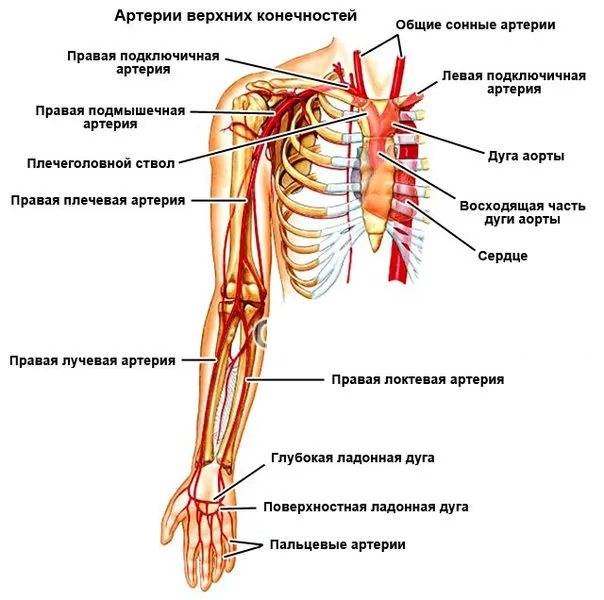
Среди всех диагностируемых артериальных эмболий 15% приходится на сосуды верхних конечностей и 60–70% — на нижние. Наиболее типичные места окклюзий — бифуркации сосудов, в частности, общей подвздошной, общей бедренной, подколенной (в области ее трифуркации), плечевой либо места отхождения крупных ветвей: в подмышечной артерии — на уровне подлопаточной артерии, в плечевой — глубокой артерии плеча.
Нередко (у 1/3–1/4 больных) наблюдаются множественные эмболии сосудов одной и той же конечности. Возможны также комбинированные (поражаются сосуды 2 конечностей), «этажные» (окклюзия артерии одной конечности на разных уровнях), сочетанные (одновременное поражение артерий конечности и внутренних органов) эмболии.
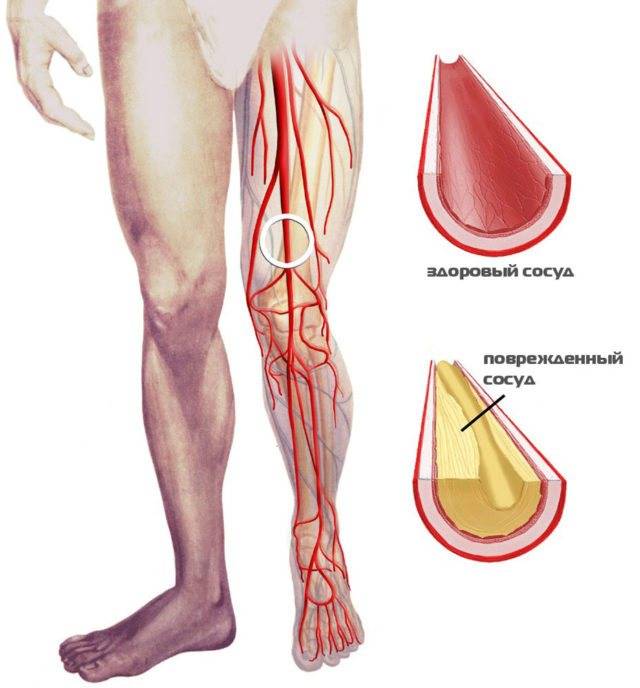
Наиболее частой причиной острых тромбозов являются поражения стенки артерий вследствие атеросклероза, реже — воспалительные изменения сосудистой стенки (артериит, тромбангит), а также различного рода нарушения гемостаза (гиперкоагуляция, дефицит АТ-III, гепарин-индуцированная тромбоцитопения и др.).
Возникновение тромбоза у ряда больных связано с пункцией или катетеризацией артерии, например, после проведения ангиографического исследования.
Диагностика
Чаще всего для обнаружения травмы сосуда достаточно результатов осмотра врача. К ангиографии, УЗИ с допплерографией, КТ и МРТ прибегают для оценки последствий или выбора тактики оперативного лечения.
Диагноз устанавливается на основании таких признаков:
- видимое кровотечение;
- нарастающая гематома по ходу артерии или вены;
- отечность тканей;
- рана или тупая травма в области крупных кровеносных сосудов;
- симптомы потери крови (повышенная жажда, тахикардия, потемнение в глазах, бледная кожа и слизистые, узкие зрачки, частичная или полная потеря сознания);
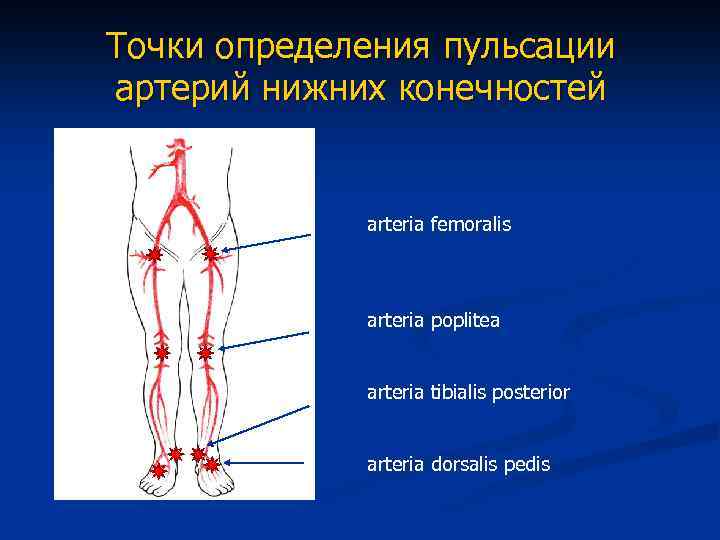
- холодные и бледные (синюшные) руки или ноги, снижение или прекращение пульсации артерий ниже зоны поражения, ишемическая боль, мышечный спазм или контрактура (ранения конечностей);
- нарушение кровоснабжения мозга с проявлениями инсульта, патологические шумы на сосудах шеи (травмы головы и шеи).
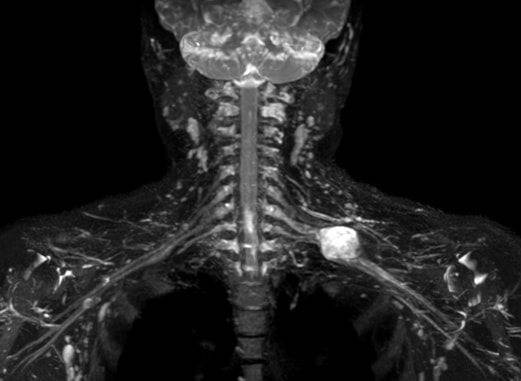
Диагностика мужчин
Мужское население, перешагнувшее 40-летний барьер, попадает в группу риска по развитию патологий мочеполовой системы. Причем нередко заболевание развивается незаметно для них, когда появление симптоматики говорит о запущенной стадии болезни. В данной ситуации патологические очаги нередко поражают близрасположенные органы. Это затрудняет скорейшее выздоровление.
МРТ малого таза у мужчин позволяет своевременно определить наличие простатита, раковых опухолей, аденомы, нарушение деятельности кровеносной системы, питающей данные органы.
Это позволяет обнаружить патологию на начальной стадии, не допустить ее хронического течения и лечения последствия хирургическими вмешательствами. Без контраста данную информацию получить невозможно.
Показаниями для проведения исследования с контрастом являются:
- нарушенная половая функция;
- наличие подозрений на онкологию и метастазы;
- травмирование живота, полового члена, поясницы;
- частые и болезненные мочеиспускания.
Контрастное вещество позволяет уточнить диагноз, его обычно используют при обнаружении на нерасширенном МРТ незначительных новообразований, измененных состояний не только мягких, но и костных тканей. Если у мужчины подозревают онкологию простаты, то точно выявить патологический очаг возможно используя магнитную резонансную томографию с эндоректальным датчиком, размещенным в прямой кишке исследуемого на все время процедуры. Данное обследование позволяет заменить биопсию.