Детские бронхиты
Лечение бронхита у малышей требует обязательного наблюдения врача. После выяснения вида и причины заболевания он назначит правильную терапию. Дома разрешается лечиться только тем малышам, у которых не наблюдаются симптомы интоксикации, т.е. высокая температура и одышка. Этот факт особенно касается детей младше 3 лет. Лечение таких маленьких пациентов проводится только в условиях стационара.
Обструктивный бронхит у детей
Лечение обструктивного бронхита у детей, в отличие от простого катарального, имеет основную цель – устранить обструкцию, т.е. сужение просвета бронхов. Осуществляется это посредством ингаляций при помощи небулайзера, причем около 2-3 раз в день. Альтернативой им являются препараты с бронхолитиками: Кленбутерол, Салметерол, Аскорил. Хорошим противовоспалительным средством являются гормональные лекарства, такие как Пульмикорт, Преднизолон, Дексаметазон. При высокой температуре к лечению подключают жаропонижающие.
Острый бронхит
Эта форма респираторного заболевания тоже требует комплексной терапии. Лечение острого бронхита у детей народными способами возможно только при отсутствии осложнений, причем обязательно по совету с врачом. Среди основных принципов терапии выделяются следующие:
- Соблюдение полупостельного режима с ограничением физической активности.
- Увеличение суточного количества выпиваемой жидкости в 2 раза.
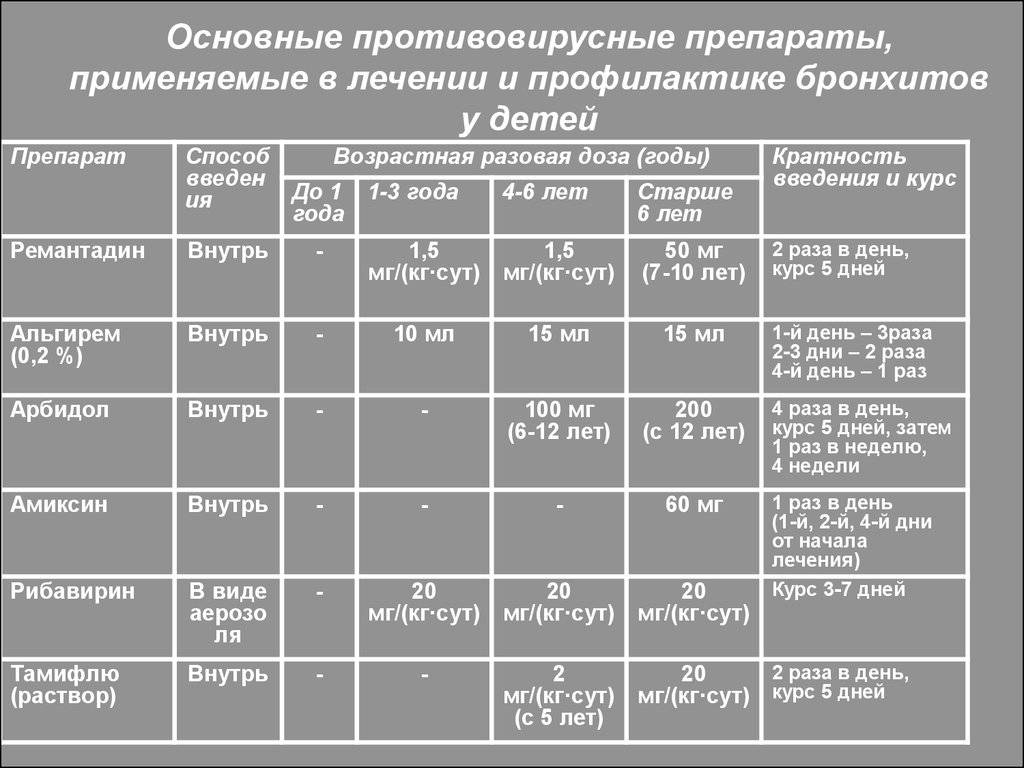
- Прием в начале заболевания противовирусных лекарств, таких как Интерферон, Рибавирин, Ремантадин и их аналогов.
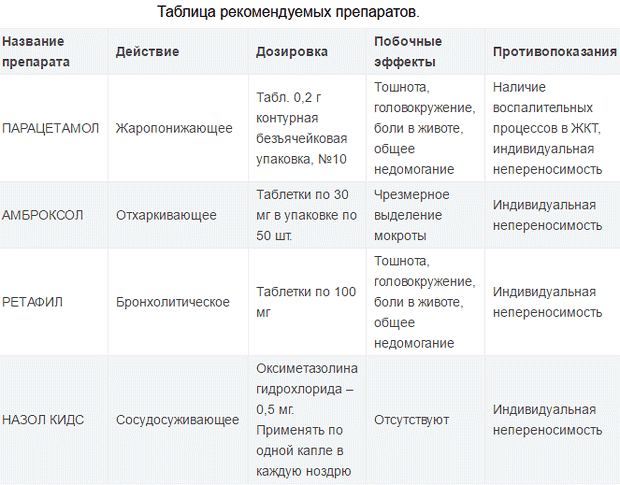
- Лечение жаропонижающими средствами при температуре свыше 38,5 градусов. В качестве таких лекарств можно использовать Парацетамол, Панадол.
- Проведение ингаляций для снижения воспалений в бронхах и ускорения отхождения мокроты. Растворы могут быть солевые или содово-солевые. Разрешается применение эфирных масел, отваров и муколитиков: Флюдитека, Карбоцистеина, Мукосольвина.
- Прием препаратов против сухого кашля. К ним относят Проспан, Стоптуссин, Пертусин, Лазолван, Бромгексин, Мукалтин.
Бронхиолит
Под этим понятием скрывается инфекционное воспаление бронхиол легких, т.е. мелких дыхательных трубок. Чаще провоцирующий его респираторно-синцитиальный вирус поражает грудничков. У взрослых же он становится лишь причиной простуды. Для новорожденных, находящихся на грудном вскармливании, он опасен возможными приступами асфиксии, т.е. временной остановки дыхания. Лечение бронхиолита у детей более продолжительное, особенно это касается грудничков. Терапия включает несколько мероприятий:
- Регидратация – процедура по пополнению организма недостающими глюкозо-солевыми растворами. При неотложной помощи они вводятся внутривенно или орально.
- Восстановление нормального дыхания при помощи кислородных масок, ингаляций с лекарствами. При более тяжелом течении заболевания используется искусственная вентиляция легких.
- Противовирусные мероприятия в виде приема лекарств на основе интерферона.
- Антибиотикотерапия при наличии бактериальной инфекции. После бактериологического посева определяется, к каким антибиотикам бактерии чувствительны. Среди назначаемых препаратов могут быть Макропен, Амосин, Сумамед, Амоксиклав, Аугментин.
- Противоаллергические мероприятия, снимающие отечность бронхов и облегчающие дыхание.
Рецидивирующий бронхит
Этот вид бронхита приходится лечить 3 и более раза в год, при этом обострения могут длиться около 2 недель. Такую форму заболевания считают больше характерной для детей, но при этом оно не является хроническим. Лечение рецидивирующего бронхита осуществляется по следующим принципам:
- при антибактериальной природе болезни назначаются антибиотики, например, Ампициллин, Амоксициллин;
- при вирусных причинах бронхита необходим прием противовирусных таблеток, а при аллергической – антигистаминных;
- для разжижения мокроты используются бронхолитики и спазмолитики;
- для выведения скопившейся мокроты необходимы ингаляции со щелочным раствором из минеральной воды или эфирными маслами;
- очищение носоглотки осуществляется серебросодержащими составами, например, физрастворами или Боржоми;
- при повышенной температуре начинают принимать Парацетамол или другие жаропонижающие.
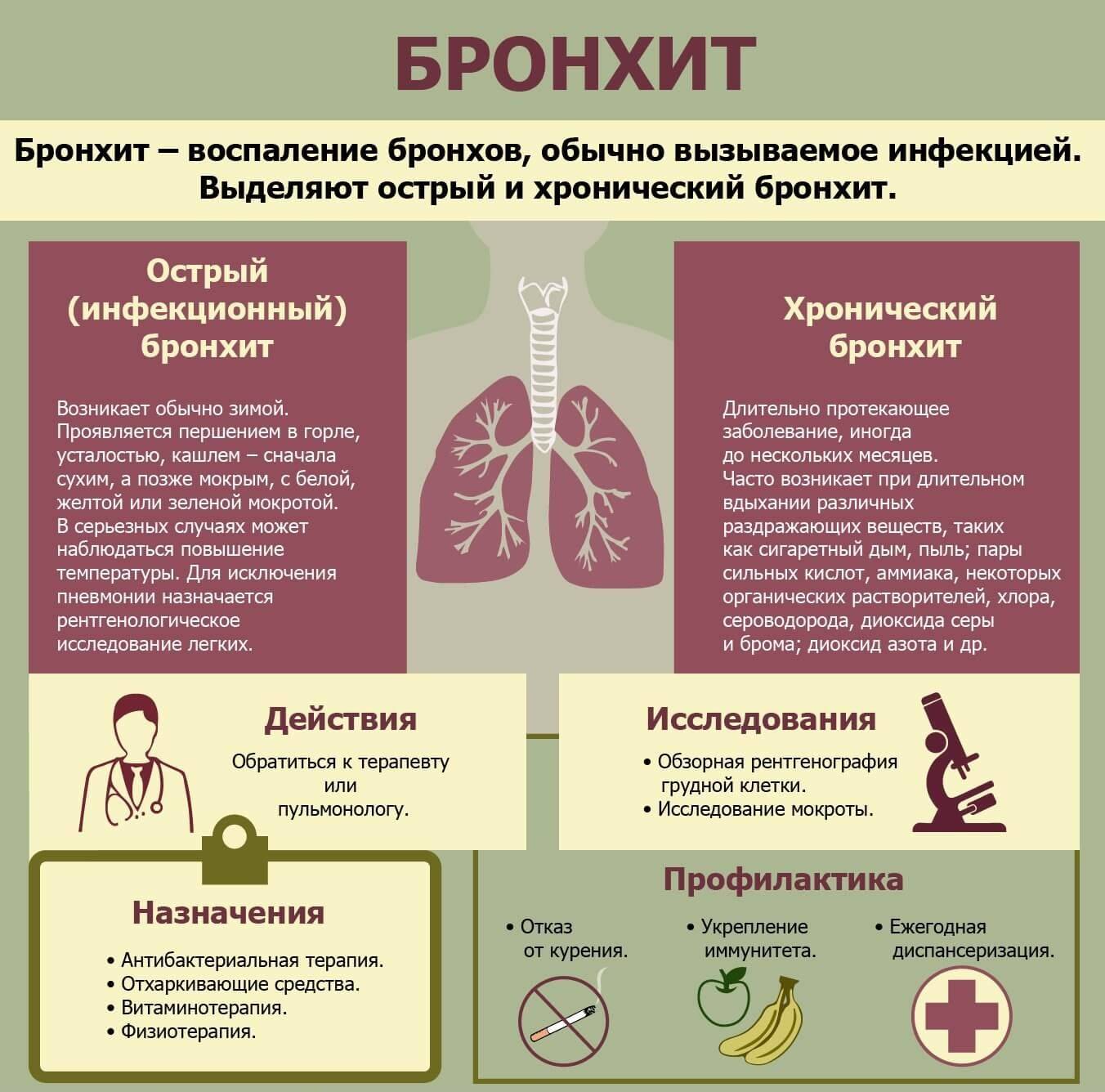
Как распознать бронхит
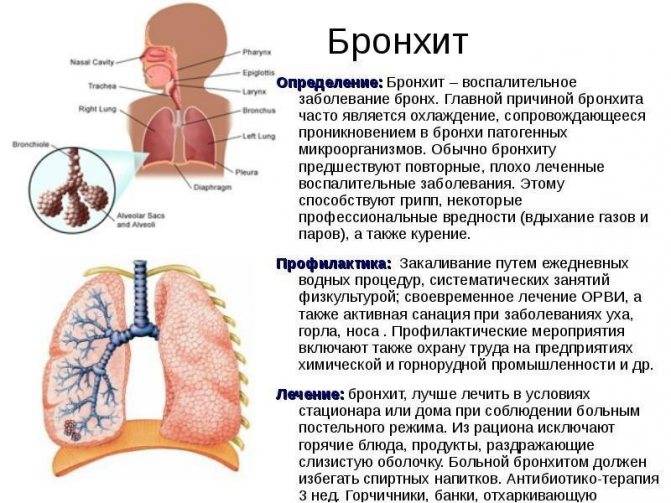
Заболевание представляет собой острое воспаление бронхов, при котором сужается бронхиальный просвет, что приводит к нарушению проходимости. Из-за функциональных нарушений бронхиальные железы вырабатывают повышенный объем вязкой мокроты, которая плохо откашливается и накапливается в бронхах. Малыша мучает сильный непродуктивный кашель.
Учитывая механизм развития бронхита, основные симптомы, указывающие на его наличие, – хрипы в груди и нарушение дыхания. Педиатр безошибочно поставит диагноз после прослушивания легких при помощи стетоскопа. Ярко выраженный бронхит можно услышать даже невооруженным ухом. Родители, сталкивающиеся с этим заболеванием регулярно, сразу узнают его по характерным признакам.
Кроме хрипов и кашля могут присутствовать следующие симптомы бронхита у ребенка:
- высокая температура тела (38–39 градусов Цельсия);
- общая слабость организма;
- отсутствие аппетита.
Существует несколько видов бронхита, каждый из которых имеет свои особенности. По частоте и длительности заболевания различают:
- Острый бронхит. Чаще всего возникает после перенесенного ОРВИ и сопровождается температурой, насморком, болью в горле. Он всегда возникает внезапно и быстро развивается. При правильном и своевременном лечении полное выздоровление наступает через 7–10 дней.
- Рецидивирующий бронхит. Как следует из его названия, заболевание часто повторяется. Любая простуда или вирусное заболевание вызывают воспаление бронхов. Лечится такая болезнь тяжелее, чем острая. На полное излечение требуется больше времени.
- Хронический бронхит. Это самостоятельное заболевание, при котором ребенка по несколько месяцев мучает кашель. Лечится оно длительно, добиться полного избавления от хронического бронхита сложно, заболевание постоянно возвращается.
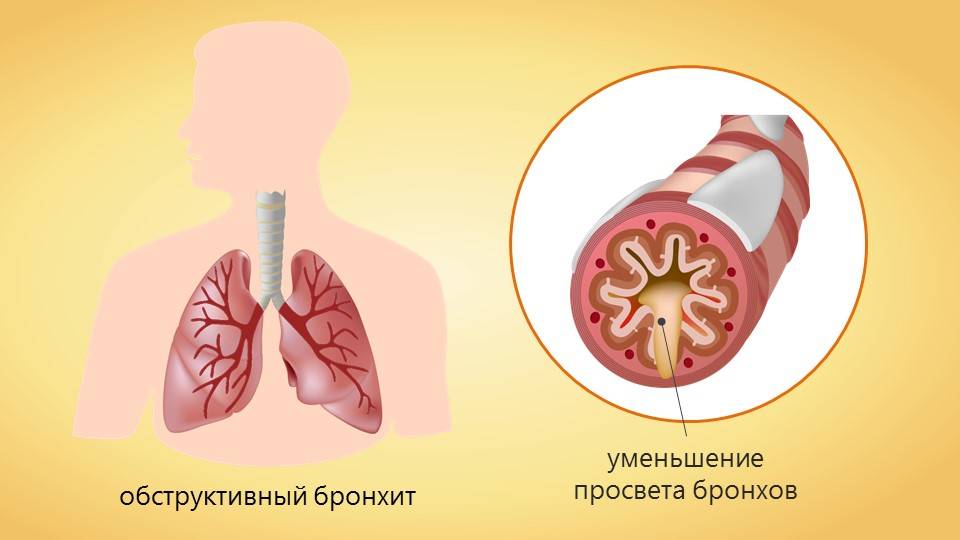
Еще один вид болезни – обструктивный бронхит. Для него характерны нарушения дыхания из-за возникающего бронхоспазма. Обструкции чаще подвержены аллергики. Для снятия приступа удушья применяются специальные средства в виде ингаляторов. Если у ребенка при бронхите появляется одышка – это повод незамедлительно обратиться за медицинской помощью.
Какими препаратами проводится медикаментозное лечение?
У грудничков и малышей до 2-х лет лечение острого обструктивного бронхита проводится в стационаре под наблюдением врачей, детей постарше можно лечить в домашних условиях.

Стационарному наблюдению следует отдать предпочтение, если:
у ребенка ярко выраженные признаки интоксикации: тошнота, слабость, отсутствие аппетита и т.д.; прогрессирует дыхательная недостаточность и увеличивается частота дыхания; часто симптомы пневмонии могут «маскироваться» под бронхит. Поэтому если есть малейшее подозрение на воспаление легких, от госпитализации лучше не отказываться.
Основные группы лекарственных средств, которые назначаются при обструктивном типе заболевания:
бронхолитики. Эти препараты снимают спазм бронхов. Для маленьких детей обычно назначаются в виде сиропа: Аскорил, Кленбутерол и др. Вероятными побочными эффектами этих лекарств могут быть учащение сердцебиения и тремор (дрожание).
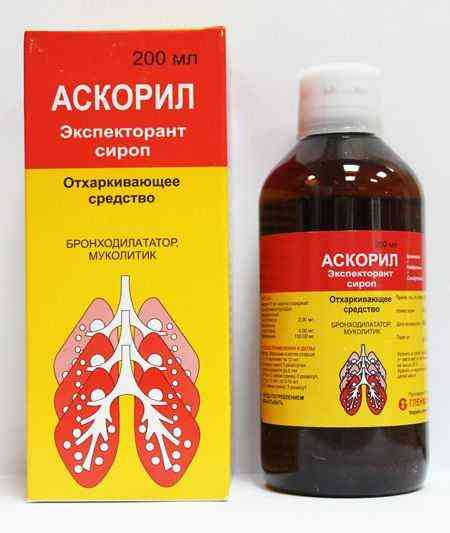
Не менее удобный способ введения бронхолитиков маленьким детям — с помощью небулайзера. Для приготовления раствора для ингаляции лекарственное средство разбавляют физраствором. Сколько раз в день проводить процедуру, а также дозировку препаратов может определить только лечащий врач.
Таблетированные бронхолитики на основе теофиллина очень токсичны и не могут назначаться маленьким детям;
спазмолитики также используются для ослабления спазма бронхов. Такие препараты, как Но-шпа или Папаверин можно применять с помощью ингалятора, в виде таблеток или внутривенно. В последнем случае манипуляции проводятся в стационаре; муколитики. Лечение обструктивного бронхита невозможно без применения препаратов, направленных на разжижение мокроты для скорейшего ее выведения из организма. Данные средства разделяются на группы в зависимости от основного действующего вещества: Амброксола, Карбоцистеина или натуральных экстрактов;
антигистаминные препараты врач назначает, если у ребенка есть склонность к аллергическим реакциям; антибиотики. Сразу отметим, что острый бронхит лечат противовирусными препаратами, поскольку в большинстве случаев его появление провоцируют именно вирусные заболевания. Лечение антибиотиками не является обязательным. Оно назначается, только если доказано инфекционное происхождение бронхита.
Врач порекомендует лечить обструктивный бронхит антибиотиками, если у ребенка сохраняется высокая температура тела (до 39 градусов) дольше 4-х дней, или она резко поднялась снова через 4-5 дней после начала болезни, явные признаки интоксикации организма (слабость, тошнота, отказ от пищи) или сильный кашель.
Обструктивный острый и хронический бронхит
Детский бронхит может быть обструктивным. Это один из клинических вариантов острого бронхита. Проявляется он бронхообструктивным синдромом.
 Суть этого синдрома – в нарушении проходимости бронхов разной степени выраженности, которая может возникать вследствие:
Суть этого синдрома – в нарушении проходимости бронхов разной степени выраженности, которая может возникать вследствие:
- спазма – ответной реакции на воспаление;
- скопления большого количества густой и вязкой мокроты.
Чаще всего этот вариант возникает у детей раннего возраста. Основная причина острого обструктивного бронхита – инфекционная. Возбудителями заболевания становятся:
- респираторные вирусы;
- микоплазмы;
- цитомегаловирус.
 Обструктивный бронхит у детей лечение предполагает в стационаре. Общие принципы терапии такие же, как и необструктивного варианта. Для расширения просвета бронхов и уменьшения бронхообструкции назначается Эуфиллин. Вводится он внутривенно, а дозировка рассчитывается в зависимости от возраста ребенка. Для детей до 2 лет доза зависит от массы тела.
Обструктивный бронхит у детей лечение предполагает в стационаре. Общие принципы терапии такие же, как и необструктивного варианта. Для расширения просвета бронхов и уменьшения бронхообструкции назначается Эуфиллин. Вводится он внутривенно, а дозировка рассчитывается в зависимости от возраста ребенка. Для детей до 2 лет доза зависит от массы тела.
Более эффективными для устранения обструкции бронхов являются препараты из группы симпатомиметиков: Сальбутамол и Атровент. Эти препараты для младших детей являются ингаляционными. При таком использовании лекарственное вещество доставляется непосредственно к бронхам. Применять их можно через дозированный ингалятор или с помощью небулайзера. Детям до 5 лет используется только небулайзер.
Подавляющие кашель лекарства принимать нежелательно, поскольку мокрота начнет скапливаться и бронхообструкция еще более усугубится.
 Применение антибактериальных средств показано только при появлении осложнений у детей до 5 лет. Лечение острого бронхита составляет 10 дней. Если по истечении этого срока состояние ребенка не улучшается – это говорит о развитии осложнений или переходе острого процесса в хронический.
Применение антибактериальных средств показано только при появлении осложнений у детей до 5 лет. Лечение острого бронхита составляет 10 дней. Если по истечении этого срока состояние ребенка не улучшается – это говорит о развитии осложнений или переходе острого процесса в хронический.
Второй тип осложненного бронхита – хронический, развивается в результате неправильного лечения острого или как проявление уже имеющихся хронических бронхо-легочных заболеваний. Характеризуется это состояние кашлем с мокротой, наблюдающимся не менее 3 месяцев в году.
Лечение хронического бронхита у детей требуется во время обострений. Терапия проходит по тем же принципам, что и при остром бронхите. В периоды ремиссии показано общеукрепляющее лечение:
- прием витаминов;
- физические упражнения;
- методы закаливания.
Дыхательная гимнастика заключается в том, что ребенок дует в трубочку, опущенную в стакан с водой. Такое занятие будет интересным для малыша и одновременно принесет пользу.
https://youtube.com/watch?v=bsOebFu3h_8
Согревающие компрессы, растирки, ванночки
Основная цель применения компрессов, ванночек и растирок – прогреть зону бронхов и конечности.
Это позволит улучшить кровообращение, отхождение бронхиального секрета и поспособствует скорейшему выздоровлению.
В таблице приведены распространенные средства.
Компрессы
Важно! Таблицу можно прокрутить вправо и влево
| Средство | Способ применения | Противопоказания |
|---|---|---|
| Водочный компресс | Водку необходимо развести теплой водой в пропорции 1:3. Полученным раствором пропитываем марлю и кладем ее на грудь и спину в области легких. Ребенка укутываем теплым платком. Компресс можно оставить на ночь | Спиртосодержащие компрессы разрешено ставить детям старше 3 лет |
| Капустный лист | Лист капусты намазываем медом и кладем на грудь и спинку ребенка, накрываем полиэтиленовой пленкой, завязываем шерстяным шарфом. Оставляем на ночь | Аллергия на мед |
| Вареный картофель | Варим картофель в мундире, из горячего толченого картофеля делаем лепешки. Заворачиваем их в полотенце и кладем одну на грудь и две на спину. Компресс должен быть теплым и не обжигать кожу малыша. Держим два часа (или до остывания картофеля) | Нет |
| Медовая лепешка | Смешиваем по 3 ст. л. меда, подсолнечного масла и горчичного порошка. Из смеси формируем лепешки и делаем компресс на спину и грудь на 6 часов и более | Аллергия на составные части компресса |
| Подсолнечное масло | Масло кипятим на водяной бане, пропитываем им полотенце. Обматываем грудь и спину теплым полотенцем (масло не должно обжигать кожу, температура должна быть комфортной для малыша). Сверху закрываем пленкой и надеваем теплую одежду. Держим до остывания масла | Нет |
Растирки
Важно! Таблицу можно прокрутить вправо и влево
| Средство | Способ применения | Противопоказания |
|---|---|---|
| Животные жиры: барсучий, медвежий, овечий, козий) | Теплым жиром делаем растирание груди, спины, ступней. После надеваем теплую одежду | Непереносимость компонентов |
| Касторовое масло – 2 ст. л., скипидар – 1 ст. л. | Растираем грудь, спину и ступни. После процедуры ребенок должен быть в тепле | Непереносимость компонентов |
| Цветы картофеля – 1 ст., масло подсолнечное – 1 л | Настаиваем смесь в течение 10 дней, избегая попадания солнечных лучей. Полученное средство используем для растирки | Непереносимость компонентов |
| Сливочное масло – 2 ст. л., чеснок – 1 зубок | Масло надо перетопить, чеснок выдавить в горячее масло. Натирать средством спину, грудь и ноги ребенка | Непереносимость компонентов |
| Мед – 2 ст. л., соль – 1 ст. л. | Мажем спину медом, затем посыпаем солью и растираем добела, через 5 мин смыть водой | Непереносимость компонентов |
| Йодная сетка | При помощи ватной палочки наносим йод на грудь и спину в виде сетки для прогревания | Непереносимость компонентов |
| Перцовый пластырь | Пластырь хорошо согревает, его клеят на спину и грудь при кашле | Аллергия, возраст ребенка до 12 лет |
Ванночки
Важно! Таблицу можно прокрутить вправо и влево
| Средство | Способ применения | Противопоказания |
|---|---|---|
| Горчичная ванночка | В теплую воду (должна быть теплее, чем при приеме ванны, но не горячая) добавляем горчицу или горчичный порошок (1 ч. л. на 1 л). В воде парим ноги, держим до остывания, после процедуры на ножки надеваем теплые носки. Так же можно попарить ручки. | Непереносимость компонентов |
| Ванночка с лечебными травами | Можно добавить ромашку, липу, чабрец, малину. Отвар добавляем в ванночку для ног или при приеме ванны | Аллергия на компоненты |
| Ванночка с эфирными маслами | В теплую воду можно добавить несколько капель эфирного масла кедра или пихты | Аллергическая реакция на масла, обструктивный бронхит |
Лечебные рецепты с молоком
Само по себе молоко – очень полезный и ценный продукт для детей, ведь в нем содержится много питательных веществ, витаминов и биологически активных соединений. Комбинируя его с другими целебными продуктами, можно усилить их полезное действие. Вот одни из вариантов приготовления молочных напитков при обструктивном бронхите:
- Молоко с кедровыми орешками. Укрепляет иммунитет и способствует быстрому восстановлению слизистой оболочки бронхов. Для его приготовления 200 г неочищенных орехов нужно залить 1 л молока, довести до кипения и держать на медленном огне 5 минут. После остывания до 37 °C напиток необходимо процедить. Пить в теплом виде по 50 мл трижды в день.
- Молоко с медом. Один из самых популярных рецептов при кашле у детей. Устраняет сухость в горле, разжижает слизь и облегчает приступы удушающего кашля. В 200 мл теплого молока нужно добавить немного сливочного масла и меда, перемешать. Пить такой напиток лучше на ночь.
- Молоко с инжиром. Обладает противокашлевым, потогонным и жаропонижающим действием. Два плода сушенного или свежего инжира нужно нарезать на мелкие куски и залить 0,5 л молока. Довести до кипения, после чего держать на медленном огне несколько минут. Средство надо настаивать около часа в теплом месте. Затем процедить и пить по 2 ст. л. 5 раз в день.
- Молоко с луком. Такой напиток избавляет от сухого непродуктивного кашля и способствует разжижению застоявшейся в бронхах слизи. Одну среднюю луковицу нужно очистить, нарезать кольцами и залить 500 мл молока. Смесь нужно довести до кипения, после чего убавить огонь и варить еще 15 минут. После остывания отвар процедить и принимать по 1 ч. л. трижды в день.
На период лечения обструктивного бронхита рекомендовано соблюдать диету, включающую продукты, которые легко усваиваются. Желательно, чтобы употребляемая пища была жидкой или полужидкой консистенции (легкие супы и бульоны, пюре и протертые овощи, каши). На фоне высокой температуры нельзя заставлять ребенка кушать, если он этого не хочет, поскольку лишняя пища создает нагрузку на организм и усиливает проявления интоксикации. Лучше в этот период увеличить объем выпиваемой жидкости и следить за общим состоянием организма.
Виды заболевания
При диагностике устанавливают и вид бронхита
- Вирусный – имеет вирусное происхождение и поражает нижние дыхательные пути. Вирус распространяется среди детей с неокрепшим иммунитетом, особенно в больших коллективах.
- Бактериальный возникает при осложнениях вирусного бронхита из-за неверного лечения (или его отсутствия), либо при слабой иммунной защите. В этом случае бактерии активизируются, способствуя образованию очагов воспаления. Больного мучают продолжительная высокая температура (от 38,5⁰С), мокрота с гноем и кровью, усиленная потливость, озноб и головные боли.
- Аллергический – обнаруживается, как правило, еще в раннем возрасте, когда происходит сбой в иммунной системе и прогрессирует чувствительность к какому-либо веществу (например, пыльце, шерсти домашних животных). Эта неинфекционная форма бронхита практически ликвидируется при устранении контакта с аллергеном. Во время обострений характерны затрудненное свистящее дыхание, ночной кашель, насморк, конъюнктивит, высыпания на коже. Температура тела при этом остается нормальной.
- Обструктивный – сопровождается спазмом бронхов, который затрудняет отделение мокроты. Опасны осложнения обструктивного бронхита у детей. Если ребенку тяжело вдохнуть воздух, он начинает страдать от нехватки кислорода, дыхание становится неглубоким и частым, не откладывайте звонок врачу. Когда малыш часто страдает обструкцией дыхательных путей, возможно развитие бронхиальной астмы.
В зависимости от того, насколько затянулось заболевание, различают бронхиты:
- острый (выводит больного из строя на 14-21 день),
- рецидивирующий (если симптомы бронхита наблюдались не менее 3 раз за год),
- хронический (если за период не менее 2 лет болезнь диагностировалась как минимум единожды в год и длилась более 3 месяцев).
Если у детей симптомы бронхита быстро прогрессируют, а самочувствие все ухудшается, это непременный повод вызвать на дом доктора. Самолечение тут недопустимо.
При легком течении бронхита и позитивном поведении малыша позволяется попробовать народные методы лечения, обсудив их с лечащим педиатром.
Виды бронхитов
Классификация патологии основывается на природе возникновения воспаления и особенностях течения болезни.
По провоцирующим факторам различают три вида бронхита:
- Вирусный. Грудничка атакуют аденовирусы, парагрипп, респираторно-синцитиальный вирус.
- Бактериальный (инфекционный). Является следствием ОРВИ, вызывается палочками и грибками.
- Аллергический. Проявляется у детей с непереносимостями. Длительный контакт с аллергеном приводит к отеку слизистой, кашлю, одышке. Причиной негативной реакции грудничка чаще становится пыльца, аллергенная пища, сигаретный дым, косметика мамы, бытовая химия.
По течению болезни и продолжительности лечения педиатры выделяют следующие виды бронхитов:
- Острый. Всегда возникает на фоне ОРВИ. Излечивается полностью за 7–10 дней.
- Острый обструктивный. Сопровождается одышкой и обструкцией дыхательных путей. Мышцы бронхов сокращаются, сужают просвет для прохода воздуха. Патологическая мокрота накапливается внутри бронхов, стенки слизистой утолщаются. При правильном лечении малыш выздоровеет за 14 дней, улучшение наступает на пятые–шестые сутки.
- Бронхолитический. Развивается отек бронхов, активно выделяется слизь. Выведение мокроты нарушается, она создает пробки, проход для воздуха затруднен. В результате снижается насыщенность крови кислородом, одышка и диспноэ. Восстановиться полностью ребеночку удастся на пятнадцатый–семнадцатый день болезни.
- Рецидивирующий. Диагностируется у малышей, если бронхиты повторяются три раза в год два года подряд. В группе риска дети до 7 лет, малыши с хроническими лор-заболеваниями, аденоидами, наследственными болезнями дыхательной системы, аллергики.
- Хронический. Ставится детям, если на фоне любой простуды, ОРВИ развивается острый бронхит. Болеть ребенок может длительное время, кашель не проходит 1–3 месяца. Хронический бронхит является первой ступенькой к астме.
Симптомы заболевания
Симптоматика воспаления бронхов у детей раннего возраста зависит от типа недуга. Бактериальный и вирусный бронхит начинаются как обычная простуда, постепенно приобретая более серьезные признаки. Аллергический протекает ровно, симптомы на протяжении всего периода болезни одинаковые.
Симптомы простого острого бронхита
- Инкубационный период длится от 3 до 5 дней после заражения. В это время у ребенка наблюдается слабость, головная боль, потеря аппетита.
- 3–5 дней сухой кашель, затем влажный.
- Рвота.
- Лающий кашель при поражении гортани.
- Насморк, выделения зеленого цвета.
- Гипертермия до 38°С при бактериальной инфекции, до 39°С – при вирусной.
- Хрипы и бульканья слышны в груди, когда мокрота разжижается.
- Зеленоватая мокрота при бактериальном типе, белая, прозрачная – при вирусном.
- Конъюнктивит.
-
Если болезнь запустить или лечить неправильно, бронхит перейдет в пневмонию, бронхиолит.
- Поражение бронхов может быть односторонним и двусторонним.
Вирусная форма проходит за неделю – 10 дней, но иногда дети начинают кашлять, температурить спустя короткое время. Это говорит о том, что к вирусной инфекции присоединилась бактериальная. Болезнь началась снова, теперь нужно применять антибиотики для лечения бронхита. Лечение бактериальной инфекции длится от 10 до 20 дней.
Основной симптом острого бронхита у детей – кашель. Но иногда болезнь протекает без покашливаний и першения в горле. Наблюдается атипичный патогенез. Но скопление патологической мокроты присутствует в бронхах, в груди ребенка слышен свист, малыш может храпеть во сне. Невозможность или нежелание откашливаться – плохой знак. Это главный признак осложнений: пневмонии, деструктивного бронхита с поражением стенок дыхательных органов.
Если же после вылечивания бронхита ребенок продолжает кашлять еще несколько месяцев, хрипы и свист сохраняются, речь идет о прикорневом воспалении бронхов. Микробы локализуются в нетипичном месте. Распознавать этот тип бронхита очень сложно, слушать грудь и сдавать анализы недостаточно, требуется томография, рентген.
Симптомы аллергического бронхита
Аллергены раздражают слизистую и бронхи, возникает отек. Температура при таком типе воспаления может не подниматься, но дышать ребенку тяжело. Дополнительно у больного возникают следующие неприятные симптомы:
- ринит. Сопли прозрачные, жидкие;
- зуд на коже, в носу;
- сухой кашель, в мокрый переходит трудно;
- одышка;
- асфиксия;
- приступы рвоты на фоне кашля;
- слабость, потеря аппетита;
- сонливость;
- потливость.
Симптомы обструктивного бронхита
Этот тип воспаления возникает на фоне вирусной и аллергической формы бронхита. Обструкция – это сужение проходов в дыхательной системе из-за отека слизистой. Для этого состояния характерны следующие признаки:
- Температура может не повышаться или держаться 2–3 дня на уровне 37°С.
- Возникает внезапно, если малыш контактировал с аллергенами.
- Приступы кашля провоцируют рвоту.
- Дыхание хриплое, затяжное, глубокое.
- При одышке ребенок дышит животом, втягивает межреберные мышцы на вдохе, грудная клетка вздувается.
- Доктор и родители слышат хрипы, свист.
Лечение бронхита
Существует четыре формы протекания этого заболевания:
- Легкая.
- Сложная.
- Бронхиолит.
- Острая.
Первый тип менее опасный, чем второй, поскольку болезнь в этом случае протекает лишь немного тяжелее простуды. У малыша наблюдается слабый кашель. На сон и аппетит эта разновидность не влияет.
Что касается второго типа, то здесь зачастую нужна госпитализация грудничка. Новорожденному карапузу трудно дышать, он очень сильно кашляет. Нередко ребенка лихорадит. Поэтому нужно незамедлительно обращаться за помощью к врачу.
Для того чтобы победить бронхит, необходимо сначала определить его первопричину. Затем следует обезвредить инфекцию, вызвавшую болезнь. При этом нужно снять отеки дыхательных путей и разредить мокроту, чтобы малыш мог полностью ее откашлять. Лечить бронхит дома можно только в тех случаях, когда он протекает в легкой форме.
Самый опасный тип бронхита – бронхиолит. Это воспаление мельчайших конечных бронхиол появляется в результате воздействия вирусной инфекции. Это заболевание приводит к резкому расстройству процесса дыхания. При этом у грудничка может появиться хрип и отечность грудной полости.
Если кашель проявляется сразу в начале болезни, это может значить то, что развивается острая (обструктивная) форма бронхита.
У ребенка резко поднимается температура, затем его начинает знобить. Нередко ко всем этим симптомам добавляется диарея и колики.
Новорожденного ребенка, больного бронхитом, необходимо отправлять спать в хорошо обогретую, но проветренную комнату. Нельзя допускать, чтобы там были сквозняки или сырость. Не будет лишним и массаж грудной клетки и спинки малыша. Это ускорит процесс разрежения слизи в бронхах.
Если в доме есть лекарственные растения (ромашка, шалфей, кора дуба), то нужно обязательно делать грудничку ванночки. Но эту процедуру можно использовать только в тех случаях, когда у маленького ребенка нет лихорадки. Кроме того, не стоит забывать о том, что карапузу необходимо употреблять как можно больше жидкости.
Бронхит у детей — симптомы
Частый кашель является одним из главных симптомов. Как правило, на ранней стадии болезни появляется сухой кашель. Через несколько дней кашля, начинает выделяться слизь из легких.
Кашель, который изначально был сухим, через некоторое время переходит во влажный, и появляется зеленая или желтая мокрота. При хроническом бронхите во время кашля выделяется обильное количество слизи, кашель ухудшается утром и в сырую погоду.
 Кашель усиливается в ночное время, мешая ребенку спать. Постоянные приступы кашля могут даже вызвать у ребенка рвоту.
Кашель усиливается в ночное время, мешая ребенку спать. Постоянные приступы кашля могут даже вызвать у ребенка рвоту.
Боль в груди во время кашля также является распространенным симптомом бронхита. Ребенок выдает пронзительно высокий звук, похожий на хрипы, особенно после кашля.
Острый бронхит у детей раннего возраста длится 7-8 дней. Но из-за осложнений заболевание может длиться и несколько недель.
Ребенок может чувствовать себя усталым, слабым, чувствовать боль и ломоту в теле. Часто больные дети страдают от озноба, лихорадки, боли в горле. Температура тела выше 38оС.
Симптомами бронхита могут быть насморк и заложенный нос. Больной ребенок становится капризным и плачет чаще. У него пропадает аппетит.
Обструктивный бронхит у детей — симптомы и лечение
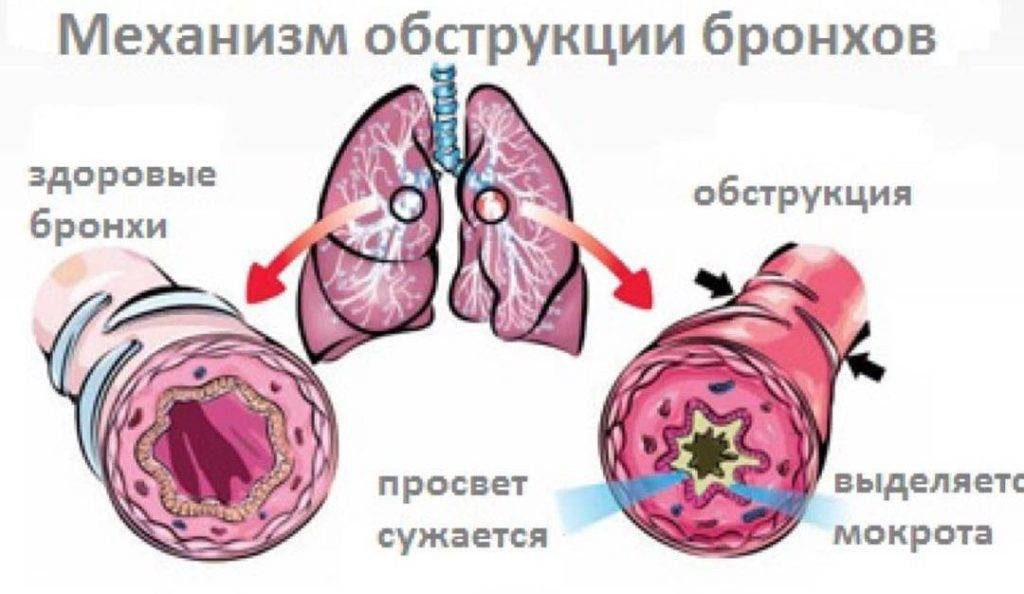
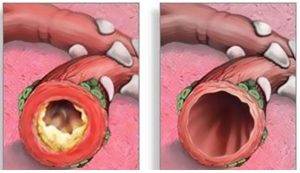 Бронхи при бронхите и здоровые бронхи
Бронхи при бронхите и здоровые бронхи
Термин «обструкция» означает «забивание», нарушение проходимости, сужение, большое количество чего-либо (в данном случае вязкой слизи) препятствующего нормальной функции структуры, подвергшейся обструкции.
Анатомически обструктивный бронхит отличается от обычного изменением во всей толще бронха, что приводит к его сужению, отеку и нарушению бронхиальной проводимости.
Чаще такое бывает у взрослых, но встречаются и у детей – к ним приводят врожденные пороки развития бронхов, частые и недолеченные бронхиты, нарушения иммунитета вследствие как частых болезней, так и особенностей беременности и родов матери – недоношенность, гипоксия во время беременности и в родах, родовые травмы и ранние инфекции – все это создает тот самый негативный фон, на котором подчас и развиваются тяжелые, длительно протекающие обструктивные бронхиты.
- Симптомы обструктивного бронхита проявляются, прежде всего, кашлем с большим количеством вязкой мокроты, ребенок с трудом откашливает мокроту, а кашель часто носит характер приступообразного, бывает, во время приступа отмечается цианоз (посинение) губ и пальчиков ребенка – признаки дыхательной недостаточности.
- У ребенка может развиться одышка – учащенное и затрудненное дыхание при физических нагрузках, а в тяжелых случаях и в покое. Но в отличие от «сердечной» одышки ребенок не стремится спать сидя, принимать вертикальное положение – наоборот, такие дети лучше спят на животе, иногда свесив голову или положив ее ниже уровня тела – это положение физиологично и обусловлено лучшим отхождением мокроты именно в таком положении.
При обструктивном бронхите антибиотики необходимы. Причем обязательно после взятия мокроты на посев и определения чувствительности – антибиотики в этих случаях применяются сильные, и надо, чтобы они заведомо работали. Можно попытаться применить антибиотики в таблетках, но при их неэффективности в течение хотя бы 3-4 дней – отсутствии положительной динамики заболевания – надо перейти на инъекции.