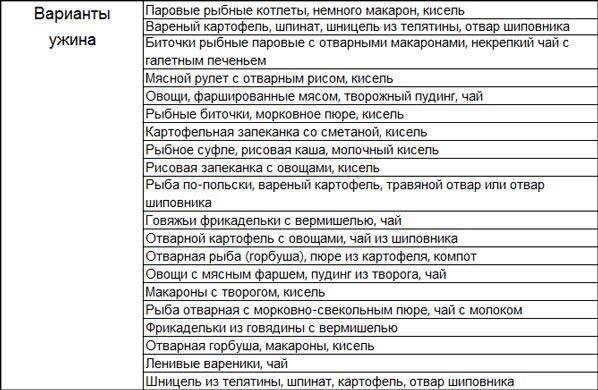
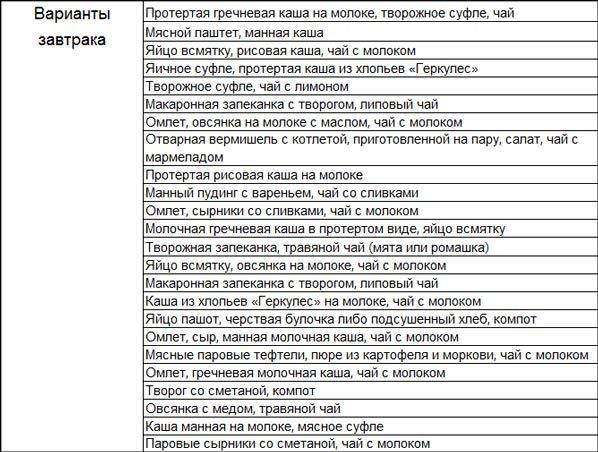
Действительно ли помогает похудеть?
Корица и мед относятся к числу натуральных продуктов, польза которых для организма не вызывает сомнений даже у специалистов.
Особой популярностью такие ингредиенты пользуются при необходимости устранения лишнего веса.
Свойствами сжигания подкожного жира обладают оба продукта, но их сочетание усиливает результат воздействия на организм.
Мед и корица способны за короткий промежуток времени нормализовать работоспособность некоторых внутренних систем, что будет способствовать не только устранению лишнего веса, но и профилактике его повторного образования.
Механизм действия корицы с медом при похудении заключается в следующих свойствах:
- нормализация уровня сахара в крови;
- благоприятное воздействие на систему пищеварения;
- ускорение процесса переваривания пищи;
- уменьшение чувства голода;
- снижение уровня холестерина в крови;
- устранение метеоризма и вздутия живота;
- нормализация процесса опорожнения кишечника;
- устранение тяги к перекусам в течение дня;
- нормализация кислотности желудочного сока.
Как лечить пониженную кислотность желудка?
При пониженной кислотности желудка основное лечение у взрослых направлено на устранение 3 основных проблем, которые замедляют выработку HCl и приводят к осложнениям:
- восстановление работы желез, стимуляция их к активному функционированию;
- устранение любых заболеваний желудочно-кишечного тракта;
- уничтожение патогенной бактериальной флоры.
Терапия носит комплексный характер. На первое место врачи ставят диетическое питание, сразу же за ним – прием медикаментов, а в качестве поддержки достигнутого результата можно обратиться к рецептам народной медицины.
Лекарственные препараты
При сниженной кислотности желудка используется комплекс лекарственных препаратов, которые влияют на работу ЖКТ, обволакивают пищеварительные органы изнутри, защищая их, а также облегчают процесс расщепления пищи:
- антибактериальные средства – убивают флору кишечника, что позволяет защитить организм от бактериальных инфекций;
- пробиотики – назначаются одновременно с антибиотиками, они заселяют желудочно-кишечный тракт полезными бактериями, не оставляя места для болезнетворных микроорганизмов;
- спазмолитики – снимают спазм кишечника, стабилизируют его моторику;
- обволакивающие средства – выстилают желудок изнутри, защищая нежную слизистую оболочку от негативного влияния;
- витамины – укрепляют организм, устраняют симптомы анемии;
- ферментативные препараты – помогают желудку расщеплять пищу.
Медикаменты нужно принимать строго по предписанию лечащего врача, поскольку дозировка и препараты должны подбираться индивидуально, в противном случае можно нанести организму только вред.
Народные средства
Хорошие результаты в борьбе с пониженной кислотностью дают также и средства народной медицины. Лечение проводят при помощи сокогонных средств, таких как настои черноплодной рябины, брусники, шиповника, калины, алоэ, аира, фенхеля, аниса.
Эффективно повышают уровень кислотности в желудке:
- медовая вода (100 гр теплой воды с разведенной в ней чайной ложкой меда), которую нужно принимать за полчаса до приема пищи;
- спиртовая настойка из недозрелых плодов грецкого ореха, приготовленная из настоянных в течение 2 недель в полулитре водки 15 зеленых орехов;
- крыжовник в натуральном виде.
Пониженный уровень кислотности желудка представляет собой симптом заболевания с нарушением обменных процессов в организме, и его лечение будет эффективным после ликвидации основного заболевания с последующей корректировкой пищеварительных проблем при помощи препаратов заместительной терапии, диеты и фиточаев.
Лечение пониженного уровня кислотности – это достаточно длительный процесс, который требует от пациента терпения, выдержки и неукоснительного соблюдения всех рекомендаций и предписаний лечащего врача.
Питание и правила диеты
Пациентам, страдающим пониженной кислотностью желудочного сока, важно во время курса терапии соблюдать лечебную диету. При обострении заболевания ограничения в еде носят жёсткий характер, при улучшении самочувствия пациента разрешается постепенное расширение рациона
Основу диетического питания составляет белковая пища и продукты, обогащённые витаминами, микроэлементами и минеральными веществами.
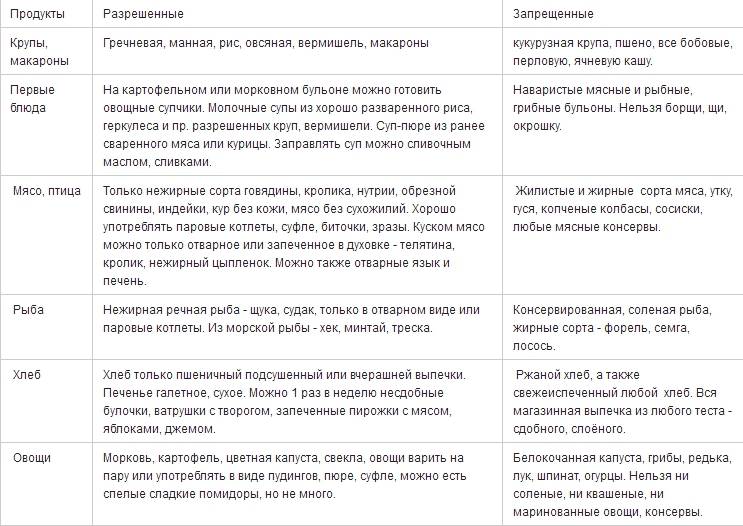
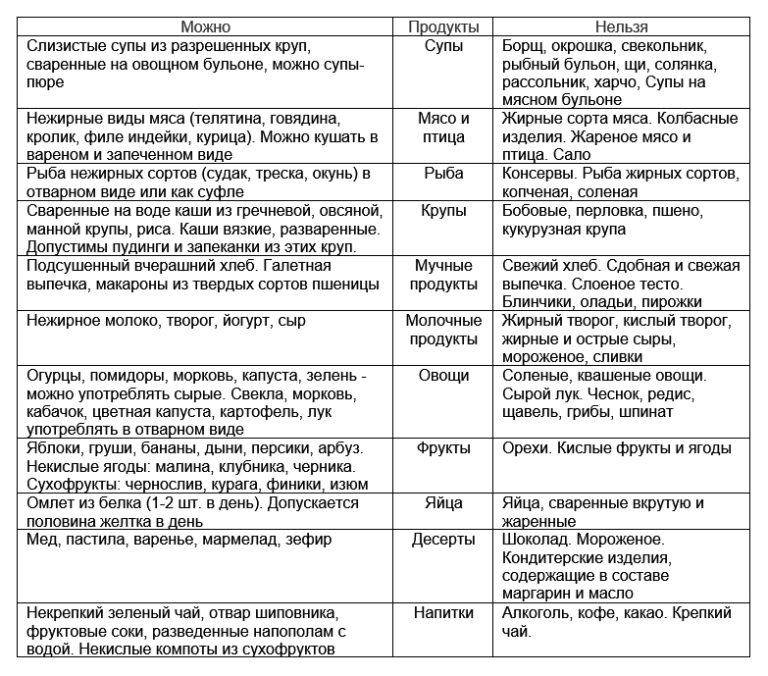
Рекомендации по питанию при пониженной кислотности:
- Супы советуют употреблять из тщательно перетёртых овощей. Предпочтение отдаётся картофелю, моркови и капусте.
- Нежирные части крольчатины, курятины и индюшатины готовят на пару.
- Рыба (хек, речной окунь, минтай, треска) подлежит запеканию или отвариванию.
- Сыры разрешается употреблять только неострых маложирных сортов (брынза, адыгейский, российский).
- Жареные или сваренные «вкрутую» яйца следует заменить омлетами, или приготовленными «всмятку».
- Крупы (овёс, рис, пшеница, гречка) употребляются в виде разваренных каш и без сливочного масла, допустимо добавление небольшого кусочка только в овсянку.
- Овощи и фрукты можно есть сырыми, отварными или запечёнными. Выбор следует остановить на картофеле, тыкве, моркови, абрикосах, бананах и грушах.
После улучшения самочувствия больного и купирования острых симптомов заболевания доктор рекомендует включить для употребления продукты, способные нормализовать кислотный баланс:
- Йогурты и другие кисломолочные напитки, обладающие высоким процентом жирности, но без добавок.
- Натуральные соки из моркови, яблок, апельсинов.
- Свежие фрукты: айва, виноград, цитрусовые, гранат.
- Овощи: огурцы, помидоры, капуста.
- Ягоды: брусника, клюква, смородина, вишня.
Кофе разрешается пить в ограниченном количестве и негорячий. Для обогащения витаминами рекомендуется употреблять мёд и фруктовые желе или мармелад, основу которых составляют натуральные соки.
Это полезно знать
Существуют некоторые правила, которые нужно соблюдать:
- Крупные тушки режутся на половины, а затем еще на отдельные куски. Их делают не очень толстым, чтобы продукт провяливался или коптился равномерно.
- Небольшие рыбинки можно вялить вместе с хвостом и головой. Достаточно избавиться от внутренностей и жабр.
- Чтобы балык быстрее приготовился, со щучьей тушки снимают шкурку.
- Не стоит слишком долго вялить мякоть. Пересушенное мясо невкусное и жесткое.
- Уже просоленную рыбу необходимо подержать в пресной воде. Если она готовилась 5 дней, то на вымачивание потребуется столько же часов и так далее.
- Сделать вкус более пикантным помогут пряности.
Разновидности
Питание при хроническом гастродуодените назначается по определенным схемам, последовательно в зависимости от формы и фазы заболевания, кислотности желудочного сока.
Диета при гастродуодените в стадии обострения
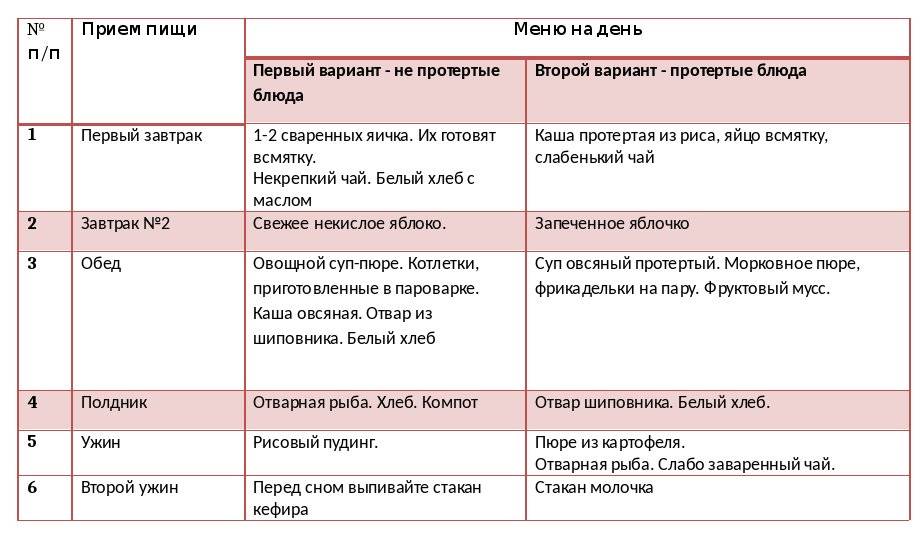
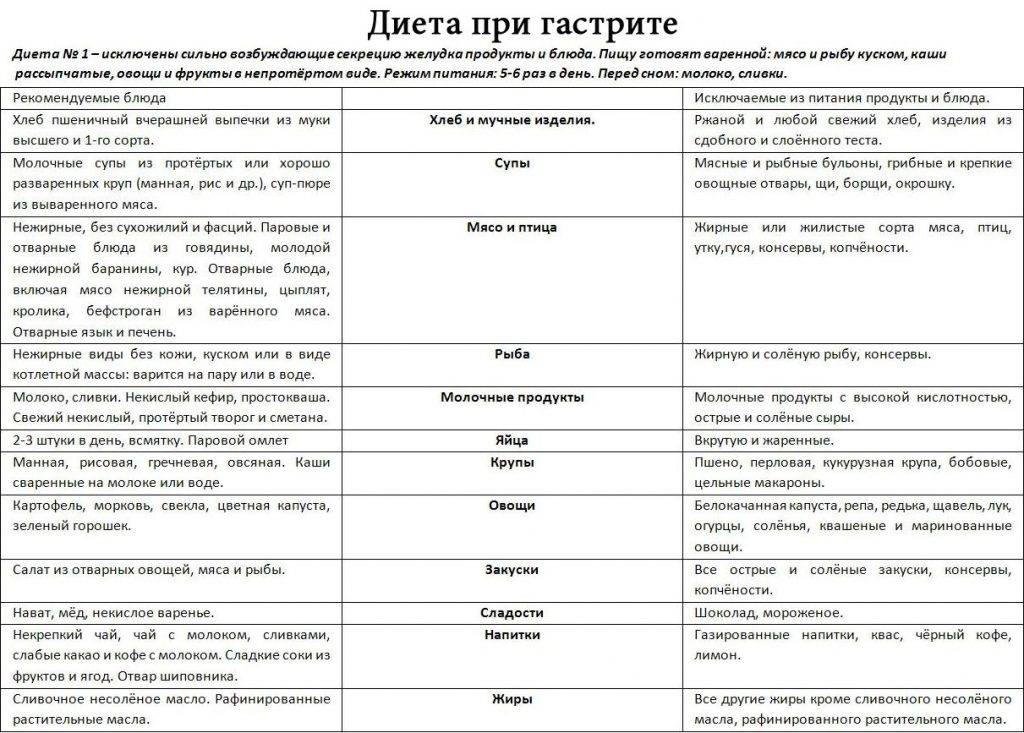
Обострение гастродуоденита на фоне повышенной или нормальной кислотности требует назначения Диеты №1 и ее разновидностей. В первые сутки показано полное голодание с приемом в небольших количествах жидкости (кипячёная вода, чай без сахара). На 2-3 сутки больного переводят на Стол №1А.
Энергетическая ценность диеты на уровне 1800 ккал. Уменьшение калорийности осуществляется преимущественно за счет снижения потребления углеводов и в незначительной мере — белков и жиров.
Запрещаются блюда и продукты, возбуждающие секрецию и раздражающие слизистую желудка. Пища готовится на пару или варится, подается в протертом или кашицеобразном виде, не допускаются слишком горячие/холодные блюда. Прием соли ограничен до 6-8 грамм.
Питание при соблюдении постельного режима, дробное. Употреблять около 1,5 литров жидкости. На 6—8 сутки с целью стимуляции регенерации слизистой желудка//поджелудочной железы пациент переводится на Диету 1Б.
Питание при соблюдении полупостельного режима. Энергетическая ценность снижена преимущественно за счет ограничения количества углеводов, при нормальном содержании белков и жиров. Супы на слизистом отваре. Исключены твердые, возбуждающие продукты, холодные и горячие блюда.
Пища готовится на пару или варится, подается в гомогенизированном состоянии. Соль ограничена. Длительность Диеты 1 и 1Б определяется многими факторами, в том числе и формой гастродуоденита. Так, при поверхностном гастродуодените, учитывая, что в воспалительный процесс вовлечена лишь слизистая оболочка, а остальные структуры желудка и кишки функционально достаточны и не затронуты, период голодания и диетического питания может быть относительно коротким.
При эрозивном гастродуодените, при котором на поверхности слизистой уже имеются дефекты (эрозии) увеличивается и длительность голодания, и сроки пребывания на Диетах №1А, 1Б и №1. В связи с этим при гастрите и эрозивном дуодените, который рассматривается как пред язвенное состояние, необходимо более строго выполнять все требованиям лечебного питания.
Далее назначается Стол №1. Энергетически и физиологически полноценная диета без выраженного механического щажения. Пищу не протирают. В меню включаются блюда с различной тепловой обработкой — отварные, тушеные, запеченные без корочки и степени измельчения. Поваренная соль ограничена незначительно. Питание дробное, уменьшенными порциями. По мере улучшения состояния пациента, меню расширяется.
Допускаются салаты из отварных овощей, неострые сорта сыра, докторская и молочная колбаса. Хлеб только белый вчерашний. Из жиров отдаётся предпочтение рафинированному оливковому подсолнечному и льняному маслу. Из каш –рекомендуются рис (сечка) овсяная и гречневая. От макаронных изделий необходимо воздержаться. Мясо только диетическое (курица, кролик, индейка). Яйца — в виде парового омлета.
Из молочных продуктов разрешено небольшое количество нежирного творога. Целесообразность включения в рацион цельного молока и сливок сомнительна. Полезно включать в рацион овощные соки. Употребление в сыром виде фруктов и ягод нежелательно. В рацион постепенно вводятся новые блюда, увеличиваются порции и вскоре больной переводится на Стол №15.
Гастродуоденит в подавляющем большинстве случаев протекает на фоне нормальной/повышенной кислотности. В случаях гастродуоденита у пациентов с пониженной кислотностью в стадии выздоровления лечение пациента корректируется назначением Диеты №2. Кроме обеспечения пациента полноценным питанием, в ее задачу входит умеренная стимуляция секреторной функции органов ЖКТ, и нормализация двигательной функции кишечного тракта. Для этого в рационе увеличивают содержание продуктов, богатых клетчаткой и соединительной тканью, а также расширяют виды тепловой обработки продуктов — запеченные, отварные, тушеные, жареные без образования корочки.
Разрешаются наваристые грибные, мясные и рыбные бульоны. В рацион включаются кисло-сладкие овощи и ягоды (клубника, смородина, малина, брусника), цитрусовые, кислые молочные продукты, соусы на овощных отварах (соус белый с лимоном, сметанный, грибной) и пряности, зелень петрушки, укропа, сельдерея. Увеличивается употребление сливочного и растительных рафинированных масел. Физиологически диета полноценная (3000 Ккал). Режим питания: 4-5 раз без переедания. Меню питания при гипоацидном гастродуодените приведен в соответствующем разделе.
Главные принципы диеты
В диете используются обволакивающие продукты.
Роль соляной кислоты
Соляная кислота — компонент желудочного сока. Она первично расщепляет образования, которыми дальше занимаются пищеварительные ферменты. Кислая среда в желудке уничтожает бактерии, служа щитом для кишечника. При болезни соляная кислота раздражает кишечник и ослабляет защиту слизистой.
Микробы вырабатывают фермент, расщепляющий присутствующую в желудке мочевину. Образующийся аммиак защелачивает среду, защищая патогенную флору от действия желудочного сока. Организм пытается выработать больше соляной кислоты, чтобы сломить барьер микроба. От этого страдает слизистая.
Роль обволакивающих продуктов
Слизистая желудка защищает белок стенок от денатурации. С помощью эффекта поверхностного натяжения муцин обволакивает орган, не пропуская к живым клеткам агрессивные вещества. При хроническом гастродуодените привратник оказывается открытым либо происходит метаплазия стенок двенадцатипёрстной кишки в желудок. Опасность в том, что желудок переваривает свои клетки. Каталитические свойства трипсина, помогающего расщеплять белки, проявляются при уровне рН 7. Такое повышение кислотности (снижение уровня рН) в желудке можно расценить как попытку защититься и от этого фактора.
Специфический рацион помогает избежать раздражения слизистой. Основа диеты – жидкости. При повышенной кислотности в меню добавляют молоко, при пониженной — чай, кефир. Также полезны кисели и слизистые супы.
Особенности питания при разных видах гастродуоденита
Необходимое условие успешной терапии — строгое соблюдение диеты с преобладанием нежирной и неострой пищи. Норма продуктов в день при хроническом гастродуодените — 10 г белков растительных и 60 г животных, 80 г жиров, 230 г углеводов. Калорийность — 1900 ккал в сутки.
При гастродуодените с пониженной кислотностью отмечается недостаточное выделение желудочного сока. Пациенту назначают диету, состоящую из продуктов, которые способствуют его выделению. Особенности питания при гастродуодените с пониженной кислотностью:
- тщательное пережевывание пищи;
- измельчение еды;
- исключение горячих, горьких, холодных, острых и соленых блюд;
- фрукты и овощи употреблять зрелыми, без кожуры и семян;
- количество трапез до 4 раз в сутки;
- отказ от курения и алкоголя;
- пища должна стимулировать секрецию желудка, а не подавлять;
- употреблять легко усваиваемые продукты, чтобы не повредить слизистую оболочку органа.
Задача диеты при гастродуодените с пониженной кислотностью — стимуляция выделения ферментов пищеварения и желудочного сока. Допустимо включать молочнокислые продукты.
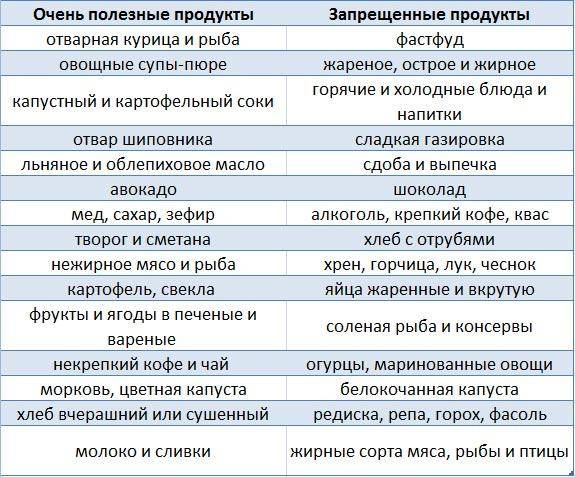
Разрешены кислые овощи и фрукты, но в небольшом количестве
Внимание! Необходимо отказаться от ночных перекусов.
Гастродуоденит с повышенной кислотностью характеризуется увеличенным выделением желудочного сока. Задача диеты — максимально защитить слизистую. Рацион должен содержать продукты, понижающие кислотность.
Особенности диеты при гастродуодените с повышенной кислотностью:
- пищу протирать;
- продукты готовить на пару, тушить, отваривать, запекать;
- нельзя жареное, копченое, соленое, острое;
- питание частое более 4 раз в день с равномерными интервалами, но систематически и маленькими порциями;
- пища лучше переваривается, если ее температура в пределах 37 °С (несоблюдение правил температурного режима приведет к снижению эффективности лечения).
Диета при поверхностной гастродуодените подчиняется общим законам построения меню. Рекомендуются молочные продукты, они помогают снизить болевой синдром. Овощи и фрукты употреблять только в вареном виде. Диета щадящая, с преобладанием вареных, тушеных и печеных блюд. После купирования острого воспаления рекомендуется стол №5.
Последний прием пищи при поверхностной форме заболевание — за 2 часа до сна. В рацион добавить больше жиров и белков, а количество углеводов снизить в 2 раза.
Внимание! Главное правило для всех видов гастродуоденита — не переедать. Растяжение стенок желудка может привести к ухудшению воспалительного процесса.. Рацион питания для малыша с хроническим гастродуоденитом составляют на основе возрастных особенностей организма
Принцип питания:
Рацион питания для малыша с хроническим гастродуоденитом составляют на основе возрастных особенностей организма. Принцип питания:
- Повысить частоту кормления, сохранив норму употребления молока.
- При появлении признаков дегидратации (сухость губ, редкая деуринация, отсутствие слез) добавляют прикормы и воду. Количество жидкости увеличивают на 20% от суточной нормы.
- Воду дают отдельно от молочной смеси. Это сохранит питательную ценность последней.
- Если симптомы хронического гастродуоденита появились после введения прикорма, то на некоторое время рекомендуется исключить новый продукт.
Кормящей женщине следует быть более внимательной к своему питанию: не вводить новые продукты, особенно аллергенные. Исключить сладкие напитки, оставив воду. Принимать пищу маленькими порциями 6 раз в день.
Диета при гастродуодените: принципы питания
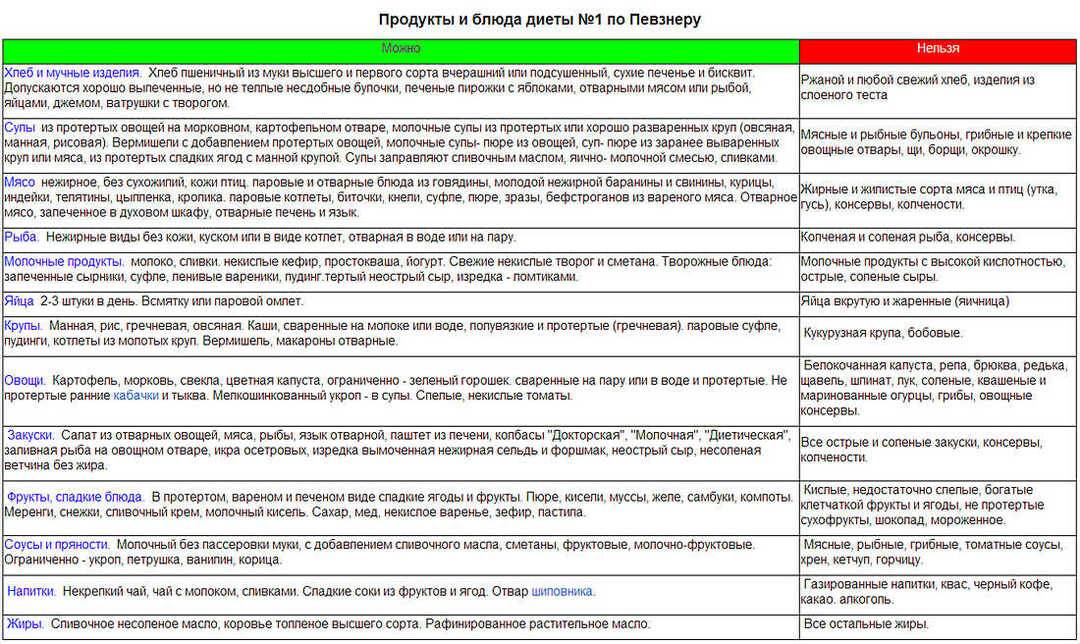
Что можно кушать при гастродуодените? Неправильное питание является одним из факторов, который приводит к обострению хронической болезни. Поэтому параллельно с лекарственным лечением назначается диета при хроническом дуодените. Основные схемы питания при различных патологиях были разработаны Мануилом Певзнером. В современных стационарах его диеты берут за основу построения рациона. Питание при гастродуодените основывается на принципах диеты № 1 и диеты № 5.
Первый стол направлен на щажение пищеварительного тракта от действия химических, физических факторов. А пятый — дает такие указания, которые позволят поберечь печень и желчный пузырь.
Общие правила
Вне зависимости от типа заболевания необходимо придерживаться нескольких простых правил питания.
- Частота. Рацион питания при гастродуодените подразумевает пять-шесть приемов пищи. Это позволит не перегружать желудок, убережет от голодных болей, уменьшит секрецию, облегчит переваривание.
- Температура. Нужно избегать слишком холодных и слишком горячих блюд. Еда не должна обжигать рот.
- Измельчение. Кусочки пищи должны быть небольшими, а в случае обострения ее можно перетирать до состояния пюре. Это уменьшит нагрузку на желудок.
- Обработка. Любые блюда нужно варить, тушить без зажарки, готовить на пару. Можно и запекать, но без образования хрустящей корочки, например, завернув в фольгу.
Диета при гастродуодените в стадии обострения более жесткая, чем в период ремиссии. Но и при уменьшении симптомов рекомендуется не переходить на запрещенные продукты, а придерживаться основных принципов правильного питания.
Чем наполнить холодильник
К выбору продуктов нужно подходить тщательно, учитывать не только их пользу, но и сроки годности. Употребление некачественной пищи не поможет в диете, а только ухудшит положение. Таблица продуктов подскажет, что можно выбрать в магазине для построения меню.
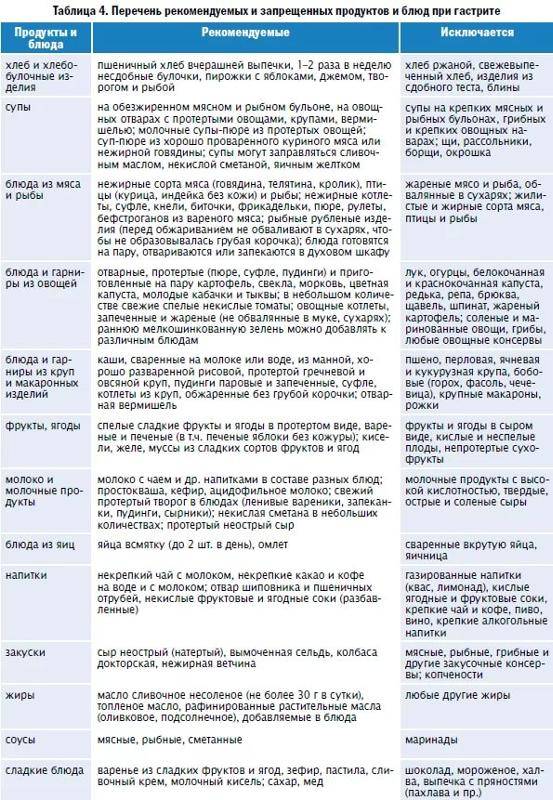
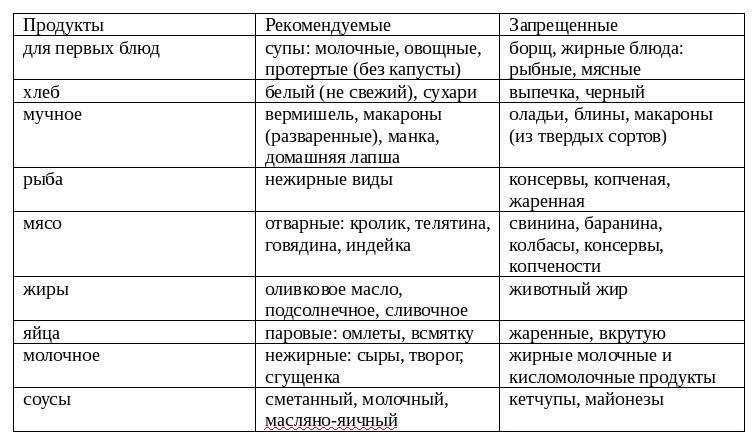
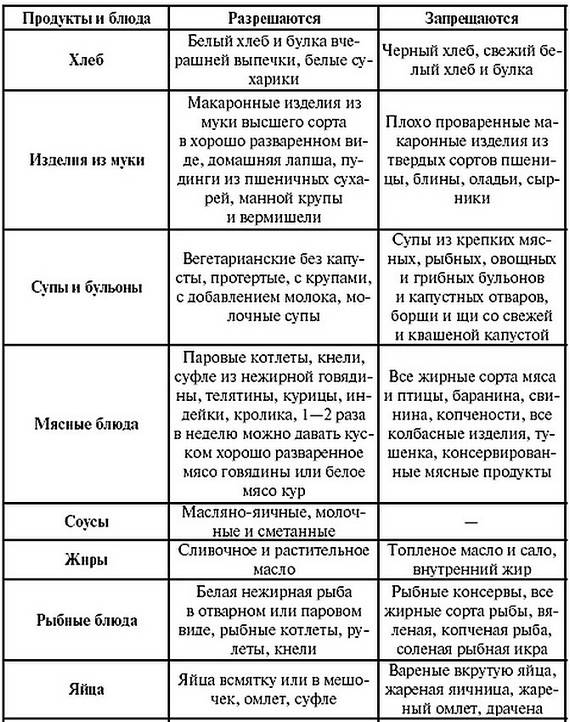
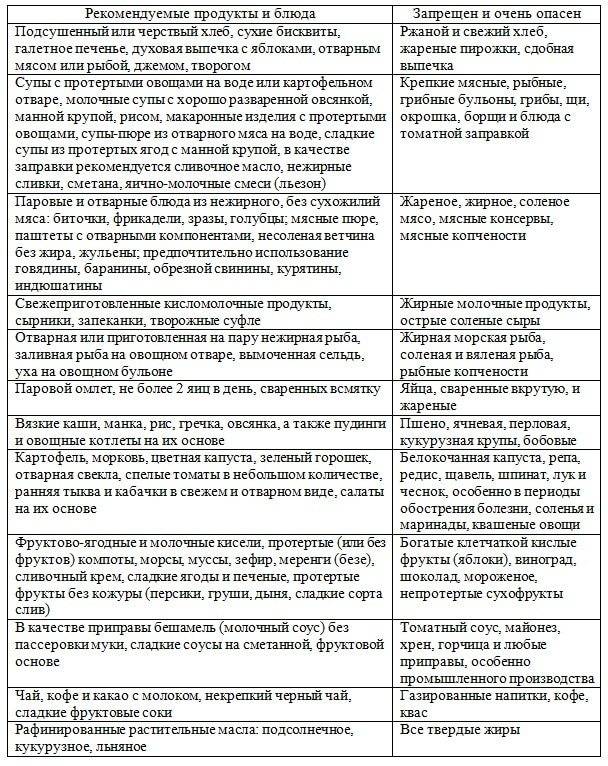
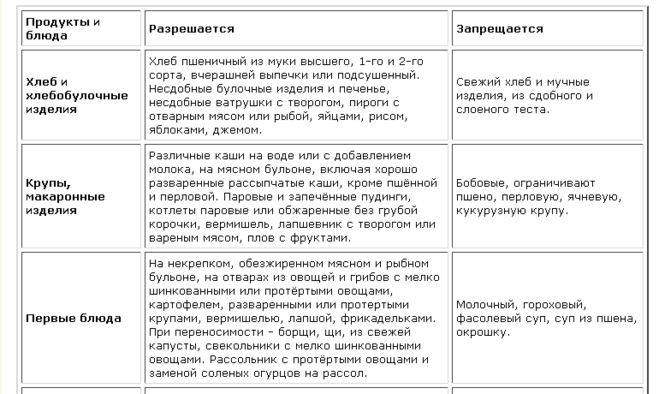
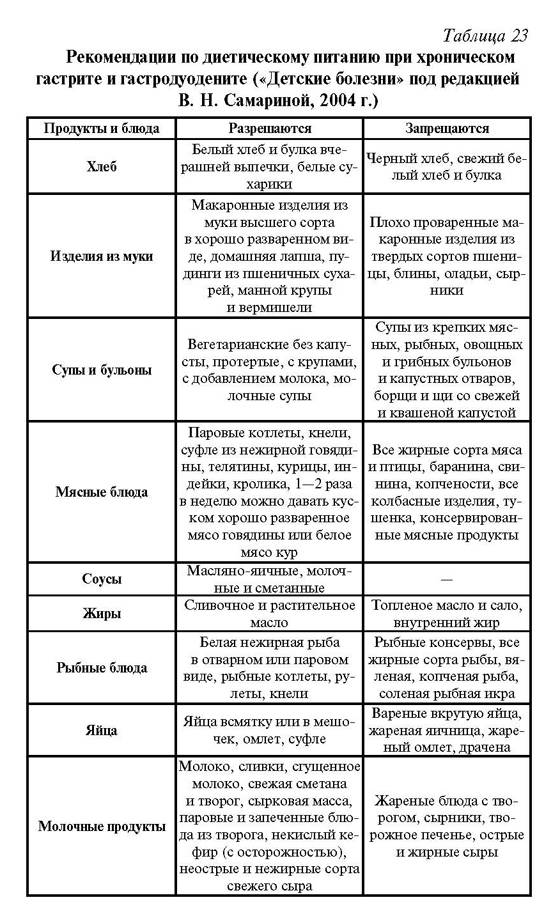
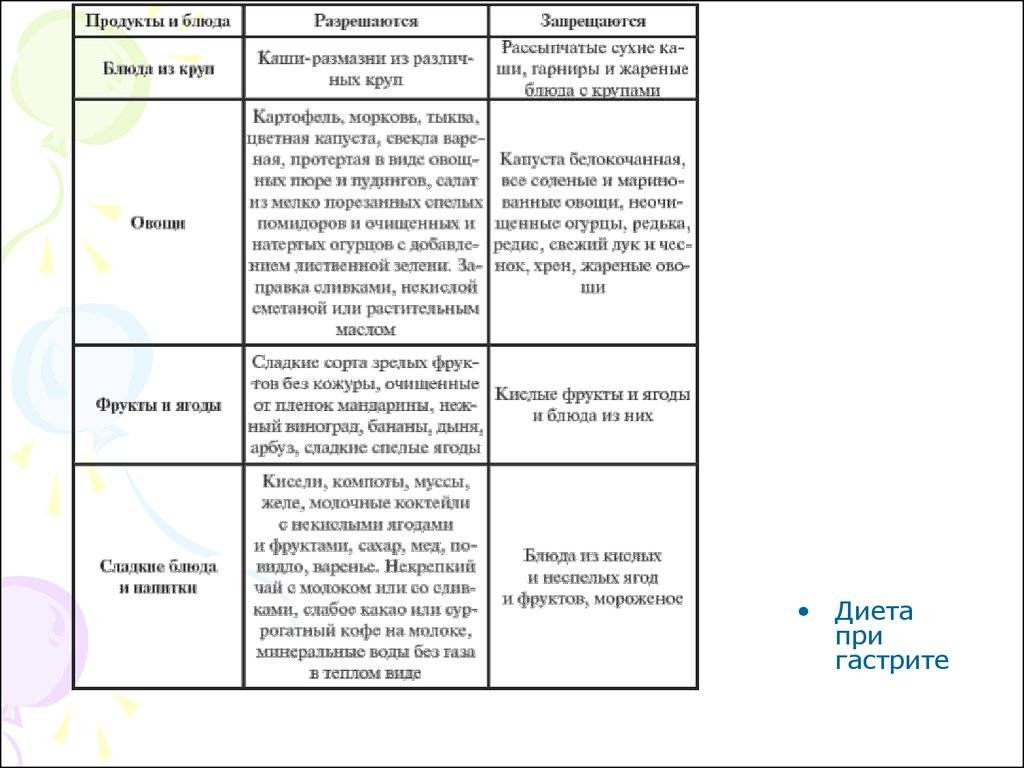
Таблица — Запрещенные и допустимые продукты при гастродуодените
| Группа продуктов | Нельзя употреблять | Можно употреблять |
|---|---|---|
| Жиры и белки | — Сало; — маргарин; — любые животные жиры и жирное мясо |
— Сливочное масло; — растительные масла; — мясо нежирных сортов |
| Овощи | — Белокочанная капуста; — репа; — огурцы; — помидоры; — бобовые; — грибы; — баклажаны; — щавель |
— Картофель; — кабачки; — морковь; — цветная капуста |
| Фрукты | — Кислые яблоки; — цитрусовые; — виноград; — гранаты |
— Некислые печеные яблоки; — бананы; — некислые ягоды |
| Сладкое | — Пирожные; — мороженое; — крем; — шоколад; — варенье |
— Немного меда; — зефир; — желе, муссы и пудинги на основе некислых ягод |
| Напитки | — Крепкий чай; — кофе; — соки из запрещенных фруктов |
— Некрепкий чай; — компоты и кисели на основе разрешенных ягод; — минеральная вода без газа |
Для детей в список исключенных продуктов входят сладости и конфеты, а также шоколад, газированные напитки и соки.
В список того, что можно есть при гастродуодените, включаются кисломолочные продукты с пониженной жирностью, разваренные каши, протертые овощные супы, подсушенный хлеб, омлет, отварная рыба. Перечень того, что нельзя есть при гастродуодените, дополняют алкоголь в любом виде, грубые и волокнистые овощи, копчености, соления, маринады.
Особенности рациона при разных формах недуга
Гастродуоденит может протекать в различных формах. При этом для каждой из них есть некоторые отступления в принципах питания.
Диета при поверхностном гастродуодените
Питание подчиняется общим законам построения меню, но необходимо обратить внимание на молочные продукты. Они помогут уменьшить болевой синдром
Овощи и фрукты употреблять в вареном виде. Длительность диеты составляет три месяца.
Гастродуоденит с пониженной кислотностью. Уменьшается количество трапез до четырех раз в сутки. Пища должна стимулировать секрецию желудка, а не подавлять его.
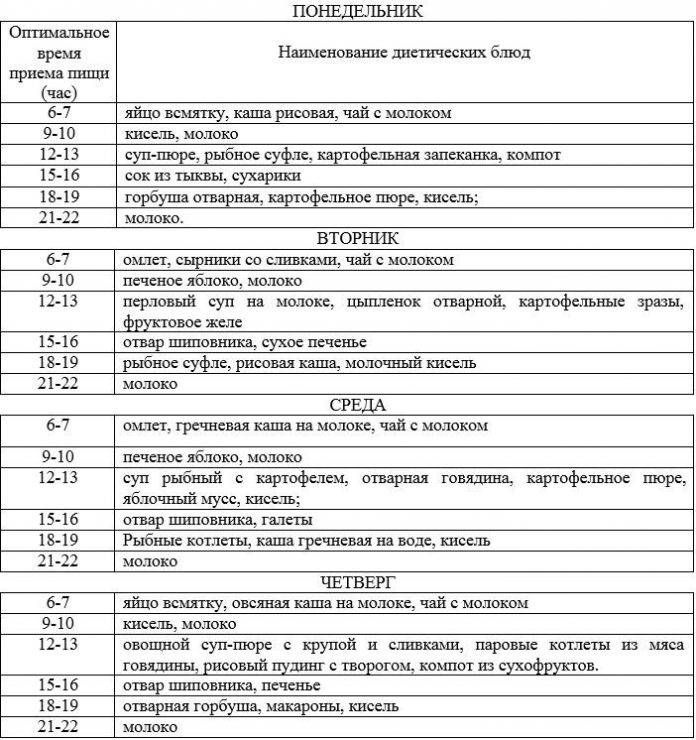
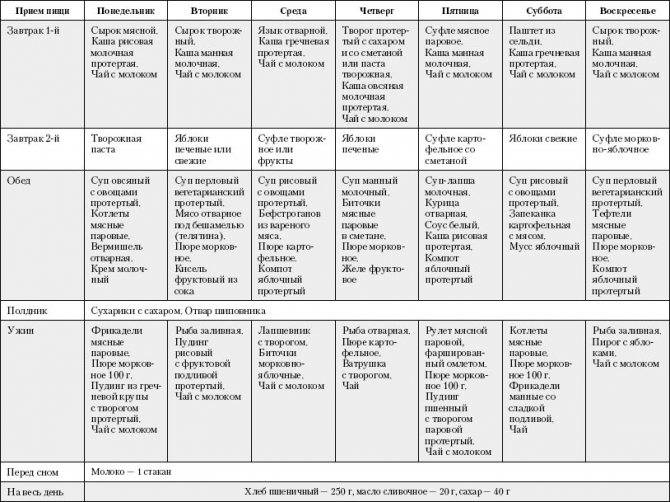
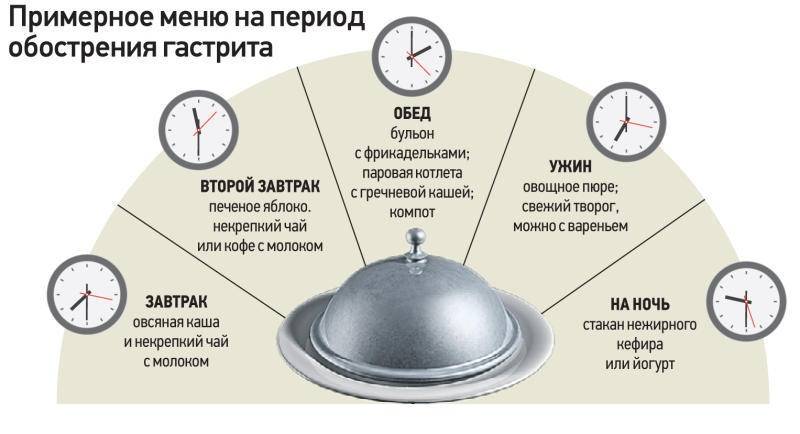
Диета при обострении гастродуоденита. Рацион строится на употреблении протертых каш — рисовой, овсяной, манной. Можно питаться супами на некрепком бульоне, готовить кисель.
Атрофическая форма. При этом нарушена секреция пищеварительных соков. Необходимо разделять по времени употребление жидкой и твердой пищи. Вводится в рацион небольшое количество несдобной выпечки. Мясные и молочные продукты также должны быть пониженной жирности.
Диета при эрозивном гастродуодените. Максимально щадящая химически и термически. Предпочтительны протертые, жидкие каши, которые обволакивают желудок. Полностью исключаются соль и приправы, можно есть приготовленную тыкву, свеклу, фрукты только в запеченном или вареном виде.
Если имеется рефлюкс, диета рекомендована с исключением поздних приемов пищи. Не следует принимать горизонтальное положение после еды, носить стягивающие пояса, узкие вещи, давящие на живот.
Особенности заболевания
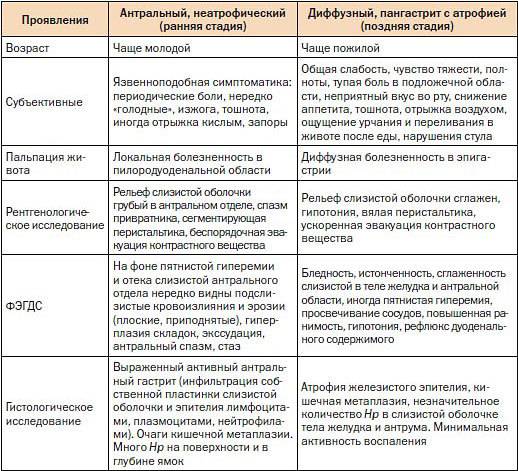
Гастродуоденит может быть острой и хронической формы. В зависимости от степени поражения слизистой оболочки и мест распространения воспаления, он делится на несколько видов. Хроническое заболевание бывает поверхностного типа, гипертрофического и эрозивного. Кроме того, гастродуоденит может протекать с повышенной или пониженной секреторной функцией желудка. Реже, бывает, что данное заболевание имеет и нормальную кислотность.
Хроническое течение болезни характеризуется тем, что оно может наблюдаться длительный период, в который стадии ремиссии и обострения сменяют друг друга. В стадии обострения у больного могут проявляться следующие симптомы:
- тошнота, рвота;
- отрыжка, изжога, вызванные нарушением секреторной функции;
- боли в районе живота, разной интенсивности;
- вздутия, диарея, запоры.
Дополнительно, у человека обычно наблюдаются общая слабость, головокружение, бледность и сухость кожи. Реже, бывает, повышение температуры и лихорадочное состояние.
Если гастродуоденит игнорируется длительное время, он может перейти в язвенную болезнь, которая лечится гораздо труднее. Могут быть и другие осложнения.
Так как, во время этой болезни, желудок является уязвимым местом, необходимо обеспечить такие условия, чтобы облегчить его работу и дать возможность слизистому слою восстановиться. Поэтому специальное диетическое питание имеет такое большое значение при обострении гастродуоденита.
Диагностика неисправностей сцепления ВАЗ 2110 2111 2112
Важно знать
В фазе обострения гастродуоденита можно пробовать голодать. Организм сам подсказывает, когда этот шаг нужен — человек не чувствует голода. Делать это нужно правильно. Должен быть и подготовительный период, и постепенное вхождение в полноценное (но все же диетическое) питание. Обязательна при этом качественная гигиена тела, время на свежем воздухе. По желанию голодание можно дополнить ежедневными клизмами. Нельзя голодать при сильном ослаблении организма, анорексии.
- Подготовительный этап длится 2-3 дня. Нужно каждый день выпивать небольшими частям 1 л нежирного кефира (при низкой кислотности) или рисового, овсяного отвара (при высокой).
- Голодание. Оно бывает сухое (без питья воды) или обычное (с минеральной негазированной или кипяченой водой). 4-5 дней достаточно. Больше — уже может навредить.
- Вхождение в обычный диетический рацион. Эта фаза такая же, как и подготовительная: несколько дней пить отвары из круп. После этого еще несколько дней — жидкие разваренные каши и супы-пюре. Далее — обычная Диета № 1 или 2.
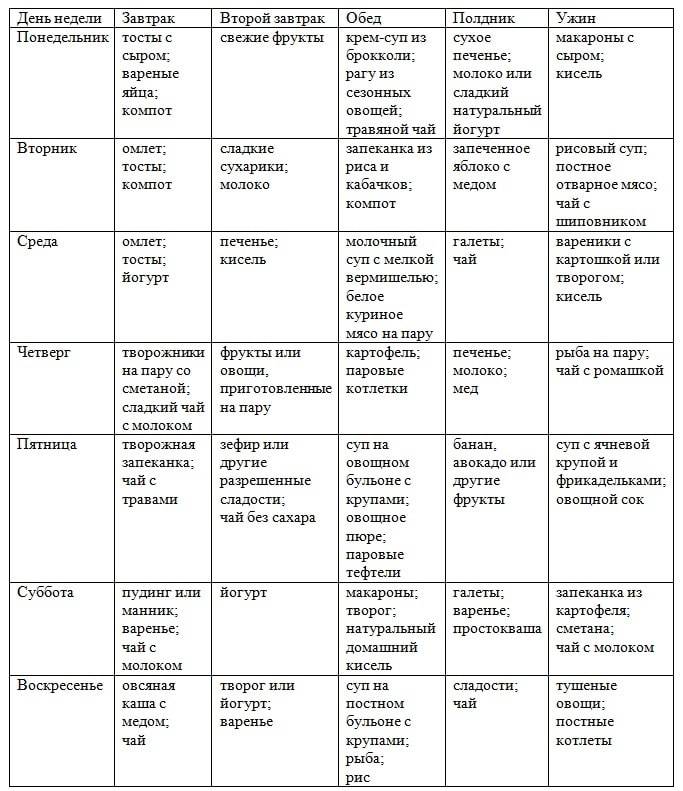
Описанные диеты подойдут для похудения. Такое питание полноценное, витаминное.
Если при гастродуодените соблюдать диету в виде полного курса и подойти к подбору ингредиентов блюд творчески (но в рамках предписаний), то обязательно получится добиться хороших результатов.
Что такое хронический гастродуоденит
Воспалительные изменения слизистой оболочки развиваются в определенной зоне пищеварительного тракта. Процесс начинается в желудке и постепенно переходит на 12-перстную кишку. Формируется хронический гастродуоденит.
Хронический гастродуоденит — это воспаление желудка и 12-престной кишки
Заболевание протекает с нарушением секреции, чаще с повышением выработки соляной кислоты. Состояние сопровождается моторной дисфункцией, что приводит недостаточности кардии и дуодено-гастральному рефлюксу. Отмечается повреждение эпителия пищевода, и возникает эзофагит.
Классификация
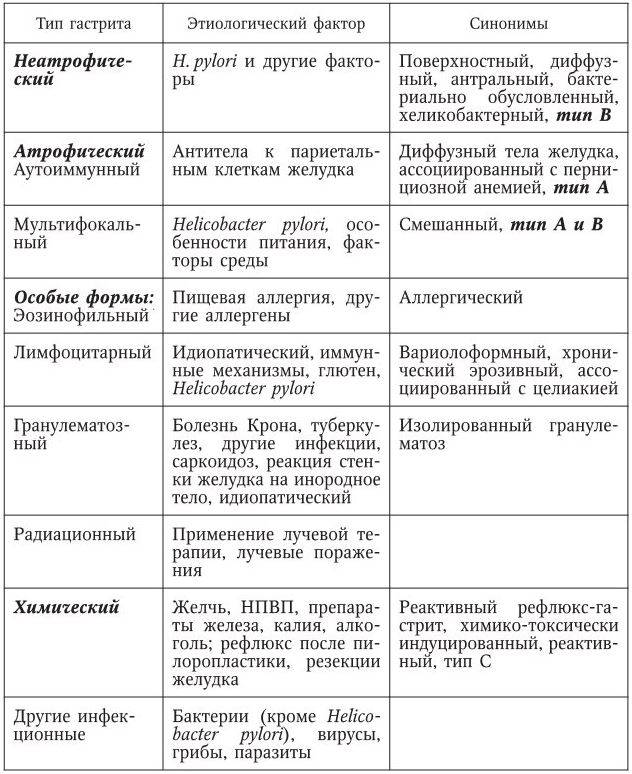
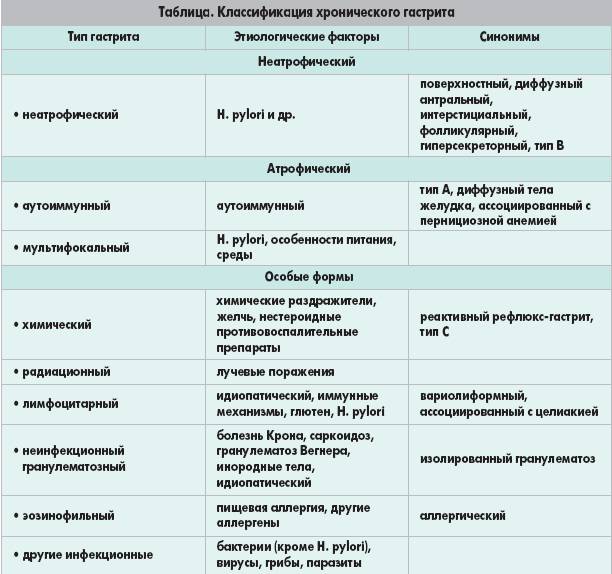
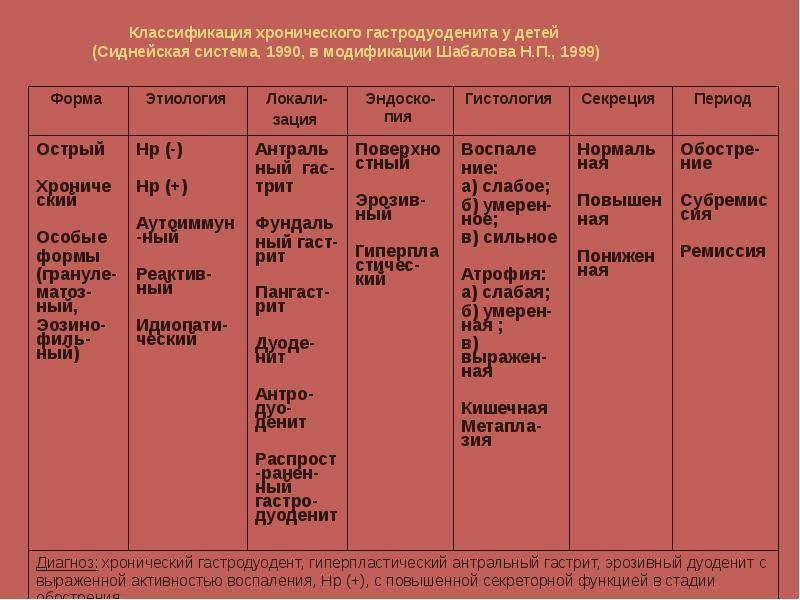
Диагноз формируют согласно нескольких критериев, которые отражают специфику процесса, учитывают симптомы и течение заболевания. Такой подход помогает подобрать лечение пациенту. Хронический гастродуоденит по большинству параметров классифицируют так же, как гастрит. Гастроэнтерологи руководствуются Сиднейской системой, которая представлена в таблице 1.
Таб. 1. Классификация
| Критерии | Виды |
| По этиологии | Аутоиммунный
Ассоциированный с Нр Особые формы |
| По морфологии |
Поверхностный (эритематозный)
Геморрагический Язвенный Атрофический Гипертрофический (нодулярный) |
| По эндоскопическим (гистологическим) данным | С наличием эрозий и кровоизлияний
Атрофический С метаплазией эпителия |
| По распространенности | Очаговый
Диффузный |
| По активности процесса | Отсутствует
Умеренный Умеренно выраженный |
| По стадии заболевания |
Обострения
Ремиссии |
| По секреторной функции желудка |
Повышенная
Пониженная Нормальная |
Причины болезни
Часто ли люди сами становятся виновниками своей болезни. Пристрастие к еде всухомятку, жирной и острой пище, нерегулярное питание являются факторами, которые ускоряют процесс развития патологии. Частой причиной становится заражение хеликобактерной инфекцией, но не у всех людей присутствие бактерии приводит к воспалению.
Острый гастродуоденит часто развивается при химическом раздражении слизистой некачественной пищей, вредными веществами. Хронический становится следствием острого, а также возникает при наличии сопутствующих диагнозов — холецистита, панкреатита, других соматических патологий. Иногда он может развиваться как следствие гастрита. Осложняют течение болезни:
- неполноценное питание;
- частые стрессы;
- лечение нестероидными противовоспалительными;
- курение, употребление алкоголя;
- хронические инфекции ротовой полости;
- кишечная инфекция.
Удаление желчного пузыря часто приводит к постхолецистэктомическому синдрому, при котором развивается гастродуоденит. Эта патология сопровождается дуоденогастральным рефлюксом (заброс содержимого из кишки в желудок), а иногда и рефлюксом в пищевод, что приводит к эзофагиту.
Причин острого состояния и обострения хронического — всегда несколько. Обычно это связано со снижением защитных свойств желудка, изменением кислотности, нарушениями эвакуаторной функции. Так создаются условия для действия патогенных факторов.
Причины
В структуре детской гастроэнтерологии эта болезнь составляет 30%. Заболеваемость нарастает с возрастом. Подъем заболеваемости происходит в возрасте 6 – 7 лет. Девочки болеют в 1,5 раза чаще, чем мальчики.
Хронический гастродуоденит у детей характеризуется неспецифической воспалительной структурной перестройкой слизистой оболочки желудка и двенадцатиперстной кишки, а также секреторными и моторноэвакуаторными нарушениями.
У детей, в отличие от взрослых, изолированное поражение желудка или двенадцатиперстной кишки наблюдают сравнительно редко, в 10-15% случаев. Значительно чаще наблюдают сочетанное поражение этих отделов. Двенадцатиперстная кишка, будучи гормонально активным органом, оказывает регулирующее влияние на функциональную и эвакуаторную деятельность желудка, поджелудочной железы и желчевыводящих путей.
Причины развития заболевания:
- наследственно-конституциональная предрасположенность к заболеваниям органов пищеварения – показатель семейной отягощенности составляет 35 – 40%;
- инфицированность Helicobacter pylori (HP);
- погрешности питания (нерегулярное, неполноценное по составу, плохое пережевывание);
- химические, в том числе медикаментозные, воздействия;
- физические и психоэмоциональные перегрузки; пищевая аллергия;
- очаги инфекции, паразитозы и болезни других органов пищеварения.
Этиология хронического гастродуоденита
Этиологические факторы болезни: наследственная предрасположенность, хронические гипоксические заболевания, местные сосудистые нарушения, интоксикации, хронические заболевания гепатобилиарного тракта, нарушенное питание, перенесенные отравления и пищевые аллергии, стрессы.
Одна из основных причин развития хронического гастродуоденита — инфицирование Helicobacter pylori. Дуоденит развивается на фоне гастрита, вызванного Helicobacter pylori, и метаплазии кишечного эпителия двенадцатиперстной кишки в желудочный. Helicobacter pylori поселяется на участках метаплазированного эпителия и вызывает в них такие же изменения, как в желудке. Очаги желудочной метаплазии неустойчивы к воздействию содержимого двенадцатиперстной кишки, что приводит к возникновению эрозий. Поэтому гастродуоденит, ассоциированный с Helicobacter pylori, чаще бывает эрозивным.
Ведущая этиологическая роль принадлежит алиментарным (нерегулярное и неполноценное питание, злоупотребление острой пищей, еда «всухомятку») и психогенным факторам. Значимость этих факторов повышается при наличии у детей наследственной предрасположенности к заболеваниям гастродуоденальной зоны. Психотравмирующие ситуации в семье, школе, круге общения часто реализуются в форме СВД, оказывающего влияние на секрецию, моторику, кровоснабжение, регенеративные процессы и синтез гастроинтестинальных гормонов. Причиной развития заболевания может стать длительный приём лекарственных препаратов (глюкокортикоидов, НПВС), пищевая аллергия и другие факторы, снижающие местную специфическую и неспецифическую защиту слизистой оболочки.
Вышеуказанные этиологические факторы гастродуоденита оказывают токсикоаллергическое воздействие и вызывают морфологические изменения в слизистой оболочке двенадцатиперстной кишки. В этих условиях возрастает роль кислотнопептического повреждения слизистой оболочки в возникновении эвакуаторномоторных нарушений и снижении интрадуоденального рН. Повреждающие факторы сначала вызывают раздражение слизистой оболочки, а в дальнейшем — дистрофические и атрофические изменения в ней. Одновременно изменяется местный иммунитет, развивается аутоиммунная агрессия, нарушается синтез гормонов, регулирующих моторносекреторную функцию панкреатобилиарной системы. В последней также возникают воспалительные изменения. Это приводит к снижению синтеза секретина и насыщения бикарбонатами сока поджелудочной железы, что, в свою очередь, уменьшает ощелачивание содержимого кишки и способствует развитию атрофических изменений.
Классификация
Общепринятой классификации нет. Заболевание подразделяют следующим образом:
- в зависимости от этиологического фактора — гастродуоденит первичный и вторичный (сопутствующий);
- по эндоскопической картине — поверхностный, эрозивный, атрофический и гиперпластический;
- по гистологическим данным — гастродуодениты с лёгкой, умеренной и тяжёлой степенью воспаления, атрофией, желудочной метаплазией;
- на основании клинических проявлений выделяют фазы обострения, неполной и полной ремиссии.
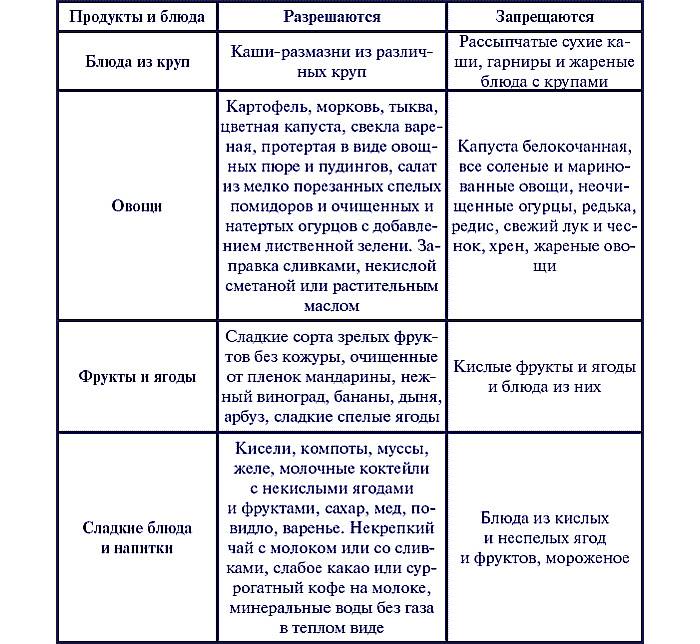
Разрешенные овощи и фрукты
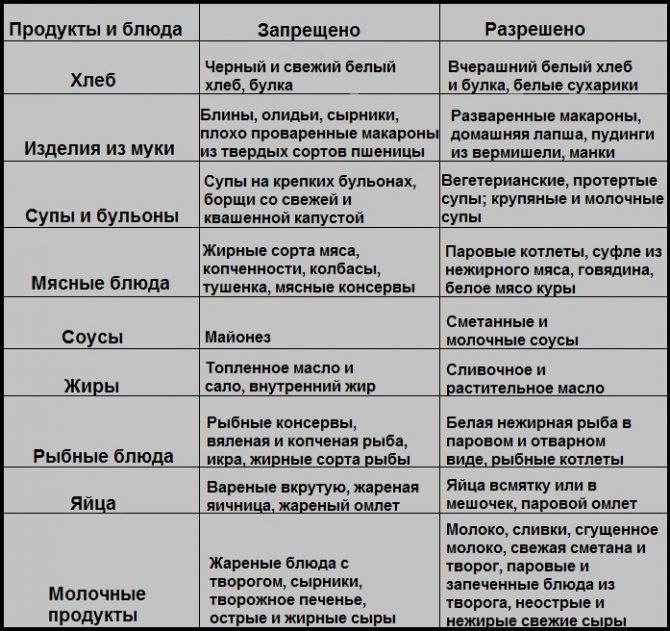
Особенности питания при гастрите с повышенной кислотностью
Под гастритом принято понимать воспаление слизистых тканей желудочной полости. Чаще всего его симптомы относят к острому течению. Если говорить о хроническом характере заболевания, то происходит нарушение регенерационного процесса клеток, наблюдается отсутствие иммунного ответа организма на происходящее.
Причиной развития недуга чаще всего становится неправильно подобранный рацион. Злоупотребление фаст-фудами, алкоголем и полуфабрикатами плохо сказывается на работе пищеварительного тракта. Сопутствующим фактором является употребление пищи на бегу, отсутствие полноценного завтрака.
Острый гастрит часто проявляется на фоне заражения желудочной полости бактерией Хеликобактер пилори. Хроническая форма заболевания возникает при проведении неправильного лечения и несоблюдении диеты.
Весь этот процесс ведет к усилению желудочно-пищеводного рефлюкса. Он сопровождается отрыжкой, срыгиваниями, тошнотой, тяжестью в животе, изжогой. Хроническая форма патологического процесса характеризуется периодическим болевым синдромом в левом боку, расстройством стула, урчанием в животе и вздутием.
Основные симптомы хронического гастрита с повышенной кислотностью проявляются в изжоге, отрыжке кислым содержимым, регулярных запорах, болях после употребления жирной пищи или спиртного
Так как причиной хронического гастрита с повышенной кислотностью зачастую является употребление пищи, которая раздражает слизистую оболочку, то в лечении большое внимание уделяется рациону
Особенно важно придерживаться диеты при гастрите с повышенной кислотностью на этапе обострения
Основная цель лечебной диеты при гастрите с повышенной кислотностью основывается на создании условий, которые направлены на устранение неприятной симптоматики. Лечебная диета позволяет снизить выделение желудочного сока. Щадящий режим способствует улучшению переваривания и усвоения пищи.
Приготовленные блюда запрещено есть в горячем или холодном виде. Если не придерживаться такой рекомендации, то слизистая оболочка желудка не сможет восстанавливаться и будет повреждаться повторно. Из-за этого симптоматика только усилится.
Питаться нужно ежедневно в одно и то же время. Обязательно должен быть завтрак, обед и ужин. Промежутки между приемами пищи не должны превышать 2-3 часов.
Диета при остром гастрите с повышенной кислотностью
Симптомы гастрита с повышенной кислотностью необходимо убирать с помощью медикаментозного лечения и диеты. При остром течении в первые сутки рекомендовано полностью отказаться от приема пищи. Допускается употребление жидкости — минеральной или кипяченой воды без газов. Эти мероприятия позволяет избавиться от тошноты, болей и рвоты.
На вторые сутки в меню постепенно включают слизистые супы, кисель, отвар шиповника и мясное суфле. На 3-4 день разрешено есть белые сухарики или вчерашний хлеб, овощное пюре, фрикадельки, котлеты на пару, бульон.
Как только симптомы исчезнут, пациента переводят на стол №1.
Диета при хроническом гастрите с повышенной кислотностью
Питание при хроническом гастрите желудка с повышенной кислотностью зависит от стадии. В период обострения необходимо полностью отказаться от приема пищи. Пациента садят на диету при гастрите с повышенной кислотностью №1А. Она подразумевает полное ограничение продуктов, которые могут вызвать даже малейшее раздражение. Лечение длится от 6 до 10 дней.
Важно! После того как состояние немного улучшится, а симптомы пойдут на спад, больному назначают диету при гастрите с повышенной кислотностью №1Б. В среднем длительность диеты при гастрите составляет 2-3 недели.
Употребление жареных блюд, жирных сортов мяса, соленых и маринованных продуктов приведет к повторному обострению гастрита. Стол №1 рекомендован в восстановительный период
Таких правил можно придерживаться и при невыраженном обострении. Питание отличается умеренным щажением желудочных стенок
Стол №1 рекомендован в восстановительный период. Таких правил можно придерживаться и при невыраженном обострении. Питание отличается умеренным щажением желудочных стенок.