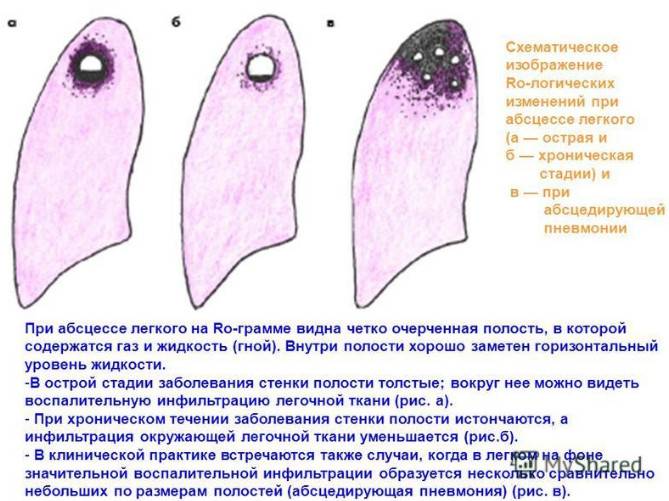
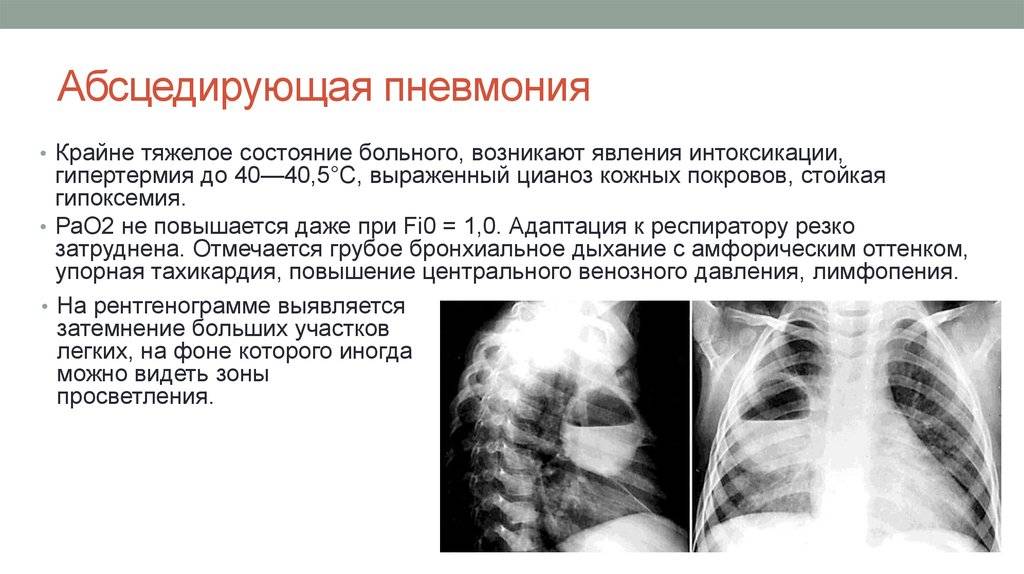
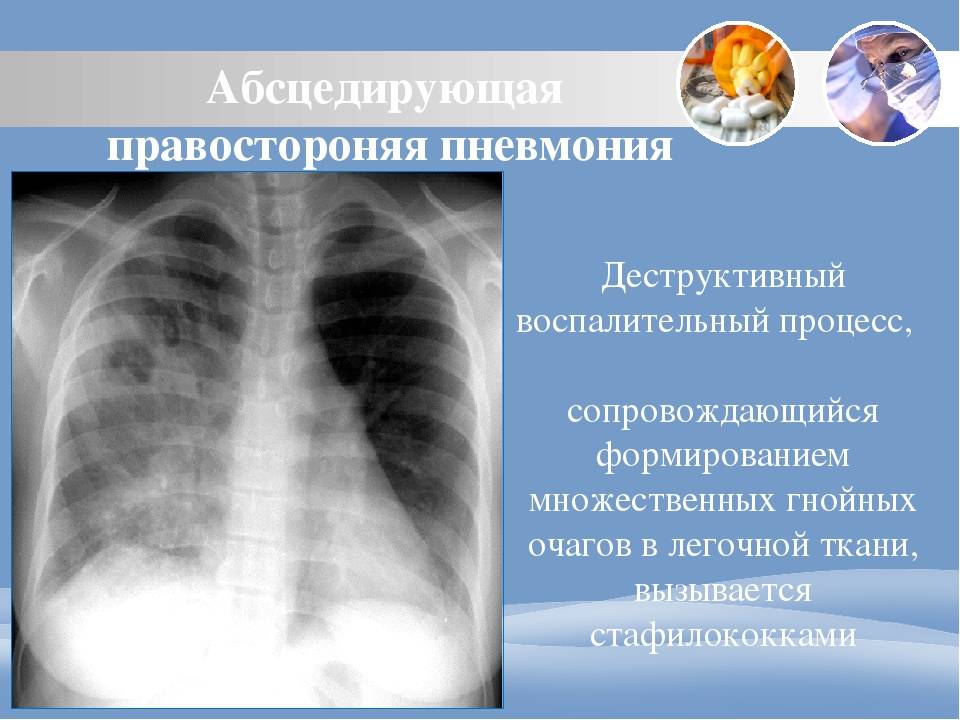
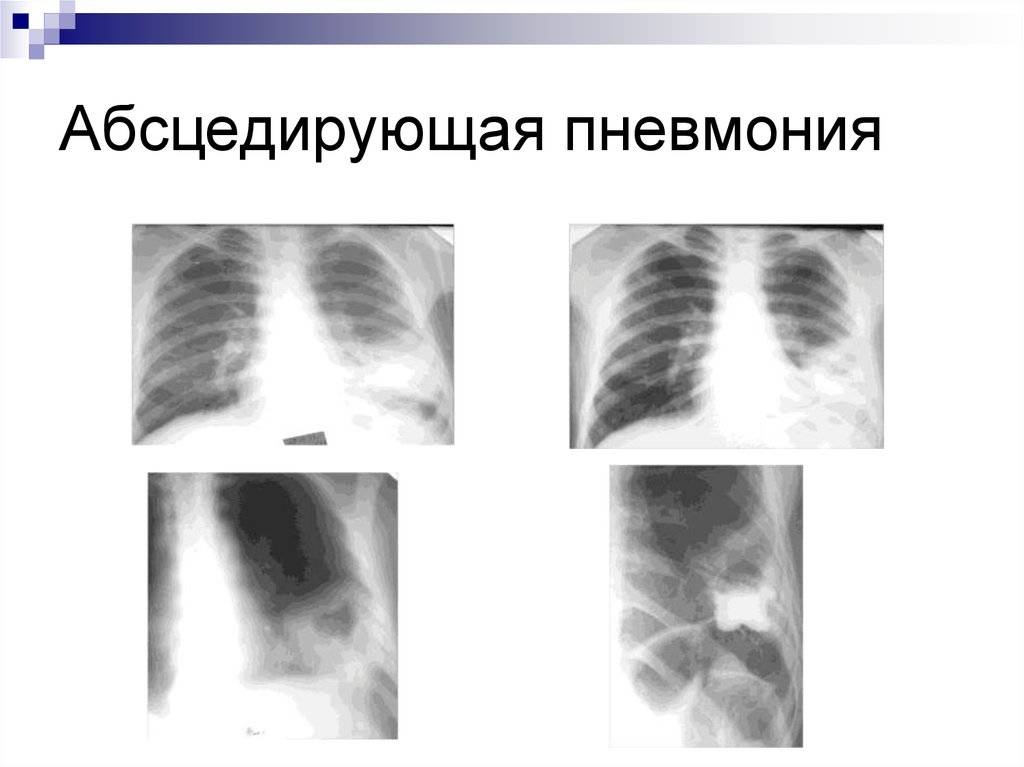
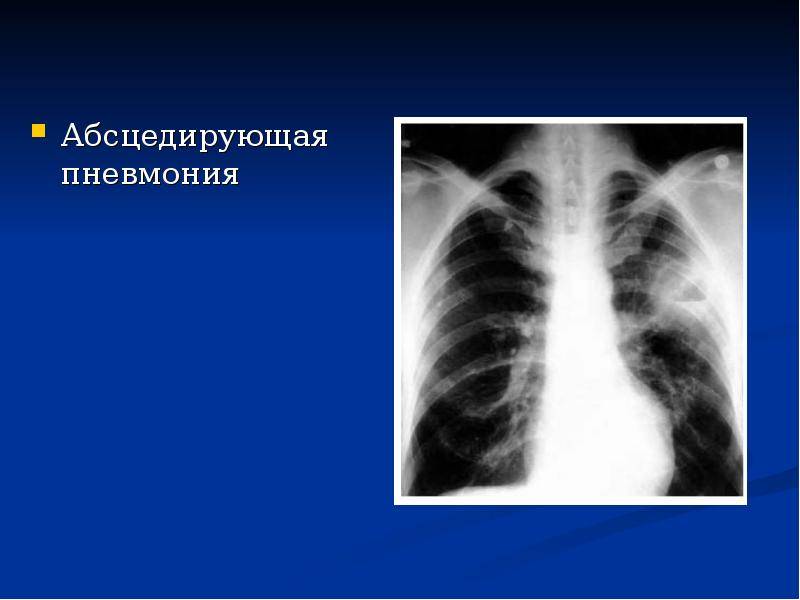
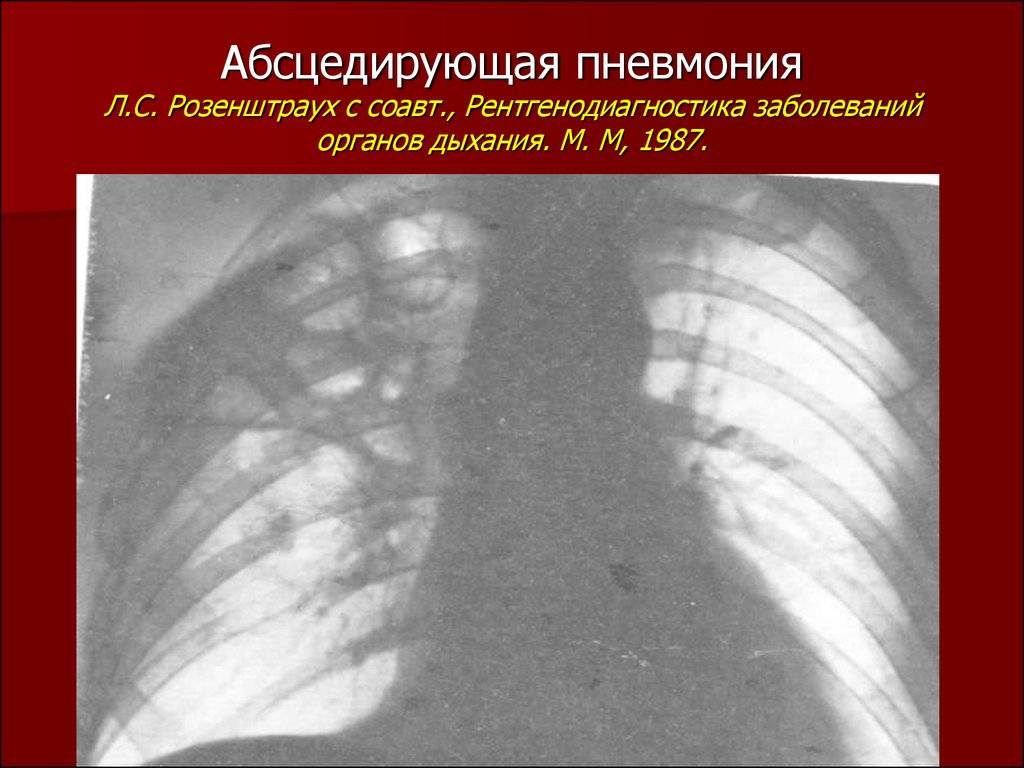
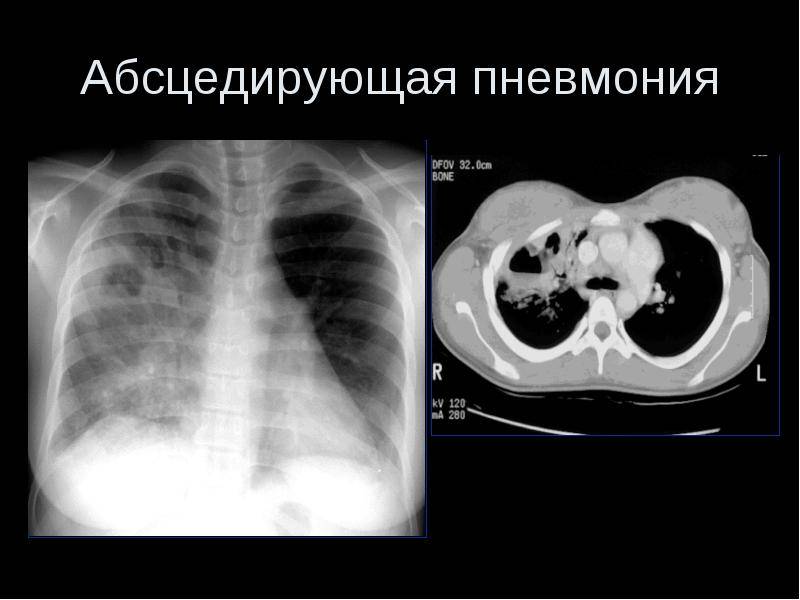
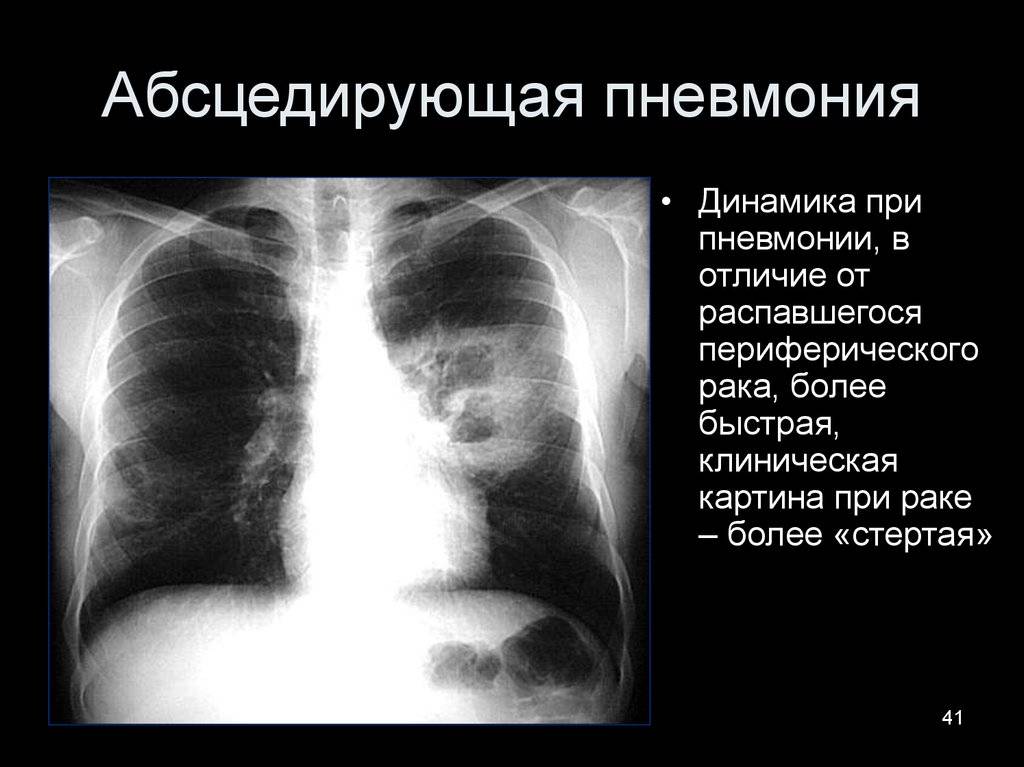
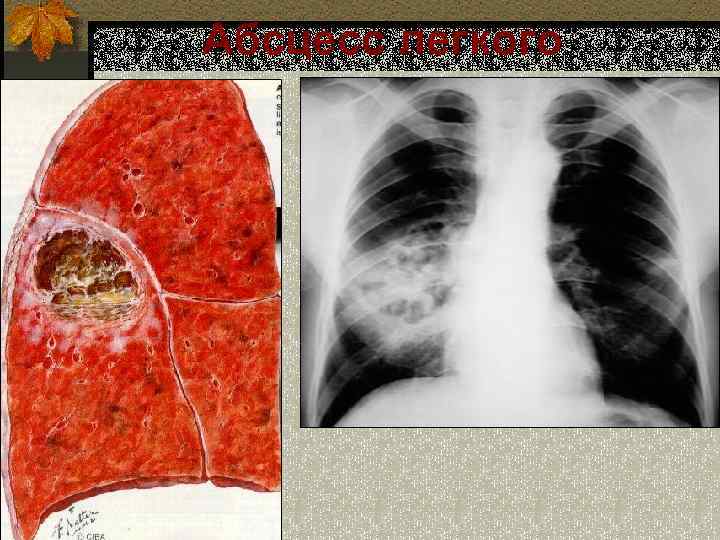
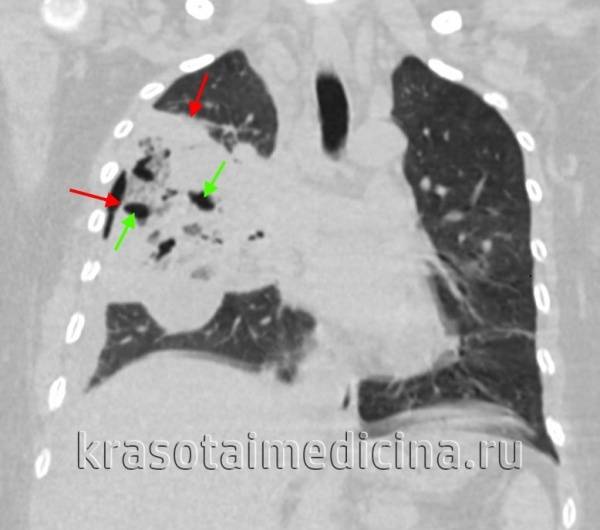
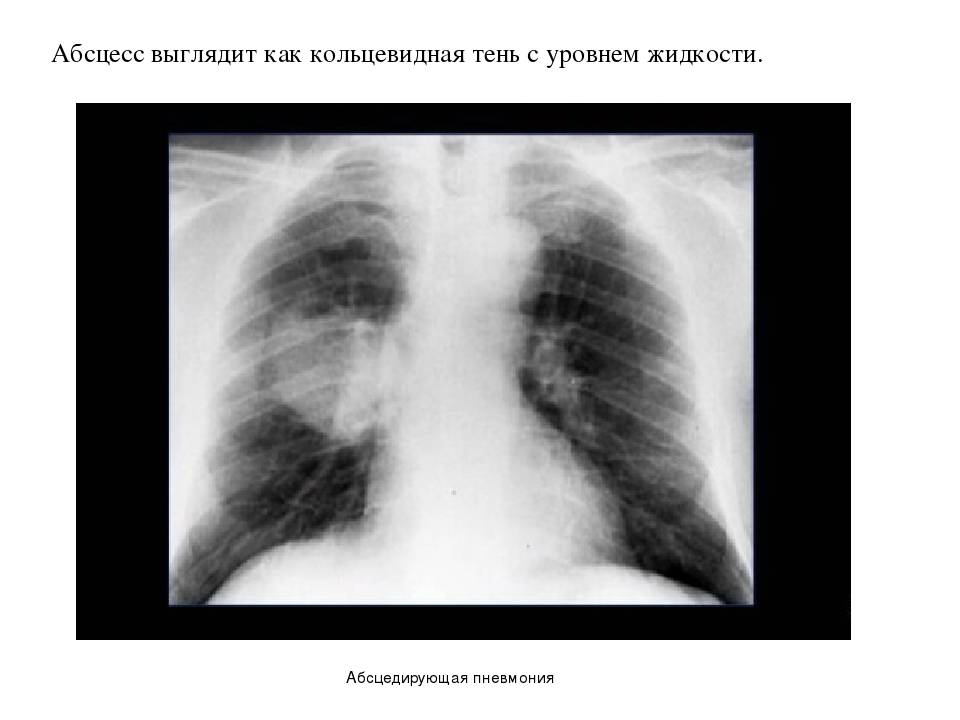
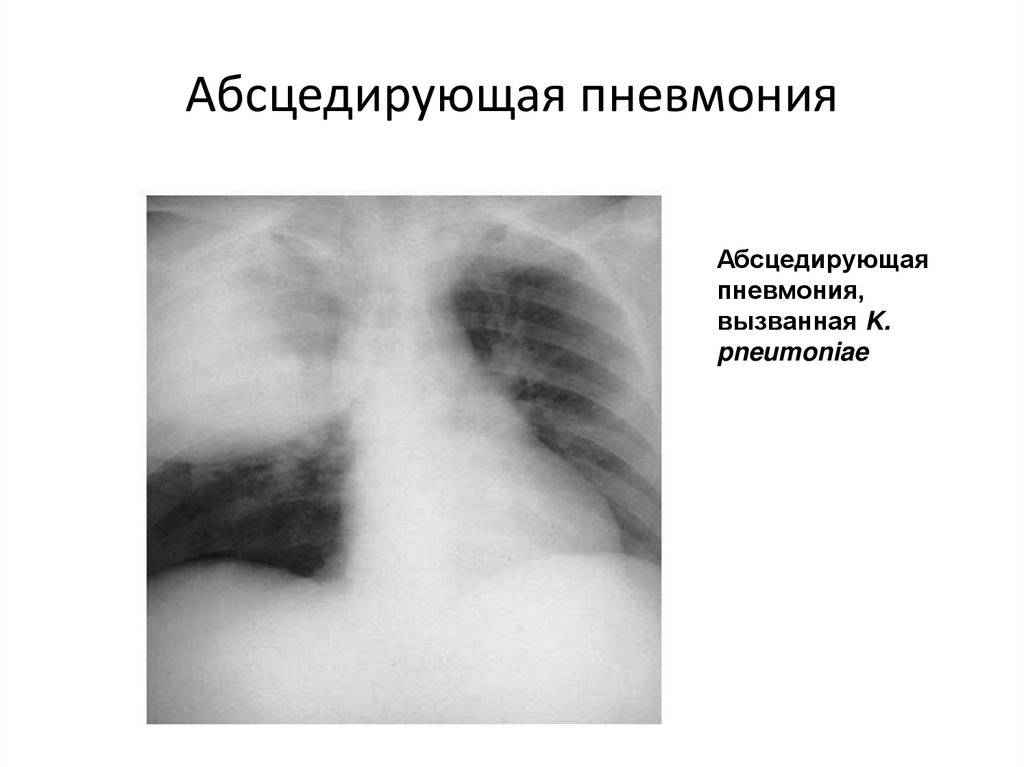
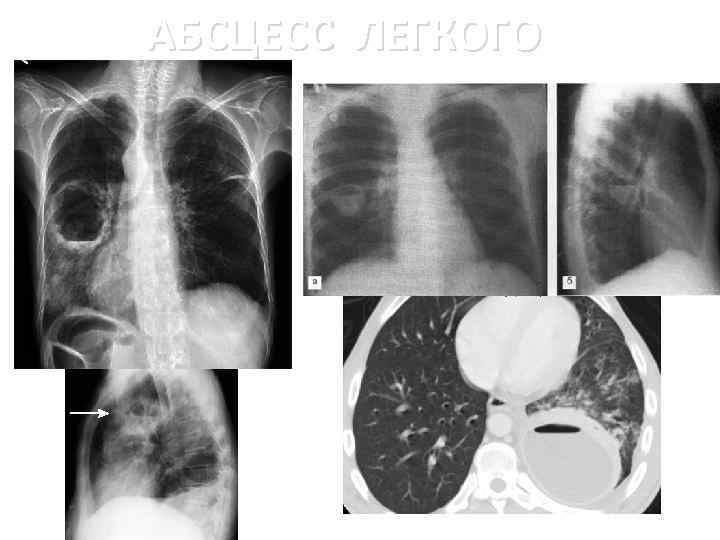
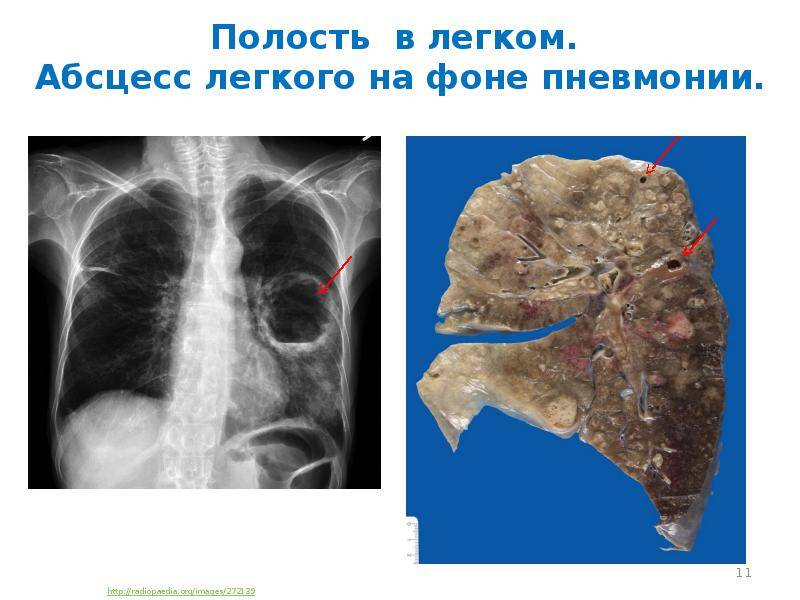
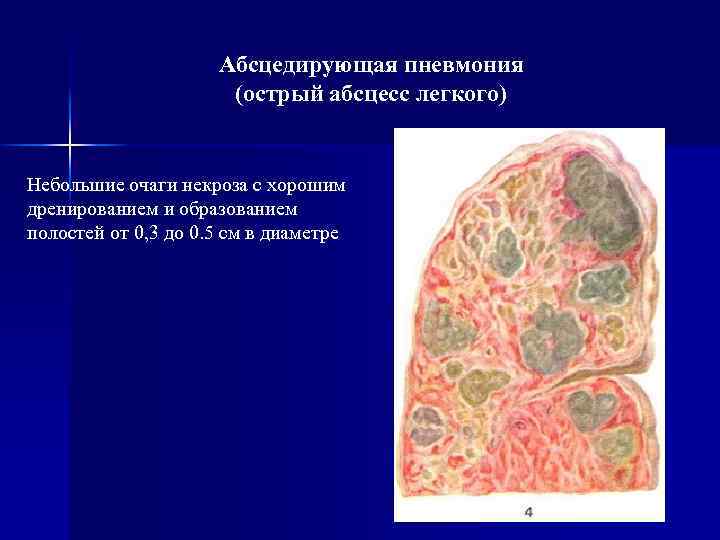
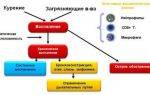
Основные причины недуга
Какие бактерии могут являться возбудителем.
Выделить особых возбудителей абсцедирующей пневмонии достаточно трудно, потому что воспаление, сопровождающееся деструкцией легочной ткани могут вызывать различные микроорганизмы (на фото), среди которых:
- стафилококки и стрептококки;
- клебсиеллы;
- синегнойная палочка;
- простейшие – лешмании, протеи;
- грибковая флора.
Тем не менее, в большинстве случаях патологический процесс проявляется на фоне жизнедеятельности анаэробных микроорганизмов.
Алкогольная и наркотическая интоксикация как фактор способствующий развитию пневмонии.
Основные пути проникновения возбудителей в легкие рассмотрены в таблице:
| Основные пути проникновения инфекции к тканям легкого | |
| Путь | Процесс |
| Бронхогенный | Обеспечивается за счет аспирации компонентов желудка или полости ротоглотки. |
| Лимфогенный | Таким способом к легким пациента часто проникает золотистый стафилококк. |
| Травматический | Толчком для развития патологии может стать закрытая травма или проникающее ранение легких и близлежащих органов. |
| Контактный | Очаг воспаления должен располагаться в рядом лежащих органах. |
Важно подчеркнуть, что для развития абсцесса присутствия патогенной микрофлоры в организме пациента недостаточно. Для планомерного распространения инфекции требуется стабильное снижение местного и общего иммунитета пациента

Как выявить симптомы пневмонии.
Риск развития воспалительного процесса данного характера для взрослых повышается на фоне воздействия различных неблагоприятных факторов, например:
- длительная никотиновая зависимость;
- употребление алкогольных напитков в значительных дозах;
- тяжелая наркотическая зависимость;
- тяжелый труд во вредных условиях;
- травмы грудной клетки;
- продолжительное пребывание пациента в бессознательном состоянии;
- хронические патологии дыхательных путей;
- аномалии строения дыхательных путей;
- иммунодефицит.
Об основных причинах проявления подобного заболевания расскажет видео в данной статье.
Механизмы развития

Недуг может развиваться на фоне несвоевременного лечения ОРВИ.
По механизму развития воспалительные процессы различают следующим образом:
- Первичное воспаление. Проявление патологии не связано с другими патологическими процессами. Недуг проявляется как самостоятельная патология.
- Вторичное воспаление. Воспаление легких с абсцессом проявляется на фоне длительной пневмонии или других заболеваний в легких.
- Метастатическое. Патология проявляется как следствие присутствия генерализованного очага воспаления в организме человека.
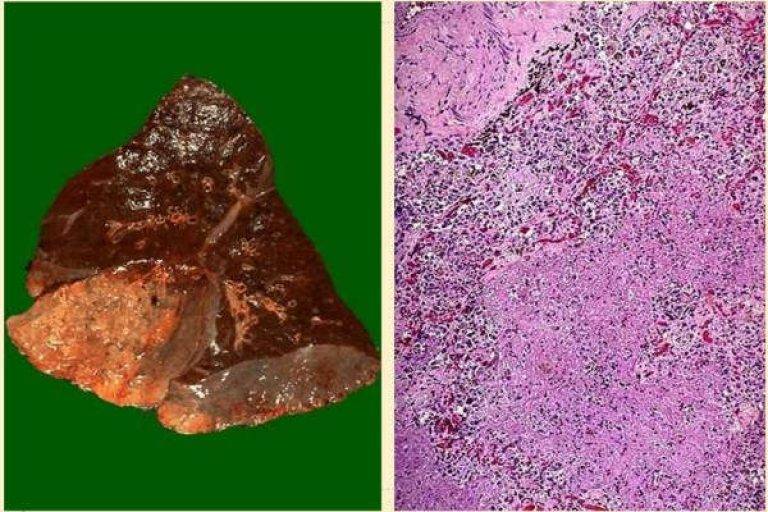
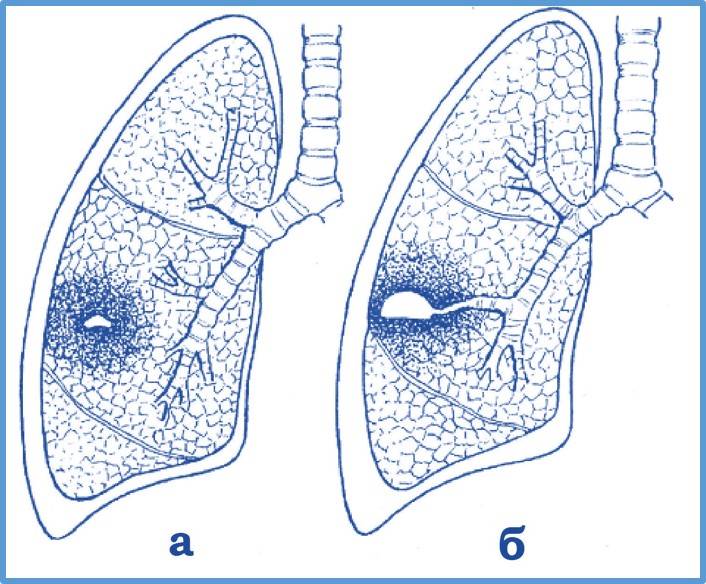
После проникновения возбудителя патологии в легочных тканях пациента проявляется гнойный очаг, который опоясывает область перифокального воспалительного процесса. Такой участок выступает своего рода разграничителем и отгораживает воспаленный участок от не задетых тканей.

В чем опасность заболевания?
На фоне существенного снижения иммунных качеств организма происходит капсуляция очага, вокруг поврежденной стенки образуется область с патогенным содержимым.
Основная классификация
Прогноз на выздоровление зависит от многих факторов:
- возраст пациента;
- состояние иммунной системы человека;
- клиническая картина патологии;
- симптомы недуга;
- степень и стадия развития патологии.
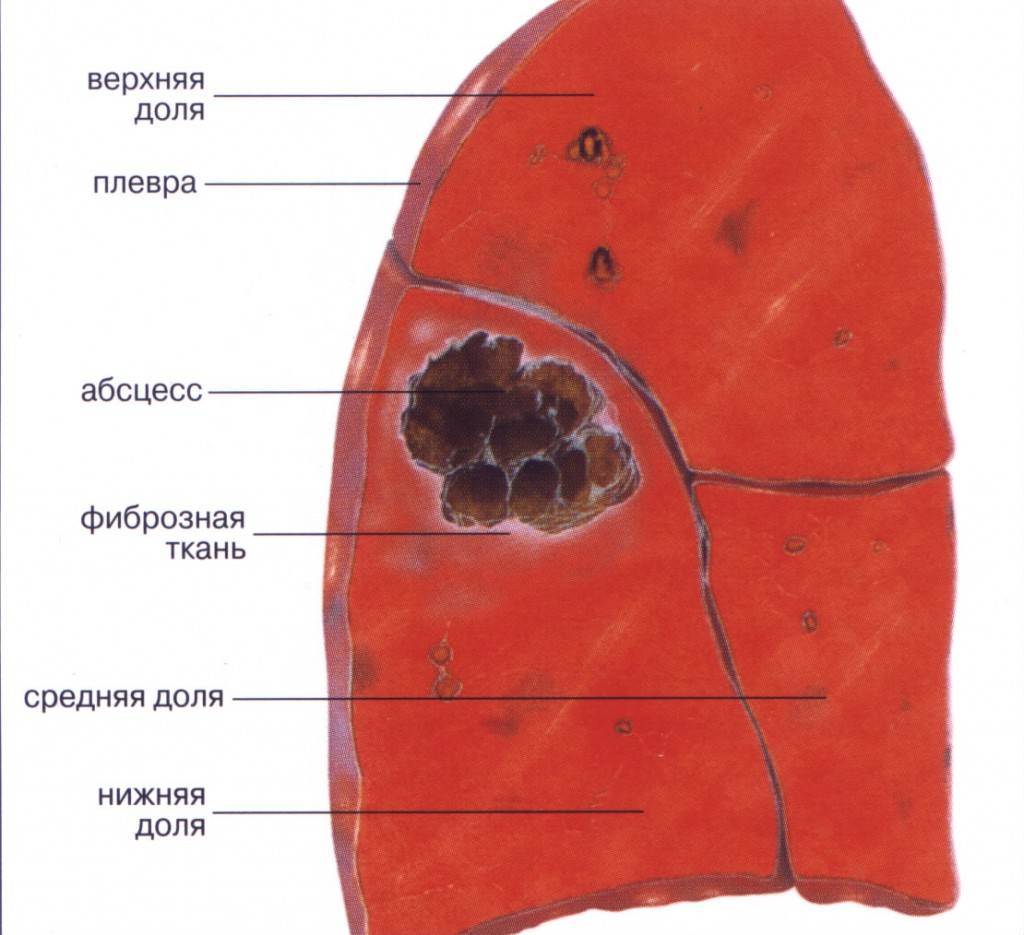
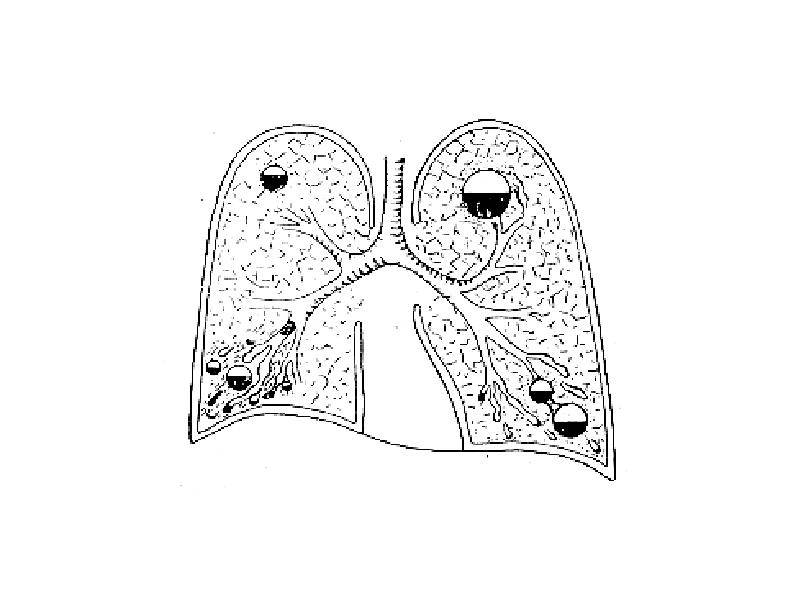
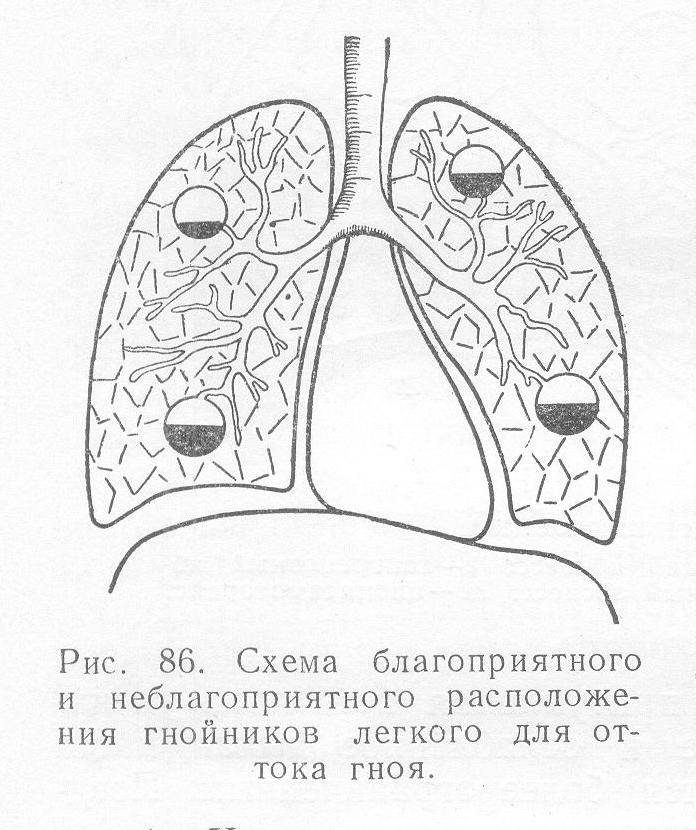
Следует заметить, что симптоматика абсцедирующей пневмонии может существенно отличаться в зависимости от локализации очага воспаления. Очаг воспаления может находиться у корней легкого, в толще легочных тканей или непосредственно у стенок грудной клетки.
Как предотвратить развитие осложнений.
Воспалительный процесс может иметь различную распространенность:
- единичные очаги воспаления;
- множественные, с поражением одного или обеих легких;
- патологические очаги могут располагаться в одном или нескольких сегментах легкого;
- при долевом поражении очаги находятся в пределах доли органа.
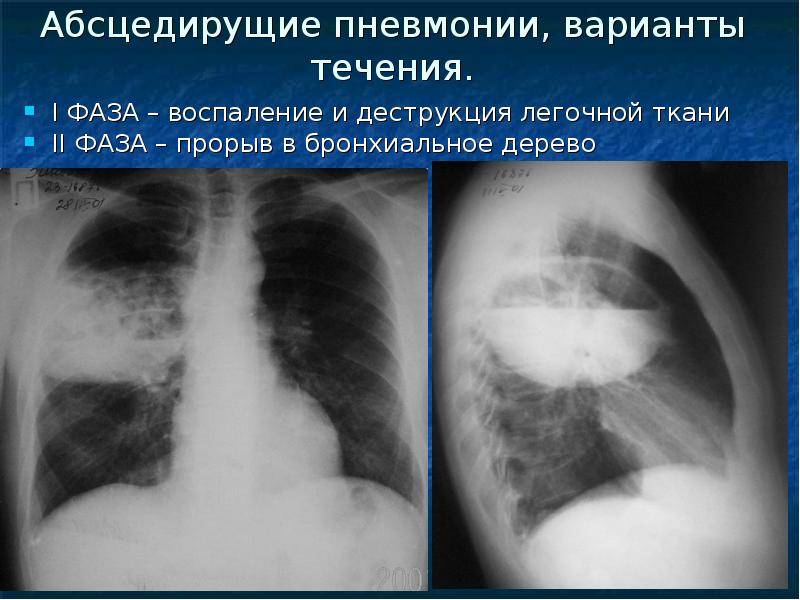
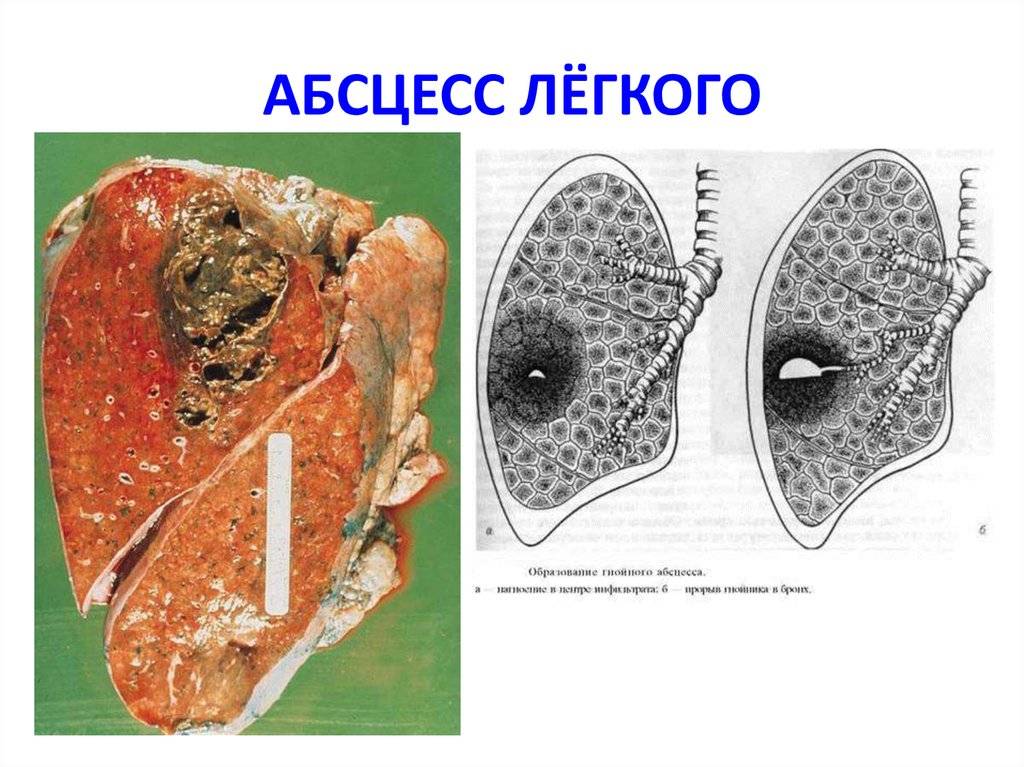
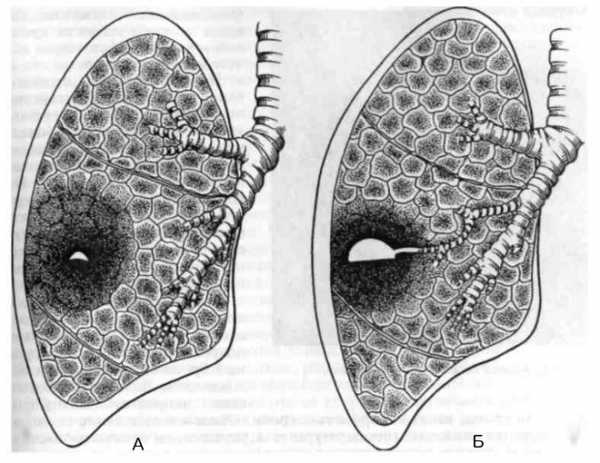
Картина течения абсцедирующей пневмонии по классическому «сценарию» выглядит следующим образом:
- Развитие гнойной пневмонии с образованием инфильтрата.
- Прорыв гнойного очага в просвет бронх.
- Проявление рубцовой ткани на месте гнойника.
При подобном течении обстоятельств вероятность положительного исхода патологического процесса высока, но важно помнить и о других, возможных осложнениях недуга
Дифференциальная диагностика
Дифференциальную (отличительную) диагностику абсцедирующей пневмонии чаще всего проводят с такими заболеваниями и патологическими состояниями органов дыхания, как:
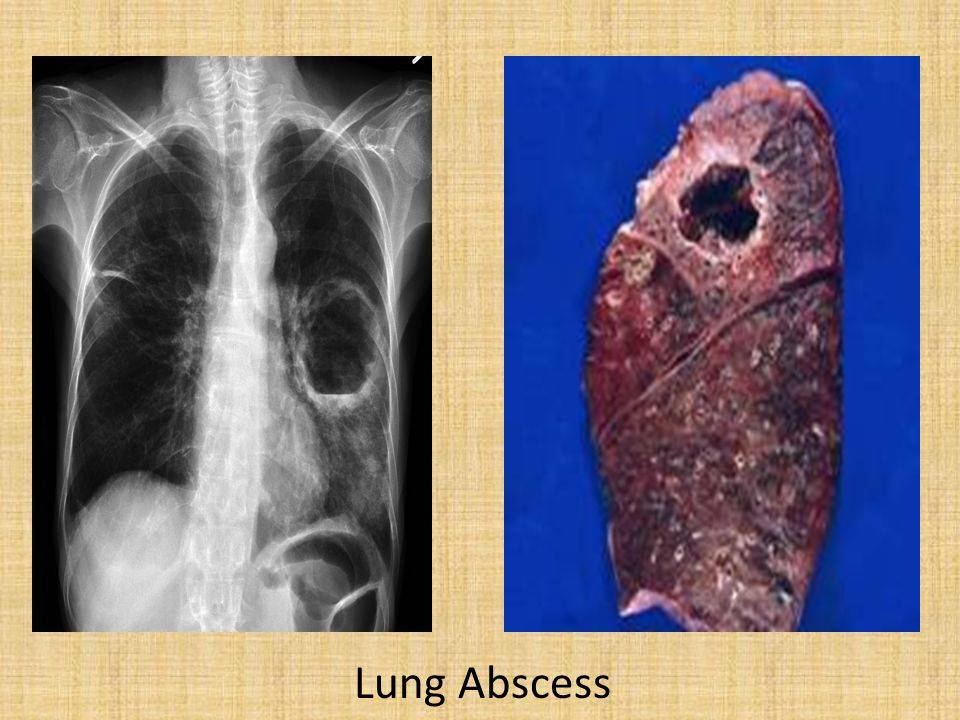
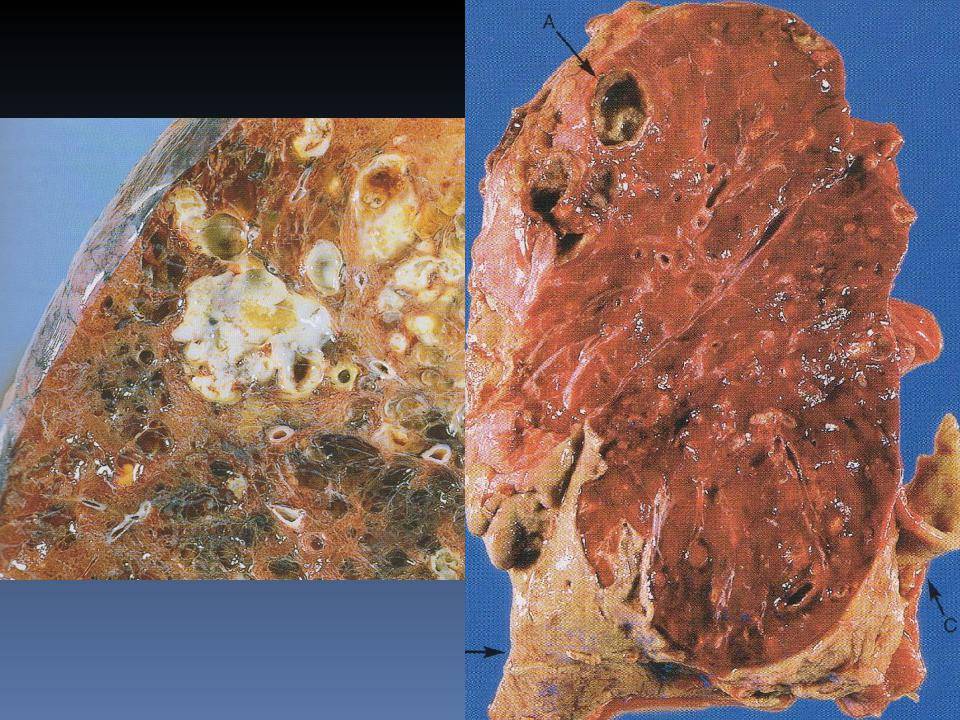
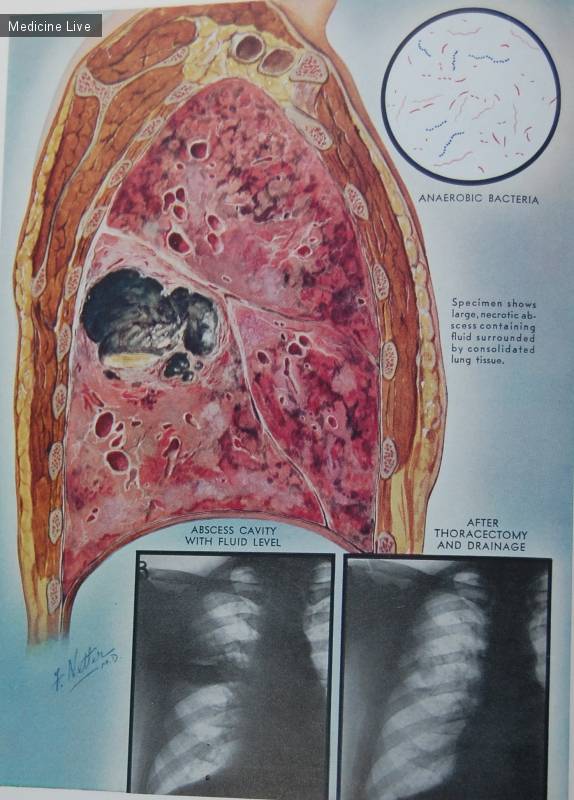
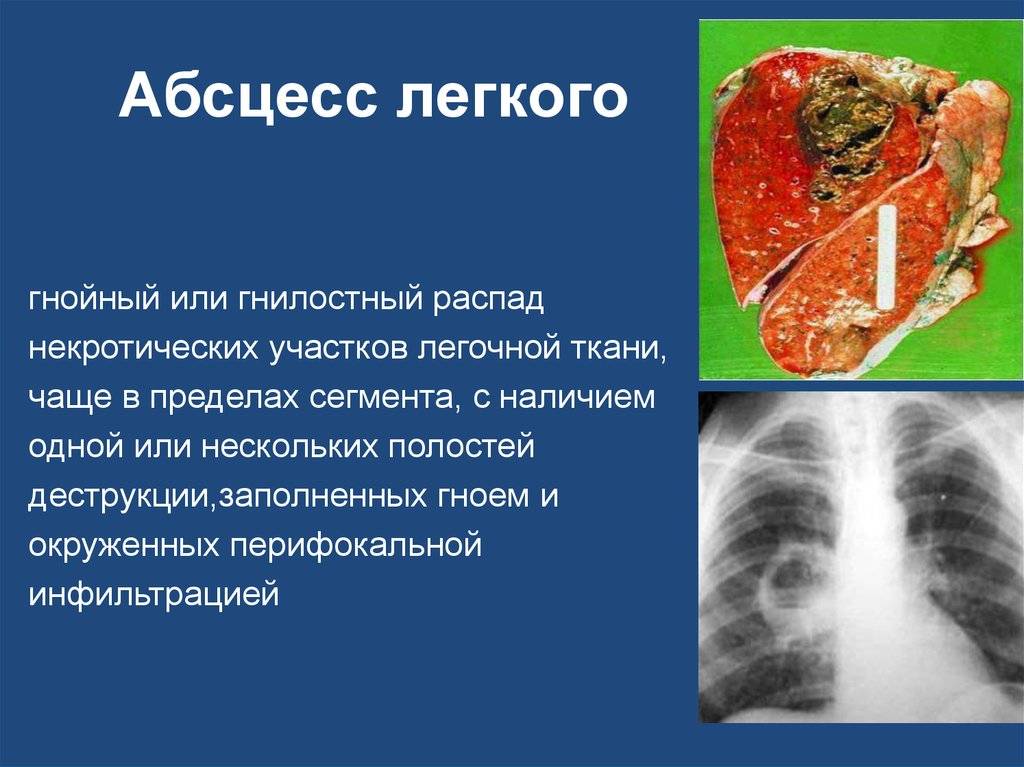
- собственно абсцесс легкого – ограниченное полостное образование с гнойным содержимым внутри. Диагноз абсцесса ставят, если гнойник достигает 2 и больше сантиметров в диаметре, гнойники меньшего размера считаются проявлением абсцедирующей пневмонии, если они возникли на фоне воспаления легких;
- плеврит – воспалительное поражение плевры (соединительнотканной оболочки, один листок которой выстилает изнутри стенки грудной клетки, а другой окутывает легкие);
- эмпиема плевры – ее разлитое нагноение;
- гангрена легкого – омертвение какого-либо сегмента, а в тяжелых случаях и всего легкого;
- пиопневмоторакс – скопление гноя и воздуха в плевральной полости;
- злокачественные опухоли легких;
- туберкулез легких – их поражение микобактериями туберкулеза.
Также требуется дифференциальная диагностика данного заболевания с патологиями других органов и структур – чаще всего с такими, как:
- перикардит – воспалительный процесс в перикарде (сердечной «сорочке» – соединительнотканной оболочке, в которой сердце находится, как в футляре);
- миокардит – воспаление миокарда (сердечной мышцы);
- лимфаденит – воспалительное поражение лимфатических узлов;
- лимфангит – воспаление лимфатических сосудов;
- медиастинит – поражение воспалительного характера, которое затрагивает средостение (органы и ткани, которые находятся между легкими);
- злокачественные опухоли средостения.
Если патологический процесс развивается в нижних участках легкого, которые находятся вблизи от структур брюшной полости, то возникает необходимость проводить дифференциальную диагностику с некоторыми заболеваниями органов живота. Как правило, это:
- местный перитонит – воспаление ограниченного участка брюшины (соединительнотканной оболочки, один листок которой выстилает изнутри стенку брюшной полости, а другой покрывает внутренние органы живота);
- язвенная болезнь желудка и 12-перстной кишки – один или несколько глубоких дефектов в их стенке;
- панкреатит – воспалительное поражение паренхим (рабочей ткани) поджелудочной железы.
Постановка диагноза
От постановки правильного диагноза зависит назначение адекватного лечения, что ускорит процесс выздоровления, а также исключит переход патологии в хроническую форму либо развитие осложнений.
При абсцессе лёгкого диагностика заключается в следующих этапах:
- сбор анамнеза. Специалист выслушивает все жалобы больного, изучает симптомы, их выраженность. Обсуждается вопрос начала ухудшения состояния, наличия других острых либо хронических патологий, на фоне которых мог развиться абсцесс в лёгких;
- обследование. Проводится осмотр кожных покровов, прослушивание дыхания при помощи фонендоскопа, перкуссия и другие мануальные методы исследования;
- лабораторные анализы крови. Общий показывает наличие воспалительного процесса и степень его выраженности посредством определения количества лейкоцитов с формулой и СОЭ. Биохимия «расскажет» о наличии воспаления более предметно, а также о возможных возбудителях болезни;
- общий анализ мочи даёт возможность определить сложность течения заболевания по уровню альбуминов и некоторых других показателей;
- исследование мокроты для определения вида инфекционного агента и выявления его чувствительности к определённым препаратам;
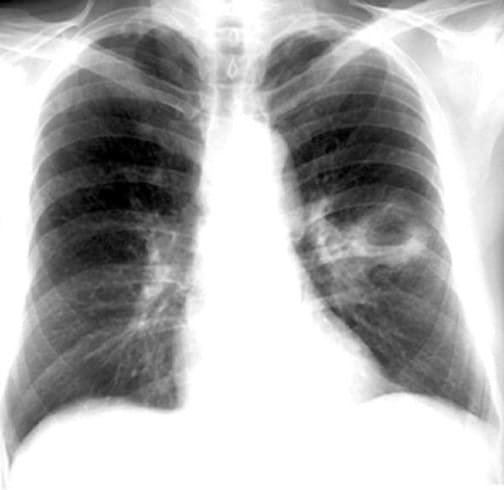
- рентгенографическое исследование грудной клетки для определения процесса и места его локализации;
- компьютерная томография даёт возможность оценить качественно процесс изменения лёгочной ткани (также может быть рекомендовано проведение МРТ дыхательного органа);
- бронхоскопия – эндоскопическое исследование лёгких при помощи фибробронхоскопа, который вводится в лёгкие через бронхи. Таким образом можно изучить содержимое гнойных полостей, их состояние внутри и степень распространения процесса вглубь органа.
КТ, МРТ и бронхоскопия применяются в случае сложностей с постановкой диагноза, нетипичной картине протекания воспалительного процесса либо подозрении на другие патологии. Если же возникает подозрение на плеврит, в обязательном порядке назначается пункция плевральной полости с исследованием полученной субстанции.
Все эти методы диагностики дают возможность поставить правильный диагноз, определить степень поражения дыхательного органа, тяжесть течения заболевания, вид инфекционной флоры, вызвавшей абсцесс.
Только в таком случае можно назначить адекватное лечение, которое гарантирует излечение от недуга.
Лечебные мероприятия
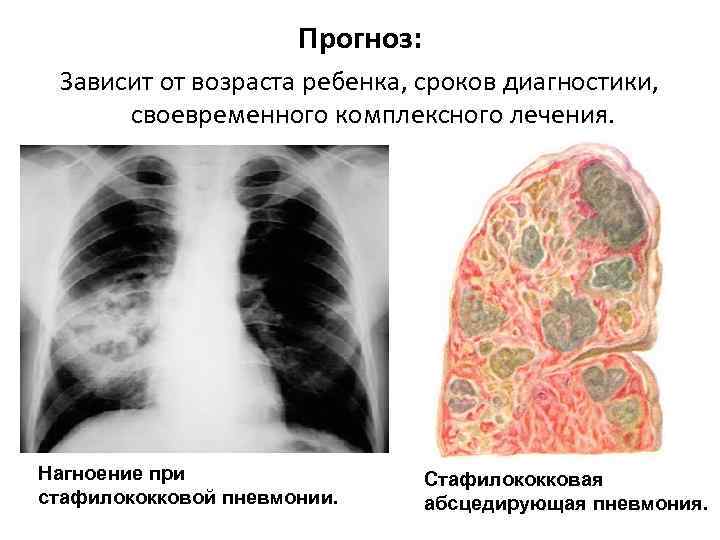
Основой лечебных мероприятий абсцедирующей пневмонии является антибиотикотерапия. Выбор препаратов зависит от вида микроорганизма, спровоцировавшего пневмонию. Наиболее часто используется комбинация из нескольких антибиотиков, например, макролидов и цефалоспоринов или фторхинолонов и карбапенемов.
Длительность противобактериального лечения составляет от 1 до 4 месяцев, а критерием успешности лечения принято считать нормализацию температуры спустя 3 дня от начала приема антибиотиков.
Дополнительно назначаются:
бронхорасширяющие – лекарственные средства этой группы назначаются при нарушении нормальной вентиляции легких и появлении гипоксии на фоне прогрессирования воспалительного процесса; отхаркивающие – препараты отхаркивающего воздействия облегчают отделение мокроты и ее выведение из бронхиальных путей, что значительно ускоряет выздоровление пациента; противовоспалительные – нередко воспалительный процесс приводит к глубоким поражениям бронхиальных и легочных оболочек. Это приводит к ухудшению состояния больного, поэтому лечение дополняется приемом НПВС; жаропонижающие – при гипертермии, сопровождающейся появлением слабости, тошноты, головных болей и другими интоксикационными признаками, рекомендуется прием жаропонижающих средств; противовирусные – в первые дни после начала заболевания назначаются противовирусные средства. Эти препараты наиболее эффективны только в первые 2–3 дня от начала болезни, но пожилым людям и пациентам с иммунодефицитом противовирусная терапия может назначаться в течение 7-10 дней; витамины – возможности организма, снижение которых способно замедлить выздоровление, ослабляются при недостаточном поступлении витаминов С, Е, В1 и В2
Поэтому важно обеспечить их дополнительный прием как во время болезни, так и в реабилитационном периоде
Помимо этого, назначается ряд физиопроцедур (вибромассаж, парафинолечение, УФ-облучение, ЛФК и т.д.), регулярные проветривания и влажная уборка помещения, в котором находится больной. Питание пациента должно быть высококалорийным, богатым витаминами и белками.
С помощью своевременно начатой антибактериальной терапии выздоровление пациента наблюдается более чем в 90% случаев. В дальнейшем при флюорографическом исследовании обнаруживается рубцовая ткань, не влияющая на качество жизни больного.
Причины развития патологии
Каковы же причины развития абсцесса лёгочных тканей? Провоцировать такого рода патологию могут различные факторы.
Среди них есть как субъективные, так и объективные.
- Абсцедирующая пневмония считается наиболее вероятным фактором возникновения абсцесса. Воспалённая ткань в лёгком претерпевает изменения под действием патогенной микрофлоры, которая может быть представлена как одним из возможных возбудителей, так и несколькими сразу.
- Ослабленный иммунитет представляет особую опасность, так как инфекционные агенты могут влиять на различные органы и системы, выискивая «самое слабое звено».
- Закупорка бронхов опухолевым новообразованием различного генеза или попаданием в дыхательные пути инородного тела. Это вызывает застой слизи преимущественно в нижних отделах лёгкого, что провоцирует присоединение инфекции.
- Попадание в бронхиальное дерево содержимого желудка. Это возможно при попадании рвотных масс, слизи и других элементов полупереваренной пищи, особенно в бессознательном состоянии человека.
- Воспалению в лёгких с образованием абсцесса способствует наличие очагов хронической либо острой инфекции в любой части организма. Патогенез в этом случае будет засвистеть от места локализации провоцирующей инфекции. Очень частыми причинами развития абсцесса является гнойная пневмония, наличие инфекционных агентов ротовой полости, носоглотки.
- Длительный приём некоторых лекарственных средств для лечения других патологических состояний. Это могут быть антидепрессанты, глюкокортикоиды.
- Нарушение дренажной системы вызывает острый абсцесс лёгкого. Такое состояние возможно в большинстве случаев при ранении или травме грудной клетки с повреждением лёгких.
- Гематогенный способ заражения встречается достаточно редко. При сепсисе инфекционные агенты попадают в лёгкие с током крови либо лимфы.
- Инфицирование вторичного типа может произойти при инфаркте дыхательного органа.
При абсцессе лёгкого причины, вызывающие этот процесс, могут быть подкреплены некоторыми факторами риска:
- пагубные привычки: курение, злоупотребление алкоголем;
- значительное переохлаждение организма, особенно длительное или регулярное;
- ослабление иммунитета, вызванное различными факторами;
- хронические патологии системы дыхания (бронхиты, тонзиллиты, фарингиты и некоторые другие);
- грипп, вследствие которого развивается абсцедирующая пневмония.
Все эти факторы можно отнести к субъективным, поскольку даже в случае наличия определённых патологий их своевременное лечение даёт возможность избежать осложнений в виде абсцесса.
Симптомы
Клиническая картина неспецифична и близка к симптоматике очагового воспаления органов дыхания. Пациент мучается от кашля, у него повышена температура, чувствуются боли в груди. Дети испытывают болезненность в животе, потерю сознания, судороги, нарушения сердечной деятельности.
При нарастании абсцерующей пневмонии происходит повышение температуры тела до 40о С, больного знобит, он ощущает слабость, спутанность сознания, мучится от одышки, кожа на этом этапе иногда приобретает синюшный или бледно-серый оттенок. В это же время начинает отделяться мокрота с гнилостным запахом, в некоторых случаях с кровяными вкраплениями.
Принципы диагностики
Диагноз «абсцесс легкого» основывается на жалобах пациента, анамнезе его жизни и текущего заболевания (обстоятельствах возникновения, динамике симптомов и так далее), данных объективного обследования (пальпации, перкуссии и аускультации – описаны выше), лабораторных и инструментальных дополнительных методов исследования.
Пациенту будут назначены:
- Общий анализ крови (обнаружится увеличение числа лейкоцитов с преобладанием в лейкоцитарной формуле незрелых форм, токсическая зернистость нейтрофилов, высокая СОЭ).
- Биохимический анализ крови (концентрация сиаловых кислот, серомукоида, фибрина, некоторых видов белка повышена).
- Общий анализ мочи (увеличено количество цилиндрического эпителия, имеет место альбумин- и гематурия).
- Исследование мокроты. При абсцессе она характеризуется неприятным, даже зловонным запахом (это признак анаэробной инфекции). При стоянии в банке разделяется на 3 слоя: нижний – гной и некротические массы, средний – бесцветная (серозная) жидкость, верхний – пенистый, слизь. Иногда в ней обнаруживаются следы крови. При микроскопии – много лейкоцитов, эластические волокна, несколько видов бактерий.
- Исследование плеврального выпота (при подозрении на эмпиему плевры).
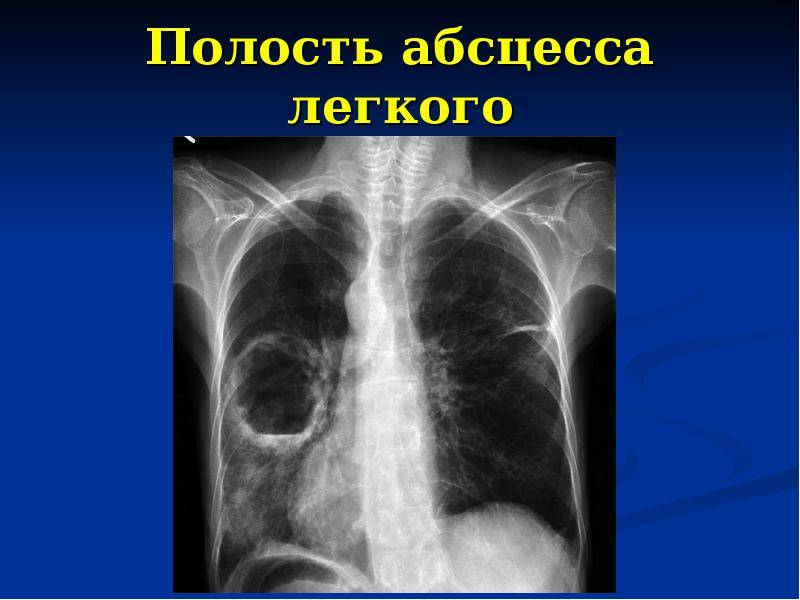
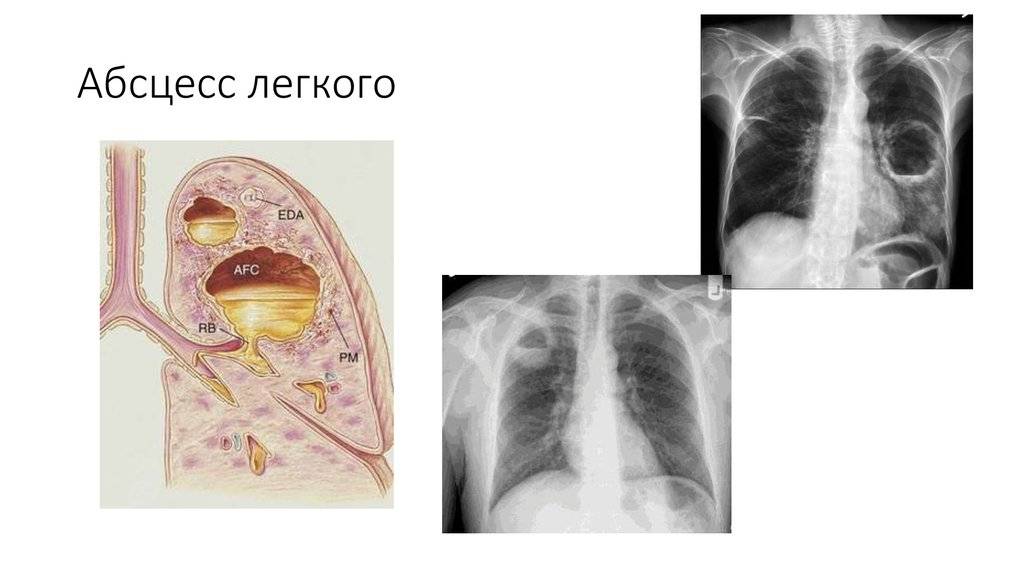
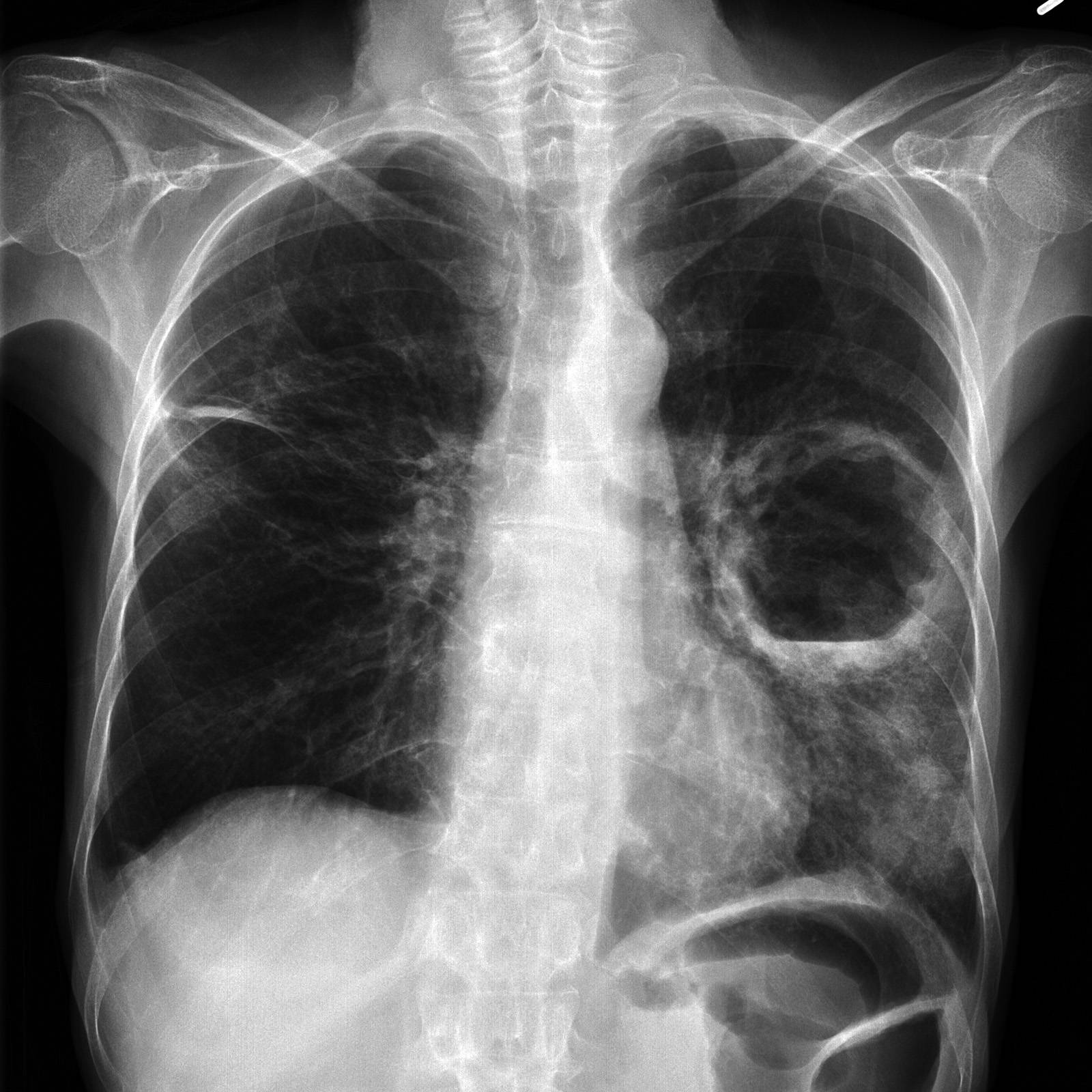
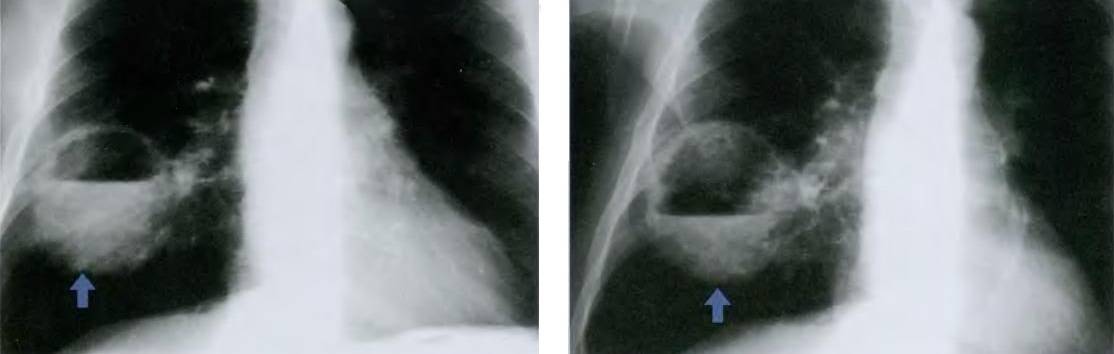
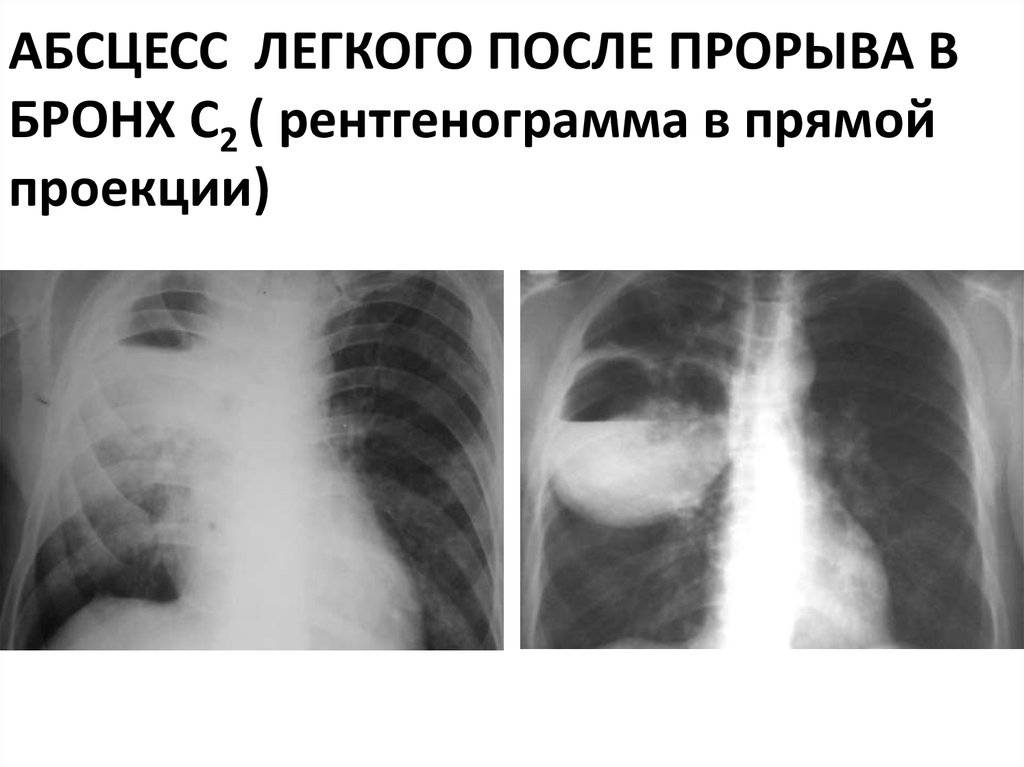
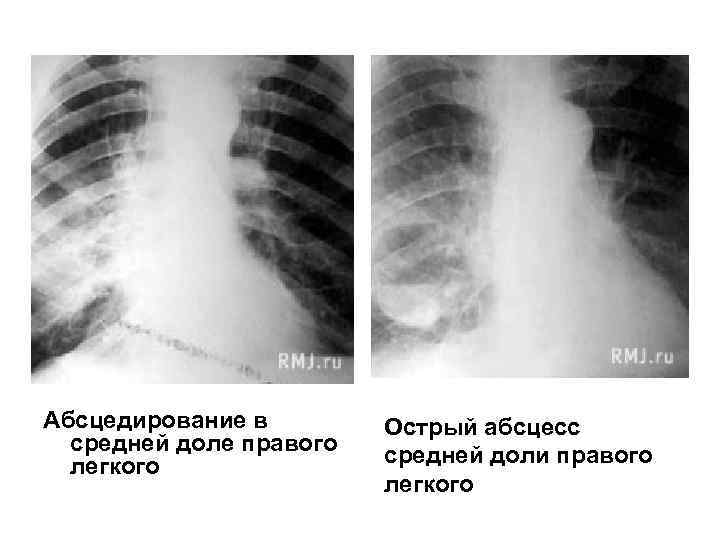
- Рентгенография органов грудной клетки в двух – прямой и боковой – проекциях. На рентгенограмме в первой стадии в месте формирующегося абсцесса визуализируется однородное затемнение – воспалительный инфильтрат. После прорыва абсцесса в бронхиальное дерево на снимке обнаруживается просветление (это и есть полость абсцесса) с горизонтальным уровнем жидкости; выше этого уровня – газ, а иногда – участки некротизированной ткани. При множественных абсцессах на начальной стадии рентгенограмма покажет очаговую, вероятно – двухстороннюю бронхопневмонию. Далее – большое количество полостей с гноем, плевральный выпот, пиопневмоторакс. У детей – полости (буллы, кисты).
- Бронхоскопия с аспирацией небольшого объема содержимого абсцесса с целью его последующего микроскопического исследования, бакпосева и определения чувствительности к антибиотикам.
- Компьютерная томография легких (назначают ее в сложных, сомнительных случаях с целью уточнения диагноза).
- Пункция плевральной полости – в случае подозрения на развитие плеврита.
Дифференциальная диагностика
Некоторые заболевания легких протекают с симптомами, сходными с проявлениями абсцесса. Правильный диагноз очень важен, поскольку практически гарантирует адекватное лечение, а значит, улучшает прогноз. При подозрении на абсцесс легкого следует проводить дифференциальную диагностику с такими заболеваниями:
- рак легкого;
- доброкачественные новообразования (кисты) легкого;
- кавернозный туберкулез;
- бронхоэктатическая болезнь;
- деструктивная пневмония;
- тромбоэмболия легочной артерии, осложненная инфарктом легкого;
- септическая эмболия.
Диагностика гнойной пневмонии
Чтобы получить точный диагноз, потребуется записаться к пульмонологу.
Направление к нему выписывает терапевт после первичного осмотра и определения развития воспаления легких.
Специалист первоначально простукивает и прослушивает грудную клетку.
Он может выделить ослабленное дыхание при первичном обследовании, а также прослушать хрипы и определить тахикардию.
Далее назначаются анализы: пациент сдает кровь, общий анализ показывает все изменения в структуре лейкоцитов.
Далее начинается аппаратное обследование. Прежде всего назначается рентген грудной клетки, позволяющий определить наличие пневмонии у пациента.
Но не все повреждения в области легких можно будет выявить, просветив грудину рентгеном.
В некоторых случаях может назначаться дополнительная компьютерная томография.
При диагностике специалисту важно будет точно определить, что стало причиной развития заболевания с абсцессом, а также отделить по признакам пневмонию от туберкулеза, рака легких и других легочных заболеваний, имеющих схожую клиническую картину.
Симптоматика
Прежде всего, следует знать, что воспалительный процесс проходит в два этапа: сначала происходит формирование абсцесса, а затем гнойная полость вскрывается.
При образовании гнойной полости проявляются следующие симптомы:
- боль в грудине, которая заметно усиливается при кашле или чихании;
- лихорадочное состояние;
- кашель сухого типа;
- тошнота;
- головная боль;
- слабость;
- отсутствие аппетита;
- высокая температура тела.
Осмотр показывает, что грудная клетка в процессе дыхания движется неравномерно. Сторона с легким, которая подверглась формированию абсцесса, движется медленнее, чем здоровая половина.
Абсцесс легкого симптомы второго периода обычно имеют следующие проявления:
- абсцесс вскрывается и гной выходит по бронхиальным путям наружу;
- возникает лихорадочное состояние;
- кашель из сухого превращается во влажный, мокрота откашливается достаточно сильно и часто. За 24 часа выходит более литра мокроты с гноем (это количество меняется в зависимости от того, насколько большим было воспаление).
Лихорадка и интоксикация после выхода большей части мокроты постепенно снижается, и пациент чувствует себя гораздо лучше. Угнетение воспалительного процесса в легких может подтвердить анализ крови, который должен назначить врач.
Не всегда можно разделить эти два периода по ряду причин. Наиболее вероятной причиной такого явления может стать то, что мокрота выделяется через дренирующий бронх малого диаметра. Если абсцедирующая пневмония вызвана гнилостными микроорганизмами, то пациент должен находиться в отдельной палате из-за резко неприятного запаха мокроты.
Также данная болезнь подтверждается путем скопления и отстаивания мокроты в емкости. При длительном стоянии она расслаивается на детрит, жидкую (из-за большого содержания слюны) гнойную мокроту и пенистую серозную жидкость.
Абсцедирующая пневмония на начальной стадии своего развития по симптоматике схожа с пневмонией, однако между ними существуют некоторые отличия. При стремительном развитии воспалительного процесса (от 2-х до 3-х дней, в остальных случаях – до 1 месяца) происходит образование гнойной полости.
Симптоматика начального этапа нарастает по мере приближения самостоятельного вскрытия абсцесса и характеризуется следующими проявлениями:
- гипертермия (до 39–40 градусов);
- озноб и непродуктивный кашель;
- присутствие одышки даже в спокойном состоянии;
- чувство распирания и боль в грудной клетке на стороне образования абсцесса;
- присутствуют симптомы общей интоксикации (мышечные боли, отсутствие аппетита, слабость, головная боль, повышенное потоотделение, ломота во всем теле).
При благоприятном прогнозе выздоровление, которое сопровождается формированием уплотнения или рубцов легочной ткани, наступает через 2 месяца от начала развития заболевания. При тяжелом течении возможен хронический абсцесс.
Причины
Непосредственной причиной возникновения данного заболевания являются инфекционные возбудители. Они могут быть:
- неспецифические;
- специфические.
Неспецифическими обозначают те микроорганизмы, которые способны вызвать возникновение в организме целого ряда инфекционных патологий различных органов и тканей.
К специфическим возбудителям относятся те, от наличия которых зависит развитие определенного инфекционного заболевания. Классическим примером является туберкулез легких, который могут вызвать только микобактерии туберкулеза. В то же время специфические возбудители провоцируют те же инфекционные патологии, что и неспецифическая микрофлора.
В случае абсцедирующей пневмонии в основном выявляются:
- стафилококки;
- клебсиелла пневмонии;
- кишечная палочка;
- пневмококки.
Выделены факторы, способствующие возникновению абсцедирующей пневмонии. Чаще всего это:
- нарушения иммунного характера;
- общее ослабление пациента;
- эндокринные патологии;
- застойные явления в бронхолегочной системе;
- вредные привычки;
- попадание микроорганизмов из рото- и носоглотки.
Обратите внимание
Если функции иммунной системы нарушены, то микроорганизмы активизируются, так как нет сопротивления со стороны организма. В одинаковой мере фактором, способствующим развитию абсцедирующей пневмонии, являются как врожденные, так и приобретенные иммунодефициты.
Общее ослабление организма, при котором риск трансформации банальной пневмонии в абсцедирующую, наблюдается в таких случаях, как:
- послеоперационный период – особенно после длительных хирургических вмешательств на органах грудной клетки и брюшной полости;
- перенесенные или наблюдающиеся на данный момент тяжелые заболевания и состояния – инфаркт (омертвение миокарда из-за нарушения его кровоснабжения), инсульт (нарушение мозгового кровообращения), политравмы (множественные повреждения различных органов и структур, которые возникли одновременно), кома (стойкое отсутствие сознания) и многие другие;
- нарушение питания – при соблюдении диет с выраженными ограничениями, по социальным причинам (из-за отсутствия средств на покупку продуктов питания), из-за ряда заболеваний желудочно-кишечного тракта, при которых нарушается процесс пищеварения и всасывания питательных веществ в кровь, и так далее.
Из эндокринных патологий наиболее значимым способствующим фактором является сахарный диабет – нарушение обмена углеводов по причине дефицита гормона инсулина.
При застойных явлениях в бронхолегочной системе мокрота полноценно не отходит (не откашливается), возбудители скапливаются в ней в большом количестве, что является предпосылкой для формирования гнойных очагов в легких. Этому способствуют:
- врожденные и приобретенные сужения дыхательных путей;
- их опухоли;
- инородные тела;
- дивертикулы – выросты стенок дыхательных путей в виде мешочка
и так далее.
Из вредных привычек наибольшее значение для провокации абсцедирующей пневмонии имеет курение. От него зависят многие изменения, способствующие возникновению описываемого заболевания:
- суживание сосудов под влиянием никотина и, как результат, нарушение кровообращения. От этого зависит состояние не только легочной ткани, но и иммунной системы, при ослаблении которой риск абсцедирования возрастает;
- застойные явления в бронхолегочном дереве
и другие.
Из-за попадания микроорганизмов из рото- и носоглотки в бронхи, а далее в легкие риск возникновения описываемого заболевания увеличивается.